Синусовая тахикардия
Синусовая тахикардия
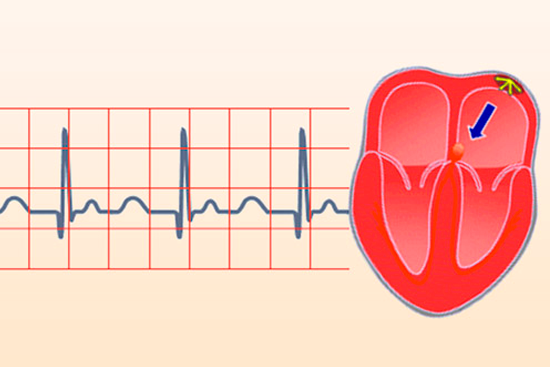
Различные виды нарушения ритма отличаются симптомами и клинической картиной. Далеко не всегда врачам удается легко идентифицировать конкретный тип нарушения. Синусовая тахикардия является одним из самых распространенных типов изменения ритма сердца.
Что такое синусовая тахикардия?
Синусовая тахиаритмия является наиболее распространенным типом расстройства ритма сердца, возникающего в результате сбоя работы синусового узла. Это состояние может иметь патологическую и физиологическую природу. О патологической синусовой тахикардии говорят в случае, когда увеличение скорости сокращения сердца не связано с текущими потребностями организма. Зачастую это заболевание может приводить к значительному ухудшению качества жизни.
Благодаря сокращениям мышечной оболочки сердца кровь вбрасывается в артерии и достигает каждый клетки организма, после чего возвращается в правое предсердие. Сокращения регулируются внутренними структурами сердца. Синусовый узел является главным регуляторным компонентом сердца, устанавливающим частоту и последовательность сокращений. В этом узле изначально возникает деполяризация, распространяющаяся по второстепенным проводящим элементам и вызывающая активацию мышечных клеток. Различные негативные факторы могут увеличивать скорость деполяризации синусового узла, что в конечном итоге и становится причиной болезни.
- Физиологическая синусовая тахикардия. Такое состояние возникает в ответ на физическую нагрузку, стресс и тревогу. Симпатическая нервная система усиливает свое влияние на сердце и вызывает временное увеличение скорости сокращений миокарда.
- Патологическая синусовая тахикардия. Состояние возникает в ответ на структурные и функциональные поражения сердца. Заболевание может быть прямым последствием повреждения синусового узла.
- Идиопатическая синусовая тахикардия – увеличение скорости сокращения сердца невыясненной природы. Такой диагноз можно поставить после того, как будут исключены все возможные источники болезни. Аномалия работы синусового узла может быть врожденной.
Синусовая тахикардия увеличивает скорость сокращения сердца от 100 до 220 ударов в минуту. При такой скорости сокращения желудочки не успевают наполниться кровью, и возникает недостаток кровоснабжения. Именно поэтому, вопреки распространенным заблуждениям, тахикардия чаще ассоциируется с низким кровяным давлением. Такая нагрузка на сердце может вызывать опасные осложнения.
Причины возникновения
Умеренная синусовая тахикардия может быть результатом незначительного воздействия на регуляторную систему сердца. Это может быть выпитая чашка кофе или кратковременное тревожное состояние. Тем не менее выраженная синусовая тахикардия, причины которой обычно связаны со структурными нарушениями сердца, всегда будет иметь более тяжелые клинические признаки.
Основные возможные причины:
- Повреждение или рубцевание проводящих элементов миокарда в результате инфаркта, инфекционного процесса или травмы сердца.
- Осложнение перенесенной операции на сердце.
- Побочные эффекты некоторых лекарственных средств, включая блокаторы кальциевых каналов, бета-блокаторы и сердечные гликозиды. Эти препараты назначаются для лечения высокого кровяного давления и различных сердечных заболеваний.
- Поражение миокарда из-за возрастных изменений, неправильной диеты и заболеваний коронарных артерий.
- Нарушение симпатической и парасимпатической внешней регуляции сердечного ритма.
- Застойная сердечная недостаточность.
- Значительная кровопотеря.
- Инфекционное или аутоиммунное поражение сердечной мышцы.
- Высокая активность щитовидной железы (гипертиреоз).
- Анемия.
Тяжелая синусовая тахикардия, симптомы которой более выражены и опасны, обычно является последствием поражения ткани миокарда. С второстепенными болезнями, не затрагивающими структуру проводящей системы, обычно связаны менее опасные виды синусовой тахикардии.
Симптомы
Считается, что синусовая тахикардия, симптомы и лечение которой во много зависят от типа патологии и частоты проявлений, может иметь разнообразную клиническую картину. Зачастую пациенты не имеют никаких жалоб, а заболевание обнаруживается случайно при расшифровке электрокардиограммы. Многообразие форм болезни связано с разными патологическими факторами, способными служить источниками синусовой тахикардии.
Возможные симптомы и признаки:
- Сильное головокружение, слабость и потеря сознания из-за недостаточного кровоснабжения головного мозга.
- Эпизодическая головная боль.
- Низкое кровяное давление на фоне частых сердечных сокращений.
- Затрудненное дыхание, одышка, цианоз.
- Ощущение дискомфорта в груди.
- Нарушение сна.
- Ишемия различных органов.
Синусовая тахикардия часто вызывает уменьшенный приток крови к органам из-за того, что отделы сердца не успевают наполниться кровью перед очередным сокращением. В результате основные симптомы болезни связаны с недостаточным притоком крови к головному мозгу. Потеря сознания может возникнуть даже при очень короткой задержке поступления крови в головной мозг.
h3>Диагностика
Ускоренный синусовый ритм, тахикардия при котором может считаться физиологической или патологической в зависимости от причины, легко поддается диагностике. Подсчитать количество сердечных сокращений в минуту можно даже в домашних условиях с помощью секундомера. Однако в диагностику болезни также входит опрос пациента, изучение анамнеза и назначение специальных инструментальных методов для выяснения этиологии. Обычное обнаружение ускоренного ритма не дает никакой информации о состоянии здоровья. Кроме того, тахикардия может возникать лишь эпизодически.
- Электрокардиография – метод изучения электрической активности сердечной мышцы. Врач получает подробную кардиограмму, на которой видны любые изменения нормального ритма.
- Холтеровское мониторирование – запись электрокардиограммы в течение 24 часов при помощи переносного устройства. К преимуществам метода можно отнести возможность диагностики непостоянной синусовой тахикардии, поскольку пациент ведет дневник и указывает время появления неприятных симптомов.
- Стресс-тест – получение кардиограммы во время физической нагрузки.
- Тонометрия и аускультация сердца при появлении симптомов.
Синусовая тахикардия на экг проявляет себя следующими характеристиками:
- Скорость сокращений от 100 до 220 ударов в минуту.
- Регулярный ритм.
- Вертикальный зубец P.
- Интервал P-R от 0,12 до 0,20 секунды и сокращается с увеличением частоты сердечных сокращений.
- Комплекс QRS: менее 0,12 секунды, без изменений в морфологии.
В случае идиопатической синусовой тахикардии возможно лишь констатировать наличие ускоренного ритма, но выявить этиологию не получается. Выраженная синусовая тахикардия, аритмия при которой может дать отсрочку, обычно имеет явные ЭКГ-признаки.
Лечение и прогноз

Лечение синусовой тахикардии зависит от причины развития патологии, ее формы и наличия других заболеваний сердечно-сосудистой системы. Основную роль играет медикаментозная терапия, назначаемая для нормализации сердечного ритма. Зачастую необходимо лечить первопричину заболевания, которая может быть связана с инфарктом, сердечной недостаточностью или инфекцией.
Возможные методы лечения:
- Противоаритмические препараты, нормализующие работу синусового узла.
- Бета-блокаторы для замедления сердечного ритма.
- Радиочастотная катетерная абляция – удаление пораженного участка миокарда, вызывающего тахикардию.
- Установка кардиостимулятора для постоянной нормализации ритма у тяжелых пациентов.
- Различные физические упражнения, помогающие замедлить ритм при тахикардии.
Своевременный прием назначенных медикаментов и соблюдение рекомендаций врача поможет пациенту забыть об основных симптомах заболевания. Синусовая тахикардия редко вызывает серьезные осложнения, поэтому симптоматической терапии может быть достаточно.
Прогноз, как правило, благоприятный. Синусовая тахикардия не считается опасным типом аритмии. При соблюдении профилактических мер и использовании медикаментозной терапии качество жизни не ухудшается.
Профилактика
Кардиологи считают, что синусовая тахикардия, лечение которой требуется далеко не во всех случаях, может быть предотвращена с помощью постоянных профилактических мероприятий. Профилактика особенно актуальна для пациентов, которые уже страдают от заболеваний сердечно-сосудистой системы. Также профилактика тахикардии необходима для пожилых пациентов.
- Контроль содержания холестерина в рационе питания для профилактики атеросклероза.
- Лечение тревожных состояний, избегание стрессовых ситуаций.
- Своевременное лечение первичных заболеваний сердца и сосудов.
- Прием препаратов, улучшающих работу сердца (при их назначении врачом).
- Умеренная, но постоянная физическая активность.
Если синусовая тахикардия не связана со структурными поражениями сердечной мышцы, то профилактика может помочь избавиться от неприятных симптомов даже без медикаментозной терапии. Важно регулярно посещать лечащего врача и следить за кровяным давлением.
Синусовая тахикардия
Автор: врач, научный директор АО “Видаль Рус”, Жучкова Т. В., t.zhutchkova@vidal.ru
Синусовая тахикардия представляет собой вид наджелудочковой тахиаритмии, характеризующаяся ускоренным синусовым ритмом с частотой сердечных сокращений более 100 в минуту у взрослого человека.
Причины синусовой тахикардии
Причинами возникновения синусовой тахикардии могут стать сердечные и внесердечные факторы.
Сердечные причины возникновения тахикардии:
- Сердечная недостаточность
- Кардиомиопатия и кардиосклероз
- Инфаркт миокарда
- Миокардиты, эндокардиты и перикардиты
- Стенокардия пороки сердца
Внесердечные причины развития синусовой тахикардии:
- Физические нагрузки
- Эмоциональный стресс
- Неврозы
- Эндокринные нарушения
- Острые болевые приступы
- Лихорадка
- Применение некоторых лекарственных средств, например, ваголитиков, кортикостероидов, диуретиков и других.
- Злоупотреблением чаем, кофе, алкоголем и сигаретами
Синусовая тахикардия классифицируется на адекватную и неадекватную.
Неадекватная синусовая тахикардия сохраняется в покое и не зависит от нагрузки и приема лекарственных препаратов. Сопровождаться ощущениями сильного сердцебиения и нехваткой воздуха.
Симптомы синусовой тахикардии
Проявления синусовой тахикардии зависит от степени ее выраженности, длительности и характера основного заболевания, повлекшего за собой изменение сердечного ритма.
При синусовой тахикардии пациенты могут жаловаться на сердцебиение, неприятные ощущения, чувство тяжести или боли в области сердца.
Также состояние может сопровождаться нехваткой воздуха и слабостью, частыми головокружениями, повышенной утомляемостью и снижение работоспособности, бессоницей и ухудшением настроения.
При синусовой тахикардии отмечаются постепенное начало и конец приступа. При длительной тахикардии наблюдается снижение артериального давления и похолодание конечностей.
Диагностика синусовой тахикардии
В комплексном обследовании пациента с подозрением на синусовую тахикардию проводится ряд обследований, в том числе и для выявления причины нарушения сердечного ритма.
План обследования включает:
- ЭКГ для определения частоты и ритмичности сердечных сокращений
- Холтеровское мониторирование позволяет оценить изменение деятельности сердца в условиях обычной активности пациента
- Эхокардиография и МРТ сердца проводят для определения внутрисердечной патологии — причины тахикардии
- Электрофизиологическое исследование позволяет определить механизм тахикардии и нарушений проводимости сердца
- Дополнительно могут потребоваться общий анализ крови, определение содержания тиреотропных гормонов в крови, электроэнцефалография головного мозга и другие.
Что можете сделать Вы
Самолечение недопустимо, необходимо обратиться к врачу. А также исключить факторы, способствующие повышению частоты сердечных сокращений: крепкий чай, кофе, алкоголь, сигареты, острую пищу и шоколад. По возможности следует оградить себя от психоэмоциональных и физических перегрузок.
Лечение
Что может сделать врач
Лечение в первую очередь направлено на устранение первопричины синусовой тахикардии, то есть основного заболевания. Основным специалистом является кардиолог, но ему могут потребоваться дополнительные консультации невролога, эндокринолога и других докторов.
Пациенту с синусовой тахикардией могут быть назначены седативные средства, β-блокаторы, антагонисты кальция и другие препараты.
При отсутствии эффекта от консервативной терапии может быть назначена трансвенозная РЧА сердца, то есть восстановление нормального сердечного ритма путем прижигания пораженного участка сердца. В тяжелых случаях может быть рекомендована имплантация электрокардиостимулятора (ЭКС) – искусственного водителя ритма.
Синусовая тахикардия

Автор материала
Описание
Синусовая тахикардия – нарушение ритма, при котором частота сердечных сокращений превышает 90 ударов в минуту.
В норме функцию водителя ритма выполняет синусовый узел, который располагается в месте впадения полой вены в правое предсердие. Синусовая тахикардия возникает в том случае, когда повышается активность синусового узла. В таком случае сохраняется правильный синусовый ритм, а частота сердечных сокращений превышает 90 ударов в минуту.
В зависимости от причины выделяют два вида синусовой тахикардии:
- Физиологическая, которая является реакцией приспособления на внешний раздражитель. Возникает при следующих состояниях:
- физической нагрузке;
- повышении температуры тела или окружающей среды;
- психоэмоциональном стрессе;
- подъеме на высоту;
- переедании;
- употреблении таких напитков, как кофе, энергетики, спиртные напитки.
- Патологическая, при которой синусовая тахикардия является симптомов какого-либо заболевания. К таким заболеваниям относятся:
- со стороны сердечно-сосудистой системы (ишемическая болезнь сердца, миокардиты, пороки сердца и так далее);
- тиреотоксикоз;
- анемия;
- некоторые инфекционные заболевания.
Прогноз синусовой тахикардии, как правило, благоприятный. В большинстве случаев производится подбор лекарственного средства, постоянный прием которого корректирует данное состояние. В редких случаях, когда консервативные методы лечения становятся неэффективными, на помощь прибегают к более радикальному методу – хирургическому вмешательству.
Симптомы
Зачастую синусовая тахикардия клинически никак не проявляется, в связи с чем человек не обращается за помощью к специалисту. Не редким случаем является выявление синусовой тахикардии на ЭКГ во время прохождения ежегодного обследования.
При синусовой тахикардии могут отмечаться следующие симптомы:
- ощущение сердцебиения, перебоев в работе сердца, «замирание» сердца;
- периодическое головокружение, изредка потеря сознания;
- мелькание «мушек» перед глазами;
- периодический дискомфорт в области сердца, изредка боль за грудиной;
- одышка смешанного характера при физической нагрузке.
Также могут возникать такие неспецифические симптомы, как снижение работоспособности, повышенная усталость, сонливость.
Диагностика
На приеме врач уточняет жалобы, беспокоящие пациента, после чего приступает к измерению артериального давления, подсчету пульса и ЧСС (частоты сердечных сокращений). В норме частота сердечных сокращений варьирует от 60 до 90 ударов в минуту. При увеличении частоты сердечных сокращений свыше 90 ударов в минуту и сохранении синусового ритма говорят о наличии синусовой тахикардии.
Наиболее простым инструментальным методом диагностики, подтверждающим наличие у пациента синусовой тахикардии, является ЭКГ. Суть метода заключается в регистрации электрических токов, возникающих при работе сердечной мышцы, с последующей графической записью на специальной бумажной пленке. Данный метод исследования не требует от пациента никакой предварительной подготовки. Во время исследования важно соблюдать неподвижность, чтобы не исказить достоверность полученного результата. Регистрация электрокардиограммы занимает небольшой отрезок времени, из-за чего не всегда удается зарегистрировать эпизод синусовой тахикардии во время исследования. Поэтому в некоторых случаях пациентам, имеющим жалобы на общую слабость, ощущение сердцебиения и перебоев в работе сердца, назначается суточный мониторинг ЭКГ (ЭКГ по Холтеру). Суть исследования заключается в непрерывной регистрации ЭКГ в течение 1 суток (24 часа), реже используется запись в течение 48 и 72 часов. Запись ЭКГ осуществляется с помощью портативного аппарата, который в течение суток беспрерывно находится с пациентом. Вес такого аппарата не превышает 500г, поэтому никакого дискомфорта, в том числе ощущения тяжести, в ходе исследования не возникает. Во время исследования рекомендуется вести привычный образ жизни, чтобы получить результат, приближенный к реальности. При этом рекомендуется вести дневник, в котором отмечаются изменения физической активности (подъемы по лестнице, пробежки и т.д.), прием любых лекарственных средств, воздействие психоэмоционального стресса, время сна. Это необходимо для согласования результатов с факторами окружающей среды. Кроме того, важно соблюдать некоторые меры предосторожности:
- избегать попадания жидкости на датчики;
- не заниматься самостоятельной настройкой прибора;
- не допускать переохлаждения или наоборот перегревания оборудования.
Помимо этого, для выявления какого-либо заболевания сердца, приводящего к появлению синусовой тахикардии, выполняется ультразвуковое исследование (УЗИ) сердца. С помощью данного исследования можно оценить работу сердца, размеры его камер, измерить давление в полостях сердца, изучить состояние магистральных сосудов и клапанов. Также может выполняться коронарография – рентгеноконтрастный метод исследования, позволяющий выявить локализацию и степень сужения коронарных артерий, что лежит в основе диагностики ишемической болезни сердца. Как и любая инвазивная процедура, коронарография может сопровождаться развитием ряда осложнений, в связи с чем данное исследование проводится лишь в исключительных случаях.
Общие лабораторные анализы (общий анализ мочи, общий анализ крови, биохимический анализ крови) могут указать на наличие заболевания, симптомом которого является синусовая тахикардия, например, на анемию. Также с этой целью в некоторых случаях рекомендуется сдать анализ гормонов щитовидной железы, необходимый для оценки ее работы.
Лечение
В первую очередь, в дополнении к терапии, назначенной специалистом, необходимо отказаться от вредных привычек: курения, наркомании, употребления спиртных напитков. Помимо этого, рекомендуется воздержаться от употребления крепкого кофе, зеленого чая и энергетиков. Диета заключается в ограничении жирных, копченых и соленых продуктов, а также увеличении употребления свежих фруктов и овощей, богатых необходимыми витаминами и микроэлементами. Кроме того, следует соблюдать режим дня и отдыха, не забывать о важности занятий спортом.
Консервативное лечение заключается в назначении лекарственных средств. Как правило, при синусовой тахикардии используются β-адреноблокаторы, которые, воздействуя на рецепторы сердечной мышцы, вызывают уменьшение частоты сердечных сокращений. Подбор препарата производится под строгим контролем врача, который оценивает эффективность лечения. При необходимости корректируется дозировка и кратность приема лекарственного средства или производится его отмена с последующей заменой на другой препарат.
В случае неэффективности консервативного лечения на помощь прибегают к более радикальным методам лечения. При необходимости могут выполняться следующие хирургические операции:
- радиочастотная абляция. Суть операции заключается в устранении патологических проводящих путей, которые являются источником развития аритмии. Патологический очаг ликвидируется путем «прижигания» с помощью радиочастотной энергии;
- установка электрокардиостимулятора – внедрение под кожу (под правую или левую ключицу, изредка в область передней брюшной стенки) специального небольшого устройства, контролирующего сердечный ритм;
- установка кардиовертера-дефибриллятора. Данный прибор, наподобие кардиостимулятора, осуществляет контроль за ритмом сердца. Имплантация кардиовертера-дефибриллятора производится пациентам, имеющим высокий риск серьезных нарушений сердечного ритма (например, желудочковая тахикардия, фибрилляция желудочков), поскольку данные нарушения ритма могут привести к внезапной остановки сердца.
В настоящее время хирургическое вмешательство по поводу лечения нарушений ритма сердца является доступным, эффективным и безопасным методом.
Лекарства
Для лечения синусовой тахикардии используются β-адреноблокаторы. К наиболее распространенным представителям данной группы относятся:
- бисопролол. Обычно назначается однократно в утреннее время. В большинстве случаев подбор дозы препарата осуществляется с помощью назначения минимальной дозы, которая постепенно увеличивается до появления необходимого результата терапии. Максимальная суточная доза составляет 20 мг. При необходимости отмена препарата производится постепенно, поскольку резкая отмена может привести к обострению состояния;
- метопролол. Препарат оказывает действие не только в виде уменьшения частоты сердечных сокращений, но также способствует снижению артериального давления, что немаловажно для пациентов, страдающих артериальной гипертензией. Клинический эффект метопролола развивается спустя 1.5 – 2 часа после приема. Максимальная суточная доза препарата составляет 200 мг;
- карведилол. Помимо основного действия, карведилол обладает антигипертензивным эффектом, уменьшает гипертрофию левого желудочка, имеет антиоксидантные и кардиопротективные свойства. Максимальная концентрация препарата в плазме крови достигается спустя 1 – 2 часа от приема.
Перечисленные препараты следует принимать под контролем ЧСС (частоты сердечных сокращений). Важно ежедневно измерять ЧСС (как минимум утром и вечером), чтобы следить за эффективностью лекарственного средства. Снижение ЧСС ниже 55 ударов в минуту является показанием для снижения дозировки препарата или его отмены. При сохранении тахикардии на фоне приема какого-либо представителя β-адреноблокаторов производится увеличение дозы или кратности приема препарата, при отсутствии эффекта после выполненных действий производится замена препарата.
Наиболее встречаемые побочные эффекты, развивающиеся на фоне приема β-адреноблокаторов, следующие:
- со стороны центральной нервной системы (общая слабость, повышенная утомляемость, головная боль, расстройство сна);
- со стороны сердечно-сосудистой системы (ощущение боли или дискомфорта в области сердца, снижение артериального давления, брадикардия);
- со стороны желудочно-кишечного тракта (тошнота, рвота, боль в животе, расстройство стула в виде запора или диареи);
- со стороны дыхательной системы (прием высоких доз приводит к развитию бронхообструкции, что вызывает появление одышки);
- со стороны эндокринной системы (гипер- или гипогликемия, гипотиреоидное состояние);
- при наличии аллергии на препарат появляются кожные проявления аллергии (зуд, крапивница) или развивается анафилактический шок.
Противопоказания к применению:
- индивидуальная непереносимость;
- артериальная гипотензия;
- атриовентрикулярная блокада 2 или 3 степени;
- бронхиальная астма, хроническая обструктивная болезнь легких;
- беременность и период лактации.
Народные средства
Существуют средства народной медицины, способные уряжать частоту сердечных сокращений. Однако стоит отметить, что ни в коем случае нельзя заниматься самолечением, необходимо тщательно соблюдать все рекомендации лечащего врача. Перед использованием какого-либо народного средства на основе целебных трав следует проконсультироваться с врачом. К Вашему вниманию предлагаем следующе рецепты:
- предварительно измельчите корень валерианы и высушите. Возьмите 1 столовую ложку полученного сырья и залейте 0,5 л крутого кипятка. Дайте настояться в течение 1 – 2 часов, после чего настой готов к употреблению. Рекомендуется принимать по 1/3 стакана 3 раза в день. Курс приема в среднем составляет 3 недели;
- возьмите 1 столовую ложку заранее подготовленного пустырника и залейте 200 мл кипятка, дайте настояться в течение 10 – 20 минут. Рекомендуется выпивать стакан полученного настоя в течение дня. Курс приема составляет 2 недели;
- возьмите мелиссу и корень валерианы. Смешайте перечисленные компоненты сбора в равных пропорциях. Затем к полученному сбору добавляется небольшое количество тысячелистника. Одна столовая ложка сбора заливается стаканом холодной воды и настаивается в течение 3 часов, после чего настой томится на водяной бане 20 – 30 минут. Готовый отвар следует тщательно процедить, чтобы не допустить попадание мелких частей сырья. Рекомендуется употреблять по 2 – 3 глотка в течение всего дня. Курс приема составляет 2 – 3 недели;
- возьмите 1 столовую ложку высушенных листьев и цветков боярышника, залейте 1 стаканом крутого кипятка, дайте настояться в течение 2 – 3 часов. После тщательного процеживания через ситечко настой становится готовым к употреблению. Рекомендуется принимать по 2 столовые ложки 3 раза в день. Курс приема составляет 2 – 3 недели;
- натрите на мелкой терке репу, возьмите 2 столовые ложки полученной массы и залейте стаканом кипятка. Поставьте на огонь и варите на медленном огне в течение 15 – 20 минут. Дайте отвару остыть, после чего его следует процедить. Рекомендуется принимать по ½ стакана 2 раза в день после еды;
- возьмите 1 столовую ложку высушенных ягод шиповника и тщательно их промойте под проточной водой. Залейте сушенные ягоды 500 мл крутого кипятка и дайте настояться в течение 6 часов, после чего готовый настой следует процедить. Рекомендуется употреблять по половине стакана 3 раза в день.
Важно еще раз подчеркнуть, что перед использованием средств народной медицины следует проконсультироваться с квалифицированным специалистом. Кроме того, применение народных средств без медикаментозных препаратов допускается лишь при легкой степени выраженности тахикардии, когда отсутствуют нарушения гемодинамики.
Тахикардия: норма и патология
Тахикардия: диагностика, факторы риска, меры профилактики, первая помощь при тахикардии

Повышение частоты пульса (или сердечных сокращений) в состоянии покоя выше нормы может быть временным и вполне безобидным явлением, а может свидетельствовать о серьёзных нарушениях в организме. Как оценить ЧСС и в каких случаях визит к врачу откладывать нельзя, рассказала врач-методист «РЦМП» Ирина Кочнева.
Какие факторы влияют на частоту пульса?
Наиболее распространённой неинфекционной патологией во всех странах мира являются болезни системы кровообращения. По результатам эпидемиологических исследований ещё конца 90-х годов XX века эксперты ВОЗ пришли к заключению, что повышение частоты сердечных сокращений (ЧСС) в состоянии покоя является одним из факторов риска развития сердечно-сосудистых заболеваний у здоровых людей.
Согласно национальным рекомендациям Всероссийского научного общества кардиологов, ЧСС в покое у взрослого здорового человека должна быть не более 80-85 ударов в минуту и соответствовать частоте пульса. Оптимальное значение пульса взрослого человека в состоянии покоя составляет от 60 до 80 ударов в минуту, при этом конкретный показатель ЧСС у каждого человека индивидуален и зависит от ряда факторов.
Первый – это пол. У женщин нормальные значения ЧСС более высокие, чем у мужчин. Это объясняется специфическими особенностями гормонального и эмоционального фонов.
Второй – это возраст. У взрослых людей нормальное значение ЧСС с возрастом увеличивается: в возрасте до 50 лет среднее нормальное значение составляет 70 ударов в минуту, в возрасте 50-60 лет – 74 удара в минуту и 79 ударов в минуту у лиц старше 60 лет.
Кроме этого, ЧСС зависит от образа жизни, в том числе, физической активности: у тренированных людей показатель пульса ниже, чем у ведущих малоподвижный образ жизни. Также оказывают влияние вредные привычки – курение, злоупотребление алкоголем.
И, наконец, этот показатель коррелирует с внешними факторами: ЧСС повышается при недосыпании, нервном напряжении, после обильного приема пищи, повышении температуры окружающей среды и пр.

Как правильно подсчитать пульс?
Для самостоятельного подсчета самый распространенный способ – пальпация (прощупывание) лучевой артерии запястья. Подсчитывать пульс нужно в состоянии покоя, не ранее, чем через 2 часа после принятия пищи, ванны, массажа. Точность результата зависит от правильной техники подсчёта.
Первое – нужно взять часы или секундомер. Сесть, положив руку на горизонтальную поверхность ладонью вверх. Указательный, средний и безымянный пальцы противоположной руки приложить к запястью примерно в 3 сантиметрах от основания большого пальца;
Почувствовав пульсацию, необходимо слегка прижать артерию к внутренней стороне лучевой кости. Не нужно прижимать с силой, так как под давлением пульсовая волна может исчезнуть.
Затем нужно посчитать количество толчков крови в течение 1 минуты. Пульсовые волны должны следовать друг за другом через равные промежутки времени; затем посчитать пульс на второй руке.
Увеличение частоты сердечных сокращений в состоянии покоя более 90 ударов в минуту считается тахикардией.
Физиологическая и патологическая тахикардия
В зависимости от причин возникновения, различают физиологическую и патологическую тахикардию.
Физиологическая тахикардия возникает при эмоциональных, физических нагрузках, высокой температуре и влажности воздуха, нахождении в жарких и душных помещениях, злоупотреблении тонизирующими напитками – крепким чаем, кофе, энергетическими напитками, приёме некоторых лекарственных препаратов, курении или приёме алкоголя.
У здоровых людей физиологическая тахикардия является приспособительным механизмом и при устранении внешнего раздражителя ЧСС возвращается к нормальным показателям в течении 5 минут.
Патологическая тахикардия возникает при сердечно-сосудистых, эндокринных, острых инфекционных, онкологических и других заболеваниях и сопровождающих их состояниях – обезвоживании, большой кровопотере, шоковых состояниях, болевом синдроме и др. – или при нарушении функционирования вегетативной нервной системы.
Таким образом, тахикардия в состоянии покоя, чаще всего, является симптомом какого-либо заболевания и требует медицинского обследования.
При тахикардии сердце работает с повышенной нагрузкой и не успевает наполниться кровью в необходимом объёме, кровоснабжение всех органов ухудшается, и развивается кислородное голодание.
Страдают почки, органы зрения и желудочно-кишечного тракта, центральная и периферическая нервная системы, осложняется течение имеющихся заболеваний.
Сердечная мышца постепенно «изнашивается», в результате чего может развиться сердечная недостаточность. Кроме того, существует опасный для жизни вид тахикардии, поэтому визит к врачу откладывать нельзя.

Когда необходимо обращаться к врачу?
К тревожным симптомам относится постоянное сердцебиение в покое с ЧСС более 80 ударов в минуту, разные промежутки времени между пульсовыми ударами при подсчёте пульса, различные значения пульса на левой и правой руке.
Также к врачу следует обратиться при обмороках, эпизодах потери сознания, при боли в груди, ощущении «перебоев» в работе сердца, при тахикардии после кровопотери, рвоты, диареи, при сочетании тахикардии с одышкой, головокружением, бессонницей, частой головной болью, повышением артериального давления, повышенной потливостью, дрожью в руках.
Кроме этого, важно сообщить врачу, если тахикардия возникает даже при незначительной физической нагрузке и не проходит в течение 5 минут, а также если приступ тахикардии начинается внезапно или имеются повторяющиеся приступы.
Приступ тахикардии проявляется следующими симптомами: в течение нескольких минут ЧСС резко возрастает и может достигать 150-200 ударов в минуту, сопровождаться потливостью, слабостью, чувством страха.
Как облегчить приступ тахикардии?
Расстегните воротник одежды, откройте форточку или балкон, глубоко вдохните и очень медленно выдохните; дышите так в течение 5-10 минут. Затем задержите дыхание и как бы «протолкните» воздух в низ живота, – это стимулирует блуждающий нерв, в результате чего сердцебиение замедлится;
Примите корвалол или валокордин: 15-20 капель препарата растворите в половине стакана воды комнатной температуры;
Умойтесь холодной водой, прилягте на высокую подушку, положите на лоб полотенце, смоченное в холодной воде, постарайтесь расслабиться;
Закройте глаза и одновременно надавливайте на глазные яблоки в течение 2-3 минут: 10 секунд надавливаете, 10 секунд перерыв;
Найдите правую сонную артерию (непосредственно под челюстью, в этом месте она соединяется с шейной артерией) и осторожно, без нажима помассируйте её. Этот приём также стимулирует блуждающий нерв и замедляет сердцебиение.
Если состояние не улучшилось, ЧСС не снижается, появилось головокружение, чувство нехватки воздуха, потемнело в глазах, вызывайте скорую помощь.

Существует ли профилактика тахикардии?
Кроме индивидуальных биологических факторов (пол и возраст), на уровень ЧСС влияют образ жизни и факторы риска развития сердечно-сосудистых заболеваний: высокое артериальное давление, высокий уровень холестерина в крови, курение, ожирение, сахарный диабет, низкий уровень физической активности.
Следовательно, профилактика тахикардии у здоровых людей – это здоровый образ жизни, отказ от вредных привычек и медицинское наблюдение.
Соблюдайте режим труда и отдыха, ведите размеренный образ жизни, научитесь управлять стрессовыми ситуациями. Наша вегетативная нервная система является «посредником» между центральной нервной системой и сердцем.
Значение психоэмоционального фактора очень велико: во время стресса происходит выброс адреналина, который усиливает сердцебиение, повышает артериальное давление, температуру тела и увеличивает ЧСС. Часто причиной стресса становятся обычные повседневные заботы. Все люди реагируют на стрессовые ситуации по-разному, но и способы справиться с различными жизненными ситуациями тоже варьируют.
Людей с врожденной низкой толерантностью (устойчивостью) к стрессам немного, чаще всего человек сам «накручивает» себя.
Правильно питайтесь, не пропускайте приёмы пищи. Сбалансированное питание обеспечит организм необходимыми для нормальной работы сердца микроэлементами калием и магнием.
Большое количество этих микроэлементов содержится в овощах, фруктах, орехах (кроме арахиса), бобовых, отрубях.
Ужинайте не позднее, чем за 3 часа до сна: еда непосредственно перед сном и употребление острых соусов и специй провоцируют возникновение ночного приступа тахикардии.
Не злоупотребляйте сладостями и не перекусывайте ими вместо полноценной еды. В ответ на поступление большого количества углеводов в кровь поджелудочная железа выделяет гормон инсулин, глюкоза быстро усваивается организмом, и её содержание снова резко снижается.
Чтобы «достать» глюкозу из «депо», надпочечники выделяют гормон адреналин, который резко увеличит скорость сердцебиения.
Не злоупотребляйте кофе, крепким чаем, шоколадом, откажитесь от употребления энергетических напитков, кока-колы.

Занимайтесь физической культурой, ходите пешком в удобном для вас темпе. Регулярные физические упражнения повышают устойчивость сердца и сосудов к избытку адреналина в крови. Частота пульса во время занятий повышается, а после занятия устанавливается на более низком значении.
Необходимо следить, чтобы пульс во время занятий не превышал максимально допустимого для вашего возраста значения. Чтобы определить максимальную частоту пульса, из 220 вычтите возраст в годах. Например, для человека 50 лет максимальный пульс при физической нагрузке 170 ударов в минуту.
Здоровые взрослые люди должны заниматься умеренной физической активностью (ходьба, плавание, танцы и т.д.) 150 минут в неделю (2 часа 30 минут). Если у вас имеются хронические заболевания, обратитесь к врачу по лечебной физкультуре: в зависимости от состояния здоровья, врач подберёт вам комплекс упражнений нужной продолжительности и интенсивности.
Избавьтесь от вредных привычек. Алкоголь и курение отрицательно влияют на работу сердечной мышцы. Эти вещества вызывают спазм мелких сосудов – капилляров и артериол, в результате чего повышается артериальное давление и развивается кислородное голодание сердечной мышцы. Тахикардия становится постоянной, и развиваются заболевания сердечно-сосудистой системы.
Следите за здоровьем. Контролируйте свой вес, не реже 1 раза в год проходите обследования (ЭКГ, уровень глюкозы крови, уровень холестерина). Не отказывайтесь от профилактических осмотров и предложения пройти диспансеризацию.
Синусовая тахикардия — физиологическая реакция или патологическое состояние?
” data-image-caption=”” data-medium-file=”https://unclinic.ru/wp-content/uploads/2020/09/sinusovaja-tahikardija-fiziologicheskaja-reakcija-ili-patologicheskoe-sostojanie-900×600.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2020/09/sinusovaja-tahikardija-fiziologicheskaja-reakcija-ili-patologicheskoe-sostojanie.jpg” title=”Синусовая тахикардия — физиологическая реакция или патологическое состояние?”>
Александр Иванов, хирург-гинеколог
- Запись опубликована: 03.09.2020
- Время чтения: 1 mins read
Частота сердечных сокращений (ЧСС), вероятно, является одним из наиболее часто измеряемых показателей жизнедеятельности в клинической практике. Он определяет метаболизм миокарда и сердечный выброс. Тахикардией у взрослых обычно называют частоту сокращений предсердий и / или желудочков более 100 ударов в минуту.
Тахикардия обычно развивается как нормальная физиологическая реакция на физическую нагрузку или стресс. Тахикардия, возникающая в покое, требует большего внимания и поиска этиологических факторов. У людей с проблемами сердца тахикардия может вызвать инфаркт миокарда, гипотонию, периферическую гипоперфузию, кардиомиопатию, опасные симптомы (боль в груди, слабость, обморок, головокружение), снижение сердечного выброса, остановку сердца и смерть.
Виды тахикардии
Тахикардия подразделяется на:
- синусовую тахикардию — физиологическую и патологическую;
- синдром постуральной ортостатической тахикардии (POTS);
- суправентрикулярную тахикардию с фибрилляцией предсердий — предсердная тахикардия, ре-некроз атриовентрикулярного (АВ) узла;
- тремор с быстрым желудочковым ответом;
- суставная тахикардия;
- желудочковая тахикардия.
Виды тахикардии
” data-medium-file=”https://unclinic.ru/wp-content/uploads/2020/09/vidy-tahikardii-848×600.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2020/09/vidy-tahikardii-848×600.jpg” loading=”lazy” src=”https://unclinic.ru/wp-content/uploads/2020/09/vidy-tahikardii-848×600.jpg” alt=”Виды тахикардии” width=”848″ height=”600″ srcset=”https://unclinic.ru/wp-content/uploads/2020/09/vidy-tahikardii-848×600.jpg 848w, https://unclinic.ru/wp-content/uploads/2020/09/vidy-tahikardii-768×544.jpg 768w, https://unclinic.ru/wp-content/uploads/2020/09/vidy-tahikardii.jpg 900w” sizes=”(max-width: 848px) 100vw, 848px” title=”Синусовая тахикардия — физиологическая реакция или патологическое состояние?”> Виды тахикардии
Синусовая тахикардия чаще всего встречается в клинической практике, и отличается от всех этих тахикардий тем, что большинство случаев являются физиологическими, то есть связаны с активацией симпатической нервной системы и катехоламинами, например, из-за эмоций, физической активности, стресса, боли.
Такая тахикардия исчезает, когда устраняется причина — стресс, боль, жар и т. д. У небольшой части пациентов может наблюдаться постоянная синусовая тахикардия. При отсутствии характерных этиологических факторов такая тахикардия называется патологической и требует лечения.
Клинические проявления синусовой тахикардии
Синусовая тахикардия сама по себе не вызывает симптомов, чаще встречаются симптомы — причины тахикардии, например, боль, лихорадка, одышка и т. д. Более чувствительные люди могут испытывать необычное сердцебиение.
Синусовая тахикардия — важный фактор увеличения сердечного выброса при наличии инфекции, обезвоживания или других факторов стресса. Патология, как и другие тахикардии, может ухудшить состояние, особенно у пациентов с сердечными заболеваниями. Тахикардия может привести:
- к снижению сердечного выброса из-за уменьшения времени наполнения;
- к снижению поступления кислорода в миокард;
- к снижению коронарного кровотока.
Эти физиологические изменения могут вызвать стенокардию, одышку. Интенсивность симптомов будет зависеть от частоты тахикардии и состояния сердца (сопутствующее заболевание сердца).
Диагностика
Тахикардия подтверждается электрокардиограммой (ЭКГ) после пальпации учащенного пульса или аускультации после прослушивания более частой сердечной недостаточности. ЭКГ показывает более 100 ударов в минуту, регулярный синусовый ритм (зубцы P перед каждым комплексом QRS). При более 140 об / мин. для частоты P и T зубцы бывает трудно различить. Следовательно, синусовую тахикардию можно спутать с другими наджелудочковыми тахикардиями.
Синусовая тахикардия. Интерпретация ЭКГ
Синусовая тахикардия. Интерпретация ЭКГ
” data-medium-file=”https://unclinic.ru/wp-content/uploads/2020/09/sinusovaja-tahikardija.-interpretacija-jekg.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2020/09/sinusovaja-tahikardija.-interpretacija-jekg.jpg” loading=”lazy” src=”https://unclinic.ru/wp-content/uploads/2020/09/sinusovaja-tahikardija.-interpretacija-jekg.jpg” alt=”Синусовая тахикардия. Интерпретация ЭКГ” width=”900″ height=”570″ srcset=”https://unclinic.ru/wp-content/uploads/2020/09/sinusovaja-tahikardija.-interpretacija-jekg.jpg 900w, https://unclinic.ru/wp-content/uploads/2020/09/sinusovaja-tahikardija.-interpretacija-jekg-768×486.jpg 768w” sizes=”(max-width: 900px) 100vw, 900px” title=”Синусовая тахикардия — физиологическая реакция или патологическое состояние?”> Синусовая тахикардия. Интерпретация ЭКГ
Дифференциации могут помочь внутривенные блокаторы АВ-узла (аденозин, верапамил) и другие лекарства, которые могут вызвать замедление синусового ритма, блокаду проводимости АВ-узла и позволяют правильно оценить замедлители ЭКГ.
При диагностировании синусовой тахикардии необходимо искать причину (Таблица 1). У пациентов с лихорадкой или другими признаками инфекции рекомендуется провести общий анализ крови на признаки гипотиреоза, измерив уровни тиреотропного гормона, также проверяются катехоламины и метанефрины в моче.
Общий анализ крови
Общий анализ крови
” data-medium-file=”https://unclinic.ru/wp-content/uploads/2020/09/obshhij-analiz-krovi.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2020/09/obshhij-analiz-krovi.jpg” loading=”lazy” src=”https://unclinic.ru/wp-content/uploads/2020/09/obshhij-analiz-krovi.jpg” alt=”Общий анализ крови” width=”900″ height=”563″ srcset=”https://unclinic.ru/wp-content/uploads/2020/09/obshhij-analiz-krovi.jpg 900w, https://unclinic.ru/wp-content/uploads/2020/09/obshhij-analiz-krovi-768×480.jpg 768w” sizes=”(max-width: 900px) 100vw, 900px” title=”Синусовая тахикардия — физиологическая реакция или патологическое состояние?”> Общий анализ крови
Другие тесты выполняются в зависимости от предполагаемой причины. Синдром ортостатической тахикардии диагностируется путем измерения частоты сердечных сокращений в положении сидя и стоя.
| Причины синусовой тахикардии | Гипертиреоз | |
| Высокая температура | Анемия | Боль |
| Гиповолемия | Гипоксия | Тревога |
| Гипотония и шок | Легочная эмболия | Недостаток сна |
| Сепсис | Хроническая болезнь легких | Феохромоцитома |
| Острая коронарная ишемия или инфаркт миокарда, декомпенсированная сердечная недостаточность | Лекарства (холинолитики, резкая отмена бета-адреноблокаторов) | Употребление стимуляторов (никотин, кофеин, амфетамин и др.) |
Синдром ортостатической тахикардии
Синдром постуральной ортостатической тахикардии (POTS) чаще всего встречается у молодых женщин без сопутствующей болезни сердца. Симптомы (головокружение, утомляемость, учащенное сердцебиение, непереносимость упражнений) возникают при вставании. Считается, что расстройство развивается из-за нарушения автономной регуляции.
POTS диагностируется при увеличении ≥30 ударов в минуту после вставания у взрослых, или ≥40 ударов в минуту у пациентов в возрасте от 12 до 19 лет, при отсутствии признаков ортостатической гипотензии (падение систолического артериального давления на ≥20 мм рт. Ст.). Прогноз для POTS хороший, симптомы проходят спонтанно у одной трети пациентов в год. Симптомы облегчаются упражнениями. Препарат первого ряда — флудрокортизон.
Патологическая синусовая тахикардия
Патологическая синусовая тахикардия характеризуется частотой >100 ударов в минуту. Частота при средней дневной ЧСС> 90 уд / мин. остается в течение 24 часов при отсутствии первопричины (гипотиреоз, анемия и др.). При этом пациенты всегда ощущают симптомы:
- учащенное сердцебиение;
- одышку;
- головокружение;
- снижение толерантности к нагрузкам.
Расстройство чаще встречается у женщин. Патологическая тахикардия может длиться месяцами и даже годами. Чтобы исключить все другие возможные причины тахикардии, рекомендуется лечение бета-адреноблокаторами . Если симптомы сохраняются при приеме бета-адреноблокаторов, возможно лечение ивабрадином (в виде монотерапии или в комбинации с бета-адреноблокаторами).
Если желаемый эффект не достигается, последний вариант лечения — радиочастотная катетерная модификация синусового узла. К сожалению, даже после процедуры возможны симптоматические рецидивы, когда требуются повторные процедуры:
- Бета-адреноблокаторы. Это препараты первого ряда для лечения патологической синусовой тахикардии. Рекомендуется начинать лечение с 50 мг метопролола длительного действия, увеличивая дозу до желаемого эффекта. Симптоматический контроль часто требует больших доз, которые плохо переносятся. Адекватные эффекты бета-адреноблокаторов наблюдаются при активности симпатической нервной системы, но в других случаях симптомы часто сохраняются.
- Ивабрадин . При стойкой патологической тахикардии ивабрадин является препаратом второй линии. Его назначают в виде монотерапии или в комбинации с бета-адреноблокаторами. Ивабрадин уменьшает симптомы у большинства пациентов, но увеличивает риск фибрилляции предсердий и считается тератогенным. Пациентам, у которых развивается фибрилляция предсердий, следует прекратить прием этого лекарства.
- Катетерная абляция. Когда все терапевтические возможности исчерпаны, пациентам с патологической синусовой тахикардией можно предложить модификацию синусового узла с помощью радиочастотного катетера. Важно оценить, не вызвана ли тахикардия POTS, поскольку абляция вредна и усугубляет симптомы у этих пациентов. Процедура сложная, но при очень тщательном отборе пациентов эффективность составляет 76-82%.
Катетерная абляция
” data-medium-file=”https://unclinic.ru/wp-content/uploads/2020/09/kateternaja-abljacija.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2020/09/kateternaja-abljacija.jpg” loading=”lazy” src=”https://unclinic.ru/wp-content/uploads/2020/09/kateternaja-abljacija.jpg” alt=”Катетерная абляция” width=”900″ height=”504″ srcset=”https://unclinic.ru/wp-content/uploads/2020/09/kateternaja-abljacija.jpg 900w, https://unclinic.ru/wp-content/uploads/2020/09/kateternaja-abljacija-768×430.jpg 768w” sizes=”(max-width: 900px) 100vw, 900px” title=”Синусовая тахикардия — физиологическая реакция или патологическое состояние?”> Катетерная абляция
Выводы
Синусовая тахикардия — более распространенный (> 100 ударов в минуту) ритм, исходящий из синусового узла. Наиболее частой причиной этой тахикардии является физиологическая реакция на упражнения или другую ситуацию, которая активирует симпатическую нервную систему и увеличивает секрецию катехоламинов (лихорадка, боль, гиповолемия, беспокойство и т. д.).
У здоровых людей тахикардия обычно не вызывает дополнительных симптомов, но у людей с сердечными заболеваниями она может ухудшить состояние и вызвать серьезные осложнения.
POTS диагностируется при значительном увеличении частоты сердечных сокращений, когда пациент встает при отсутствии признаков ортостатической гипотензии. Расстройство чаще встречается у женщин и обычно проходит само по себе.
Патологическая синусовая тахикардия также чаще встречается у женщин. Для нее характерно продолжительное, необычно частое сердцебиение, доставляющее дискомфорт. Для лечения используются бета-адреноблокаторы и ивабрадин. Для лечения лекарственно-устойчивой патологической тахикардии может быть назначена катетерная модификация синусового узла.
Тахикардия

Тахикардия – вид аритмии, характеризующийся частотой сердечных сокращений более 90 ударов в минуту. Вариантом нормы тахикардия считается при увеличении физической или эмоциональной нагрузки. Патологическая тахикардия – следствие заболеваний сердечно-сосудистой или других систем. Проявляется ощущением сердцебиения, пульсацией сосудов шеи, беспокойством, головокружением, обмороками. Может привести к развитию острой сердечной недостаточности, инфаркта миокарда, ИБС, остановки сердца.
- Классификация тахикардии
- Причины синусовой тахикардии
- Симптомы синусовой тахикардии
- Диагностика синусовой тахикардии
- Лечение синусовой тахикардии
- Прогноз и профилактика синусовой тахикардии
- Цены на лечение
Общие сведения
Тахикардия – вид аритмии, характеризующийся частотой сердечных сокращений более 90 ударов в минуту. Вариантом нормы тахикардия считается при увеличении физической или эмоциональной нагрузки. Патологическая тахикардия – следствие заболеваний сердечно-сосудистой или других систем. Проявляется ощущением сердцебиения, пульсацией сосудов шеи, беспокойством, головокружением, обмороками. Может привести к развитию острой сердечной недостаточности, инфаркта миокарда, ИБС, остановки сердца.
В основе развития тахикардии лежит повышенный автоматизм синусового узла, в норме задающего темп и ритмичность сердечных сокращений, или эктопических центров автоматизма.
Ощущение человеком своего сердцебиения (учащения и усиления сердечных сокращений) не всегда свидетельствует о заболевании. Тахикардия появляется у здоровых людей при физической нагрузке, стрессовых ситуациях и нервной возбудимости, при недостатке кислорода и повышенной температуре воздуха, под влиянием некоторых лекарств, алкоголя, кофе, при резкой перемене положения тела из горизонтального в вертикальное и т. д. Тахикардия у детей младше 7 лет считается физиологической нормой.
Появление тахикардии у практически здоровых людей связано с физиологическими компенсаторными механизмами: активацией симпатической нервной системы, выбросом в кровь адреналина, ведущими к увеличению сердечных сокращений в ответ на воздействие внешнего фактора. Как только действие внешнего фактора прекращается, ЧСС постепенно возвращается к норме. Однако нередко тахикардия сопровождает течение целого ряда патологических состояний.

Классификация тахикардии
С учетом причин, вызвавших учащение сердечных сокращений, выделяют тахикардию физиологическую, возникающую при нормальной работе сердца как адекватную реакцию организма на определенные факторы, и патологическую, развивающуюся в покое вследствие врожденной либо приобретенной сердечной или иной патологии.
Патологическая тахикардия является опасным симптомом, т. к. ведет к снижению объема выброса крови и другими расстройствам внутрисердечной гемодинамики. При слишком частом сердцебиении желудочки не успевают наполняться кровью, уменьшается сердечный выброс, понижается артериальное давление, ослабевает приток крови и кислорода к органам, в том числе и к самому сердцу. Длительное снижение эффективности работы сердца приводит к возникновению аритмогенной кардиопатии, нарушению сократимости сердца и увеличению его объема. Плохое кровоснабжение сердца повышает риск развития ишемической болезни и инфаркта миокарда.
По источнику, генерирующему электрические импульсы в сердце, выделяют тахикардию:
- синусовую – развивается при увеличении активности синусового (синоатриального) узла, являющегося основным источником электрических импульсов, задающим в норме сердечный ритм;
- эктопическую (пароксизмальную) тахикардию, при которой генератор ритма находится вне синусового узла – в предсердиях (наджелудочковая) или желудочках (желудочковая). Обычно протекает в виде приступов (пароксизмов), которые начинаются и прекращаются внезапно, продолжаются от несколько минут до нескольких суток, при этом частота сердцебиений остается постоянно высокой.
Для синусовой тахикардии характерно увеличение ЧСС до 120–220 ударов в минуту, постепенное начало и правильный синусовый сердечный ритм.
Причины синусовой тахикардии
Синусовая тахикардия встречается в разных возрастных группах, чаще у здоровых людей, а также среди пациентов, сердечными и другими заболеваниями. Возникновению синусовой тахикардии способствуют интракардиальные (сердечные), или экстракардиальные (внесердечные) этиологические факторы.
Синусовая тахикардия у больных с сердечно-сосудистыми заболеваниями чаще всего является ранним симптомом сердечной недостаточности или дисфункции левого желудочка. К интракардиальным причинам синусовой тахикардии относятся: острая и застойная хроническая сердечная недостаточность, инфаркт миокарда, тяжелая стенокардия, миокардиты ревматического, токсико-инфекционного и другого генеза, кардиомиопатии, кардиосклероз, пороки сердца, бактериальный эндокардит, экссудативный и адгезивный перикардит.
Среди физиологических экстракардиальных причин синусовой тахикардии могут быть физические нагрузки, эмоциональный стресс, врожденные особенности. Неврогенные тахикардии составляют большинство экстракардиальных аритмий и связаны с первичной дисфункцией коры головного мозга и подкорковых узлов, а также нарушениями вегетативной нервной системы: неврозами, аффективными психозами (эмоциональная тахикардия), нейроциркуляторной дистонией. Нейрогенным тахикардиям подвержены чаще всего люди молодого возраста с лабильной нервной системой.
Среди прочих факторов экстракардиальной тахикардии встречаются эндокринные нарушения (тиреотоксикоз, увеличение выработки адреналина при феохромоцитоме), анемии, острая сосудистая недостаточность (шок, коллапс, острая кровопотеря, обморок), гипоксемия, острые болевые приступы (например, при почечной колике).
Появление тахикардии может вызывать лихорадка, развивающаяся при различных инфекционно-воспалительных заболеваниях (пневмония, ангина, туберкулез, сепсис, очаговая инфекция). Повышение температуры тела на 1°С приводит к увеличению ЧСС, по сравнению с обычной, у ребенка на 10-15 ударов в минуту, а взрослого – на 8-9 ударов в минуту.
Фармакологическая (медикаментозная) и токсическая синусовая тахикардия возникают при влиянии на функцию синусового узла лекарственных и химических веществ: симпатомиметиков (адреналина и норадреналина), ваголитиков (атропина), эуфиллина, кортикостероидов, тиреотропных гормонов, диуретиков, гипотензивых препаратов, кофеина (кофе, чай), алкоголя, никотина, ядов (нитратов) и др. Некоторые вещества не оказывают прямого действия на функцию синусового узла и вызывают, так называемую, рефлекторную тахикардию посредством повышения тонуса симпатической нервной системы.
Синусовая тахикардия может быть адекватной и неадекватной. Неадекватная синусовая тахикардия может сохраняться в покое, не зависеть от нагрузки, приема медикаментов, сопровождаться ощущениями сильного сердцебиения и нехваткой воздуха. Это достаточно редкое и малоизученное заболевание неясного генеза. Предположительно, оно связано с первичным поражением синусового узла.
Симптомы синусовой тахикардии
Наличие клинических симптомов синусовой тахикардии зависит от степени ее выраженности, длительности, характера основного заболевания. При синусовой тахикардии субъективные симптомы могут отсутствовать или быть незначительными: сердцебиение, неприятные ощущения, чувство тяжести или боли в области сердца. Неадекватная синусовая тахикардия может проявляться стойким сердцебиением, чувством нехватки воздуха, одышкой, слабостью, частыми головокружениями. Могут наблюдаться утомляемость, бессонница, снижение аппетита, работоспособности, ухудшение настроения.
Степень субъективных симптомов диктуется основным заболеванием и порогом чувствительности нервной системы. При заболеваниях сердца (например, коронарном атеросклерозе) увеличение числа сердечных сокращений может вызывать приступы стенокардии, усугубление симптомов сердечной недостаточности.
При синусовой тахикардии отмечаются постепенное начало и конец. В случае выраженной тахикардии симптомы могут отражать нарушения кровоснабжения различных органов и тканей в связи с уменьшением сердечного выброса. Появляются головокружение, иногда обмороки; при поражении сосудов головного мозга – очаговые неврологические нарушения, судороги. При длительной тахикардии происходит снижение артериального давления (артериальная гипотония), уменьшение диуреза, наблюдается похолодание конечностей.
Диагностика синусовой тахикардии
Диагностические мероприятия проводятся для выявления причины (поражения сердца или внесердечных факторов) и дифференциации синусовой и эктопической тахикардии. ЭКГ принадлежит ведущая роль в дифференциальной диагностике вида тахикардии, определении частоты и ритмичности сердечных сокращений. Суточный мониторинг ЭКГ по Холтеру высоко информативен и абсолютно безопасен для пациента, выявляет и анализирует все виды нарушенй сердечного ритма, изменение деятельности сердца в условиях обычной активности пациента.
ЭхоКГ (эхокардиографию), МРТ сердца (магнитно-резонансную томографию) проводят для выявления внутрисердечной патологии, вызывающей патологическую тахикардию ЭФИ (электрофизиологическое исследование) сердца, изучая распространение электрического импульса по сердечной мышце, позволяет определить механизм тахикардии и нарушений проводимости сердца. Дополнительные методы исследования (общий анализ крови, определение содержания тиреотропных гормонов в крови, ЭЭГ головного мозга и др.) позволяют исключить заболевания крови, эндокринные нарушения, патологическую активность ЦНС и т. п.
Лечение синусовой тахикардии
Принципы лечения синусовой тахикардии определяются, в первую очередь, причинами ее возникновения. Лечение должно проводится кардиологом совместно с другими специалистами. Необходимо устранить факторы, способствующие повышению частоты сердечных сокращений: исключить кофеинсодержащие напитки (чай, кофе), никотин, алкоголь, острую пищу, шоколад; оградить себя от психоэмоциональных и физических перегрузок. При физиологической синусовой тахикардии лечения не требуется.
Лечение патологической тахикардии должно быть направлено на устранение основного заболевания. При экстракардиальных синусовых тахикардиях неврогенного характера пациенту необходима консультация невролога. В лечении используют психотерапию и седативные средства (люминал, транквилизаторы и нейролептики: мебикар, диазепам). В случае рефлекторной тахикардии (при гиповолемии) и компенсаторной тахикардии (при анемии, гипертиреозе) необходимо устранение вызвавших их причин. Иначе терапия, направленная на снижение ЧСС, может привести к резкому понижению артериального давления и усугубить нарушения гемодинамики.
При синусовой тахикардии, обусловленной тиреотоксикозом, в дополнение к назначенным эндокринологом тиреостатическим препаратам применяют β-адреноблокаторы. Предпочтение отдается β-блокаторам группы оксипренолола и пиндолола. При наличии противопоказаний к β-адероноблокаторам используют альтернативные лекарственные препараты – антагонисты кальция негидропиридинового ряда (верапамил, дилтиазем).
При синусовой тахикардии, обусловленной сердечной недостаточностью, в сочетании с β-адреноблокаторами назначаются сердечные гликозиды (дигоксин). Целевая ЧСС должна подбираться индивидуально, в зависимости от состояния пациента и его основного заболевания. Целевая ЧСС покоя при стенокардии обычно равна 55-60 ударов в минуту; при нейроциркуляторной дистонии – 60 – 90 ударов в минуту, в зависимости от субъективной переносимости.
При параксизмальной тахикардии повышения тонуса блуждающего нерва можно достичь специальным массажем – надавливанием на глазные яблоки. При отсутствии эффекта вводят внутривенно антиаритмическое средство (верапамил, амиодарон и др.). Пациентам с желудочковой тахикардией требуется неотложная помощь, экстренная госпитализация и проведение противорецидивной антиаритмической терапии.
При неадекватной синусовой тахикардии, при неэффективности b-адреноблокаторов и в случае значительного ухудшения состояния больного, применяют трансвенозную РЧА сердца (восстановление нормального сердечного ритма путем прижигания пораженного участка сердца). При отсутствии эффекта или угрозе жизни пациента проводят хирургическую операцию имплантации электрокардиостимулятора (ЭКС) — искусственного водителя ритма.
Прогноз и профилактика синусовой тахикардии
Синусовая тахикардия у пациентов с заболеваниями сердца чаще всего является проявлением сердечной недостаточности или дисфункции левого желудочка. В этих случаях прогноз может быть достаточно серьезным, так как синусовая тахикардия является отражением реакции сердечно-сосудистой системы на уменьшение фракции выброса и расстройство внутрисердечной гемодинамики. В случае физиологической синусовой тахикардии, даже при выраженных субъективных проявлениях, прогноз, как привило, удовлетворительный.
Профилактика синусовой тахикардии заключается в ранней диагностике и своевременной терапии сердечной патологии, устранении внесердечных факторов, способствующих развитию нарушений частоты сердечных сокращений и функции синусового узла. Во избежание серьезных последствий тахикардии необходимо соблюдение рекомендаций по здоровому образу жизни.
О сердце
Сердце взрослого человека сокращается с частотой 60–80 ударов в минуту. Это оптимальное значение для поддержания жизнедеятельности организма. Когда сердцебиение сильно учащается, наступает тахикардия — опасное для здоровья и жизни состояние. Какие виды тахикардии бывают, в чем причина их возникновения, а также какие последствия могут иметь такие приступы — рассказываем в статье.
Что такое тахикардия
Тахикардия, или ускорение сердцебиения — увеличение частоты сердечных сокращений (ЧСС) более 100 ударов в минуту. При этом сама по себе тахикардия — не самостоятельное заболевание, а относящийся к аритмиям симптом определенных болезней или состояний. При этом тахикардия способна привести к тяжелым последствиям — как при периодических приступах, так и при постоянном присутствии.
Причины тахикардии
Причины повышения ЧСС делят на две большие группы: сердечные (интракардиальные), при которых нарушение ритма возникает из-за проблемы в сердце , и внесердечные (экстракардиальные), при которых основная проблема находится вне сердца.
Сердечные причины тахикардии:
анатомические (врожденные) пороки сердца — митральный стеноз, стеноз аорты;
кардиосклероз — патологическое повсеместное разрастание в миокарде соединительной ткани;
кардиомиопатии — группа заболеваний, при которых сердце патологически расширяется с истончением или избыточным ростом миокарда;
воспалительные процессы в сердце;
гипертония — стабильное повышение артериального давления;
анемия — состояние, сопровождающееся снижением уровня гемоглобина и эритроцитов в крови;
гипоксемия — снижение содержания кислорода в крови;
острая сосудистая недостаточность.
Внесердечные причины:
тяжелые физические нагрузки;
патология центральной или периферической нервной системы;
инфекционные заболевания с лихорадкой;
действие табака, алкоголя, кофе и крепкого чая;
обезвоживание, в том числе кровопотеря;
патология эндокринной системы;
гипогликемия — снижение уровня глюкозы в крови;
низкое артериальное давление;
малоподвижный образ жизни;
быстрая и значительная потеря массы тела;
гипокалиемия — снижение уровня калия в крови;
Тахикардия — не причина заболевания, а следствие другой патологии
Виды тахикардии
Поскольку причины, вызывающие тахикардию, очень разнообразны, то и систем ее классификации существует несколько. В этой статье мы кратко остановимся на самых распространенных и клинически значимых видах тахикардий.
По происхождению
Физиологическая — возникает в состоянии стресса, а также встречается у беременных женщин и детей до 15 лет.
Патологическая — все остальные случаи тахикардии у взрослых, возникающие без видимой причины.
По клиническому течению
Пароксизмальная — появляется и исчезает внезапно, частота сердцебиения достигает при этом 120–220 ударов в минуту.
Непароксизмальная (перманентная) — ускорение ЧСС происходит большую часть времени или постоянно.
По источнику генерации импульса
Синусовая — генерация импульса сердечных сокращений происходит в правильном месте (его называют также водителем ритма), но с неправильной частотой. Такое повышение ЧСС бывает как физиологическим, так и патологическим. Частота сердцебиения может достигать 120–220 ударов в минуту. Ритм работы сердца при этом не нарушается.
Наджелудочковая (суправентрикулярная) — импульсы генерируются в предсердиях. Чаще возникает из-за стресса, шока или патологии проводящей системы сердца. ЧСС достигает 150–220 ударов в минуту.
Желудочковая (вентрикулярная) — импульсы распространяются из желудочков сердца. Чаще всего развивается при ИБС (в том числе при инфаркте) или миокардите. Сердце бьется 120–250 раз в минуту.
Фибрилляция предсердий или желудочков
Отдельное состояние, при котором частота генерации электрических импульсов достигает 250–600 в минуту. Сердце не может сокращаться с такой частотой, поэтому его участки лишь хаотично трепещут.
Чем опасна тахикардия
Ритмичные сокращения сердечной мышцы обеспечивают оксигенированной (насыщенной кислородом) кровью внутренние органы, ткани и мозг. Когда сокращения сердца становятся неритмичными, меняют свою частоту или полноту, желудочки не успевают до конца наполниться кровью, что приводит к нарушению кровообращения во всем организме.
Из-за аритмии, в том числе из-за тахиаритмии, в сосудах снижается давление, а кровь в легких не успевает насытиться кислородом. Ткани и органы начинают испытывать кислородный голод. При хронической тахикардии не только происходит постоянная гипооксигенация, но и значительно укорачиваются или вовсе отсутствуют необходимые периоды отдыха между сокращениями сердечной мышцы. Миокард работает непрерывно и буквально изнашивается. Возникает и быстро прогрессирует сердечная недостаточность, на фоне чего неуклонно ухудшается и без того нарушенная оксигенация других внутренних органов.
Острые приступы тахикардии сопровождаются неприятными внутренними ощущениями: чувство перебоев в работе сердца и его замирание, внезапная слабость, головокружение, нарушение дыхательного ритма. Однако тахикардия может спровоцировать и более серьезные последствия.
Осложнения тахикардии
Аритмический шок — кардиогенный шок, сопровождающийся критическим падением артериального давления и снижением кровоснабжения жизненно важных органов.
Отек легких — состояние, при котором в легочных венах давление поднимается до критических уровней, а в легочной ткани повышается содержание жидкости.
Сердечная астма — состояние, возникающее из-за сердечной недостаточности и сопровождающееся приступами удушья.
Тромбоэмболия легких или мозга — нарушение кровоснабжения органа из-за закупоривания просвета сосуда тромбом.
Острая недостаточность мозгового кровообращения (инсульт).
Фибрилляция (мерцательная аритмия).
Фибрилляция предсердий или желудочков может привести к остановке сердца и требует немедленной госпитализации
Кто входит в группу риска
Патологические формы тахикардии, не связанные со стрессом или особенностями физиологии, чаще всего возникают в уже нездоровом организме. В группу риска входят пациенты с заболеваниями нервной, эндокринной, дыхательной и сердечно-сосудистой систем.
К некоторым видам тахиаритмий больше склонны женщины — например, к хронической неадекватной синусовой тахикардии
Кроме того, существуют поведенческие факторы риска развития аритмий. Они практически не отличаются от таковых для любой патологии кровеносной системы. К ним относятся излишняя нервозность, чрезмерное употребление кофеиносодержащих напитков, недосыпание и малоподвижный образ жизни.


