Нарушения сердечного ритма
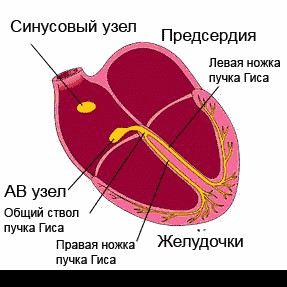
Сердце человека в нормальных условиях бьется ровно и регулярно. Частота сердцебиения в минуту при этом составляет от 60 до 90 сокращений. Данный ритм задается синусовым узлом, который называется также водитель ритма. В нем имеются пейсмекерные клетки, от которых возбуждение передается далее на другие отделы сердца, а именно на атрио-вентрикулярный узел, и на пучок Гиса непосредственно в ткани желудочков.
Данное анатомо-функциональное разделение важно с позиции типа того или иного нарушения, потому что блок для проведения импульсов или ускорение проведения импульсов могут возникнуть на любом из этих участков.
Нарушения ритма сердца и его проводимости носят название аритмий и представляют собой состояния, когда сердечный ритм становится меньше нормы (менее 60 в минуту) или больше нормы (более 90 в минуту). Также аритмией является состояние, когда ритм является нерегулярным (неправильным, или несинусовым), то есть исходит из любого участка проводящей системы, но только не из синусового узла.
Классификация
Все нарушения ритма и проводимости классифицируются следующим образом:
- Нарушения ритма сердца.
- Нарушения проводимости по сердцу.
В первом случае, как правило, происходит ускорение сердечного ритма и/или нерегулярное сокращение сердечной мышцы. Во втором же отмечается наличие блокад различной степени с урежением ритма или без него.
В целом к первой группе относятся нарушение образования и проведения импульсов:
- В синусовом узле, проявляющееся синусовой тахикардией, синусовой брадикардией и синусовой аритмией — тахиаритмией или брадиаритмией.
- По ткани предсердий, проявляющееся предсердной экстрасистолией и пароксизмальной предсердной тахикардией.
- По атрио-вентрикулярному соединению (АВ-узлу), проявляющееся атриовентрикулярной экстрасистолией и пароксизмальной тахикардией.
- По волокнам желудочков сердца, проявляющееся желудочковой экстрасистолией и пароксизмальной желудочковой тахикардией.
- В синусовом узле и по ткани предсердий или желудочков, проявляющееся трепетанием и мерцанием (фибрилляцией) предсердий и желудочков.
Ко второй группе нарушений проводимости относятся блокады на пути проведения импульсов , проявляющиеся синоатриальной блокадой, внутрипредсердной блокадой, атриовентрикулярной блокадой 1, 2 и 3 степеней и блокадой ножек пучка Гиса.
Причины аритмии сердца
Причины аритмии (возникновения нарушений ритма сердца) настолько многообразны, что перечислить абсолютно все является очень трудной задачей. Тем не менее, во многих случаях именно от причины аритмии зависит ее безопасность для жизни больного, дальнейшая тактика лечения.
Предложено множество различных классификаций причин аритмии, однако ни одна из них в настоящее время не является общепринятой. Наиболее приемлемой для пациента мы считаем следующую классификацию. Она основывается на признаке наличия или отсутствия у больного первичного заболевания сердца. Если имеется заболевание сердца, аритмию называют органической, а если заболевания сердца нет — неорганической. Неорганические аритмии принято также называть функциональными.
Органические аритмии
К органическим аритмиям относятся:
- Аритмии, возникающие при ишемической болезни сердца (инфаркте миокарда, стенокардии). В основе возникновения аритмии лежит повреждение сердечной мышцы. Оно затрудняет правильное распространение электрических импульсов по проводящей системе сердца. Иногда повреждение может затрагивать даже клетки основного водителя ритма — синусового узла. На месте погибших клеток формируется рубец из соединительной ткани (кардиосклероз), которая не способна выполнять функции здорового миокарда. Это, в свою очередь, приводит к формированию аритмогенных очагов и появлению нарушений ритма и проводимости.
- Нарушения ритма, возникающие после воспалительного процесса в сердечной мышце — миокардита. Как следствие после перенесения воспаления также происходит замещение миокарда соединительной тканью (кардиосклероз).
- Аритмии, наблюдающиеся при кардиомиопатиях. По невыясненной пока причине клетки миокарда повреждаются, нарушается насосная функция сердца, развивается сердечная недостаточность. Кроме того, очень часто присоединяются различные нарушения ритма.
- Аритмии, появляющиеся при различных пороках сердца (врождённых и приобретенных в течение жизни). Необходимо отметить, что бывают врожденные первичные заболевания самой проводящей системы сердца.
Функциональные аритмии
Это также достаточно большая группа, включающая:
- Нарушения ритма нейрогенного происхождения
Известно, что сердце находится под влиянием вегетативной нервной системы, которая осуществляет контроль деятельности всех внутренних органов. Она состоит из симпатических и парасимпатических нервов. Их влияние на сердце противоположно. Повышение тонуса блуждающего нерва (это парасимптический нерв) тормозит работу сердца, а повышение тонуса симпатической нервной системы, наоборот, возбуждает его деятельность. Обычно влияние блуждающего нерва и симпатических нервов находятся в состоянии равновесия. Однако днем превалирует активность симпатического отдела вегетативной нервной системы, а в ночное время — парасимпатической.
- Чрезмерной активации симпатического тонуса способствуют стресс, сильные эмоции, интенсивная умственная или физическая работа, курение, употребление алкоголя, крепких чая и кофе, острой пищи. Возникающие в эти моменты аритмии называют симпатозависимыми. Нередко такие нарушения ритма возникают у больных с неврозами. Активация симпатического тонуса происходит также при заболеваниях щитовидной железы, при интоксикации, лихорадочных состояниях, заболеваниях крови.
- Другую группу составляют вагозависимые аритмии (от лат. nervus vagus — блуждающий нерв). У таких больных перебои в работе сердца возникают ночью. К усилению парасимпатического влияния на сердце и, соответственно, к появлению вагозависимых нарушений ритма могут приводить заболевания желудочно-кишечного тракта: кишечника, желчного пузыря, язвенная болезнь желудка и 12-перстной кишки, заболевания мочевого пузыря. В больных органах формируются рефлексы, в результате которых повышается активность блуждающего нерва.
Аритмии могут возникать из-за изменения содержания в крови или в сердечной мышце ряда химических элементов. Это, прежде всего, калий, магний и кальций.
«Ятрогения» происходит от греч. «iatros» — врач и «genes» — порождаемый, возникающий. Под этим термином понимается любое болезненное состояние, возникающее в результате лечения. Это понятие очень широкое. Оно включает все: от неверно истолкованных врачебных рекомендаций до ошибочно подобранного лечения. Не всегда ятрогения является непредвиденной ситуацией. Иногда врач выбирает из двух зол меньшее и сознательно применяет лечение, неизбежно вызывающее побочные эффекты.
Что касается аритмий, то существует очень много лекарственных препаратов, применение которых может осложниться возникновением нарушения ритма. Существует даже такой парадокс. Лечение одной аритмии специальными противоаритмическими препаратами может привести к возникновению другой. Прежде всего, это относится к передозировке лекарств.
Поэтому, применяя любой противоаритмический препарат, нельзя забывать о его способности вызывать аритмию (аритмогенном действии). Безопасное лечение возможно только при индивидуальном подборе (тестировании) противоаритмических средств.
Возникают при травмах грудной клетки, падениях, ударах, при повреждении электрическим током и др.
Когда причину аритмии все же установить не удалось, ее называют идиопатической, то есть беспричинной. Следует оговориться, что такие аритмии встречаются не слишком часто.
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 ударов в мин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительным урежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.
Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 в мин) и характеризуются кратковременными приступами потери сознания.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача.
Разновидности аритмий
Большинство людей под аритмией подразумевает беспорядочные сокращения сердечной мышцы («сердце бьется, как захочет»). Однако это не совсем так. Врач этот термин использует при любом нарушении сердечной деятельности (урежение или учащение пульса), поэтому виды аритмий можно представить следующим образом:
- Синусовая аритмия , которая может быть связана с циклами дыхательной деятельности (учащение ритма на вдохе и урежение его на выдохе) или возникать независимо от дыхания, но указывать на какую-то сердечно-сосудистую патологию (ИБС в пожилом возрасте) или быть следствием вегетативной дисфункции, например, у подростков. Этот вид аритмии безобиден и специальных лечебных мероприятий не требует. На ЭКГ отмечается разница между сердечными циклами (> 0,05 с).
- Синусовая тахикардия устанавливается в виде диагноза, если частота сердечного ритма превышает 90 уд/мин, разумеется, без видимых на то причин (бег, физические упражнения, волнение). Обычно при такой тахикардии ЧСС не превышает 160 ударов в минуту в спокойных условиях и лишь при интенсивной нагрузке может доходить до 200 ударов. Вызывают ее многие факторы, связанные с патологическими процессами в организме, поэтому и лечение такой тахикардии направлено на основную болезнь.
- Синусовую брадикардию характеризует правильный, но замедленный синусовый ритм (менее 60 уд/мин), связанный с понижением автоматизма синусового узла и возникающий в результате чрезмерных физических нагрузок (у спортсменов-профессионалов), патологических изменений (не обязательно сердечно-сосудистых, например, язвенная болезнь), приема некоторых лекарственных препаратов (наперстянка, противоаритмические и гипотензивные средства). Терапия также направлена на ликвидацию причины, вызвавшую брадикардию, то есть, на основную болезнь.
- Экстрасистолия , возникающая при преждевременном возбуждении и сокращении какого-то одного отдела сердца или всех сразу, поэтому в зависимости от того, где, в каком месте образовался импульс, нарушивший нормальную последовательность сердечных сокращений, экстрасистолии делят на предсердные, желудочковые и вышедшие из атриовентрикулярного узла. Экстрасистолическая аритмия опасна, если она групповая, ранняя и частая, поскольку представляет угрозу для гемодинамики, а в результате может «перерасти» в желудочковую тахикардию или фибрилляцию желудочков, что будет иметь серьезные последствия. При инфаркте миокарда экстрасистолическая аритмия регистрируется в 100% случаев.
- Пароксизмальная суправентрикулярная (наджелудочковая) тахикардия , развивающаяся внезапно и также внезапно прекращающаяся, отличается правильной строгой ритмичностью, хотя частота сокращений может достигать 250 уд/мин. К таким тахикардиям относятся: предсердная тахикардия, АВ-узловая тахикардия и тахикардия при WPW-синдроме.
- Аритмии, связанные с нарушением проводимости (блокады) обычно хорошо регистрируются на ЭКГ, являются спутником и симптомом различной патологии и лечатся путем воздействия на основное заболевание. Блокады, дающие довольно часто (синоаурикулярная и атриовентрикулярная) брадикардию (40 ударов в минуту и ниже), считаются опасными для жизни и требуют установки кардиостимулятора, который компенсирует сердечную деятельность.
- Фибрилляция предсердий, по частоте возникновения следует сразу за экстрасистолией и держит 2 место по распространенности. Она характеризуется формированием возбуждения и сокращения только в отдельных участках (волокнах) предсердия, когда эти процессы отсутствуют в целом. Такое хаотичное и беспорядочное возбуждение отдельных волокон препятствует прохождению импульсов в атриовентрикулярный узел, а также в желудочки, до которых единичные импульсы все же добираются, вызывают там возбуждение, отвечающее беспорядочными сокращениями.
По частоте сердечного ритма различают 3 формы мерцательной аритмии:
- ЧСС менее 60 уд/мин – брадисистолическая;
- 60-100 уд/мин – нормосистолическая;
- Частота сердечных сокращений превышает 100 уд/мин – тахисистолическая.
На ЭКГ при МА зубец Р не регистрируется, потому что нет возбуждения предсердий, а определяются только предсердные волны f (частота 350-700 в минуту), которые отличаются нерегулярностью, различием формы и амплитуды, что придает электрокардиограмме своеобразный вид.
Причиной МА могут быть:
- Органическое поражение сердечной мышцы;
- Возрастные изменения (ишемическая болезнь сердца, часто в сочетании с артериальной гипертензией);
- У лиц молодого возраста: ревматизм, клапанные пороки (стеноз митрального клапана, аортальный порок);
- Нарушения функции щитовидной железы;
- Врожденная патология (пороки сердца);
- Острая и хроническая сердечная недостаточность;
- Инфаркт миокарда;
- Острое легочное сердце;
- Миокардит, перикардит;
- Кардиомиопатия.
Частота встречаемости трепетания предсердий (ТП) в 20-30 раз ниже, чем МА. Для него также характерны сокращения отдельных волокон, но меньшая частота предсердных волн (280-300 в минуту). На ЭКГ предсердные волны имеют большую амплитуду, чем при МА.
Интересно, что на одной ЭКГ можно видеть переход мерцания в трепетание и наоборот.
Причины возникновения трепетания предсердий аналогичны причинам формирования мерцания.
Симптомы мерцания и трепетания часто отсутствуют вообще, но иногда отмечаются некоторые клинические проявления, вызванные беспорядочной деятельностью сердца или симптомы основного заболевания, В общем, яркой клинической картины такая патология не дает.
Синдром слабости синусового узла
Эта патология возраст не выбирает, однако предпочитает определенные условия:
- Поражения миокарда при ИБС и миокардитах;
- Интоксикацию лекарствами, которые больные подолгу принимают от аритмии или необоснованно повышают дозировку, что случается, если человек, считая, что он все знает о своей болезни, начинает лечиться самостоятельно, без участия врача;
- Инфаркт миокарда;
- Нарушение кровообращения различного происхождения.
Заподозрить синдром слабости синусового узла можно по характерным для него признакам:
- Выраженной упорной синусовой брадикардии, которая не реагирует на атропин и физическую нагрузку;
- Появлению (периодами) синоаурикулярной блокады, во время которой могут наблюдаться эктопические (несинусовые, замещающие) ритмы;
- Внезапным исчезновением нормального (синусового) ритма на очень короткий период и замещение его эктопическим на этот промежуток времени;
- Периодическим чередованиям брадикардии и тахикардии, которые называются «синдромом тахикардии-брадикардии».
Последствием синдрома дисфункции синусового узла является внезапное возникновение приступа Адамса-Морганьи-Стокса и асистолия (остановка сердечной деятельности).
Медикаментозное лечение этого синдрома сводится к применению атропина, изадрина, препаратов белладонны. Однако, учитывая, что эффект от консервативного лечения, как правило, небольшой, больным показана имплантация постоянного кардиостимулятора.
Атриовентрикулярная (АВ) блокада — нарушение проведения возбуждения в желудочки из предсердий, с задержкой или прекращением проведения импульса. Она зачастую является спутницей воспалительных и дегенеративных процессов, происходящих в сердечной мышце, инфаркта миокарда или кардиосклероза. Повышенный тонус блуждающего нерва тоже играет определенную роль в формировании атриовентрикулярной блокады.
Атриовентрикулярная блокада, являясь последствием органических поражений сердца, сама дает еще худшие осложнения, в результате которых значительно возрастает опасность летального исхода. Если атриовентрикулярная блокада 1 ст. лечится путем воздействия на основное заболевание, то АВ блокада может переходить в полную, что нарушает кровоснабжение жизненно важных органов, которое приводит к развитию сердечной недостаточности. А это уже плохое последствие, поэтому лечение откладывать нельзя, больного госпитализируют и назначают препараты, стимулирующие сердечную деятельность в инъекционных растворах с постоянным наблюдением за состоянием пациента. Если брадикардия резко выраженная, отмечается тяжелая сердечная недостаточность, больному в экстренном порядке имплантируют искусственный водитель ритма.
Водитель ритма сердца


Водитель сердечного ритма — участок сердечной мышцы, в котором генерируются импульсы, определяющие частоту сердечных сокращений. У человека в норме основным водителем ритма является синусно-предсердный узел — особый участок на своде правого предсердия, расположенный у места впадения верхней полой вены. Узел состоит из небольшого числа сердечных мышечных волокон, иннервированных окончаниями нейронов из вегетативной нервной системы. В узле зарождается каждая волна возбуждения, которая приводит к сокращению сердечной мышцы и служит стимулом для возникновения следующей волны. Возбуждающе-проводящая система сердца обеспечивает ритмичную работу сердечной мышцы синхронизируя сокращения предсердий и желудочков.


В патологических условиях роль водителя ритма могут выполнять другие участки сердца. Мышечные клетки сердца генерируют импульсы сами по себе, без каких-либо воздействий извне (автоматия). Синусно-предсердный узел подавляет более частыми импульсами все нижерасположенные участки проводящей системы, но в случае его повреждения водителем ритма может стать предсердно-желудочковый узел, который генерирует импульсы с частотой 40—50 в минуту. В случае повреждения и этого узла, волокна предсердно-желудочкового пучка (пучок Гиса) могут стать водителем ритма, взяв на себя его функцию. Частота генерируемых импульсов и сердечных сокращений будет около 30—40 в минуту. Если и эти водители ритма не будут работать, то ими могут стать Волокна Пуркинье, задавая ритм сердца около 20 в минуту.
Водители ритма сердца называются также пейсмейкерами. Соответственно, синусно-предсердный узел – это пейсмейкер первого порядка, предсердно-желудочный узел – это пейсмейкер второго порядка, а пучки Гисса (передают нервный импульс между желудочками) – пейсмейкер третьего порядка.
См. также

Wikimedia Foundation . 2010 .
- Водитель автопогрузчика Клаус
- Водительские права в США
Смотреть что такое “Водитель ритма сердца” в других словарях:
водитель ритма сердца — см. Очаг автоматизма сердца … Большой медицинский словарь
Пейсмейкер, Водитель Ритма (Pacemaker) — 1. Прибор, предназначенный для поддержания нормального сердечного ритма у больных, страдающих блокадой сердца. Он состоит из батарейки, которая стимулирует деятельность сердца через введенный в него электрод, который крепится к поверхности… … Медицинские термины
ПЕЙСМЕЙКЕР, ВОДИТЕЛЬ РИТМА — (pacemaker) 1. Прибор, предназначенный для поддержания нормального сердечного ритма у больных, страдающих блокадой сердца. Он состоит из батарейки, которая стимулирует деятельность сердца через введенный в него электрод, который крепится к… … Толковый словарь по медицине
водитель сердечного ритма — (очаг автоматизма сердца) участок миокарда, генерирующий ритмичные импульсы возбуждения, вызывающие сокращение миокарда. Источник: Медицинская Популярная Энциклопедия … Медицинские термины
АВТОМАТИЯ СЕРДЦА — АВТОМАТИЯ СЕРДЦА, способность клеток сердца к самовозбуждению без каких либо воздействий извне. Изолированное сердце при снабжении его питательным раствором способно сокращаться вне организма продолжительное время. У плода человека первые… … Энциклопедический словарь
очаг автоматизма сердца — (син.: водитель ритма сердца, источник ритма сердца) участок миокарда, генерирующий ритмичные импульсы возбуждения, вызывающие сокращение миокарда … Большой медицинский словарь
Очаг автоматизма сердца — – участок миокарда, генерирующий ритмические импульсы возбуждения, вызывающие сокращение миокарда; водитель ритма сердца … Словарь терминов по физиологии сельскохозяйственных животных
АРИТМИИ СЕРДЦА — мед. Аритмии сердца группа нарушений формирования и проведения импульса возбуждения в сердечной мышце; любое отклонение от нормального синусового ритма. Частота спонтанной деполяризации клеток автоматизма синусно предсердного узла (СПУ) 60 90 в… … Справочник по болезням
ритм сердца атриовентрикулярный — (анат. atrium предсердие + ventriculus желудочек; син.: ритм нодальный, ритм сердца узловой, ритм узловой) аритмия сердца, при которой водитель ритма расположен в участке миокарда предсердий или проводящей системы, непосредственно прилежащем к… … Большой медицинский словарь
ритм сердца идиовентрикулярный — (греч. idios собственный + анат. ventriculus желудочек) гетеротопный ритм сердца, при котором водитель ритма расположен в миокарде желудочков … Большой медицинский словарь
Какой пульс считается нормальным для человека того или иного возраста: сводная таблица значений по годам
Говоря о том, что сердце «бьется» или «стучит», мы имеем в виду знакомое нам понятие – пульс. Изменения при воздействии внешних факторов или эмоций, считаются нормальными. Пульс ускоряется при стрессе, физической активности и из-за различных заболеваний.
Все, что стоит за сердечным ритмом, является основным биологическим маркером благополучия человека. Но чтобы «расшифровать» сигналы, посылаемые сердцем в виде ударов и биений, необходимо знать норму пульса по возрастам.

Существует несколько типов пульса:
Пульс характеризуется определенными свойствами, которые используются в диагностике сердечных и сосудистых патологий:
Какие-либо изменения могут быть вызваны наличием определенных нарушений, поэтому являются поводом обратиться к специалисту для проведения диагностики, постановки диагноза и начала лечения.
Нормы и различные вариации
Кислород поступает в органы и мягкие ткани с кровью, которая течет под определенным давлением (артериальным/АД). Это приводит к колебаниям стенок артерий, опорожнению и наполнению вен. Под влиянием АД красные кровяные тельца или эритроциты с силой «пробиваются» через тончайшие кровеносные сосуды или капилляры. При этом они преодолевают определенное сопротивление. Вещества, пропускающие электрический ток или электролиты, подвергаются аналогичному процессу.
Так создается пульс, ощущаемый во всем нашем теле, и в каждом сосуде нашего организма. С другой стороны пульсовую волну можно рассматривать, как волну движений стенок сосудов под определенным давлением. Количество этих волн обычно соответствует количеству ударов сердца.
Как подсчитать пульс?
Основной способ измерения – пальпация. Ручной метод, который основан на прикосновении. Быстро и легко, это не требует специальной подготовки. Чтобы получить точные показания, необходимо соблюдать правила измерения пульса:
Также существует и быстрый способ – подсчет на протяжении 20 секунд и умножение полученного значения на три. Также можно использовать специальный прибор – пульсометр.
ЧСС определяется в полном физическом и эмоциональном покое. У здорового человека – от 60 до 80 уд/мин. Увеличение частоты сердечных сокращений выше этих пределов называется тахикардией, снижение – брадикардией.

Сколько ударов в минуту должно быть в норме?
У мужчин
На скорость пульса оказывает влияние привычка организма к физическим нагрузкам – например, к пробежкам, ходьбе, плаванию и езде на велосипеде. У мужчин, которые занимаются спортом и ведут здоровый образ жизни, сердечная мышца прокачивает такой же объем крови, но за меньшее число сокращений. С научной точки зрения это состояние называется синдромом спортивного сердца.
Таблица – Значения пульса у мужчин в зависимости от возраста, физического состояния (значения указаны в ударах в минуту)
65 лет и старше
У женщин
Активный образ жизни и занятия спортом тренируют сердечную мышцу. Регулярные кардионагрузки повышают качество и длину жизни. Нет необходимости в каких-то специальных средствах. Достаточно совершать ежедневные пешие прогулки на свежем воздухе. Быстрый шаг против сидячего образа жизни – гарантия улучшения самочувствия и функционирования внутренних органов.
Таблица – Значения пульса у женщин в соответствии с физическим состоянием и возрастом (измерения – в ударах в минуту)
От 18 до 25 лет
От 26 до 35 лет
От 36 до 45 лет
От 46 до 55 лет
От 56 до 65 лет
От 65 лет и старше
В период беременности изменения отмечаются уже на 20-22 неделю. Частота сердечного ритма повышается. Связано это с тем, что в организме женщины увеличивается объем крови, циркулирующей по венам. Чаще всего изменения не выходят за установленные значения. К примеру, к концу 3-го триместра беременности нормы пульса возрастают на 10-15 единиц. Перед родами значения, как правило, нормализуются.

У детей
Средние значения пульсации сердца у детей довольно значительно отличаются от частоты сердечных сокращений у взрослых. То, что считается патологией у пожилых пациентов, считается допустимым для новорожденных.
По мере взросления ребенка частота пульса постепенно уменьшается и останавливается к концу полового созревания (подросткового возраста) на отметке 60-90 уд/мин.
Таблица – Пульс у детей в зависимости от и возраста
Стоит отметить, что показатели в детском возрасте разные – утром допустимыми считаются одни, вечером и ночью другие. Оптимальное время для его измерения – после пробуждения.
Регулярный контроль помогает вовремя предотвратить развитие проблем или убедиться, что сердце ребенка работает правильно. Довольно простая процедура измерения поможет быстро диагностировать развитие возможных заболеваний.
Если у детей учащается сердцебиение и это не вызвано физическим или эмоциональным стрессом, то рекомендуется обратиться к врачу.
Какой пульс считается нормой у ребенка в 6-12 лет?
Минимальный – минимальный, уд/мин
Минимальный – максимальный, уд/мин
При беге и других физических нагрузках
ЧСС в состоянии покоя должна составлять 60-80 уд/мин. При физических нагрузках отмечаются следующие изменения:
Помните, что физическая активность может быть различной. Это следует учитывать при подсчетах.
После еды
Причиной также может стать переедание. Много пищи требует повышенной нагрузки – усиления метаболизма. Значения могут находиться на той же отметке, что и при умеренной физической активности.

ЧСС во время сна
Во сне тело расслабляется, но нервная система, кровообращение и иные системы организма продолжают функционировать. Пульс при этом заметно замедляется, что связано с тем, что часть внутренних органов находятся в состоянии покоя, не требуя дополнительного снабжения кислородом.
Значения пульса во сне:
Повышаться может во время кошмаров. При этом не исключены скачки артериального давления.
ЧСС для сжигания жира
Многие фитнес-тренеры для расчетов используют метод Карвонена (военного врача и физиолога). Им был разработан способ определения границы при проведении тренировок.
Зона сжигания жира определяется от 50 до 80% от максимально допустимых значений. В данном случае не нужно учитывать норму о возрасту, но сам возраст нужно брать в расчет. К примеру, возьмем 35-летний возраст и проведем расчет:
Из этого следует, что зона сжигания жира колеблется от 92,5 до 144 ударов в минуту. Полученный разброс требует индивидуального определения показателей, т. к. значение имеет тренированность организма, самочувствие и иные особенности каждого. По этой причине предварительное медицинское обследование является обязательным.
Отклонения от нормы
На ЧСС оказывают влияние такие факторы, как физическая активность/покой, состояние сердечных клапанов и мышцы, показатели артериального давления, функционирование нейроэндокринной системы и уровень метаболизма.
Основные факторы, от которых зависит норма ЧСС:
Возможные заболевания при изменении ЧСС: миокардит, инфаркт миокарда, феохромоцитома, заболевания ЦНС (центральной нервной системы), злокачественные образования, патологии щитовидной железы, нарушения метаболизма (гипер-, гипокалиемия).
Причины замедления
Сердцебиение менее 60 ударов в минуту не всегда указывает на проблемы со здоровьем. Это может быть связано с использованием медикаментов, например бета-блокаторов.
Сердцебиение до 40 уд/мин может присутствовать у физически активных людей или лиц, которые занимаются профессиональными видами спорта. Это обусловлено натренированностью миокарда, который хорошо сжимается и способен поддерживать кровоток, не прилагая усилий.
Причины увеличения
Наиболее распространенной причиной ускоренного сердечного ритма является отсутствие отдыха перед измерением. Лучше всего делать это утром после пробуждения ото сна, не вставая с постели. Также следует убедиться, что подсчет верен.
Другие факторы, увеличивающие ЧСС:

Большинство болезней повышают работу миокарда, в том числе повышенная температура тела, гипертиреоз и врожденные пороки сердца.
Естественные причины тахикардии у женщин
Физиологическая тахикардия не указывает на патологию и возникает при физических нагрузках, нарушении гормонального фона и при повышенном психическом напряжении. Также причиной является чрезмерное употребление кофе, чая и шоколада.
На показателях могут сказаться такие факторы, как инфекционные заболевания, медикаментозная интоксикация и злоупотребление вредными привычками. Повыситься ЧСС может при резком изменении положения тела и значительных потерях крови.
Естественные причины тахикардии у мужчин
Физиологическая тахикардия не несет для здоровья опасности. И представляет собой реакцию на раздражитель. Речь идет о чрезмерной физической активности, приеме медикаментозных препаратов или о сильных стрессовых ситуациях. Стать причиной естественной тахикардии у мужчин могут непривычные климатические условия.
Естественные причины тахикардии у детей и подростков
Физиологическая тахикардия возникает, как адекватная реакция на определенные факторы, среди которых следует выделить лихорадка, острые болевые приступы и прием лекарственных средств. У детей и подростков в норме пульс увеличивается в ответ на отравление ядами и кислородное голодание.
Как проявляется нарушение пульса?
Бывает, что человек не замечает повышение или понижение показателей, но узнает об этом при обычных медицинских осмотрах. Но чаще всего нарушения дают о себе знать.
Симптомы сбоя ритма сердечных сокращений:
В дополнение к сердечным заболеваниям расстройства пульсации могут вызывать такие заболевания, как:
При нарушении сердечного ритма могут возникнуть осложнения, а именно в виде инфаркта миокарда, сердечной недостаточности, тромбоэмболии и нарушениям кровообращения в области головного мозга.

При наличии нарушений со стороны ЧСС используются несколько методов диагностики сердечных аритмий. Основным методом диагностики сердечных аритмий является электрокардиограмма (ЭКГ). Такое обследование поможет определить тип аритмии. Также используется электрофизиологический метод – комплексное и точное исследование сердечных аритмий. Также назначается эхокардиография и УЗИ.
Действия при сбоях ЧСС, рекомендованные кардиологом:
Чтобы вовремя принять меры, необходимо знать норму пульса, которая различна в зависимости от возраста, половой принадлежности и образа жизни. Чем раньше будут приняты меры по нормализации ЧСС, тем меньше вероятность развития осложнений.
Фибрилляция предсердий (мерцательная аритмия) – что должен знать пациент

Фибрилляция предсердий (ФП), или мерцательная аритмия (многие врачи до сих пор называют ее так), – одно из самых частых нарушений ритма. У пожилых людей встречается чаще, чем у молодых. Давайте вместе разберемся, почему она возникает – причины мерцательной аритмии – и чем может быть опасна для человека.
Что такое фибрилляция предсердий?
Формы
Мерцательная аритмия (фибрилляция предсердий) может быть приступообразной или хронической. Если приступы аритмии (пароксизмы) длятся недолго (от нескольких минут до 7 дней) и нормальный ритм восстанавливается самопроизвольно, такая форма фибрилляции предсердий называется пароксизмальной.
Может ли фибрилляция предсердий быть опасной для здоровья?
Симптомы фибрилляции предсердий (мерцательной аритмии)
Причины мерцательной аритмии (фибрилляции предсердий)
Причины, которые приводят к фибрилляции предсердий (мерцательной аритмии), могут быть разные. Фибрилляция предсердий может быть самостоятельным заболеванием (идиопатическая форма), однако гораздо чаще мерцательная аритмия ритма появляется у людей, страдающих сердечно-сосудистыми заболеваниями: пороки клапанов сердца, ишемическая болезнь сердца, гипертония, кардиомиопатии, перикардит и миокардит, операции на сердце. Также в группу риска заполучить мерцательную аритмию входят люди, страдающие патологией щитовидной железы (гиперфункция щитовидной железы – тиреотоксикоз, или «токсический зоб»). Иногда нарушение ритма – первое проявление заболевания щитовидной железы, поэтому при первом пароксизме фибрилляции предсердий врачи всегда проводят ее обследование.
Очень подробно и наглядно о фибрилляции предсердий рассказывает следующий ролик (на английском языке):
Также частой причиной фибриляции предсердий является злоупотребление алкоголем. Частый прием алкоголя нарушает уровень и баланс электролитов в крови (ионы калия, натрия и магния очень важны при работе любых мышц, но в первую очередь – сердечной) и оказывает прямое токсическое действие на сердце, приводя к расширению предсердий и желудочков, снижению сократительной функции. Возможно появление мерцательной аритмии у пациентов с хроническими заболеваниями легких, на фоне общих тяжелых заболеваний, патологии желудочно-кишечного тракта (рефлюкс-эзофагит, грыжа пищеводного отверстия диафрагмы) – это тоже одна из причин фибрилляции предсердий, или мерцательной аритмии.
Фибрилляция предсердий: что делать, как лечить?
Диагностика мерцательной аритмии (фибрилляции предсердий) основывается на записи электрокардиограммы (ЭКГ). Иногда фибрилляция предсердий протекает бессимптомно и выявляется случайно, например, когда ЭКГ записывают при проф. осмотре или во время стационарного лечения по поводу другого заболевания. Однако чаще всего пациент обращается к врачу с жалобами на перебои в работе сердца, приступы учащенного неровного сердцебиения, которые могут сопровождаться слабостью, одышкой, потливостью, головокружением, чувством «внутренней дрожи», болями в области сердца и снижением артериального давления. Когда приступ случается внезапно, следует обязательно обратиться к врачу или вызвать бригаду «скорой помощи». Очень важно, чтобы запись ЭКГ была сделана именно в время приступа – врач сможет точно определить характер аритмии, поставить диагноз и назначить правильное лечение.
Если приступы случаются достаточно часто, но их не удается «поймать» на обычной ЭКГ, пациента направляют на суточное мониторирование ЭКГ (холтер, холтеровское мониторирование). В течение 24 часов (и более, в зависимости от аппарата) регистрируется ЭКГ больного и в электронном виде записывается специальным прибором размером с ладонь, который пациент носит с собой. Запись обрабатывается на компьютере, и если за время проведения обследования у пациента случались приступы аритмии, они будут зафиксированы и документально подтверждены. Врач получит всю необходимую информацию.
Может случиться, что во время проведения холтеровского мониторирования приступ не возникнет. Потребуется повторное исследование, и так до тех пор, пока аритмию не «поймают». Если приступы случаются редко, это сделать очень сложно. В таких случаях врач может рекомендовать исследование, позволяющее спровоцировать появление приступа – чреспищеводную стимуляцию предсердий (ЧПСП). При проведении ЧПСП через нос пациента в пищевод вводится тонкий электрод, который устанавливается на уровне предсердий и с помощью специального прибора позволяет наносить на сердце электрические импульсы. При возникновении пароксизма ФП проводится запись ЭКГ, затем синусовый ритм восстанавливается. ЧПСП проводится только в стационаре, в специальных отделениях, специализирующихся на лечении нарушений сердечного ритма.
Пароксизм фибрилляции предсердий – что делать?
Если приступ неровного учащенного сердцебиения возник у вас впервые, необходимо сразу же обратиться к врачу или вызвать бригаду «скорой помощи». Даже если вы хорошо себя чувствуете. Помните – очень важно зафиксировать приступ на ЭКГ. Приступ может закончиться самостоятельно через некоторое время, но восстанавливать правильный ритм необходимо в течение первых двух суток. Чем больше времени пройдет от начала пароксизма, тем сложнее сердцу восстановить нормальную работу и выше риск образования тромбов в камерах сердца. Если от начала приступа прошло больше двух суток или вы точно не знаете время его возникновения, восстанавливать сердечный ритм необходимо только под наблюдением врача после обследования камер сердца на эхокардиографии, ЭхоКГ (для исключения уже сформировавшихся тромбов) и специальной подготовки препаратами, разжижающими кровь (для предотвращения тромбообразования).
Если пароксизмы мерцательной аритмии (фибрилляции предсердий) возникают часто, необходимо вместе с врачом разработать план ваших действий во время приступа. При хорошей переносимости аритмии и при коротких (не более 24 часов) приступах аритмии, которые часто заканчиваются самостоятельно, можно не предпринимать специальных действий. Необходимо продолжать прием препаратов, рекомендованных врачом, не изменяя дозы. Ваш врач может рекомендовать при возникновении приступа разовый прием антиаритмического препарата в дополнение к базовой терапии или временное увеличение дозы уже принимаемых медикаментов. Если во время пароксизма фибрилляции предсердий самочувствие значительно ухудшается, или аритмия продолжается больше суток, обращение к врачу обязательно.
Что «лучше» – приступы или постоянная мерцательная аритмия (фибрилляция предсердий)?
Долгое время врачи считали, что единственным оптимальным результатом лечения является восстановление правильного, синусового ритма. И сейчас в большинстве случаев врач посоветует вам всеми способами восстанавливать и удерживать синусовый ритм. Однако не во всех случаях. Исследования показали, что в случае невозможности эффективного сохранения восстановленного синусового ритма (когда сердце постоянно «срывается» в фибрилляцию предсердий), постоянная фибрилляция предсердий (мерцательная аритмия) с медикаментозным контролем частоты сердечных сокращений около 60 ударов в минуту – безопаснее, чем частые пароксизмы мерцательной аритмии (особенно затяжные, требующие введения высоких доз антиаритмических препаратов или проведения электроимпульсной терапии).
Решение о целесообразности восстановления синусового ритма или сохранения постоянной формы фибрилляции предсердий принимает врач. В каждом случае такое решение индивидуально и зависит от причины развития аритмии, заболевания, на фоне которого она возникла, от ее переносимости и эффективности проводимого для удержания правильного ритма лечения мерцательной аритмии.
Затянувшийся более двух суток приступ необходимо лечить только под наблюдением врача, после специальной подготовки. В случае удачного восстановления синусового ритма врач проведет коррекцию постоянной антиаритмической терапии и посоветует прием препаратов, разжижающих кровь, как минимум в течение месяца после кардиоверсии.
Лечение фибрилляции предсердий (мерцательной аритмии)
Существует несколько способов лечения фибрилляции предсердий (мерцательной аритмии) – восстановления синусового ритма. Это прием антиаритмических препаратов внутрь, введение антиаритмических препаратов внутривенно и кардиоверсия (электроимпульсная терапия, ЭИТ). Если восстановление ритма врач проводит в поликлинике или на дому у пациента, чаще всего начинают с внутривенных препаратов, затем – прием таблеток. Процедура проводится под контролем ЭКГ, врач наблюдает пациента 1-2 часа. Если восстановления синусового ритма не произошло, пациента госпитализируют в стационар. В стационаре также могут вводить препараты внутривенно, но если время ограничено (длительность приступа приближается к концу вторых суток) или пациент плохо переносит пароксизм (наблюдается снижение АД, т.д.), чаще применяется ЭИТ.
Кардиоверсия проводится под внутривенным наркозом, поэтому электрический разряд безболезненный для пациента. Успешность восстановления ритма зависит от многих факторов: длительность приступа, размеры полостей сердца (в частности, левого предсердия), достаточное насыщение организма антиаритмическим препаратом), и т.д. Эффективность ЭИТ приближается к 90-95%.
Если пароксизм фибрилляции предсердий длится более двух суток, восстанавливать ритм возможно только после специальной подготовки. Основные этапы – это прием препаратов, разжижающих кровь, под контролем специального анализа (МНО) и проведение чреспищеводной эхокардиографии (ЧПЭхоКГ) перед ЭИТ для исключения тромбов в полостях сердца.
Приступы мерцательной аритмии – как предотвратить?
Для того чтобы пароксизмы мерцательной аритмии не возобновлялись, пациент должен постоянно принимать антиаритмический препарат. С целью профилактики. На сегодняшний день существует немало антиаритмиков, выбор препарата должен сделать врач. Пациенту с мерцательной аритмией необходимо наблюдение кардиолога, при котором проводится регулярное обследование (например, ЭхоКГ раз в год, или суточное холтеровское мониторирование при необходимости, для оценки эффективности лечения), коррекция лечения. Подбор медикаментозной терапии всегда, при любом заболевании, очень кропотливое занятие, которое требует грамотности и упорства со стороны врача и понимания и исполнительности со стороны пациента. Индивидуальной может быть не только эффективность, но и переносимость лечения.
Неэффективность медикаментозной терапии фибрилляции предсердий может быть показанием к хирургическому лечению. В левом предсердии (около впадения легочных вен) располагаются зоны, в которых формируются электрические импульсы, способные запускать фибрилляцию предсердий. Повышенная электрическая активность этих зон может быть выявлена с помощью специального электрофизиологического обследования (ЭФИ). Специальный катетер вводится в полость сердца, полученная информация позволяет составить электрическую «карту» и определить триггерные («пусковые») участки. Исследование проводится под местной анестезией и достаточно безопасно для больного. После определения «пусковых» участков проводится операция – радиочастотная аблация триггерных зон (РЧА). Катетер с помощью высокочастотного тока разрушает эти участки и нарушает запуск аритмии. В четырех случаях из пяти мерцательная аритмия больше не возобновляется. В анимированном виде процесс РЧА триггерных зон при фибрилляции предсердий представлен в ролике.
Фибрилляция предсердий стала постоянной
У определенной части пациентов, страдающих приступами фибрилляции предсердий, рано или поздно наступает время, когда восстановить синусовый ритм уже не удается. Мерцательная аритмия переходит в постоянную форму. Как правило, это случается у больных со значительно увеличенными размерами левого предсердия (4,5 см и более). Такое расширенное предсердие просто не в состоянии удерживать синусовый ритм. При постоянной форме пациенту также необходимо наблюдение врача.
Цели лечения – удержание частоты сердечных сокращений в пределах 60-70 ударов в минуту в состоянии покоя, профилактика образования тромбов в полостях сердца и снижение риска тромбоэмболических осложнений.
Контроль частоты сердечных сокращений проводят бета-блокаторами, дигоксином или антагонистами кальция (группа верапамила), подбирая индивидуальную дозу препарата по принципу «чем выше доза, тем реже ЧСС». На оптимальной дозе титрование заканчивают, и пациент получает ее ежедневно. Оценить эффективность контроля над ЧСС можно с помощью суточного холтеровского мониторирования ЭКГ. Если снижения частоты ритма не удается достичь таблетками, врачи прибегают к хирургическим методам. Хирург-аритмолог изолирует предсердия от желудочков и имплантирует электрокардиостимулятор, который программируется на определенное число сердечных сокращений в покое и адаптируется к нагрузкам.
Для предотвращения тромбообразования применяют препараты, «разжижающие» кровь, то есть замедляющие процессы свертывания крови. С этой целью используют аспирин и антикоагулянты (чаще всего варфарин). На сегодняшний день подход к тактике антикоагулянтной терапии определен на основании оценки риска тромбоэмболических осложнений и риска кровотечений на фоне приема этих препаратов, и утвержден в Национальных Российских рекомендациях ВНОК.
Многие пациенты боятся начать прием препаратов, так как в инструкции указаны такие осложнения, как кровотечение. Вы должны знать, что перед назначением антикоагулянтов врач всегда взвешивает пользу и риск лечения препаратом, и назначает только тогда, когда полностью уверен, что польза значительно превышает риск. Четкое соблюдение рекомендаций и регулярный контроль анализов крови (международное нормализованное отношение (МНО) для пациентов, получающих варфарин) плюс Ваша информированность об основных механизмах действия препарата и тактике Ваших действий при первых признаках кровоточивости делают такое лечение полностью предсказуемым и максимально безопасным.
Относительно недавно в России для профилактики развития ОНМК у пациентов с хронической формой фибрилляции предсердий стали выполнять эндоваскулярную окклюзию ушка левого предсердия. Операция является альтернативой применению антикоагулянтов у пациентов, которым эти препараты противопоказаны, либо тем кому показано применение варфарина, но по тем или иным причинам они его не получают. Свыше 90% тромбов, являющихся причиной кардиоэмболических инсультов при неклапанной форме фибрилляции предсердий, образуются в «ушке» (естественном придатке) левого предсердия, в связи со снижением скорости кровотока. Эта операция выполняется в рентгеноперационной под двойным контролем – чреспищеводной эхокардиографии и рентгеноскопии.
Предварительно анализируются данные компьютерной томографии. Для доступа производится пункция и катетеризация бедренной вены. По проводнику инструменты проводят в правое предсердие, после выполнения позиционирования производится пункция межпредсердной перегородки и через этот прокол проводник попадает в левое предсердие. Затем производится выбор места имплантации и подбор размера окклюдера. Окклюдер устанавливается в устье ушка левого предсердия, прекращая кровоток в нем и, таким образом, исключается появление тромбов в этом анатомическом образовании. В Красноярске такие операции выполняются в Краевой клинической больнице.
Кардиологи «Центра Современной Кардиологии» обладают не только всеми современными функциональными и лабораторными методами диагностики заболеваний, вызывающих фибрилляцию предсердий, но и огромным опытом диагностики и лечения различных форм мерцательной аритмии.

О фибрилляции предсердий – читайте также AFIB Matters (на русском языке)
Нарушения ритма сердца (аритмии)

Сердце – необычайно сложно работающий орган. Его задача – собрать кровь, притекающую к сердцу по венам и выбросить эту кровь в артерии так, чтобы все клетки организма получили свою долю питательных веществ и кислорода. Реагируя на увеличение потребности какого либо органа или всего организма в питании, оно увеличивает выброс крови в артерии.
Сердце состоит из четырех камер – двух предсердий и двух желудочков. В здоровом сердце вначале сокращаются предсердия, выбрасывая кровь, поступившую в них из вен. Кровь попадает в желудочки сердца. Сокращение желудочков (систола) выбрасывает кровь в артерии.
В правое предсердие кровь собирается из вен всего организма, затем она попадает в правый желудочек, оттуда выбрасывается в артерии легких. В легких кровь обогащается кислородом, отдает углекислый газ и собирается в легочные вены. Оттуда кровь попадает в левой предсердие, затем в левый желудочек, из него – в артерии организма.
Согласованность работы сердца обеспечивается специальной проводящей системой сердца. Это специализированные клетки, которые вырабатывают и проводят электрические импульсы, руководящие согласованным сокращением мышцы сердца.
Импульс, запускающий сокращение сердца, вырабатывается в правом предсердии, в так называемом синусовом узле (водителе ритма). Именно этот узел ответственен за то, что сердце сокращается с частотой 60-90 ударов в минуту. Затем сигнал распространяется на остальные предсердия, вызывая их сокращение, потом на желудочки.
Нарушения в этой системе и приводят к нарушениям ритма сердца (аритмиям).
Какие бывают аритмии
Сокращения сердца следуют друг за другом через равные промежутки времени.. Если такая последовательность нарушена, говорят, что у больного аритмия. В зависимости от того, в каком месте возникают нарушения, все аритмии делят на предсердные (или суправентрикулярные) и желудочковые.
Аритмия – не самостоятельное заболевание, а признак (симптом) какой-либо болезни. Поэтому, возникновение аритмии требует обязательного обследования у специалиста кардиолога.
Наличие аритмии пациент может обнаружить у себя сам. Для этого, надо научиться находить и считать пульс.
Работа сердца (ритмы)
Если частота пульса превышает 90 ударов в минуту, говорят о тахикардии. Частота сердечных сокращений может увеличиваться при физической или эмоциональной нагрузке (это нормальная реакция здорового сердца).
Повышение температуры тела вызывает тахикардию. Считается, что увеличение температуры тела на 1 градус приводит к увеличению частоты сердечных сокращений на 10 ударов.
Тахикардия может быть признаком очень многих болезней, но может быть и вариантом нормы.
Некоторые виды тахикардии требуют специального антиаритмического лечения.
Если частота пульса меньше 60 ударов в минуту, говорят о брадикардии.
Брадикардия может быть у абсолютно здоровых людей. Она, как правило, отмечается у спортсменов.
Умеренная брадикардия создает благоприятные условия для кровоснабжения мышцы сердца. Это связано с тем, что кровь к ней может поступить только тогда, когда она находится в состоянии расслабления (т.е. между сокращениями). Чем чаще ритм, тем больше крови необходимо для восполнения энергетических затрат сердечной мышцы, а период расслабления, при этом все короче. Поэтому, некоторые лекарства (например атенолол или анаприлин), способные урежать ритм (удлинять период расслабления) улучшают кровоснабжение сердечной мышцы.
Если брадикардия появилась внезапно, если урежение ритма сопровождается головокружением, или потерей сознания – немедленно обратитесь к врачу.
Посоветоваться с врачом надо и если частота пульса менее 50 в минуту, а других неблагоприятных признаков нет.
При некоторых формах брадикардии приходится вживлять специальный прибор – кардиостимулятор. Этот прибор берет на себя управление ритмом сердца в том случае, когда собственный водитель ритма (синусовый узел) не справляется со своей задачей.
Экстрасистолия
Если в правильный ритм сердечных сокращений вплетается преждевременное сокращение, говорят об экстрасистолии.
По тому, месту, из которого исходит электрический импульс, приведший к преждевременному сокращению, все экстрасистолы делят на предсердные и желудочковые.
Даже у абсолютно здорового человека несколько раз в сутки могут наблюдаться экстрасистолы. Однако, их появление – повод для обращения к врачу-кардиологу. Как и все аритмии, экстрасистолия – не самостоятельное заболевание, а лишь признак какой-либо болезни. Именно на поиск причины аритмии и будет направлено обследование.
Мерцательная аритмия – самая частая аритмия
Что такое мерцательная аритмия
Мерцательная аритмия – разновидность нарушений ритма, при которой из согласованной работы сердца выключаются предсердия. Электрический импульс с большой частотой бегает по предсердиям, вызывая хаотическое сокращение мышечных волокон (фиблилляцию). Поэтому, мерцательную аритмию еще иногда называют фибрилляцией предсердий. Некоторые импульсы прорываются к желудочкам, сокращение которых происходит из -за этого в неправильном, нерегулярном ритме. Отсутствие правильного ритма и есть основной признак мерцательной аритмии.
Иногда не удается выявить причину мерцательной аритмии, тогда говорят об идеопатической ее форме. Чаще всего мерцательная аритмия – признак порока сердца, ишемической болезни сердца, артериальной гипертонии и т.д. Не только сердечно-сосудистые заболевания могут приводить к мерцательной аритмии. Среди частых причин – болезни щитовидной железы, легких, острые и хронические отравления (например, алкоголем) и многие другие заболевания.
Важно, что для успеха в лечении мерцательной аритмии необходимо не только правильное назначение специальных антиаритмических препаратов, но и коррекция ее причины.
Проявления (симптомы) мерцательной аритмии
Самым частым проявлением мерцательной аритмии является ощущение сердцебиения. Оно связано с тем, что средний ритм желудочков при мерцательной аритмии обычно учащается и может доходить до 130-150 ударов в минуту. Часто ощущаются перебои в работе сердца, иногда резкое чувство нехватки воздуха, болевые ощущения в области сердца, головокружение. Примерно 1 из 10 больных вообще не ощущает появление мерцательной аритмии.
Виды мерцательной аритмии
Длительно существующую мерцательную аритмию называют постоянной. Если она возникает приступообразно говорят о пароксизмальной форме.
Мерцательная аритмия с высокой частотой сердечных сокращений называется тахисистолической, с нормальной частотой – нормосистолической и с низкой частотой – брадисистолической формой.
Надо ли лечить мерцательную аритмию
По разным оценкам от 1,5 до 5% человечества страдает этим видом аритмии. Это самый частый вид аритмии, требующей лечения. Появление мерцательной аритмии (если ее не лечить) существенно (в 5-7 раз) увеличивает риск инсульта, тромбоэмболии легочной артерии. Возрастает и вероятность развития сердечной недостаточности. Дополнительные факторы, такие как возраст, наличие тяжелых сопутствующих заболеваний еще более увеличивает риск инсульта и сердечной недостаточности у больных с мерцательной аритмией.
Поэтому, мерцательную аритмию надо лечить обязательно.
Восстановление правильного ритма сердца
Целью лечения у больного, страдающего мерцательной аритмией является, при возможности, восстановление синусового (правильного) ритма сердца и последующее его поддержание.
Имеется несколько способов, позволяющих восстановить правильный ритм. Первый – самый простой – может попробовать на себе сам больной. Метод основан на возможности стимуляции вагуса – нерва, замедляющего ритм сердца. Необходимо сделать глубокий вдох. Затем крепко зажать нос и рот, и попробовать выдохнуть с усилием. Этим способом можно прекращать и другие приступы сердцебиения. К сожалению, этот метод помогает далеко не всем больным.
Наиболее распространенным является восстановление ритма сердца с помощью лекарственных препаратов. Эти лекарства называются антиаритмическими. Как правило, лекарства вводят внутривенно. Однако, в некоторых случаях, больной сам может принять подобранное ранее лекарство, которое у него прекращает приступ мерцательной аритмии. К сожалению, не существует специальных признаков, позволяющих определить, какое из лекарств окажется более эффективным. На практике приходится перебирать несколько лекарств, прежде чем подобрать препарат, более всего подходящий больному.
В некоторых случаях, когда приступ мерцательной аритмии не поддается лечению лекарствами, если он существует уже длительное время, имеется непосредственная угроза для жизни больного, для восстановления ритма применяют так называемую электрическую кардиоверсию. Больной на короткое время (1-2 мин) погружается в сон, затем специальным синхронизированным (т.е. наносимым в определенную фазу сердечного цикла) разрядом электрического тока ритм сердца восстанавливается. Метод имеет несколько недостатков – необходимость погружать больного в сон, необходимость специального оборудования для проведения процедуры. Кроме того, эта процедура должна проводиться в больнице, в которой работает высококвалифицированный персонал. Но есть и значительные преимущества. Так, ритм восстанавливается почти во всех случаях (в отличие от лекарств, восстанавливающих ритм лишь в 60- 80%). Этот способ наиболее безопасен, так как любое лекарство имеет побочные эффекты. Если они появились, то нужно время, чтобы лекарство ушло из крови. Учитывая эти преимущества были созданы специальные вшиваемые под кожу аппараты – кардиовертеры, которые улавливают мерцательную аритмию и прекращают ее. Однако широко пока эти аппараты не применяются.
После восстановления ритма необходимо его поддерживать. Требуется проведение лечения заболевания, которое привело к мерцательной аритмии, устранение факторов, провоцирующих приступ. Если приступы редкие, то иногда от специальной антиаритмической терапии воздерживаются. Однако чаще всего приходится принимать лекарство, предотвращающее развитие приступа.
Иногда, при часто возникающих, тяжело переносимых больным приступах приходится применять хирургическое лечение.
Поддержание нормальной частоты сердцебиения при невозможности восстановления ритма
В некоторых случаях приходится отказаться от восстановления нормального ритма. Обычно в этом случае у больного имеется так называемая постоянная форма мерцательной аритмии. Основными лечебным мероприятием является поддержание нормальной частоты сердечных сокращений и профилактика осложнений.
Профилактика осложнений мерцательной аритмии
Поскольку основными осложнениями мерцательной аритмии являются инсульт и сердечная недостаточность, то их профилактика так же должна проводиться у больного с мерцательной аритмией. Способ такой профилактики выбирает Ваш врач.
Рекомендации больному с мерцательной аритмией
Постарайтесь выяснить и сказать Вашему врачу, что предшествует очередному приступу мерцательной аритмии. Это может быть необычна физическая нагрузка, повышение артериального давления, прием каких-либо лекарств, прием алкоголя, обострение заболевания легких, и т.д.
Научитесь считать пульс (или попросите Вашего врача научить Вас) и распознавать – есть ли у Вас мерцательная аритмия или ритм сердца правильный.
Если приступ не прошел самостоятельно в течение 2-3 часов, не прошел от приема обычных лекарств, вызывает неприятные ощущения, боли, одышку – обращайтесь к врачу. Чем раньше от момента начала приступ начать его лечить – тем проще восстанавливается правильный ритм.
Обязательно имейте при себе последнюю (или несколько последних) электрокардиограмму. Они могут понадобиться для сравнения в экстренном случае.
Не надейтесь на свою память, имейте при себе листок с названием и дозировкой принимаемых Вами препаратов. Это может оказаться очень важным, если Вам будут вводить новое лекарство, поскольку многие вещества взаимодействуют друг с другом.
Если Вы принимаете фенилин или синкумар – лекарства, снижающие уровень протромбина и предотвращающие инсульт и тромбоэмболию – не забывайте консультироваться с врачом, если:
- появились признаки кровоточивости (носовые кровотечения, появление крови на деснах при прикусывании, стали появляться синяки)
- если Вы стали принимать новые лекарства или изменили дозировки принимаемых ранее лекарств
- если поменялась диета (например, начался новый сезон)
- если Вы простудились, если у Вас расстройство желудка, или любое новое заболевание. Если Вам планируется какая либо операция, или удаление зуба – предупредите Вашего врача, что вы принимаете эти лекарства.
Обследование больного с аритмиями
Для того, чтобы правильно лечить аритмию, необходимо пройти специальное обследование. Оно состоит из двух частей. Первая – выявление самой аритмии, условий ее возникновения и прекращения. Вторая – поиск заболевания, приведшего к аритмии.
Для выявления аритмии ее надо зарегистрировать. Для этого записывают электрокардиограмму. Далеко не всегда на обычной ЭКГ выявляется искомая аритмия. Поэтому, следующим этапом регистрируют электрокардиограмму в течение длительного периода времени (обычно сутки), затем, с помощью специального компьютера запись расшифровывается. Этот метод обследования носит названия суточного мониторирования ЭКГ по Холтеру. В некоторых клиниках больным выдают на дом специальные устройства, позволяющие передавать ЭКГ при необходимости своему врачу. Этот способ так же позволяет зафиксировать редкие нарушения ритма. Часто физическая нагрузка провоцирует аритмии, поэтому для измерения уровня допустимой физической активности и оценки профилактического действия антиаритмических лекарств иногда применяют пробу с физической нагрузкой.
Аритмия
Аритмия — определение, отражающее изменение частоты, регулярности, источника возбуждения сердца и различные виды нарушения его электрической проводимости.
Нарушение сердечного ритма — широко распространенное заболевание современности.
Обилие причинных факторов, разность электро-физиологических механизмов формирования аритмий и топографии зон исполнения данных механизмов, различие ЭКГ-показателей, проявлений и прогноза определяет полиморфизм расстройств сердечного ритма.
Классификация аритмии
Беря во внимание место зарождения электрического импульса и специфику его проведения от узла-пейсмейкера к желудочкам аритмии возможно систематизировать так:
- нарушение генерирования электрического импульса;
- изменения проводимости (блокады и дополнительные пути проведения);
- комбинированные нарушения ритма.
Блокады сердца делят по признаку топографии того участка, где происходит замедление/прерывание движения электрической волны. Их наименования соответствуют локации. Рассматривают синоатриальную, внутрипредсердную, предсердно-желудочковую, внутрижелудочковую блокады.
Врожденные аномалии при наличии дополнительных путей проведения служат основой для возникновение синдромов преэкзитации (предвозбуждения) желудочков.
Комбинированные нарушения – это парасистолия, предсердно-желудочковые диссоциации, сочетание блокад с нарушением ритма (синдром Фредерика) и др.
По прогнозу различают: неопасные аритмии, вероятно опасные, опасные для жизни.
Опираясь на это нарушения дифференцируют на требующие лечения и подлежащие только наблюдению в течение времени.
Этиология возникновения аритмии
Благодатной почвой для начала аритмии может стать довольно длинный список заболеваний, причем как сердечно-сосудистой, так и других систем организма. Это гипертоническая болезнь, ИБС и инфаркт миокарда, сердечная недостаточность, воспалительные, дистрофические заболевания миокарда, пороки клапанов (врожденные и приобретенные), аномалии развития сердца. Часто причиной нарушений ритма является неблагополучие эндокринной системы (гипо- и гиперфункция щитовидной железы, синдром Конна, феохромоцитома, климакс), нервной, бронхолёгочной, пищеварительной систем. Спровоцировать аритмию могут болезни, касающиеся всего организма (анемия, инфекционные заболевания и отравления).
Значимые факторы риска: злоупотребление алкоголя, крепким чаем или кофе, любые формы курения, прием некоторых медикаментов.
Помимо этого голодание, несбалансированная диета, обеднённость пищи витаминами и микроэлементами, обезвоживание, то есть любые обстоятельства нарушения водно-электролитного обмена или кислотно-основного состояния могут привести к сбою нормальной электрической деятельности сердца. Также имеет значение наследственная предрасположенность.
Однако примерно у 1/10 пациентов даже при высококачественном обследовании не удается установить причину аритмии (идиопатическая аритмия).
Симптомы аритмии
Клиника аритмий может быть весьма различной и зависит от формы нарушения. Охарактеризуем наиболее встречаемые.
Аритмии, связанные с нарушением автоматизма синусового узла. Здесь возможны варианты с изменением темпа генерации электрических сигналов и сокращений сердца в сторону возрастания (синусовая тахикардия) или снижения (синусовая брадикардия), а также неравными временными интервалами между систолами (синусовая аритмия). Нормальной ЧСС для здорового взрослого считают от 60 до 90 сокращений в минуту. Тахиаритмия больше 90 уд/мин будет ощущаться учащенным сердцебиением. При брадикардии менее 40 уд/мин беспокоит слабость, головокружение, вероятны обмороки из-за падения перфузии мозга, а при частоте более 40 уд/мин обычно ассимптомна, как и синусовая аритмия.
Ощущением замирания, вздрагивания, «кувыркания», перебоев в работе сердца проявляются эктопические сокращения. Об эктопии говорят, если точкой рождения электрического сигнала не является синусный узел. Если сокращение от эктопического импульса наступает раньше времени, до завершения этапа расслабления сердца, говорят об экстрасистолии. Добавочные очаги возбуждения могут присутствовать на разных уровнях и соответственно генерировать суправентрикулярные (предсердные, предсердно-желудочковые) и желудочковые экстрасистолы. Часто несвоевременные сокращения чередуются с нормальными синусовыми, могут быть одиночными, парными или групповыми.
Три и более систолы кряду, единых в своем несинусовом происхождении, считают эктопическим ритмом (предсердный, атриовентрикулярный, идиовентрикулярный). Когда неестественный очаг возбуждения обладает высокой активностью и, подавляя синусовый, становится водителем ритма, возникает пароксизмальная тахикардия (ЧСС более 140 уд/мин). Больной при этом отмечает интенсивное сердцебиение.
Трепетание — ритмическое сокращение предсердий/желудочков с очень большой частотой (200-400 в мин). Фибрилляция (350-700 уд/мин) — беспорядочное малопрдуктивное сокращение миокарда, по-другому именуемое мерцанием. Трепетание и мерцание предсердий относительно благоприятно. Ввиду тормозящего, фильтрующего действия АВ-узла на желудочки проводится лишь часть электрических возбуждений, благодаря чему они сокращаются с частотой на порядок ниже (обычно не более 160 /мин). Самочувствие страдает сходным с тахикардией и экстрасистолией образом, может присоединяться одышка, головокружение, боль в сердце.
Трепетание и фибрилляция желудочков – жизнеугрожающе состояния и в отсутствие экстренных мер (дефибрилляция) быстро приводят к смерти больного.
Блокада сердца — ослабление или полное прекращение электрической проводимости определенного участка проводящей системы. Она может появляться и исчезать без лечения (тогда ее именуют преходящей), или быть постоянной. Симптомы здесь зависимы от местоположения, степени блокады, при легких формах отсутствуют, при средних и тяжелых соответствуют нерегулярности ритма, брадиаритмии.
Вообще, отсутствие симптомов аритмии — довольно частое явление, и выявление сбоев ритма происходит случайно при обследовании по другой причине.
Диагностика аритмии
На вооружении медиков состоит несколько способов выявления аритмий и каждый имеет свои особенности.
- ЭКГ — общедоступный метод, дает информацию о ритме пациента в данный момент времени, позволяет зафиксировать постоянные нарушения и преходящие, если те присутствуют в момент регистрации.
- Холтер-мониторинг ЭКГ — 24-х часовая запись электрокардиограммы. Данным методом возможно установить все нарушения в работе сердца за сутки.
- ЭхоКГ — УЗИ-исследование сердца. Дает возможность зрительно установить наличие аритмии и выявить органическую причину ее возникновения.
- Провокационные тесты : ортостатическая проба, чреспищеводное электро-физиологическое исследование, внутрисердечная регистрация ЭКГ), – способны искуственно вызвать и зарегистрировать аритмию когда не удается зафиксировать ее при суточном мониторинге ввиду преходящего характера.
Лечение аритмии
Нужно ли лечить аритмию? Некоторые из расстройств, как единичные наджелудочковые или желудочковые экстрасистолы при отсутствии органического поражения сердца, неопасны и не требуют лечения. В других случаях от своевременности распознавания и оказания помощи зависит жизнь человека.
Лечение нарушений ритма зависит от этиологии, вида нарушения, состояния больного, наличия противопоказаний для тех или иных методов воздействия.
Выделяют несколько подходов к лечению:
- воздействие на причину возникновения;
- влияние на факторы, провоцирующие аритмию;
- действие на механизмы аритмогенеза;
- воздействие на переносимость аритмии пациентом
Все лечебные воздействия при нарушении ритма делятся на медикаментозные и немедикаментозные. Подбор фармпрепаратов всегда осуществляется врачом и должен контролироваться повторяющимися регистрациями ЭКГ. Исходя из подхода к лечению, используются лекарства разной направленности действия, часто на помощь приходят антиаритмики. Высокую эффективность показывают амиодарон, соталол, пропафенон, верапамил и др.
Немедикаментозное направление включает электрические методы: кардиоверсия и дефибрилляция, временная и постоянная электростимуляция; радиочастотное разрушение эктопического очага, оперативное лечение органических заболеваний сердца (аномалии развития, пороки клапанов), являющихся причиной развития аритмии.
Важно отметить, что диагностику на всех этапах и лечение нарушений ритма осуществляет только врач. Часто уже при расспросе, объективном обследовании пациента (пальпация пульса, аускультация сердца) удается заподозрить характер аритмии, а дополнительные исследования позволяют уточнить диагноз, причину заболевания и подобрать правильное лечение.
Физиология водителя сердечного ритма у человека в норме и при патологии

Спорт, физические нагрузки перед сердцем ставит задачу максимального обеспечения организма кислородом при максимальных нагрузках. Важнейшим элементом физической культуры является соответствие между предъявляемыми организму нагрузками и возможностью их выполнения. В ответ на значительные нагрузки в организме происходят адаптационные перестройки сердечной деятельности в виде снижения ЧСС в покое, увеличение мощности сокращения и объема миокарда, изменения вегетативного баланса в сторону увеличения активности парасимпатической системы [1].
Одним из самых распространенных, информативных и доступных методов обследования сердца до сих пор является электрокардиография. Механическую и электрическую систолу объединяет слово систола, которая формируется сокращением миокарда. Между двумя методами оценки сократительной функции миокарда (УЗИ и ЭКГ) есть сопряжение, что актуально для срининговых ЭКГ исследований, максимально охватывающих всех занимающихся физической культурой.
Увеличение доставки кислорода к тканям зависит от интенсивности кровотока (МОК) который может быть увеличен за счет, как за счет увеличения объема камер сердца (УО), увеличения сократимости миокарда (ФВ), так и увеличения ЧСС [6].
Суммарное время систолы сердца состоит из систолы предсердий и систолы желудочков и оба процесса занимают в среднем при максимальной тахикардии от 330 мс и более [7]. Поэтому физиологические возможности сердца к учащению без гемодинамического конфликта между предсердиями и желудочками сердца лежат в диапазоне от 150 до 180 сокращений в 1 минуту. Конкретные индивидуальные величины пороговой ЧСС, за которой возможен срыв внутрисердечной гемодинамики уточняются для каждого спортсмена, путем анализа ЭКГ в покое и в нагрузке [4]. При этом необходимо учитывать, что определение пороговой ЧСС по показателям работы AV соединения, при исходно нарушенной его работе (ускорение – замедление проведения импульса) – не всегда корректно [3].
Многие расценивают изменения работы AV соединения (замедление проводимости), изменения частоты ритма в сторону брадикардии, изменения вегетативного статуса, как вариант нормы и физиологии для спортсмена. Норма и физиология характеризуются стабильностью показателей. Практика же показывает, что нормализация вегетативного, электролитного балансов, использования кардиопротекторов приводит эти показатели к среднестатистическому нормативу для обычного человека. Такая динамика означает, что указанные изменения носят характер адаптационных перестроек, а значит, требуют регулярного контроля, для предупреждения срыва адаптации избыточными нагрузками и перехода этих перестроек в патологию.
В результате недостаточно активных действий по контролю за динамикой адаптационных перестроек сердечной деятельности и активной профилактике перехода этих перестроек в патологию, спортсмены, лица, занимающиеся физическим оздоровлением остаются в зоне риска формирования сердечной патологии, сформированной избыточными нагрузками на свое сердце.
Цель и задачи
Исследование проведено в связи с необходимостью уточнения связи между показателем фракции выброса (ФВ – УЗИ) и индекса фазы плато (ФП – ЭКГ) в оценке сократительной функции миокарда, механизмов адаптационной перестройки сердечной деятельности спортсмена, особенностей реакции сердца на малые и значительные нагрузки, уточнение методов коррекции и восстановления нарушенных функций миокарда.
Материалы и методы исследования
Для получения необходимой информации по ЭКГ и ВСР использовали электрокардиограф Фазаграф с пальцевым снятием кардиосигнала. Проанализирована сердечная деятельность в покое и нагрузке (ЭКГ, ВСР, УЗИ сердца) у 30 лиц с нетренированным сердцем и у группы спортсменов с разной спортивной специализацией (футбол, плавание, культуризм). Коррекция нарушенных функций проводилась кардиопртекторами, средствами нормализации электролитного баланса и вегетативного статуса.
Результаты исследования и их обсуждение
1. Трансмембранный потенциал действия (ПД), механическая, электрическая систола характеризуют с разных сторон один и тот же процесс – сокращение миокарда [5]. В основе потенциала действия лежат – деполяризация и реполяризация мембраны клетки. При этом деполяризация занимает от 1 до 3 миллисекунд (фаза 0) потенциала действия, а все остальное время занимает реполяризация, которая в свое время состоит из трех фаз. Процесс активного сокращения миокарда отображаемый в виде ЭКГ, занимает все время реполяризации потенциала действия.
Соотношение ЭПД и ЭКГ распределяется следующим образом (рис. 1). Фазе деполяризации клетки – соответствует пик потенциала действия. Комплекс QRS обозначает начало сокращения миокарда и на кривой ЭПД он соответствует фазе быстрой начальной реполяризации. Фазе медленной реполяризации (фаза плато – ФП) соответствует сегмент ST и первая половина зубца Т. Фазе конечной быстрой реполяризации на ЭКГ соответствует вторая половина зубца Т [7].
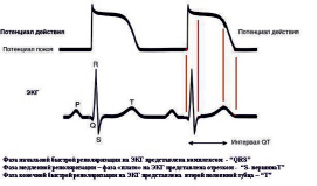
Механическая и электрическая систолы несут информацию о функции сократимости миокарда и напрямую связаны с поступлением кальция в клетку в фазу медленной реполяризации – фазу плато (ФП). Используя индекс ФП (соотношение ФП ко всему времени реполяризации выраженного в процентах), возможно, оценивать состояние функции сократительности миокарда с помощью ЭКГ. Доля фазы плато в электрической систоле составляет более 50 % и снижение индекса ФП менее 45 % может указывать о появлении проблем в сократительности миокарда. Динамика фазы плато в зависимости от достигнутой ЧСС отображена в таблице.
Лицам с индексом ФП менее 45 % необходимо уточнять сократительную функцию миокарда с помощью фракции выброса, как в покое, так и в нагрузке.
2. При нормальном интервале P-Q, нормальной ЭКГ и ЧСС до 90 для тренированного и нетренированного сердца интервал покоя Р-Т сокращается в среднем на одну треть при максимальной ЧСС. Поэтому в скрининговой оценке можно определить максимальную ЧСС, для конкретного человека, используя фактический интервал Р-Т покоя. На (рис. 2) интервал Р-Т в покое составляет 530 мc. Максимальная ЧСС в этом случае составляет 157 в 1 минуту. Проверка нагрузкой для этого же человека с достижением ЧСС в 165 в 1 минуту (рис. 3) показала уже не физиологичность этой нагрузки – сокращение предсердий начинается в фазу относительной рефрактерности желудочков.
Пороговую (максимальную) ЧСС для конкретного человека можно определить также по динамике интервала P-Q и ЧСС в покое и нагрузке [4].
При укороченном интервале P-Q необходимо определять риск внезапного нарушения ритма, при тахикардии используя индекс PQs. [2] Лица с укороченным интервалом P-Q и низким индексом PQs находятся в зоне риска нарушения ритма при тахикардии.
Считается, что первопричиной замедления AV проводимости у спортсменов является преобладание парасимпатической активности, и оно рассматривается, как вариант нормы для спортсмена. Однако на практике нарушение работы AV соединения связано с различными влияниями, изменяющими клеточный метаболизм кардиомиоцитов. Подтверждением этого вывода могут служить результаты проведенной коррекции клеточного метаболизма у спортсменов с нормализацией AV проводимости даже на фоне сохраняющегося повышения тонуса парасимпатического отдела ВНС. (рис. 5 – исходная ЭКГ) (рис. 6 – ЭКГ после нормализации клеточного метаболизма кардиомиоцитов).


