Блокады ножек пучка Гиса и другие нарушения внутрижелудочковой проводимости сердца
Нарушение внутрижелудочковой проводимости – это патология, при которой замедляется или прекращается проведение электрического импульса по желудочкам. Меняется ритмичность и частота сокращений, уменьшается их сила. При прогрессировании заболевания сердце может остановиться. Своевременная диагностика и рационально подобранное лечение снижают вероятность развития осложнений и продлевают жизнь.
Что это такое
В норме импульс берет начало в синусовом узле правого предсердия – там, где в него впадает верхняя полая вена. Далее волна идет по предсердиям и оказывается в следующей контрольной точке – узел предсердно-желудочковой локализации. Отсюда возбуждение идет через пучок Гиса и постепенно распространяется до верхушки.
Волокна Гиса – это особые клетки межжелудочковой перегородки, которые образуют три ветви. По правой ножке (ПНПГ) сигналы доставляются в стенки правого желудочка. По левой (ЛНПГ), разделяющейся на переднее и заднее ответвления, идет охват левого желудочка. В конце ветви делятся на волокна Пуркинье. Подобная структура позволяет провести импульс без потерь и обеспечивает бесперебойную работу сердца.
Проводимость замедлена и нарушена – есть ли разница?
В здоровом органе импульсы перемещаются сверху вниз в установленном ритме, с нужной быстротой. При патологии их проведение замедляется или нарушается. Если прохождение сигнала заторможено, возбуждение доходит до конечной точки, но этот процесс идет с меньшей скоростью. При нарушении проведения импульс прерывается на определенном участке или же полностью отсутствует.
Нарушение и замедление внутрижелудочковой проводимости встречаются в разном возрасте. Мы не можем однозначно оценить, как часто выявляется эта патология. Сбой в проводящей системе сердца нередко остается бессимптомным и фиксируется случайно при профилактическом обследовании. Согласно данным медицинской литературы, различные варианты нарушения проводимости диагностируются преимущественно после 50 лет (5–7% случаев). В 60–70 лет частота выявления таких состояний достигает 30%.
Сбой внутрижелудочковой проводимости относится к группе брадиаритмий. К этой же категории принадлежат нарушения внутрипредсердной проводимости. Причины и симптомы развития этих состояний схожи. Поставить точный диагноз можно только после обследования.
Причины развития патологии
Все возможные причины сбоя можно разделить на две большие группы: кардиальные – вызванные патологией сердца и некардиальные – спровоцированные иными нарушениями.
- пороки сердца;
- инфаркт миокарда;
- миокардит;
- ишемическая болезнь сердца;
- кардиомиопатии;
- атеросклероз коронарных сосудов;
- последствия перенесенных хирургических вмешательств (например, из-за протезирования клапанов, радиочастотной катетерной аблации).
- вегетососудистая дистония;
- эндокринные проблемы: гипотиреоз, сахарное мочеизнурение;
- нарушения дыхательной системы с гипоксией тканей – бронхоспазмы, хронические воспаления;
- нерациональный прием медикаментов;
- артериальная гипертензия;
- алкогольное отравление;
- прием наркотиков;
- беременность.
Сбой прохождения сигнала не всегда указывает на патологию. Например, частичное нарушение проводимости по правой ножке пучка Гиса считают вариантом нормы, характерным для отдельных молодых людей.
Нарушение проводящей функции миокарда может быть постоянным и транзиторным. Временные «неполадки» выявляются на фоне физических нагрузок (например, на тренировках и соревнованиях). Если после отдыха ситуация нормализуется, нет повода для беспокойства. Но если проблема сохраняется, и на ЭКГ видны изменения, нужно пройти обследование у специалиста.
Симптомы: что чаще всего беспокоит человека
Сбой внутрижелудочковой проводимости не имеет специфических симптомов. Нередко это состояние остается нераспознанным долгое время. Пациент ни на что не жалуется, и проблема выявляется случайно – при диспансеризации, прохождении медосмотра перед началом работы или учебы, службы в армии, перед операцией и т. п.
Возможные признаки патологии:
- ощущение «замирания» в груди;
- перебои в работе сердца – появление внеочередных сокращений;
- замедление пульса;
- одышка;
- ощущение нехватки воздуха;
- головокружение;
- беспокойство, тревожность.
При прогрессировании процесса развивается синдром Морганьи-Адамса-Стокса (МАС). В начале приступа больной бледнеет и теряет сознание. После улучшения состояния сохраняется покраснение кожи. Такие эпизоды длятся 1–2 минуты и вызваны недостаточным кровоснабжением головного мозга на фоне резкого снижения сердечного выброса. Неврологических осложнений обычно не наблюдается.
Классификация
По локализации процесса выделяют такие виды блокады:
- Однопучковая – задержание сигнала регистрируется только в одной из ветвей пучка. Соответственно выявляется блокада правого желудочка или нарушения в работе левого.
- Двухпучковая – не функционируют две ветви – обе левые ножки или одна левая и правая.
- Трехпучковая – задержка импульса отмечается во всех трех ветвях.
Клинический случай
Пациентка М., 65 лет, поступила в терапевтическое отделение. На момент осмотра жалуется на одышку при физической нагрузке, частые приступы головокружения, общую слабость. Неоднократно были потери сознания.
При опросе удалось выяснить, что подобные симптомы беспокоят ее больше года. На протяжении 14 месяцев отмечается выраженная слабость, головные боли, головокружение. В течение полугода бывали потери сознания – примерно один раз в неделю. В последний месяц обмороки случаются практически ежедневно. Пациентка теряет сознание на одну минуту, затем отмечается общая слабость.
При дообследовании были обнаружены изменения на ЭКГ. Проведено УЗИ, допплерография, выявлена левожелудочковая недостаточность, клапанный стеноз. Диагноз: Ишемическая болезнь сердца; нарушение ритма по типу двухпучковой блокады и приступы МАС; сердечная недостаточность I ст.
Пациентке установили электрокардиостимулятор, состояние улучшилось, и она была выписана.
По характеру нарушений различают:
- Неполная блокада. Импульсопроведение замедленное, но оно сохранено. Возбуждение миокарда происходит за счет неповрежденных ветвей. Такое состояние бывает у здоровых, но может и указывать на патологию. Изменения обычно обнаруживаются случайно на ЭКГ. Жалоб у больных нет, иногда присутствует общая слабость, повышенная утомляемость.
- Полная блокада. Импульсы не достигают нижних отделов желудочков. Высока вероятность остановки сердца на фоне брадикардии. Такое состояние сопровождается явной клинической симптоматикой.
По типу нарушений выделяют:
- Очаговые изменения – наблюдаются в отдельных участках миокарда ближе к волокнам Пуркинье, импульс частично проходит по желудочкам.
- Арборизационные изменения – передача сигнала сохранена на всех участках проводящей системы, кроме ее концевых отделов.
Диагностика: признаки на ЭКГ и холтере
Электрокардиография – основной метод диагностики патологического процесса. Нарушение внутрижелудочковой проводимости на ЭКГ будет проявляться специфичными признаками.
Блокада по правой ножке сердца ведет к расширению и деформации (появлению зазубрин) в комплексе QRS. Такие изменения определяются через правые грудные отведения.


Блокада левой ножки сердца также расширяет и деформирует QRS, но патологические признаки выявляются через левые грудные отведения. Если поражается левая передняя ветвь, то наблюдается отклонение электрической оси сердца влево. Подтвердить диагноз можно при сравнении ЭКГ-зубцов – по второму и третьему отведению S будет выше, чем R. Если импульсы не идут через левую заднюю ветвь, то ось отклоняется правее, S выше R по первому отведению.

Особого внимания заслуживают сердечные блокады неспецифического формата. ЭКГ выявляет изменения, не соответствующие конкретной патологии. Например, меняется комплекс QRS – расщепляется и деформируется без расширения. Такие симптомы отмечаются при локальном поражении тканей сердца на фоне инфаркта, воспалительного процесса и др.
Дополнительную информацию дают такие методы исследования:
- эхокардиография сердца;
- рентгенография легких;
- функциональные пробы;
- компьютерная томография.
Значимую информацию о работе сердечной мышцы мы получаем при проведении холтеровского мониторирования ЭКГ. Исследование длится 24 часа. Этот метод позволяет сделать непрерывную регистрацию сигналов и выявить нарушения, не видимые на обычной кардиограмме. На такой записи отмечаются изменения, возникающие не только в покое, но и во время движения, физической нагрузки. Компактный регистратор крепится на поясе. Пациент ведет привычный образ жизни, а система фиксирует работу сердца в непрерывном режиме.
Важно понимать: успех диагностики будет напрямую зависеть от того, является ли блокада постоянной или транзиторной и как часто возникают приступы в последнем случае. Если нарушения проводимости отмечаются ежедневно, суточное мониторирование выявит это на ЭКГ. Иногда требуется контроль кардиограммы длительностью 7-30 дней.
Принципы лечения
Умеренные нарушения проводимости не требуют лечения. Неполное блокирование в правой ветви пучка Гиса неопасно. В этой ситуации мы рекомендуем наблюдаться у кардиолога, ежегодно проходить осмотр врача и делать ЭКГ. Но это если у пациента нет иных жалоб или сопутствующей патологии. При выявлении отклонений показана соответствующая терапия.
Блокада левого желудочка более опасна. На ее фоне чаще развиваются нарушения тока крови и сердечная недостаточность. Мы рекомендуем прием сердечных гликозидов, антиаритмических и иных препаратов. Схема терапии определяется индивидуально исходя из тяжести состояния, возраста пациента, сопутствующих заболеваний.
Важно знать: специфическое лечение внутрижелудочковой блокады не разработано. Предлагаемые препараты только усиливают возбуждение тканей сердца, но не устраняют причину. Нужно лечить основную патологию – ту, что вызвала сбой в работе проводящей системы. Это единственный способ затормозить прогрессирование болезни.
Если медикаментозная терапия неэффективна или состояние больного тяжелое, предлагается хирургическое лечение. Выполняется установка кардиостимулятора – прибора, который навязывает свой ритм работы сердца. Вживленное устройство обеспечивает бесперебойную деятельность миокарда.
Совет специалиста: когда ставят водитель ритма
Установка кардиостимулятора – это хирургическая операция, и она назначается только по показаниям. Нет смысла проводить процедуру при отсутствии явной симптоматики патологии. Если пациент чувствует себя хорошо, введение искусственного водителя ритма не показано. Операцию не рекомендуют, если выявленные симптомы связаны с обратимыми причинами. Нужно справиться с основным заболеванием – и сердечная мышца сможет снова полноценно работать.
Показания для установки кардиостимулятора:
- брадикардия с частотой сердечных сокращений менее 40 уд/мин и нарушения ритма при наличии явных симптомов;
- осложнения, угрожающие жизни пациента;
- приступы МАС;
- стойкие нарушения проводимости после инфаркта миокарда.
Обсуждается возможность установки кардиостимулятора при пульсе менее 40 уд/мин при отсутствии явной клинической симптоматики. Процедура проводится в любом возрасте.
Профилактика нарушений проводимости сердца пока не разработана. Не откладывайте лечение, избегайте факторов риска. Это снизит шансы развития патологии. Чтобы вовремя выявить проблему, регулярно проходите профилактические осмотры у терапевта с оценкой ЭКГ (по мере необходимости).
Для подготовки материала использовались следующие источники информации.
Нарушения проводимости сердца
Нарушения проводимости сердца в некоторых случаях могут протекать бессимптомно и при этом обнаруживаются случайным образом во время профилактических осмотров. Однако в большинстве случаев патология имеет выраженные признаки и требует обязательного лечения.
Пройти диагностику на наличие нарушений в проводимости сердца можно в нашем центре «Клиника ABC». Мы располагаем всем необходимым для этого оборудованием и штатом квалифицированных сотрудников. Мы применяем только эффективные методы лечения с индивидуальным подходом к каждому пациенту.
Что такое проводимость сердца
Синусовый узел отвечает за возникновение и передачу импульсов к кардиомиоцитам. При этом степень проводимости зависит от способности мышечной ткани реагировать на подобные импульсы. При прохождении через различные системы и отделы сердца импульсы оказывают влияние на способность предсердий и желудочков сокращаться. Процесс необходим для проталкивания крови из сердечной мышцы в аорту и дальнейшего распределения по всему организму.
При нарушении проводимости импульсов угнетается функция желудочков, что приводит к развитию патологии. При этом патология бывает 2-х типов: нарушение проводимости левого желудочка и нарушение внутренней проводимости сердца.
Виды и степени нарушения
Заболевание подразделяется на несколько типов в зависимости от степени тяжести и характера протекания патологического процесса.
Классификация болезни основывается на нарушениях в той или иной области сердца. Наиболее распространенным является блокада пучка Гиса, являющегося средством передачи импульсов.
Однопучковые – поражение одной ветки.
Бифасцикулярная форма – нарушение желудочковой проводимости сердца наблюдается в обеих ветвях.
Трифасцикулярная – блокирование импульсов в 3-х ветвях. Является наиболее опасным состоянием и требует немедленной госпитализации.
Местные расстройства проводимости импульсов подразделяются на полную блокаду и неполную.
Классификация по характеру импульсов:
Синотриальный тип. Отмечается частичная проводимость импульсов.
Внутрипредсердная форма. Является провокатором более тяжелых и опасных состояний.
Антриовентрикулярная блокада. При данном типе происходит задержка импульса. В осложненных случаях состояние может привести к летальному исходу.
Нарушение внутрижелудчковой проводимости сердца у взрослых и детей. При данном типе болезни наблюдаются изменения в области пучка Гиса.
Синдром Вольфа-Паркинсона-Уайта. Состояние приводит к развитию наджелудочковой тахикардии.
Также заболевание подразделяется характеру локализации – пароксимальная и дистальная. По характеру протекания патология бывает постоянной и непостоянной и относится к нарушениям предсердной проводимости.
Причины заболевания
Причины болезни подразделяются на 5 основных групп.
Некардиальная группа. В свою очередь, подразделяется на несколько подгрупп: нейрогенную, гипоксическую и эндокринную.
Кардиальные или органические. Данный тип характеризуется нарушениями в проводящей системе сердца. Состояние может развиваться на фоне ишемической болезни, при миокардите, миопатии, наследственных пороков сердца или после перенесенных хирургических операций на органе.
Медикаментозная группа. Возникает в результате злоупотребление лекарственными препаратами. Процесс может принимать осложненную форму.
Установить точную причину можно только после полной диагностики. Причина и лечение нарушения внутрипредсердной проводимости устанавливаются лечащим специалистом после всех обследований.
Основные симптомы
Симптоматика болезни может различаться в зависимости от установленной формы. Однако наиболее распространенными являются следующие признаки:
головокружения, обморочные состояния;
быстрая утомляемость, общая слабость организма;
изменения в поведении – частая смена настроений, снижение когнитивных функций;
для пожилых людей характерны беспричинные падения;
изменения в пульсе.
При развитии указанных симптомов необходимо незамедлительно обратиться к специалисту.
Диагностика нарушений проводимости
Согласно международной классификации МКБ 10 заболеванию присвоен код I45.
Для подтверждения и уточнения диагноза необходимо пройти ряд диагностических процедур.
Суточное монтирование (Холтер ЭКГ). Процедура позволяет выявить взаимосвязь между заболеванием и внешними факторами.
Электрокардиограмма. Определить нарушение проводимости сердца на ЭКГ можно при проявлении различной физической активности. Исследование проводится с использованием тренажеров, беговой дорожки или при выполнении других упражнений.
Ультразвуковая диагностика. Позволяет определить структуру сердца и его тканей.
Общие исследования крови и мочи.
Биохимический анализ крови.
Определение содержания некоторых гормонов.
Для уточнения диагноза и выявления причины могут назначаться дополнительные диагностические процедуры. Своевременное посещение кардиолога помогает предотвратить риски развития тяжелых последствий и осложнений.
Процесс лечения
Схема терапии разрабатывается в индивидуальном порядке с учетом множества различных факторов – характера протекания, степени выраженности, формы заболевания. При этом специальное лечение нарушения внутрипредсердной проводимости при стабильно и долго протекающем состоянии не требуется.
Медикаментозное лечение. Лекарственные препараты подбираются согласно установленному типу болезни. Также назначаются витаминные комплексы, средства, обладающие общеукрепляющим действием.
Соблюдение диеты. Для некоторых видов нарушений показано диетическое питание, основанное на отказе от вредной и жирной пищи. При этом в рацион включают продукты питания на растительной основе.
Оперативное вмешательство. Назначается в тяжелых и опасных для здоровья и жизни пациента случаях. Хирургическое лечение нарушения внутрижелудочковой проводимости сердца проводится при отсутствии терапевтического эффекта от применения лекарственных средств. Принцип процедуры заключается в установке кардиостимулятора.
Способ лечения подбирается только после всех проведенных диагностических мероприятий.
Предостережения
При игнорировании симптоматики и отсутствии своевременного лечения нарушение проводимости сердца может приводить к различным осложнениям, вплоть до летального исхода.
внезапная остановка сердца;
функциональное нарушение работы сердца;
ухудшение протекания болезни с ярко выраженной симптоматикой;
Состояние считается потенциально опасным для жизни и здоровья пациента, поэтому при первых признаках болезни рекомендуется незамедлительно обратиться к специалисту.
Профилактические меры
Для предотвращения развития нарушений в проводящей способности сердца рекомендуется соблюдать определенные правила.
Соблюдение режимов труда и отдыха.
Необходимо придерживаться правильного питания, богатого различными полезными веществами – витаминами, макро- и микроэлементами.
Из меню рекомендуется исключить тяжелую пищу – жареное, мучное, жирное, копчености.
Избегание стрессовых ситуаций.
Полный отказ от курения и спиртных напитков.
Препараты следует принимать только по рекомендациям врача.
Прохождение профилактических осмотров у специалиста.
Полное следование правилам лечения.
Обращение к специалисту при возникновении сопутствующей заболеванию симптоматики.
Получить грамотную консультацию кардиолога и назначать эффективное лечение поможет наш центр «Клиника ABC». Наши специалисты работают с пациентами в индивидуальном порядке. Для обследований мы используем только новейшее оборудование и передовые технологии. Записаться на прием можно по предоставленным номерам телефонов.
Лечение нарушений ритма и проводимости на догоспитальном этапе
Острые аритмии и блокады, которые могут осложнить течение заболеваний сердечно-сосудистой системы — ИБС (включая инфаркт миокарда, постинфарктный кардиосклероз), ревматических пороков сердца, первичных и вторичных кардиомиопатий, иногда развиваются вслед
Острые аритмии и блокады, которые могут осложнить течение заболеваний сердечно-сосудистой системы — ИБС (включая инфаркт миокарда, постинфарктный кардиосклероз), ревматических пороков сердца, первичных и вторичных кардиомиопатий, иногда развиваются вследствие врожденных аномалий проводящей системы (синдромы Вольфа-Паркинсона-Уайта — WPW, Лауна-Генонга-Левайна — LGL). Аритмии нередко возникают на фоне артериальной гипертензии, застойной сердечной недостаточности, электролитных расстройств (например, гипокалиемии, гипомагниемии). Их появление могут спровоцировать прием лекарственных средств (сердечных гликозидов, теофиллина; препаратов, удлиняющих интервал QT, — терфенадина, цизаприда), алкоголя, а также избыточное употребление кофеинсодержащих напитков.
На догоспитальном этапе целесообразно выделить те нарушения ритма, при которых показана неотложная терапия (см. табл.).
Пароксизмальная суправентрикулярная тахикардия
Врачебная тактика при пароксизме суправентрикулярной тахикардии (ПСВТ) определяется стабильностью гемодинамики пациента. Падение артериального давления (АД) с развитием синкопального состояния, приступ сердечной астмы, отек легких, развитие тяжелого ангинозного приступа на фоне тахикардии являются показаниями для немедленной электроимпульсной терапии.
При относительно стабильной гемодинамике выбор лекарственного препарата зависит от электрокардиографической картины (рис. 1).
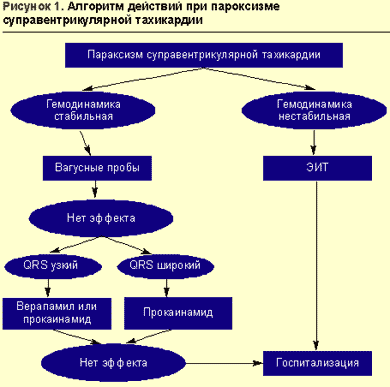
Тахикардия с «узкими» комплексами QRS (QRS неизмененной формы не более 0,1 с) купируется введением антагониста кальция верапамила (изоптина), удлиняющего рефрактерный период в атриовентрикулярном узле. Препарат вводится в/в болюсно в дозе 2,5-5 мг за 2-4 мин (во избежание развития коллапса или выраженной брадикардии) с возможным повторным введением 5-10 мг через 15-30 мин при сохранении тахикардии и отсутствии гипотензии.
К побочным эффектам верапамила относятся: брадикардия (вплоть до асистолии при быстром внутривенном введении за счет подавления автоматизма синусового узла); AV-блокада (вплоть до полной поперечной при быстром внутривенном введении); преходящая желудочковая экстрасистолия (купируется самостоятельно); артериальная гипотензия вследствие периферической вазодилатации и отрицательного инотропного действия (вплоть до коллапса при быстром внутривенном введении); нарастание или появление признаков сердечной недостаточности (за счет отрицательного инотропного действия); отек легких. Со стороны ЦНС отмечаются головокружение, головная боль, нервозность, заторможенность, покраснение лица, периферические отеки, чувство нехватки воздуха, одышка, аллергические реакции.
Верапамил следует применять только при нарушениях ритма с «узким» комплексом QRS. При «широком» комплексе QRS и подозрении на синдром Вольфа-Паркинсона-Уайта (синдром WPW) препарат противопоказан, так как он укорачивает рефрактерный период дополнительных путей проведения и может вызвать увеличение ЧСС и фибрилляцию желудочков. Диагностика синдрома WPW возможна при соответствующих анамнестических указаниях и/или при оценке предыдущих ЭКГ с синусовым ритмом (интервал PQ менее 0,12 с, комплекс QRS расширен, определяется дельта-волна). Другими противопоказаниями к применению верапамила являются:
- абсолютные: выраженная брадикардия, синдром слабости синусового узла, AV-блокада II и III степени, кардиогенный шок, хроническая и острая сердечная недостаточность, повышенная чувствительность к препарату;
- относительные: брадикардия с ЧСС менее 50 в минуту, AV-блокада I степени, желудочковая тахикардия, артериальная гипотензия (САД менее 90 мм рт. ст.).
Кроме того, верапамил противопоказан пациентам, у которых в течение последних двух часов применялся какой-либо бета-адреноблокатор.
Альтернативой верапамилу может служить прокаинамид (новокаинамид); его можно также использовать в случае неэффективности верапамила, но не ранее чем через 15 мин после введения последнего и при условии сохранения стабильной гемодинамики. Прокаинамид эффективен при реципрокных тахикардиях у пациентов с синдромом WPW (в тех случаях, когда верапамил противопоказан). Прокаинамид вводится в/в медленно в дозе 1000 мг в течение 8-10 мин (10 мл 10%-ного раствора, доведенные до 20 мл изотоническим раствором хлорида натрия) с постоянным контролем АД, ЧСС и ЭКГ (в случае резкого расширения комплеков QRS введение должно быть остановлено). В момент восстановления синусового ритма введение препарата прекращается. В связи с возможностью снижения АД при введении прокаинамида больной должен находиться в горизонтальном положении, необходимо также заготовить шприц с 0,1 мг фенилэфрина (мезатона).
К побочным эффектам прокаинамида относятся аритмогенное действие, желудочковые нарушения ритма вследствие удлинения интервала QT, замедление атривентрикулярной и внутрижелудочковой проводимости, артериальная гипотензия, головокружение, слабость, нарушения сознания, депрессия, бред, галлюцинации, аллергические реакции.
Противопоказания к применению прокаинамида — артериальная гипотензия, кардиогенный шок, хроническая сердечная недостаточность, синоатриальная и AV-блокады II и III степени, внутрижелудочковые нарушения проводимости, удлинение интервала QТ и указания на эпизоды «пируэтной» тахикардии в анамнезе, выраженная почечная недостаточность, системная красная волчанка, повышенная чувствительность к препарату. Токсический эффект новокаинамида устраняется в/в струйным введением 100 мл 5%-ного раствора натрия гидрокарбоната.
Возможно также использование бета-адреноблокаторов (пропранолола) и сердечных гликозидов (дигоксина), но их эффективность при пароксизмальной суправентрикулярной тахикардии составляет только 40-55%. Если больному уже введен верапамил, то пропранолол (обзидан, анаприлин) можно использовать не ранее чем через 30 мин сублингвально в дозе 10-20 мг. Препарат противопоказан при артериальной гипотензии и синдроме бронхиальной обструкции. В/в введение пропранолола в дозе до 0,15 мг/кг со скоростью не более 1 мг/мин желательно осуществлять под контролем ЭКГ-монитора в условиях кардиоблока. Пропранолол высокоэффективен при пароксизмальной тахикардии, обусловленной кругом «повторного входа» (re-entry) в синусовом или атриовентрикулярном узле; при других вариантах тахикардии его применение позволяет снизить ЧСС. Дигоксин в начальной дозе 0,25-0,5 мг эффективен при узловой реципрокной тахикардии, в остальных случаях он только уменьшает ЧСС. Дигоксин не показан при синдроме WPW по тем же причинам, что и верапамил.
Терапию пароксизмальной суправентрикулярной тахикардии в условиях специализированного кардиореанимобиля и в стационаре возможно проводить путем в/в введения АТФ (или аденозина), прерывающей круг «повторного входа»: 10 мг (1 мл 1%-ного раствора) АТФ вводят в/в в течение 5-10 с, при отсутствии эффекта через 2-3 мин повторно вводят еще 20 мг (2 мл 1%-ного раствора). При использовании аденозина (аденокора) начальная доза составляет 3 мг (1 мл). Эффективность препарата при этом виде нарушений ритма составляет 90-100%. Как правило, удается купировать пароксизмальную суправентрикулярную тахикардию в течение 20-40 с после введения АТФ.
Введение аденозина в/в позволяет также дифференцировать трепетание предсердий с проведением 1:1 и суправентрикулярную тахикардию; угнетение AV-проведения позволяет выявить характерные волны трепетания, однако ритм при этом не восстанавливается.
Противопоказаниями к применению препарата являются AV-блокада II и III степени, синдром слабости синусового узла (при отсутствии искусственного водителя ритма), повышенная чувствительность к аденозину. Также следует учитывать, что введение АТФ или аденозина может спровоцировать приступ у больных бронхиальной астмой.
Необходимо принимать во внимание, что внутривенное введение болюса аденозина (АТФ) при суправентрикулярных пароксизмах примерно в 50% случаев приводит к 5-15-секундной асистолии, а в 0,2-3% случаев асистолия может затягиваться более чем на 15 с, что может потребовать нанесения прекордиального удара и даже проведения непрямого массажа сердца (требуется всего несколько массажных движений). Из-за риска развития подобных осложнений применение аденозина (АТФ) допустимо только в условиях специализированного реанимобиля или в стационаре.
Фибрилляция и трепетание предсердий
При лечении пациентов с мерцанием и трепетанием предсердий на догоспитальном этапе должна быть оценена целесообразность восстановления синусового ритма.
Абсолютным показанием к восстановлению синусового ритма при развитии пароксизма мерцательной аритмии является развитие отека легких или аритмогенного шока; в этом случае на догоспитальном этапе должна быть проведена экстренная кардиоверсия.
Противопоказаниями к восстановлению синусового ритма на догоспитальном этапе можно считать длительность пароксизма мерцания предсердий более двух дней, доказанную дилатацию левого предсердия (передне-задний размер 4,5 см, по данным ЭхоКГ), наличие тромбов в предсердиях или тромбоэмболические осложнения в анамнезе, развитие пароксизма на фоне острого коронарного синдрома (при наличии стабильной гемодинамики), развитие пароксизма на фоне выраженных электролитных нарушений, декомпенсацию тиреотоксикоза. При отказе от восстановления синусового ритма необходимо установить контроль над частотой сердечных сокращений в целях поддержания ее в пределах 60-90 ударов в минуту.
Средством выбора для контроля частоты сердечного ритма являются сердечные гликозиды: 0,25 мг дигоксина (1 мл 0,025%-ного раствора) в 20 мл изотонического раствора хлорида натрия вводятся в/в, медленно болюсно. Дальнейшая тактика определяется в стационаре. Постоянная нормосистолическая форма мерцательной аритмии без признаков сердечной недостаточности вообще не нуждается в антиаритмической терапии (рис. 2). Побочные эффекты дигоксина (проявления дигиталисной интоксикации) — брадикардия, AV-блокада, предсердная тахикардия, желудочковая экстрасистолия, анорексия, тошнота, рвота, диарея, головная боль, головокружение, нарушение зрения, синкопальное состояние, возбуждение, эйфория, сонливость, депрессия, нарушения сна, спутанность сознания.
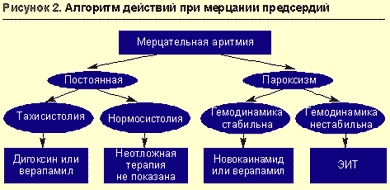
Противопоказания к применению дигоксина:
- абсолютные: гликозидная интоксикация, повышенная чувствительность к препарату;
- относительные: выраженная брадикардия (отрицательное хронотропное действие); AV-блокада II и III степени (отрицательное дромотропное действие); изолированный митральный стеноз и нормо- или брадикардия (опасность дилатации левого предсердия с усугублением левожелудочковой недостаточности вследствие повышения давления в его полости; опасность развития отека легких вследствие увеличения сократительной активности правого желудочка и нарастания легочной гипертензии); идиопатический гипертрофический субаортальный стеноз (возможность увеличения обструкции выхода из левого желудочка вследствие сокращения гипертрофированной межжелудочковой перегородки); нестабильная стенокардия и острый инфаркт миокарда (опасность увеличения потребности миокарда в кислороде, а также возможность разрыва миокарда при трансмуральном инфаркте миокарда вследствие повышения давления в полости левого желудочка); синдром WPW (улучшает проведение по дополнительным путям), частая или политопная желудочковая экстрасистолия, пробежки желудочковой тахикардии.
Препаратом выбора для восстановления синусового ритма при стабильной гемодинамике является прокаинамид.
В ряде случаев альтернативой прокаинамиду может служить верапамил. Он не всегда восстанавливает синусовый ритм, но эффективно снижает ЧСС путем блокирующего влияния на атриовентрикулярный узел. Нельзя, однако, забывать о том, что при мерцательной аритмии у пациентов с синдромом WPW не показано использование верапамила (препарат улучшает проведение по дополнительным путям).
При магнийзависимом мерцании предсердий (доказанная гипомагниемия или наличие удлиненного интервала QT) препаратом выбора служит сульфат магния (кормагнезин), являющийся в остальных случаях дополнительным средством для замедления (снижения частоты сокращений) ритма.
При неэффективности одного антиаритмического препарата медикаментозная терапия на догоспитальном этапе прекращается, в случае появления осложнений (см. выше) проводится электроимпульсная терапия.
Трепетание предсердий с низким атриовентрикулярным проведением, приводящим к невыраженной тахикардии, и при отсутствии осложнений не требует экстренной терапии.
При нестабильной гемодинамике, развитии осложнений на фоне трепетания предсердий с высокой частотой сердечных сокращений (AV-проведение 1:1) показана экстренная электроимпульсная терапия.
Неосложненное трепетание предсердий с высокой частотой сокращений желудочков на догоспитальном этапе требует только замедления сердечного ритма, для чего используются дигоксин или верапамил. Применение в этом случае бета-адреноблокаторов наименее целесообразно, хотя и возможно.
Желудочковые нарушения ритма
В большинстве случаев как желудочковая, так и наджелудочковая экстрасистолия не является «злокачественным» нарушением ритма и не требует немедленного терапевтического вмешательства (исключение — частая и/или политопная желудочковая экстрасистолия при инфаркте миокарда). В этом случае вариантом выбора могут быть бета-адреноблокаторы для перорального приема. С позиций сегодняшнего дня оптимально назначение селективных препаратов с липофильными свойствами. Наиболее изученный препарат этой группы — метопролол, применение которого в суточной дозе 50–200 мг (в два приема) рекомендуется в первую очередь пациентам, у которых экстрасистолия является проявлением ИБС и/или сопровождает артериальную гипертензию.
При остром инфаркте миокарда препаратом выбора для купирования желудочковых нарушений ритма является лидокаин (рис. 3).
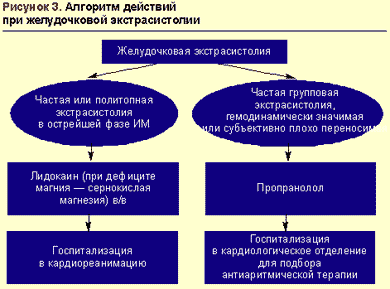
В условиях стабильной гемодинамики средством выбора для купирования желудочковой тахикардии (ЖТ) является лидокаин, вводимый в/в болюсно в дозе 1-2 мг/кг (80-100 мг) в течение 3-5 мин с последующей поддерживающей капельной инфузией длительностью до 24-36 ч со скоростью 20-55 мкг/кг/мин (максимально 4 мг/мин). При необходимости на фоне инфузии допустимо дополнительное струйное введение лидокаина в дозе 40 мг через 10-30 мин после первого болюса. Удлинение интервала QT и увеличение его дисперсии — показания к усилению поддерживающей терапии путем капельного введения кормагнезина (магния сульфата) со скоростью 3-20 мг/мин. В дальнейшем возможен переход на профилактическое в/м введение лидокаина в дозе 2-4 мг/кг (160-200 мг, максимально 600 мг, а при инфаркте миокарда не более 300 мг) каждые 4-6 часов.
В случае неэффективности лидокаина применение других антиаритмиков для купирования ЖТ показано при сохранении стабильной гемодинамики и отсутствии нежелательных реакций (опасность коллапса и потенцирования аритмогенного действия антиаритмических препаратов) либо когда невозможно проведение электроимпульсной терапии. В этих случаях вторым по значимости препаратом является прокаинамид (новокаинамид), вводимый с соответствующими предосторожностями в/в дробными дозами по 100 мг/5 мин до восстановления синусового ритма или достижения насыщающей дозы (500-1000 мг).
Эффективность прокаинамида при всех пароксизмальных тахикардиях делает его препаратом выбора для лечения тахикардии неустановленной природы с широким комплексом QRS (желудочковой или суправентрикулярной с аберрацией проведения).
Препаратом выбора при желудочковой тахикардии типа «пируэт» и дополнительным средством при других видах желудочковой тахикардии (в том числе рефрактерных к терапии лидокаином и новокаинамидом) является сульфат магния (кормагнезин), вводимый в/в в течение 10-15 мин в дозе 400-800 мг магния (20-40 мл 10%-ного или 10-20 мл 20%-ного раствора). При отсутствии эффекта препарат вводится повторно через 30 мин. По достижении эффекта поддерживающая терапия заключается в капельном введении кормагнезина (магния сульфата) со скоростью 3-20 мг/мин в течение 2-5 ч.
Желудочковая тахикардия при нестабильной гемодинамике требует немедленной электроимпульсной терапии (рис. 4).

Брадиаритмии
Брадиаритмии (синусовая брадикардия, синоаурикулярная блокада, медленный замещающий атриовентрикулярный ритм, нарушения атриовентрикулярной проводимости II и III степени) требуют терапии в тех случаях, когда эти состояния сопровождаются нестабильной гемодинамикой и возникают как осложнение органического поражения сердца или развиваются при проведении реанимационных мероприятий, а также при появлении частых приступов Морганьи-Эдемса-Стокса. Для восстановления гемодинамики бывает достаточно увеличить ЧСС в/в введением 0,1%-ного раствора атропина сульфата в дозе 0,3-1,0 мл с повторением начальной дозы (при ее эффективности) через 4-5 ч.
К побочным эффектам атропина относятся сухость во рту, жажда, тошнота, рвота, атония кишечника и запоры, усиление кашля у больных бронхиальной астмой, нарушения мочеотделения, мидриаз, фотофобия, паралич аккомодации, тахикардия, беспокойство, тремор, головная боль, психомоторное возбуждение.
Противопоказаниями к применению атропина являются глаукома, хроническая задержка мочи, атония кишечника, тахикардия, тяжелая сердечная недостаточность, выраженный атеросклероз, повышенная чувствительность к препарату. При брадиаритмиях и AV-блокадах допустимо использование атропина по витальным показаниям даже при ишемии миокарда, кишечной непроходимости, атонии кишечника, болезнях печени и почек, закрытоугольной форме глаукомы.
Неэффективность терапии атропином служит показанием к временной электрокардиостимуляции, а при невозможности ее проведения по жизненным показаниям используется орципреналин (в дозе 10-30 мкг/мин под контролем ЧСС в/в капельно до появления терапевтического эффекта).
О. Б. Талибов, кандидат медицинских наук
А. В. Тополянский, кандидат медицинских наук
Заболевания сопровождающиеся нарушением сердечного ритма и проводимости
Нарушения проводимости сердца (блокады) — частая находка при электрокардиографическом (ЭКГ) исследовании. Чаще всего они никак не проявляются клинически, но некоторые блокады требуют имплантации (установки) постоянного электрокардиостимулятора (водителя ритма).
Многие разновидности внутрисердечных блокад (например, неполная блокада правой ножки пучка Гиса) являются вариантом нормы.
Кардиологическое обследование при нарушениях проводимости сердца призвано не только определить вид блокады, но и установить, не служит ли она проявлением органического поражения сердца. Кроме того, далеко не во всех случаях блокады надо лечить. Главные показания к установке электрокардиостимулятора — обмороки и предобморочные состояния, но необходимо быть уверенным, что обмороки вызваны именно нарушениями проводимости сердца.
Проводящая система сердца
В общих чертах проводящая система сердца (система, ответственная за проведение электрических импульсов в сердце) устроена следующим образом. Импульсы генерируются синусовым узлом, расположенным в правом предсердии. По внутрипредсердным путям проведения эти импульсы достигают атриовентрикулярного (АВ) узла, где происходит некоторая задержка импульсов: предсердия и желудочки должны сокращаться неодновременно. Затем импульс идет по ножкам пучка Гиса к клеткам (кардиомиоцитам) желудочков. Пучок Гиса состоит из двух ножек — правой и левой. Левая ножка пучка Гиса состоит из двух ветвей — передней и задней.
Основные методы диагностики нарушений проводимости сердца
1. ЭКГ (электрокардиограмма)
Стандартная ЭКГ в 12 отведениях в покое позволяют выявить все основные виды нарушений проводимости сердца: синоатриальную и атриовентрикулярную блокады, блокады ножек пучка Гиса. Медикаментозные пробы в сочетании с ЭКГ в настоящее время почти не используют.
2. Холтеровский мониторинг (мониторирование) ЭКГ
Этот вид исследования позволяет записать ЭКГ на протяжении суток и более. Он позволяет установить, нет ли у пациента значимых пауз (остановок сердца). Значимыми считают паузы дольше 3 секунд. В случае, если значимых пауз нет, установка электрокардиостимулятора почти никогда не показана.
3. Электрофизиологическое исследование сердца (ЭФИ)
Это самый надежный, но сложный и дорогостоящий метод диагностики аритмий. Выполняется ЭФИ только в стационаре, и требует установки нескольких катетеров в вены рук и ног. Через эти катетеры в сердце проводят электроды и выполняют электрокардиостимуляцию — вызывают и устраняют аритмии, исследуют их параметры.
Для обнаружения самых частых видов нарушений проводимости сердца существует более простая разновидность ЭФИ — чреспищеводное ЭФИ. При этом через рот или через нос в пищевод заводят тонкую проволоку (зонд-электрод) и через него стимулируют левое предсердие. Этот вид исследования выполняют амбулаторно. В частности чреспищеводное ЭФИ позволяет определить, за какое время после прекращения стимуляции, восстанавливается функция синусового узла (то есть собственного водителя ритма) — это нужно для того, чтобы поставить диагноз синдрома слабости синусового узла, одного из самых распространенных видов нарушений проводимости у пожилых.
Отдельные виды блокад
Атриовентрикулярная (АВ-) блокада
Различают АВ-блокады 1-й, 2-й и 3-й степеней. АВ-блокада 1-й степени никак клинически не проявляется, диагноз ставят по ЭКГ (когда интервал PQ на ЭКГ превышает 0,20 секунд). АВ-блокада 1-й степени нередко встречается в норме, например у спортсменов. При ней противопоказаны некоторые препараты, которые могут перевести ее в АВ-блокаду более высоких степеней.
При АВ-блокаде 2-й степени наблюдаются выпадения отдельных сокращений сердца. Различают два типа АВ-блокады 2-й степени, их называют Мобитц I и Мобитц II. Блокада типа Мобитц I носит более доброкачественный характер, имплантация кардиостимулятора при ней почти никогда не показана. АВ-блокада типа Мобитц II указывает на более серьезное поражение проводящей системы сердца, при ней иногда ставят кардиостимулятор из-за риска полной АВ-блокады.
АВ-блокада 3-й степени — это полная АВ-блокада. Импульсы от предсердий к желудочкам не проводятся, желудочки работают за счет того, что АВ-узел генерирует собственные импульсы, частота их, однако, ниже, чем та, которую способен создать синусовый узел, и ритм этот в целом менее надежен. Поэтому полная АВ-блокада, даже бессимптомная, нередко служит показанием для установки кардиостимулятора.
Блокады ножек пучка Гиса
Блокады ножек пучка Гиса тоже диагностируют по ЭКГ. Неполная блокада правой ножки пучка Гиса — вариант нормы. Из всего разнообразия блокад ножек пучка Гиса особого внимания заслуживает только полная блокада левой ножки пучка Гиса. Во-первых, она может указывать на перенесенный передний инфаркт миокарда, во-вторых, она сама по себе приводит к асинхронному (неодновременному) сокращению стенок левого желудочка и может привести к сердечной недостаточности. В последние годы разработан особый вид электрокардиостимуляции, его называют бивентрикулярной (двухжелудочковой) электрокардиостимуляцией (см. ниже).
Синдром слабости синусового узла
Это заболевание проводящей системы сердца обычно встречается у пожилых людей. Оно проявляется обмороками и предобморочными состояниями (нередко во время физической нагрузки), и так называемым синдромом тахи-бради: редкий пульс сменяется частым, когда у пациента возникает мерцательная аритмия. При этом лечить саму мерцательную аритмию (фибрилляцию предсердий) трудно, поскольку большинство антиаритмических препаратов урежают ритм сердца. При синдроме слабости синусового узла показана имплантация электрокардиостимулятора.
Электрокардиостимуляторы
В настоящее время существует множество вариантов постоянной электрокардиостимуляции. Общее у них одно: под кожу передней грудной стенки (обычно возле ключицы) имплантируют электрокардиостимулятор — металлическую коробочку небольших размеров, провода от которой (электроды) — идут через вены к правым отделам сердца. Эти провода улавливают собственную электрическую активность сердца (чтобы синхронизировать свою работу с ней) и передают в сердце импульсы. Современные электрокардиостимуляторы почти всегда стимулируют и предсердия, и желудочки. Кроме того, они настроены таким образом, чтобы частота сердечных сокращений увеличивалась при нагрузке и уменьшалась в покое. Противопоказаний для электрокардиостимуляции в сущности нет: имплантация кардиостимулятора — это несложная и неопасная процедура, которую можно выполнять в любом возрасте.
Отдельный вид электрокардиостимуляции — так называемая бивентрикулярная стимуляция. Ее выполняют не по поводу собственно нарушений проводимости, а чтобы добиться синхронного сокращения всех стенок левого желудочка. Поэтому установку бивентрикулярного стимулятора называют также ресинхронизационной терапией. Электроды от стимулятора идут к правому желудочку и к коронарному синусу (который непосредственно прилежит к левому желудочку). Этот вид лечения сильно помогает некоторым больным с сердечной недостаточностью.
Некоторые электрокардиостимуляторы также обладают функцией дефибриллятора: они распознают угрожающие жизни аритмии и автоматически дают разряд, чтобы их устранить.
Пациенты с электрокардиостимуляторами ведут обычный образ жизни. Им надо лишь избегать действия сильного магнитного поля. Так, больным с имплантированными кардиостимуляторами противопоказана магнитно-резонансная томография (МРТ).
Время от времени пациентам с имплантированными кардиостимуляторами надо показываться специалистам: чтобы проверять исправность стимулятора (в частности, запас его аккумулятора), регулировать параметры стимуляции.
Нарушения внутрижелудочковой проводимости: понятие, причины, формы, диагностика, когда нужно лечить

© Автор: Сазыкина Оксана Юрьевна, кардиолог, специально для СосудИнфо.ру (об авторах)
Нарушения внутрижелудочковой проводимости по электрокардиограмме довольно часто встречаются на приёме у врача, причем не только у пациентов кардиологического профиля, но и у абсолютно здоровых лиц. Но для того, чтобы определиться, является ли это проявлением сердечной патологии или вариантом нормы, необходимо учитывать ряд факторов.

работа проводящей системы сердца – импульс из синусового узла “проводится” сначала по предсердиям, затем – по желудочка сердца
Но не всегда сокращения отделов сердца могут быть слаженными и скоординированными. У большинства лиц старше сорока лет имеются те или иные отклонения от нормы в виде нарушений ритма и проводимости.

нарушение внутрижелудочковой проводимости – блокируется прохождение импульса по одной или нескольким из ветвей пучка Гиса
Как отличить, норма или патология?
Итак, для того, чтобы понять, является ли нарушение внутрижелудочковой проводимости у конкретного пациента нормой или патологией, следует учитывать следующие нюансы:
Возраст
Как правило, неспецифические нарушения внутрижелудочковой проводимости могут появиться у лиц любого возраста. Но в молодом возрасте обычно серьезных причин для нарушений проводимости не бывает. То есть, чем моложе человек, тем более вероятность, что нарушения обусловлены функциональными особенностями, не требующими лечения.
Сопутствующая кардиологическая патология
В том случае, если у пациента имеются серьезные проблемы с сердцем, нарушения проводимости носят органический характер, то есть на пути следования электрического возбуждения имеются значимые преграды. Обычно это рубцовая деформация мышечных волокон (после перенесенных инфарктов, миокардитов) или гипертрофия мышечных волокон вследствие гипертонии, пороков сердца, ишемической болезни. Таким образом, локальное нарушение проводимости у пациентов с заболеваниями сердца в анамнезе всегда носят патологический характер и не могут быть расценены, как вариант нормы.

Особое внимание здесь следует уделить полной блокаде левой ножки пучка Гиса (ПБЛНПГ), при которой интерпретировать кардиограмму должным образом практически невозможно. При этой патологии желудочковые комплексы на ЭКГ настолько деформированы, что расценить ишемию и некроз (при инфаркте) крайне затруднительно. Вот почему внезапно возникшая ПБЛНП, особенно в совокупности с болевым синдромом в грудной клетке, должна быть расценена врачом, как подозрение на острый инфаркт миокарда, с соответствующим обследованием, согласно стандартам.
Преморбидный фон
У пациентов с некоторыми заболеваниями вероятность органического поражения сердца возрастает в разы. Так, при сахарном диабете, особенно, инсулин-зависимом, при ожирении, при гиперхолестеринемии значительно возрастает риск развития ишемической болезни сердца, гипертонии и инфаркта. Поэтому пациенты с перечисленными заболеваниями в совокупности с местными нарушениями внутрижелудочковой проводимости, требуют регулярного врачебного наблюдения, а при необходимости, и лечения.
Обратимые факторы
Сюда, в первую очередь, следует отнести прием некоторых лекарственных препаратов – сердечных гликозидов (дигоксин), антиаритмиков (бета-блокаторы, этацизин, соталол и др). Бывает так, что пациенту эти препараты показаны для регулярного приема, например, при синусовой тахикардии, при мерцательной аритмии, но в результате их приема страдает проведение импульса по желудочкам. В том случае, если прием препаратов отменить, нарушения внутрижелудочковой проводимости исчезают.
Неправильный образ жизни – курение, злоупотребление алкоголем оказывают крайне негативное влияние на проводящую систему сердца. У курильщиков часто встречаются неполная и полная блокады правой ножки пучка Гиса, не имеющие значимого влияния на сокращения сердца в целом.
Профессиональные занятия спортом непременно приводят к формированию гипертрофии сердечной мышцы – формируется так называемое «спортивное сердце». У профессиональных спортсменов частота сердечных сокращений редко бывает больше 55-60-ти ударов в минуту, и это обусловлено именно задержкой проведения импульсов по миокарду. Внутрижелудочковые блокады у спортсменов требуют лишь врачебного наблюдения, и патологией не считаются.
Нарушения внутрижелудочковой проводимости сердца в детском возрасте
У детей блокады носят врожденный характер, и при отсутствии врожденной кардиологической патологии терапии не требуют. Чаще всего нарушения проводимости обусловлены открытым овальным окном (в последние годы встречается очень часто), не оказывающим значимого влияния на работу сердца малыша. Тем не менее, ребёнка с нарушениями проводимости сердца, пусть даже и с частичными необходимо регулярно наблюдать у детского кардиолога с ежегодным выполнением ЭКГ и УЗИ сердца (Эхо-КС).
Опасными у детей, как и у взрослых, считаются двух- и трехпучковые блокады, при клинических проявлениях которых может потребоваться медикаментозное или хирургическое лечение. Обычно эти блокады сопутствуют врожденной кардиомиопатии, или порокам сердца.
Какие нарушения проводимости наиболее опасны?
Нарушения внутрижелудочковой проводимости подразделяются на следующие виды:
- неполная блокада правой/левой ножки пучка Гиса,
- полная блокада правой/левой ножки пучка Гиса,
- бифасциальная (двухпучковая) блокада (правой и одной из ветвей левой),
- трифасциальная (трехпучковая) блокада.

Изолированное нарушение проводимости по одной из ветвей не представляет угрозы для жизни и здоровья пациента, а вот поражение двух и трех ветвей являются потенциально опасными состояниями. Во-первых, это потому, что такие нарушения в большинстве случаев возникают вследствие органического поражения сердечной мышцы (перечислены выше), что само по себе уже несет угрозу для жизни. А во-вторых, блок по двум и/или трем пучкам может приводить к настолько редкому сердцебиению, что больному может потребоваться имплантация электрокардиостимулятора.
Полная блокада ЛНПГ опасна тем, что может усугублять течение ишемической болезни сердца, а при развитии острого инфаркта миокарда маскировать его проявления на ЭКГ. В таких случаях тактика врача сводится к тому, чтобы расценивать впервые возникшую ПБЛНПГ на фоне болей в грудной клетке, как возможный острый инфаркт.
На какие симптомы нужно обратить внимание?

Обычно нарушение внутрижелудочковой проводимости никак себя не проявляет в том случае, если это блокада правой ножки или заблокирована одна из ветвей левой. В случаях двух- или трехпучкового блока симптомы возникают чаще, но обусловлены они основной кардиологической патологией. Это могут быть боли в области сердца, перебои в работе сердца, повышение цифр артериального давления и др.
Симптомы непосредственно блокад возникают в случае редкого сердцебиения (менее 50 в минуту) и выражаются в виде головокружения, мелькания мушек перед глазами, резкой обще слабости, предобморочного состояния или потери сознания. Вот такие симптомы расцениваются, как эквиваленты или приступы МЭС (Морганьи-Эдемса-Стокса). Они возникают из-за резкого снижения притока крови к головному мозгу. Такие симптомы требуют немедленного обращения за медицинской помощью. Помните! Редкий пульс в сочетании с потерей сознания требуют лечения в кардиологическом или в терапевтическом стационаре!
Как проявляется на ЭКГ?
Обычно в протоколе кардиограммы пациент видит заключение такого рода – нарушена проводимость по правой/левой ножке пучка Гиса, или полная/неполная блокада. Специалист же видит следующие изменения:
- Комплексы в отведениях, показывающих правый/левый желудочки, деформированы, уширены, зубцы R и S не соответствуют зубцам в норме. Ритм может оставаться в пределах нормы, либо быть редким или частым, в зависимости от того, имеются ли сопутствующие нарушения сердечного ритма.


Какое дообследование необходимо?
Обычно при нарушениях внутрижелудочковой проводимости план обследования требуется только в том случае, когда у пациента есть сопутствующая патология. Здоровым ранее лицам молодого возраста достаточно ежегодного выполнения ЭКГ в рамках диспансеризации.

В случае сопутствующей патологии (гипертония, ишемия, сахарный диабет, пороки сердца и др), а также в случае наличия жалоб со стороны сердца или других органов дообследование обязательно! В это план должны входить такие исследования:
- общий анализ крови (в случае головокружения и потери сознания может быть низкий уровень гемоглобина),
- биохимический анализ крови (диагностический поиск в плане патологии внутренних органов),
- определение уровня холестерина и липидного спектра в крови (диагностика ишемической болезни сердца)
- определение сахара крови натощак (подозрение на сахарный диабет),
- фиброгастроскопия (патология желудка может часто сопровождаться нарушениями сердечного ритм и проводимости),
- суточное мониторирование артериального давления и ЭКГ (по Холтеру) при гипертонии и других нарушениях ритма, особенно при преходящей полной блокаде ножек пучка Гиса,
- Эхо-КС (УЗИ сердца) при подозрении или при подтвержденном диагнозе пороков сердца, кардиомиопатии, постинфарктном и постмиокардитическом кардиосклерозе, часто являющихся причиной нарушений проводимости по желудочкам сердца.
Нужно ли лечить нарушение проводимости сердца?
Самостоятельного лечения нарушений внутрижелудочковой проводимости не существует. В том случае, если блокады зарегистрированы у здоровых людей, никакого специфического лечения не требуется. В случае наличия причинного заболевания обязательно наблюдение у кардиолога или у терапевта с регулярным приемом назначенных препаратов.
Отдельного внимания заслуживает полная блокада левой ножки пучка Гиса. Выше уже упоминалось о том, что эта патология никогда не является вариантом нормы, в отличие от правой блокады, и всегда обусловлена органическими заболеваниями сердца (перенесенные миокардиты, инфаркты, гипертрофия миокарда при гипертонии и др). Тактика врача при первом выявлении ПБЛНПГ заключается в полноценном обследовании, а при сочетании с болевым синдромом в грудной клетке – пациента следует вести, как острый инфаркт миокарда.
Таким образом, определить, является ли нарушение внутрижелучковой проводимости вариантом нормы или патологией, можно только после интерпретации кардиограммы терапевтом или кардиологом. Но в том случае, если пациент ранее не отмечал никаких хронических заболеваний, а на данный момент его не беспокоят определенные жалобы, нарушение проводимости (кроме полной блокады ЛНПГ, двух- и трехпучковых блокад) можно расценивать, как индивидуальные особенности.
Видео: о нарушениях внутрижелудочковой проводимости – блокадах ножек пучка Гиса
Нарушение проводимости по левой ножке пучка Гиса
Нарушение проводимости по правой ножке пучка Гиса
Желудочковые нарушения ритма сердца и профилактика внезапной сердечной смерти
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК – 2013
Общая информация
Краткое описание
Фибрилляция и трепетание желудочков – это разрозненные и разнонаправленные сокращения отдельных пучков волокон миокарда, которые приводят к полной дезорганизации работы сердца и вызывают практически немедленное прекращение эффективной гемодинамики — остановку кровообращения.
Внезапная сердечная смерть – это остановка сердца в течение 1 ч, в присутствии постороннего лица, наиболее вероятно обусловленная фибрилляцией желудочков и не связанная с наличием признаков, позволяющих поставить другой (кроме ИБС) диагноз.
Дата разработки протокола: 01.05.2013 г.
Категория пациентов: детский возраст от 20 кг (протокол для детей и взрослых).

Автоматизация клиники: быстро и недорого!
– Подключено 300 клиник из 4 стран
– 800 RUB / 4500 KZT / 27 BYN – 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место – 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Если ЖТ продолжается более 30 сек, то она называется устойчивой.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
– Проба с физической нагрузкой
Дифференциальный диагноз
Лечение
Немедикаментозное лечение: При острой левожелудочковой недостаточности. При аритмическом шоке. Острая ишемия. Необходимо немедленно сделать наружную электроимпульсную терапию, плюс необходим наружный массаж сердца.
| Препарат | Дозы | Класс рекомендаций | Уровень доказательности | Примечание |
| Лидокаин | 100 мг за 1 мин (до 200мг в течение 5 -20 мин) в/в струйно. | IIb | C | Предпочтителен при острой ишемии или инфаркте миокарда |
| Амиодарон | 150-450 мг в/в медленно (за 10 – 30 мин.) | IIa (при мономорфной ЖТ) | C | особенно полезен при неэффективности других препаратов. |
| I (при полиморфной ЖТ) | С |
Катетерная радиочастотная аблация (РЧА) аритмогенных очагов миокарда у больных с ЖЭ и ЖТ – выполняется у больных с желудочковыми аритмиями, рефрактерными к антиаритмической терапии, а также в тех случаях, когда пациент предпочитает это вмешательство фармакотерапии.
Класс III
Пациенты с ЖТ или наджелудочковыми тахикардиями с аберрантным проведением или синдромом предвозбуждения, диагностирующимися на основании четких критериев ЭКГ и в отношении которых данные электрофизиологического исследования не повлияют на выбор терапии. Тем не менее, данные, полученные при исходном электрофизиологическом исследовании у этих пациентов могут рассматриваться как руководство к последующей терапии.
Имплантация кардиовертера-дефибриллятора не рекомендуется:
1. Больным, у которых пусковой механизм аритмии может быть идентифицирован и устранен (электролитные нарушения, передозировка катехоламинов и др.).
2. Больным с синдромом Вольфа–Паркинсона–Уайта и фибрилляцией предсердий, осложненной фибрилляцией желудочков (им должна быть проведена катетерная или хирургическая деструкция добавочного пути).
3. Больным с желудочковыми тахиаритмиями, которые могут провоцироваться электрической кардиоверсией.
4. Больным с синкопальными состояниями неизвестной причины, у которых желудочковые тахиаритмии не индуцируются при электрофизиологическом исследовании
5. При непрерывно рецидивирующей ЖТ или ФЖ.
6. При ЖТ или ФЖ, которые поддаются лечению катетерной аблацией (идиопатические ЖТ, фасцикулярная ЖТ).
Проверка КВД через 3 месяца после операции, в последующем 1 раз в год и при необходимости (при срабатывании разряда КВД).
Госпитализация
Информация
Источники и литература
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2013
- 1. Бокерия Л.А. – Тахиаритмии: Диагностика и хирургическое лечение – М: Медицина, 1989. 2. Бокерия Л.А., Ревишвили А.Ш. Катетерная аблация тахиаритмий: современное состояние проблемы и перспективы развития // Вестник аритмологии – 1988.- №8.- С.70. 3. Ревишвили А.Ш. Электрофизиологическая диагностика и хирургическое лечение наджелудочковых тахиаритмий// Кардиология №11-1990, с. 56-59. 4. Рекомендации по лечению больных с нарушениями ритма сердца Л.А. Бокерия, Р.Г. Оганов, А.Ш. Ревишвили 2009 г. 5. Akhtar M, Achord JL, Reynolds WA. Clinical competence in invasive cardiac electrophysiological studies. ACP/ACC/AHA Task Force on Clinical Privileges in Cardiology. J Am Coll Cardiol 1994;23:1258–61. 6. Blomstr m-Lundqvist and Scheinman ММ et al. ACC/AHA/ESC Guidelines for the Management of Patients With Supraventricular Arrhythmias — Executive Summary A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the European Society of Cardiology Committee for Practice Guidelines (Writing Committee to Develop Guidelines for the Management of Patients With Supraventricular Arrhythmias) 7. Crawford MH, Bernstein SJ, Deedwania PC et al. ACC/AHA guidelines for ambulatory electrocardiography: executive summary and recom¬mendations, a report of the American College of Cardiology/ American Heart Association Task Force on Practice Guidelines (Committee to Revise the Guidelines for Ambulatory Electrocardiography). Circulation 1999; 100:886-93. 8. Faster V, Ryden LE, Asinger RW et al. ACC/AHA/ESC guidelines for the management of patients with atrial fibrillation: executive sum¬mary: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the European Society of Cardiology Committee for Practice Guidelines and Policy Conferences (Committee to Develop Guidelines for the Management of Patients With Atrial Fibrillation) Developed in col¬laboration with the North American Society of Pacing and Electrophysiology. Circulation 2001; 104:2118-50. 9. Flowers NC, Abildskov JA, Armstrong WF, et al. ACC policy statement: recommended guidelines for training in adult clinical cardiac electrophysiology. Electrophysiology /Electrocardiography Subcommittee, American College of Cardiology. J Am Coll Cardiol 1991;18:637– 40. 10. Hall RJC, Boyle RM, Webb-Peploe M, et al. Guidelines for specialist training in cardiology. Council of the British Cardiac Society and the Specialist Advisory Committee in Cardiovascular Medicine of the Royal College of Physicians. Br Heart J 1995;73:1–24. 10. Hindricks G, for the Multicentre European Radiofrequency Survey (MERFS) investigators of the Working Group on Arrhythmias of the European Society of Cardiology. The Multicentre European Radiofrequency Survey (MERFS): complications of radiofrequency catheter ablation of arrhythmias, fur Heart J 1993; 14:1644-53. 11. Josephson ME, Maloney JD, Barold SS. Guidelines for training in adult cardiovascular medicine. Core Cardiology Training Symposium(COCATS) Task Force 6: training in specialized electrophysiology, cardiac pacing and arrhythmia management. J Am Coll Cardiol 1995; 25:23– 6. 12. Scheinman MM, Huang S. The 1998 NASPE prospective catheter ablation registry. Pacing Clin Electrophysiol 2000;23:1020-8. 13. Scheinman MM, Levine JH, Cannom DS et al. for the Intravenous Amiodarone Multicenter Investigators Group. Dose-ranging study of intravenous amiodarone in patients with life-threatening ventricular tachyarrhythmias. Circulation 1995; 92:3264-72. 14. Scheinman MM. NASPE survey on catheter ablation. Poems Clin Electrophysiol 1995; 18:1474-8. 15. Zipes DP, DiMarco JP, Gillette PC et al. Guidelines for clinical intracardiac electrophysiological and catheter ablation procedures: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee on Clinical Intracardiac Electrophysiologic and Catheter Ablation Procedures), developed in collaboration with the North American Society of Pacing and Electrophysiology. J Am Coll Cardiol 1995; 26:555-73.
Информация
Рецензент:
Г.Ж. Курманбекова – к.м.н., доцент кафедры кардиологии АГИУВ
Указание на отсутствие конфликта интересов: конфликт интересов отсутствует
Основные нарушения внутрижелудочковой проводимости, методы лечения
В данном выпуске коротоко каснусь данных вопросов.
Также предыдущие выпуски и материалы для более глубокого изучения ЭКГ можно найти в разделе “Статей и видео уроков по расшифровке ЭКГ“.
Под нарушением проводимости синусового импульса (блокада проведения или просто блокада) понимают любые препятствия и помехи нормальному прохождению этого импульса по проводящей системе сердца.
Мы знаем, что в норме импульс, образовавшийся в синусовом узле, выходит за его пределы и вступает в проводящую систему предсердий, проходя по которой, возбуждает оба предсердия. Одновременно с этим процессом синусовый импульс по нижней веточке пучка Бахмана достигает атриовентрикулярного соединения, проходит по нему, претерпевая физиологическую задержку, и попадает в проводящую систему желудочков. Продвигаясь по разветвленной проводящей системе желудочков, синусовый импульс возбуждает их. Нарушение нормальной проводимости синусового импульса по проводящей системе сердца может наблюдаться на всем пути его следования. В зависимости от уровня, на котором произошло нарушение проводимости импульса, различают:
1. Нарушение внутрипредсердной проводимости, или блокада синусового импульса в предсердиях.
2. Нарушение атриовентрикулярной проводимости, или атриовентрикулярная блокада
3. Нарушение внутрижелудочковой проводимости, или внутрижелудочковые блокады.
1. Какие признаки нарушения внутрижелудочковой проводимости и какова она в норме?
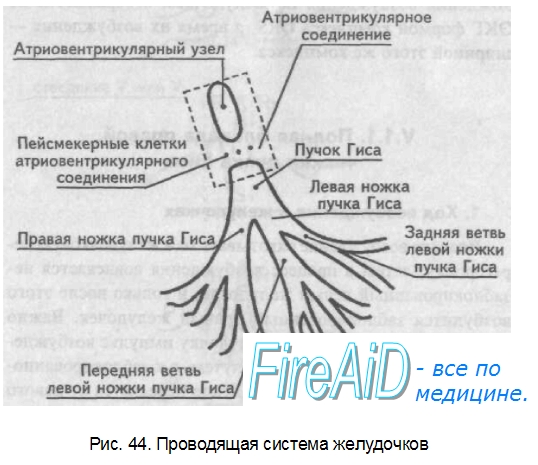
Проводящая система желудочков представлена пучком Гиса, который разделяется на две ножки правую и левую. Правая ножка состоит из одного широкого пучка, который разветвляется в толще мускулатуры правого желудочка.
Левая ножка пучка Гиса делится на переднюю и заднюю ветви, которые разветвляются в мускулатуре, соответственно передней и задней стенок левого желудочка. Разветвляясь в мускулатуре, обе ножки образуют сеть так называемых волокон Пуркинье.
Напомним путь синусового импульса при возбуждении желудочков. В норме синусовый импульс, проходя по проводящей системе желудочков, возбуждает межжелудочковую перегородку и далее по ножкам пучка Гиса одновременно возбуждает оба желудочка. Для одновременного возбуждения желудочков синусовому импульсу требуется 0,10±0,02″, т.е. не более 0,12 с.
При блокадах ножек пучка Гиса меняется и путь возбуждения желудочков и время их возбуждения. Рассмотрим подробно эти изменения, помня о том, что путь прохождения возбуждения по желудочкам отображается на ЭКГ формой комплекса QRS, а время их возбуждения — шириной этого же комплекса.
2. Как выявить полную блокаду правой ножки пучка Гиса?
Вначале возбуждение охватывает межжелудочковую перегородку, затем в процесс возбуждения вовлекается не-заблокированный левый желудочек, и только после этого возбудится заблокированный правый желудочек. Важно подчеркнуть, что к левому желудочку импульс возбуждения приходит своим обычным путем, а к заблокированному правому желудочку возбуждение передается от левого желудочка необычным, «окольным» путем через сеть волокон Пуркинье.
2. Форма желудочкового комплекса
1. Необычный ход возбуждения в блокированном правом желудочке приведет к изменению формы комплекса QRS в правых грудных отведениях V1 и V2.
В этих отведениях комплекс QRS будет деформированным, расщепленным, т.е. представлен с двумя вершинами в виде буквы «М», в которой первая вершина R — возбуждение межжелудочковой перегородки, а вторая R1 — возбуждение правого желудочка. Зубец S отображает возбуждение левого желудочка.
Записывают это условие буквами RsR1 или Rsr1 или rSr1, подчеркивая этим наличие двух вершин и величину зубцов относительно друг друга (строчные и прописные буквы).
2. Заблокированный правый желудочек вовлекался в процесс возбуждения необычным путем, следовательно процесс угасания возбуждения также будет претерпевать изменения.
Иными словами, в отведениях V1 и V2 при блокаде правой ножки зубец Т будет отрицательным.
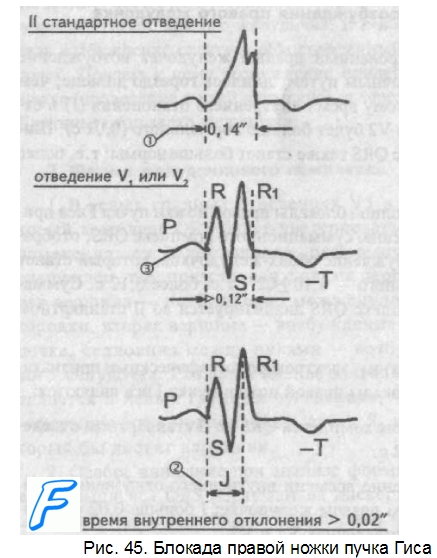 3. Время возбуждения правого желудочка
3. Время возбуждения правого желудочка
В заблокированный правый желудочек возбуждение пришло необычным путем, длилось гораздо дольше, чем в норме. Поэтому время внутреннего отклонения (J) в отведениях V1 и V2 будет больше нормального (0,02 с). Ширина комплекс QRS также станет больше нормы: т.е. более 0,12с.
Наличие полной блокады правой ножки пучка Гиса приведет к изменению суммационного комплекс (QRS, отображающего возбуждение обоих желудочков, который станет шире нормального — 0,10±02″, т.е. более 0,12 с. Сумма-ционный комплекс QRS анализируется во II стандартном отведении.
Таким образом, электрокардиографическими признаками полной блокады правой ножки пучка Гиса являются:
1. Уширение комплекса QRS во II стандартном отведении более 0,12 с.
2. Увеличение времени внутреннего отклонения в заблокированном правом желудочке; J больше 0,02 с в правых грудных отведениях V1 и V2.
3. Уширение (более 0,12″), деформация и расщепление комплекса (QRS в отведениях V1 и V2 в виде буквы «М». Краткая запись:
QRSII>0,12″, JV1,V2>0,02″, QRSV1, V2>0,12″в виде RsR1.
3. Как проявляет себя полная блокада левой ножки пучка Гиса?
Вначале возбуждение охватывает межжелудочковую перегородку, затем по неизмененной правой ножке возбуждение достигает правого желудочка, и в последнюю очередь возбуждение охватит заблокированный левый желудочек. Причем к нему возбуждение придет не по левой ножке (проведение по ней нарушено), а через сеть волокон Пуркинье от правого желудочка.
2. Форма желудочкового комплекса
1. В левых грудных отведениях V5 и V6 желудочковый комплекс QRS будет претерпевать наибольшие изменения: он будет уширен, деформирован и чаще расщеплен, т.е. представлен с двумя вершинами. Первая вершина – возбуждение межжелудочковой перегородки, вторая вершина – возбуждение левого желудочка, седловина между пиками – возбуждение правого желудочка. Его возбуждение настолько слабо проявляется в левых грудных отведениях, что не может «сформировать» полноценный зубец S, т.е. пика, который бы достиг изолинии.
2. Особое внимание при анализе формы желудочкового комплекса (обращают на дискордантность его основного зубца и зубца Т. При полной блокаде левой ножки пучка Гиса основным зубцом желудочкового комплекса QRS в левых грудных отведениях V5 и V6 всегда будет зубец R. Поэтому зубец Т (по правилу дискордан-тности) в этих отведениях всегда будет отрицательным.
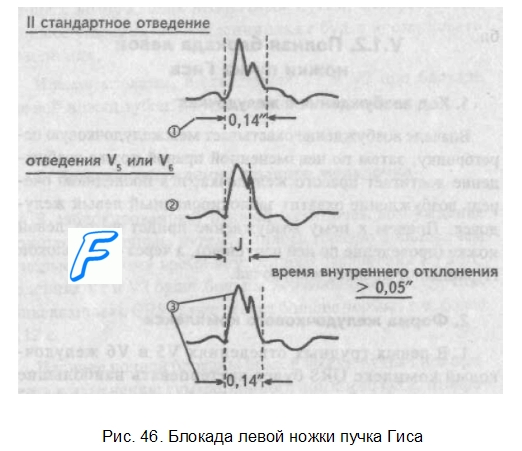 3. Время возбуждения левого желудочка
3. Время возбуждения левого желудочка
В левых грудных отведениях время внутреннего отклонения будет существенно больше нормы (0,05″), а ширина желудочкового комплекса QRS превысит 0,12″.
Ширина суммационного комплекса QRS во II стандартном отведении, отображающего возбуждение обоих желудочков, также будет более 0,12″.
Таким образом, электрокардиографическими признаками полной блокады левой ножки пучка Гиса являются:
1. Уширение желудочкового комплекса QRS во II стандартном отведении более 0,12 с.
2. Увеличение времени внутреннего отклонения в заблокированном левом желудочке; J станет больше 0,05 с.
3. Уширение (более 0,12″), деформация и расщепление желудочкового комплекса QRS в отведениях V5 и V6 .
QRSII>0,12″, JV5,V6>0,05″, QRSV5,V6>0,12″ в виде RR1.
4. Итоги выпуска, которые необходимо усвоить:
1. При полных блокадах ножек пучка Гиса возбуждение желудочков изменено, отлично от нормального хода синусового импульса, поэтому будет изменяться как форма QRS, так и время возбуждения желудочков.
2. При полных блокадах ножек пучка Гиса желудочковый комплексе во II отведении всегда больше 0,12 с.
3. В блокированном желудочке увеличено время внутреннего отклонения.
4. Желудочковый комплекс QRS уширен и расщеплен (имеет две вершины) при блокаде правой ножки – в правых грудных отведениях V1 и V2, при блокаде левой ножки – в левых грудных отведениях V5 и V6.
Заключение.
Некоторые моменты я упустил, так как эти вопросы мы рассмотрим при следующем выпуске рассылки, но кто хочет получить более полную информация предлагаю посмотреть полный вариант рассылки на Моей персональной страничке, на которую вы можете перейти по следующей ссылке Электрокардиографические признаки гипертрофии миокарда.


