Фибрилляция предсердий (мерцательная аритмия) – что должен знать пациент

Фибрилляция предсердий (ФП), или мерцательная аритмия (многие врачи до сих пор называют ее так), – одно из самых частых нарушений ритма. У пожилых людей встречается чаще, чем у молодых. Давайте вместе разберемся, почему она возникает – причины мерцательной аритмии – и чем может быть опасна для человека.
Что такое фибрилляция предсердий?
Формы
Мерцательная аритмия (фибрилляция предсердий) может быть приступообразной или хронической. Если приступы аритмии (пароксизмы) длятся недолго (от нескольких минут до 7 дней) и нормальный ритм восстанавливается самопроизвольно, такая форма фибрилляции предсердий называется пароксизмальной.
Может ли фибрилляция предсердий быть опасной для здоровья?
Симптомы фибрилляции предсердий (мерцательной аритмии)
Причины мерцательной аритмии (фибрилляции предсердий)
Причины, которые приводят к фибрилляции предсердий (мерцательной аритмии), могут быть разные. Фибрилляция предсердий может быть самостоятельным заболеванием (идиопатическая форма), однако гораздо чаще мерцательная аритмия ритма появляется у людей, страдающих сердечно-сосудистыми заболеваниями: пороки клапанов сердца, ишемическая болезнь сердца, гипертония, кардиомиопатии, перикардит и миокардит, операции на сердце. Также в группу риска заполучить мерцательную аритмию входят люди, страдающие патологией щитовидной железы (гиперфункция щитовидной железы – тиреотоксикоз, или «токсический зоб»). Иногда нарушение ритма – первое проявление заболевания щитовидной железы, поэтому при первом пароксизме фибрилляции предсердий врачи всегда проводят ее обследование.
Очень подробно и наглядно о фибрилляции предсердий рассказывает следующий ролик (на английском языке):
Также частой причиной фибриляции предсердий является злоупотребление алкоголем. Частый прием алкоголя нарушает уровень и баланс электролитов в крови (ионы калия, натрия и магния очень важны при работе любых мышц, но в первую очередь – сердечной) и оказывает прямое токсическое действие на сердце, приводя к расширению предсердий и желудочков, снижению сократительной функции. Возможно появление мерцательной аритмии у пациентов с хроническими заболеваниями легких, на фоне общих тяжелых заболеваний, патологии желудочно-кишечного тракта (рефлюкс-эзофагит, грыжа пищеводного отверстия диафрагмы) – это тоже одна из причин фибрилляции предсердий, или мерцательной аритмии.
Фибрилляция предсердий: что делать, как лечить?
Диагностика мерцательной аритмии (фибрилляции предсердий) основывается на записи электрокардиограммы (ЭКГ). Иногда фибрилляция предсердий протекает бессимптомно и выявляется случайно, например, когда ЭКГ записывают при проф. осмотре или во время стационарного лечения по поводу другого заболевания. Однако чаще всего пациент обращается к врачу с жалобами на перебои в работе сердца, приступы учащенного неровного сердцебиения, которые могут сопровождаться слабостью, одышкой, потливостью, головокружением, чувством «внутренней дрожи», болями в области сердца и снижением артериального давления. Когда приступ случается внезапно, следует обязательно обратиться к врачу или вызвать бригаду «скорой помощи». Очень важно, чтобы запись ЭКГ была сделана именно в время приступа – врач сможет точно определить характер аритмии, поставить диагноз и назначить правильное лечение.
Если приступы случаются достаточно часто, но их не удается «поймать» на обычной ЭКГ, пациента направляют на суточное мониторирование ЭКГ (холтер, холтеровское мониторирование). В течение 24 часов (и более, в зависимости от аппарата) регистрируется ЭКГ больного и в электронном виде записывается специальным прибором размером с ладонь, который пациент носит с собой. Запись обрабатывается на компьютере, и если за время проведения обследования у пациента случались приступы аритмии, они будут зафиксированы и документально подтверждены. Врач получит всю необходимую информацию.
Может случиться, что во время проведения холтеровского мониторирования приступ не возникнет. Потребуется повторное исследование, и так до тех пор, пока аритмию не «поймают». Если приступы случаются редко, это сделать очень сложно. В таких случаях врач может рекомендовать исследование, позволяющее спровоцировать появление приступа – чреспищеводную стимуляцию предсердий (ЧПСП). При проведении ЧПСП через нос пациента в пищевод вводится тонкий электрод, который устанавливается на уровне предсердий и с помощью специального прибора позволяет наносить на сердце электрические импульсы. При возникновении пароксизма ФП проводится запись ЭКГ, затем синусовый ритм восстанавливается. ЧПСП проводится только в стационаре, в специальных отделениях, специализирующихся на лечении нарушений сердечного ритма.
Пароксизм фибрилляции предсердий – что делать?
Если приступ неровного учащенного сердцебиения возник у вас впервые, необходимо сразу же обратиться к врачу или вызвать бригаду «скорой помощи». Даже если вы хорошо себя чувствуете. Помните – очень важно зафиксировать приступ на ЭКГ. Приступ может закончиться самостоятельно через некоторое время, но восстанавливать правильный ритм необходимо в течение первых двух суток. Чем больше времени пройдет от начала пароксизма, тем сложнее сердцу восстановить нормальную работу и выше риск образования тромбов в камерах сердца. Если от начала приступа прошло больше двух суток или вы точно не знаете время его возникновения, восстанавливать сердечный ритм необходимо только под наблюдением врача после обследования камер сердца на эхокардиографии, ЭхоКГ (для исключения уже сформировавшихся тромбов) и специальной подготовки препаратами, разжижающими кровь (для предотвращения тромбообразования).
Если пароксизмы мерцательной аритмии (фибрилляции предсердий) возникают часто, необходимо вместе с врачом разработать план ваших действий во время приступа. При хорошей переносимости аритмии и при коротких (не более 24 часов) приступах аритмии, которые часто заканчиваются самостоятельно, можно не предпринимать специальных действий. Необходимо продолжать прием препаратов, рекомендованных врачом, не изменяя дозы. Ваш врач может рекомендовать при возникновении приступа разовый прием антиаритмического препарата в дополнение к базовой терапии или временное увеличение дозы уже принимаемых медикаментов. Если во время пароксизма фибрилляции предсердий самочувствие значительно ухудшается, или аритмия продолжается больше суток, обращение к врачу обязательно.
Что «лучше» – приступы или постоянная мерцательная аритмия (фибрилляция предсердий)?
Долгое время врачи считали, что единственным оптимальным результатом лечения является восстановление правильного, синусового ритма. И сейчас в большинстве случаев врач посоветует вам всеми способами восстанавливать и удерживать синусовый ритм. Однако не во всех случаях. Исследования показали, что в случае невозможности эффективного сохранения восстановленного синусового ритма (когда сердце постоянно «срывается» в фибрилляцию предсердий), постоянная фибрилляция предсердий (мерцательная аритмия) с медикаментозным контролем частоты сердечных сокращений около 60 ударов в минуту – безопаснее, чем частые пароксизмы мерцательной аритмии (особенно затяжные, требующие введения высоких доз антиаритмических препаратов или проведения электроимпульсной терапии).
Решение о целесообразности восстановления синусового ритма или сохранения постоянной формы фибрилляции предсердий принимает врач. В каждом случае такое решение индивидуально и зависит от причины развития аритмии, заболевания, на фоне которого она возникла, от ее переносимости и эффективности проводимого для удержания правильного ритма лечения мерцательной аритмии.
Затянувшийся более двух суток приступ необходимо лечить только под наблюдением врача, после специальной подготовки. В случае удачного восстановления синусового ритма врач проведет коррекцию постоянной антиаритмической терапии и посоветует прием препаратов, разжижающих кровь, как минимум в течение месяца после кардиоверсии.
Лечение фибрилляции предсердий (мерцательной аритмии)
Существует несколько способов лечения фибрилляции предсердий (мерцательной аритмии) – восстановления синусового ритма. Это прием антиаритмических препаратов внутрь, введение антиаритмических препаратов внутривенно и кардиоверсия (электроимпульсная терапия, ЭИТ). Если восстановление ритма врач проводит в поликлинике или на дому у пациента, чаще всего начинают с внутривенных препаратов, затем – прием таблеток. Процедура проводится под контролем ЭКГ, врач наблюдает пациента 1-2 часа. Если восстановления синусового ритма не произошло, пациента госпитализируют в стационар. В стационаре также могут вводить препараты внутривенно, но если время ограничено (длительность приступа приближается к концу вторых суток) или пациент плохо переносит пароксизм (наблюдается снижение АД, т.д.), чаще применяется ЭИТ.
Кардиоверсия проводится под внутривенным наркозом, поэтому электрический разряд безболезненный для пациента. Успешность восстановления ритма зависит от многих факторов: длительность приступа, размеры полостей сердца (в частности, левого предсердия), достаточное насыщение организма антиаритмическим препаратом), и т.д. Эффективность ЭИТ приближается к 90-95%.
Если пароксизм фибрилляции предсердий длится более двух суток, восстанавливать ритм возможно только после специальной подготовки. Основные этапы – это прием препаратов, разжижающих кровь, под контролем специального анализа (МНО) и проведение чреспищеводной эхокардиографии (ЧПЭхоКГ) перед ЭИТ для исключения тромбов в полостях сердца.
Приступы мерцательной аритмии – как предотвратить?
Для того чтобы пароксизмы мерцательной аритмии не возобновлялись, пациент должен постоянно принимать антиаритмический препарат. С целью профилактики. На сегодняшний день существует немало антиаритмиков, выбор препарата должен сделать врач. Пациенту с мерцательной аритмией необходимо наблюдение кардиолога, при котором проводится регулярное обследование (например, ЭхоКГ раз в год, или суточное холтеровское мониторирование при необходимости, для оценки эффективности лечения), коррекция лечения. Подбор медикаментозной терапии всегда, при любом заболевании, очень кропотливое занятие, которое требует грамотности и упорства со стороны врача и понимания и исполнительности со стороны пациента. Индивидуальной может быть не только эффективность, но и переносимость лечения.
Неэффективность медикаментозной терапии фибрилляции предсердий может быть показанием к хирургическому лечению. В левом предсердии (около впадения легочных вен) располагаются зоны, в которых формируются электрические импульсы, способные запускать фибрилляцию предсердий. Повышенная электрическая активность этих зон может быть выявлена с помощью специального электрофизиологического обследования (ЭФИ). Специальный катетер вводится в полость сердца, полученная информация позволяет составить электрическую «карту» и определить триггерные («пусковые») участки. Исследование проводится под местной анестезией и достаточно безопасно для больного. После определения «пусковых» участков проводится операция – радиочастотная аблация триггерных зон (РЧА). Катетер с помощью высокочастотного тока разрушает эти участки и нарушает запуск аритмии. В четырех случаях из пяти мерцательная аритмия больше не возобновляется. В анимированном виде процесс РЧА триггерных зон при фибрилляции предсердий представлен в ролике.
Фибрилляция предсердий стала постоянной
У определенной части пациентов, страдающих приступами фибрилляции предсердий, рано или поздно наступает время, когда восстановить синусовый ритм уже не удается. Мерцательная аритмия переходит в постоянную форму. Как правило, это случается у больных со значительно увеличенными размерами левого предсердия (4,5 см и более). Такое расширенное предсердие просто не в состоянии удерживать синусовый ритм. При постоянной форме пациенту также необходимо наблюдение врача.
Цели лечения – удержание частоты сердечных сокращений в пределах 60-70 ударов в минуту в состоянии покоя, профилактика образования тромбов в полостях сердца и снижение риска тромбоэмболических осложнений.
Контроль частоты сердечных сокращений проводят бета-блокаторами, дигоксином или антагонистами кальция (группа верапамила), подбирая индивидуальную дозу препарата по принципу «чем выше доза, тем реже ЧСС». На оптимальной дозе титрование заканчивают, и пациент получает ее ежедневно. Оценить эффективность контроля над ЧСС можно с помощью суточного холтеровского мониторирования ЭКГ. Если снижения частоты ритма не удается достичь таблетками, врачи прибегают к хирургическим методам. Хирург-аритмолог изолирует предсердия от желудочков и имплантирует электрокардиостимулятор, который программируется на определенное число сердечных сокращений в покое и адаптируется к нагрузкам.
Для предотвращения тромбообразования применяют препараты, «разжижающие» кровь, то есть замедляющие процессы свертывания крови. С этой целью используют аспирин и антикоагулянты (чаще всего варфарин). На сегодняшний день подход к тактике антикоагулянтной терапии определен на основании оценки риска тромбоэмболических осложнений и риска кровотечений на фоне приема этих препаратов, и утвержден в Национальных Российских рекомендациях ВНОК.
Многие пациенты боятся начать прием препаратов, так как в инструкции указаны такие осложнения, как кровотечение. Вы должны знать, что перед назначением антикоагулянтов врач всегда взвешивает пользу и риск лечения препаратом, и назначает только тогда, когда полностью уверен, что польза значительно превышает риск. Четкое соблюдение рекомендаций и регулярный контроль анализов крови (международное нормализованное отношение (МНО) для пациентов, получающих варфарин) плюс Ваша информированность об основных механизмах действия препарата и тактике Ваших действий при первых признаках кровоточивости делают такое лечение полностью предсказуемым и максимально безопасным.
Относительно недавно в России для профилактики развития ОНМК у пациентов с хронической формой фибрилляции предсердий стали выполнять эндоваскулярную окклюзию ушка левого предсердия. Операция является альтернативой применению антикоагулянтов у пациентов, которым эти препараты противопоказаны, либо тем кому показано применение варфарина, но по тем или иным причинам они его не получают. Свыше 90% тромбов, являющихся причиной кардиоэмболических инсультов при неклапанной форме фибрилляции предсердий, образуются в «ушке» (естественном придатке) левого предсердия, в связи со снижением скорости кровотока. Эта операция выполняется в рентгеноперационной под двойным контролем – чреспищеводной эхокардиографии и рентгеноскопии.
Предварительно анализируются данные компьютерной томографии. Для доступа производится пункция и катетеризация бедренной вены. По проводнику инструменты проводят в правое предсердие, после выполнения позиционирования производится пункция межпредсердной перегородки и через этот прокол проводник попадает в левое предсердие. Затем производится выбор места имплантации и подбор размера окклюдера. Окклюдер устанавливается в устье ушка левого предсердия, прекращая кровоток в нем и, таким образом, исключается появление тромбов в этом анатомическом образовании. В Красноярске такие операции выполняются в Краевой клинической больнице.
Кардиологи «Центра Современной Кардиологии» обладают не только всеми современными функциональными и лабораторными методами диагностики заболеваний, вызывающих фибрилляцию предсердий, но и огромным опытом диагностики и лечения различных форм мерцательной аритмии.

О фибрилляции предсердий – читайте также AFIB Matters (на русском языке)
Точность измерения артериального давления при постоянной форме фибрилляции предсердий
*Пятилетний импакт фактор РИНЦ за 2020 г.

Читайте в новом номере
Измерение артериального давления (АД) при постоянной форме фибрилляции предсердий (ФП) представляет объективную сложность и не является неизвестной проблемой [1–3]. Предпринимаются многочисленные попытки объективизировать получаемые данные, что находит отражение в национальных и международных рекомендациях. Сложность проблемы подчеркивается в рекомендациях североамериканских специалистов.
«В случаях, когда сердечный ритм очень нерегулярный, происходят существенные вариации «от удара к удару» сердечного выброса и АД. При этом отмечаются значительные «внутриоператорские» и «межоператорские» расхождения в измеренных значениях АД. При таком варианте измерение АД аускультативным методом по Короткову дает, в лучшем случае, оценку истинного давления и для его осуществления не выработаны общепринятые правила. Тем не менее, давление необходимо измерять несколько раз и ориентироваться на его среднее значение. Автоматизированные приборы для измерения АД при ориентации на однократные измерения часто демонстрируют низкую точность, особенно при наличии ФП. Возможность их использования необходимо проверять и подтверждать в индивидуальном порядке» [4]. С этими заключениями в значительной мере совпадает мнение специалистов из Великобритании.
«Большие колебания АД «от удара к удару» затрудняют точные измерения АД у пациентов с аритмиями. У пациентов с такими аритмиями, как ФП, АД существенно и часто изменяется в зависимости от интервала между сокращениями левого желудочка. В этом случае нет общепринятого подхода к определению систолического (САД) и диастолического (ДАД) АД аускультативным методом. Приборы для измерения АД сильно различаются по своей способности обеспечить точные измерения у больных с аритмиями. Измерение АД в лучшем случае представляет собой грубую оценку его уровня у пациентов с ФП, особенно при высоком ритме сокращения желудочков, его существенной нерегулярности или при сочетании обоих факторов. Скорость снижения давления в манжете должна быть менее чем 2 мм рт.ст. на одно сокращение сердца. Для преодоления изменчивости значений АД часто требуются повторные измерения. При брадиаритмиях выделяют два потенциальных источника. Кроме нерегулярности ритма при низкой средней частоте сердечных сокращений (ЧСС) (например, 40 уд./мин.) необходимо учитывать, что принятая для людей с нормальной ЧСС скорость снижения давления в манжете в данном случае является слишком быстрой, что приводит к недооценке САД и завышению ДАД» [5].
Подчеркнем, что в этих «трудных» случаях измерения АД особенно важно соблюдение и других общих правил измерения АД как по методу Короткова, так и при использовании осциллометрического метода. Это обязательная пальпация лучевой артерии в фазу компрессии для исключения недооценки АД при наличии «аускультативного провала» и, что особенно важно, принятие решения о наличии «систолических тонов» только в случае регистрации не менее двух последовательных тонов с интервалом, соответствующим средней ЧСС (т.е. «исключение» «одиночных тонов») (рис. 1).
Предлагаются и модифицированные аускультативные методы измерения АД, существенным образом учитывающие его высокую изменчивость при фибрилляции предсердий [6].
Суточное мониторирование АД (СМАД) – объективный информативный метод определения уровня и характера колебания АД в дневные и ночные часы. Однако возможность изучения динамики АД и его оценка у пациентов с выраженными нарушениями сердечного ритма, в частности постоянной формой ФП, остаются дискутабельными [1, 7].
Тем не менее, в ряде клинических исследований показана принципиальная возможность достаточно точной оценки уровня АД по данным автоматических измерений, в т.ч. при СМАД [1, 8, 9].
При анализе информационных сигналов на аппарате «Кардиотехника-04-АД-3(М)» применялся следующий алгоритм для аускультативных сигналов (рис. 2, 3):
– уровень САД определялся по первому из не менее 2, повторяемых сигналов, с амплитудой не менее 5% от максимальной и частотой следования, соответствующей средней ЧСС,
– «истинный» аускультативный сигнал должен соответствовать:
а) «правилу задержки»: он находится на определенном расстоянии за комплексом QRS, соответствующем времени электромеханического сопряжения, предызгнания, распространения пульсовой волны,
б) правилу «подтверждения» в виде соответствующего «всплеска» на осциллограмме как индикатора «прорыва кровотока под манжетой»,
– уровень ДАД определялся по последнему сигналу, составляющему не менее 5% от максимального по амплитуде, при амплитуде соответствующей осцилляции, составляющей около половины от максимальной.
Целью исследования являлись оценка точности измерения АД у пациентов с ФП при использовании последнего поколения осциллометрических приборов высокого класса точности и оценка показателей СМАД.
Материал и методы
Обследовано 15 пациентов (8 женщин и 7 мужчин) с постоянной формой ФП длительностью от 2 лет и более, в возрасте от 52 до 94 (67,8±10,2) лет, средняя ЧСС – от 49 до 108 (72,7±16,0) уд./мин. У 12 пациентов диагностирована артериальная гипертензия (АГ) 2–3 стадии умеренного и высокого риска, длительность которой колебалась от 8 до 14 лет, у 1 пациента – гипертрофическая кардиомиопатия (ГКМП); в анамнезе у 2 пациенток – острое нарушение мозгового кровообращения (ОНМК) давностью более 2 лет, у 5 пациентов в анамнезе ИБС от стенокардии II–III ФК до перенесенного инфаркта миокарда (давностью более 2 лет), у 3 пациенток – гипотиреоз различной степени компенсации. У 8 пациентов диагностировано ожирение 1–2 степени, у 1 – сахарный диабет 2 типа, у 3 – синдром обструктивного апноэ-гипопноэ во время сна средней и тяжелой степени. Из 15 пациентов 13 обследованы стационарно, 2 – в амбулаторном режиме. Всем пациентам проводилось полное общепринятое клинико-инструментальное обследование, они получили консультации специалистов.
Как показывает практика, в случаях постоянной ФП или частой экстрасистолии при назначении СМАД предпочтительнее использовать аппараты с двумя методами измерения АД и наличием функции сохранения информационных сигналов по обоим методам. В нашем исследовании для проведения СМАД был выбран отечественный прибор «Кардиотехника-04-АД-3(М)» компании «Инкарт» (г. Санкт-Петербург).
Для разовых измерений с целью оценки точности измерения и сопоставления уровней АД при использовании осциллометрическим и аускультативным методами, с целью дальнейшего использования и/или неиспользования для самоконтроля АД (СКАД), выбран аппарат OMRON M6 (Япония), имеющем такие технологии «защиты» от ошибок при измерении АД при аритмиях как: уникальная система измерения Intellisense (рис. 4–6), которая управляет процессом измерения (уровень и скорость нагнетания-стравливания) и позволяет учитывать индивидуальные особенности при каждом измерении, система двух датчиков Dual Chek System – двойная проверка точности, индикатор аритмии – гарантирующий вывод только корректного результата на дисплей. Немаловажный фактор – это подтвержденный высокий класс точности А/А при синусовом ритме (http://www.dableducational. org/sphygmomanometers/devices_2_sbpm.html#ArmTable).
Результаты
Сопоставление показателей АД при использовании аускультативного и осциллометрического метода измерения АД. Всего выполнено 44 сопоставления значений АД, измеренных объективным аускультативным методом (ОАМ) – методом регистрации тонов Короткова с функцией полного сохранения информационных сигналов аппаратом «Кардиотехника-04-АД-3(М)», традиционным аускультативным методом (ТАМ) – одновременное с аппаратом измерение АД врачом-экспертом («клиническое АД») и прибором OMRON М6. Результаты представлены в таблице 1.
Прибор OMRON М6 во всех случаях выдал сообщение о наличии аритмии и в 3-х случаях (7%) – «Корректное измерение в данный момент невозможно». Если принять предложенные протоколом BHS (1993 г.) числовые характеристики при определении класса точности между показаниям прибора экспертным значениям АД: различия составляют более 5 мм рт.ст. в 40% измерений, более 10 мм рт.ст. в 15% случаев и более 15 мм рт.ст. в 5% случаев, то при анализе полученных нами показателей по медиане результатов картина вырисовывается следующая. Средние значения как САД, так и ДАД измеренные тремя способами статистически значимо не отличались (при всех сравнениях – р>0.5). Существенные (более 15 мм рт.ст.) отличия между данными ОАМ и OMRON М6 выявлены при 3 (20%) измерениях САД и 1 (7%) измерениях ДАД (рис. 7).
Однако одновременно существенные отличия выявлены и между двумя аускультативными методами ТАМ и ОАМ – в 3 (7%) измерениях САД и 4 (9%) измерениях ДАД, что, по-видимому, связано с общими проблемами измерения АД при аритмиях (рис. 8).
Оценка суточного ритма. При оценке показателей СМАД были получены достаточно неожиданные результаты. Из всех расчетных показателей самыми неожиданными оказались показатели суточного ритма. Практически у всех пациентов имелось нарушение суточного ритма, как правило, и по САД, и по ДАД в виде недостаточной степени ночного снижения или инвертированного ритма. Нарушение суточного ритма по типу недостаточной степени ночного снижения или инвертированного ритма имели 14 пациентов из 15 по САД, что составило более 90% наблюдения и 12 пациентов из 15–80% – по уровню ДАД.
При анализе тренда СМАД в 87% случаев , т.е. у 13 из 15 пациентов выявлена ночная систолическая гипертензия при относительно «спокойном» клиническом АД и проводимой антигипертензивной терапии.
Анализ результатов между значениями ТАМ, КТ-О (измерения, полученные осциллометрическим методом монитором АД без экспертной коррекции) и измерениями прибором OMRON показал свою неоднозначность, возможно связанную с небольшой выборкой пациентов. Совпадение результатов ТАМ и OMRON выявлено в 75%, из них у 3 (20%) совпадение отмечено и с КТ-О. У 27% (4 пациента) результаты не совпали между всеми 3 показателями. У 9 пациентов (60%) результаты между совпадающими ТАМ и OMRON не скоррелировали с КТ-О, при этом разница между показателями САД составила от 10 до 20 мм рт.ст.
Из 15 пациентов указания на наличие в анамнезе низких цифр АД имели 5 женщин, на суточном профиле АД (СПАД) которых в дневные часы отмечены нормотензия или гипотензия по средним значениям, в ночные часы – гипертензия с инвертированным ритмом для САД у 4 пациентов и у 2 – инвертированный ритм для ДАД. В дневные часы все 5 пациентов имели эпизоды систолодиастолической (преимущественно) гипотензии, в ночные часы на фоне гипертензии отмечены эпизоды диастолической гипотензии у 2 пациенток.
Заключение
1. При традиционном однократном аускультативном измерении АД возможны существенные ошибки как в сторону завышения, так и занижения цифр АД. Для получения более стабильных и представительных значений АД необходимо проведение не менее трех последовательных измерений с расчетом медиан или средних значений. Но даже в этом случае у 6–7% пациентов возможны существенные ошибки. Для их выявления и корректного измерения АД могут быть рекомендованы только аппараты с возможностью одновременной регистрацией давления и осцилляций в манжете, тонов Короткова, ЭКГ (типа «Кардиотехника-04-АД-3(М)»).
2. Рекомендации относительно необходимости проведения СМАД для данной категории пациентов. Измерения должны проводиться только на приборах высокого класса точности с наличием «интеллектуальных» методов выявления и компенсации проблем, возникающих при нерегулярном ритме (типа OMRON M6 (Япония)). Для получения более стабильных и представительных значений АД необходимо проведение не менее трех последовательных измерений с расчетом медиан или средних значений (см. пункт 1). Однако в этом случае у 15–20% могут наблюдаться существенные ошибки (более 15 мм рт.ст.). Тот или иной прибор на основе осциллометричекого метода может быть рекомендован конкретному пациенту для самоконтроля АД (СКАД) или для определения АД при динамическом наблюдении лишь при условии предварительно выполненного верифицирующего цикла измерений, в ходе которого прибором выполняются не менее трех измерений по методике, описанной выше, а врач определяет АД по методике, представленной в пункте 1. Если отличия не превышают 10 мм рт.ст., то использование прибора допустимо. В противном случае данному пациенту необходимо проводить измерение АД только аускультативным методом.
3. Рекомендации относительно проведения СМАД для данной категории пациентов. При использовании приборов с одним осциллометрическим методом измерения и достаточном количестве «успешных» измерений АД целесообразна интерпретация только средних величин АД за день, ночь, сутки. Анализ эпизодических повышений или снижений АД возможен только с помощью бифункциональных (АД + ЭКГ) приборов с двумя методами измерения АД и фиксацией в памяти прибора первичных информативных сигналов. Однако даже в этом случае необходим экспертный анализ исходных сигналов для определения «надежности» измерений АД в каждом гемодинамически значимом эпизоде. Для исключения «потерь» эпизодов гипотензии целесообразно применять опцию «запуска внеочередного измерения АД» при выявлении «тахи- или брадисистолии».
По-видимому, требует пересмотра традиционное положение, что ФП, особенно бради- и тахисистолическая форма, является относительным противопоказанием к проведению СМАД. Пациентам с НРС по типу ФП может быть показано проведение СМАД даже при «спокойном» клиническом АД в дневные часы, поскольку в значительном числе случаев у них может наблюдаться ночная гипертензия, требующая коррекции терапии.
Возможен ли контроль артериального давления у больных с аритмиями с помощью автоматического тонометра?
Артериальная гипертензия (АГ) как фактор высокого сердечно-сосудистого риска является одной из актуальных медико-социальных проблем как в России, так и в странах с развитой экономикой. Это связано с высоким риском сердечно-сосудистых катастроф, широким р
Артериальная гипертензия (АГ) как фактор высокого сердечно-сосудистого риска является одной из актуальных медико-социальных проблем как в России, так и в странах с развитой экономикой. Это связано с высоким риском сердечно-сосудистых катастроф, широким распространением заболевания и недостаточным контролем среди всей популяции. В крупных многоцентровых исследованиях убедительно показано, что снижение артериального давления (АД) приводит к увеличению продолжительности жизни. Это подтверждается и реальным увеличением продолжительности жизни в странах Запада. Значимость проблемы отражена в российских рекомендациях 2004 г. по профилактике, диагностике и лечению АГ [1, 2]. Известно, что зависимость между риском развития инсульта и уровнем АД более выражена, чем связь уровня АД и возникновения ишемической болезни сердца (ИБС). Риск инсульта повышен при наличии возможных источников эмболии в сердце (фибрилляции предсердий, порока клапанов и т. д.). Фибрилляция предсердий, или мерцательная аритмия (МА), является самым важным «источником» тромбоэмболий из-за ее распространенности, относительно высокого риска развития инсульта и наличия во многих случаях причинно-следственной связи [3, 5].
МА — наиболее часто встречающееся нарушение ритма в общей популяции. В последнее время она является предметом возрастающего интереса и интенсивного изучения. Частота МА у лиц до 50 лет составляет 0,2%, несколько чаще МА встречается у мужчин. С возрастом частота ее повышается и составляет 2–5% у людей старше 60 лет и более 10% у пациентов 80–89 лет [4]. Риск смерти при МА в 2 раза выше, чем при сохраняющемся синусовом ритме.
Важную роль в диагностике и контроле за лечением АГ имеет точность измерения АД. Определение АД в повседневной практике врача основывается на аускультативной картине при его измерении сфигмоманометром (реже ртутным). Техника измерения достаточно проста: необходимо быстро накачать воздух в манжету до уровня давления на 20 мм рт. ст., превышающего систолическое АД (САД) (т. е. до исчезновения пульса); затем следует снижать давление в манжете на 2 мм рт. ст. в секунду. Уровню САД соответствует давление, при котором появляется 1 тон (1-я фаза тонов Короткова), уровню диастолического АД (ДАД) — давление, при котором происходит исчезновение тонов (5-я фаза тонов Короткова). Наличие МА может затруднить определение 5-й фазы из-за исходного ослабления тонов вследствие аритмии. Еще большую трудность представляет измерение АД на дому у данной категории пациентов. Самоконтроль АД больным и его родственниками является чрезвычайно важным и необходимым элементом в оценке правильности и адекватности лечения АГ, что отражено во всех образовательных программах по АГ. В домашних условиях для измерения АД в настоящее время широко используются автоматические и полуавтоматические приборы, результаты измерения которых могут давать существенную погрешность, особенно при измерении АД на предплечье и пальцах кисти из-за неточности получаемых значений. Эта проблема особенно актуальна для пациентов, страдающих аритмиями, особенно мерцательной. Все автоматические осциллометрические тонометры, а также мониторы суточного определения АД при применении у данных больных допускают системную ошибку, так как основаны на определении пульсовой волны, а у больных с МА пульсовые волны неритмичны.
Появление принципиально нового автоматического прибора для измерения АД у больных с аритмиями — Tensoval duo control — является новым этапом в самоконтроле АД у этой категории больных. Применяемая инновационная технология Duo Sensor Technology объединяет две профессиональные технологии измерения: аускультативную высокоточную технологию Короткова и, как дополнительную, — осциллометрическую (определение пульсовой волны). Измерение АД производится на плече. В прибор вмонтирован высокочувствительный, защищенный от помех микрофон, что равноценно измерению врачом АД с помощью прослушивания стетоскопом тонов Короткова. В случаях слабого звукового сигнала данная технология дополнительно подключает осциллометрическое измерение.
Прибор прошел тестирование в Великобритании (в King’s College, Лондонском университете, Госпитале Томаса), которое проводилось по протоколу Британской лиги гипертонии; тонометр Tensoval duo control получил оценку А/А. По полученным данным, средние отличия значений тонометра Tensoval duo control от эталона (ртутного сфигноманометра) составили 2,2 мм рт. ст. и 0,4 мм рт. ст. для систолического и диастолического значений соответственно. В данном исследовании приняли участие 85 больных с аритмиями (у 19 больных — 22,3% — ЧСС
М. В. Борщевская, кандидат медицинских наук, доцент
РГМУ, Москва
Как жить с мерцательной аритмией
- О заболевании
- Цены
- Записаться
Мерцательная аритмия (МА) – самое распространённое нарушение ритма. Регистрируется повсеместно и встречается практически во всех возрастных группах, но частота ее возникновения увеличивается с каждым десятилетием жизни.
При своевременном обращении к врачу, правильно подобранном лечении и выполнении пациентом всех назначений доктора прогноз при данном заболевании достаточно благоприятный и качество жизни больного значительно не страдает.
Это касается пациентов всех возрастных групп, в том числе и пожилых.
В норме в сердце человека есть проводящая система. Она подобна электрической проводке и ее функция – из синусового узла, расположенного в левом предсердии, проводить импульсы на мышцу сердца, благодаря чему оно сокращается. При мерцательной аритмии функцию одного «источника питания» (синусового узла) берут на себя множественные аритмические очаги в предсердии и сердце сокращается хаотично. Именно поэтому эту аритмию еще называют delirium cordis (бред сердца).
Эти аритмические очаги могут быть достаточно мелкими и множественными и тогда эту форму МА называют фибрилляцией предсердий (от латинского fibrillatio-мелкие сокращения, дрожь).
При более крупных и организованных очагах аритмии говорят о трепетании предсердий (напоминает трепет крыла птицы или бабочки). Фибрилляция предсердий – всегда хаотичные и абсолютно аритмичные сокращения сердца.
Трепетание же предсердий может быть как правильной, так и неправильной формы. В первом случае ритм правильный, а во втором – такой же хаотичный, как при фибрилляции предсердий.
Различить эти формы МА можно лишь по ЭКГ. Однако методы диагностики и лечения, а также профилактики этих форм заболевания едины. Хотя при трепетании предсердий отмечается больший эффект от хирургических методов лечения.
Как и любое заболевание, МА имеет свои особенности течения. Начинается она, как правило, с внезапно развившегося эпизода (пароксизма), который может завершиться так же внезапно, как и начался.
При этом восстановление нормального (синусового) ритма может происходить как спонтанно (самостоятельно), так и с помощью специальных лекарств – антиаритмических средств.


Дальнейшее течение этого заболевания абсолютно непредсказуемо. После первого пароксизма нередко эта аритмия «затихает» на долгие годы, а потом может появиться в самый неожиданный момент. Или, наоборот, после первого эпизода срывы ритма становятся все чаще. И, как правило, при учащении, удлинении пароксизмов МА она постепенно переходит в постоянную форму, то есть поселяется в сердце пациента уже навсегда.
В ряде случаев, когда пароксизмы повторяются достаточно часто и изнуряют больного, переход аритмии в постоянную форму приносит ему облегчение, потому что каждый эпизод срыва и восстановления ритма сердца «раскачивает» его и приводит к осложнениям.
В любом случае, жить с этой аритмией можно, нужно лишь освоить основные принципы управления ею. Однако, следует понимать, что вылечить это заболевание раз и навсегда практически невозможно, как и многие другие болезни (бронхиальная астма, сахарный диабет, гипертоническая болезнь, ишемическая болезнь сердца и т.д.) – можно лишь сосуществовать с МА, контролировать ее симптомы и проводить профилактику развития осложнений. Особую когорту составляют пациенты с частыми рецидивами МА. В этом случае речь идет либо о неправильном лечении (пациент не принимает препараты, либо принимает их в недостаточной дозе, и проблема может быть решена с помощью врача – аритмолога). Однако, в ряде случаев учащение пароксизмов ФП – это естественное течение заболевания, свидетельствующее о том, что скоро пароксизмальная форма МА перейдет в постоянную. Это процесс может быть прерван с помощью хирургических методов лечения.
Мерцательную аритмию принято подразделять на следующие формы:
1.По механизмам развития;
A. фибриляция предсердий
Б. трепетание предсердий:
- правильная форма
- неправильная форма
- тахисистолическая (ЧСС 90-100 в минуту и выше)
- брадисистолическая (ЧСС 60 в минуту и ниже)
- нормосистолическая (ЧСС 60-80 в минуту)
- пароксизмальная (возникающая периодически, каждый такой пароксизм (эпизод аритмии) длится не более 7 дней и нередко проходит самостоятельно, иногда требует приема специальных лекарств для восстановления ритма)
- персистирующая (длится более 7 дней и требует активного восстановления ритма)
- перманентная (длится более года и может быть предпринята попытка восстановления ритма)
- постоянная (длится более года, восстановление ритма не показано в силу его неэффективности)
Основными причинами развития МА являются:
- гипертоническая болезнь
- пороки сердца
- перенесённые инфаркты
- перенесенные миокардиты (воспалительные заболевания сердца)
- токсическая (алкогольная) кардиомиопатия
- бронхиальная астма
- хроническая обструктивная болезнь лёгких
- пневмония
- язвенная болезнь
- эрозивный гастродуоденит
- НР-инфекция (хеликобактерный гастродуоденит)
- желчнокаменная болезнь
- хронический панкреатит
- воспалительные заболевания кишечника
- заболевания щитовидной железы (тиреотоксикоз)
- сахарный диабет
5.инфекции (ОРВИ, грипп, сепсис)
6.вредные привычки:
- злоупотребление алкоголем
- применения наркотиков
- интенсивное курение
7.нарушение режима труда и отдыха (работа без выходных и отпусков, частые командировки)
8.обострение любой сопутствующей патологии
9.онкологические заболевания, особенно после курсов лучевой и химиотерапии
10.сочетание факторов
МА может быть выявлена при регистрации электрокардиограммы, при измерении артериального давления (мигает значок «аритмия» на экране тонометра), либо сам пациент ощущает непривычное для него сердцебиение.
В случае обнаружения МА пациент должен незамедлительно обратиться к аритмологу, либо кардиологу. Ему будет предложено амбулаторное обследование или, при необходимости, госпитализация.
Оптимальным считается срок обращения за медицинской помощью в течение 48 часов с момента развития МА, так как в этом случае можно максимально быстро, эффективно и безопасно восстановить ритм.
В последнем случае искусственное восстановление синусового ритма с помощью лекарств называют медикаментозной кардиоверсией. В случае, когда ритм сердца восстанавливают с помощью электрического тока (дефибриллятором), говорят об электрической кардиоверсии
Так или иначе, любая форма этого заболевания нуждается в лечении. Мировым кардиологическим сообществом давно разработана стратегия ведения таких пациентов и обозначены основные цели лечения больных с мерцательной аритмией.
К ним относятся:
1. Контроль ритма /контроль частоты пульса
Если же нарушение ритма беспокоит более чем один-два раза в год, необходим постоянный прием антиаритмичеких средств.
Тактика по активному восстановлению и удержанию нормального (синусового) ритма с помощью ААП называется тактикой контроля ритма. Она предпочтительна у тех пациентов с пароксизмальной, перманентной и персистирующей формами заболевания, кто ведет активный образ жизни и не имеет солидной сопутствующей патологии.
При достаточно частых, затяжных эпизодах МА постоянная плановая антиаритмическая терапия также обязательна. Нередко учащение пароксизмов – это естественное течение заболевания. Но в ряде случаев эта форма МА обусловлена неправильным лечением, когда пациент принимает лекарства в недостаточной дозе, либо не лечится вовсе. Именно врач –аритмолг призван подобрать ту схему лечения, которая поможет пациенту справиться с болезнью. При ее неуспешности пациенту может быть рекомендована консультация кардиохирурга – аритмолога на предмет хирургического лечения МА.
В случае перехода этой аритмии в постоянную форму, активное восстановление ритма не показано в силу неэффективности. Под воздействием длительно существующей аритмии меняются структура и функция сердца и оно «привыкает» жить с аритмией. И «отучить» его от нее уже невозможно. У таких пациентов применяется тактика контроля пульса, то есть с помощью лекарственных средств достигается частота сердечных сокращений, комфортная для пациента. Но активных попыток восстановления ритма уже не делается.
В качестве антиаритмических средств на сегодняшний день используются:
- бета-блокаторы (метопролол, бисопролол, карведилол)
- пропафенон
- амиодарон
- сотагексал
- аллапинин
- дигоксин
- комбинация лекарственных средств
2.Профилактика осложнений:
профилактика инсульта и тромбоэмболий
При МА нет единого, скоординированного выброса крови сердцем, часть крови застаивается в его камерах и, в виде тромбов, может поступать в сосуды. Чаще всего страдают сосуды головного мозга и развивается инсульт.
С целью его профилактики назначаются препараты, влияющие на свертывание крови -варфарин, ривароксабан, дабигатран, апиксабан, которые надежно (более чем на 90%) защищают от инсульта.
Во время приема этих препаратов пациент должен следить за наличием кровотечений и раз в квартал контролировать общий анализ крови и креатинин. (при приеме ривароксабана, дабигатрана и апиксабана)., либо не реже раза в месяц исследовать МНО (международное нормализованное отношение) при приеме варфарина. Это необходимо для того, чтобы правильно рассчитать дозу препарата и следить за его безопасностью.
Ацетилсалициловая кислота (аспирин, кардиомагнил, тромбоасс) для профилактики тромбоэмболий рутинно не используется, так как степень защиты от венозного тромбоза при ее применении составляет всего 25%.
профилактика развития сердечной недостаточности
Сердечная недостаточность (СН) – осложнение многих заболеваний сердца, в том числе и МА. Это состояние обусловлено отсутствием полноценной насосной функции сердца, вследствие чего жидкая часть крови застаивается в тканях и органах, что проявляется одышкой и отёками.
С целью профилактики и лечения СН применяются ингибиторы АПФ (эналаприл, лизиноприл, периндоприл и др.), верошпирон(эплеренон), мочегонные (торасемид, фуросемид, гипотиазид).
3.Хирургическое лечение применяется в случае отсутствия эффекта от медикаментозных средств и проводится в специализированных кардиохирургических клиниках.
Виды хирургического лечения МА:
- имплантация электрокардиостимулятора при брадиформе МА
- радиочастотная аблация устьев лёгочных вен и других аритмогенных зон
- при пароксизмальной тахиформе фибрилляции и трепетания предсердий
Хирургия аритмий вообще и МА в частности – это «последний патрон», применяемый при неуспешности медикаментозной терапии.
После хирургического лечения с целью профилактики рецидивов аритмии пациентам назначается плановая антиаритмическая терапия.
Таким образом, лечение мерцательной аритмии – это образ жизни, подразумевающий «работу над собой» пациента. И в этом ему помогает врач-аритмолог.
Пациенту с МА следует беречься простудных заболеваний, вести здоровый образ жизни, избавиться от вредных привычек и избегать факторов, приводящих к ее развитию, а также неукоснительно соблюдать все рекомендации своего лечащего врача. Доктор поможет подобрать индивидуальную схему лечения и порекомендует, что делать при развитии рецидива аритмии, а также своевременно направит к кардиохирургу – аритмологу при наличии показаний.
Важно понимать, что подбор антиаритмической терапии занимает определенное время, требует повторных осмотров врача и ряда исследований в динамике ( общеклинические анализы, исследование уровня гормонов щитовидной железы, УЗИ сердца и холтеровское мониторирование ЭКГ, регистрацию электрокардиограммы) и к этом следует отнестись с пониманием. В ряде случаев требуется замена одного лекарственного препарата на другой.
Жизнь с мерцательной аритмией – процесс непростой и очень важно, чтобы пациент чувствовал поддержку и помощь доктора. Мы рады помочь Вам в этом и готовы предложить программы диспансерного наблюдения кардиолога, аритмолога и кардиохирурга в нашей клинике.
Кажется, у меня аритмия. Главные вопросы о фибрилляции предсердий
Пересказ вебинара с кардиологом Тамазом Гаглошвили

Эксперт: Тамаз Гаглошвили — врач-кардиолог, автор популярного медицинского канала @blog_kardiologa, который в 2020-м году был отмечен Минздравом РФ как «лучший блог о кардиологии глазами пациентов».
Одним из самых популярных вебинаров весны стал эфир с кардиологом Тамазом Гаглошвили о фибрилляции предсердий. Редакция Медэк Старз еще раз послушала запись эфира и составила подробный пересказ самых главных тезисов эксперта о мерцательной аритмии — как обнаружить фибрилляцию предсердий, за какими параметрами здоровья необходимо следить, какие лекарства жизненно важны, а какие опасны.
| Важно: материал носит рекомендательный характер. Терапию при аритмии, антикоагулянты и антиаритмические препараты врач может назначать только индивидуально при личной встрече после изучения данных исследований. Снижение или увеличение дозировки, перерывы в терапии необходимо согласовывать с лечащим врачом. |
Что такое фибрилляция предсердий?
Фибрилляция предсердий — самый распространенный вид аритмии, при котором предсердия сокращаются хаотично и нерегулярно.
Синусовый узел, располагающийся в правом предсердии, продуцирует импульс частотой 60-80 в минуту, который передается по всей проводящей системе сердца. Орган сокращается, образуя синусовый ритм. При фибрилляции предсердий в них возникает много очагов электровозбуждения, в результате чего предсердие очень быстро сокращается, и в этот момент синусовый узел не работает. Пароксизмы (эпизоды) ФП могут быть короткими и бессимптомными, а могут продолжаться несколько дней или месяцев. ФП сама по себе не опасна, но в трети всех случаев приводит к развитию ишемического инсульта.
Чем опасна фибрилляция предсердий?
Среднестатистический российский пациент с фибрилляцией предсердий — это человек 72 лет с ишемической болезнью сердца. Сама по себе ФП не является угрожающим жизни состоянием, но может привести к развитию тяжелой клинической ситуации.
Ишемический инсульт
75% всех инсультов — это ишемические инсульты. Каждый третий ишемический инсульт случается в результате ФП. Как это происходит? При фибрилляции предсердий кровь в сердце имеет турбулентный ход, в левом предсердии возникает тромбоз. Этот тромб забивает сосуды и вызывает инфаркт головного мозга.
Инфаркт миокарда
6 из 10 пациентов с ФП имеют в анамнезе ишемическую болезнь сердца. Если есть ФП и ИБС, то риск развития инфаркта миокарда увеличивается в 5 раз.
Инвалидность и смерть
Европейские исследования, основанные на данных 4000 пациентов, показали, что каждый третий человек, перенесший ишемический инсульт на фоне ФП и не принимавший антикоагулянты, умирал в течение трех месяцев. Исследование показало повышение риска инвалидизации на 43%, это происходит из-за длительной реабилитации.
В 2020-м году Европейское общество кардиологов выработало
ABC- алгоритм действий при фибрилляции предсердий:
А — антикоагулянты
В — контроль частоты сердечных сокращений
С — контроль образа жизни человека
Как узнать, что у меня фибрилляция предсердий?
Самые частые симптомы ФП — чувство сердцебиения, одышка и общая слабость. Не стоит доверять субъективным ощущениям — необходимо сделать кардиограмму или провести суточный мониторинг ЭКГ по Холтеру.
Холтер поможет более точно определить наличие пароксизмов. Если пароксизм длится от 30 секунд — можно обращаться к врачу за антикоагулянтами. В сутки проходит 40 тысяч сердечных сокращений, из них может быть 400 экстрасистол (сердцебиений вне ритма) — это норма.
Бывает что человек не ощущает пароксизмы — к примеру, когда они случаются ночью. Это плохо, потому что могут образовываться небольшие тромбы, которые будут закупоривать мелкие сосуды головного мозга. Нарушение кровоснабжения некоторых участков приведет к их отмиранию, что значительно повышает риск развития деменции.
У молодых людей экстрасистолы могут иметь внесердечные причины — необходимо проверить показатели ферритина, гемоглобина, гормонов щитовидной железы, исследовать желудочно-кишечный тракт с целью исключения рефлюкса-эзофагита, который также вызывает срывы ритма, в том числе и фибрилляцию предсердий. Людям с ФП раз необходимо в 6 месяцев сдавать анализы показателей печени, почек, общий анализ крови.
Существует три формы фибрилляции предсердий:
— Постоянная форма
— Персистирующая форма (ФП проходит с медицинской помощью)
— Пароксизмальная форма (ФП появляется и проходит самостоятельно)
Главные препараты для профилактики инсульта при ФП — это антикоагулянты
Главные препараты для пациентов с ФП, профилактирующие инсульт, — антикоагулянты, воздействие которых снижает свертываемость крови. Они предотвращают образование тромбов и следовательно, снижают риск развития инсульта. Свертываемость является нормальной защитной реакцией организма на повреждение сосудистой стенки. При фибрилляции предсердий антикоагулянты принимать абсолютно необходимо практически всем.
Самые известные в России антикоагулянты — «Эликвис», «Ксарелто» и «Прадакса».
Также некоторым пациентам можно принимать «Варфарин» (с контролем МНО). Его назначают при низкой скорости клубочковой фильтрации (или клиренса креатинина — показателя работы почек) или при протезированных клапанах.
Принимая «Варфарин», необходимо контролировать МНО в крови (Международное Нормализованное Отношение) — показатель должен быть от 2.0 до 3.0.
Главные препараты для пациентов с ФП, профилактирующие инсульт — антикоагулянты, воздействие которых снижает свертываемость крови. При фибрилляции предсердий антикоагулянты принимать абсолютно необходимо практически всем.
Принимать антикоагулянты можно только по назначению врача
Стандартная дозировка:
«Ксарелто» 20 мг / 1 раз в день
«Эликвис» 5 мг / 2 раза в день
«Прадакса» 150 мг / 2 раза в день
Исследования показывают, что пациентам удобнее принимать «Ксарелто» — прием 1 раз в день легче запомнить, особенно пожилым людям.
«Вафарин»: пить по одной таблетке вечером, через 3–4 дня сдать МНО. Если МНО не достигло 2.0, то доктор должен увеличить дозировку. МНО следует сдавать раз в 3–4 дня, пока нужный уровень не будет достигнут. Затем нужно сдавать МНО раз в 3 недели.
Важно: все препараты и их дозировка назначаются строго на очном приеме у врача! Данная информация носит ознакомительный характер и не может быть руководством к действию. Самолечение при аритмии недопустимо и может иметь серьезные последствия для здоровья.
Снижение дозировки антикоагулянтов в основном зависит только от трех параметров:
— Показатель клиренс-креатинина меньше 50.
— Вес пациента меньше 65 кг.
— Возраст пациента больше 85 лет.
В остальных случаях снижение дозировки грозит риском инсульта.
Антикоагулянты разжижают кровь — это опасно?
Как и любые кроворазжижающие препараты, антикоагулянты могут вызвать кровотечение. Однако, риск кровотечения в 10 раз ниже риска инсульта. Если у человека спонтанные синяки, кровь из носа, обильные менструации, кровь в моче — это не показатель того, что нужно снижать дозировку. От мелких кровотечений не умирают, в отличие от инсульта. При вышеуказанных симптомах кровотечений нужно прийти на осмотр к лечащему врачу — гинекологу, урологу и, обязательно, к кардиологу.
Если человек принимает антикоагулянты, он должен раз в 6 месяцев сдавать общий анализ крови, креатинин, скорость клубочковой фильтрации (клиренс–креатинин), калий, натрий, АЛТ, АСТ.
Другие типы лекарств: бета-блокаторы
При постоянной форме ФП частота сокращений не должна превышать 110 ударов в минуту на фоне препаратов. Тогда дополнительных назначений не требуется. Частоту сокращений контролируют с помощью бета-блокаторов — их назначение возможно только по рецепту врача.
Другие типы лекарств: антиаритимические препараты
Если у человека не постоянная, а периодическая ФП, ему назначают антиаритмические препараты. Существует много АА-препаратов — врач подбирает их индивидуально на основе данных «холтера» и «биохимии». Ни в коем случае не стоит назначать себе антиаритмические препараты самостоятельно — они могут обладать проаритмогенным действием — то есть, вызывать аритмию.
Опасные или бесполезные препараты
● 50% инсультов при ФП связано с тем, что человек принимает аспирин. Ни аспирин, ни «Клопидогрел», ни их комбинация, не защищают человека от развития ишемического инсульта.
● Многие пьют кровь-разжижающие препараты, когда к этому нет причин, другие готовы заменять антикоагулянты «Кардиомагнилом», «Милдронатом», «Рибоксином» — так делать нельзя.
● «Предуктал» может вызвать экстрасистолию и усилить аритмию, его применяют только при ишемической болезни сердца.
● Сердце ничем нельзя «попитать», не существует «витаминов для сердца». Сердце это отражение вашего образа жизни — питание, движение, сон.
Почему нужно контролировать образ жизни?
Потому что он отражается на размере левого предсердия. Чем выраженнее ожирение, тем размер левого предсердия выше. Если у человека есть лишний вес, давление в сердце увеличивается, увеличивается объем циркулирующей крови, растягивается левое предсердие. Чем больше левое предсердие от нормы (400 мм), тем выше риск развития фибрилляции предсердий.
Ситуации
При нормальном размере левого предсердия эффективность радиочастотной абляции может достигать 70%. Чем больше размер левого предсердия, тем эффективность РЧА ниже.
● Если пациент проходит радиочастотную абляцию, важно помнить: чем больше отклонений от нормы в работе предсердия, тем выше риск рецедива мерцательной аритмии.
● Когда у человека сбивается сердечный ритм, во время проведения УЗИ обращают внимание на размер левого предсердия: если оно незначительно расширено, имеет смысл попытаться восстановить этот ритм с помощью медикаментозных методов или электроимпульсной терапии. Но если левое предсердие значительно расширено, особого толка восстанавливать ритм нет — рано или поздно он опять сорвется.
Что делать?
● Контролировать вес.
● Отказаться от алкоголя — алкоголь увеличивает риск кровотечения и утяжеляет течение аритмии либо увеличивает частоту срывов этой аритмии.
● Отказаться от курения.
● Отказаться от приема БАДов — большинство из них может усилить действие антикоагулянтов.
● Увеличить физические нагрузки.
● Контролировать состояние щитовидной железы у эндокринолога.
Возраст — фактор риска?
Возраст — огромный фактор риска
Чем старше человек, тем риск инсульта больше. Каждый четвертый пациент с ФП старше 88 лет в течение полугода получает ишемический инсульт, если не принимает антикоагулянты.
В пожилом возрасте очень важно контролировать давление. С годами сосуды становятся жесткими, регидными, в них откладывается кальций и развивается атеросклероз.
Большая разница между систолическим («верхним») и диастолическим («нижним») давлением, так же как и резкий перепад, могут повысить риск возникновения инсульта. Если у пожилого человека возникает гипертонический криз, не нужно резко снижать давление — при показателе 200 снижаем не более чем до 160 за сутки.
(Систолическое давление — кровь проталкивается в камерах сердца и артериях; диастолическое давление — сердце расслабляется, наполняется кровью, расслабляются стенки сосудов).
Анализы: высокая разница между «верхним» и «нижним» давлением — сдать липидограмму, сделать УЗИ сосудов верхних конечностей. Маленькая разница — немедикаментозное лечение.
«Сердце ничем нельзя «попитать», не существует «витаминов для сердца». Сердце это отражение вашего образа жизни — питание, движение, сон. Всем желаю крепкого здоровья и синусового ритма», —Тамаз Гаглошвили.
Какие тонометры следует подбирать для мерцательной аритмии

Читайте в этой статье:
Врачи рекомендуют регулярно измерять артериальное давление, даже если человека не беспокоят проблемы с сердцем и сосудами. Но особенно важен такой мониторинг для тех, у кого есть предрасположенность к сердечно-сосудистым патологиям либо выявлены болезни такого характера. Это позволяет обнаружить развитие болезни на самой ранней стадии, предотвратить осложнения и вовремя принять необходимые меры.
Что такое мерцательная аритмия?
Одной из наиболее частых сердечных патологий является мерцательная аритмия. Сердце человека состоит из четырех камер, которые синхронно сокращаются: сначала предсердия, затем – желудочки. Но по различным причинам может происходить сбой, в результате которого желудочки продолжают сокращаться в обычном режиме, а предсердия делают это с повышенной частотой.
При такой ситуации нарушается синхронность, часть крови не выбрасывается из желудочков в большой и малый круги кровообращения, аорта и артерия не полностью заполняются кровью. В результате появляется риск застоя, а это чревато образованием тромбов. Такое состояние очень опасно, поскольку образовавшиеся кровяные сгустки могут застревать в артериях и вызывать инфаркт, инсульт, перитонит кишечника, гангрену конечностей.
Почему нарушается сердечный ритм?
Достаточно часто выявить точные причины развития мерцательной аритмии не удается. Однако существует несколько факторов, которые с большой долей вероятности вызывают подобные нарушения в работе сердца:
- Злоупотребление алкоголем, табаком;
- Сильное эмоциональное перенапряжение, стресс;
- Гипертермия, удар электротоком;
- Ожирение, большое количество лишнего веса;
- Генетическая предрасположенность, наследственность.
Симптомы мерцательной аритмии нередко проявляются на фоне других заболеваний, в основном кардиологических: миокардита и гипертонии, ишемии и кардиосклероза, сердечной недостаточности и пороков сердца, как врожденных, так и приобретенных. Причиной развития аритмии может быть врожденная патология сердечного клапана или серьезные заболевания щитовидки, легких, почек.

Симптомы мерцательной аритмии
Регулярные сбои в сокращении желудочков и предсердий негативно влияют на сердечную мышцу и ее функции. Распознать патологию бывает достаточно сложно из-за схожести симптомов мерцательной аритмии с воздействием других факторов:
- Ощущается ускоренное сердцебиение;
- Появляются приступы одышки;
- Вдруг начинает кружиться и болеть голова;
- В груди возникает ощущение давящей боли;
- Чувствуется, что сердце бьется чаще обычного;
- Возможна потеря сознания.
Очевидно, что такие проявления можно списать на реакцию организма на стресс, усталость, физическую нагрузку.
Тревожными симптомами следует считать участившиеся головные боли, тремор конечностей, бессонницу, а также регулярные признаки паники. При нарушении сердечного ритма часто появляется мышечная слабость, которая мешает привычной физической активности, активизируется потоотделение.
При мерцательной аритмии пульс может увеличиваться, и тогда проявляется повышенная потливость, тревожность, тремор конечностей. В некоторых случаях пульс снижается. Если его величина меньше 60 ударов в минуту, мозгу не хватает кислорода, отсюда предобморочные состояния, потеря или замутненность сознания.
Если пульс остается в норме, нарушения сердечного ритма обычно происходят бессимптомно. Это особенно опасно, поскольку человек даже не знает о развитии патологии, не обращается за медицинской помощью и не имеет возможности предотвратить опасные последствия.
Выявление аритмии с помощью тонометра
Основным способом диагностики аритмии является ЭКГ. Однако такое обследование не всегда выявляет нарушения, если они проявляются только время от времени. К тому же плановое обследование проводится с определенным интервалом, во время которого может активно развиваться патология.
Самым простым и доступным вариантом контроля сердечного ритма является использование тонометра с индикатором аритмии. Например, в линейке приборов для измерения давления Beurer все модели оснащены такой функцией. Во время проведения процедуры прибор анализирует ритм сокращений сердца и выводит на дисплей соответствующий значок, если показатель отличается от нормы.

Автоматический тонометр регистрирует даже небольшие колебания воздуха в камере манжеты. Такие перепады воздушного давления связаны с кровотоком в прижатой артерии. Колебания анализируются, преображаются в электронные сигналы и отображаются на экране в виде символов или цифр. Одновременно прибор фиксирует частоту сердечных сокращений. Изменение значения пульса также может указывать на развитие аритмии.
Тонометр с функцией ЭКГ
Существуют также тонометры с измерением мерцательной аритмии. Так работает прибор Beurer BM 95, который используется не только для определения артериального давления, но и для регистрации ЭКГ.
Во время проведения измерений с помощью электрокардиографа на экране могут появиться сообщения о:
- Сниженной частоте сердечных сокращений (брадикардии);
- Повышенной частоте сокращений сердца (тахикардии);
- Паузы сердечного цикла, которые длятся больше 2 секунд;
- Нарушение сердечного ритма, в том числе из-за мерцательной аритмии;
- Изменение формы кривых при записи ЭКГ в связи с аритмией.
В ходе измерения давления прибор рассчитывает средний показатель пульса, а также сравнивает значения АД с нормой, установленной ВОЗ. Результаты этого сравнения для наглядности отображаются на цветной шкале.

При наличии склонности к аритмии, например, наследственной предрасположенности, стоит пользоваться именно таким прибором. Своевременное выявление аритмии позволит принять необходимые меры и не допустить осложнений. То же касается людей, у которых уже были обнаружены нарушения сердечного ритма. При наличии тонометра с данной функцией дома появляется возможность контролировать работу сердца в домашних условиях.
К тому же Beurer BM 95 можно подключить к приложению СardioExpert, и тогда все данные будут передаваться в смартфон или на компьютер. Это поможет врачу наглядно увидеть динамику происходящих изменений, подобрать необходимые диагностические методики, оценить эффективность текущего лечения.
Что делать, если прибор показывает аритмию?
При использовании обычного автоматического тонометра с функцией выявления аритмии важно знать, какой значок на экране указывает на сбой сердечного ритма. Эта информация есть в инструкции.
Если такой символ появился на дисплее по итогам измерения, нужно повторить процедуру через 7-10 минут. В этом промежутке нельзя заниматься активной деятельностью, лучше всего просто посидеть спокойно. При повторном появлении символа или регулярной индикации аритмии следует обратиться к врачу.
При этом важно помнить, что показания домашнего тонометра не могут служить основанием для постановки диагноза. Указание прибора на нарушение сердечного ритма является показанием для консультации с кардиологом, проведения обследования, на основании которого доктор и будет делать выводы.

Следует также помнить, что тонометр может показать аритмию, если человек разговаривает или двигается во время измерений, проводит его после употребления тонизирующих продуктов, в состоянии стресса или нервного перевозбуждения.
Преимущества тонометра с измерением мерцательной аритмии
Тонометр с измерением мерцательной аритмии помогает выявить опасное заболевание, связанное с нарушением сердечного ритма. Нередко такая патология никак себя не проявляет, развивается бессимптомно, и человек даже не подозревает о наличии аритмии. Между тем подобное состояние может быть очень опасно, поэтому регулярный мониторинг необходим каждому.
Что такое мерцательная аритмия
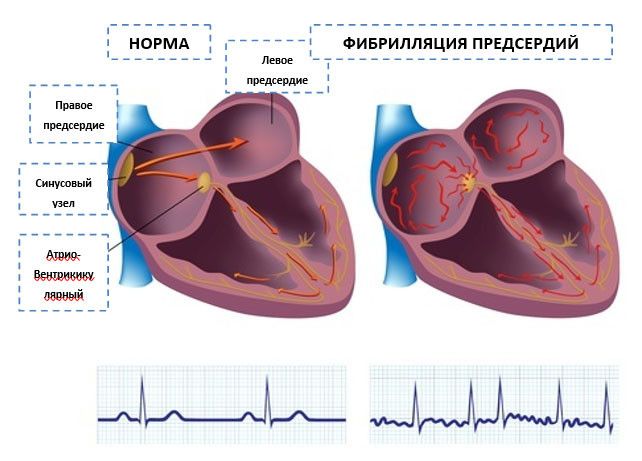
Нормальный ритм сердечных сокращений (синусный ритм)
У здорового человека фазы сокращения сердца (систола) и его расслабления (диастола) чередуются в определенном ритме. Во время систолы венозная кровь из правого желудочка перекачивается в легкие, а обогащенная кровь из левых отделов сердца поступает в аорту и далее ко всем остальным органам. На протяжении диастолы сердце снова наполняется кровью. В обычных условиях такой цикл повторяется примерно 60 – 90 раз в минуту.
Сократительная деятельность сердца управляется за счет ритмичного образования электрических импульсов и их последующего проведения по предсердиям и желудочкам. Участок сердечной мышцы, в котором генерируются импульсы, определяющие частоту сердечных сокращений, называется «водитель сердечного ритма». В норме основным водителем ритма является особый участок на своде правого предсердия (синусно-предсердный узел). Каждый электрический импульс, возникающий в водителе ритма, при помощи особой проводящей системы распространяется по всей сердечной мышце и приводит к ее координированному сокращению: сначала сокращаются предсердия, а потом желудочки. Такой нормальный ритм, управляемый синусно-предсердным узлом, называется синусовым ритмом сердечных сокращений.

Рис. 1. Проводящая система сердца
Фибрилляция предсердий (мерцательная аритмия)
Сердце здорового человека сокращается с частотой от 60 до 90 раз в минуту. Понятие «аритмия сердца» объединяет различные отклонения от этих показателей. Что такое мерцательная аритмия и чем она отличается от других нарушений сердечного ритма? При мерцательной аритмии руководство работой сердца берут на себя другие клетки предсердий, вырабатывающие от 350 до 800 импульсов в минуту. В результате все мышечные волокна (фибриллы) в предсердиях сокращаются хаотично, не приводя к единому сокращению предсердий (отсюда второе название мерцательной аритмии — фибрилляция предсердий).
Несмотря на чрезмерную частоту предсердных возбуждений, на желудочки беспорядочно проводится лишь небольшая их часть. В результате этого при мерцательной аритмии сердца формируется неправильный ритм сокращений желудочков, частота которого у большинства пациентов выше 80 в минуту.

Рис. 2. Сокращение сердца в норме и при мерцательной аритмии
Распространенность и заболеваемость мерцательной аритмией
Фибрилляция предсердий, более известная как «мерцательная аритмия», — одна из основных типов аритмий, с которой имеют дело терапевты в своей повседневной практике 1 .
В США насчитывается более 3 млн. пациентов с мерцательной аритмией, в странах Западной Европы — более 4,5 млн.
Прогноз на будущее не утешителен: предполагается, что к 2050 году число таких больных увеличится в 3 или даже более чем в 4 раза 2 .
Распространенность мерцательной аритмии сердца повышается с возрастом: в возрасте до 50 лет фибрилляция предсердий встречается у 1-2% населения, а после 80 лет — у 5-15% людей 3 .
Фибрилляция предсердий может долго остается невыявленной, и многие пациенты с мерцательной аритмией сердца никогда не попадут в больницу. Следовательно, более реальная распространенность фибрилляции предсердий приближается к 2%.
Риск развития фибрилляции предсердий в течение жизни для людей, достигших возраста 40 лет, составляет 25% 4 .
Причины развития мерцательной аритмии сердца
Существует множество причин, которые могут привести к развитию мерцательной аритмии. Их разделяют на две основные группы: сердечные и не сердечные.
Например, различные заболевания сердца: сердечные пороки; инфекционные заболевания сердца; ишемическая болезнь сердца (ИБС) и ее осложнение — инфаркт миокарда.
| Сердечные | Не сердечные |
| ишемическая болезнь сердца | артериальная гипертензия |
| пороки сердца | хронические заболевания легких |
| миокардит | патология щитовидной железы |
| перикардит | злоупотребление алкоголем |
| кардиомиопатии | вирусные инфекции |
В 30-45% случаев пароксизмальная мерцательная аритмия может развиваться у относительно здоровых людей, не имеющих каких-либо заболеваний. Это так называемая идиопатическая (или первичная) мерцательная аритмия сердца, которая встречается в 20-25% случаев 5 .
Как может проявляться мерцательная аритмия?
Выделяют несколько типов мерцательной аритмии: пароксизмальная, устойчивая и постоянная 4 .
При пароксизмальной фибрилляции предсердий периодически возникающие приступы (пароксизмы мерцательной аритмии) длятся от нескольких минут до 7 дней. Главная особенность этой формы — способность к самопроизвольному прекращению пароксизмов мерцательной аритмии.
При устойчивой форме аритмия сохраняется более 7 дней. При этом она не может прекратиться самостоятельно и для ее устранения всегда необходимо врачебное вмешательство.
При постоянной форме аритмия наблюдается постоянно и не поддается устранению.
В большинстве случаев фибрилляция предсердий начинается с пароксизма мерцательной аритмии. Со времени приступы прогрессируют: они становятся чаще, продолжительнее и постепенно переходят в постоянную форму. Все эти варианты мерцательной аритмии требуют лечения, назначить которое может только врач.


