Вторичная кардиомиопатия – признаки, клиника и лечение.
Кардиомиопатия – это качественное изменение сердечной мышцы, при котором нарушаются её функции и структурная целостность. Такое патологическое состояние не является осложнением следующих заболеваний:
- ишемической болезни сердца;
- артериальной гипертензии;
- врожденных пороков сердца;
- приобретенных дефектов клапанного аппарата.
Причину первичных кардиомиопатий точно установить не удаётся. Вторичные поражения сердечной мышцы обусловлены патологией процессов производства и превращения энергии в механическую работу кардиомиоцитов.
Этиология
| Вид кардиомиопатии | Провоцирующий фактор | Морфологическая основа | Способы замедления развития |
|---|---|---|---|
| Диабетическая | Дефицит инсулина и гипергликемия | Микроангиопатия – утолщение стенок сосудов, питающих миокард | Контроль уровня глюкозы крови, минимизация факторов риска (отказ от курения, нормализация массы тела, адекватная физическая активность) |
| Тиреотоксическая | Избыток тиреоидных гормонов | Воспаление и дегенерация тканей | Нормализация функции щитовидной железы |
| Климактерическая | Дефицит эстрогенов | Оборотная дистрофия миокарда | Регулярная физическая активность, гормональная заместительная терапия |
| Алкогольная | Этанол | Повреждение клеточных мембран, жировая инфильтрация миокарда, дегенерация сосудов и клеток проводящей системы | Исключение алкоголя |
Патогенез
- увеличение толщины стенки капилляров (молекулам кислорода становится сложнее проникать в ткани сердца);
- уменьшение количества сосудов на единицу объёма миокарда (приводит к недостатку питательных веществ);
- нарушение функции митохондрий (органелл клетки, предназначенных для запасания энергии в виде молекул – макроэргов) из-за недостатка ферментов, для синтеза которых необходим кислород;
- избыток токсичных липидов, которые разрушают цитоплазматические мембраны кардиомиоцитов и запускают апоптоз (самоуничтожение клеток);
- смещение рН в кислую сторону, которое приводит к изменению хода процессов, регулирующих фазы сердечного цикла (сокращение и расслабление).
Клиника
Клинические симптомы обусловлены заболеванием, которое спровоцировало появление вторичной кардиомиопатии.
 К симптомам, характерным для наличествующей у пациента патологии, добавляются:
К симптомам, характерным для наличествующей у пациента патологии, добавляются:
- боль в области верхушки сердца – книзу от середины левой ключицы, на пересечении с пятым межрёберным промежутком (в 92% случаев);
- болевые ощущения за грудиной (15%);
- расширение границ сердца при перкуторном исследовании (поврежденный миокард растягивается);
- приглушенность первого и второго тонов над всеми точками аускультации (сердечная мышца размягчена);
- аритмии (нарушение внутрисердечного контроля за активностью проводящей системы).
Методы лечения и прогноз
При лечении необходимо учитывать следующие моменты:
- нарушения обмена веществ в кардиомиоцитах носят оборотный характер только до определённого момента;
- если не возобновить нормальный метаболизм в миокарде, то возникнет сердечная недостаточность, резистентная к стандартной терапии (гликозидам).
Таким образом, успех лечения зависит от того, получится ли вовремя нормализовать обменные процессы в миокарде.
 ликвидация причины (назначение антибиотиков при токсико-инфекционных процессах, заместительная или подавляющая терапия при эндокринной патологии, отказ от алкоголя и курения);
ликвидация причины (назначение антибиотиков при токсико-инфекционных процессах, заместительная или подавляющая терапия при эндокринной патологии, отказ от алкоголя и курения);- возобновление адекватного энергетического обмена:
- препараты внеклеточного действия (гормоны, блокаторы и стимуляторы нервной системы);
- медикаменты внутриклеточной направленности (ферменты, кофакторы, апоферменты);
- нормализация процессов производства макроэргических молекул (витамины группы В, пантотеновая и липоевая кислоты);
- уменьшение действия токсичных липидов на мембраны клеток (антиоксиданты: токоферола ацетат, никотиновая кислота, витамин С);
- обеспечение строительным материалом (незаменимые аминокислоты с анаболическими стероидами);
- восстановление ионного баланса для адекватной сократительной деятельности сердечной мышцы (препараты калия и магния).
Если кардиомиопатические процессы выявлены на раннем этапе, курс лечения продолжается 3-4 недели. При сохранении симптомов его повторяют несколько раз в год.
Прогноз относительно благоприятный. Трудоспособность ограничена (необходимо избегать физических и нервных перегрузок, нельзя работать с вредными факторами внешней среды). Причиной смерти при вторичной кардиомиопатии может стать:
- инфаркт миокарда;
- нарушение ритма, вплоть до остановки сердца;
- отёк легких;
- осложнение тромбоэмболического характера.
Выводы
Клинические проявления зачастую неспецифичны. Характерно отсутствие заболевания сердечно-сосудистой системы в анамнезе.
Лечение направлено на ликвидацию причины и восстановление нормального течения биохимических процессов в кардиомиоцитах.
Для подготовки материала использовались следующие источники информации.
Особенности вторичной кардиомиопатии
Сегодня все чаще встречаются сердечные патологии. Образ и темп жизни, несомненно, влияет на организм человека, что и может приводить к нарушениям сердечно-сосудистой системы.
Что такое вторичная кардиомиопатия?
 Вторичная кардиомиопатия или миокардиопатия (классификация — МКБ 10, сокращенно ВКМП) – это функциональные и структурные перемены в тканях сердца, которые появляются при различных заболеваниях и патологических состояниях.
Вторичная кардиомиопатия или миокардиопатия (классификация — МКБ 10, сокращенно ВКМП) – это функциональные и структурные перемены в тканях сердца, которые появляются при различных заболеваниях и патологических состояниях.
В медицинской практике имеется ряд типов кардиомиопатии, инициированных дистрофическими преобразованиями миокарда. Они отличаются согласно своей этиологии и симптоматической картине, но обладают едиными свойствами, к каким принадлежит: недостаток дефектов сердечной мускулы из-за ИБС, изъянов в постройке и функционировании душевных клапанах, а также, легочной и артериальной гипертензий.
Прогноз обусловливается течением изначальной болезни и развитием патологий со стороны сердца.
Согласно видам поражения миокарда, в наше время акцентируются соответствующее виды этого заболевания:
- гипертрофическая;
- дилатационная;
- рестриктивная.
Нередко диагностируется ВКМП смешанного генеза.
Кардиомиопатия (КМП) бывает первичной и вторичной. ВКМП объединена в обширную категорию неоднородных кардиопатлогий, предпосылки которой, в свою очередь, сопряжены с генерализированными системными недугами органов и их концепциями, болезненными состояниями.
Также существует незначительный риск развития перипартальной кардиомиопатии. Болезнь возникает у здоровых женщин, у которых не было патологий связанных с сердцем. Происходит это после родов. Проявляется систолическая дисфункция левого желудочка.

Причины
Такая болезнь может быть обусловлена рядом иных недугов, которые, в свою очередь, схожи между собой по симптомам, но различаются по своей этиологии.
К основным причинам можно отнести такие болезни, как:
- уремия;
- панкреатит;
- нарушение обмена веществ;
- инфекции;
- миопатия;
- синдром мальабсорбации;
- интоксикация алкоголем;
- миастения;
- токсико-инфекционный коллапс;
- эндокринопатия;
- цирроз печени.
Дефекты миокарда отличают ряд различных классификаций ВКМП. Их определение представляет значительную роль в подборе соответствующих терапевтических мероприятий, нацеленных на предотвращение проблемы:
- Токсическая алкогольная форма обуславливается общей интоксикацией всего организма. При постоянном приеме спиртного проявляется ВКМП. При этом у больного развивается жировая дистрофия, вызывающая окрашивание тканей сердца в желтый цвет. Чаще всего эта форма ВКМП выявляется у мужчин от 30 лет.
- Влияние на организм токсических и медикаментозных веществ. Следствием болезни может стать отравление ядохимикатами, которое, в свою очередь, вызывает микроинфаркты.
- При метаболических патологиях. Любое нарушение обмена веществ в миокарде может вызвать осложнения. К таковым относятся: гипертиреоз, гликогенез, даже банальная нехватка витаминов в организме.
- Патологии органов пищеварения. Может быть вызвано циррозом печени, панкреатитом и любыми другими заболеваниями в этой области.
- Патологии соединительной ткани. К таким относят: ревматоидный артрит, псориаз.
Общая симптоматика
 Одышка и чувство нехватки воздуха обычно появляется при сильных физических нагрузках. При этом отмечается:
Одышка и чувство нехватки воздуха обычно появляется при сильных физических нагрузках. При этом отмечается:
- боль в груди, обычно ноющая, она имеет продолжительный характер;
- повышенная сонливость;
- синдром хронической усталости;
- внезапные обмороки;
- нарушение режима сна;
- аритмия;
- повышенное давление;
- чувство сдавленности.
Кардиомиопатия и кардиопатия у детей и подростков
Кардиопатия отличается от ВКМП тем, что этот процесс предотвратим. Для недуга лечение проходит довольно сложно, и только на время облегчает состояние больного. Постоянные рецидивы наблюдаются на протяжении всей его жизни. У ребенка такое заболевание может быть как наследственным, так и приобретенным.
На сегодняшний день врачи не могут выявить точной причины этой болезни у детей.
Причины заболевания
 Причины развития недуга могут быть следующими:
Причины развития недуга могут быть следующими:
- если мать во время беременности и лактации употребляла спиртное;
- различные поражения почек;
- пищевые отравления;
- сахарный диабет;
- стресс;
- системные заболевания.
В отличие от взрослых, патологию у детей выявить можно не сразу. Обычно у ребенка симптоматика слабая или отсутствует, поэтому чаще всего диагноз ВКМП ставят при общем обследовании.
Диагностика
Пропедевтику сердечно-сосудистых заболеваний проводит специалист-кардиолог.
Определить недуг можно с помощью ряда исследований. К таковым относятся: биохимические, рентген грудной клетки, ритмокардиография и эхография. Электрокардиограмма может показать сглаживание зубцов T.
Важную роль играют сведения ЭхоКГ, характеризующие дисфункцию и гипертрофию миокарда, ее эксплицитность и главный патофизиологический механизм. Допустимо осуществление инвазивного обследования – вентрикулографии. Передовыми способами визуализации абсолютно всех отделов считаются МРТ и МСКТ. Исследование полостей сердца дает возможность осуществить ограждение кардиобиоптатов с целью морфологического изучения.
Лечение
Терапия нацелена на результат:
- повышение сердечного выброса;
- усовершенствование метаболизма;
- устранение последующего уменьшения сократительной способности миокарда.
При серьезных нарушениях, которые угрожают жизни больного, будет показана трансплантация сердца. Ее следует проводить в специальной клинике.
Основной принцип лечения – это устранение сердечной недостаточности. Также предоставлен ряд рекомендаций, которые направленны на улучшение самочувствия. К ним относят: отказ от алкоголя и спиртного, соблюдение специальной диеты, показан активный образ жизни, но без сильных физических нагрузок.
 В зависимости от классификации ВКМП, могут быть показаны витамины и препараты для абсорбции.
В зависимости от классификации ВКМП, могут быть показаны витамины и препараты для абсорбции.
Прогноз
Вторичная кардиомиопатия относится к одному из самых сложных недугов, связанных с сердечно-сосудистой системой. Патология имеет очень высокий процент смертности, независимо от возраста заболевшего. Течение ее болезни обусловлено постоянными скачками давления, аритмией и возможностью появления тромбов.
При эффективной терапии выживаемость в первые пять лет составляет 30%.
Конечно, трансплантация будет одним из самых эффективных методов лечения, но только при ее благоприятном исходе и при наличии подходящего донора.
Причина смерти
Вторичная кардиомиопатия может вызвать серьезные патологии, которые, в свою очередь, ухудшают состояние больного, и часто являются причиной смерти.
К таким недугам относятся:
- сердечная недостаточность;
- инфаркт миокарда;
- образование тромбов;
- отек легких;
- выраженная аритмия.
Даже при высококвалифицированной помощи и хорошей терапии, с вторичной кардиомиопатией живут в среднем от 4 до 8 лет. Важно следить за состоянием больного и вовремя проходить обследование. Качество лечения существенно влияет на продолжительность жизни. Конечно же, можно прибегнуть к трансплантации, но в этом случае есть огромный риск, ведь не все операции успешны.
Вторичная кардиомиопатия
Вторичная кардиомиопатия – структурные и функциональные изменения сердечной мышцы, возникающие вследствие основного первичного заболевания. К симптомам вторичной кардиомиопатии относятся одышка, головокружение, боли в грудной клетке, нарушения ритма, слабость. Диагностика вторичной кардиомиопатии включает проведение ЭКГ, эхокардиографии, рентгенографии органов грудной клетки, биохимического исследования крови. Патогенетическое лечение вторичной кардиомиопатии заключается в воздействии на метаболические процессы в миокарде; симптоматическое – в устранении нарушений ритма и проводимости, сердечной недостаточности.
Общие сведения
Кардиомиопатии – заболевания, сходные клинически, но различные по этиологии и патогенезу, характеризующиеся дистрофическими изменениями сердечной мышцы. Понятие «кардиомиопатия» исключает повреждения миокарда, возникающие вследствие ИБС, артериальной гипертензии, легочной гипертензии, клапанных пороков сердца и пр.
Первичные (идиопатические) кардиомиопатии объединяет преимущественное или изолированное поражение миокарда некоронарного и невоспалительного генеза, в основе которого лежит недостаточность сократительной функции сердечной мышцы в связи с ее дистрофией. Первичные кардиомиопатии могут иметь врожденное (генетическое, наследственное), приобретенное или смешанное происхождение. К первичным (идиопатическим) кардиомиопатиям относят гипертрофическую (констриктивную, субаортальный стеноз), дилатационную (конгестивную, застойную), рестриктивную (эндомиокардиальный фиброз) кардиомиопатии и аритмогенную дисплазию правого желудочка (болезнь Фонтана).
Термином «вторичные кардиомиопатии» (симптоматические кардиомиопатии, миокардиодистрофия, дистрофия миокарда) в кардиологии объединяют гетерогенную группу специфических поражений миокарда различной этиологии, обусловленных биохимическими или физико-химическими нарушениями метаболизма. В отличие от первичной кардиомиопатии, этиология которой не установлена, вторичная кардиомиопатия всегда является следствием генерализованных системных заболеваний других органов или патологических состояний.

Причины вторичной кардиомиопатии
Причины вторичных кардиомиопатий могут быть разнообразны. Вторичные кардиомиопатии могут встречаться при уремии, интоксикациях алкоголем, лекарственными препаратами, этиленгликолем, солями тяжелых металлов и др. В некоторых случаях к развитию вторичной кардиомиопатии приводят инфекции: вирусные заболевания, тифы, трихинеллез, трипаносомоз; заболевания обмена – гиперпаратиреоз, тиреотоксикоз, сахарный диабет, подагра, амилоидоз, нарушения электролитного обмена, авитаминоз и пр. Встречаются вторичные кардиомиопатии, обусловленные патологией органов пищеварения (панкреатитом, циррозом печени, синдроме мальабсорбции).
Дистрофия миокарда может возникать при системных нервно-мышечных заболеваниях, таких, как миопатия, миастения. К вторичным кардиомиопатиям относятся такие редкие формы, как амилоидоз сердца, гемохроматоз сердца, ксантоматоз, гликогеноз.
При вторичной кардиомиопатии развивается диффузное равномерное поражение миокарда. Первичная роль в цепи изменений принадлежит поражению ферментных систем, участвующих во внутриклеточном метаболизме. Нарушение обменных процессов в сердечной мышце приводит к дисфункции внутриклеточных структур миофибрилл и ослаблению сократительной активности миокарда. На гистохимическом уровне при вторичной кардиомиопатии имеет место метаболическая нестабильность миокарда.
Классификация вторичной кардиомиопатии
С учетом повреждающих факторов выделяют следующие клинические формы вторичной кардиомиопатии:
- алкогольная кардиомиопатия – обусловлена повреждающим воздействием этанола на клетки миокарда. Чаще встречается у мужчин, злоупотребляющих алкоголем. При вторичной алкогольной кардиомиопатии развивается жировая дистрофия миокарда, вследствие чего макроскопически сердечная мышца приобретает желтоватый оттенок;
- токсические и медикаментозные кардиомиопатии – связаны с повреждением миокарда такими элементами, как кадмий, литий, мышьяк, кобальт, изопротиренол. Следствием токсического влияния являются возникающие в сердечной мышце микроинфаркты и последующая воспалительная реакция;
- метаболические кардиомиопатии – возникают при нарушениях обменных процессов в миокарде, обусловленных гипертиреозом, гипотиреозом, гиперкалиемией (болезнь Аддисона, сахарный диабет), гипокалиемией (заболевания почек, болезнь Иценко-Кушинга, частые поносы и рвоты), гликогенозом, недостаточностью тиаминов и др. витаминов;
- вторичные кардиомиопатии, ассоциированные с заболеваниями органов пищеварения (синдромом нарушенного всасывания, панкреатитом, циррозом печени и т. д.);
- вторичные кардиомиопатии, ассоциированные с заболеваниями соединительной ткани (ревматоидным артритом, узелковым периартериитом, системной красной волчанкой, склеродермией, дерматомиозитом, псориазом и др.);
- вторичные кардиомиопатии, ассоциированные с нервно-мышечными заболеваниями (миотонической дистрофией, мышечной дистрофией, атаксией Фридрейха и др.);
- вторичные кардиомиопатии, ассоциированные с мукополисахаридозом и дислипидозом (синдром Хантера, болезнь Сандхоффа, болезнь Андерсона-Фабри);
- вторичные кардиомиопатии, ассоциированные с вирусными, бактериальными, паразитарными инфекциями;
- вторичные кардиомиопатии, ассоциированные с инфильтрацией миокарда при карциноматозе, лейкемии, саркоидозе;
- климактерическая (дизовариальная) кардиомиопатия – развивается у женщин в период климакса.
Симптомы вторичной кардиомиопатии
Клинические проявления вторичной кардиомиопатии связаны с нарушением сократительной способности миокарда. При этом отмечаются разлитые ноющие боли в области сердца, не зависящие от физической нагрузки. Ангинозные боли не сопровождаются характерной для ИБС иррадиацией и проходят самостоятельно, без приема коронаролитиков. Со временем присоединяются и нарастают признаки сердечной недостаточности – одышка, периферические отеки. Характерны слабость, головокружение, тахикардия, нарушения ритма сердца (экстрасистолия, мерцательная аритмия).
Симптоматика вторичной кардиомиопатии развивается на фоне клинической картины основного заболевания. Осложнения вторичных кардиомиопатий включают хроническую сердечно-сосудистую недостаточность, тромбоэмболический синдром, внезапную смерть вследствие фибрилляции желудочков (при алкогольной кардиомиопатии).
Диагностика вторичной кардиомиопатии
Вторичная кардиомиопатия всегда является лишь дополнением к основному диагнозу. Распознавание вторичной кардиомиопатии осуществляется на основании данных электрокардиографии, ритмокардиографии, эхокардиографии, рентгенографии органов грудной клетки, биохимического анализа крови.
ЭКГ-признаки вторичной кардиомиопатии проявляются, главным образом, снижением, сглаживанием или отрицательным значением зубца Т. Отчетливая связь между изменениями ЭКГ с выраженностью кардиалгического синдрома не прослеживается. При проведении велоэргометрии толерантность к физической нагрузке снижена, однако признаки явной коронарной недостаточности также отсутствуют. Рентгенологическое и электрокардиографическое исследование обнаруживают увеличение границ и расширение полостей сердца.
Биохимические исследования крови могут включать определение содержания микроэлементов, уровня глюкозы, липопротеидов, электролитов, гормонов щитовидной железы, катехоламинов, маркеров некроза миокарда, и др. Для верификации диагноза вторичной кардиомиопатии также используются фонокардиография, ритмография, холтеровское мониторирование, МРТ, сцинтиграфия миокарда с таллием-201, биопсия миокарда и др.
Дифференциальная диагностика вторичной кардиомиопатии проводится с миокардитом, ишемической болезнью сердца, атеросклеротическим и миокардитическим кардиосклерозом.
Лечение вторичной кардиомиопатии
Ввиду полиэтиологичности патологии и многообразия клинических форм вторичной кардиомиопатии, к ее лечению целесообразно привлекать специалистов различных профилей – кардиологов, эндокринологов, гастроэнтерологов, гинекологов, инфекционистов, ревматологов. Лечения вторичной кардиомиопатии направлено на улучшение метаболических процессов, максимальное увеличение сердечного выброса и предотвращение дальнейшего прогрессирования снижения сократительной способности сердечной мышцы.
С целью снижения нагрузки на сердце исключаются прием алкоголя, курение, интенсивные физические нагрузки. При ярко выраженных клинических проявлениях вторичной кардиомиопатии назначаются β-адреноблакаторы, антиаритмические средства, антикоагулянты, соли калия, витамины группы В, сердечные гликозиды. Целесообразно применение активаторов миокардиального метаболизма (инозина, АТФ). Улучшению функции миокарда и повышению толерантности к нагрузкам способствует бальнеотерапия, умеренные занятия лечебной физкультурой.
При жизнеугрожающих нарушениях ритма показана имплантация электрокардиостимулятора или кардиовертер-дефибриллятора. Тяжелые варианты вторичной кардиомиопатии, не поддающиеся медикаментозной коррекции, следует рассматривать как основание для трансплантации сердца.
Прогноз и профилактика вторичной кардиомиопатии
Трудоспособность больных с вторичной кардиомиопатией, как правило, нарушается в связи с основным заболеванием, а при развитии сердечной недостаточности – и вследствие поражения миокарда. Прогноз вторичной кардиомиопатии во многом определяется течением первичного заболевания и развитием осложнений со стороны сердца.
Профилактика вторичной кардиомиопатии заключается в предупреждении поражения миокарда при заболеваниях, часто сопровождающихся дистрофическими изменениями сердечной мышцы. Раннее и адекватное лечение данных заболеваний, применение средств, улучшающих метаболические процессы в миокарде, позволяют предупредить или отсрочить поражение сердца.
Вторичная кардиомиопатия причина смерти
Кардиомиопатия является составляющей огромной группы патологических процессов, связанных с перебоями деятельности миокарда, если процесс находится на запущенной стадии, то к неожиданному летальному исходу.
 | |
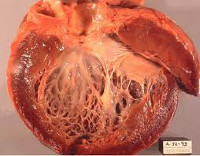
| На рисунке представлены виды кардиомиопатий. Показаны дилатационная, гипертрофическвя и рестриктивная кардиомиопатии. |
Существует несколько механизмов типичного развития поражений сердца. Эти механизмы являются связующим звеном разновидности кардиомиопатии. Причин возникновения расстройства очень много, некоторые из них соединены с дисфункциями миокарда либо от них не зависят. Когда нарушения функций сердца вызваны другими заболеваниями, то специалисты считают, что это развивается вторичная кардиомиопатия. Если отсутствует определенная причина, то развитие получает первичная форма.
Вторичная кардиомиопатия причина смерти:
- амилоидоз;
- повышение артериального давления;
- беременность;
- нейромышечные патологии;
- отравление токсического генеза;
- ишемическая болезнь;
- системные заболевания соединительной материи;
- инфекционные заболевания, из-за которых поражается сердечная мышца;
- патологические накопления;
- дисбаланс электролитного состава;
- эндокринные патологические процессы.
Классификация вторичной кардиомиопатии:
- Алкогольного генеза – вызывается губительным влиянием этанола на сердечные клетки. Наиболее часто появляется у мужчин, которые злоупотребляют спиртными напитками. При вторичной форме прогрессирует жировое перерождение дистрофии миокарда.
- Лекарственного и отравляющего генеза – связана с приемом изопротеренола, кадмия кобальта, мышьяка, лития.
- Метаболического генеза – вызывается нарушением обмена. Причиной является нарушение работы щитовидной железы, сахарный диабет, заболевания почек, дефицит витаминов.
- Болезни органов пищеварения.
- Болезни соединительной ткани и нервно-мышечные болезни, которые губительно действуют на сердечную мышцу.
- Связанные с паразитами, бактериями и вирусными проблемами.
- Онкологические процессы, вызывающие инфильтрацию миокарда (саркомы, лейкемии, карциномы).
Симптомокомплекс представлен дисфункцией сократительной возможности миокарда.
| Видео показывающее принципы кардиомиопатии. ЗD графика. |
Пациенты жалуются на ноющий болевой синдром слева за грудиной, параллельно с этим нет иррадиации, как при ИБС. Причем эти боли проходят самостоятельно вне зависимости от приема медикаментов. Затем увеличиваются периферические отеки, и нарастает одышка. Нарушается сердечный ритм, увеличивается слабость, учащается сердцебиение, появляется потеря ориентации. Вторичная кардиомиопатия причина смерти – тромбоэмболия, фибрилляция желудочков, сердечно-сосудистая недостаточность. Для исследования назначают ЭКГ, эхокардиографию, ритмокардиографию, рентгенографическую диагностику органов дыхания и сердца.
Если сбои ритма носят жизнеугрожающий характер, то больным рекомендуют имплантацию электрокардиостимулятора. Если состояние больного не поддается медикаментозной коррекции, то стоит задуматься о трансплантации сердца. Адекватное лечение и ранняя диагностика, а также использование средств стимулирующих метаболические процессы позволяют отсрочить развитие болезни. Трудоспособность пациента нарушается, профилактические меры связаны с профилактикой поражения миокарда, а также заболеваниями, которые вызывают дистрофические изменения сердца.
Кстати, причиной смерти Магницкого стала вторичная кардиомиопатия отягощённая сахарным диабетом.
Читайте так-же, другие обзоры
 Аневризма межжелудочковой перегородки сердца
Аневризма межжелудочковой перегородки сердцаИсточники:
http://mirkardio.ru/bolezni/porazhenie/vtorichnaya-kardiomiopatiya.html
http://www.krasotaimedicina.ru/diseases/zabolevanija_cardiology/secondary-cardiomyopathy
http://bloodvessels.ru/r59.html
http://mirkardio.ru/bolezni/neotlozhnye/pervaya-pomoshch-pri-serdechnom-pristupe.html

 ликвидация причины (назначение антибиотиков при токсико-инфекционных процессах, заместительная или подавляющая терапия при эндокринной патологии, отказ от алкоголя и курения);
ликвидация причины (назначение антибиотиков при токсико-инфекционных процессах, заместительная или подавляющая терапия при эндокринной патологии, отказ от алкоголя и курения);
