Факторы риска
ХСН – следствие осложнений ряда заболеваний сосудов, сердца. Начинает проявляться в виде неспособности функционирования насосной системы в полном объёме, нарушений сердечного ритма и нормального кровообращения. Провоцирующие факторы:
- высокие показатели давления;
- гипертензия;
- ишемия сердца;
- миокардит (врожденный, приобретенный);
- порок сердца;
- рестриктивная (гипертрофическая) кардиомиопатия;
- перикардит;
- желудочковая тахикардия;
- фибрилляция предсердий;
- заболевания, не связанные с сердцем: сахарный диабет, тиреотоксикоз, алкоголизм приводят к поражению мышцы миокарда, массовой гибели клеток.
При хронической сердечной недостаточности снижается функциональная способность сердца, приводя к усилению выработки альдостерона, адреналина, ангиотензина. В результате — спазмы сосудов, уменьшение сосудистого русла в объеме, повышение потребностей организма в кислороде. Низкий уровень компонентов провоцирует повышение артериального давления, задержку воды и натрия в организме, излишнюю нагрузку на миокард, повреждение и ослабевание сердца. Компенсаторные механизмы резко истощаются.
При хронической сердечной недостаточности нарушается способность сердца перекачивать оптимальное количество крови по сосудам. Причины:
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Причины возникновения 
Причины хронической сердечной недостаточности могут возникать не только в случае общеприянтых факторов, таких как неправильное питание, ожирение и наличие вредных привычек. Толчком может послужить:
- Ишемическое заболевание сердца, возникающее вследствие нарушения кровообращения.
- Возникновение инфаркта миокарда, при котором часть мышечной ткани сердца теряет приток крови и гибнет.
- Артериальная гипертензия, что представляет собой постоянное устойчивое повышение артериального давления.
- Кардиомиопатия, появляющаяся в результате дисфункции мышц сердца, артериальной гипертензии и дисфункции сердечных клапанов.
- Ухудшение работоспособности сердца в результате применения лекарственных средств.
- Заболевание щитовидной железы.
- Эндокринное заболевание.
- Диабет, затруднение доставки сахара в кровь.
- Заболевание щитовидной железы.
- Нехватка витаминов.
- ВИЧ.
К факторам риска развития хронической сердечной недостаточности относятся:
- артериальная гипертензия;
- сахарный диабет;
- ожирение различных степеней;
- курение и употребление алкоголя;
- почечная недостаточность.
- артериальная гипертензия;
- сахарный диабет;
- ожирение различных степеней;
- курение и употребление алкоголя;
- почечная недостаточность.
Принципы лекарственной терапии при ХСН
- Необходимо обнаружить основное заболевание, которое привело к постепенному ухудшению сократимости миокарда и развитию сердечной недостаточности. Правильное лечение основного заболевания существенно улучшит прогноз для пациента;
- По возможности необходимо устранить те факторы, которые могут поспособствовать появлению приступа острой сердечной недостаточности;
- Лечение самой сердечной недостаточности: уменьшение застоя крови и увеличение сердечного выброса. Устранение этих двух факторов улучшит кровоснабжение внутренних органов и устранит симптомы недостатка кислорода.
 Для лечения ХСН применяются определенные группы лекарственных средств. Принимать их можно и дома, при неосложненном течении необязательно ложиться в стационар, однако все равно следует обратиться к врачу. Он проведет необходимую диагностику, подберет правильные препараты и расскажет, как лечить сердечную недостаточность в домашних условиях.
Для лечения ХСН применяются определенные группы лекарственных средств. Принимать их можно и дома, при неосложненном течении необязательно ложиться в стационар, однако все равно следует обратиться к врачу. Он проведет необходимую диагностику, подберет правильные препараты и расскажет, как лечить сердечную недостаточность в домашних условиях.
Все лекарственные препараты для лечения ХСН принято делить на три группы:
- Основные средства – эффективность этих препаратов доказана и рекомендована во всех странах мира.
- Дополнительные средства – их назначают по показаниям.
- Вспомогательные средства – их эффективность не является стопроцентно доказанной при ХСН, но в зависимости от определенной ситуации назначение этой группы может быть оправдано.
Рассмотрим подробнее каждую группу.
- Ингибиторы АПФ (Каптоприл, Эналаприл) – эти препараты должны назначаться всем пациентам с ХСН вне зависимости от стадии, степени выраженности, этиологии, формы и других показателей. Они замедляют течение заболевания, защищают внутренние органы, снижают артериальное давление. При их применении могут возникать такие нежелательные эффекты, как сухой кашель, сильное снижение артериального давления, ухудшение состояния почек. Чтобы избежать этого, необходимо начинать лечение с небольших дозировок, постепенно увеличивая до необходимых цифр, не принимать одновременно ингибиторы АПФ и вазодилататоры, а также перед назначением не принимать большие дозы мочегонных препаратов.
- Антагонисты рецепторов к ангиотензину – чаще всего их назначают, если у пациента наблюдается непереносимость ингибиторов АПФ либо же на них развились побочные действия.
- Бета-адреноблокаторы (Карведилол, Бисопролол, Метопролол) – обычно их назначают в дополнение к ингибиторам АФП. Они снижают частоту сердечных сокращений, обладают антиаритмическим эффектом. Начинают их прием также с минимальных доз, постепенно увеличивая. Одновременно желательно увеличить дозы мочегонных препаратов, так как из-за снижения ЧСС могут ухудшиться симптомы сердечной недостаточности.
- Антагонисты рецепторов к альдостерону – эти препараты обладают небольшим мочегонным действием, задерживают натрий в организме. Назначаются они обычно при выраженных симптомах сердечной недостаточности, а также после перенесенного инфаркта миокарда.
- Диуретики (мочегонные препараты) – применяются при скоплении жидкости в организме. Обычно назначают самый слабый из эффективных препаратов, чтобы избежать развития зависимости у пациента.
- Сердечные гликозиды (Дигоксин) – это препараты растительного происхождения, произведенные из растения наперстянки. В больших дозах являются ядом, однако незаменимы при лечении сердечной недостаточности, вызванной мерцательной аритмией.
- Статины – их применяют в том случае, если хроническая сердечная недостаточность появилась на фоне ишемической болезни сердца. Препараты этой группы подавляют выработку в печени жиров, которые откладываются на стенках сосудов и вызывают сужение или полную непроходимость их просвета, затрудняя ток крови по этим сосудам;
- Непрямые антикоагулянты – применяются при риске образования тромбов, которые могут закупорить сосуд. Эти препараты нарушают образование в печени факторов, способствующих свертыванию крови.
- Нитраты – назначаются в основном при стенокардии для улучшения питания самого сердца и снятия болевого синдрома, поскольку обладают сосудорасширяющим действием и улучшают кровоток;
- Антагонисты кальция – используются также при стенокардии, повышенном давлении, недостаточности клапанов сердца;
- Если есть нарушения сердечного ритма, то могут применяться антиаритмические препараты;
- Дезагреганты – эти препараты назначаются в основном больным после инфаркта миокарда, чтобы не допустить его повтора. Они ухудшают склеивание тромбоцитов между собой, тем самым разжижая кровь и препятствуя образованию тромбов.
- Нитраты – назначаются в основном при стенокардии для улучшения питания самого сердца и снятия болевого синдрома, поскольку обладают сосудорасширяющим действием и улучшают кровоток;
- Антагонисты кальция – используются также при стенокардии, повышенном давлении, недостаточности клапанов сердца;
- Если есть нарушения сердечного ритма, то могут применяться антиаритмические препараты;
- Дезагреганты – эти препараты назначаются в основном больным после инфаркта миокарда, чтобы не допустить его повтора. Они ухудшают склеивание тромбоцитов между собой, тем самым разжижая кровь и препятствуя образованию тромбов.
Как лечить хроническую сердечную недостаточность?
Будучи хроническим заболеванием, которое возникает из-за целого ряда причин, этот вид сердечной недостаточности нуждается в комплексном лечении. Стандартная терапия, назначаемая кардиологами, включает следующие аспекты:
- Изменение образа жизни;
- Применение лекарственных препаратов;
- Физиотерапия;
- Хирургическое лечение.
Будучи хроническим заболеванием, которое возникает из-за целого ряда причин, этот вид сердечной недостаточности нуждается в комплексном лечении. Стандартная терапия, назначаемая кардиологами, включает следующие аспекты:
Хирургические и механические методы лечения
- Восстановление кровотока по коронарным артериям: стентирование коронарных артерий, аорто-коронарное шунтирование, маммаро-коронарное шунтирование (если сосуды сердца значительно поражены атеросклерозом).
- Хирургическая коррекция клапанных пороков сердца (если значительно выражен стеноз или недостаточность клапанов).
- Трансплантация (пересадка) сердца (при ХСН, не поддающейся медикаментозной терапии).
- Ресинхронизирующая терапия при ХСН с широкими комплексами QRS>130 мс., имплантация кардиостимулятора, регулирующего работу сердца.
- Имплантация кардиовертера-дефибрилятора, способного остановить приступ жизнеопасной аритмии.
- Лечение мерцательной аритмии — восстановление синусового ритма.
- Использование аппаратов вспомогательного кровообращения — искусственных желудочков сердца. Они полностью внедряются в организм, через поверхность кожи соединяются с аккумуляторными батареями на поясе у пациента. Искусственные желудочки перекачивают из полости левого желудочка в аорту до 6 л крови в минуту, в результате левый желудочек разгружается, и восстанавливается его сократительная способность.
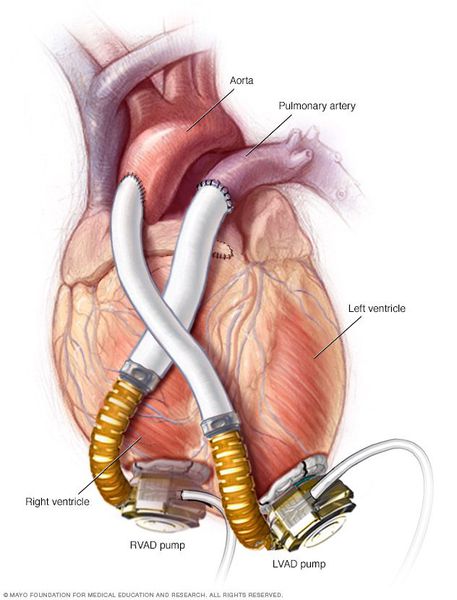
Для профилактики сердечной недостаточности нужно минимизировать влияние факторов, которые способствуют ее возникновению (ИБС, гипертония, пороки сердца и др.). [11]
Причины
Основная причина появления ХСН — ишемическая болезнь сердца, инфаркт, нарушения ритма и другие острые заболевания сердечно-сосудистой системы. На их развитие в конечном итоге влияют факторы риска:
- курение;
- старение;
- избыточный вес;
- наследственность;
- повышенный холестерин и сахар.
Также причиной развития сердечной недостаточности может стать гипертония. По статистике в России 26% людей имеют это заболевание. Гипертония ведет к гипертрофии сердечной мышцы, а впоследствии к ХСН. Поэтому больным этим заболеванием рекомендовано регулярно проходить обследование у врача, чтобы предотвратить развитие сердечной недостаточности.
Еще одной первопричиной могут стать: курение, избыточная масса тела и диабет. Исследования показывают, что курение влияет на развитие онкологических и сердечно-сосудистых заболеваний. А диабет потенциально опасен для здоровья, так как способствует развитию многих патологических изменений в сердечно-сосудистой системе. Во всяком случае, к диабетику применяют такие же меры для предохранения от инфарктов и инсультов как и к пациенту с уже доказанной стенокардией. В первую очередь, это коррекция питания и образа жизни и, конечно, адекватное лечение. В курортной кардиологической клинике «Черная речка» есть специальная программа по лечению диабета.
Также причиной развития сердечной недостаточности может стать гипертония. По статистике в России 26% людей имеют это заболевание. Гипертония ведет к гипертрофии сердечной мышцы, а впоследствии к ХСН. Поэтому больным этим заболеванием рекомендовано регулярно проходить обследование у врача, чтобы предотвратить развитие сердечной недостаточности.
Виды болезни и ее симптомы
В настоящее время ХСН считается одной из самых часто встречающихся патологий, вызывающих серьезные проблемы в функционале сердца и кровеносных сосудов. Классификация хронической сердечной недостаточности осуществляется в зависимости от тех эффектов, которые появляются на ее различных стадиях. Отмечается четыре класса ХСН. К первому из них относится недуг, не приводящий к существенным ограничениям физической активности и в целом не влияющий на качество и ритм жизни человека.
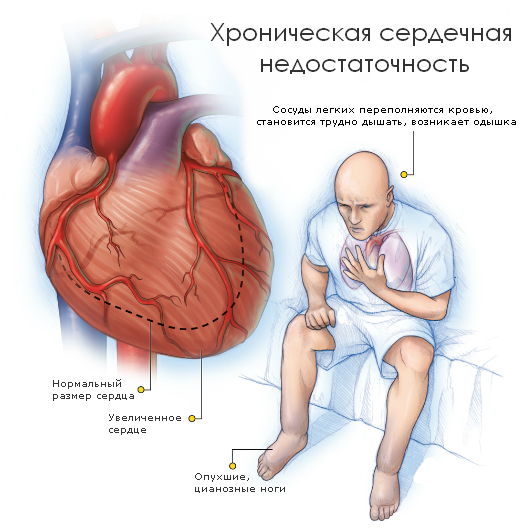
Замедленное кровообращение вызывает хроническое кислородное голодание органов и тканей
Второй класс характеризуется тем, что патология никак не проявляет себя, когда человек находится в состоянии покоя, но требуется установления незначительных ограничений на физическую активность и занятия спортом. При наличии третьего класса симптомы заболевания практически отсутствуют во время отдыха и покоя, но в период интенсивных физических нагрузок проявляют себя очень ярко. Данная патология может значительно снизить работоспособность больного.
Когда болезнь переходит в четвертый класс, приступы возникают не только при физической активности, но и при полном покое. Пациент в данном состоянии может полностью потерять свою работоспособность.
Результатом того, что при ХСН происходит нарушение нормального кровотока, избыток жидкости может накапливаться в разных органах человеческого организма. Следствием этих процессов является замедленная скорость течения крови, повышение сердечного давления и снижение количества крови, которое сердечная мышца перекачивает в систему кровоснабжения. Вследствие данных патологий организм больного начинает функционировать с перебоями. Из-за этого наблюдаются различные проявления болезни. К основным симптомам хронической сердечной недостаточности относятся:
- нарушение дыхания, вызванное препятствием распространению кислорода в органы и ткани. Чаще всего приступы удушья у пациента случаются в ночное время;
- бессонница, являющаяся следствием нарушений дыхательных процессов;
- боли в районе правого предреберья, появляющиеся из-за застоя крови в печеночных венах;
- стремительный набор массы тела, провоцируемый отеками мягких тканей;
- асцит – опасная патология, появляющаяся при избыточном накоплении жидкости в области брюшной полости;
- быстрая утомляемость и существенное понижение работоспособности;
- подверженность пациента стрессам и волнениям, появление раздражительности;
- перебои в функционировании сердечной мышцы, учащенный пульс;
- застои в области легких, вызывающие сухой кашель, а иногда и кровохаркание;
- общее состояние вялости и заторможенности.
Диагноз ставится на основании осмотра врача-кардиолога и дополнительных методов обследования
Прогноз
Зависит от стадии и формы патологического процесса. В расчет берется масса моментов. От возраста пациента, пола, до эффекта от препаратов, семейной истории кардиальных патологий и прочих.
На ранних стадиях (первой и второй) есть шансы на полное излечение заболевания. Выживаемость близится к 100%. Летальные исходы крайне редки, почти никогда не связаны с сердечной недостаточностью напрямую.
Начиная с 3 стадии смерть встречается в 35-40%. В терминальной фазе фатального результате избежать не удается, даже трансплантация сердца не помогает, поскольку органы и системы находятся в измененном, крайне плачевном состоянии.
Таким образом, лечение хронической сердечной недостаточности должно начинаться как можно раньше. Лучше с самого первого этапа.
- Регулярно посещать кардиолога, проходить осмотры раз в полгода-год. Особенно, если присутствует предрасположенность к патологиям. Есть шанс выявить отклонение на первом же этапе.
- Отказаться от курения, спиртного, психоактивных веществ и бесконтрольного применения препаратов. Особенно противовоспалительных.
- Нормализовать уровень физической активности. Избыток и недостаток одинаково вредны. Лучше ограничиться пешими прогулками 1-2 часа в сутки.
- Полноценно отдыхать. Спать не менее 7 часов за ночь.
- Освоить способы релаксации, избегать стрессов. По возможности.
Хроническая сердечная недостаточность – симптомы и клиническая картина
При сердечной недостаточности нарушается нормальный, естественный кровоток. Как результат, избыточная жидкость из кровяного русла скапливается в различных органах, чаще всего в икрах, бедрах, ступнях, печени и животе человека. Это приводит к замедлению скорости течения крови, повышению давления в камерах сердца и уменьшению общего количества крови, которое наш «мотор» выбрасывает в кровеносную систему.
Под влиянием скопления жидкости в разных частях тела, организм больных начинает функционировать неправильно. У людей наблюдаются:
- нарушения дыхания – связано с тем, что хроническая сердечная недостаточность препятствует распространению кислорода по тканям и органам. Как правило, приступы удушья случаются ночью;
- расстройства сна – являются следствием нарушений дыхания;
- быстрый набор веса из-за отеков мягких тканей;
- возникновение асцита – опасного состояния, когда жидкость скапливается внутри брюшной полости;
- снижение работоспособности и быстрая утомляемость;
- раздражительность, подверженность эмоциональным нагрузкам и стрессам.
Недостаточность кровоснабжения оказывает влияние абсолютно на все жизненно-важные системы организма, приводя к серьезным осложнениям и летальным исходам. По этой причине хроническая сердечная недостаточность, классификация которой приведена выше по тексту, является объектом пристального внимания исследователей из разных стран мира. Они изучают влияние патологии на мягкие ткани и органы, ищут пути решения проблемы, разрабатывают новые лекарственные препараты и методы диагностики.
Если хроническая сердечная недостаточность вызывается нарушениями со стороны сердечных клапанов, пациенту показано хирургическое вмешательство, заключающееся в пересадке сердца.
Осложнения сердечной недостаточности
Основные последствия, которые возникают при сердечной, патологии могут затрагивать как работу самого сердца, так и других внутренних органов. Основные осложнения:
- Печеночная недостаточность из-за застоя крови.
- Увеличение сердца.
- Нарушение проводимости сердца и его ритма.
- Возникновение тромбозов в любом органе или ткани организма.
- Истощение сердечной деятельности.
- Внезапная коронарная (сердечная) смерть.
- Нитраты – вещества, в основе химической формулы которых лежат соли азотной кислоты. Такие препараты расширяют сосуды и способствуют улучшению кровообращения. Применяются в основном при стенокардии и ишемии сердца.
- Антагонисты кальция. Используются при стенокардии, стойком повышении артериального давления, легочной гипертензии или клапанной недостаточности.
- Противоаритмические препараты.
- Дезагреганты. Наряду с антикоагулянтами снижают свертываемость крови. Используются в качестве профилактики тромбозов: инфарктов и ишемических инсультов.
- Инотропные негликозидные стимуляторы. Повышают силу сокращения сердца и артериальное давление.
Причины хронической сердечной недостаточности
К изнашиванию сердечной мышцы могут привести следующие заболевания:
– ишемическая болезнь сердца и перенесенные инфаркты миокарда,
– миокардиты (вирусные, бактериальные, ревматические воспалительные процессы),
– артериальная гипертония (гипертоническое сердце),
– кардиомиопатии (гипертрофическая, рестриктивная и дилатационная),
– миокардиодистрофии (нарушение обменных процессов в мышечных клетках),
– нарушения ритма и проводимости (чаще всего постоянная форма мерцательной аритмии),
– кардиосклероз,
– врожденные и приобретенные пороки сердца,
– бактериальный эндокардит,
– выпотной и слипчивый перикардит (скопление жидкости в полости сердечной сорочки, склеивание листков перикарда, что приводит к ограничению расслабления миокарда),
– болезни бронхолегочной системы (хроническая обструктивная болезнь легких, бронхиальная астма) приводят к формированию легочного сердца с развитием преимущественно правожелудочковой недостаточности,
– хроническая алкогольная интоксикация,
– общее старение организма.
На рисунке изображена дилатационная кардиомиопатия, для которой характерно нарушение сократимости миокарда левого желудочка.
При правожелудочковой ХСН

В случае недостаточности правого желудочка в большом круге кровообращения возникают застойные явления, и у больного проявляются следующие признаки хронической сердечной недостаточности:
- из-за застоя крови в печёночных венах в правом подреберье возникают боли;
- начинаются отёки конечностей.
Видео о причинах, симптомах и лечении хронической сердечной недостаточности:
Бета-блокаторы при ХСН
Внимание! Прием данных лекарственных средств осуществляется длительное время. Решение об отмене конкретного медикамента или изменения дозы может принять только кардиолог.
Симптомы и классификация
Перечислим основные симптомы хронической сердечной недостаточности:
- одышка — наиболее распространенный признак, который на ранних стадиях заболевания отмечается только во время физических упражнений; по мере прогрессирования ХСН отдышка развивается даже после небольшой физической активности, или даже в состоянии покоя. В ночное время одышка может привести к внезапному ухудшению состояния (потливости, хрипам в легких и чувству страха), — в таком случае пациенту нужно оказать немедленную помощь;
- никтурия — ночное мочеиспускание; в более поздних стадиях хронической сердечной недостаточности появляется олигурия (мочеиспускание маленькими порциями);
- невозможность совершать физические нагрузки из-за усталости. Это состояние появляется у пожилых вследствие гипоксии органов (мышцы не получают нужное количество крови, кислорода и питательных веществ);
- ускоренный или неровный пульс (сердце ускоряет ритм, чтобы компенсировать последствий ослабления способности перекачки крови);
 отек — возникает, когда сердце не может эффективно качать кровь, вследствие чего она начинает накапливаться в венах. В результате повышенного венозного давления жидкость просачивается из крови в ткани, вызывая отеки. Опухоль может сопровождаться болью в животе, связанной с увеличением печени. Если жидкость накапливается в легких, это приводит к кашлю;
отек — возникает, когда сердце не может эффективно качать кровь, вследствие чего она начинает накапливаться в венах. В результате повышенного венозного давления жидкость просачивается из крови в ткани, вызывая отеки. Опухоль может сопровождаться болью в животе, связанной с увеличением печени. Если жидкость накапливается в легких, это приводит к кашлю;- увеличение или уменьшение массы тела;
- бледные кожные покровы, холодные конечности;
- чрезмерное заполнение яремной вены — вены на шее могут быть заметно увеличены, это связано с застоем крови;
- симптомы со стороны ЦНС — в результате ухудшения кровообращения в головном мозге может могут развиться неврологические расстройства (нарушения восприятия, слабоумие у пожилых людей);
- нарушенная терморегуляция — сужение сосудов кожи вызывает повышение тела и уязвимость к тепловому удару;
- дыхание Чейн-Стокса — это нефизиологический способ дыхания, с частыми моментами апноэ. Это связано с дыхательной недостаточностью, которая часто сопровождает ХСН.
Сердечную недостаточность усугубляют:


 отек — возникает, когда сердце не может эффективно качать кровь, вследствие чего она начинает накапливаться в венах. В результате повышенного венозного давления жидкость просачивается из крови в ткани, вызывая отеки. Опухоль может сопровождаться болью в животе, связанной с увеличением печени. Если жидкость накапливается в легких, это приводит к кашлю;
отек — возникает, когда сердце не может эффективно качать кровь, вследствие чего она начинает накапливаться в венах. В результате повышенного венозного давления жидкость просачивается из крови в ткани, вызывая отеки. Опухоль может сопровождаться болью в животе, связанной с увеличением печени. Если жидкость накапливается в легких, это приводит к кашлю;
