В каком случае проведение ЭФИ на сердце строго противопоказано?
 Информация для пациентов.
Информация для пациентов.
Чреспищеводное электрофизиологическое исследование (ЧПЭФИ) проводится только по назначению врача.
Пациентам с приступами тахикардии (частый пульс) показано данное исследование, если у них возникают эпизоды частого сердцебиения, которые не удается зарегистрировать на ЭКГ.
В ходе исследования провоцируется приступ тахикардии, который регистрируется и анализируется. В результате не только подтверждается, документируется наличие тахикардии, но и определяется ее вид. Это является важным моментом в дальнейшем лечении пациента, а также в определении показаний для радикального лечения тахикардии – проведения радиочастотной абляции очага тахикардии.
Важно знать – большинство тахикардий в настоящее время можно полностью вылечить. Но для этого сначала необходимо убедиться, что они действительно имеются, поставить диагноз, для чего и выполняется чреспищеводное электрофизиологическое исследование.
Пациентам с брадикардиями (редкий пульс) проведение ЧПЭФИ может дать дополнительную информацию, полезную для клинической оценки заболевания и выбора метода лечения. В данном случае во время исследования проводится оценка функции синусового узла, который является источником нормального ритма сердца. А также выполняется оценка проведения импульса по сердцу через атриовентрикулярный узел. Обычно на ЧПЭФИ направляются пациенты, у которых выявлен редкий пульс по данным ЭКГ и суточного мониторирования сердечного ритма.
ЧПЭФИ проводится следующим образом:
Исследование выполняется в специально оборудованном кабинете с использованием современного автоматизированного комплекса «Astrocard-Polysystem EP/L» фирмы «Медитек» (Москва, Россия) и биполярного электрода ПЭДСП-2 фирмы СКБ МЭТ (Каменецк-Подольский, Украина). Это оборудование по праву считается наиболее удобным и информативным для проведения исследования.
Чреспищеводное электрофизиологическое исследование выполняется строго натощак. Перед исследованием необходима отмена антиаритмических препаратов, т.к. они изменяют электрофизиологические параметры сердца. Сколько времени нельзя принимать лекарства – должен сказать врач, поскольку это зависит от вида препарата.
Для проведения исследования вводится специальный электрод в пищевод. Обычно электрод вводится через один из носовых ходов, реже через рот. Далее электрод присоединяется к комплексу для проведения ЧПЭФИ. При правильной установке электрода его кончик располагается в пищеводе на уровне сердца.
В основе исследования лежат анатомические особенности расположения пищевода, представляющего собой полую спавшуюся трубку, тесно прилегающую к задней поверхности левого предсердия и отчасти левого желудочка. Слизистая оболочка пищевода обладает сравнительно низкой болевой чувствительностью. С кончика электрода записывается специальная – чреспищеводная – ЭКГ, на которой хорошо видны те процессы, которые трудно оценить на обычной ЭКГ. После правильной установки электрода осуществляется протокол чреспищеводной электростимуляции сердца. Он включает в себя пошаговое выполнение различных режимов стимуляции для определения электрофизиологических параметров сердца. Для этого по электроду наносятся короткие серии электрических импульсов. Обычно наносимые импульсы имеют амплитуду 12-25 мА при длительности 10 мс. Во время стимуляции пациенты могут ощущать покалывание и небольшое жжение за грудиной, но сильных болевых ощущений при правильном проведении процедуры не бывает. Во время эпизодов стимуляции пациента просят не глотать.
При проведении исследования у части пациентов проводится тест с внутривенным введением атропина. Вопрос о необходимости этого теста решается в процессе исследования, исходя из получаемых результатов.
После получения всех данных оформляется протокол исследования. Обычно все исследование с оформлением результатов занимает 30-60 минут.
Имеются противопоказания для проведения чреспищеводного электрофизиологического исследования:
- невозможность введения электрода в пищевод (высокий рвотный рефлекс);
- заболевания пищевода (опухоли, стриктуры, дивертикулы, эзофагит, варикозное расширение вен и другие);
- фибрилляция предсердий на момент обследования, устойчивая АВ блокада III степени;
- недостаточность кровообращения II б – III ст.;
- протезы клапанов;
- острые инфекционные заболевания.
За годы успешной работы докторами нашего отделения хирургического лечения аритмий и ЭКС приобретен уникальный опыт проведения исследований не только у взрослых, но и у детей.
Выполняют ЧПЭФИ, а также программируют электрокардиостимуляторы (ЭКС) доктора:
- Ивашкова Ирина Юрьевна – врач-кардиолог,
- Шупан Емилия Дмитриевна – к.м.н. врач-кардиолог,
- Пушкарёва Ирина Алексеевна – врач-кардиолог.

Запись на исследования осуществляет медсестра-координатор Зуева Зинаида Васильевна по телефону (812) 24-600-14 (с 09:00 до 16:00 в будние дни).
Электрофизиологическое исследование сердца (ЭФИ)
- Урология
- Кардиохирургия и интервенционная кардиология
- Аритмология
- Бариатрическая хирургия
- Гинекология
- Кардиохирургия
- Реабилитация и физиотерапия
- Терапия
- Проктология
- Травматология
- Урология
- Флебология
- Хирургия
- Эндокринология
- Эндоскопия
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Основным в исследовании является регистрация электрокардиограммы сердца (предсердий, пучка Гиса, желудочков), и применение диагностической стимуляции для оценки электрофизиологических показателей сердца. Выделяют неинвазивное и инвазивное ЭФИ сердца.
Чреспищеводное электрофизиологическое исследование (ЧП ЭФИ сердца) – неинвазивный метод электрофизиологического исследования сердца, посредством введения диагностического пищеводного электрода через носоглотку (ротоглотку) на глубину 40-50 см и проведения регистрации ЭКГ. Исследование выполняют под местной анестезией (хотя чаще без неё) носоглотки, пациент находится в положении лежа. Для выполнения процедуры, как правило, госпитализация не требуется. Исследование выполняется в амбулаторных условиях (кабинет ЭФИ или рентгеноперационная) и обычно занимает не более 20 минут. Осложнений, как правило, не наблюдается.
Показания к проведению ЭФИ:
- оценка функции синоатриального (СА) узла,
- изучение атриовентрикулярного (АВ) проведения,
- выявление дополнительных путей проведения (ДПП),
- изучение рефрактерных периодов предсердий, АВ узла, ДПП,
- определение характера и механизма тахикардии,
- купирование предсердных re-entry тахикардий,
- проведение нагрузочного (стимуляционного) теста при ИБС.
Противопоказания:
- заболевания пищевода (эзофагит, свищи, рубцы, полипы, опухоли, дивертикулез и др.),
- острые инфекционные заболевания,
- фибрилляция предсердий в момент исследования,
- тромбы в полостях сердца.
Эндокардиальное электрофизиологическое исследование сердца

Эндокардиальное электрофизиологическое исследование сердца (эндоЭФИ сердца) проводится в условиях рентгеноперационной с соблюдением правил асептики и антисептики под местной анестезией («заморозкой») из небольшого прокола (пункции) сосудов (бедренные вены) и постановки интродьюсеров («трубочек»), через которые в сердце вводят катетеры-электроды под контролем рентгеновских лучей. С помощью методов электростимуляции сердца через введенные электроды проводят оценку функционального состояния проводящей системы сердца и выясняют механизм и возможность катетерной абляции (деструкции) очага тахиаритмии или дополнительного пути проведения (синдром WPW и др.). Для проведения исследования пациент госпитализируется в стационар обычно на 2-е суток. Исследование обычно длится до 30-45 минут.
Показания
- СССУ (синдром слабости синусового узла);
- АВ ( атриовентрикулярные)блокады;
- Суправентрикулярные тахикардии;
- Синдром WPW;
- Синдром удлиненного Q-T;
- Синкопальные состояния;
- Желудочковые тахикардии;
- Сердцебиения неясного генеза;
- Пациентам после перенесенной внезапной сердечной смерти.
Противопоказания для проведения эндоЭФИ
- острые инфекционные заболевания,
- острый инфаркт миокарда,
- нестабильная стенокардия в течение 4 недель,
- хроническая сердечная недостаточность III-IV ф.к. по NYHA,
- аневризма левого желудочка с тромбом,
- тромбы в полостях сердца,
- сердечные механические протезы левых камер сердца при доступе слева.
При выполнении эндоЭФИ частота осложнений не превышает 1%. С целью профилактики последних проводятся все необходимые мероприятия на всех этапах диагностики и лечения.
В кабинете рентгенэндоваскулярной диагностики и лечения проводится диагностика и лечение всех видов аритмий (бради- и тахиаритмий). На отделении проводятся операции в рамках государственной программы по оказанию высокотехнологичной медицинской помощи (ВМП). Данный вид медицинской помощи осуществляется по квотам, выделяемым Минздравом России. Также пациенты могут быть прооперированны на хозрасчетной основе, с учетом стоимости утвержденной в Клинике.
В каком случае проведение ЭФИ на сердце строго противопоказано?
Электрофизиологическое исследование (ЭФИ) сердца
Показания к проведению ЭФИ сердца
1. Определение пациентов высокого риска развития внезапной аритмической смерти.
2. Диагностика места происхождения и механизма развития преходящих или сложных аритмий.
3. Оценка функции синусного и предсердно-желудочкового узлов, Гиса-Пуркинье системы, характеристика электрических свойств миокарда предсердий и желудочков, их влияние на развитие аритмий.
4. Выбор определенного метода лечения аритмий (препараты, хирургия, катетерная аблация, имплантируемые устройства – ЭКС, КВДФ или антитахикардитические устройства).
5. Оценка эффективности антиаритмической терапии и/или различных нефармакологических методов лечения аритмий.
6. Определение отдаленного прогноза развития аритмий сердца.
Относительными противопоказаниями к проведению ЭФИ являются: нестабильная стенокардия; неконтролируемая сердечная недостаточность; нарушения системы свертывания крови; выраженные электролитные нарушения, стеноз ствола левой коронарной артерии более 75%, высокая степень клапанного или подклапанного стеноза аортального клапана (при необходимости вхождения в полость ЛЖ), первые 4 дня острого инфаркта миокарда. Пункция и проведение катетеров противопоказаны через бедренные сосуды при тромбофлебите, инфекции и двусторонней ампутации конечностей.
Возможные осложнения инвазивного ЭФИ сердца
Показатель общей смертности для ЭФИ установлен менее 0,01%, что ниже, чем для коронарографии.
Осложнения зависят от используемых подходов к сердцу и методики выполнения: гипотензия, повреждение артерий, тромбофлебит, эмболия – системная или в легочную артерию, перфорация сердца, тампонада, инфекция – системная или в месте пункции, пневмоторакс, преходящие аритмии, в том числе фибрилляция желудочков, проаритмический эффект препаратов.
С учетом небольшого риска осложнений, как правило, перед исследованием проводиться ряд неинвазивных тестов, такие как ЭКГ (электрокардиография), эхокардиография и ЭКГ пробы с дозированной физической нагрузкой.
Как подготовиться к ЭФИ
В некоторых случаях ЭФИ проводится в экстренном порядке. Чаще оно запланировано заранее, давая вам время, чтобы подготовиться. Исследование проводится в рентген-операционной. Общие принципы включают в себя:
• Последний прием пищи вечером накануне ЭФИ (12 ч голода, но минимум для экстренной ситуации – 4 ч).
• В месте установки катетера (паховая и подключичная область) должны быть выбриты волосы.
• В ночь перед исследование проводиться очищение кишечника.
• Спросите своего врача, следует ли вам принимать обычные лекарства утром.
• Все антиаритмические препараты отменяются за 2–3 дня до исследования (пять периодов полувыведения), для кордарона это 28 дней.
• Если у вас сахарный диабет, спросите своего врача, следует ли Вам принимать инсулин или другие сахароснижающие пероральные препараты перед исследованием.
Как проводится ЭФИ сердца
ЭФИ сердца проводится в специально оборудованной операционной, оснащенной:
• рентгенотелевизионной системой для рентгеноскопии и/или рентгенографии;
• оборудованием для слежения за жизненно важными функциями организма и проведения реанимационных мероприятий (дефибриллятор, дыхательный аппарат, мониторы);
• специализированным ЭФИ-оборудованием для записи поверхностных электрокардиограмм и внутрисердечных электрограмм и снабженным
• специализированным электрокардиостимулятором и набором инструментов для проведения катетеризации сердца и электродов-катетеров для проведения ЭФИ;
• защитным оборудованием для пациента и персонала (костюмы, фартуки, очки, передвижные стенки и т. д.).
Пациент для проведения ЭФИ поступает в операционную натощак, в слегка седатированном состоянии. Области предполагаемых пункций сосудов тщательно обрабатываются и накрываются стерильным бельем. Проведение катетеров всегда производится с использованием чрескожной техники. Для пункции используются обычно бедренные вены справа и/или слева, подключичная вена слева и/или справа и югулярная вена справа, а также вены предплечья. Для артериального доступа обычно используется правая бедренная артерия, однако возможна пункция бедренной артерии слева и лучевых артерий.
Местная анестезия места пункции, после этого производится пункция вены с помощью иглы, которая вводится в сосуд, и проводится необходимой длины проводник, после чего игла вытаскивается. Далее по проводнику вводится интродьюсер, а затем электрод-катетер в соответствующую камеру сердца.
Разместив катетеры в различных камерах сердца, их подключают к соединительной коробке, которая переносит электрические сигналы от электродов в сердце к записывающему оборудованию и позволяет стимулирующему импульсу от ЭКС достигать поверхности различных камер сердца. Электрические сигналы, полученные от эндокардиальной поверхности сердца, фильтруются, усиливаются и выводятся на мониторе компьютера. Программируемый ЭКС должен обладать способностью для постоянной и программируемой стимуляции, подачи множества экстрастимулов (до 7), регулировки амплитуды и длительности импульса, а также возможностью воспринимать внешние и внутрисердечные сигналы.
При проведении ЭФИ пациент может ощущать дискомфорт в грудной клетке, сердцебиение, небольшую болезненность. Ощущения, возникающие при проведения ЭФИ, в виде перебоев сердца, секундных остановок, ускорения или замедления ритма являются результатом работы врача. Таким образом с помощью электрических импульсов, подаваемых непосредственно в сердце, врач провоцирует сердцебиение, прекращает его, диагностируя локализацию аритмогенных зон.
После исследования катетеры удаляют. На места пункций накладывают гемостатические (давящие) повязки. Вас переводят в отделение и назначают постельный режим в положении лежа на спине на несколько часов (в некоторых случаях до суток) с целью предупреждение кровотечения из места пункции.
Если Вы проголодались, спросите лечащего врача, когда Вы можете принять пищу. Уточните у врача время возобновления приема лекарственных препаратов, особенно если Вы принимаете сахароснижающие средства. Наблюдение в стационаре после операции от одного дня. Большинство пациентов могут быть благополучно выписаны из стационара в течение 24-48 часов.
Источник:
Ревишвили А.Ш. В кн.: Бокерия Л.А., Голухова Е.З. (ред.) Клиническая кардиология: диагностика и лечение. М.: Издательство НЦССХ им. А.Н. Бакулева; 2011
В каком случае проведение ЭФИ на сердце строго противопоказано?













РЧА в кардиологии. Показания и противопоказания.
В настоящее время радикально решить проблему ускоренного проведения импульсов по сердечной мышце, лежащую в основе тахикардии, позволяет операция радиочастотной абляции (РЧА), или методика “прижигания сердца”. С помощью данной методики ликвидируется небольшой участок ткани, осуществляющий патологически частое возбуждение сердечной мышцы. Это осуществляется путем воздействия на ткань радиочастотных сигналов, оказывающих повреждающее действие. В результате дополнительный путь проведения импульсов прерывается, в то же время нормальные пути проведения импульсов не повреждаются, и сердце сокращается в своем обычном ритме, с частотой 60-90 ударов в минуту.
Показания для операции
Основными показаниями для проведения радиочастотной катетерной абляции являются нарушения ритма по типу тахикардии или тахиаритмии. К ним относятся:
Мерцательная аритмия – нарушение ритма, при котором мышечные волокна предсердий сокращаются по отдельности, изолированно друг от друга, а не синхронно, как при нормальном ритме. При этом создается механизм циркуляции импульса, и возникает патологический очаг возбуждения в предсердиях. Это возбуждение распространяется на желудочки, которые начинают также часто сокращаться, что вызывает ухудшение общего состояния пациента. Частота сердечных сокращений при этом достигает 100 – 150 ударов в минуту, иногда более.
Желудочковая тахикардия – частое сокращение желудочков, опасное тем, что быстро, еще до оказания помощи, может развиться фибрилляция желудочков и остановка сердца (асистолия).
ВПВ – синдром – заболевание, обусловленное врожденными нарушениями в проводящей системе сердца, в результате чего сердечная мышца предрасположена к опасным пароксизмальным тахикардиям.
Хроническая сердечная недостаточность и кардиомегалия (расширение полостей сердца), вследствие чего возникают нарушения ритма сердца.
Противопоказания
Несмотря на доступность и малую травматичность метода, он имеет свои противопоказания. Так, метод РЧА не может быть применен, если у пациента наблюдаются следующие заболевания:
Острый инфаркт миокарда,
Лихорадка и острые инфекционные заболевания,
Обострение хронических болезней (бронхиальная астма, декомпенсация сахарного диабета, обострение язвенной болезни желудка и др),
Тяжелая почечная и печеночная недостаточность.
Подготовка к процедуре
Госпитализация в стационар, где будет проводиться абляция, осуществляется в плановом порядке. Для этого пациент должен быть максимально обследован в поликлинике по месту жительства лечащим аритмологом, а также ему необходимо получить консультацию кардиохирурга.
Перечень обследования перед операцией включает в себя:
Общие анализы крови и мочи,
Анализ свертывающей системы крови – МНО, протромбиновое время, протромбиновый индекс, АЧТВ, время свертывания крови (ВСК),
УЗИ сердца (эхокардиоскопия),
ЭКГ, а при необходимости мониторирование ЭКГ по Холтеру (оценка сердечного ритма по ЭКГ за сутки),
ЧПЭФИ – чрезпищеводное электрофизиологическое исследование – может понадобиться в том случае, если врачу необходимо точнее установить локализацию источника патологического возбуждения, а также если нарушения ритма по ЭКГ не регистрируются, хотя у пациента сохраняются жалобы на приступообразное учащенное сердцебиение,
Пациентам с ишемией миокарда может быть показано проведение коронароангиографии (КАГ) перед операцией,
Исключение очагов хронической инфекции – консультация стоматолога и ЛОР-врача, а также уролога для мужчин и гинеколога для женщин – как и перед любой операцией,
Исследование крови на ВИЧ, вирусные гепатиты и сифилис.
После того, как пациент запланирован на операцию, он должен госпитализироваться в стационар за два-три дня до назначенной даты. За сутки до операции следует отказаться от приема антиаритмических или иных препаратов, могущих оказывать влияние на сердечный ритм, но только по согласованию с лечащим врачом.
Возможные осложнения
Операция абляции является малотравматичной, поэтому осложнения могут появиться в крайне редких случаях (менее 1%). Тем не менее, регистрируются следующие неблагоприятные состояния после операции:
Инфекционно-воспалительные – нагноения кожи в месте пункции, инфекционный эндокардит (воспаление внутренней полости сердца),
Тромбоэмболические осложнения – формирование тромбов вследствие травматизации сосудистой стенки и распространение их по сосудам внутренних органов,
Нарушения сердечного ритма,
Прободение артерий и стенки сердца катетером и зондом.
Образ жизни и прогноз после операции
Образ жизни после операции должен соответствовать следующим принципам:
Рациональное питание. В связи с тем, что основной причиной нарушений ритма сердца является ишемическая болезнь сердца, следует стремиться к профилактическим мерам, снижающим уровень”вредного” холестерина в плазме крови и предупреждающим его отложение на стенках сосудов, питающих сердечную мышцу. Самым главным из подобных мероприятий является снижение потребления животных жиров, продуктов фаст-фуд, жареной и соленой пищи. Приветствуется употребление зерновых, бобовых культур, растительных масел, нежирных сортов мяса и птицы, кисломолочных продуктов.
Адекватные физические нагрузки. Заниматься легкой гимнастикой, ходьбой и легким бегом полезно для здоровья сердца и сосудов, но должно быть начато через несколько недель после операции и только по разрешению лечащего врача.
Отказ от вредных привычек. Учеными давно доказано, что курение и алкоголь не только повреждают стенку сосудов и сердце изнутри, но и могут оказывать прямой аритмогенный эффект, то есть провоцировать пароксизмальные тахиаритмии. Поэтому прекращение курения и отказ от крепких спиртных напитков в больших количествах является профилактикой нарушений ритма.
В заключение необходимо отметить – несмотря на то, что РЧА является хирургическим вмешательством в организм, риск осложнений сравнительно не велик, а вот польза от операции несомненна – большинство пациентов, судя по отзывам, перестают испытывать неприятные симптомы и менее подвержены риску сосудистых катастроф, связанных с пароксизмами тахиаритмий.
Главный врач

БОНДАРЬ ВАЛЕРИЙ ВАСИЛЬЕВИЧ
Главный врач ГБУЗ “Никольская районная больница” ведёт личный приём граждан каждый понедельник и четверг с 13-00 до 16-00. Вы имеете возможность также задать вопрос в электронном виде.
ПОКАЗАНИЯ К ПРОВЕДЕНИЮ ЧРЕСПИЩЕВОДНОГО ЭЛЕКТРОФИЗИОЛОГИЧЕСКОГО ИССЛЕДОВАНИЯ


ВА-N20 от 28/11/2000, стр. 85-86 /.. Письмо в номер


Современные социально-экономические условия предьявляют новые требования к определению показаний для проведения диагностических процедур. С одной стороны, необходим выбор методов исследования, дающих достаточный объем информации при решении диагностической задачи с минимальными затратами материальных ресурсов. С другой стороны, требуется единый, согласованный подход к назначению и оценке результатов процедуры, т. е. стандартизация диагностических исследований. Рациональное использование ресурсов здравоохранения предполагает выбор оптимальных для современного уровня развития медицины технологий и их применение в нужном месте и в нужное время [1].
Одним из основных методов неинвазивной диагностики нарушений сердечного ритма является чреспищеводное электрофизиологическое исследование (ЧпЭФИ). Доступность, безопасность и относительно низкая стоимость ЧпЭФИ позволяют существенно расширить его применение. В общем виде показания к проведению исследования можно представить в следующем виде [11]:
1. Приступы устойчивого сердцебиения.
2. Обмороки неясной этиологии.
3. Оценка риска возникновения мерцательной аритмии с высокой ЧСС у больных с преждевременным возбуждением желудочков.
4. Подбор антиаритмической терапии больным с пароксизмальными наджелудочковыми тахикардиями.
При этом, следует учитывать, что ЧпЭФИ противопоказано при наличии у больного следующих патологических состояний [6, 12]:
1) опухоли, дивертикулы, рубцы, варикозное расширение вен пищевода, эзофагит;
2) cтабильное течение стенокардии IV функционального класса;
3) электрическая нестабильность миокарда, обусловленная острым инфарктом миокарда, впервые возникшей и прогрессирующей стенокардией напряжения, острой коронарной недостаточностью в течение 3-4 недель с момента возникновения, спонтанной стенокардией в период обострения;
4) недостаточность кровообращения III-IV функционального класса по классификации NYHA (IIБ-III стадии);
5) аневризма левого желудочка, внутрисердечные тромбы, протезы клапанов;
6) острые инфекционные заболевания.
Практическая работа в клинике требует более конкретно обоснованного назначения исследований, поскольку вред приносит как недостаток квалифицированной помощи, так и применение лишних процедур без должных показаний [1]. Назначение лечебно-диагностических процедур в последние годы определяется выделением трех классов клинических ситуаций [7, 18]:
Класс I: Абсолютные показания. Условия, для которых существует очевидность или всеобщее согласие, что проводимая процедура полезна и эффективна.
Класс II: Относительные показания. Условия, для которых очевидность спорна и/или отмечается различие данных о полезности/эффективности процедуры.
Класс III: Условия, для которых существует очевидность или всеобщее согласие, что проводимая процедура не является полезной/эффективной и в некоторых случаях может быть опасной.
С учетом этого подхода, условия назначения для инвазивной методики электрофизиологического исследования предложены Американскими ассоциациями кардиологов (АНА/АСС, 1995) [18] и, переработанные с учетом региональных особенностей, утверждены в РФ приказом МЗ N 293 от 07.10.98 [7]. В то же время нет единых общепринятых клинических принципов определения показаний для неинввазивной методики – ЧпЭФИ. Целью данной работы является представить на обсуждение показания к проведению ЧпЭФИ, применяемые в нашей клинике.
Основные направления применения чреспищеводной электростимуляции сердца в аритмологии – диагностика и выбор тактики лечения дисфункций синусового узла и пароксизмальных тахиаритмий. Учитывая современные возможности абляционного вмешательства, при аритмиях сопровождающих синдромы преждевременного возбуждения желудочков, особенно в случаях нарушения гемодинамики во время пароксизмов, предпочтительнее проведение инвазивного исследования с одновременной деструкцией субстрата аритмии [6, 14].
При оценке функции синусового узла, возможности применения ЧпЭФИ в основном совпадают с таковыми при инвазивной методике, соответственно практически совпадают и показания к проведению исследования (табл. 1).
Показания к проведению чреспищеводного электрофизиологического исследования при оценке функции синусового узла
| Класс I | |||||
| Больные с клиническими симптомами возможной брадиаритмии, у которых причиной симптомов предположительно является дисфункция синусового узла, но причинная их связь с аритмией не была установлена по результатам предшествующего обследования. | |||||
| Класс II | |||||
| (1) Больные с документированной дисфункцией синусового узла, у которых исследование атриовентрикулярного проведения или наличие готовности к аритмиям может повлиять на выбор наиболее подходящей методики постоянной ЭКС. | |||||
| (2) Больные с электрокардиографически документированными брадиаритмиями для определения, обусловлены ли они органическим поражением миокарда, дисфункцией вегетативной нервной системы или влиянием лекарств, если это помогает выбрать метод лечения. | |||||
| (3) Больные с симптомами и известной брадиаритмией для оценки потенциальной возможности других аритмий быть причиной симптомов. | |||||
| Класс III | |||||
| (1) Больные с симптомами брадиаритмии, у которых связь симптомов и документированными брадиаритмиями уже установлена и выбор терапии не зависит от результатов ЭФИ. | |||||
| Класс I |
| (1) Больные с пароксизмами тахикардии для получения информации о механизме и месте ее возникновения, электрофизиологических свойствах проводящей системы сердца, влиянии на гемодинамику и для выбора метода лечения (рефлекторные методы, медикаментозная терапия, катетерная деструкция или хирургигеское лечение). |
| (2) Больные с частыми пароксизмами тахикардии, нуждающиеся в медикаментозной терапии, для быстрого подбора эффективных антиаритмических препаратов и выявления их аритмогенного действия или влияния на синусовый узел и атриовентрикулярное проведение. |
| Класс III |
| (1) Больные с пароксизмами тахикардии легко контролируемыми рефлекторными вагусными методами и/или хорошо переносимой ранее подобранной лекарственной терапией, которые не нуждаются в уточнении диагноза и тактики лечения. |
| (2) Больные, для которых катетерная деструкция по клиническим данным предпочтительнее медикаментозного лечения (смотрите раздел XV показаний АНА/АСС для инвазивного электрофизиологического исследования [18]). |
По нашему мнению ЧпЭФИ показано (Класс I) практически всем больным, нуждающимся в уточнении диагноза и подборе медикаментозной терапии. В то же время, проведение ЧпЭФИ не имеет смысла (Класс III) при легко протекающей тахиаритмии, точном диагнозе, эффективности ранее подобранной терапии, а также в случаях, заведомо требующих абляационного или хирургического лечения. Ситуации, при которых ЧпЭФИ угрожает ухудшением состояния больного, то есть при противопоказаних, приведеных выше.
Таким образом, ЧпЭФИ имеет ряд особенностей, которые должны учитываться при определении показаний к проведению этого метода исследования. Надеемся, что предлагаемые формулировки клинических ситуаций могут быть положены в основу выработки согласованных рекомендаций по проведению этого метода исследования.
ЛИТЕРАТУРА
1. Авксентьева М. В. Международный опыт применения фармакоэкономических исследований в управлении здравоохранением. // Проблемы стандартизации в здравоохранении. – 2000. – N 1. – С. 25-31.
2. Голицын С.П., Малахов М.И., Соколов С.Ф. и др. Чреспищеводная электростимуляция в диагностике и лечении нарушений ритма сердца. // Кардиология. – 1990. – N 11. – С. 31-34; Кардиология. – 1990. – N 12. – С. 105-112.
3. Гросу А.А., Соколов С.Ф., Голицын С.П. Возможности и ограничения чреспищеводной электрической стимуляции сердца в диагностике наджелудочковых тахиаритмий. // Тер. Архив. – 1985. – N 9. – С. 83-87.
4. Жданов А.М., Гуков А.О., Шинаева Н.С. Возможности метода чреспищеводной стимуляции левого предсердия. // Тер. Архив. – 1989. – N 4. – С. 67-74.
5. Киркутис А.А., Римша Э.Д., Нявяраускас Ю.В. Методика применения чреспищеводной электростимуляции сердца. – Каунас, 1990. – 84 с.
6. Новые перспективы в электрокардиостимуляции. / Под. ред. Ж.Мюжика, Д.Егоров, С.Барольд. – СПб.: Сильван, 1995. – 676 с.
7. Приказ Министерства Здравоохранения Российской Федерации от 07.10.98 N 293 «О совершенствовании хирургической и интервенционной помощи больным с аритмиями сердца».
8. Рычков А.Ю., Шурин М.С., Шахов Г.Г. Варианты аритмогенного действия антиаритмических препаратов, выявленные при подборе терапии методом чреспищеводного электрофизиологического исследования. // Кардиология. – 1993. – N 1. – С. 87-89.
9. Сметнев А.С. Дисфункция и синдром слабости синусового узла. // Кардиология. – 1988. – N 2. – С. 5-11.
10. Чирейкин Л.В., Татарский Б.А., Шубик Ю.В., Сендюрева Е.М. Антероградное проведение возбуждения по АВ-соединению и аномальным путям у больных с пароксизмальной реципрокной ортодромной АВ тахикардией по данным чреспищеводной программированной электрокардиостимуляции. // Вестник аритмологии. – 1998. – N 7. – С. 50-55.
11. Шевченко Н. М. Рациональная кардиология. – М.: «Стар’Ко», 1997. – 256 с.
12. Шубик Ю. В. Неинвазивное электрофизиологическое исследование при аномалиях проводящей системы сердца. – СПб.: ИНКАРТ, 1999. – 84 с.
13. Шульман В.А., Егоров Д.Ф., Матюшин Г.В., Выговский А.Б. Синдром слабости синусового узла. – СПб, Красноярск, 1995. – 446 с.
14. Miller J.M. Therapy of Wolff-Parkinson-White syndrome and concealed bypass tracts. // J Cardiovasc Electrophysiol. – 1996. – Vol. 7. – N 1. – P. 85-93.
15. Gallagher J.J., Smith W.M., Kerr C.R. et al. Esophageal pacing: a diagnostic and therapeutic tool. // Circulation. – 1982. – Vol. 65. – N 2. – P. 336-341.
16. Santini M., Ansalone G., Cacciatore G., Turitto G. Transesophageal pacing. // PACE. – 1990. – Vol. 13. – N 10. – P. 1298-1323.
17. Snezhitsky V.A., Baranovsky P.A., Roman T.S. et al. Transesophageal atrial programmed pacing for assessment of atrioventricular conduction function. // RBM 1994. – Vol. 16. – N 3-4. – P. 120-123.
18. Zipes D.P., DiMarco J.P., Gillette P.C. et al. Guidelines for clinical intracardiac electrophysiological and catheter ablation procedures. A report of the American College of Cardiology / American Heart Association Task Force on practice guidelines. // J Cardiovasc Electrophysiol. – 1995. – Vol. 6. – N 8. – P. 652-679.
Российский Научно-Практический
рецензируемый журнал
ISSN 1561-8641
Электрофизиологическое исследование сердца – ЭФИ
![]()
- Почему назначают ЭФИ, и какие последствия могут быть? ЭФИ обычно назначают после того, как другие методы диагностики различных сердечных нарушений не смогли дать точных результатов, или у лечащего врача есть серьёзное подозрение на определённое заболевание.
Товар добавлен в избранное
Что это такое?
Внутрисердечное электрофизиологическое исследование – медицинская манипуляция, суть которой заключается в оказании на сердечную мышцу воздействия для повышения его физической активности. Это происходит с помощью электрического стимулирования мышц сердца. Электрический ток допустимой интенсивности и с повышенной частотой в нужное место подаётся по электродам, подведённым через катетер.
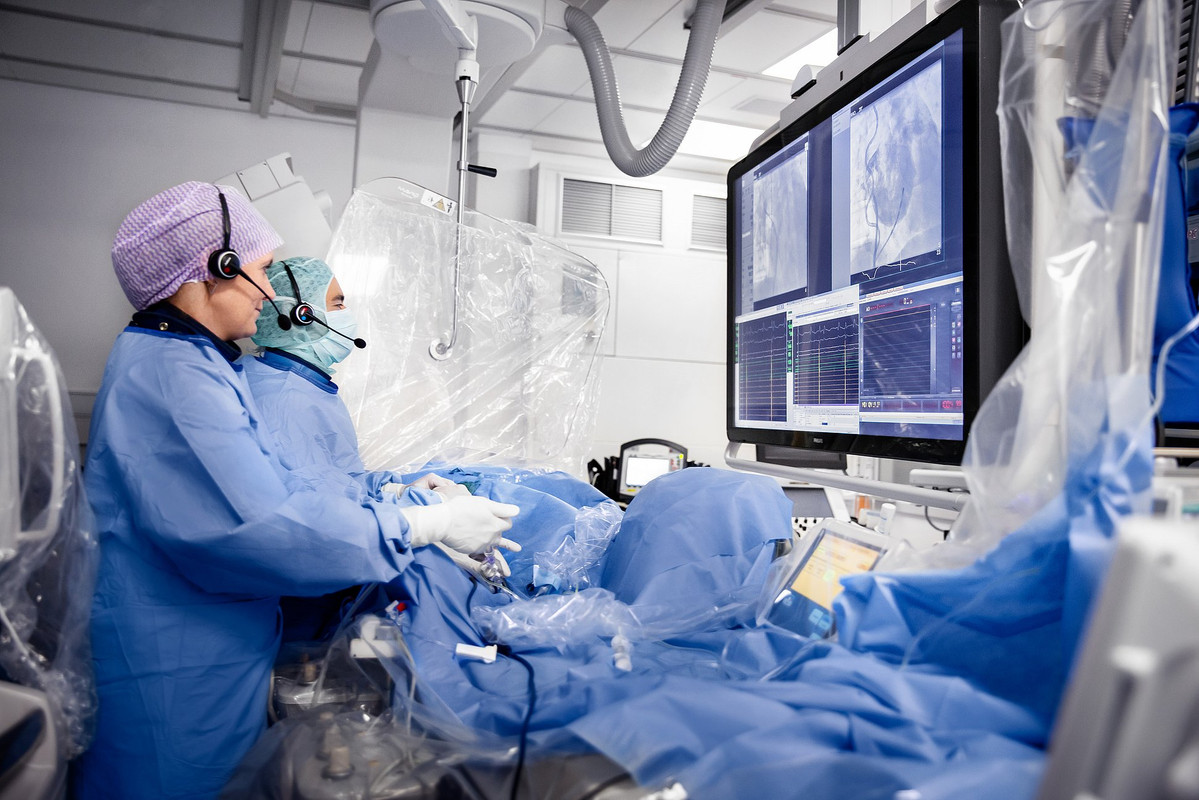
В результате таких действий мышца миокарда начинает сокращаться гораздо чаще, как при учащённом сердцебиении. На этом этапе и происходит постановка диагноза – ишемия, аритмия или другое заболевание, связанное с проводимостью сердечной мышцы. В противном случае врач отмечает отсутствие патологий.
Фиксация патологических реакций происходит при помощи ЭКГ.

Виды ЭФИ
В медицинской практике выделяют два основных типа ЭФИ сердца:
- инвазивное, которое, в свою очередь, подразделяется на
- эпикардиальное, эндокардиальное и комбинированное;
- неинвазивное исследование.

Показания к исследованию
Показаниями к проведению данного исследования могут быть:
- Перебои сердечного ритма , которые случаются приступообразно. Чаще всего такие приступы длятся недолго, но доставляют явный дискомфорт.
- У больного могут часто наблюдаться сильные болевые ощущения слева или за грудиной. Боль сопровождается одышкой и хрипами, которые могут возникать даже в состоянии покоя. Кожные покровы в это время – бледные с посинением носогубного треугольника, а давление явно отклоняется от нормы в сторону повышения или понижения.
- Регулярные предобморочные состояния, иногда переходящие в обморок, при полном отсутствии нарушений со стороны центральной нервной системы или других заболеваний, имеющих такие проявления.
- В самых тяжёлых случаях для определения причины остановки сердца, которая приводит к клинической смерти с последующей реанимацией больного.
Кроме того, показанием к проведению данного исследования часто становятся также подозрения на такие диагнозы как:
- ишемия;
- аритмии пароксизмальных видов;
- слабость синусового узла;
- фибрилляция, переходящая в асистолию желудочков сердца.
Противопоказания
Такого рода исследования категорически запрещено проводить при следующих обстоятельствах:
- острое инфекционное заболевание или просто наличие лихорадки;
- инфаркт или инсульт в острой стадии;
- сильная стенокардия, возникшая впервые и прогрессирующая;
- при острой хирургической патологии;
- при тяжёлой хронической сердечной недостаточности или при острой её форме;
- наличие некоторых типов пороков сердца;
- при возникновении подозрений на наличие тромбоэмболии лёгочной артерии;
- заболевания пищевода;
- наличие аневризм сердца или аорты.
Правильная подготовка к процедуре
Для прохождения данной процедуры больного направляют после полного обследования кардиологом, аритмологом или кардиохирургом. Перед проведением ЭФИ лечащий врач проводит следующие исследования:
Пациент в первую очередь должен будет иметь при себе анализы на ВИЧ, гепатит, сифилис и на свёртываемость крови. Эти анализы необходимы, так как диагностирование по методу электрофизиологического исследования будет проходить в стационаре, и пациенту предстоит госпитализация.
- МРТ или КТ, эти обследования особенно необходимы, если у пациента наблюдаются обмороки, врач исключает наличие патологий головного мозга;
- УЗИ сердца ;
- Суточное мониторирование по Холтеру;
- выписной эпикриз с обоснованием необходимости данной процедуры.
Кроме того, пациент должен и сам подготовиться к предстоящему обследованию. Для этого ему нужно будет:
- голодать 8 – 10 часов;
- уже за несколько дней перестать употреблять кофеин, алкоголь и сигареты;
- врач отменит применение любых медицинских препаратов.
Ход процедуры
Учитывая, что существует два типа исследования – инвазивный и неинвазивный, то и способов проведения процедуры будет два.

Методика проведения неинвазивного ЭФИ
Наиболее часто применяется неинвазивный метод обследования, при котором катетер с электродом вводится через нос или рот, что применяется несколько реже. Такой метод называют ещё чреспищеводное ЭФИ или ЧПЭФИ. Его проводят в отделениях функциональной диагностики, как правило, утром. Происходит обследование следующим образом:
- Предварительный замер артериального давления.
- Снятие ЭКГ.
- Врач объясняет проведение манипуляций и уточняет, что будет испытывать пациент при проведении обследования. В груди обычно возникает чувство жжения, и это является нормой.
- Все манипуляции обычно занимают порядка получаса.
- Через носовое отверстие или в редких случаях через рот врач вводит пациенту зонд с электродом, который подключён к специальным приборам. При помощи аппаратуры проводится стимуляция электрическими импульсами сердечной мышцы. Во время такой процедуры сердце начинает усиленно сокращаться, как при повышенных нагрузках. Все получаемые данные записываются.
- Производится запись электрограммы.
- Врач аккуратно извлекает катетер.
- Производится полный анализ снятой информации и делается заключение, которое отправляется лечащему врачу.
- Тахикардия, вызванная процедурой, пройдёт через некоторое время, но если дискомфорт будет ощущаться долго, то врач может осуществить медикаментозное лечение.
Методика проведения инвазивного ЭФИ
В тех случаях, если ЧПЭФИ не дало результатов или по каким-то причинам оно противопоказано, врач назначит проведение эндокардиального или эпикардиального ЭФИ.
Эндокардиальное ЭФИ
Перед проведением процедуры пациента помещают в отделение кардиологии, кардиохирургии или кардиоаритмологии. Само эндоЭФИ делается в отделении рентгенохирургических методов диагностики. Пациенту вводится антиседативный препарат, и он доставляется в операционную. Производится местное обезболивание. В полной стерильности доктор делает надрез для введения катетера на бедренной или подключичной вене. В разрез вводится интродьюс (металлический или пластиковый проводник). По нему проводят зонд с электродом. Прохождение зонда наблюдают на экране. Это возможно за счёт имеющегося контрастного вещества. Зонд проводят до предсердия или желудочка. Врачом производится электростимулирование. При помощи компьютера все данные записываются.
Вся эта медицинская процедура длится примерно полчаса. Пациент не должен ощущать абсолютно никаких неприятных ощущений. После извлечения зонда на место его ввода накладывают тугую повязку
Эпикардиальное ЭФИ
Данное исследование проводят в кардиохирургическом отделении. Вся операция проходит под общим наркозом. Врач рассекает грудную клетку и получает доступ в перикардиальную полость. При помощи электродов врач производит стимулирование эпикарда. Все данные записываются, а затем рана ушивается. Обычно операция длится около часа и является самой тяжёлой из области обследования по методике ЭФИ.
Как подготовиться к проведению ЧПЭФИ, нюансы процедуры и постановка диагноза
Когда развиваются проблемы с сердцем, они требуют неотложного внимательного врачебного контроля. Человек, обратившись к кардиологу, не всегда сразу получает полную информацию о своем заболевании, сначала выполняется электрокардиография. В некоторых случаях могут потребоваться дополнительные исследования. Когда назначается ЧПЭФИ? В чем заключается суть этого обследования? Насколько оно достоверно? Понимание процедуры помогает человеку сохранять спокойствие и проявлять доверие к лечащему врачу.
- Суть процедуры
- Виды ЭФИ
- Подготовка и проведение процедуры
- Что брать с собой
- Показания к проведению процедуры
- Противопоказания к процедуре
Суть процедуры
ЧПЭФИ – это чреспищеводное электрофизиологическое исследование сердца. Его применяют с целью определить, в каком состоянии находится проводящая система сердца. Процедуру назначают в тех случаях, когда электрокардиограмма не дала полной информации.
Проведение чреспищеводного ЭФИ сердца эффективно для определения типа аритмии и подбора подходящего лечения. Это современный неинвазивный (чаще всего) метод достоверной диагностики.
Виды ЭФИ
ЭФИ сердца может быть инвазивным и неинвазивным. Чаще всего применяется именно неинвазивный метод, так как после него не нужно восстанавливаться, пациенты лучше его переносят, и сам процесс менее затратный.
Если чреспищеводное исследование проводится инвазивным путем, то через бедренную вену в кардиальную полость вводится специальный электрод. Затем прибор отслеживает, как сердечная мышца проводит электрические импульсы.
При неинвазивном чреспищеводном обследовании электрод вводится через пищевод и располагается в максимальной близости к сердечной мышце. Данные, полученные в результате такого обследования, достоверны, а пациенты чувствуют себя хорошо. Данный вид процедуры имеет меньше противопоказаний и рисков развития осложнений.
В то же время наибольший лечебный эффект достигается при применении инвазивного способа. Дело в том, что во время процедуры стимулируются все отделы сердца. При неинвазивном этот эффект достигается исключительно в отношении левого желудочка. В то же время при серьезных патологиях негативные последствия практически исключены при неинвазивном ЧП ЭФИ исследовании.
Подготовка и проведение процедуры
Как проводится обследование сердца через пищевод, и как лучше всего подготовить себя к этой процедуре?
Важно! От правильной подготовки к мероприятию зависит достоверность полученной информации. Поэтому важно не пренебрегать этими простыми рекомендациями.
Какие меры стоит предпринять?
- Отменить антиаритмические препараты.
- Прекратить применение лекарств из группы нитратов.
- Не принимать пищу в день проведения обследования до процедуры.
- Избегать в этот день кофе, алкоголя, курения и чая.
Антиаритмические препараты действуют разный промежуток времени. Для большинства таких лекарственных средств достаточно 5-7 дней перерыва в приеме, чтобы в организме не осталось и следа от них. Если принимался «Кордарон», его использование прекращают минимум за 3 недели до предполагаемого обследования сердца.
Нитраты отменяют на 2-3 дня. Однако это правило касается лишь системного применения медикаментов. Если препарат нужен для экстренного купирования боли или спазма коронарных сосудов, как при стенокардии, применение средства допускается.
Что брать с собой
На обследование потребуется взять с собой:
- простыню,
- чистое полотенце,
- амбулаторную карту,
- результаты предыдущих обследований.
ЧПЭФИ начинается с осмотра лечащего врача. Проводится проверка с целью убедиться в отсутствии противопоказаний к проведению процедуры. Длительность такого обследования – не более 30 минут, результаты врач-диагност выдает сразу.
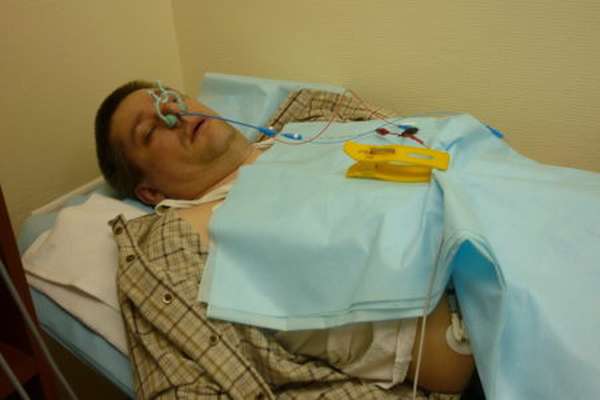
Показания к проведению процедуры
Процедуру назначают при таких диагнозах:
- брадикардия, вызванная слабостью синусового узла,
- тахикардия,
- наджелудочковая тахиаритмия.
Внимание! Проведение процедуры показано перед установкой кардиостимулятора и для мониторинга эффективности медикаментозной терапии при лечении аритмических заболеваний.
Противопоказания к процедуре
Есть ряд диагнозов, при которых проведение чреспищеводного исследования сердца запрещено:
- инфаркт миокарда,
- стенокардия,
- острый коронарный синдром,
- аневризмы,
- пороки сердца,
- сердечная недостаточность,
- геморрагический инсульт,
- лихорадка.
Помимо вышеописанных противопоказаний, проводить такую диагностику не представляется возможным при опухолях и стриктурах в области пищевода.
Диагностика сердечных заболеваний помогает определить патологию на ранней стадии и подобрать эффективное лечение. Только врач может расшифровывать результаты обследования и назначать дополнительные процедуры.


