НАРУШЕНИЕ ЛИПИДНОГО ОБМЕНА И АТЕРОСКЛЕРОЗ: актуальность проблемы и диагностика
Какова связь маркеров системного воспаления и ИБС? Какие выделяют фракции липопротеинов? Диагностика, лечение и профилактика атеросклероза остаются важнейшей задачей современной медицины, от решения которой во многом зависит успех борьбы с такими забо
Какова связь маркеров системного воспаления и ИБС?
Какие выделяют фракции липопротеинов?
Диагностика, лечение и профилактика атеросклероза остаются важнейшей задачей современной медицины, от решения которой во многом зависит успех борьбы с такими заболеваниями, как инфаркт, инсульт и другие сердечно-сосудистые осложнения. Доказанная в ходе Фрамингамского исследования, проведенного в начале 60-х годов, взаимосвязь между нарушениями липидного обмена и развитием атеросклероза, в частности коронарной (ишемической) болезни сердца, была подтверждена во многих последующих работах.
В настоящее время выявлен целый ряд факторов риска развития атеросклероза и ишемической болезни сердца (ИБС), к которым относятся:
- нарушения липидного обмена;
- артериальная гипертензия;
- курение;
- избыточная масса тела;
- наследственность;
- нарушение толерантности к углеводам;
- мужской пол;
- повышение уровня маркеров, указывающих на наличие воспалительных изменений.
У одного пациента чаще всего выявляются два или более фактора риска. При этом, даже если каждый в отдельности показатель увеличен незначительно, но налицо два-три или более факторов риска, то вероятность развития сердечно-сосудистых заболеваний возрастает в геометрической прогрессии [1].
В практике для оценки этого суммарного риска используются рекомендованные Европейским обществом кардиологов таблицы, в которых учитываются такие факторы, как пол пациента, курение, возраст, уровень АД, уровень холестерина. Эти показатели выражаются в процентах и указывают на вероятность развития осложнений ИБС или летального исхода за десять лет. Оценка этого суммарного риска является решающей для определения тактики профилактических и лечебных мероприятий. В качестве величины, указывающей на необходимость активных профилактических и лечебных мероприятий, принят риск в 20% за десять лет. Особенно важное значение эти факторы риска приобретают у пациентов, уже страдающих ИБС.
К сожалению, в таблицах не могут быть учтены все факторы риска. При наличии этих факторов у больных с сахарным диабетом еще более возрастает опасность развития осложнений. До сих пор нет полной определенности относительно значения таких факторов, как гиподинамия, возраст больных. В ходе исследования LA-VA Study (Los-Angeles Veteran Administration Dietary Study) проводилось лечение энтеросорбентом холестирамином в сочетании с ниацином (лекарственной формой никотиновой кислоты с медленным высвобождением) на фоне строгой гипохолестериновой диеты. На протяжении восьми лет было выявлено снижение смертности у лиц моложе 65 лет, тогда как у лиц старше 70 лет эффект отсутствовал. Многие исследователи по-разному оценивают значимость дислипидемии как одного из важнейших факторов риска сердечно-сосудистых заболеваний у пациентов старше 80 лет. Исследования эффективности гипохолестеринемической терапии в этой возрастной группе проводятся в настоящее время.
В последнее время большое значение придается наличию маркеров, указывающих на воспалительные изменения. Классические патофизиологические исследования продемонстрировали присутствие воспалительных клеток, таких как моноциты, макрофаги и Т-лимфоциты, на всех стадиях развития атеросклероза. Эти морфологические изменения предшествовали дисфункции эндотелиальных клеток, вызывая адгезию молекул при взаимодействии с воспалительными клетками.
В последние годы доказано, что появление маркеров системного воспаления, таких как СРБ (С-реактивный белок), фибриноген и др., предшествует развитию сердечно-сосудистых осложнений [6, 7]. Эти изменения могут выявляться и у больных с нестабильной стенокардией еще до развития очаговых изменений миокарда. Их наличие у больных с высоким уровнем общего холестерина (ОХС) и холестерина липопротеинов низкой плотности (ХС-ЛПНП) резко повышает риск возникновения осложнений. Исследование ЕСАТ (European Concerted Action on Thrombosis and Disabilities Angina Pectoris Study) продемонстрировало увеличение риска развития сердечно-сосудистых осложнений у больных со стабильной стенокардией и высоким уровнем СРБ по сравнению с аналогичными больными и низким уровнем СРБ [5]. По данным Berk, у 90% больных с нестабильным течением стенокардии был выявлен повышенный уровень СРБ, а при стабильной стенокардии этот показатель оказался повышен только у 13% больных [4]. Liuzzo показал, что у больных с нестабильной стенокардией и повышенным уровнем СРБ чаще наблюдались ишемические атаки, такие пациенты нуждались в хирургическом лечении и у них в большем проценте случаев развился острый инфаркт миокарда (ОИМ), чем у аналогичной группы больных с нестабильной стенокардией и пониженным уровнем СРБ [8]. В ходе проведенного в 1998 году исследования SHHS (Scottish Heart Health Study) на примере почти 10 тыс. пациентов была доказана тесная взаимосвязь повышенного уровня фибриногена плазмы крови с развитием ИБС и смертностью от сердечно-сосудистых заболеваний [10]. Возможно, именно эти изменения помогут объяснить случаи развития атеросклероза у больных с нормальными показателями ОХС и ХС-ЛПНП.
Для более адекватного анализа нарушений липидного обмена важно оценивать не только уровень ОХС в крови, но и уровень ХС-ЛПНП, холестерина липопротеинов высокой плотности (ХС-ЛПВП), их соотношение, индекс атерогенности, уровень триглицеридов (ТГ), а также уровень Апо-белков А и В, от которых зависит транспортная функция липопротеинов. По своим физическим свойствам липопротеины плазмы крови подразделяются на следующие фракции: хиломикроны, липопротеины очень низкой плотности (ЛПОНП), липопротеины промежуточной плотности (ЛППП), ЛПНП, ЛПВП.
Индекс атерогенности определяется как отношение разности ОХС и ХС-ЛПВП к ХС-ЛПВП. Еще более важным является определение уровня не липопротеинов, а Апо-белков, входящих в их состав. Однако в настоящее время эти методы только начинают внедряться в клиническую практику. Нормальные показатели уровня основных липидов представлены в табл. 1.
Для удобства запоминания нормальных показателей можно использовать правило один-два-три-четыре-пять, в котором:
- менее 5 — уровень общего холестерина;
- менее 4 — индекс атерогенности;
- менее 3 — уровень ХС-ЛПНП;
- менее 2 — уровень ТГ;
- более 1 — уровень ХС-ЛПВП.
Данные нормативы, кроме индекса атерогенности, представлены в ммоль/л. В литературе также встречаются измерения показателей холестерина и триглицеридов в мг/дл. Для перевода мг/дл в ммоль/л необходимо величину, измеряемую в мг/дл, разделить на 38,7 (для холестерина) и на 88,5 (для триглицеридов).
Однако в практической медицине у большинства больных с ИБС или с многочисленными факторами риска развернутое исследование липидного профиля не проводится или проводится не в полном объеме. Так, количество больных с ИБС, у которых исследовался липидный профиль, в США в 1999 году составило всего 44% (из 48 586 больных); целевой уровень ХС-ЛПНП менее 100 ммоль/л (100 мг/дл), рекомендованный Американской ассоциацией кардиологов, был достигнут лишь у 25% этих больных [9]. Достижение данного уровня всего у одной четверти больных демонстрирует отсутствие настороженности и недооценку важности значения своевременной коррекции этих показателей. Мы не располагаем аналогичными данными по России, но трудно себе представить, чтобы результат оказался более обнадеживающим.
Крайне важным, на наш взгляд, является отношение к нормативным показателям. Описываемой во многих руководствах и учебниках тактики, предусматривающей назначение пациентам с гиперхолестеринемией немедикаментозного лечения в течение двух месяцев с последующим повторным исследованием липидограммы, следует придерживаться лишь в случаях, когда речь идет о первичной профилактике ИБС или больных ИБС со стабильным течением стенокардии. В случаях выраженной дислипидемии, сочетающейся с клинической картиной прогрессирующего течения стенокардии и/или изменениями при функциональных пробах, необходимо проводить быстрое и достаточно агрессивное лечение. Соглашаясь с важностью проведения немедикаментозного лечения у данного контингента больных в полном объеме, мы вынуждены акцентировать внимание на необходимости одновременного начала лекарственной терапии. При выраженной гиперхолестеринемии у таких больных возлагать надежды на эффективность немедикаментозного лечения означает упустить время и подвергнуть больного дополнительному риску. То же можно сказать о медикаментозном лечении гипохолестеринемическими средствами у больных с острым коронарным синдромом (нестабильной стенокардией и Q-необразующим ИМ) при нормальных или незначительно повышенных уровнях ОХ и ХС-ЛПНП. Это объясняется тем, что статины обладают не только гипохолестеринемическим действием. Так, у пациентов с нестабильной стенокардией понижение уровня ОХ при терапии статинами сопровождалось улучшением эндотелиальной функции сосудов, отмечавшимся через шесть недель (Dupurs J. et al, 1999) [11].
В зависимости от повышения той или иной фракции холестерина и/или триглицеридов выделяют пять типов дислипидемий (по Фридриксону) [2]. Классификация ВОЗ с предположительной степенью риска развития атеросклероза, основанная на классификации Фридриксона, представлена в табл. 2.
Наиболее атерогенны, опасны в плане развития сердечно-сосудистых заболеваний и широко распространены дислипидемии IIА, IIБ и IV типа. Если невозможно провести развернутый анализ липидограммы, эти типы дислипидемий можно выявить и путем определения только ХС и ТГ.
Данные, позволяющие выявить тип дислипидемий по уровню этих показателей, представлены в табл. 3.
Эта классификация, достаточно простая и понятная для клиницистов, все же имеет ряд недостатков. Так, в нее не вошел ХС-ЛПВП, значение которого для решения вопроса о тактике лечения и прогнозе является крайне важным.
Не менее значимым представляется и определение причин возникновения дислипидемии, которые подразделяются на первичные и вторичные [3].
Первичные гиперхолестеринемии обусловлены наследственными нарушениями липидного обмена. При семейной гиперхолестеринемии по наследству передаются «дефектные» гены, ответственные за синтез рецепторов к ЛПНП. При гомозиготной форме синтез рецепторов полностью нарушен. Это приводит к невозможности захвата ЛПНП и быстрому накоплению их в крови. Для этой формы характерны клинические проявления уже в раннем детстве, она сопровождается развитием сосудистых осложнений и образованием сухожильных ксантом. При гетерозиготной форме количество рецепторов значительно снижено, но они все-таки имеются, поэтому заболевание развивается медленнее и атерогенные осложнения проявляются к 25-30 годам. Это чаще всего IIA тип дислипидемии со значительным повышением уровня ОХ, ХС-ЛПНП и нормальным уровнем ТГ. В клинической картине у таких больных часто встречаются ксантомы и ксантелазмы. Также весьма распространена в этой группе семейная комбинированная и полигенная гиперхолестеринемия. Семейная гиперлипидемия III типа встречается значительно реже. Случаи семейной гиперальфахолестеринемии обычно не сопровождаются развитием атеросклеротических заболеваний и не представляют угрозы для больного.
Вторичные дислипидемии встречаются значительно чаще. Они либо обусловлены нарушением питания, когда имеет место избыточное потребление пищи, богатой холестерином, либо возникают в результате таких заболеваний, как гипотиреоз, нефротический синдром, подагра, сахарный диабет, ожирение и др. Нарушения липидного обмена могут возникнуть или усугубиться на фоне лечения других заболеваний такими препаратами, как тиазидовые диуретики, иммуносупрессоры. Роль b-блокаторов ограничивается повышением уровня ТГ и некоторым снижением уровня ХС-ЛПВП. Отрицательное проатерогенное действие при этом значительно уступает положительному эффекту b-блокаторов как антиишемических, антиаритмических и гипотензивных средств [3].
Дислипидемии являются одной из наиболее важных причин развития атеросклероза, поэтому их своевременная диагностика и правильное лечение могут замедлить процесс развития атеросклероза и уменьшить риск сердечно-сосудистых осложнений.
Литература
1. Либов И. А., Черкесова С. В., Ройтман А. П. Современные аспекты дислипопротеинемий и практические подходы к их лечению // Московский медицинский журнал. № 3. 1998. С. 34-37.
2. Томпсон Г. Р. Руководство по гиперлипидемии. MSD, 1990.
3. Шпектор А. В., Васильева Е. Ю. Кардиология: ключи к диагнозу. Видар, 1996, с. 295-309.
4. Berk B. C., Weintraub W. S., Alexander R. W. Elevation of C-reactive protein in «activ» coronary artery disease // Am. J. Cardiol. 1990: 98: 2219-2222.
5. Haverkate F., Thompson S. G., Pyke S. D. M. et al, for the European Concerted Action on Thrombosis and Disabilities Angina Pectoris Study Group. Prodaction of C-reactive protein and risk of coronary events in stable and unstable angina // Lancet. 1997; 349: 462-466.
Дислипидемия – симптомы и лечение
Что такое дислипидемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чернышев А. В., кардиолога со стажем в 32 года.


Определение болезни. Причины заболевания
Дислипидемия (ДЛ) — патологический синдром, связанный с нарушением обмена липидов и липопротеидов, т.е. изменением соотношения их концентрации в крови. [1] Он является одним из главных факторов риска атеросклероз зависимых заболеваний.
Липиды и липопротеиды — одни из источников энергии, необходимой организму человека. Они представляют собой жироподобные органические соединения. Липиды входят в состав липопротеидов.
Причины, приводящие к развитию дислипидемии, можно разделить на неизменяемые (эндогенные) и изменяемые (экзогенные).
К первым относится возраст, пол, гормональный фон и наследственная предрасположенность.
Группа изменяемых факторов риска ДЛ более многочисленна. К основным причинам относятся:
- нерациональное питание (избыточное потребление калорий, насыщенных жиров, простых углеводов);
- курение табака;
- избыточный вес (висцеральное ожирение);
- сахарный диабет;
- злоупотребление алкоголем;
- повышенное артериальное давление;
- длительный стресс;
- малоподвижный образ жизни;
- систематическое физическое перенапряжение;
- хроническое субклиническое воспаление.
Также причинами ДЛ могут быть различные заболевания, патологические синдромы и приём некоторых медикаментов.
От внешних факторов больше зависит содержание в крови таких жировых субстанций, как хиломикроны и триглицериды. До 80% холестерина липопротеинов низкой плотности синтезируется в организме, главным образом, в печени и в меньшей степени зависит от внешних факторов. Семейно-генетический формы ДЛ полностью зависят от наследственных факторов. [1] [9]
Симптомы дислипидемии
Так как ДЛ является лабораторным синдромом, то её проявления связаны с атеросклерозом артерий тех органов и тканей, которые они кровоснабжают:
- ишемия головного мозга;
- ишемическая болезнь сердца;
- облитерирующий атеросклероз артерий нижних конечностей и т. д.
Ишемическая болезнь сердца – наиболее распространённое и грозное атеросклероз зависимое заболевание. От него погибает больше людей, чем от всех видов рака. Чаще всего это заболевание проявляется в виде стенокардии или инфаркта миокарда.
Стенокардию раньше называли “грудной жабой”, что точно характеризует симптомы заболевания — давящие или сжимающие ощущения за грудиной на высоте физической или эмоциональной нагрузки, продолжающиеся несколько минут и прекращающиеся после прерывания нагрузки или приёма нитроглицерина.
Инфаркт миокарда связан с разрывом атеросклеротической бляшки в сердечной артерии и формированием тромба на бляшке. Это приводит к быстрому перекрытию артерии, острой ишемии, повреждению и некрозу миокарда.
От хронической и острой ишемии может страдать головной мозг, что проявляется головокружением, потерей сознания, выпадением речевой и двигательной функции. Это не что иное, как мозговой инсульт или прединсультное состояние — транзиторная ишемическая атака. При облитерирующем атеросклерозе нижних конечностей происходит снижение кровоснабжение ног. Стоит отметить, что долгое время атеросклероз остаётся бессимптомным, клинические проявления начинаются при сужении артерии на 60-75%.
Семейно-генетические дислипидемии могут проявляться стигматами, такими как ксантомы кожи и ксантелазмы век.
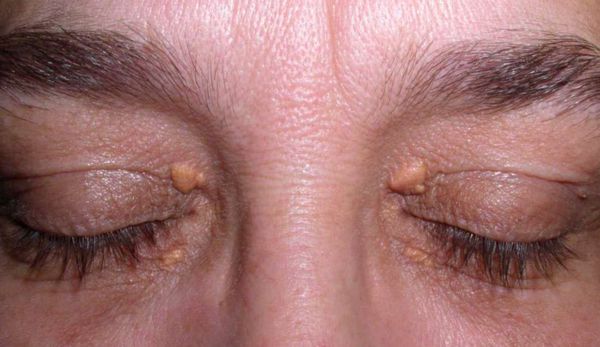
Значительное повышение концентрации триглицеридов крови (более 8 ммоль/л) может приводить к острому панкреатиту, который сопровождается сильной болью в верхнем отделе живота, тошнотой, рвотой, учащённым сердцебиением и общей слабостью.
Патогенез дислипидемии
Основными липидами плазмы крови являются:
- холестерин (ХС) — предшественник желчных кислот, половых гормонов и витамина Д;
- фосфолипиды (ФЛ) — основные структурные компоненты всех клеточных мембран и внешнего слоя липопротеиновых частиц;
- триглицериды (ТГ) — липиды, образующиеся из жирных кислот и глицерина, которые поступают в организм с пищей, затем транспортируются в жировые депо или включаются в состав липопротеинов.
Жирные кислоты (ЖК) плазмы крови — источник энергии и структурный элемент ТГ и ФЛ. Они бывают насыщенными и ненасыщенными. Насыщенные ЖК входят в состав животных жиров. НенасыщенныеЖК составляют растительные жиры и делятся на моно- и полиненасыщенные жирные кислоты. Мононенасыщенные ЖК в большом количестве содержаться в оливковом масле, а полиненасыщенные — в рыбьем жире и других растительных маслах. Считается, что все эти жиры необходимы человеку, их сбалансированное количество должно составлять до 30% суточного каллоража пищи и распределяться примерно на три равные части между моно-, полиненасыщенными и насыщенными ЖК.
Соединение жиров с белками называют липопротеинами или липопротеидами.
Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза
Российское кардиологическое общество (РКО)
Национальное Общество по изучению Атеросклероза (НОА)
Российское общество кардиосоматической реабилитации и вторичной профилактики (РосОКР)
Москва. 2012 год
Разработан Комитетом экспертов Российского кардиологического общества (РКО), Национального общества по изучению атеросклероза (НОА) и Российского общества кардиосоматической реабилитации и вторичной профилактики (РосОКР)
Аронов Д.М. (Москва)
Арабидзе Г.Г. (Москва)
Ахмеджанов Н.М. (Москва)
Бойцов С.А. (Москва)
Бубнова М.Г (Москва)
Грацианский Н.А. (Москва)
Денисенко А.Д. (С-Петербург)
Ерегин С.Я. (Ярославль)
Карпов Р.С. (Томск)
Карпов Ю.А. (Москва)
Кобалава Ж.Д. (Москва)
Коновалов Г.А. (Москва)
Константинов В.О. (Санкт-Петербург)
Кухарчук В.В. (Москва)
Лякишев А.А. (Москва)
Мартынов А.И. (Москва)
Небиеридзе Д.В. (Москва)
Никитин Ю.П. (Новосибирск)
Ойноткинова О.Ш. (Москва)
Перова Н.В. (Москва)
Покровский С.Н. (Москва)
Рогоза А.Н. (Москва)
Сергиенко И.В. (Москва)
Скибицкий В.В. (Краснодар)
Сусеков А.В. (Москва)
Титов В.Н. (Москва)
Чазова И.Е. (Москва)
Шалаев С. В. (Тюмень)
Щербакова М.Ю. (Москва)
Рабочая группа по подготовке текста Рекомендаций:
В.В. Кухарчук, Г.А.Коновалов, А.В. Сусеков, И.В. Сергиенко, А.Е. Семенова, Н.Б. Горнякова, Е.Ю. Соловьева, М.Ю. Зубарева
Список сокращений
АГ – артериальная гипертония
АД – артериальное давление
АКШ – аортокоронарное шунтирование
АЛТ – аланиновая трансаминаза
АСБ – атеросклеротическая бляшка
АСТ – аспарагиновая трансаминаза
Апо А – аполипопротеин А
Апо В – аполипопротеин В
вч СРБ – С-реактивный белок, определенный высокочувствительным методом
ГМГ-КоА – гидроксиметил глутарил коэнзим А
ЖК – жирные кислоты
ЖКТ – желудочно-кишечный тракт
ИМ – инфаркт миокарда
ИМТ – индекс массы тела
КПФ – каскадная плазмафильтрация
ЛВП – липопротеиды высокой плотности
ЛНП – липопротеиды низкой плотности
ЛОНП – липопротеиды очень низкой плотности
ЛПИ – лодыжечно-плечевой индекс
Лп(а) – липопротеид (а)
ЛпАФЛ-А2 – липопротеидассоциированная фосфолипаза А2
ЛПП – липопротеиды промежуточной плотности
МИ – мозговой инсульт
МС – метаболический синдром
МСКТ – мультиспиральная компьютерная томография
НЖК – насыщенные жирные кислоты
НК – никотиновая кислота
ОКС – острый коронарный синдром
ОХС – общий холестерин
ПНЖК – полиненасыщенные жирные кислоты
САД – систолическое артериальное давление
СГХС – семейная гиперхолестеринемия
СД – сахарный диабет
СЖК – секвестранты желчных кислот
СН – сердечная недостаточность
ССЗ – сердечно-сосудистые заболевания
ССР – сердечно-сосудистый риск
ТИА – транзиторная ишемическая атака
ТИМ – толщина комплекса интима-медиа
ФР – факторы риска
ХС ЛВП – холестерин липопротеидов высокой плотности
ХС ЛНП – холестерин липопротеидов низкой плотности
ХС – не ЛВП – холестерин, не связанный с липопротеидами высокой плотности (атерогенный)
ХБП – хроническая болезнь почек
ХПН – хроническая почечная недостаточность
ЧСС – частота сердечных сокращений
FDA – Food and Drug Administration (Американский комитет по контролю за пищевыми продуктами и средствами медицинского назначения)
1. Введение
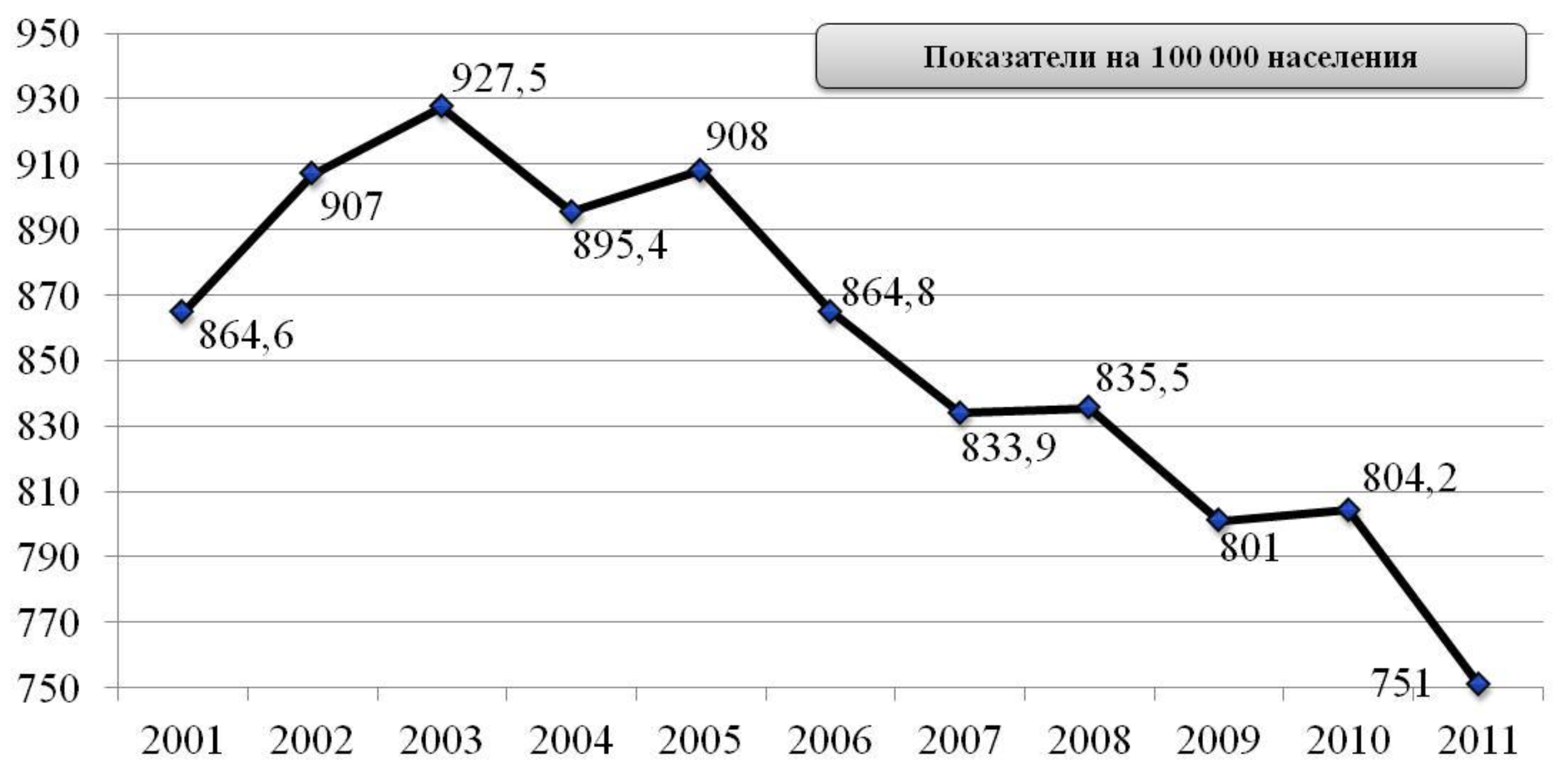
Со времени выпуска IV пересмотра Российских рекомендаций «Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза» прошло три года. Отрадно отметить, что за это время наметилась тенденция по снижению смертности от ССЗ в нашей стране. В настоящее время показатель смертности от ССЗ, по данным Роскомстата, составляет 75З на 100 тысяч населения (рис 1). Следует, однако признать, что по этому показателю мы существенно отстаем от развитых стран мирового сообщества, где в среднем он составляет 150 -200 человек на 100 тысяч населения.
В 2011 году выпущены Европейские рекомендации по коррекции нарушений липидного обмена под эгидой Европейских обществ кардиологии и атеросклероза. В них нашли отражение последние достижения в области профилактики, диагностики и терапии атеросклероза. Прежде всего, существенно изменилась оценка категорий риска. В частности, всех больных с клиническими проявлениями атеросклероза в настоящее время рекомендуется относить к категории очень высокого риска. Это в свою очередь привело к переоценке значений целевого уровня ХС ЛНП для каждой категории риска. В новом варианте рекомендаций возможности шкалы SCORE в оценке риска существенно расширились. В шкалу, наряду с прежними параметрами, введен параметр уровня ХС ЛВП, что позволяет более точно оценивать риск ССЗ. Так же, шкала SCORE дает возможность рассчитать величину относительного сердечно-сосудистого риска у лиц моложе 40 лет, более точно оценить степень риска у больных с СД и риск не только фатального исхода, но и развития ИБС. Существенное место в рекомендациях отводится дополнительным методам обследования с целью выявления атеросклероза, протекающего без клинических проявлений. Речь идет в первую очередь о внедрении в клиническую практику методов ультразвукового дуплексного сканирования сонных артерий, МСКТ для оценки кальциноза коронарных артерий и ряда других неинвазивных методов оценки состояния сосудистой стенки.
Что касается биохимических маркеров атеросклероза, то в Европейских рекомендациях важная роль отводится определению ХС ЛВП и повышенного уровня ТГ в качестве маркеров атерогенной ДЛП, в особенности у больных с СД и МС. С другой стороны, во многих ведущих клиниках мира все чаще стали определять новые лабораторные параметры в качестве дополнительных маркеров сердечно-сосудистого риска: вч СРБ, ЛпАФЛ А-2, апобелки Апо А-1, апо В – 100, Лп(а).
Важное место в Европейских рекомендациях уделяется терапии дислипидемии. Терапия статинами остается основным подходом для нормализации липидного обмена и достижения целевого уровня ХС ЛНП. Очерчена ниша для других гиполипидемических препаратов. Существенно расширен раздел, касающийся коррекции нарушений липидного обмена в различных группах населения; в последней версии приводятся особенности диагностики и терапии нарушений липидного обмена у больных с периферическим атеросклерозом, СД, с ХПН, с ревматоидным артритом, перенесших операцию по трансплантации сердца и др.
С учетом изложенного, решено отразить перечисленные изменения в Российских рекомендациях по коррекции ДЛП, что должно способствовать повышению уровня профилактики и медикаментозной терапии у пациентов с нарушениями липидного обмена, как одного из важнейших факторов развития атеросклероза и его осложнений.
2. Класс и уровень доказанности рекомендаций.
Рекомендации должны помочь практическим врачам принять правильные решения в различных клинических ситуациях. Для этого важно ориентироваться в классе рекомендаций и уровнях доказанности каждого из рекомендуемых вмешательств. В таблицах 1 и 2 приведены классификация, по которой оцениваются рекомендации и уровень их доказанности.
Рекомендуемое вмешательство скорее полезно и эффективно .
Рекомендуемое вмешательство скорее не полезно, чем эффективно.
Польза, эффективность рекомендуемого вмешательства, терапии не подтверждена в исследованиях и в некоторых случаях может принести вред.
Данные основываются на результатах одного рандомизированного исследования или нескольких нерандомизированных исследований.
Рекомендуемые методы основаны на соглашении экспертов, отдельных клинических наблюдениях, на стандартах оказания медицинской помощи.
*Все таблицы адаптированы из рекомендаций “ESC/EAS Guidelines for the Management of Dyslipidemias” European Heart Journal Vol 32 Number 14 July 2011 с разрешения.
3. Обследование пациентов и оценка риска развития сердечно-сосудистых осложнений.
Современный алгоритм обследования состоит из следующих основных этапов:
выявление клинических проявлений атеросклероза;
определение липидного профиля и других биохимических маркеров атеросклероза;
оценка уровня ССР;
проведение неинвазивных, инструментальных методов обследования для уточнения степени ССР.
Скрининг с целью выявления ССЗ рекомендуется проводить у всех мужчин старше 40 лет, у всех женщин старше 50 лет.
Уже на этапе скрининга нужно выявить основные факторы риска развития атеросклероза и его осложнений (Табл. 3).
Мужчины > 40 лет, Женщины > 50 лет или с ранней менопаузой
Вне зависимости от количества
АД≥140/90 мм рт.ст. или постоянный прием антигипертензивных препаратов
Сахарный диабет 2 типа
Глюкоза натощак >6,0ммоль/л (110мг/дл)
Раннее начало ИБС у ближайших родственников (отягощенная наследственность)
Инфаркт миокарда или нестабильная стенокардия у мужчин в возрасте 94 см, у женщин > 80 см, или индекс массы тела ≥ 30 кг/м2
Хроническое заболевание почек*
ХПН со снижением СКФ Таблица 4. Классификация гиперлипопротеидемий (ВОЗ).
10ммоль/л) опасна развитием острого панкреатита.
В таких случаях первостепенной задачей является снижение уровня ТГ.
Оптимальные значения липидных параметров у пациентов различных категорий риска представлены в таблице 5.
gormed.su
Дислипидемия (нарушение холестеринового гомеостаза и другие липидные нарушения)
Заказать звонок
Дислипидемия – это нарушение уровня липидов в крови, которое часто приводит к атеросклерозу. Патология возникает на фоне повышения холестерина в организме и диагностируется, в зависимости от страны, у каждого второго – каждого пятнадцатого человека. Обнаружить болезнь можно с помощью липидограммы.
Симптомы
При дислипидемии заметны такие внешние проявления:
- ксантомы – узелки с холестерином над сухожилиями, чаще всего на кисти;
- ксантелазмы – отложения под кожей век;
- липоидная дуга роговицы – ободок серовато-белого цвета по краям роговицы глаза.
Если заболевание прогрессирует и приводит к атеросклерозу, добавляются симптомы поражения органов.
Классификация дислипидемии
Заболевание бывает первичным и вторичным. В первом случае оно носит наследственный характер, во втором – возникает на фоне других болезней. Если дислипедимия возникла вследствие избыточного потребления в пищу животных жиров, ее называют алиментарной. В зависимости от того, липиды какого типа повышаются, патологию также классифицируют на пять типов.
Причины
- Наследственность.
- Гипотиреоз – нарушение функций щитовидной железы.
- Сахарный диабет.
- Обструктивные заболевания печени.
- Прием мочегонных, иммунодепрессантов и других лекарственных препаратов.
- Повышенное содержание в пище животных жиров.
Среди провоцирующих факторов – малоподвижный образ жизни, злоупотребление холестерином, прием алкоголя, курение, а также стрессовый тип характера. Чем раньше пациент из группы риска обратится к специалисту по липидологии, тем выше его шансы избежать осложнений.
Диагностика дислипидемии
На первичном приеме врач анализирует состояние пациента и его жалобы, выясняет анамнез личный и семейный, проводит физикальный осмотр на предмет наличия ксантом, ксантелазм и липоидной дуги роговицы. Для уточнения диагноза назначают:
- анализ крови и мочи – чтобы определить наличие воспалительного процесса;
- биохимический анализ крови;
- липидограмму;
- иммунологический анализ крови;
- генетический анализ – при необходимости.
Принципы лечения вторичной дислипидемии
Если заболевание развилось на фоне другой болезни, очень важно определить первоисточник и устранить его. Комплексная терапия включает немедикаментозные и медикаментозные методы.
Немедикаментозное лечение
Пациенту важно нормализовать массу тела. С этой целью ему назначают дозированные физические нагрузки и диету с ограничением животных жиров. Рацион необходимо обогатить витаминами и пищевыми волокнами, отдать предпочтение овощам и фруктам. Обязателен отказ от алкоголя и курения, иначе другие действия будут бессмысленны.
Медикаментозное лечение включает такие препараты:
- статины – для снижения синтеза холестерина в печени, для снятия воспаления;
- ингибиторы абсорбции холестерина в кишечнике;
- секвестранты желчных кислот;
- фибраты – для снижения уровня триглицеридов и повышения уровня липопротеидов высокой плотности;
- полиненасыщенные жирные кислоты омега-3.
Прогрессивные специалисты по липидологии практикуют и экстракорпоральные методы, показанные при тяжелых формах заболевания. Для пациентов с наследственной формой разработаны методы генной инженерии.
Профилактика
При отсутствии лечения дислипидемия приводит к атеросклерозу с хроническими и острыми осложнениями. В первом случае развивается хроническая ишемия в зоне кровоснабжения, где образовалась атеросклеротическая бляшка. Во втором – острая сосудистая недостаточность из-за закрытия просвета сосудов, а затем инфаркт различных органов.
Прогноз зависит от локализации атеросклероза, скорости развития изменений и провоцирующих факторов, на которые можно повлиять. Очень важно нормализовать массу тела и скорректировать диету, отказаться от вредных привычек и эмоциональных перегрузок, перейти на программу физической активности по индивидуальному графику.
Специалисты Клиники профессора Горбакова расскажут об этих и других профилактических методах, с помощью которых вы сможете сохранить здоровье и предупредить серьезные последствия.
Симптомы дислипидемии, как она связана с атеросклерозом, диагностические и лечебные мероприятия
Дислипидемия (ДЛП) – это нарушение нормального (физиологичного) соотношения липидов (жиров) крови. При длительном существовании приводит к развитию атеросклероза и заболеваниям сердечно-сосудистой системы, увеличивая риск развития таких серьёзных заболеваний, как инфаркт и инсульт.
“Плохой” холестерин, гиперхолестеринемия, плохой липидный профиль.
Синонимы английские
Dyslipidemia, “bad” cholesterol, hypercholesterolemia, abnormal lipid profile.
Дислипидемия длительное время никак себя не проявляет и может быть обнаружена случайно. Хотя она относится в большей степени к лабораторным терминам, у некоторых людей могут быть и внешние проявления, связанные с отложением холестерина на различных участках тела:
- ксантомы – плотные узелки над сухожилиями (плотными структурами, присоединяющими мышцы к костям), аще они встречаются на кистях, реже на подошвах стоп, ладонях;
- ксантелазмы – плоские узелки желтого цвета или узелки, не отличающиеся по цвету от других участков кожи, под кожей век;
- липоидная дуга роговицы – белый либо серовато-белый ободок по краям роговицы глаза, появление этого симптома в возрасте до 50 лет свидетельствует о наличии наследственной дислипидемии.
Чаще всего внешние признаки наблюдаются у лиц с наследственными нарушениями липидного обмена.
Также могут быть различные симптомы поражения органов, которые появляются при развитии атеросклероза вследствие ДЛП, например боли в области сердца, боли в ногах при ходьбе, нарушение памяти, головокружение. При наследственных дислипидемиях первыми проявлениями могут быть инсульт или инфаркт без каких-то хронических заболеваний.
Кто в группе риска?
- Лица, у которых у одного или у обоих родителей диагностирована дислипидемия или раннее развитие атеросклероза;
- люди с такими заболеваниями, как сахарный диабет, гипертоническая болезнь, гипотиреоз, хроническая болезнь почек, метаболический синдром, синдром Кушинга;
- люди с ожирением (ИМТ 30 и выше), ведущие сидячий образ жизни;
- люди с такими вредными привычками, как курение, злоупотребление алкоголем (повышает ТГ);
- женщины после наступления менопаузы;
- мужчины старше 45 лет;
- люди, принимающие лекарственные препараты, которые могут негативно влиять на липидный профиль (например, глюкокортикоиды, бета-блокаторы, некоторые диуретики, ретиноиды, анаболические стероиды, антидепрессанты).
Общая информация о заболевании
Холестерин (ХС) – это восковое вещество, которое содержится во всех клетках вашего тела. Он синтезируется главным образом в печени и в меньших количествах во многих других органах. 20-30% ХС поступает в организм с пищей. Он имеет несколько различных функций, включая хранение энергии, трансдукцию сигналов, создание клеточных структур, производство гормонов и стероидов, активацию ферментов, поддержку функции мозга и поглощение жирорастворимых витаминов. Холестерин и триглицериды (ТГ) переносятся с кровотоком в комплексе с белками и в таком виде они называются липопротеидами. В зависимости от плотности выделяют следующие основные виды ЛП: хиломикроны (ХМ), липопротеиды очень низкой плотности (ЛПОНП), липопротеиды низкой плотности (ЛПНП), липопротеиды промежуточной плотности (ЛППП), липопротеиды высокой плотности (ЛПВП).
В ЛПНП содержится 65-75% всего ХС плазмы. ТГ входят в состав практически всех ЛП, но преобладают в ХМ и ЛПОНП. После приема жирной пищи их концентрация в крови быстро повышается, но в норме через 10-12 часов возвращается к исходному уровню.
Дислипидемия обычно означает, что уровни ЛПНП или ТГ слишком высоки. Также это может означать, что уровень ЛПВП слишком низок. ЛПНП считают “плохим” типом холестерина, так как они могут накапливаться и образовывать бляшки на стенках артерий, сужая таким образом их просвет. Данное состояние называется атеросклерозом. Атеросклероз, например, коронарных сосудов, может стать причиной ишемической болезни сердца (ИБС) и вызвать сердечный приступ.
Также известно, что очень высокий уровень триглицеридов значительно увеличивает риск развития панкреатита и гепатоспленомегалии.
ЛПВП – это “хороший” холестерин, потому что он помогает удалять ЛПНП из крови.
Триглицериды хранятся в жировых клетках – источники энергии про запас. Если человек употребляет больше калорий, чем расходует, то все излишки могут перейти в триглицериды.
Высокий уровень триглицеридов, как и ЛПНП, повышает риск развития сердечного приступа и/или инсульта. Низкий уровень ЛПВП также связан с более высоким риском “сосудистых катастроф”.
Дислипидемия по механизму возникновения может быть первичной или вторичной. Первичная дислипидемия наследуется, а вторичная является приобретенным состоянием. При наследственном варианте заболевания определенные мутации гена могут вызывать перепроизводство или дефектное выведение триглицеридов, высокий уровень ЛПНП или недопроизводство/чрезмерное выведение ЛПВП.
Среди первичных дислипидемий выделяют следующие заболевания:
- семейная комбинированная гиперлипидемия – это наиболее распространенная наследственная причина высокого содержания ЛПНП и триглицеридов; как правило, первые симптомы, указывающие на данную патологию, появляются в подростковом возрасте или в возрасте 20 лет; лица с данным заболеванием подвергаются более высокому риску ранней ИБС, которая может привести к сердечному приступу;
- семейная гиперхолестеринемия и полигенная гиперхолестеринемия – оба заболевания характеризуются высоким уровнем общего холестерина (ОХС);
- семейная гиперапобеталипопротеинемия – это заболевание связано с высоким уровнем аполипопротеина В – белка, который является частью ЛПНП.
В зависимости от типа жиров, уровень которых повышен, выделяют чистую, или изолированную, гиперхолестеринемию (повышение в крови холестерина в составе липопротеидов), чистую гипертриглицеридемию (повышение только ТГ) и смешанную, или комбинированную, гиперлипидемию (повышение в крови и холестерина, и триглицеридов).
Также дислипидемии классифицируются по Фредриксону:
- 1 тип – наследственная гиперхиломикронемия: в крови повышены только хиломикроны, ТГ в норме или повышены; единственный тип дислипидемии, способность которого вызывать атеросклероз не доказана;
- 2а тип – наследственная, полигенная (обусловленная наследственными факторами и влиянием внешней среды) гиперхолестеринемия: в крови повышены ЛПНП, ТГ в норме;
- 2b тип – комбинированная гиперлипидемия: в крови повышены ОХС, ЛПНП, ЛПОНП и ТГ;
- 3 тип – наследственная дисбеталипопротеидемия: в крови повышены ЛППП, ТГ, ОХС;
- 4 тип – эндогенная гиперлипидемия: в крови повышены ЛПОНП, ОХС чаще в норме, ТГ повышены; часто такое состояние сопровождается инсулинорезистентностью (ИР), ожирением центрального типа и повышенным артериальным давлением;
- 5 тип – наследственная гипертриглицеридемия: в крови повышены ЛПОНП и ХМ, ОХС и ТГ; характерна низкая атерогенность; встречается редко.
Кроме этого, существует ещё ХС ЛПВП (гипоальфалипопротеидемия). Этот тип чаще наблюдается у мужчин и сопровождается поражением коронарных и церебральных сосудов с риском развития инфаркта или инсульта.
Также отдельно выделяют алиментарную дислипидемию, которая развивается при избыточном употреблении в пищу животных жиров.
Принято считать, что самой частой причиной вторичной дислипидемии у мужчин является злоупотребление алкоголем (вторичная ДЛП V типа), а у женщин – гипотиреоз (чаще ДЛП IIа и IIб типов).
Очень часто термин гиперлипидемия используется взаимозаменяемо с дислипидемией. Но это не совсем точно. Гиперлипидемия характеризуется высоким уровнем общего холестерина за счет повышения ЛПНП или триглицеридов. А при дислипидемии уровень общего холестерина может быть нормальным, но уровни его фракций будут измененными.
Дислипидемия – это исключительно лабораторный показатель, выявляемый при специальном анализе крови – липидограмме:
- повышены ЛПНП;
- повышены ТГ;
- снижены ЛПВП;
- высокий коэффициент атерогенности (развития атеросклероза);
- общий холестерин чаще всего повышен, но может быть и в норме.
В зависимости от того, есть ли симптомы, указывающие на другие расстройства, могут понадобиться другие анализы, например измерение уровня глюкозы натощак, определение инсулинорезистентности, ферментов печени, креатинина, тиреотропного гормона и белка в моче.
Всем, кто старше 20 лет и не имеет сердечно-сосудистых заболеваний (ССЗ), Американская кардиологическая ассоциация рекомендует проверять уровень ОХС и ТГ каждые четыре-шесть лет. Если же есть факторы риска развития сердечных заболеваний (например, ожирение, сахарный диабет, низкий уровень ЛПВП, высокое кровяное давление), то придется проходить тестирование чаще. Если ранее была диагностирована гиперхолестеринемия, то после нормализации уровня общего холестерина всё равно необходимо сделать липидограмму, чтобы отследить уровень отдельных фракций липидов.
Детям обычно не нужно проходить тестирование на уровень ЛПНП. Но тем из них, кто подвергается большему риску (например, страдает ожирением, сахарным диабетом, гипертонией), липидограмма должна быть проведена впервые в возрасте от 2 до 10 лет.
При незначительном повышении “плохого” холестерина или ТГ можно добиться нормализации их уровней путем изменения образа жизни, отказа от вредных привычек, избавления от лишнего веса, правильным питанием, дозированными регулярными физическими нагрузками. Так, согласно заключению Американской ассоциации сердца, комплексные немедикаментозные мероприятия способны привести к снижению уровня ЛПНП на 15-25 мг/дл (0,4 – 0,65 ммоль/л). Если же в течение 8-12 недель эти методы малоэффективны, то добавляются лекарственные препараты. Лица с наибольшим риском развития ССЗ (ИБС, атеросклероз мозговых и периферических артерий, аневризма брюшного отдела аорты, СД) нуждаются в безотлагательном назначении гиполипидемической терапии.
В настоящее время для коррекции ДЛП используют ингибиторы ГМГ-КоА-редуктазы (статины), производные фиброевой кислоты (фибраты), никотиновую кислоту и ее современные лекарственные формы, секвентранты желчных кислот или анионообменные смолы, полиненасыщенные жирные кислоты (рыбий жир, омакор), ингибитор абсорбции ХС в кишечнике (эзетимиб).
Чаще всего рекомендуются статины (например, аторвастатин, симвастатин, флувастатин, церивастатин, розувастатин). Они помогают снизить уровень ЛПНП, препятствуя производству холестерина в печени, улучшают функцию эндотелия. Во время терапии необходимо контролировать липидные параметры, печеночные и мышечные ферменты (АЛТ, ACT, КФК) 1 раз в 3 месяца в течение первого года терапии, а в последующем не реже одного раза в 6 месяцев. В некоторых случаях вместо них или в дополнение к ним назначают другие препараты, например фибраты, омега-3-жирные кислоты.
Лечение дислипидемии должно всегда включать коррекцию основных проблем со здоровьем, которые повышают риск развития серьезных заболеваний, например высокое кровяное давление, сахарный диабет.
При недостаточной эффективности гиполипидемической лекарственной терапии могут использоваться инвазивные способы коррекции нарушений липидного обмена: плазмоферез и ЛПНПаферез.
Необходимо вести здоровый образ жизни, отказаться по возможности от вредных привычек, поддерживать свой вес на оптимальном уровне, сбалансированно питаться и не забывать о регулярных физических нагрузках.
- [40-039] Липидограмма
- [18-072] Аполипопротеин E (ApoE). Выявление полиморфизма e2-e3-e4
- [06-009] Аполипопротеин А1
- [06-008] Аполипопротеин B
- [06-178] Липопротеин (a)
- [06-015] Глюкоза в плазме
- [06-014] Гликированный гемоглобин (HbA1c)
- [06-071] Глюкозотолерантный тест (расширенный)
- [08-118] Тиреотропный гормон (ТТГ)
- [08-116] Тироксин свободный (Т4 свободный)
- [40-492] Расширенное лабораторное обследование сердца и сосудов
- [40-135] Лабораторное обследование при метаболическом синдроме
Атеросклероз: симптомы, диагностика, лечение
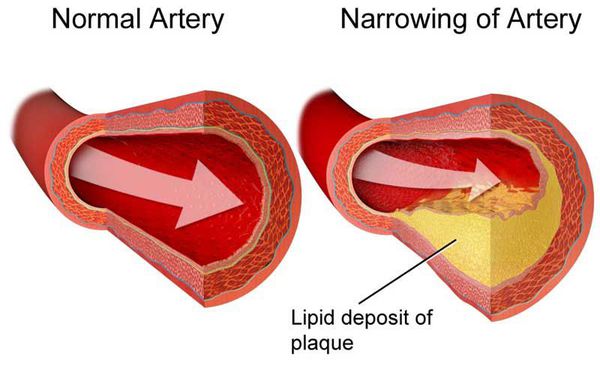
Атеросклероз – системное заболевание, при котором в первую очередь поражаются артерии. В стенке сосудов происходит отложение холестерина, вследствие чего образуются бляшки, препятствующие нормальному току крови.
Внутренние органы испытывают недостаток кислорода и питательных веществ, при медленном прогрессировании патологии их работа нарушается постепенно. В случае острого тромбоза с полным перекрытием кровотока возможно развитие тяжелых осложнений – инфаркта миокарда, инсульта, гангрены нижних конечностей и других опасных патологий.
Причины появления
Появление атеросклероза связано с нарушением обмена веществ в организме, дисбалансом липидов и избытком холестерина в крови. Важную роль играет и механическое повреждение стенки сосуда, способствующее атеросклеротическим отложениям и формированию бляшки в месте травмы.
Риск развития атеросклероза выше у мужчин в возрасте старше 45 лет, женщин после 55 лет или с ранним климаксом, а также среди лиц с семейной гиперхолестеринемией и отягощенной наследственностью, чьи родственники уже страдают данным заболеванием.
Способствуют ему и другие факторы:
- несбалансированный рацион с обилием жирной пищи;
- избыточная масса тела;
- курение;
- злоупотребление алкогольными напитками;
- малоподвижный образ жизни;
- сердечно-сосудистые заболевания – ИБС, артериальная гипертензия;
- эндокринные патологии, в частности сахарный диабет.
Классификация заболевания
Симптомы атеросклероза
Годами и даже десятилетиями заболевание может протекать без клинических проявлений. В дальнейшем наблюдаются признаки плохого кровоснабжения различных органов.
При атеросклерозе сердца пациента беспокоит «сжимающая» боль за грудиной при физической нагрузке – стенокардия напряжения, аритмия, ощущение сердцебиения, сопровождаемое одышкой, возможно развитие инфаркта миокарда.
В случае поражения брюшных сосудов могут присутствовать приступы боли в верхней и средней частях живота, которые сопровождаются повышенным газообразованием и запорами.
Атеросклероз артерий головного мозга проявляется в головокружении и кратковременных эпизодах потери сознания, шуме в ушах. При прогрессировании заболевания возможно развитие инсульта с его неврологической симптоматикой – головокружением, головной болью, нарушением координации и дезориентацией, онемением или слабостью мышц лица, руки или ноги одной стороны тела, внезапными нарушениями речи, зрительными расстройствами, продолжительным бессознательным состоянием.
Тромбоз сосудов нижних конечностей может приводить к онемению и изменению цвета кожи ног, ощущению ползания мурашек, болям в мышцах при ходьбе – «перемежающейся хромоте». В дальнейшем кожа становится тонкой и сухой, шелушится, ногти утолщаются, образуются трудно заживающие трофические язвы, появляются частые судороги.
Главный симптом поражения почечных артерий – неконтролируемое повышение кровяного давления, ведущее к устойчивой в отношении медикаментозных препаратов гипертензии.
Диагностика атеросклероза
Постановка диагноза основана преимущественно на результатах лабораторных анализов и данных инструментальных методов исследования. Беседа с пациентом лишь позволяет выявить факторы риска развития заболеваний и в совокупности с осмотром, а также консультацией других специалистов предположить, какие органы уже пострадали от заболевания.
Диагностика атеросклероза обязательно включает:
- Биохимический анализ крови. На высокую предрасположенность к развитию заболевания указывают такие изменения, как повышение концентрации общего холестерина, триглицеридов, липопротеинов низкой и очень низкой плотности, уменьшение количества липопротеинов высокой плотности. К инновационным факторам риска атеросклероза относятся С-реактивный белок (СРБ), аполипопротеины А1 (апоА1) и B-100 (апоВ), некоторые полиморфизмы генов эндотелиальной синтазы (NOS3G894T, NOS3T(-786)C) и факторов свертывания крови FV и FII.
В стандартный перечень лабораторных исследований также входят общий клинический анализ крови и общий анализ мочи. Дополнительно, с целью дифференциальной диагностики, могут быть рекомендованы анализы крови на уровень фибриногена, гомоцистеина, антитела к кардиолипину (IgG и IgM), волчаночный антикоагулянт.
Для визуализации атеросклеротических бляшек по показаниям применяется ангиография – рентгенологическое исследование с введением контрастного вещества. В случае подготовки к операции на сосудах сердца выполняется коронароангиография.
«Золотым стандартом» диагностики патологических изменений в артериях головного мозга и паренхиматозных органов считается спиральная компьютерная томография с контрастированием.
Часто таким больным рекомендована консультация офтальмолога. При офтальмоскопии глазного дна определяются признаки атеросклеротического поражения мелких ретинальных сосудов.
Лечение
Лечение атеросклероза начинается с коррекции рациона питания и изменения образа жизни. Всем пациентам рекомендованы снижение массы тела, умеренные физические нагрузки, отказ от курения и алкоголя.
Часто причиной атеросклероза служит алиментарный фактор, поэтому соблюдение диеты играет очень важную роль. Для снижения концентрации холестерина в крови важно избегать мясных бульонов, жирной, соленой, копченой пищи, полуфабрикатов, пряных, острых, жареных блюд, ограничить потребление поваренной соли.
К запрещенным продуктам относятся:
- сахар;
- кондитерские изделия, сладости;
- майонез, томатный и прочие магазинные соусы;
- хлебобулочные изделия из пшеничной муки;
- субпродукты;
- сладкие газированные напитки;
- соки и нектары промышленного производства;
- какао;
- консервы из мяса и рыбы;
- сухофрукты с высоким содержанием сахаров;
- крепкий кофе и чай.
Рекомендуется дробное пятиразовое питание, включение в рацион достаточного количества клетчатки, белка (нежирные сорта мяса и рыбы, обезжиренный творог), свежих овощей (кроме картофеля), фруктов, кисломолочных продуктов.
Медикаментозная терапия направлена на:
- снижение синтеза холестерина (статины, фибраты);
- уменьшение всасывания жиров из пищи (ингибиторы абсорбции холестерина, секвестранты желчных кислот);
- предупреждение тромбоэмболических осложнений (антиагреганты);
- облегчение симптомов атеросклероза (обезболивающие средства, спазмолитики).
Для определения показаний к хирургическому лечению определяется степень нарушения тока крови в сосуде. Перекрытие его просвета менее 50% считается гемодинамически незначимым, при стенозе в 50-70% обычно проводится только терапия медикаментами. Исправление обтурации артерии хирургическим путем необходимо выполнять при третьей стадии атеросклероза и сужении просвета более 70%.
Существуют два основных вида оперативного вмешательства:
- Баллонная ангиопластика. Внутри пораженного сосуда раздувается баллон, при этом атеросклеротическая бляшка сплющивается и равномерно распределяется по стенке артерии. По окончании манипуляции устройство извлекают.
- Стентирование артерий. Во время операции вводится и раскрывается в области сужения тонкий решетчатый цилиндр. Он также прижимает бляшку, но остается в просвете сосуда, постепенно врастая в его эндотелий.
Осложнения
Атеросклероз нижних конечностей опасен развитием гангрены, атрофии мышц, тромбоэмболией сосудов жизненно-важных органов в случае отрыва бляшки.
Кардиальные осложнения при поражении коронарных сосудов включают инфаркт миокарда, очаговую дистрофию сердечной мышцы, миокардиосклероз, коронаросклероз.
При обтурации мезентериальных артерий возможны явления ишемического колита и гангрены кишечника, а почечных – вторичной артериальной гипертензии. Церебральные последствия включают геморрагический и ишемический инсульт, транзиторные ишемические атаки, атеросклеротическое слабоумие.
Опасность для жизни пациента представляет аневризма аорты, разрыв которой в большинстве случаев заканчивается летальным исходом.
Профилактика атеросклероза
Пациентам, имеющим отягощенную наследственность и возрастную предрасположенность, рекомендуется скрининговое обследование для определения риска развития сердечно-сосудистой патологии. Оно нацелено на обнаружение лабораторных и генетических маркеров заболевания.
Профилактика атеросклероза включает контроль веса, правильное питание, достаточную физическую активность, отказ от вредных привычек, своевременное лечение хронических болезней.
Рекомендации по борьбе с дислипидемией и профилактике сердечно-сосудистых заболеваний, ассоциированных с атеросклерозом (Американская ассоциация клинических эндокринологов и Американский колледж эндокринологии, 2017 г)
Полный текст рекомендаций опубликован в журнале «Endocr Pract» 2017;23(4):479-497 «American Association of Clinical Endocrinologists and American College of Endocrinology Guidelines for Management of Dyslipidemia and Prevention of Cardiovascular Disease».
Представленный документ содержит 87 рекомендаций, каждая рекомендация имеет градацию степени доказательности, согласованности экспертных мнений, влияния субъективных факторов на принятие решений; 45 рекомендаций относятся к классу А (51,7%), 18 — класс В (20,7%), 15 — класс С (17,2%) и 9 (10,3%) — класс D. А, В и С имеют разную степень доказательности, основанную на клинических исследованиях, в то время как класс D – экспертная оценка при отсутствии доказательств. Каждая рекомендация основана на тщательном анализе имеющихся клинических исследований. Всего в анализ включено 695 публикаций; 202 (29,1%) содержат сильный уровень доказательности (1ВEL), 137 (19,7%) — ВEL 2 (средний), 119 (17,1%) — ВEL 3 (слабый) и 237 (34,1%) — ВEL 4 (нет клинических доказательств). В Приложениях к основному тексту рекомендаций содержится соответствующая вспомогательная информация, которая была использована при подготовке рекомендаций.
Ниже представлены отдельные положения Рекомендаций.
Для оценки 10-летнего риска коронарных событий рекомендуется использовать 1 или более нижеприведенных инструментов (в рекомендациях приведены характеристики, уровни риска и клинические примеры, соответсвующие определенным уровням риска) (класс C, BEL 4):
Рекомендации по скринингу на выявление дислипидемии
Ежегодный скрининг на выявление дислипидемии показан всем взрослым с сахарным диабетом (класс B, BEL 2).
В возрасте 20-45 лет для мужчин и 20-55 лет для женщин скрининг на дислипидемию показан каждые 5 лет как часть общей оценки риска (класс C, BEL 4)
В возрасте 45-65 лет для мужчин и 55-65 лет для женщины в отсутствие факторов риска ССЗАА скрининг показан не реже одного раза в 1-2 года. Более частое проведение оценки уровня липидов рекомендуется при наличии нескольких факторов риска ССЗАА (класс A, BEL 1).
Частота оценки уровня липидов должна основываться на индивидуальных клинических особенностях пациента и клиническом мышлении врача (степень C, BEL 4).
В возрасте старше 65 лет ежегодный скрининг показан как при отсутствии так и наличии 1 ФР (класс A, BEL 1).
Оценка липидого спектра показана всем пожилым (старше 65 лет) при наличии нескольких общих факторов риска ССЗАА(кроме возраста) (класс C, BEL 4).
Пожилым женщинам скрининг показан в той же степени, что и пожилым мужчинам (класс A, BEL 1).
При наличии данных за СГХ, скрининг должен быть проведен в возрасте 3 лет, повторно в возрасте от 9 до 11 лет, и затем в возрасте 18 лет (класс B, BEL 3).
Скрининг показан подросткам старше 16 лет каждые 5 лет или чаще, если у них есть ФР ССЗАА; избыточный вес или ожирение, синдром резистентности к инсулину, СГХ (класс B, BEL 3). Уровень ЛПНП ≥130 mg/dL в рекомендациях называется, как высокий для детей и подростков, 100-129 — пограничный.
На семейную гиперхолестеринемию (СГХ) должны быть проверены все лица, у которых в семье:
- были случаи ранних ССЗАА(определенный ИМ или внезапная смерть в возрасте до 55 лет у отца или другого родственника первой степени или до 65 лет у матери или другого родственника первой степени по матери) или
- регистрировались повышенные уровни холестерина (общий, неЛВП и / или ЛПНП) (класс C, BEL 4).
Рекомендации по определению целевых уровней липидов у лиц с дислипидемией и риском ССЗАА
Цели лечения дислипидемии должны быть персонализированы в соответствии с уровнями риска (представлены в тексте таблица 6 и таблица 12) (класс A, BEL 1).
При низком уровне риска (то есть без факторов риска) рекомендуемая цель снижения ЛПНП 40 мг / дл, но можно рекомендовать более высокий уровень, главным образом, за счет изменения образа жизни (например, потеря веса, физическая активность и прекращение табакокурения) и если присутствуют ФР, то можно рекомендовать фармакотерапию, направленную в первую очередь на снижение уровня ЛПНП(класс A, BEL 1)
Целевой уровень для большинства людей липопротеинов не высокой плотности (общий уровень холестерина — ЛПВП) на 30 мг / дл выше, чем целевой уровень ЛПНП (класс D).
Для лиц с повышенным риском рекомендуется целевой уровень выше на 25 мг / дл индивидуального целевого уровня ЛПНП (класс A, BEL 1)
При увеличенном риске ССЗАА, в том числе при наличии сахарного диабета, оптимальный целевой уровень аполипопротеинов (апоВ) составляет 500 мг / дл) (класс A, BEL 1).
Фибраты в качестве средства первичной и вторичной профилактики могут снизить риски ССЗАА, в тех случаях когда концентрация ТГ составляют ≥200 мг / дл и ЛПВП 500 мг / дл) в дозе от 2 до 4 г в день. Диетические добавки не одобрены FDA для лечения гипертриглицеридемии и не рекомендуются (класс A, BEL 1).
Ниацин (никотиновая кислота) рекомендуется в качестве дополнительного средства для снижения ТГ (класс А, ВЕЛ 1).
Ниациновая терапия не должна использоваться в сочетании со статинами у лиц с хорошо контролируемым уровнем ЛПНП из-за отсутствия дополнительных преимуществ С (класс А, ВЕЛ 1)
Секвестранты желчных кислот могут рассматриваться в качестве средств снижения ЛПНП и апо B и умеренного увеличения ЛПВП, но они могут увеличивать уровень триглицеридов (класс A, BEL 1).
Эзетимиб можно рассматривать в качестве средства монотерапии для снижении уровня ЛПНП и апо B, особенно у лиц, которые не могут принимать статины (класс B, BEL 2). Эзетимиб может использоваться в комбинации со статинами для снижения уровня ЛПНП и риска ССЗАА (класс A, BEL 1)
Ингибиторы пропротеин конвертазы субтилизин-кексинового типа 9 (PCSK9) следует рассматривать:
- в качестве средства комбинированной терапии со статинами для снижения уровня ЛПНП у лиц с СГХ (класс A, BEL 1).
- в качестве дополнительного средства, если при наличии клинических проявлений сердечно-сосудистой патологии, обусловленной атеросклерозом, не удается достичь целевых уровней ЛПНП / не-ЛПВП на фоне максимальной суточной дозы статинов.
Ингибиторы PCSK9 не должны использоваться в качестве монотерапии, за исключением случаев непереносимости статинов (класс A, BEL 1).
Комбинированную терапию липидснижащими препаратами следует назначать в тех случаях, когда уровень ЛПНП/не ЛПВП значительно увеличен, и на фоне монотерапии (обычно статином) целевой уровень не достигнут (класс A, BEL 1).
Гормональная заместительная терапия для лечения дислипидемии у женщин в постменопаузе не рекомендуется (класс A, BEL 1).
Фармакотерапия липидснижающими препаратами рекомендуется детям старше 10 лет и подросткам, у которых на фоне коррекции образа жизни, регистрируются уровни (класс D, BEL 4) ЛПНП ≥190 мг / дл или ≥ 160 мг / дл в сочетании с 2-мя и более ФР, или имеется семейный анамнез преждевременного ССЗАА (до 55 лет), или избыточный вес, ожирение или другие признаки синдрома резистентности к инсулину.
Динамическое наблюдение и коррекция терапии
Повторную оценку уровня липидов рекомендуется выполнить через 6 недель после начала терапии и затем вновь через 6 недель после достижения цели лечения (класс D, BEL 4).
При стабильной липидснижающей терапии оценку уровня липидов рекомендуется выполнять через 6-12-месячные интервалы (класс D, BEL 4).
Вышеуказанный интервал оценки уровня липидов должен определяться с учетом индивидуальных особенностей пациента — приверженности к терапии и исходного липидного профиля. Если приверженность к терапии вызывает сомнения или липидный профиль неустойчив, вероятно, пациент выиграет, если будет проводиться более частая оценка (степень C, BEL 4).
Более частое исследование уровня липидов рекомендуется в таких ситуациях, как ухудшение течения сахарного диабета, назначение любого нового препарата, если известно, что он оказывает влияние на уровни липидов, прогрессирование ССЗАА значительный прирост веса; неожиданные неблагоприятные изменения любого липида, убедительные новые клинические доказательства, которые можно расценивать как показания к установлению более жестких целевых уровней липидов (класс C, BEL 4).
Уровни трансаминаз следует измерять до и через 3 месяца после начала лечения ниацином или фибратами, в последующем раз в полгода или 1 раз в год (класс C, BEL 4).
В том случае, если пациент сообщает о наличии значимых для него мышечных болях или мышечной слабости на фоне терапии статинами, следует оценивать уровень креатинкиназы, а прием статинов временно прекращать (класс C, BEL 4).



