ИБС (ишемическая болезнь сердца) – недостаточность кровоснабжения сердца.
Ишемическая болезнь сердца (ИБС) — самая частая причина смерти людей в развитых странах. Россия не является здесь исключением. Причина ИБС — коронарный атеросклероз, то есть частичная или полная закупорка одной или нескольких коронарных артерий (артерий, обеспечивающих кровью само сердце) атеросклеротическими бляшками. Однако ИБС и коронарный атеросклероз — не синонимы. Для того, чтобы поставить диагноз ИБС необходимо доказать наличие ишемии миокарда с помощью методов функциональной диагностики.
Часто диагноз ИБС ставят необоснованно, особенно в пожилом возрасте. ИБС и пожилой возраст — это тоже не синонимы.
Существует несколько форм ИБС. Ниже будут рассмотрены самые частые из них — стенокардия напряжения, нестабильная стенокардия, инфаркт миокарда. К другим формам ИБС относятся ишемическая кардиомиопатия, безболевая ишемия миокарда, микроциркуляторная стенокардия (кардиальный синдром X).
Факторы риска ИБС
Факторы риска ИБС — те же, что и вообще для атеросклероза. К ним относят артериальную гипертонию (стойкое повышение уровня артериального давления выше 140/90), сахарный диабет, курение, наследственность (инфаркт миокарда или внезапная смерть одного или обоих родителей в возрасте до 55 лет), малоподвижный образ жизни, ожирение, избыточный уровень холестерина крови. Важнейшая часть профилактики и лечения ИБС — воздействие на факторы риска.
Симптомы
Основное проявление ишемии миокарда — боль в груди. Выраженность боли может быть разной — от легкого дискомфорта, чувства давления, жжения в груди до сильнейшей боли при инфаркте миокарда. Боль или дискомфорт чаще всего возникают за грудиной, посередине грудной клетки, внутри нее. Боль нередко отдает в левую руку, под лопатку или вниз, в область солнечного сплетения. Могут болеть нижняя челюсть, плечо. В типичном случае приступ стенокардии вызывается физической (реже эмоциональной) нагрузкой, холодом, обильной едой — всем, что вызывает увеличение работы сердца. Боль служит проявлением того, что сердечной мышце не хватает кислорода: того кровотока, который обеспечивает суженная коронарная артерия, при нагрузке становится недостаточно.
В типичных случаях приступ устраняется (купируется) в покое сам по себе либо после приема нитроглицерина (или иных быстродействующих нитратов — в виде таблеток под язык или спрея). Надо иметь в виду, что нитроглицерин может вызывать головную боль и снижение артериального давления — это непосредственные проявления его действия. Самостоятельно более двух таблеток нитроглицерина принимать не следует: это чревато осложнениями.
Жалобы могут и отсутствовать (это так называемая безболевая ишемия миокарда), иногда первым проявлением ИБС становится инфаркт миокарда или внезапная смерть. В этой связи всем, у кого есть факторы риска атеросклероза и кто собирается заниматься физкультурой, необходимо пройти нагрузочный тест (см. ниже) — убедиться в том, что при нагрузке не возникает ишемии миокарда.
Перебои в работе сердца (экстрасистолы) сами по себе не являются признаком ИБС. Причина экстрасистол чаще всего так и остается невыясненной, и лечения экстрасистолия сама по себе не требует. Тем не менее у больных ИБС нередко встречается экстрасистолия при физической нагрузке: если провести нагрузочный тест, и убедиться, что при нагрузке экстрасистолия исчезает, то это говорит о доброкачественном ее характере, о том, что она не опасна для жизни.
Жалобы при ишемической кардиомиопатии характерны для сердечной недостаточности любого иного происхождения. Прежде всего это одышка, то есть чувство нехватки воздуха при нагрузке, а в тяжелых случаях и в покое.
Стенокардия напряжения
Стенокардию напряжения иначе называют стабильной стенокардией. Стенокардия считается стабильной, если в течение нескольких недель ее тяжесть остается постоянной. Тяжесть стабильной стенокардии может несколько меняться в зависимости от уровня активности пациента, от температуры окружающей среды.
Впервые возникшей называют стенокардию, возникшую несколько недель назад. Это пограничное состояние между стабильной и нестабильной стенокардией.
Тяжесть стенокардии напряжения характеризует ее функциональный класс: от первого (самого легкого), когда приступы возникают лишь на фоне выполнения тяжелой физической работы, до четвертого, самого тяжелого (приступы при незначительной физической нагрузки и даже в покое).
Диагностика
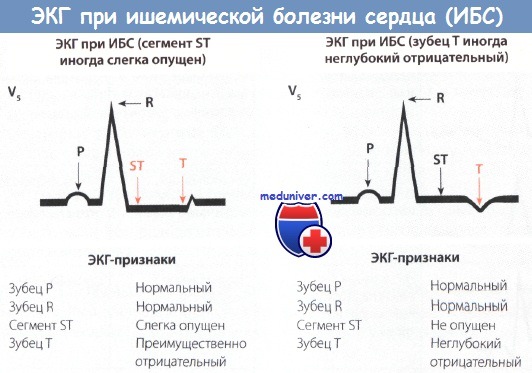
Электрокардиограмма (или эхокардиография) в покое НЕ ЯВЛЯЮТСЯ методами диагностики ИБС. Иногда эти методы, однако, позволяют диагностировать или выявить ИБС, например если удается обнаружить признаки перенесенного инфаркта миокарда, или если выполнять их на фоне болей в грудной клетки.
Также не служит методом диагностики ИБС холтеровский мониторинг (мониторирование ЭКГ), хотя этот метод и применяется с этой целью неоправданно широко. Депрессии сегмента ST, которые выявляют при холтеровском мониторинге ЭКГ, часто неспецифичны (то есть носят ложный характер), особенно у женщин. Холтеровский мониторинг лишь позволяет выявить
Главным методом диагностики ИБС являются нагрузочные пробы. Основные виды нагрузочных проб: ЭКГ-пробы с физической нагрузкой и стресс-эхокардиография, то есть проведение эхокардиографии во время физической нагрузки (или сразу после ее окончания) либо на фоне введения препаратов, повышающих работу сердца (например, добутамина). Сцинтиграфия миокарда (изотопное исследование сердца с нагрузкой) в России выполняется всего в нескольких центрах и практически малодоступна.
По результатам нагрузочных проб принимается решение, направлять ли пациента на коронарную ангиографию. Почти никогда не надо начинать обследование с коронарной ангиографии. Это лучший метод визуализировать (рассмотреть) поражения коронарных артерий (атеросклеротические бляшки), но оценить их функциональную значимость (вызывают ли они ишемию миокарда или нет) коронарная ангиография зачастую не может.
Лечение
Существует три главные возможности лечения стенокардии напряжения: медикаментозное, коронарное стентирование (ангиопластика с установкой стентов) и коронарное шунтирование. В любом случае лечение начинается с активного воздействия на факторы риска: с низкохолестериновой диеты, с отказа от курения, с нормализации артериального давления и т. д.
Каждый пациент, которому поставлен диагноз ИБС, должен в отсутствие противопоказаний принимать как минимум три препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин) и статин (например, аторвастатин, розувастатин).
Надо иметь в виду, что ни коронарное стентирование, ни коронарное шунтирование в целом не удлиняет жизнь. Есть лишь избранные группы пациентов, для которых это не верно. Так, шунтирование удлиняет жизнь у больных с поражением нескольких сосудов в сочетании с сахарным диабетом, при сильно сниженной общей сократительной функции сердца, при поражении проксимальных (начальных) отделов левой коронарной артерии.
Стентирование при стабильной стенокардии тоже имеет ограниченный набор жизненных показаний, и в целом служит улучшению качества жизни (то есть устранению симптомов), а не ее продолжительности. Надо иметь в виду, что стентированная артерия хоть и выглядит на снимках, как нормальная, на деле таковой не является. Стенты (расправленные металлические пружины) подвержены тромбозу и другим осложнениям. Поэтому после стентирования в течение длительного времени необходимо принимать не только аспирин, но и другой антиагрегант — клопидогрел, а это, в свою очередь, увеличивает риск кровотечений.
В любом случае решение о методе лечения надо принимать вместе с лечащим врачом, терапевтом или кардиологом, а не с ангиографистом и не с кардиохирургом — теми, кто выполняет стентирование или шунтирование.
Нестабильная стенокардия и инфаркт миокарда
Эти два угрожающих жизни состояния вызваны тем, что в какой-то момент атеросклеротическая бляшка в коронарной артерии становится нестабильной (нарушается ее оболочка, она изъязвляется). Нестабильная стенокардия и инфаркт миокарда составляют так называемый острый коронарный синдром, он требует немедленной госпитализации. Почти в половине случаев острому коронарному синдрому не предшествует стенокардия, то есть он развивается на фоне видимого здоровья.
Симптомы
Чаще всего острый коронарный синдром проявляется сильной нестерпимой болью в груди (за грудиной или ниже — в области солнечного сплетения, «под ложечкой»).
Диагностика и лечение
Современная тактика лечения таких больных состоит в немедленной доставке в больницу, где есть возможность выполнить экстренное стентирование коронарной артерии, в которой произошла катастрофа. Действовать надо немедленно: около половины тех, кто умирает от инфаркта миокарда, умирает в первый час после появления первых его признаков.
Нестабильную стенокардию отличает от инфаркта миокарда обратимость поражения миокарда: при инфаркте часть миокарда, снабжаемого кровью из пораженной артерии отмирает и замещается рубцовой тканью, при нестабильной стенокардии этого не происходит.
При инфаркте миокарда имеются характерные изменения электрокардиограммы, рост, а затем снижение уровня нескольких белков — маркеров некроза миокарда, нарушения сократимости нескольких сегментов левого желудочка по данным эхокардиографии.
Для переднего инфаркта миокарда свойственны свои осложнения, для нижнего — свои. Так, при переднем инфаркте миокарда существенно чаще встречается кардиогенный шок, перикардит (так называемый эпистенокардитический перикардит), разрыв левого желудочка, ложные и истинные аневризмы левого желудочка, динамическая обструкция левого желудочка, блокада левой ножки пучка Гиса. Для нижнего инфаркта свойственны преходящие нарушения атриовентрикулярной проводимости, митральная недостаточность, разрыв межжелудочковой перегородки, поражение правого желудочка.
После периода госпитализации проводится реабилитация: вырабатывается режим физических нагрузок, назначаются препараты для постоянного приема. Все, кто перенес инфаркт миокарда, должны в отсутствие противопоказаний постоянно принимать минимум четыре препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин), статин (например, аторвастатин, розувастатин) и ингибитор АПФ (эналаприл, лизиноприл и другие). Перед выпиской из стационара или сразу после нее необходимо провести нагрузочный тест (желательно — стресс-эхокардиографию) и решить вопрос о целесообразности коронарной ангиографии.
Ишемическая болезнь сердца: симптомы и лечение
Ишемическая болезнь сердца — острое или хроническое поражение миокарда, возникающее вследствие уменьшения или прекращения снабжения сердечной мышцы артериальной кровью, в основе которого лежат патологические процессы в системе коронарных артерий.
ИБС широко распространенное заболевание. Одна из основных причин смертности, временной и стойкой утраты трудоспособности во всем мире. В структуре смертности сердечно-сосудистые заболевания стоят на первом месте, из них на долю ИБС приходится около 40%.
Формы ишемической болезни
Классификация ИБС (МКБ-10; 1992г.)
- Стенокардия
- — Стабильная стенокардия напряжения
- — Нестабльная стенокардия
- Первичный инфаркт миокарда
- Повторный инфаркт миокарда
- Старый (перенесенный ранее) инфаркт миокарда (постинфарктный кардиосклероз)
- Внезапная сердечная (аритмическая) смерть
- Сердечная недостаточность (поражение миокарда вследствие ИБС)
Основной причиной нарушения снабжения миокарда кислородом является несоответствие между коронарным кровотоком и метаболическими потребностями сердечной мышцы. Это может быть следствием:
- — Атеросклероза коронарных артерий с сужением их просвета более, чем на 70%.
- — Спазма неизмененных (малоизмененных) коронарных артерий.
- — Нарушения микроциркуляции в миокарде.
- — Повышения активности свертывающей системы крови (или снижение активности противосвертывающей системы).
Главный этиологический фактор развития ишемической болезни сердца — атеросклероз коронарных артерий. Атеросклероз развивается последовательно, волнообразно и неуклонно. В результате накопления холестерина в стенке артерии формируется атеросклеротическая бляшка. Избыток холестерина приводит к увеличению бляшки в размере, возникают препятствия току крови. В дальнейшем, под воздействием системных неблагоприятных факторов, происходит трансформация бляшки от стабильной до нестабильной (возникают трещины и разрывы). Запускается механизм активации тромбоцитов и образования тромбов на поверхности нестабильной бляшки. Симптомы усугубляютя с ростом атеросклеротической бляшки, постепенно суживающей просвет артерии. Уменьшение площади просвета артерии более чем на 90-95% является критическим, вызывает снижение коронарного кровотока и ухудшение самочувствия даже в покое.
Факторы риска ишемической болезни сердца:
- Пол (мужской)
- Возраст >40-50 лет
- Наследственность
- Курение (10 и более сигарет в день в течение последних 5 лет)
- Гиперлипидемия (общий холестерин плазмы > 240 мг/дл; холестерин ЛПНП > 160 мг/дл)
- Артериальная гипертония
- Сахарный диабет
- Ожирение
- Гиподинамия
Симптомы
Клиническая картина ИБС
Первое описание стенокардии предложил английский врач Уильям Геберден в 1772 году: «. боль в грудной клетке, возникающая во время ходьбы и заставляющая больного остановиться, в особенности во время ходьбы вскоре после еды. Кажется, что эта боль в случае ее продолжения или усиления способна лишить человека жизни; в момент остановки все неприятные ощущения исчезают. После того, как боль продолжает возникать в течение нескольких месяцев, она перестает немедленно проходить при остановке; и в дальнейшем она будет продолжать возникать не только когда человек идет, но и когда лежит…» Обычно симптомы болезни впервые появляются после 50 лет. В начале возникают только при физической нагрузке.
Классическими проявлениями ишемической болезни сердца являются:
- — Боль за грудиной, часто иррадиирует в нижнюю челюсть, шею, левое плечо, предплечье, кисть, спину.
- — Боль давящая, сжимающая, жгучая, душащая. Интенсивность различная.
- — Провоцируются физическими или эмоциональными факторами. В покое прекращаются самостоятельно.
- — Длится от 30 секунд до 5-15 минут.
- — Быстрый эффект от нитроглицерина.
Лечение ишемической болезни сердца
Лечение направлено на восстановление нормального кровоснабжения миокарда и улучшение качества жизни больных. К сожалению, чисто терапевтические методы лечения не всегда эффективны. Существует множество хирургических методов коррекции, таких как: аорто-коронарное шунтирование, трансмиокардиальная лазерная реваскуляризация миокарда и чрескожные коронарные интервеционные вмешательства (баллонная ангиопластика, стентирование коронарных артерий).
«Золотым стандартом» в диагностике обструктивных поражений коронарных артерий сердца считается селективная коронарография. Применяется для того, чтобы узнать существенное ли сужение сосуда, какие артерии и сколько их поражено, в каком месте и на каком протяжении. В последнее время все большее распространение получила мультиспиральная компьютерная томография (МСКТ) с внутривенным болюсным контрастированием. В отличие, от селективной коронарографии, которая по существу является рентгенохирургическим вмешательством на артериальном русле, и выполняется только в условиях стационара, МСКТ коронарных артерий, как правило, выполняется амбулаторно с помощью внутривенного введения контрастного вещества. Еще одним принципиальным отличием может быть то, что селективная коронарография показывает просвет сосуда, а МСКТ и просвет сосуда, и, собственно, стенку сосуда, в которой локализуется патологический процесс.
В зависимости от изменений в коронарных сосудах, выявленных при коронарографии, могут быть предложены различные методы лечения:
Аортокоронарное шунтирование — отработанная в течение многих лет операция, при которой берут собственный сосуд больного и подшивают к коронарной артерии. Тем самым, создается путь обхода пораженного участка артерии. Кровь в нормальном объеме поступает в миокард, что приводит к ликвидации ишемии и исчезновению приступов стенокардии. АКШ является методом выбора при ряде патологических состояний, таких как сахарный диабет, поражение ствола, многососудистое поражение и т.д. Операция может проводиться с искусственным кровообращением и кардиоплегией, на работающем сердце без искусственного кровообращения, и на работающем сердце с искусственным кровообращением. В качестве шунтов могут использоваться, как вены, так и артерии пациента. Окончательное решение о выборе того или иного вида операции зависит от конкретной ситуации и оснащенности клиники.
Популярная в свое время баллонная ангиопластика потеряла свою актуальность. Основная проблема — краткосрочность эффекта от выполненного рентгенохирургического вмешательства.
Более надёжным и, в то же время, малоинвазивным методом восстановления и удержания нормального просвета сосуда, является стентирование. Метод по сути такой же, как баллонная ангиопластика, но на баллончике смонтирован стент (небольшой трансформируемый металический сетчатый каркас). При введении в место сужения, баллон со стентом раздувают до нормального диаметра сосуда, стент прижимается к стенкам и сохраняет свою форму постоянно, оставляя просвет открытым. После установки стента пациенту назначается длительная антиагрегантная терапия. В течение первых двух лет ежегодно выполняется контрольная коронарография.
В тяжелых случаях облитерирующего атеросклероза коронарных артерий, когда нет условий для АКШ и рентгенохирургических вмешательств, пациенту может быть предложена трансмиокардиальная лазерная реваскуляризация миокарда. В этом случае улучшение кровообращения миокарда происходит за счет потока крови напрямую из полости левого желудочка. На пораженную область миокарда хирург помещает лазер, создавая множество каналов диаметром менее 1 миллиметра. Каналы способствуют росту новых кровеносных сосудов, через которые кровь поступает в ишемизированный миокард, обеспечивая его кислородом. Эта операция может выполняться как самостоятельно, так и в сочетании с аортокоронарным шунтированием.
После устранения аортокоронарного стеноза заметно повышается качество жизни, восстанавливается трудоспособность, значительно снижается риск возникновения инфаркта миокарда и внезапной сердечной смерти, увеличивается продолжительность жизни.
В настоящее время диагноз ИБС это не приговор, а повод для активных действий по выбору оптимальной лечебной тактики, которая позволит сохранить жизнь на многие годы.
Внезапная сердечная смерть

Внезапная сердечная смерть – это асистолия или фибрилляция желудочков, возникшая на фоне отсутствия в анамнезе симптомов, свидетельствующих о коронарной патологии. Основные проявления включают отсутствие дыхания, артериального давления, пульса на магистральных сосудах, расширение зрачков, отсутствие реакции на свет и любых видов рефлекторной деятельности, мраморность кожи. Через 10-15 минут отмечается возникновение симптома кошачьего глаза. Патология диагностируется на месте по клиническим признакам и данным электрокардиографии. Специфическое лечение – мероприятия сердечно-легочной реанимации.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы внезапной сердечной смерти
- Осложнения
- Диагностика
- Неотложная помощь
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Внезапная коронарная смерть составляет 40% всех причин гибели людей старше 50, но младше 75 лет, не страдающих диагностированными сердечными заболеваниями. На 100 тысяч населения приходится около 38 случаев ВСС ежегодно. При своевременном начале реанимационных мероприятий в стационаре выживаемость составляет 18% и 11% при фибрилляции и асистолии соответственно. В форме желудочковой фибрилляции протекает около 80% всех случаев коронарной гибели. Чаще страдают мужчины среднего возраста, имеющие никотиновую зависимость, алкоголизм, нарушения липидного обмена. В силу физиологических причин женщины менее подвержены внезапной смерти от кардиальных причин.

Причины
Факторы риска по ВКС не отличаются от таковых для ишемической болезни. К числу провоцирующих воздействий относится курение, употребление большого количества жирной пищи, артериальная гипертензия, недостаточное поступление в организм витаминов. Немодифицируемые факторы – пожилой возраст, мужской пол. Патология может возникать под действием внешних влияний: чрезмерных силовых нагрузок, ныряния в ледяную воду, недостаточной концентрации кислорода в окружающем воздухе, при остром психологическом стрессе. В перечень эндогенных причин остановки сердца входят:
- Атеросклероз коронарных артерий. На долю кардиосклероза приходится 35,6% всех ВСС. Сердечная смерть наступает сразу или в течение часа после появления специфических симптомов ишемии миокарда. На фоне атеросклеротического поражения нередко формируется ОИМ, который провоцирует резкое снижение сократительной способности, развитие коронарного синдрома, мерцания.
- Нарушения проводимости. Обычно наблюдается внезапная асистолия. Мероприятия СЛР малоэффективны. Патология возникает при органическом поражении проводящей системы сердца, в частности синатриального, атриовентрикулярного узла или крупных ветвей пучка Гиса. В процентном соотношении сбои проводимости составляют 23,3% от общего числа сердечных смертей.
- Кардиомиопатии. Выявляются в 14,4% случаев. Кардиомиопатии представляют собой структурные и функциональные изменения коронарной мышцы, не затрагивающие систему коронарных артерий. Обнаруживаются при сахарном диабете, тиреотоксикозе, хроническом алкоголизме. Могут иметь первичную природу (эндомиокардиальный фиброз, субаортальный стеноз, аритмогенная дисплазия ПЖ).
- Другие состояния. Доля в общей структуре заболеваемости – 11,5%. Включают врожденные аномалии сердечных артерий, аневризму левого желудочка, а также случаи ВКС, причину которых определить не удалось. Сердечная смерть может наблюдаться при тромбоэмболии легочной артерии, которая становится причиной острой правожелудочковой недостаточности, в 7,3% случаев сопровождающейся внезапной остановкой сердца.
Патогенез
Патогенез напрямую зависит от причин, вызвавших заболевание. При атеросклеротическом поражении коронарных сосудов происходит полная окклюзия одной из артерий тромбом, кровоснабжение миокарда нарушается, формируется очаг некроза. Сократительная способность мышцы снижается, что приводит к возникновению острого коронарного синдрома и прекращению кардиальных сокращений. Нарушения проводимости провоцируют резкое ослабление работы миокарда. Нед остаточная сократительная способность становится причиной снижения сердечного выброса, застоя крови в камерах сердца, образования тромбов.
При кардиомиопатиях патогенетический механизм основан на непосредственном снижении работоспособности миокарда. При этом импульс распространяется нормально, однако сердце по тем или иным причинам слабо на него реагирует. Дальнейшее развитие патологии не отличается от блокады проводящей системы. При ТЭЛА нарушается приток венозной крови к легким. Происходит перегрузка ПЖ и других камер, формируется застой крови в большом круге кровообращения. Переполненное кровью сердце в условиях гипоксии оказывается неспособным продолжать работу, происходит его внезапная остановка.
Классификация
Систематизация ВСС возможна по причинам заболевания (ОИМ, блокада, аритмия), а также по наличию предшествующих признаков. В последнем случае сердечная смерть подразделяется на бессимптомную (клиника развивается внезапно на фоне неизмененного здоровья) и имеющую предшествующие признаки (кратковременная утрата сознания, головокружение, боли в груди за час до развития основной симптоматики). Наиболее важной для проведения реанимационных мероприятий является классификация по типу нарушения сердечной деятельности:
- Фибрилляция желудочков. Имеет место в абсолютном большинстве случаев. Требует проведения химической или электрической дефибрилляции. Представляет собой хаотичные беспорядочные сокращения отдельных волокон миокарда желудочков, неспособные обеспечить кровоток. Состояние обратимое, хорошо купируется с помощью реанимационных мероприятий.
- Асистолия. Полное прекращение сердечных сокращений, сопровождающееся остановкой биоэлектрической деятельности. Чаще становится следствием фибрилляции, однако может развиваться первично, без предшествующего мерцания. Возникает как следствие тяжелой коронарной патологии, реанимационные мероприятия малоэффективны.
Симптомы внезапной сердечной смерти
За 40-60 минут до развития остановки возможно появление предшествующих признаков, к которым относится обморок длительностью 30-60 секунд, выраженное головокружение, нарушение координации, снижение или подъем артериального давления. Характерны боли за грудиной сжимающего характера. Со слов пациента, сердце будто сжимают в кулаке. Симптомы-предшественники наблюдаются не всегда. Зачастую больной просто падает во время выполнения какой-либо работы или физических упражнений. Возможна внезапная смерть во сне без предшествующего пробуждения.
Сердечная остановка характеризуется утратой сознания. Пульс не определяется как на лучевой, так и на магистральных артериях. Остаточное дыхание может сохраняться на протяжении 1-2 минут с момента развития патологии, но вдохи не обеспечивают необходимой оксигенации, так как кровообращение отсутствует. При осмотре кожа бледная, синюшная. Отмечается цианоз губ, мочек ушей, ногтей. Зрачки расширены, не реагируют на свет. Отсутствует любая реакция на внешние раздражители. При тонометрии АД тоны Короткова не выслушиваются.
Осложнения
К числу осложнений относится метаболическая буря, которая наблюдается после успешных реанимационных мероприятий. Изменения pH, обусловленные длительной гипоксией, приводят к нарушению деятельности рецепторов, гормональных систем. При отсутствии необходимой коррекции развивается острая почечная или полиорганная недостаточность. Почки также могут поражаться микротромбами, образующимися при появлении ДВС-синдрома, миоглобином, выброс которого происходит при дегенеративных процессах в поперечнополосатой мускулатуре.
Некачественно проведенная сердечно-легочная реанимация становится причиной декортикации (смерти мозга). При этом тело пациента продолжает функционировать, однако кора больших полушарий погибает. Восстановление сознания в таких случаях невозможно. Сравнительно легкий вариант церебральных изменений – постгипоксическая энцефалопатия. Характеризуется резким снижением умственных способностей больного, нарушением социальной адаптации. Возможны соматические проявления: параличи, парезы, нарушение функции внутренних органов.
Диагностика
Внезапная сердечная смерть диагностируется врачом-реаниматологом или другим специалистом, имеющим медицинское образование. Определить остановку кровообращения вне стационара способны обученные представители служб экстренного реагирования (спасатели, пожарные, полицейские), а также люди, случайно оказавшиеся рядом и обладающие необходимыми познаниями. Вне больницы диагноз выставляется исключительно на основании клинических признаков. Дополнительные методики используются только в условиях ОРИТ, где для их применения требуется минимальное время. К числу методов диагностики относятся:
- Аппаратное пособие. На кардиомониторе, к которому подключен каждый пациент реанимационного отделения, отмечается крупноволновая или мелковолновая фибрилляция, желудочковые комплексы отсутствуют. Может наблюдаться изолиния, но подобное происходит редко. Показатели сатурации быстро снижаются, артериальное давление становится неопределяемым. Если больной находится на вспомогательной вентиляции, аппарат ИВЛ сигнализирует об отсутствии попыток самостоятельного вдоха.
- Лабораторная диагностика. Проводится одновременно с мероприятиями по восстановлению кардиальной деятельности. Большое значение имеет анализ крови на КЩС и электролиты, в котором отмечается сдвиг pH в кислую сторону (снижение водородного показателя ниже 7,35). Для исключения острого инфаркта может потребоваться биохимическое исследование, при котором определяется повышенная активность КФК, КФК МВ, ЛДГ, повышается концентрация тропонина I.
Неотложная помощь
Помощь пострадавшему оказывают на месте, транспортировка в ОРИТ осуществляется после восстановления сердечного ритма. Вне ЛПУ реанимацию проводят путем простейших базовых приемов. В условиях стационара или машины скорой помощи возможно использование сложных специализированных методик электрической или химической дефибрилляции. Для оживления применяют следующие методы:
- Базовая СЛР. Необходимо уложить пациента на жесткую ровную поверхность, очистить дыхательные пути, запрокинуть голову, выдвинуть нижнюю челюсть. Зажать пострадавшему нос, положить на рот тканевую салфетку, обхватить его губы своими губами и сделать глубокий выдох. Компрессию следует осуществлять весом всего тела. Грудина должна продавливаться на 4-5 сантиметров. Соотношение компрессий и вдохов – 30:2 независимо от числа реаниматоров. Если сердечный ритм и самостоятельное дыхание восстановились, нужно уложить больного на бок и дождаться врача. Самостоятельная транспортировка запрещена.
- Специализированная помощь. В условиях лечебного учреждения помощь оказывают развернуто. При выявлении на ЭКГ мерцания желудочков производят дефибрилляции разрядами по 200 и 360 Дж. Возможно введение антиаритмиков на фоне базовых реанимационных мероприятий. При асистолии вводят адреналин, атропин, натрия бикарбонат, хлористый кальций. Пациента в обязательном порядке интубируют и переводят на искусственную вентиляцию легких, если это не было сделано ранее. Показано мониторирование для определения эффективности врачебных действий.
- Помощь после восстановления ритма. После восстановления синусового ритма ИВЛ продолжают до восстановления сознания или дольше, если этого требует ситуация. По результатам анализа КЩС производят коррекцию электролитного баланса, pH. Требуется круглосуточное мониторирование жизнедеятельности больного, оценка степени поражения центральной нервной системы. Назначается восстановительное лечение: антиагреганты, антиоксиданты, сосудистые препараты, дофамин при низком АД, сода при метаболическом ацидозе, ноотропные средства.
Прогноз и профилактика
Прогноз при любой разновидности ВСС неблагоприятный. Даже при своевременно начатой СЛР высок риск ишемических изменений в тканях ЦНС, скелетных мышцах, внутренних органах. Вероятность успешного восстановления ритма выше при фибрилляции желудочков, полная асистолия прогностически менее благоприятна. Профилактика заключается в своевременном выявлении сердечных заболеваний, исключении курения и употребления алкоголя, регулярных умеренных аэробных тренировках (бег, ходьба, прыжки через скакалку). От чрезмерных физических нагрузок (тяжелая атлетика) рекомендуется отказаться.
Причины внезапной сердечной смерти и оказание первой медицинской помощи
Внезапная сердечная смерть чаще всего развивается вследствие желудочковой тахикардии (ЖТ) или фибрилляции желудочков (ФЖ), обусловленных снижением функции желудочков на фоне ИБС или дилатационной кардиомиопатии. Другими причинами могут быть наследственные синдромы удлиненного интервала QT, аритмогенная кардиомиопатия ПЖ, синдром Бругада и ГКМП.
Пациенты, успешно реанимированные после внезапной сердечной смерти, развившейся не вследствие острого ИМ или иной обратимой причины, имеют высокий риск ее повторения. В этих случаях требуется обследование и лечение, которое часто включает в себя установку ИКД.
Внезапная смерть в результате сердечного заболевания – распространенное явление. В Великобритании было отмечено 100 000 случаев в год, в США – 300 000, т.е. 1-2 случая на 1000 общего населения. Риск внезапной смерти выше у лиц с известным заболеванием сердца, например, после перенесенного ИМ, особенно при сниженной функции ЛЖ. Сообщается, что в последнее время наблюдается некоторое уменьшение числа случаев внезапной сердечной смерти, предположительно вследствие улучшения мер по снижению коронарного риска.
Внезапную сердечную смерть можно определить как неожиданную смерть, имеющую сердечную причину, наступившую в течение 60 мин от момента появления первых симптомов. Внезапная смерть в большинстве случаев наступает в отсутствие свидетелей и лишь в единичных случаях – при мониторировании ЭКГ. Поэтому определение «внезапная смерть» нельзя считать синонимом «аритмической смерти».
Возможны и другие причины, такие как приобретенные клапанные и врожденные пороки сердца, опухоли сердца, электромеханическая диссоциация, нарушения мозгового кровообращения, тромбоэмболия легочной артерии или массивное кровотечение (например, вследствие разрыва аневризмы аорты).
Кроме того, даже документально подтвержденный эпизод фибрилляции желудочков (ФЖ) может быть лишь финальным событием, развившимся в результате сердечно-сосудистой катастрофы (например, массивного ИМ). Тем не менее большинство случаев внезапной сердечной смерти обусловлено фатальным нарушением ритма сердца, обычно ЖТ или ФЖ.
1. Причины внезапной смерти от аритмии сердца
ФЖ чаще возникает в результате трансформации («деградации») ЖТ, не являясь первичным нарушением ритма сердца. В значительно меньшей части случаев аритмическая смерть обусловлена брадикардией.
На сегодняшний день наиболее частой причиной внезапной сердечной смерти является ИБС. Хотя острый ИМ нередко осложняется ФЖ, на его долю приходится менее одной трети внезапно умерших пациентов. У большинства же больных обнаруживаются признаки тяжелой ИБС и снижение функции ЛЖ, а не острый ИМ. Основные причины внезапной аритмической сердечной смерти перечислены в таблице и обсуждаются в других главах.
Причины внезапной аритмической сердечной смерти:
Острый ИМ
Острая ишемия миокарда
Повреждение миокарда вследствие ИБС
Врожденные аномалии коронарных артерий
Дилатационная кардиомиопатия
ГКМП
Аритмогенная кардиомиопатия ПЖ
Миокардит
АВ-блокада
Врожденные и приобретенные синдромы удлиненного интервала QT
Синдром Бругада
Синдром WPW
Идиопатическая ФЖ
Катехоламинергическая полиморфная ЖТ
Синдром укороченного интервала QT
Нарушения электролитного баланса
Прием препаратов с аритмогенным действием (включая кокаин)
Сотрясение сердца (commotio cordis)
2. Наследственные причины внезапной смерти
При обнаружении у пациента наследуемой причины внезапной сердечной смерти его родственникам следует рекомендовать пройти кардиологическое и/или генетическое обследование. Существует большая вероятность наличия «каналопатии» (патологии ионных каналов клеток сердца) как причины внезапной сердечной смерти у внезапно умерших лиц молодого возраста, у которых при тщательной аутопсии никаких признаков органической патологии сердца не обнаруживается.
В таких случаях следует иметь в виду, что родственники пациента также могут быть носителями аномального гена, несмотря на то что их ЭКГ нормальна.
3. Прерванная внезапная сердечная смерть
Несколькими клиническими центрами было установлено, что обеспечение возможностей осуществления сердечно-легочной реанимации вне больницы спасает жизни. Тем не менее следует иметь в виду, что только 8-10% лиц, реанимированных на догоспитальном этапе, дожили до выписки из стационара. Реанимированные после острого ИМ пациенты остаются в опасности. Вероятность рецидива внезапной сердечной смерти в течение 2 лет достигает 60%.
Пациенты, реанимированные в связи с остановкой сердца, не вызванной острым инфарктом или иной острой устранимой причиной, перед выпиской из стационара должны быть обследованы с целью оценки необходимости выполнения реваскуляризации миокарда, назначения лекарственной терапии и/или имплантации автоматического дефибриллятора.
Следует отметить, что после реанимации часто наблюдается гипокалиемия. Обычно она возникает в результате стресса, вызванного остановкой кровообращения и реанимационными действиями, и не должна расцениваться как причина желудочковых аритмий.
4. Нарушение функции желудочков как причина внезапной смерти
Если остановка кровообращения явилась следствием желудочковой дисфункции, вероятность рецидива внезапной сердечной смерти тем выше, чем ниже ФВ ЛЖ. Дополнительными факторами, указывающими на плохой прогноз, являются блокада ЛНПГ и наличие неустойчивой ЖТ.
Амиодарон либо не оказывает никакого влияния на смертность, либо снижает ее в малой степени; другие антиаритмические препараты увеличивают смертность.
Показано, что применение БАБ, ингибиторов АПФ, спиронолактона или эплеренона и статинов улучшает прогноз как за счет антиаритмического действия, так и вследствие других эффектов. Наиболее важным является рассмотрение вопроса об имплантации ИКД.
5. Занятия спортом как причина внезапной смерти
В ряде случаев внезапная сердечная смерть может развиться во время занятий спортом. В молодом возрасте ее наиболее распространенными причинами являются ГКМП, аритмогенная кардиомиопатия ПЖ, синдром удлиненного интервала QT и дилатационная кардиомиопатия. У мужчин более старшего возраста самой частой причиной является ИБС. Если известно, что у пациента имеется какое-либо из этих заболеваний, ему следует рекомендовать отказаться от занятий соревновательными видами спорта.
Некоторые специалисты рекомендуют проводить осмотр спортсменов перед участием в состязании с целью предотвращения внезапной сердечной смерти во время спортивных соревнований. Однако на самом деле имеется очень мало объективных доказательств того, что это позволяет спасти жизнь спортсмену. Кроме того, такой скрининг не является экономически эффективным.
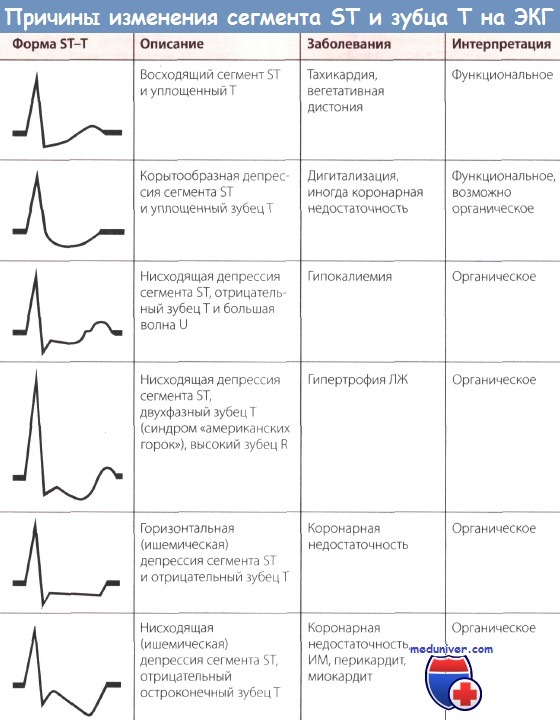
Другая проблема заключается в сложности дифференцирования «спортивного сердца» и заболевания сердца: упорные физические тренировки могут привести к гипертрофии ЛЖ, появлению неспецифических изменений сегмента ST и зубца Т на ЭКГ и/или АВ-блокады I степени или периодики Венкебаха вследствие повышения тонуса блуждающего нерва. Кроме того, диагностические сложности могут возникнуть, когда некоторые параметры занимают пограничное положение между нормой и патологией (например, когда величина QTc находится в диапазоне 440—470 мс).
6. Сотрясение сердца (commotio cordis) как причина внезапной смерти
Редкой причиной внезапной сердечной смерти во время спортивных мероприятий является сотрясение сердца. В этом случае ФЖ обусловлена резким тупым непроникающим ударом по прекордиальной области, совпадающим по времени с восходящим коленом зубца Т. Обычно это происходит у молодых людей во время игр с мячом или в ходе соревнований по другим контактным видам спорта. В таких случаях чем раньше может быть проведена дефибрилляция, тем больше шансов на выживание.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Оказание доврачебной и реанимационной помощи при приступе острой сердечной недостаточности
Оказание доврачебной и реанимационной помощи при приступе острой сердечной недостаточности

Заболевания сердца и сосудов распространены и в 62% случаев являются причиной смерти людей во всем мире. Острая и хроническая сердечная недостаточность опасны, возникают у больного, когда сердце не может перекачивать необходимые для качественной работы организма объемы крови, из-за снижения его важной функции – насосной.
Работоспособность органа внезапно нарушается по многим причинам – у человека прогрессируют признаки ишемической болезни сердца, хроническая артериальная гипертензия, имеются пороки артерий и клапанов. Больному помощь при острой сердечной недостаточности требуется оказать быстро и квалифицированно, только в этом случае можно добиться благоприятного для жизни прогноза.
Почему возникает опасное состояние
Приступ острой сердечной недостаточности могут провоцировать многие факторы. Их можно разделить на 2 большие группы – связанные с нарушением работы органа и прямо не связанные с ним. Близкие, окружающие людей, у которых имеются проблемы со здоровьем, перечисленные ниже, должны понимать, что риск развития приступа высок, поэтому им следуют знать особенности оказания помощи при острой сердечной недостаточности (ОСН).
К сердечным причинам развития патологического состояния относят:
- хроническая сердечная недостаточность;
- развитие тромбоза легочных, коронарных артерий;
- стеноз (некомпенсированный) аортального клапана;
- острые миокардиты, протекающие с осложнениями;
- инфаркт миокарда;
- гипертонический криз;
- стенокардия (нестабильная);
- наличие воспалительных процессов во внутренних оболочках сердца, возникающих из-за инфекционного заражения;
- нарушение ритма сердца;
- синдром высокого сердечного выброса;
- травмы органа.
Острую сердечную недостаточность способны провоцировать факторы:
- инфекционное поражение тканей, сопровождающееся сепсисом;
- инсульт головного мозга (тяжелые формы);
- патологии почек;
- нарушение гормонального баланса;
- тяжёлое течение бронхиальной астмы;
- наличие феохромоцитомы;
- интоксикация организма продуктами распада алкоголя, наркотических веществ;
- развитие тяжелой анемии.
Основные симптомы
В зависимости от состояния здоровья человека, наличия и скорости прогресса основных заболеваний, описываемое патологическое состояние может иметь различия в степени выраженности проявлений. При острой сердечной недостаточности клиника обычно имеет 3 этапа – симптомы-предвестники, сердечная астма, отек легких.
Предвестниками возникновения ОСН является изменение самочувствия, которое можно заподозрить по следующим симптомам:
- возникновение у больного чувства острой нехватки кислорода, воздуха;
- появление неприятных ощущений в загрудинной области, которые человек может описывать словами «немного жжет», чувства усиливаются после выполнения действий, связанных с незначительной или умеренной физической нагрузкой;
- человек начинает несильно покашливать;
- возникает одышка при вдыхании воздуха;
- человек не может переместить свое тело в горизонтальное положение, поза вызывает чувство удушья.
Следующий этап – сердечная астма, имеет признаки:
- дыхание больного изменяет характер, становиться учащенным, сопровождается свистящими звуками;
- кашель приобретает удушающий характер;
- кожные покровы приобретают синеватый оттенок, выступает холодный пот;
- ритм сердца учащается;
- повышается артериальное давление;
- человек испытывает страх за свою жизнь, боится смерти.
Отек легких – следующая стадия ОСН, имеет внезапный, быстротекущий характер. Дыхание больного можно описать как клокочущее, вокруг рта может появиться пена.
В зависимости от того, какая сторона сердца больного подверглась патологическим изменениям, выделяют 2 вида острой сердечной недостаточности – право- и левожелудочковую форму. Симптоматика каждой из них отличается.
- Когда у человека страдает левая сторона органа, у него происходит застой крови в малом круге кровообращения. Именно при таком развитии процесса появляются признаки сердечной астмы, затем отека легких.
- В случаях поражения правой стороны сердца застойные явления происходят в большом круге кровообращения, сопровождаются одышкой, синюшностью кожных покровов, болезненными ощущениями в области печени.
Помощь при острой сердечной недостаточности требуется незамедлительная. Симптомы нарастают стремительно, если их проигнорировать и не обратиться за квалифицированной медицинской помощью, велика вероятность летальности. Звонок в скорую помощь, быстрый вызов бригады специалистов необходим при появлении первых признаков смертельного состояния.
Что можно сделать до приезда медиков
При подозрении на острую сердечную недостаточность неотложная помощь должна быть оказана в домашних условиях в период ожидания машины скорой помощи. Люди, окружающие больного, обязаны соблюдать этапы экстренной помощи:
- сосредоточиться на выполнении необходимых действий, не допустить панику;
- постараться успокоить человека, не выполнять действия или произносить слова, способные усилить его страх, психоэмоциональное напряжение;
- для снижения нагрузки на сердце, предупреждения обширного поражения сердечной ткани следует правильно разместить больного – усадить его полулежа, постараться зафиксировать позу при помощи подушек, врачи рекомендуют поместить человека в удобное кресло, имеющее подлокотники;
- обеспечить достаточное поступление в помещение свежего воздуха, если процесс дыхания затрудняет одежда, требуется осторожно снять её;
- налить в таз или ведро горячую воду, осторожно поместить в нее ноги больного, в емкости с теплой водой можно опустить и кисти рук;
- если состояние больного ухудшается, требуется наложить жгуты в паховой области на бедра, которыми сдавливаются поверхностные вены для снижения объема крови, поступающей в сердце;
- если не имеется противопоказаний для использования нитроглицерина, лекарство в дозировке 0,5 мг кладут больному под язык, действие повторяют с периодичностью 10-15 минут, при этом контролируют артериальное давление;
- в случае остановки сердца, требуется произвести необходимые реанимационные действия – искусственное дыхание и непрямой массаж сердца.
Проведение реанимации требует строгого соблюдения последовательности действий:
- человека размещают на ровной поверхности, укладывают его на спину;
- под голову подкладывают валик, им может служить сложенное полотенце, покрывало;
- на нижнюю треть грудины накладываются ладони рук, которыми выполняются резкие, толчкообразные надавливания с интервалом в секунду, при которых опускается грудина на 5 см вниз;
- одновременно выполняется искусственное дыхание – каждые 12-15 стимуляций грудной клетки чередуются с 2-3 вдохами воздуха через рот или нос больного, если у оказывающего помощь человека имеется помощник, то вдох воздуха он повторяет через 5 толчков грудины.

Эффективность реанимационной помощи при острой сердечной недостаточности оценивают по показателям:
- расширение зрачков глаз;
- появление пульса;
- восстановление способности дышать самостоятельно;
- появление розового оттенка кожи.
Даже если заметных изменений не произошло, вентиляцию легких при помощи искусственного дыхания следует проводить до приезда медиков.
Запрещено в период домашнего оказания помощи при острой сердечной недостаточности:
- подвергать больного любому виду физической нагрузки;
- использовать лекарственные препараты (кроме нитроглицерина);
- пить жидкость;
- принимать пищу;
- курить.
Приступ может возникнуть, когда больной находится один дома. Помощь при острой сердечной недостаточности в таком случае человек должен оказать себе сам:
- вызвать скорую помощь, открыть входную дверь в дом, позвать на помощь соседей;
- принять нитроглицерин;
- не паниковать.
Какие манипуляции проводят медицинские работники
При острой сердечная недостаточности отек легких требует оказания квалифицированной врачебной помощи, немедленной госпитализации в отделение реанимации кардиологического профиля. Лечение назначается индивидуально для каждого больного, учитываются особенности состояния человека, наличие у него определенных заболеваний.
При острой сердечной недостаточности лечение медикаментами предполагает внутривенное введение:
- сердечных гликозидов;
- раствора морфина;
- фуросемида;
- гидрокортизона или преднизолона;
- раствора эуфиллина;
- витамины.
Для улучшения состояния пациента назначаются кислородные ингаляции через маску. Некоторым больным проводят искусственную вентиляцию легких. Подключение к аппарату требуется в случаях, когда функция самостоятельного дыхания долгое время не восстанавливается или дыхание человека остается прерывистым, поверхностным более часа.
Прогноз и профилактика патологии
Выживаемость пациентов при ОСН зависит от сочетания многих факторов:
- тяжести проявлений;
- наличия сопутствующих патологий, их степени;
- особенности и правильности проведения реанимационных действий.
Острая сердечная недостаточность, инсульт, патологии сосудов, сердца часто являются следствием неправильного образа жизни. Провоцирующими опасные смертельные состояния являются вредные привычки, неправильное питание, недостаточная или чрезмерная физическая нагрузка. Регулярные медицинские обследования, качественное своевременное лечение позволяют избежать опасных осложнений.
Причины внезапной сердечной смерти и оказание первой медицинской помощи
Внезапную смерть, развивающуюся при различных патологических процессах, синдромах и заболеваниях сердца, а также венечных артерий, принято называть внезапной сердечной смертью (ВСС). В настоящее время ВСС самая частая и распространенная причина смерти у людей всех стран и национальностей, охватывающая от 50 до 75% всех причин смерти среди болезней сердца [1]. ВСС – состояние, объединяющее ряд распространенных и широко известных патологических состояний, частью являющихся самостоятельными нозологическими единицами. В этом ключе ВСС только отражает механизм наступления смерти, а не ее нозологическое соответствие рубрике основного заболевания в диагнозе [2; 3].
ВСС известна людям уже на протяжении нескольких тысяч лет. По разным данным, сцены развития ВСС можно увидеть на стенах гробниц древнего Египта, датируемых 2625-2475 гг. до н.э. Более приближенной к понятиям современной медицины была смерть молодого солдата после длительного забега, засвидетельствованная в афинской газете, датируемой 490 г. до н.э. В настоящее время такой вариант смерти не редкость и продолжает волновать умы врачей кардиологов, патофизиологов, патологоанатомов и судебно-медицинских экспертов [4].
Всемирная организация здравоохранения (ВОЗ) дает следующее определение ВСС – это доказанная и, главное, ненасильственная смерть, наступающая мгновенно, и/или смерть, которая после появления у пациента симптомов загрудинных болей развивается во время первого часа [5; 6].
В большинстве случаев ВСС настигает человека в обстановке одиночества. Данный факт не позволяет точно установить обстоятельства смерти, что позволяет продлить интервал её наступления до 24 часов, при этом требует более глубинного анализа заболеваний, патологических состояний у данного пациента с целью исключения схожих с ВСС проблем, например инфаркта миокарда, острой коронарной смерти (ОКС), аневризмы венечных или легочных артерий с их расслоением, гемотампонады перикарда [7; 8].
Однако большинство врачей анестезиологов-реаниматологов не могут согласиться с определением ВОЗ по ВСС, ведь с их позиций это состояние не является диагнозом, а обозначает термин, который нацеливает на принятие быстрых и тактических решений для спасения человеческой жизни. В этом аспекте ВСС – это просто «внезапная остановка кровообращения», в основе которой не что иное, как острый гемодинамический синдром с угасанием и остановкой сердечной деятельности. При этом желудочки сердца продолжают сокращаться, но не могут обеспечить качественное и полноценное кровообращение, что представляет угрозу для жизни пациента [9, с. 7].
Актуальность ВСС определяется лидерством среди причин смерти при различных заболеваниях и патологических состояниях: от опухолей различных локализации с угнетением функции сердца (морфологический эквивалент – это бурая атрофия миокарда) до самых распространенных форм ишемической болезни сердца (ИБС). В России ВСС как причина смерти регистрируется в 450-600 тыс. случаев ежегодно [1], опережая данный показатель в США, составляющий 300-400 тысяч человек [10].
В благополучных странах Европы данная проблема также остается актуальной и нерешенной, ежедневно унося около 2500 человеческих жизней. Следует отметить, что только от 2 до 5% случаев ВСС регистрируется в медицинских клиниках, преимущественно у мужчин трудоспособного возраста от 20 до 60 лет. Треть всех смертей в этой возрастной группе у мужчин приходится именно на ВСС при различных заболеваниях сердца и сосудов. Только после 70 лет ВСС встречается одинаково часто как среди мужчин, так и среди женщин [11; 12].
Цель настоящей работы – проведение анализа мировой литературы с определением особенностей клинических и морфологических составляющих возникновения ВСС, понимания её структуры, а также места в заключительном клиническом, патологоанатомическом и судебно-медицинском диагнозах.
Литературные источники утверждают, что особо важными факторами, предрасполагающими к возникновению ВСС, являются, прежде всего, аритмии, среди которых преобладают желудочковые, а также изменения сокращений левого желудочка со сбоем сердечного ритма и значительным снижением фракции выброса меньше 40% с частыми экстрасистолами в течение часа [13; 14]. В 85% случаев наступление ВСС происходит в результате желудочковой тахикардии (ЖТ) и фибрилляции желудочков (ФЖ), остальные случаи приходятся на брадиаритмию и асистолию. В итоге ЖТ происходят глубокие дистрофические и некробиотические изменения во внутренних органах с отказом их основных функций (сердечной недостаточностью, отёком головного мозга, лёгких) [15].
Факторы риска возникновения ВСС связаны с генетическими особенностями каждого конкретного пациента. Сюда попадает ряд генетических заболеваний и синдромов, обморочные состояния, природа которых не может быть объяснена, а также контролируемые самим человеком факторы: алкоголь, курение, стресс. Как правило, триада этих факторов определяет основные пути развития артериальной гипертензии и ишемической болезни сердца (ИБС), приводя к определенным необратимым изменениям в проводящей системе и сократительном аппарате сердца. Наличие случаев ВСС у близких родственников с различными формами ИБС и заболеваниями сосудов увеличивает риск ее развития в несколько раз в сравнении с людьми, не имеющими аналогичных патологических состояний [16]. Ряд исследователей указывают на высокий риск наступления ВСС у пациентов с инфарктом миокарда в любой его стадии независимо от его локализации и близости к проводящим путям и предсердно-желудочковому узлу, осложняя течение инфаркта ЖТ и экстрасистолами [17; 18].
Анализируя факторы риска ВСС у пациентов после 40 лет, основными причинами ее наступления можно назвать нестабильную стенокардию с вероятностью дальнейшего развития инфаркта миокарда или ОКС. ОКС как конкурирующая патология с ВСС имеет те же факторы риска и механизмы возникновения. Главный патогенетический механизм ее возникновения – это опять же ФЖ и асистолия. При инфарктах, нестабильной стенокардии и ОКС развитию ФЖ способствуют очаги некроза сердечной мышцы, явно неопределяемые на секции в течение до 16-18 часов, и четкие очаги некроза, имеющие свои морфологические критерии спустя 24 часа. В результате снижаются сократительные способности левого желудочка [19]. Выставить диагноз ОКС и ВСС патологоанатом и судебно-медицинский эксперт могут даже при отсутствии клинических проявлений и записей в истории болезни острых состояний со стороны сердца. Главным критерием в этом случае будет повреждение венечных артерий атеросклерозом, даже в его минимальных проявлениях с повреждением фиброзно-эластической покрышки атеросклеротической бляшки. Повреждения не обязательно носят характер окклюзии тромбом сосудистого русла. Для наступления внезапной смерти может быть достаточно расслоения бляшки или кровоизлияния в нее [20].
Определить кардиальную причину смерти у людей старшей возрастной группы (более 40 лет) не представляет труда, и знающий патологоанатом или судебно-медицинский эксперт достаточно очевидно определит их роль в танатогенезе и правильно расположит в структуре диагноза как первоначальную причину смерти. У лиц же молодого возраста, среди которых редко встречается атеросклероз венечных артерий, выявить, а тем более определить первоначальную причину смерти довольно трудно. В эту категорию причин ВСС попадают, как правило, кардиомиопатии, миокардиты, каналопатии и еще часть заболеваний и синдромов, не имеющих определенных морфологических особенностей. Речь идет об идиопатической группе кардиомиопатий, среди которых особо выделяются два ее вида – это гипертрофическая (ГКМП) и дилатационная кардиомиопатии (ДКМП).
Согласно литературным данным, ГКМП с аутосомно-доминантным типом наследования встречается реже, чем ИБС, атеросклероз или инфаркт миокарда, и приводит к внезапной смерти каждого третьего пациента. При данном заболевании нарушен отток крови из левого желудочка из-за его несимметричной гипертрофии с диастолической дисфункцией и нарушениями процессов расслабления желудочков, заканчивающихся ФЖ [21].
ДКМП в отличие от ГКМП – заболевание сердца с необструктивным расширением левого желудочка и значительно чаще встречающейся кардиомиопатией [22]. Расширения желудочков сопровождаются снижением их сократительной способности, где главным определяющим фактором ВСС являются тяжелые аритмии с морфологическими перестройками миокарда. При тщательном анализе медицинской карты стационарного или амбулаторного больного и исключении всех вторичных кардиомиопатий, сопровождающихся расширениями полостей сердца, диагноз выставляется довольно просто. Метод исключения позволяет определить ДКМП как основную и первоначальную причину смерти больного, даже если она наступила в считанные часы. В последнее время ВСС из-за развития трансплантологии в группе этих заболеваний резко снизилась [23].
В настоящее время ВСС стала чаще встречаться у лиц с дилатацией камер сердца и протекать под масками различных заболеваний, среди которых алкогольная кардиомиопатия. Данная кардиомиопатия возникает у людей, употребляющих и слабоалкогольную продукцию – прежде всего пиво. Систематическое употребление слабоалкогольных напитков приводит вначале к метаболическим повреждениям миокарда, а затем к дилатации левого и правого желудочков со снижением их сокращений. Данное патологическое состояние морфологически напоминает ДКМП, но, по своей сути, ею не является, а отражает токсическое воздействие алкоголя на проводящий и сократительный компартмент сердца. Механизм внезапной смерти также реализуется через тяжелые аритмии с последующей ФЖ.
Среди всех токсических повреждений сердца алкогольная кардиомиопатия является одной из самых частых причин смерти после ИБС. У лиц, употребляющих алкоголь, ВСС может возникнуть при привычной бытовой нагрузке или при выполнении физических упражнений [24]. Данные случаи смерти у молодых лиц вызывают трудности диагностики у врачей всех специальностей. Кроме прямого токсического воздействия этанола на проводящую систему сердца, на нее также воздействует ацетальдегид, стимулирующий выброс норадреналина и появление аритмий с исходом в ЖТ. Данные патологические состояния могут усугубляться наличием тяжелой сопутствующей патологии в виде дисплазии соединительной ткани (ДСТ). Последняя в наше время стала встречаться тоже довольно часто, не имея при этом специфических диагностических признаков [25].
Сама ДСТ приводит к изменению соединительнотканного остова многих органов человека, уменьшая его прочность, приводя к появлению малых аномалий развития сердца (МАРС) через изменения в содержании различных видов коллагена в строме.
МАРС снижают компенсаторно-приспособительные возможности сердца при физических нагрузках. У таких людей отмечают расширение надклапанной части аорты и ее нисходящего отдела, изменения митрального клапана в виде его пролапса из-за дистрофических изменений коллагеновых волокон, входящих в его строму. Еще ко всему прочему при данной патологии соединительной ткани у молодых людей часто имеется гиперсимпатикотония, в повседневной жизни требующая повышенного потребления кислорода сердечной мышцей. На этом фоне отмечено большое расходование энергии, приводящее к метаболическим и энергетическим нарушениям в миокарде, являясь субстратом для возникновения смертельных нарушений сердечного ритма при интенсивных физических нагрузках. Эти изменения при должном умении и внимательности могут быть диагностированы на вскрытии, а клинически отмечаемая регургитация и нарушения систолической функции желудочков сердца являются главными факторами появления в дальнейшем ЖТ, в конце которой внезапная смерть пациента в результате развития ФЖ [26].
Отдельной причиной развития ВСС стоят вирусные миокардиты. Этиология их многообразна: вирус гриппа, вирус герпеса 6 типа, энтеровирусы, аденовирусы. Такие миокардиты могут протекать в скрытой форме или довольно быстро и прогрессивно со стереотипными морфологическими изменениями. При гистологическом исследовании морфолог описывает изменения миокарда с клеточной воспалительной инфильтрацией, очаговым некрозом, отеком. Все эти изменения затрагивают проводящую систему сердца, способствуя его электрической дестабилизации, приводя к ЖТ и ВСС. У людей, переживших латентное течение вирусного миокардита, в дальнейшем развивается типичное с морфологических позиций течение ДКМП с ранее описанными рисками возникновения ВСС и диффузным мелкоочаговым склерозом [27; 28].
Коротко хотелось бы отметить редкую, не имеющую морфологических особенностей патологию – аномалии проведения электрических сигналов в сердце. Сюда входят клинические синдромы Вольффа-Паркинсона-Уайта, клинико-электрокардиографические синдромы патологии ионных каналов, или ионные каналопатии. В данном случае эти состояния интересны тем, что возникающие спонтанные аритмии повышают риск ВСС через снижение миокардиальной сократимости. Диагностика их у секционного стола невозможна, но при анализе медицинской документации они могут быть выбраны в качестве первоначальной причины смерти [29-31].
Еще одной причиной ВСС сегодня называют аритмогенную дисплазию правого желудочка (АДПЖ). АДПЖ с морфологической точки зрения характеризуется замещением атрофичных кардиомиоцитов правого желудочка фиброзно-жировой тканью, клинически проявляясь пониженной сократимостью миокарда с частыми эпизодами правожелудочковой тахиаритмии [32; 33]. Определение данной патологии на секции может вызвать трудности у врачей-патологоанатомов или судебно-медицинских экспертов в отсутствии данных прижизненной ЭХО-диагностики, но должна быть заподозрена при отсутствии других частых причин возникновения ВСС.
С диагностикой основных причин ВСС стало более или менее все понятно: для каждой причины смерти есть определенный шифр (код) в МКБ-10, но вот с самой категорией внезапной смерти, которая может быть правомочна как диагноз исключения, имеется ряд трудностей при выборе шифров (кодов) из МКБ-10 у врачей различных специальностей [34]. Главными конкурентами на быструю смерть могут быть ОКС и инфаркт миокарда, как правило, давностью менее одних суток. Однако при давности менее суток инфаркт миокарда диагностировать обычными и доступными методами морфологической диагностики довольно трудно.
Согласно рекомендациям Российского общества патологоанатомов (РОП), ВСС не может быть основным заболеванием, если во время секции обнаруживают атеросклероз венечных артерий в его осложненную стадию (кровоизлияния в бляшку, ее расслоение, пристеночный или обтурирующий просвет сосуда тромб над бляшкой). Ко всему этому добавляются еще и трудности диагностики самой ОКС, правомочность которой обусловливает отсутствие инфаркта миокарда. Сам инфаркт миокарда может быть диагностирован современными методами и в его ишемическую стадию, но ситуация в России осложняется почти полным отсутствием проб на ишемию миокарда у секционного стола.
Отсутствие возможности диагностировать ишемическую стадию инфаркта миокарда привело к чрезмерному использованию ОКС в качестве основного заболевания в патологоанатомическом или судебно-медицинском диагнозе. Главным морфологическим критерием диагностики ОКС остается все-таки наличие повреждений атеросклеротической бляшки венечных артерий, а не наличие атеросклеротического процесса как такового [35].
При, казалось бы, простых и понятных логических подходах к диагностике, структурированию диагноза имеются незначительные противоречия по выбору шифра (кода) для ОКС: некоторые авторы предлагают для нее использовать шифр (код) МКБ-10 – I46.1 в противовес шифру (коду) I24.8 – другие формы острой ИБС [36]. С этих позиций рекомендации РОП по выделению и шифрованию ОКС и ВСС не противоречат клинической классификации острых форм ИБС, но на практике шифр (код) I24.8 используют для шифрования ВСС неуточненной этиологии, что является необоснованным и неоправданным подходом врачей, которые не смогли провести тщательный анализ наступления смерти пациента. Часть клиницистов также в эту группу относят все случаи ВСС на фоне ИБС и используют шифр (код) МКБ-10 – I46.1, при этом диагностируя врожденные или приобретенные смертельные заболевания сердца, о которых мы говорили выше, что, по нашему пониманию, является искажением нозологического принципа диагностики [37].
Заключение
В заключение хотелось бы отметить, что основной важной морфологической составляющей возникновения ВСС является многообразная патология сердечной мышцы, среди которой на первом месте находится атеросклероз, как наиболее опасная болезнь современности с теми или иными видами поражения сердца. В категории юных и молодых лиц, ведущих активный образ жизни, главная роль отводится патологии электропроводимости сердца с различными генетическими заболеваниями и синдромами. Основываясь на данных литературных источников, для наступления ВСС может быть определена ее патогенетическая особенность, где ведущим звеном являются нарушения ритма, которые, в свою очередь, невозможны без некроза и повреждений сердечной мышцы в результате гипоксии.
Подводя окончательную черту, нам остается только усилить свои теоретические и практические позиции по диагностике тех заболеваний, которые могут привести к внезапной остановке сердца, используя в своей практике методологии клинического анализа и привлекая для ее диагностики врачей смежных специальностей (кардиологов, анестезиологов-реаниматологов). Диагноз ВСС как самостоятельной нозологической единицы является не таким частым, но в случаях отсутствия клинических данных и невозможности проведения пробы на ишемию миокарда, исключение ОКС может быть вполне уместным и занимать место основного заболевания.
Надеемся, что проблемы, связанные с шифрованием ВСС и ОКС, подходы к их диагностике врачами различных школ судебной медицины, патологической анатомии, кардиологии и другими медицинскими сообществами в ближайшее время будут решены. Для этого сегодня есть все условия и способы решения проблемы с учетом мнения различных медицинских сообществ [38].
Внезапная сердечная смерть
Внезапная сердечная смерть – это смерть от болезней сердца в течение 1 часа после начала клинической симптоматики (чаще всего, боли в грудной клетке, аритмии или одышки).
- Причины внезапной сердечной смерти
Основные причины внезапной сердечной смерти – инфаркт миокарда и самый опасный тип аритмии – желудочковая тахикардия. К внезапной сердечной смерти может привести закупорка тромбом крупной артерии – например, устья левой коронарной артерии. Развивается ишемическое поражение, которое может привести к желудочковой тахикардии.
При желудочковой тахикардии у человека внутри сердца формируется очаг возбуждения, генерирующий внеочередные электрические импульсы. Быстрые неэффективные волны сокращений желудочков приводят к тому, что сердце теряет мощность, не открывается аортальный клапан. Кровь не выходит в аорту, не поступает в головной мозг, что приводит к быстрой смерти.
Риск развития желудочковой тахикардии повышается при наличии врожденной молекулярной патологии в строении ионных каналов клеток сердца, которая проявляется удлинением интервала QT на ЭКГ и синдромом Бругада.
Врожденные аномальные пути проведения сердечного импульса, в частности, наблюдаемые при WPW-синдроме (синдром Вольфа-Паркинсона-Уайта) также могут быть причинами фатальной аритмии и внезапной сердечной смерти.
Другими причинами внезапной сердечной смерти служат нарушения строения питающих сердце коронарных артерий, врожденное утолщение стенок сердца (гипертрофическая кардиомиопатия), воспалительные заболевания сердца (миокардит) и поражения сердечных клапанов.
- Оценка риска возникновения желудочковой тахикардии
Краеугольный камень профилактики внезапной смерти – оценка риска развития инфаркта миокарда и жизнеугрожающих аритмий, в первую очередь, желудочковой тахикардии. Ключевое значение играет внимательнейший анализ электрокардиограммы. Нужно проанализировать на кардиограмме то, на что редко обращают внимание – длину интервала QT и наличие сочетания блокады правой ножки пучка Гиса с повышением сегмента ST. Если это есть, то имеется синдром Бругада, который сопряжён с риском сердечной смерти. Длинный интервал QT означает, что риск желудочковой тахикардии высокий. Также необходимо изучить возможность наличия в сердце дополнительных пучков проведения электрического импульса (в частности, синдрома WPW).
Изучая ЭКГ, кардиолог анализирует, что происходит в сердце, и оценивает риск. Изменения на кардиограмме позволяют судить об особенностях строения ионных каналов внутри клеток сердца. Все синдромы внезапной смерти часто связаны с генетическими особенностями. У отдельного человека могут быть разные варианты ионных каналов. Например, определенный тип их строения позволяет сердцу работать лучше в необычных режимах, но при этом может быть сопряжен с риском внезапной сердечной смерти.
После того, как врач выяснил, есть ли патология строения ионных каналов и есть ли в сердце дополнительные патологические пучки проведения, он может оценить риски развития внезапной смерти. В ряде случаев нужно сделать генетический анализ. Иногда, когда это очень важно для карьеры (к примеру, пациент лётчик или спортсмен), можно идти и глубже, чтобы ещё лучше проанализировать ситуацию. И после того, как кардиолог суммирует всю информацию о рисках, симптомах, о семейном анамнезе, то он может правильно выстроить концепцию профилактики как смерти от тромбоза, инсульта или инфаркта, так и конкретно желудочковой тахикардии.
- Лекарственная терапия при профилактике внезапной смерти
К сожалению, в профилактике внезапной сердечной смерти, связанной с желудочковой тахикардией, лекарственные препараты практически не эффективны. Мы часто видим медицинские ошибки, когда в том числе и детям, и спортсменам назначают бета-блокаторы и антиаритмические препараты в надежде на то, что они предотвратят внезапную сердечную смерть. Но никаких данных о том, что хоть какое-то лекарство может предотвратить внезапную сердечную смерть, нет.
- Кардиовертер-дефибриллятор
В случае, если у пациента с серьёзным удлинением сегмента QT, или с синдромом Бругада, или с высоким риском внезапной сердечной смерти были обмороки, то обязательно нужно ставить кардиовертер-дефибриллятор. Это устройство, которое способно спасти человеку жизнь. Если разовьётся та самая желудочковая тахикардия, устройство произведёт дефибрилляцию. Кардиовертер-дефибриллятор отличается от электрокардиостимулятора. Последний страхует сердце в случае отсутствия очередного сокращения, то есть может простимулировать сердце слабым током в том случае, если оно перестало биться. Но электрокардиостимулятор не может помочь в случае «шторма», который возникает при фибрилляции желудочков. Кардиовертер-дефибриллятор обладает существенно большей мощностью и восстанавливает ритм в случае очередного обморока.
При наличии дополнительных пучков проведения сердечного импульса возможно их устранить с помощью эндоваскулярной операции – радиочастотной абляции.
Предотвращению инфаркта миокарда, который также может быть причиной внезапной сердечной смерти, посвящена отдельная статья.
- Внезапная смерть у спортсменов
Основная причина внезапной сердечной смерти у атлетов – та же желудочковая тахикардия. Специфические причины следующие:
Гипертрофическая кардиомиопатия, или утолщение стенок сердца (межжелудочковой перегородки). В толстой межжелудочковой перегородке круг аритмии (желудочковой тахикардии) закручивается намного проще.
Commotio cordis – удар в грудную клетку, который тоже может привести к внезапной смерти. И здесь механизмом будет та же самая желудочковая тахикардия, которую провоцирует удар.
- Обследование спортсменов
Для начала надо самым скрупулёзным образом изучить кардиограмму. Спортсменам с удлинением интервала QT даётся отвод от спорта. Для многих атлетов – это настоящая трагедия, так как их не обследовали в детстве, они занялись спортом и далеко продвинулись. Увеличение сегмента QT и наличие синдрома Бругада – это в основном наследственное состояние, хотя оно бывает и приобретённым. Сегодня детей, которые планируют посвятить жизнь спорту, необходимо тщательно обследовать и очень внимательно изучать их кардиограмму.
Помимо ЭКГ нужно сделать эхокардиографию, чтобы исключить утолщение стенок сердца – ту самую гипертрофическую кардиомиопатию, которая повышает риск внезапной смерти.
У спортсменов может отмечаться небольшое утолщение стенок сердца, которое не связано с болезнью или с риском внезапной сердечной смерти, а связано с занятием спортом. В случае болезни речь идёт о существенной гипертрофии межжелудочковой перегородки – более 13-14 мм. На фоне занятий спортом межжелудочковая перегородка крайне редко утолщается больше 12,5 мм. Более сильное увеличение требует особого подхода.
Есть интересные ситуации, когда мы видим умеренное утолщение от 12,5 мм до 14 мм. Тут непонятно, каковы риски, и надо принять во внимание многие обстоятельства. Порой пациентам-спортсменам очень важно продолжать карьеру, ошибка с диагнозом и переоценка риска могут стать фатальными – человек утратит всё, чего он смог достичь. Когда утолщение стенки сердца умеренное, и человек хочет продолжать заниматься спортом профессионально, необходимо выполнить молекулярную диагностику, оценить наличие мутации в генах, кодирующих белки сердца. Причём именно мутации, а не полиморфизмы! Это существенно более сложное исследование. Лабораторий, в которых его можно провести, единицы. Наличие мутаций означает высокую вероятность болезни. В некоторых случаях проводится МРТ сердца. Оно позволяет увидеть, есть ли нарушение кровоснабжения и функционирования межжелудочковой перегородки. Иногда необходимо МРТ исследование с контрастом, позволяющее увидеть патологическое контрастирование межжелудочковой перегородки. Это скажет о том, что перед нами не физиологическая, а патологическая ситуация, связанная с гипертрофической кардиомиопатией.
Спортсмены, их тренеры и врачи также должны проходить инструктаж в отношении профилактики commotio cordis – сотрясения сердца. Они должны знать, что удар в область сердца, который сопровождается ухудшением самочувствия, требует совершенно особого отношения, смерть может наступить достаточно быстро. Это те ситуации, когда нужно принимать решение о возможном исключении спортсмена из состязаний и экстренной госпитализации, даже несмотря на небольшую, казалось бы, клиническую симптоматику в виде одышки, сопровождающейся болью в грудной клетке.
- Принципы профилактики внезапной смерти в Ильинской больнице
В Ильинской больнице мы придаем особое значение профилактике внезапной смерти. Нужно понимать, каков риск, есть ли необходимость углубляться в «тонкие» и дорогостоящие методы исследования, зависит ли от наличия факторов риска карьера человека и вся его жизнь. Например, если человек не занимается спортом активно, то ровно такие же изменения могут и не представлять никакой угрозы для его жизни. В этом случае достаточно, чтобы этот пациент просто следовал правильному образу жизни, следил за своим артериальным давлением, за холестерином.
При обнаружении высокого риска жизнеугрожающей желудочковой тахикардии мы устанавливаем пациентам кардиовертер-дефибриллятор. Это устройство может сохранить жизнь при развитии фатальной желудочковой тахикардии.
На примере внезапной сердечной смерти мы видим всю сложность медицины. Здесь переплетаются сама болезнь, которая может быть совершенно по-разному выражена, риски, которые могут быть и не связаны с этой болезнью, а также отношение пациента к проблеме, и то, чем живёт пациент, как он смотрит на свою жизнь.
Все решения о том, как мы будем предотвращать внезапную сердечную смерть, должны приниматься с учётом мнения пациента.


