Ишемическая болезнь сердца
Обобщенное наименование для процесса, сопряженного с нарушением местного кровотока. Мышечный орган недополучает кислорода, также полезных соединений.
Поскольку трофика ослабевает, начинаются дистрофические процессы. Ткани сердца отмирают. Но не как при инфаркте — резко, а постепенно.
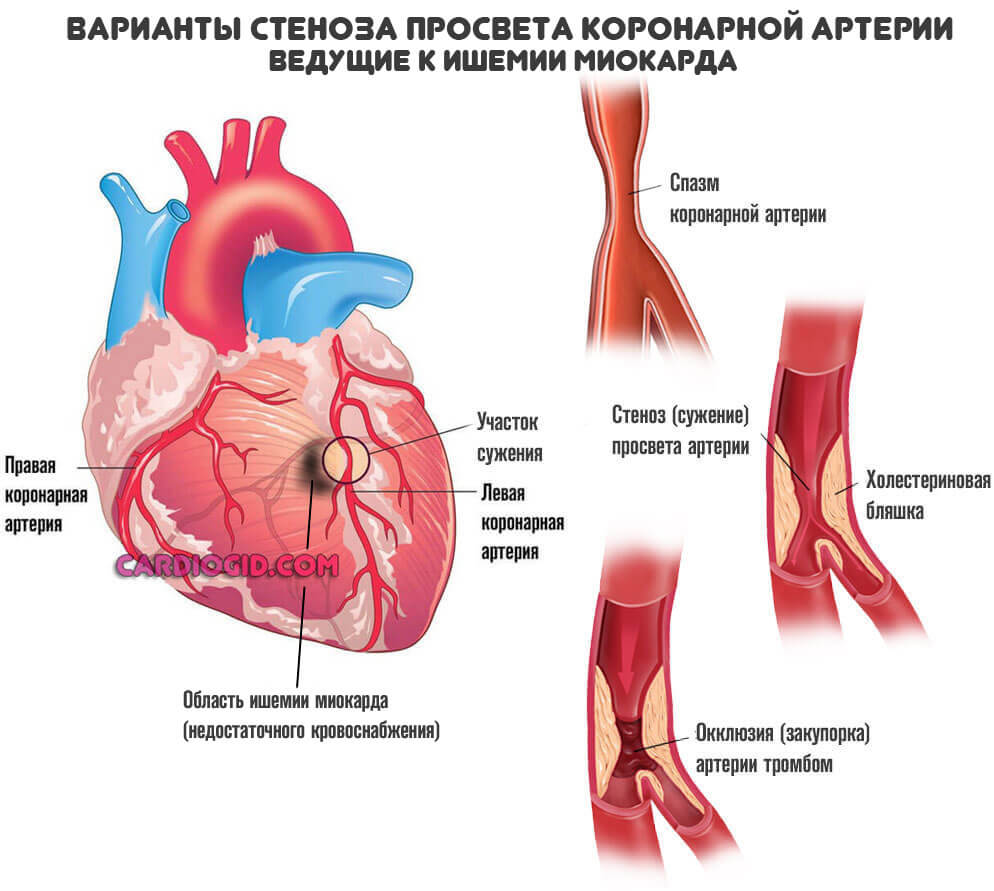
Результат примерно тот же. Снижение выносливости, сократительная способность миокарда падает, начинаются критически опасные осложнений со стороны внутренних органов, мозга.
В конечном итоге наступает инфаркт или инсульт. Чтобы этого не допустить назначают коронарное шунтирование.
Срок восстановления больше в 1.5-2 раза.
Реабилитация
Период восстановления длительный. Две недели после шунтирования нельзя мыться, поскольку раны обширные, есть риск вторичного инфицирования. Ежедневно – перевязки, обработка антисептиками. Полгода нужно будет носить грудной бандаж, чтобы не разошлись швы на грудине.
Средняя реабилитация – около трех месяцев. За этот период нормализуется кровь и кровоток, заживет грудина. Оценочный тест на возможность полноценной жизни – нагрузочный (например, велоэргометрия).
Часто после оперативного вмешательства у пациента возникает чувство боли, жара, дискомфорта за грудиной. Это не повод для паники, нужно сообщить об этом врачу, который назначит купирующие препараты. Самые частые осложнения после шунтирования сосудов сердца: застой в легких, анемия, перикардит и другие воспалительные процессы, флебит близлежащих к шунту вен, иммунные нарушения (при остановке сердца), аритмии.
Общие сведения
Коронарное шунтирование сосудов сердца — это оперативное вмешательство, во время которого создаётся обходной путь кровоснабжения определённого участка миокарда. Шунтирование позволяет полностью восстановить питание миокарда при сужении венечной артерии. В качестве шунта используются собственные вены голени или лучевая артерия. Оперативное вмешательство позволяет уменьшить выраженность ишемической болезни сердца и повысить качество жизни пациента.
- аортокоронарное шунтирование — соединение с аортой;
- маммакоронарное шунтирование — соединение с грудной артерией.
Возможные осложнения после шунтирования сосудов
Осложнения при шунтировании сосудов сердца делят на специфические и неспецифические.
К неспецифическим относятся риски, связанные с любой операцией.
К специфическим относятся осложнения такие как:
- сердечный приступ;
- воспалительный процесс внешнего листка околосердечной сумки;
- сбои в работе миокарда и голодание тканей в результате недостаточного снабжения кровью;
- аритмии различных форм;
- инфекционные поражения плевры и травмы;
- инсульт.
Настоятельно рекомендуется отказаться от вредных привычек — никотина и алкоголя. Исключить из рациона жирное, жареное, острое и соленое.
Шунтирование после инфаркта миокарда
Данная операция при коронарном синдроме является одним из вариантов радикального лечения пациента. Ее проводят в случаях, когда состояние венечного сосуда не позволяет поставить стент или при ретромбозе установленного устройства (в такой ситуации у больного извлекают артерию вместе с пружинкой и на ее место имплантируют шунт). В остальных случаях преимущество выбора всегда за малоинвазивной методикой (стентирование, баллоннирование и прочими).
- печени (цирроз, хронический гепатит, дистрофические изменения) с выраженной печеночно-клеточной недостаточностью;
- почек (почечная недостаточность последних стадий);
- легких (эмфизема, тяжелая пневмония, ателектаз).
ШУНТИРОВАНИЕ КРОВЕНОСНЫХ СОСУДОВ
ШУНТИРОВАНИЕ КРОВЕНОСНЫХ СОСУДОВ — хирургическая операция по созданию с помощью различных сосудистых трансплантатов нового пути кровотока в обход пораженного патологическим процессом сегмента артериального или венозного сосуда при частичном или полном нарушении его проходимости. В отличие от протезирования кровеносных сосудов при их шунтировании патологически измененные участки сосуда не резецируют и анастомозы трансплантата с шунтируемым сосудом накладывают по способу конец в бок. При шунтировании создают новый путь кровотока, который не соответствует анатомическому кровеносному руслу, но вполне полноценен в гемодинамическом и функциональном отношении.
Впервые шунтирование кровеносных сосудов в эксперименте выполнил Егер (E. Jeger) в 1913 году, а в клинике — Кюнлен (J. Kunlin) в 1949 году.
Показаниями к шунтированию кровеносных сосудов являются тромбоз и стеноз артерий и вен различной этиологии, когда обширность поражения, технические трудности или общее состояние больного не позволяют восстановить кровоток по естественному анатомическому пути.
Операции по шунтированию кровеносных сосудов выполняют в плановом и экстренном порядке. Примером экстренной операции может служить аортокоронарное шунтирование (см. Артериализация миокарда) при предынфарктном состоянии с целью предупреждения развития инфаркта миокарда. При инфаркте миокарда эта операция способствует ограничению распространения некроза и ускоряет процесс рубцевания миокарда (см. Инфаркт миокарда, хирургическое лечение). Экстренное шунтирование кровеносных сосудов производят также при нагноении в области ранее имплантированного трансплантата или протеза сосуда, осложненном аррозионным кровотечением, при остром тромбозе и травмах крупных сосудов.
Шунтирование кровеносных сосудов выполняют с помощью аутотрансплантатов, аллотрансплантатов или ксенотрансплантатов (см. Трансплантат). В качестве аутотрансплантата используют вены пациента, чаще большую подкожную вену ноги в виде свободного трансплантата или трансплантата «на ножке». Например, при окклюзии подколенной и бедренной вен накладывают анастомоз между дистальной частью большой подкожной вены ноги и глубокими венами голени. При односторонней окклюзии подвздошных вен можно использовать метод, предложенный в 1960 году Пальмой и Эспероном (E. Palma, В. Esperon), заключающийся в том, что дистальный конец большой подкожной вены здоровой ноги перемещают на противоположную сторону через тоннель в подкожной клетчатке над лонным сочленением и анастомозируют с бедренной веной больной ноги. Перемещение большой подкожной вены «на ножке» иногда применяют и при гипертензионном синдроме верхней полой вены (см. Полые вены), например при ее тромбозе или сдавлении злокачественной опухолью. В этом случае большую подкожную вену ноги после мобилизации ее дистального отдела проводят через тоннель в подкожной клетчатке переднебоковой поверхности брюшной и грудной стенок и соединяют с яремной или подключичной веной.
Для создания шунтов «на ножке» используют также малую подкожную вену ноги, наружную яремную вену, латеральную и медиальную вены плеча, а также внутреннюю грудную артерию при подключичнокоронарном шунтировании. Перечисленные вены применяют и в качестве свободных шунтов-трансплантатов при самых различных окклюзионных поражениях магистральных венозных стволов системы верхней и нижней полых вен, в частности при болезни Педжета — Шреттера (см. Педжета — Шреттера синдром), при односторонних окклюзиях подвздошных вен, окклюзиях бедренной, подколенной вен и глубоких вен голени.
Аутовенозное шунтирование широко применяют при реконструктивных операциях на артериях верхних и нижних конечностей. Эта операция является методом выбора при закупорках сравнительно мелких артерий предплечья и голени. При формировании сосудистых анастомозов в этих случаях желательно использовать микрохирургическую технику (см. Микрохирургия).
При стенозах и окклюзиях чревной, верхней брыжеечной, почечных артерий производят шунтирование кровеносных сосудов непосредственно с брюшным отделом аорты. Для шунтирования артерий небольшого диаметра, кроме аутовен, используют аллотрансплантаты и ксенотрансплантаты, например вену пуповины человека, обработанную глутаровым альдегидом с целью снижения антигенных свойств. Подобная обработка способствует ослаблению нейтрофильной и макрофагальной реакции и улучшает результаты операции. Иногда снаружи пупочную вену укрепляют сетчатым синтетическим каркасом. Шунтирование кровеносных сосудов осуществляют также трансплантатами из бычьих и свиных сосудов (ксенотрансплантаты). Их с целью удаления чужеродных белков предварительно обрабатывают протеолитическими ферментами (фицином, папаином, химотрипсином, террилитином и др.), а затем дубят глутаральдегидом и диальдегидом крахмала.
При шунтировании кровеносных сосудов широко применяют трансплантаты из синтетических материалов (лавсана, дакрона, политетрафторэтилена и др.). Эти трансплантаты применяют для шунтирования при окклюзиях ветвей дуги аорты и подключичных артерий. При окклюзиях подвздошных артерий и брюшного отдела аорты стандартными стали аортоподвздошное и аортобедренное шунтирование кровеносных сосудов. Использование синтетических материалов позволяет создать шунты необходимой длины и конфигурации (см. Атеросклероз, хирургическое лечение окклюзионных поражений).

Различают временное и постоянное шунтирование кровеносных сосудов. Временное шунтирование кровеносных сосудов обычно применяют для создания обходного пути кровотока только на время основного этапа операции, требующего полного перекрытия кровотока в сегменте крупного сосуда. Например, при операциях по поводу аневризм дуги и нисходящей части грудного отдела аорты (см. Аневризма аорты) прибегают к наложению временного шунта (рис. 1). Временное шунтирование может осуществляться не только с помощью сосудистых трансплантатов. Иногда для этого используют специальные канюли или иглы, соединенные между собой полиэтиленовой или силиконовой трубкой. Канюли (иглы) вводят в сосуд прок-симальнее и дистальнее места его реконструкции. При этом кровь из центрального сегмента пережатой артерии по соединительной трубке поступает в его периферический отдел. Преимущество канюльного метода временного шунтирования заключается в его простоте. Небольшие отверстия, остающиеся в стенке сосуда после удаления канюль, ушивают одним-двумя швами. Однако серьезным недостатком указанного метода является то, что сравнительно небольшой калибр канюль и игл не всегда обеспечивает необходимый объем кровотока через их просвет. Временное шунтирование кровеносных сосудов с помощью канюль и силиконовых трубок показано также при острой травме магистральных сосудов для сохранения кровотока в них на время транспортировки раненого в специализированное лечебное учреждение.
Наибольшее распространение в сердечно-сосудистой хирургии получило постоянное шунтирование кровеносных сосудов. В некоторых случаях оно является менее травматичной, а в техническом отношении более простой операцией, чем протезирование сосудов. Принципиальное значение при постоянном шунтировании кровеносных сосудов имеет сохранение коллатерального кровообращения (см. Коллатерали сосудистые). Постоянное шунтирование кровеносных сосудов наиболее часто применяют при облитерациях или стенозах аорты различной природы, например при синдроме Лериша (см. Лериша синдром), а также при облитерирующих заболеваниях магистральных артерий и вен.
Для постоянного шунтирования кровеносных сосудов в зависимости от типа сосуда (артерия или вена), а также его диаметра применяют различные трансплантаты (см.). При шунтировании венозных стволов, как правило, используют аутовены.

Шунтирование кровеносных сосудов одним линейным трансплантатом (рис. 2) называют одиночным, или линейным, шунтированием. Если применяют бифуркационный трансплантат, шунтирование называют бифуркационным (например, бифуркационное аортобедренное шунтирование). Если шунтируются одновременно несколько сосудов, то говорят о двойном, тройном или множественном шунтировании (например, множественное аортокоронарное шунтирование). В последнее время стали использовать так называемое последовательное шунтирование. Выполняют его главным образом при аортокоронарном шунтировании и реконструкциях артерий голени. Принцип этой операции заключается в формировании нескольких последовательных анастомозов одного трансплантата с двумя или тремя близлежащими артериями или проходимыми сегментами одной артерии.
При шунтировании кровеносных сосудов необходимо учитывать некоторые технические особенности. Канал, в котором проводят трансплантат, должен быть достаточно широким, чтобы предупредить сдавление шунта окружающими тканями. При использовании длинного шунта во время его проведения необходимо избегать перекручивания последнего по продольной оси. Избыточная длина шунта может привести к его перегибу и последующему тромбозу (см.). Шунт должен находиться в слегка натянутом состоянии. Диаметр трансплантата должен быть больше диаметра шунтируемых сосудов в 1,5—2 раза. Соединение трансплантата с сосудами должно осуществляться под максимально острым углом, желательно не более 15°. В этом случае гемодинамическая характеристика соустья почти аналогична таковой при соединении сосудов конец в конец. Желательно, чтобы длина анастомоза (конец в бок) в 1,5—2 раза превышала диаметр шунта. Это особенно важно, когда шунт и шунтируемые сосуды имеют примерно одинаковый калибр. Для наложения анастомозов выбирают обычно неизмененные участки стенок сосудов. Если стенка аорты или артерии уплотнена, необходимо перед наложением анастомоза экономно иссечь участок стенки сосуда, чтобы в нем образовалось овальное отверстие. При шунтировании вен этот прием следует выполнять по возможности всегда.
Сшивание трансплантата с шунтируемым сосудом обычно производят обвивным атравматическим швом между двумя швами-держалками, предварительно наложенными на верхний и нижний углы анастомоза. Перед включением шунта в кровоток удаляют образовавшиеся в нем пристеночные тромбы и воздух.
При шунтировании кровеносных сосудов большое значение имеют морфологические особенности системы вновь сформированного сосудистого анастомоза, связанные с многими причинами, в том числе и с применяемыми трансплантатами. Сосудистый трансплантат (шунт) нередко вызывает асептическое воспаление в окружающих тканях. Вокруг него образуется грануляционная ткань (см.), которая в течение 2—3 недель превращается в наружную фиброзную (соединительнотканную) капсулу. В дальнейшем наружная капсула меняется мало, наблюдается лишь ее истончение, а иногда гиалиноз (см.) и петрификация (см. Петрификат).
При использовании для шунтирования кровеносных сосудов аутовен в их стенке уже в первые дни отмечаются частичная десквамация эндотелия, рексис ядер гладких мышечных клеток, отек и умеренная нейтрофильная инфильтрация, что связано с нарушением кровообращения и метаболизма венозной стенки. Затем происходит пролиферация эндотелия, гладких мышечных клеток и фибробластов с синтезом коллагена и гликозаминогликанов, что обусловливает репарацию сосудистой стенки. В поздние сроки после шунтирования кровеносных сосудов происходит утолщение стенки вены за счет фиброза и гиперэластоза всех ее слоев, особенно адвентиции. У больных пожилого возраста через несколько лет после шунтирования могут развиться периваскулярный фиброз, утолщение внутренней оболочки сосуда и атеросклероз (см.). В результате наступает сужение или облитерация просвета периферических аутовенозных шунтов.
Морфологические изменения трансплантата вены из пуповины человека менее выражены. Внутренняя оболочка трансплантированной вены покрывается тонкой пленкой фибрина (см.), в области анастомоза образуется прослойка из клеток эндотелия, нейтрофилов и макрофагов, что создает благоприятные условия для функционирования трансплантата. В результате тканевой несовместимости (см. Несовместимость иммунологическая) эндотелий, гладкие мышцы и частично эластические волокна разрушаются макрофагальным, лимфоплазмоклеточным и нейтрофильным инфильтратом. Дистрофические изменения ведут к изъязвлению, поздним тромбозам, кальцинозу (см.), уменьшению прочности, образованию аневризм (см. Аневризма) и разрывам стенки трансплантата.
При использовании консервированных ксенотрансплантатов (бычьих, свиных сосудов и др.) морфологические изменения не существенны, а нейтрофильная и лимфоплазмоклеточная реакции на пересадку таких сосудов минимальны.
Морфологические изменения в синтетических трансплантатах особенно выражены на внутренней поверхности, которая покрывается фибринной выстилкой с формированием так называемые неоинтимы. Источником ее образования являются фибробласты и капилляры, прорастающие через поры синтетического каркаса, а также клетки сосудистой стенки, мигрирующие через анастомозы (обычно на расстояние, не превышающее 2—3 см). Нельзя исключить и участия в этом процессе предшественников фибробластов, находящихся в кровотоке. У человека полной эндотелизации нового сосудистого русла часто не происходит.
Функционирование шунтов зависит от диаметра шунтируемых сосудов, характера используемого пластического материала и др. Чем больше диаметр шунтируемого сосуда и короче трансплантат, тем лучше отдаленный результат операции. Отдаленные результаты шунтирования артериальных сосудов зависят от многих факторов, в частности имеет значение этиология поражения аорты и артерий (атеросклероз, аортит, артериит). Наиболее неблагоприятные результаты наблюдаются после операции при неспецифическом аортите (см.) и артериите (см.). Основной причиной неблагоприятных отдаленных результатов при шунтировании артериальных стволов является прогрессирование основного заболевания. Поэтому после различных видов шунтирования необходимо постоянное диспансерное наблюдение за больными и лечение основного заболевания.
Отдаленные результаты шунтирования магистральных вен значительно хуже, чем при шунтировании магистральных артериальных стволов. Однако в последнее время появились сообщения о многолетнем функционировании аутовенозных шунтов, созданных по поводу окклюзии вен самой различной локализации. Это связано с развитием терапии, улучшающей реологические свойства крови, и внедрением микрохирургической техники.
Библиогр.: Веденский А. Н. Пластические и реконструктивные операции на магистральных венах, Д., 1979; Князев М. Д., Белорусов О. С. и Савченко А. Н. Хирургия аортоподвздошных окклюзий, Минск, 1980; Лебедев Л. В., Плоткин Л. Л. и Смирнов А. Д. Протезы кровеносных сосудов, Л., 1975, библиогр.; Петровский Б. В., Беличенко И. А. и Крылов B.C. Хирургия ветвей дуги, М., 1970; Сычеников И. А. Шов и пластика артерий, М., 1980; E sato К., Shintani К. a. Yasutake S. Modification and morphology of human umbilical cord vein as canine arterial bypass grafts, Ann. Surg., v. 191, p. 443, 1980; Leu H. J. u. Brunner U. Zur Pathogenese der degenerati ven Veranderungen an autologen des Venetransplantaten, Dtsch. med. Wschr., S. 2433, 1973; Palma E. a. Esperon R. Vein transplants and grafts in the surgical treatment of the postphlebitic syndrome, J. cardiovasc. Surg., v*. 1, p. 94, 1960; Szilagyi D. E. a. o. The laws of fluid flow and arterial grafting, Surgery, v. 47, p. 55, 1960; We so low A. The healing of arterial prosthesis, Thorac. cardiovasc. Surg., v. 30, p. 196, 1982.
О. С. Белорусов; А. Б. Шехтер (пат. ан.).
Аутовенозное шунтирование широко применяют при реконструктивных операциях на артериях верхних и нижних конечностей. Эта операция является методом выбора при закупорках сравнительно мелких артерий предплечья и голени. При формировании сосудистых анастомозов в этих случаях желательно использовать микрохирургическую технику (см. Микрохирургия).
Подготовка: важный этап успешного лечения
А как происходит подготовка к аортокоронарному шунтированию?
Как и перед любым другим видом хирургического вмешательства, пациент проходит ряд диагностических мероприятий:
- Сбор жалоб и анамнеза, в ходе которых врач определяет основные проблемы пациента и составляет план дальнейших действий.
- Объективный осмотр, включающий аускультацию сердца и лёгких, измерение артериального давления.
- Лабораторное обследование:
- общие клинические анализы крови и мочи;
- биохимия крови;
- группа крови и резус-фактор;
- коагулограмма;
- определение уровня общего холестерина и липидограмма.
- Инструментальные тесты:
- дуплексное УЗ-сканировпние – неинвазивный и безопасный метод, позволяющий визуализировать каждую артерию, питающую сердечную мышцу и оценить степень закупорки ее холестериновыми бляшками.
- ангиография – метод рентгенологического исследования сосудов с использованием контрастного вещества.
- МР-ангиография.

При наличии сопутствующих заболеваний врачебная инструкция предусматривает проведение дополнительных диагностических тестов. Полученные данные необходимы для составления индивидуального плана терапии: ими пользуются хирурги, когда делают операцию.
В зависимости от особенностей строения сердечно-сосудистой системы пациента, выраженности атеросклероза и конечных целей лечения выделяют следующие виды шунтирования сосудов сердца:
Осмотры после шунтирования
После шунтирования необходимо регулярно проводить электрокардиографию(ЭКГ), велоэргометрию (ВЭМ). Лечащий врач сам установит периодичность осмотра, однако стоит понимать, что первое время после шунтирования — самоеважное для встреч с терапевтом/кардиологом даже в случаях отсутствия жалоб со стороны сердца.
После шунтирования необходимо регулярно проводить электрокардиографию(ЭКГ), велоэргометрию (ВЭМ). Лечащий врач сам установит периодичность осмотра, однако стоит понимать, что первое время после шунтирования — самоеважное для встреч с терапевтом/кардиологом даже в случаях отсутствия жалоб со стороны сердца.
При каких болезнях делают шунтирование?
Наличие холестериновых бляшек в сосудах (атеросклероз). У здорового человека стенки сосудов и артерий представляют собой гладкую поверхность без каких-либо преград и сужений. У человека, больного атеросклерозом, происходит закупорка сосудов из-за холестериновых бляшек. Если болезнь запустить, она может привести к омертвлению тканей и органов.
Ишемическая болезнь сердца. Традиционный случай применения шунтирования — коронарная (ишемическая) болезнь сердца, при которой коронарные артерии, питающие сердце, поражаются отложениями холестерина в русле сосуда. Главный симптом этой болезни — сужение просвета сосудов, которое приводит к недостаточному поступлению кислорода к сердечной мышце. В такой ситуации часто возникают жалобы на боли за грудиной или в левой половине груди, так называемая стенокардия или грудная жаба.
Наличие избыточного веса. Шунт, вставляемый в желудок, делит его на большой и малый. Малый соединяется с тонкой кишкой, в результате чего объём съедаемой пищи и впитывание питательных веществ значительно уменьшаются.
Нарушение кровотока в сосудах головного мозга. Недостаточное поступление крови в мозг (ишемия) может носить как ограниченный, так и глобальный характер. Ишемия нарушает способность головного мозга к нормальному функционированию и в запущенном состоянии может привести к опухолям или инфаркту мозга. Лечение ишемии головного мозга проводит врач-невролог в стационаре с помощью медикаментов (сосудорасширяющие препараты, лекарства против образования тромбов и для разжижения крови, ноотропные препараты для улучшения работы мозга) или посредством операции (на поздних стадиях болезни).
После шунтирования сосудов на сердце нужно стараться избегать физических нагрузок и не поднимать тяжести.
Послеоперационный период
Организм пациента после операции восстанавливается относительно быстро. На седьмой день хирурги снимают швы, оценивают общее состояние больного и выписывают его из стационара на 10-14 день.

Правила, которые необходимо выполнять в послеоперационном периоде:
- Соблюдать диету и не употреблять продукты, содержащие холестерин и способствующие набору веса.
- Принимать препараты, препятствующие тромбозу и снижающие уровень холестерина в крови.
- Работать с врачом-физиотерапевтом.
- Ходить, ежедневно увеличивая расстояние.
- Фиксировать в приподнятом положении конечности во время сна.
- Проводить гигиеническую обработку послеоперационных ран.
- Выполнять несложные физические упражнения, улучшающие циркуляции крови в ногах.
- Нормализовать массу тела.
- Периодически сдавать анализы крови с целью определения тромбоцитов и холестерина.
- Отказаться от курения и алкоголя.
- Лечить сопутствующие заболевания.
- Выполнять рекомендации врачей-ангиохирургов.
- При возникновении проблем в месте операции незамедлительно обратиться к врачу.
У больных количество и величина разрезов на ногах зависят от числа шунтов и протяженности очага поражения. После операции на голеностопных суставах часто возникают отеки. Пациенты ощущают неприятное жжение в местах изъятия вен. Это чувство становится особенно острым в положении стоя и по ночам.
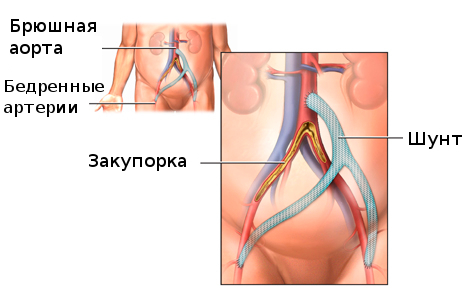
После шунтирования сосудов восстановление функции конечности происходит в течение двух месяцев, а общее состояние больного улучшается практически сразу: уменьшается или исчезает боль в ноге, постепенно возобновляется ее двигательная активность. Чтобы ускорить данный процесс и вернуть силу мышцам, пациенту следует приложить усилия и разрабатывать их.
Продолжительность полноценной жизни после шунтирования сосудов варьируется и зависит от возраста пациента, половой принадлежности, наличия вредных привычек и сопутствующих заболеваний, соблюдения рекомендаций врача. Обычно больные, которым проводится операция, страдают тяжелой формой атеросклероза сосудов. Смерть у них в большинстве случаев наступает от ишемии миокарда или мозговой ткани (инфаркт, инсульт). Если шунтирование сосудов ног окажется безуспешной операций, больным грозит ампутация конечности и смерть на фоне гиподинамии.
Правила, которые необходимо выполнять в послеоперационном периоде:
- Соблюдать диету и не употреблять продукты, содержащие холестерин и способствующие набору веса.
- Принимать препараты, препятствующие тромбозу и снижающие уровень холестерина в крови.
- Работать с врачом-физиотерапевтом.
- Ходить, ежедневно увеличивая расстояние.
- Фиксировать в приподнятом положении конечности во время сна.
- Проводить гигиеническую обработку послеоперационных ран.
- Выполнять несложные физические упражнения, улучшающие циркуляции крови в ногах.
- Нормализовать массу тела.
- Периодически сдавать анализы крови с целью определения тромбоцитов и холестерина.
- Отказаться от курения и алкоголя.
- Лечить сопутствующие заболевания.
- Выполнять рекомендации врачей-ангиохирургов.
- При возникновении проблем в месте операции незамедлительно обратиться к врачу.
Аортокоронарное шунтирование сердца: методика, сроки, реабилитация и прогноз жизни
Аортокоронарное шунтирование сердца (АКШ) – разновидность оперативного вмешательства на сосудах сердца, направленного на восстановление кровотока в коронарных артериях сердца и улучшение кровоснабжения сердечной мышцы. Снижение кровотока в коронарных сосудах, как правило, происходит при развитии в них атеросклероза и роста бляшек, закрывающих просвет. Шунтирование позволяет решить проблему с проходимостью сосудистого русла, что в итоге приводит к улучшению прогноза заболевания, улучшению качества жизни пациента, снижению риска развития инфаркта.

Сутью шунтирования сосудов сердца является создание нового, окольного кровотока, в обход поражённого сосуда. Это метод выбора при лечении стенокардии или инфаркта миокарда, вызванными множественными бляшками в коронарных артериях, когда невозможно определить «причинный» участок сосуда.
Подготовка к операции
Шунтирование сердца, как и любая другая операция, требует проведения подготовки. Её суть заключается в следующем:
- Приём препаратов, способных разжижать кровь, запрещён на протяжении двух недель до даты операции.
- Врач должен быть в курсе всех препаратов, которые вы принимаете. Возможно, их также придётся заблаговременно отменить. Значение имеют не только лекарства, но также БАДы и средства народной медицины.
- Обязательно проводится госпитализация для проведения комплексного обследования организма.
- Перед операцией обязательно проводит осмотр анестезиолог. Он изучает физические параметры тела, узнаёт о наличии аллергии, в ходе беседы выясняет нужную информацию и составляет план своей работы.
- Накануне вечером может быть предложено успокоительное, которое поможет расслабиться, избавит от переживаний и позволит хорошо выспаться.

Для пациента установлен ряд правил, которые нужно соблюдать вечером, перед операцией:
- самый поздний приём пищи в 6 вечера;
- после полуночи нельзя пить;
- приём выписанных препаратов нужно осуществить после ужина, позже нельзя;
- вечером нужно принять душ.
В среднем операция по шунтированию сосудов сердца длится не более 4 часов, часто хватает и трёх часов.
Говорить о том, сколько стоит сердечное шунтирование, сложно, поскольку большое число факторов влияет на формирование конечной суммы.
Шунтирование – что это такое
Один из самых эффективных методов восстановления кровотока имеет чёткое определение. Шунтирование – это способ оперативного лечения заболеваний, приводящих к стенозу сосудистого просвета и нарушению кровообращения в органных структурах, которые кровоснабжаются за счёт поражённых сосудов. Его суть заключается в создании дополнительного пути кровотока, который «обходит» повреждённый участок сосудистой сети. Это значит, что хирург использует специальный трансплантат, который называется шунтом. Выделяют постоянное и временное шунтирование сосуда.

Техника проведения операции довольно сложная. Вмешательство проводят две бригады хирургов. Сосуды для шунтирования берут сосудистые хирурги, они же занимаются их подготовкой. Нейрохирургическая бригада выполняет шунтирование артерий головного мозга, кардиохирурги делают аорто-коронарное шунтирование. Подобные вмешательства проводят при запущенном кальцинозе сосудистой стенки, облитерирующем эндартериите, атеросклерозе и его осложнениях.
Операции на желудке выполняют бариартрические хирурги. Через руку этих врачей проходят люди, которые не могут самостоятельно распрощаться с избыточным весом. После операции масса тела пациентов быстро нормализуется.
Для проведения шунтирующих оперативных вмешательств имеются чёткие показания. К ним относятся:
Шунтирование сердца: сколько длится операция, подготовка, основные этапы и возможные осложнения
 Перед операцией АКШ необходимо выполнить специальные подготовительные процедуры.
Перед операцией АКШ необходимо выполнить специальные подготовительные процедуры.
Прежде всего, перед операцией последний прием пищи осуществляется вечером: пища должна быть легкой, сопровождается негазированной питьевой водой. В зонах, где будут осуществляться надрезы и забор шунта, волосы должны быть тщательно выбриты. Перед операцией кишечник очищают. Необходимые лекарственные препараты принимают сразу после ужина.
Накануне операции (обычно за день до проведения) оперирующий хирург рассказывает детали шунтирования, проводит осмотр пациента.
Специалист по дыхательной гимнастике рассказывает о специальных упражнениях, которые придется выполнять после операции для ускорения реабилитации, поэтому выучить их надо заранее. Требуется сдать медсестре на временное хранение свои личные вещи.
Сколько длится операция по шунтированию сердца? Как правило, процесс занимает от 3 до 6 часов, однако возможна и другая продолжительность операции. Длительность зависит от количества шунтов, индивидуальных особенностей пациента, опыта хирурга и т.д.
Шунтирование сердца — что это такое
Шунтирование сердца (ШС или коронарное шунтирование ) – операция, которая помогает восстановить кровоток через заблокированные коронарные артерии. Оперативное вмешательство также известно как “шунтирующая операция” или !коронаро-артериальное шунтирование сердца!.
Шунтирование сердца фактически не снимает блокировки в артериях – вместо этого в ходе операции создается альтернативный путь (также известный как “обходной путь”), по которому кровь течет в обход заблокированного участка.
Оперативное вмешательство по установлению шунта может выполнить только кардиохирург высшей квалификации. В операционной бригаде также находятся ассистенты, медсестры, анестезиолог. Дополнительно в работу может включаться врач-перфузиолог, который отвечает за искусственное кровообращение.
Видео: Шунтирование сосудов сердца — операция, дающая надежду
Внутренняя маммарная артерия использовалась в качестве донорского сосуда и была анастомозирована к правой коронарной артерии. Фактический анастомоз с кольцом Розенбаха был выполнен за пятнадцать секунд и не требовал искусственного кровообращения.


