Удаление грыжи позвоночника: достижения медицины XX–XXI века
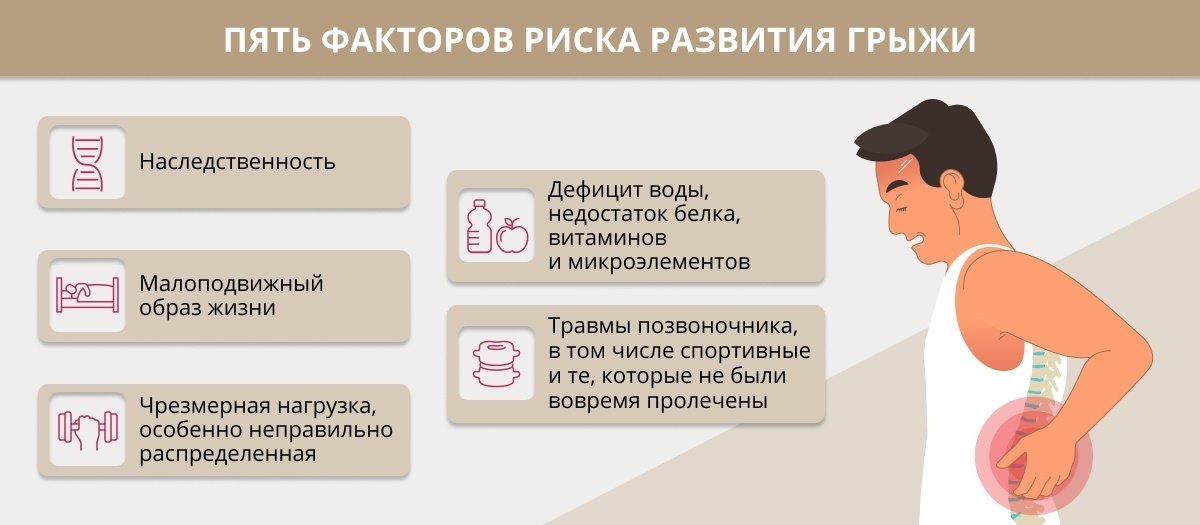
Грыжа межпозвонкового диска — одна из частых причин болей в спине, а от периодических спинальных болей в пояснично-крестцовой области, согласно статистике, страдает от 60 до 80% взрослого населения Земли [1] . Лечение грыж межпозвонковых дисков чаще всего длительное и консервативное, но при отсутствии эффекта можно прибегнуть к хирургическому вмешательству.
Наиболее распространенной в настоящее время является операция с удалением пораженного диска — дискэктомия. Также в процессе операции могут быть удалены участки связок, остеофиты, фрагменты тел или дуги позвонков (ламинэктомия). Для уменьшения давления на нервные корешки производится укрепление соседних позвонков с помощью специальных вставок или стержней. Все эти операции выполняются при открытом доступе, то есть с разрезом кожи.
Более современная версия дискэктомии — микродискэктомия. Это операция, проводимая с помощью мощного микроскопа. Использование микроскопа позволяет проводить сложные высокоточные операции, меньше повреждать окружающие ткани и уменьшить выполняемый разрез.
Еще одним направлением развития спинальной хирургии являются малоинвазивные операции, без разрезов. В этом случае сокращается период восстановления после операции и достигается хороший эстетический эффект. Все виды операций по удалению грыжи позвоночника имеют свои показания и противопоказания. Но если раньше не было никаких альтернатив, кроме открытой операции, то теперь у пациента и нейрохирурга есть выбор.
Виды малоинвазивных операций по удалению грыжи позвоночника
Все подобные вмешательства можно разделить на две группы: эндоскопические операции по удалению грыжи межпозвонкового диска и нуклеопластика.
Эндоскопическая дискэктомия
В настоящее время это один из самых востребованных методов операции по удалению грыжи позвоночника.
Преимущества эндоскопических операций:
- визуальный контроль уменьшает вероятность повреждения нервного корешка;
- минимальное повреждение тканей — для операции нужен разрез около 10 мм;
- отсутствует необходимость удалять участки позвонков или связок для облегчения доступа, а значит, сохраняется естественная стабилизация позвоночно-двигательного сегмента;
- уменьшается боль в период восстановления, пациент может быть выписан из клиники уже на следующий день.
- некоторые виды грыж анатомически не подходят для эндоскопии: например, медианные грыжи в шейном сегменте позвоночника чаще требуют операцию с открытым передним доступом.
Эндоскопическая дискэктомия выполняется с использованием эндоскопа, при помощи которого хирург видит область операции. Для введения эндоскопа нужен разрез около 10 мм — этого достаточно, чтобы специальными инструментами удалить то, что сдавливает нерв. Вмешательство проводится под общим наркозом, длительность операции — около часа.
Практикуется также микроэндоскопическая дискэктомия — сочетание эндоскопической техники и микрохирургических манипуляций. Разрез при этом составляет примерно 12 мм.
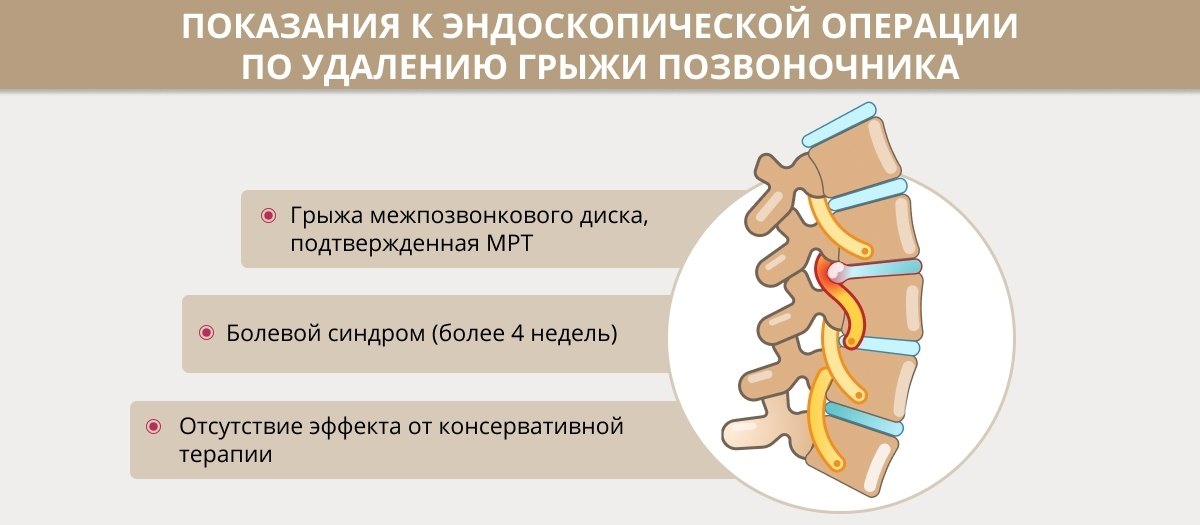
- нестабильность в позвоночно-двигательном сегменте;
- остеофиты, спондилолистез, сужение позвоночного канала;
- повторные грыжи межпозвонковых дисков.
Нуклеопластика
Это операция, при которой не требуется удалять диск целиком. Мишенью для нуклеопластики является только ядро межпозвонкового диска.
Цель нуклеопластики — уменьшить давление в пульпозном ядре межпозвонкового диска. При этом уменьшается выбухание фиброзного кольца, и в результате прекращается сдавление нервного корешка. Существуют различные виды нуклеопластики в зависимости от типа действующей силы:
- холодная плазма;
- гидропластика (жидкость под давлением);
- механическое воздействие;
- радиочастотная абляция;
- лазерное излучение.
Лазерное воздействие, или вапоризация, вызывает резкое повышение температуры, при этом происходит испарение ядра. Однако этот метод нередко приводит к осложнениям — ожогам окружающей ткани, что ухудшает заживление.
Наиболее распространенным методом является действие холодной плазмы, или коблация (сокращение от cold ablation — «холодное разрушение»). В отличие от лазерного или радиочастотного воздействия коблация не обжигает ткани. Применение холодной плазмы в медицине началось еще в 1980-х годах, а первый прибор на основе холодной плазмы был предложен в 1995 году. С этого момента метод коблации активно развивался.
Процедура нуклеопластики проводится под местным обезболиванием. Точность обеспечивается постоянным рентгенологическим контролем. Через прокол 2–3 мм к ядру диска подводится игла с электродом, через который на ядро воздействует холодная плазма. В результате уменьшается размер пульпозного ядра, фиброзное кольцо больше не сдавливает нервный корешок. Вся операция занимает полчаса, госпитализация пациента не требуется.
Показания к нуклеопластике:
- наличие грыжи или протрузии межпозвонкового диска;
- выраженный болевой синдром;
- отсутствие эффекта от консервативного лечения в течение трех–четырех недель.
В 70–80% случаев применения нуклеопластики наблюдается положительный результат.
Однако не всегда расположение или строение грыжи позволяет применять малоинвазивные технологии. При некоторых видах грыж предпочтение отдается операциям открытого типа.
Классификация межпозвоночных грыж
Грыжи межпозвонкового диска можно классифицировать по уровню их расположения в позвоночнике, по положению грыжи в диске, а также по особенностям строения самой грыжи.
По локализации, или уровню расположения, можно выделить:
- грыжи пояснично-крестцового отдела позвоночника самые часто встречающиеся, более 80% случаев радикулита связаны именно с грыжей диска [2] ;
- грыжи шейного отдела встречаются гораздо реже, около 4% от всех дегенеративно-дистрофических поражений позвоночника [3] ;
- грыжи грудного отдела позвоночника являются самыми редкими.
Расположение грыжи определяет наиболее подходящий тип операции. Так, при операциях в грудном отделе позвоночника обычно не требуется укрепление позвоночного сегмента штифтами, так как грудные позвонки наименее подвижно сцеплены друг с другом. Также на разных уровнях отличается содержимое позвоночного канала. Если на уровне шеи и груди в позвоночнике расположен спинной мозг, то на уровне первого–второго поясничного позвонка он переходит в «конский хвост» — пучок нервов. Поэтому в области шеи в некоторых случаях проще подойти к позвоночнику спереди, провести операцию с открытым доступом, хотя используются и эндоскопические операции.
По расположению грыжи относительно средней оси позвоночника можно выделить такие виды, как:
- срединные (медианные, центральные) — грыжи, которые расположены по центру относительно середины позвонка, могут сдавливать половину спинного мозга или полностью;
- парамедианные — грыжи, которые смещены от центральной оси; опасность данного вида грыжи — сдавление спинного мозга с одной из сторон;
- боковые (латеральные) — грыжи, которые растут вбок и прилежат к дужкам позвонков;
- фораминальные — грыжи, проникающие в межпозвонковое отверстие, в котором проходят нервные корешки; особенность этих грыж — сильная боль.
Грыжи межпозвонкового диска различаются также по стадиям образования:
- небольшое выпячивание диска — 2–3 мм;
- протрузия — выпячивание размером более 5 мм;
- экструзия — практически все ядро выступает за пределы межпозвонкового диска.
Заключительным этапом будет постепенное разрушение диска и срастание соседних позвонков между собой.
В отдельный тип выделена секвестрированная грыжа. Она возникает, когда от грыжевого выпячивания отделяется участок ядра и попадает в спинномозговой канал.
Операция по удалению грыжи: основные этапы
Независимо от выбранного метода удаления грыжи позвоночника, процесс лечения включает в себя три этапа:
- подготовку к операции (проведение обследования, консервативное лечение при необходимости);
- непосредственно хирургическое вмешательство;
- восстановительный период после операции.
Подробнее рассмотреть каждый из этапов можно на примере эндоскопического удаления грыжи диска позвоночника, так как эта операция широко применяется и хорошо себя зарекомендовала.
Подготовка к операции
Перед эндоскопической операцией врач проводит осмотр пациента, анализирует предыдущее лечение. Операция назначается только в том случае, если консервативная терапия проводилась в адекватном объеме в течение четырех месяцев и не принесла результата. Также перед операцией может потребоваться проведение МРТ позвоночника с продольными срезами. Врач оценивает результаты обследования, обсуждает с пациентом возможные исходы. Если операция проводится под общим наркозом, то пациент также встречается с анестезиологом.
Проведение операции
Во время операции пациент находится в положении на боку или на животе. С помощью небольшого надреза хирург формирует канал для доступа к грыже. При этом ткани обычно не разрезаются, а аккуратно раздвигаются, в результате ускоряется восстановление после операции. В созданный канал вводится специальный эндоскоп, который позволяет хирургу увидеть область операции и аккуратно удалить все, что привело к сдавлению нервного корешка. После удаления хирург извлекает все инструменты и накладывает небольшой внутрикожный шов на место разреза. Процедура длится около часа.
Восстановление после операции
Обычно через два часа после эндоскопической операции пациенту разрешают вставать, а если все прошло хорошо, то уже через 12–24 часа выписывают домой. В некоторых случаях хирург может назначить прием нестероидных противовоспалительных средств. Также необходимо избегать нагрузок, в частности наклонов и поворотов, особенно в первые недели после процедуры.
Благодаря современным малоинвазивным операциям пациенты могут избавиться от проблем, вызванных грыжей диска, и быстрее вернуться к обычной жизни. К сожалению, даже самые современные методы не дают 100%-ной гарантии излечения. Также бывают случаи рецидива грыж, особенно при несоблюдении рекомендаций специалиста. Поэтому для успешного лечения очень важно взвешенно выбирать врача и тип операции.
Лечение межпозвоночных грыж в Москве
Удаление грыжи межпозвонкового диска, в том числе с использованием видеоэндоскопических технологий, — это серьезное хирургическое вмешательство. Потому особое внимание следует уделить выбору клиники. Например, в Европейском медицинском центре (EMC) проводится лечение широкого спектра заболеваний нервной системы, в том числе грыжи межпозвоночного диска.
Европейский медицинский центр — многопрофильная клиника с более чем 30-летней историей. EMC работает по всем медицинским направлениям, предлагая пациентам индивидуальный комплексный подход к заботе о здоровье «360 градусов» и доступ к инновационным методам диагностики и лечения.
В EMC высококвалифицированная международная команда специалистов — более 600 врачей из стран Западной Европы, США, Израиля, Японии и России. Лечение осуществляется по современным европейским и американским протоколам. Клиника EMC (ул. Щепкина, 35) имеет международную аккредитацию JCI.
Клиникой нейрохирургии EMC руководит нейрохирург, член-корреспондент РАН, профессор, доктор медицинских наук Алексей Кривошапкин. Здесь работают ведущие российские специалисты, опытные нейрохирурги и спинальные хирурги из Франции и Швейцарии.
P. S. Узнать больше о программах медицинского обслуживания клиники можно на официальном сайте EMC.
* АО «Европейский Медицинский Центр» (ул. Щепкина, д. 35) осуществляет:
- медицинскую деятельность на основании лицензии ЛО-77-01-020774, выданной Департаментом здравоохранения города Москвы 26 ноября 2020 года;
- высокотехнологичную медицинскую деятельность на основании лицензии ФС-77-01-007352, выданной Федеральной службой по надзору в сфере здравоохранения 3 августа 2020 года.
** Аккредитация Объединенной международной комиссии (Joint Commission International), полученная Европейским медицинским центром (госпиталь на ул. Щепкина, 35), распространяется на период с 7 апреля 2018 года по 6 апреля 2021 года.


Грыжа позвоночника может существенно ухудшить качество жизни, вызывая боль и ограничение подвижности, поэтому требует квалифицированного лечения.

Стоимость удаления грыжи межпозвонкового диска определяется индивидуально в зависимости от особенностей организма пациента.

Узнать больше о клинике, а также возможных вариантах лечения грыжи межпозвонкового диска можно, записавшись на прием в специализированную клинику.

Удаление грыжи межпозвонкового диска с использованием видеоэндоскопических технологий способствует снижению болевых ощущений в послеоперационный период.

При выборе клиники для лечения грыжи межпозвонкового диска стоит обратить внимание на наличие лицензий, оснащенность, а также квалификацию персонала.
- 1 https://www.lvrach.ru/2006/06/4534108/
- 2 https://www.ruans.org/Text/Guidelines/lumbar_disc_herniation.pdf
- 3 https://www.ruans.org/Text/Guidelines/cervical_disc_herniation.pdf
Вся информация, касающаяся медицины и здоровья, представлена исключительно в
ознакомительных целях и не является поводом для самодиагностики или самолечения.

Каадзе Анастасия Геннадьевна Ответственный редактор
Не стоит забывать о простейшей профилактике: при сидячей работе каждые час–два можно вставать с кресла и делать небольшую разминку — хотя бы пройтись по офису. Также важно следить за осанкой, сохранять правильное положение.
Эндоскопическое удаление межпозвонковой грыжи
В Клиническом госпитале на Яузе проводится эндоскопическое удаление межпозвонковой грыжи.
- Оперирует ортопед-вертебролог, нейрохирург, доктор медицинских наук, специализирующийся на спинальной хирургии .
- Применяется передовое медицинское оборудование. Операция проходит под контролем зрения, который обеспечивает электронно-оптический преобразователь Си-дуга (Philips).
- В течение суток после хирургического вмешательства пациент остается в условиях комфортного стационара под наблюдением медицинского персонала. Затем продолжить лечение амбулаторно.
- Около 80% людей страдает болями в позвоночнике на уровне пояснично-крестцового отдела
- До половины нейрохирургических операций проводится по поводу поясничных межпозвонковых грыж
- До 86% эффективность хирургического лечения межпозвонковой грыжи
услуги
Центр хирургии позвоночника
Наши специалисты:
О межпозвонковой грыже и её лечении
Межпозвонковый диск, расположенный между соседними позвонками, состоит из фиброзного кольца, окружающего студенистое ядро, и обеспечивает подвижность, гибкость позвоночника.
Межпозвонковая грыжа диска — это выпячивание студенистого ядра при нарушении целостности фиброзного кольца, вследствие дегенеративных изменений или травм. Грыжа давит на окружающие ткани, среди которых в зависимости от направления выхода грыжи (кнаружи или внутрь позвоночного канала), могут оказаться корешки спинномозговых нервов, сосуды, окружающие позвоночник мышцы, или спинной мозг. Это и определяет клиническую картину заболевания — боли, потеря чувствительности отдельных зон конечностей, нарушение функции тазовых органов и др.
Устранить симптом, избавить человека от боли, можно лишь прекратив сдавление тканей грыжей, что радикально можно сделать лишь хирургическим путём. Лечение межпозвонковой грыжи без операции неэффективно.
В Клиническом госпитале на Яузе межпозвонковую грыжу удаляют с помощью эндоскопической операции:
- не требующей значимых разрезов кожи и подлежащих тканей,
- позволяющих выписаться из стационара уже через сутки после вмешательства,
- кардинально снижающих вероятность развития осложнений.
Показания к эндоскопическому удалению межпозвонковой грыжи
Эндоскопическая хирургия позвоночника — важнейшее направление в современной спинальной хирургии. Основными показаниями к эндоскопическому удалению межпозвонковой грыжи являются:
- длительно не купируемый болевой синдром
- сдавливание нервного корешка
- корешковый синдром
- радикулоишемия
Записаться на консультацию
Подготовка к операции
На консультации специалист (невролог, вертебролог-ортопед) подробно расспросят пациента, проведут врачебный осмотр, назначат необходимое обследование.
Всё предоперационное обследование и подготовку также можно быстро и в комфортных условиях пройти в нашем госпитале на высокоточных цифровых томографах (МСКТ 128 срезов; МРТ 1,5 Тесла), рентгенологической системе пр-ва Philips. В нашем отделении лучевой диагностики можно сделать редкий даже для Москвы снимок позвоночника по всей длине, что бывает необходимо при планировании ортопедических операций.
По результатам обследования врачи Клинического госпиталя на Яузе быстро и точно выяснят причину болей в спине, поставят клинический диагноз и определятся с оптимальным методом лечения. При необходимости пациенту проведут малоинвазивную операцию, которая надолго избавит его от боли.
Перед операцией также необходимо пройти стандартное обследование:
- Рентгенографию органов грудной клетки
- Анализы на гепатиты С и В, сифилис, ВИЧ
- Общие анализы крови и мочи
- Определение группы крови и резус-фактора
- Развернутый биохимический анализ крови с электролитами и коагулограммой
- ЭКГ
- Консультацию терапевта
Ход и преимущества операции по эндоскопическому удалению межпозвонковой грыжи
- Операция проводится под эпидуральной анестезией и продолжается примерно один час. Пациент сохраняет сознание, с ним можно контактировать, но он не ощущает боли. Для сохранения спокойствия перед операцией пациенту часто дают седативные (успокаивающие) препараты.
Для сравнения — оперативные вмешательства, проводимые традиционным — открытым доступом, могут продолжаться до 6 часов и проводятся под общим наркозом. - Разрез на коже обычно не превышает 1 см и больше напоминает прокол, через который вводится специальный тонкий спинальный эндоскоп. Аппарат оснащён световодами и миниатюрной видеокамерой, что обеспечивает хирургу возможность визуально контролировать все свои действия, изображение выводится на монитор.
- Если позволяет локализация грыжи, то её удаление проводится через естественное фораминальное отверстие, где из позвоночника выходит корешок спинномозгового нерва (трансфораминальным доступом). Это самая бережная хирургическая технология, проводимая через прокол.
- При проникновении эндоскопа ткани не рассекаются, а раздвигаются с помощью специальных манипуляторов, что позволяет сохранить их практически неповрежденными.
- Хирург может оперативно остановить кровотечение благодаря коагулятору и термическому воздействию на ткани.
- Врач удаляет секвестр — грыжевое выпячивание, а также поврежденные фрагменты межпозвоночного диска, восстанавливает целостность фиброзного кольца между позвонками, что предотвращает рецидивы грыжи.
После операции
На вторые сутки после операции возможно амбулаторное лечение. Нарушенные заболеванием функции полностью восстанавливаются спустя недели после оперативного вмешательства. А болевой синдром нередко исчезает сразу после операции.
Благодаря особой хирургической технике и технологии проведения операции сводится к минимуму риск послеоперационных осложнений, например, обширных спаечных изменений, кровопотери и т. п.
Современное оборудование
Операция проводится с использованием специального оборудования ведущих мировых фирм — производителей медицинской аппаратуры , таких как «DePuySynthes», «Karl Storz», «Joimax» и иных.
Лучевая диагностика на этапе планирования операции, интраоперационного визуального контроля, оценки эффективности лечения проводится на экспертных системах Philips, показывающих детальную картину состояния позвоночн7ика и окружающих тканей.
Результаты операций на позвоночнике, выполненных нашими спинальными хирургами, получили высокую оценку коллег из США, Германии, специализированных ортопедических центров России, а также многочисленных благодарных пациентов, спасённых от боли, вернувших себе подвижность и достойное качество жизни.
Почему мы
- Врачи. В отделении нейрохирургии работают спинальные хирурги с большим опытом успешного лечения межпозвонковой грыжи. В Клиническом госпитале на Яузе Вас могут проконсультировать известные специалисты из Германии, Израиля и других стран.
- Экспертное оборудование. Клинический госпиталь на Яузе оснащен оборудованием ведущих мировых производителей, операции проводятся с использованием современной аппаратуры «Karl Storz», «DePuySynthes», «Joimax».
- Инновационная конструкция операционных. Устойчивые к инфекциям бесшовные монолитные блоки, 5 уровней стерильности благодаря сложной системе вентиляции.
- Быстрое восстановление. Пациент может вернуться домой на следующий день после проведения операции. Полное восстановление происходит значительно быстрее по сравнению с традиционным удалением грыжи.
- Малая травматичность. Отсутствие заметных послеоперационных рубцов — операции выполняются эндоскопически через небольшие разрезы.
- Безопасность. Минимальные риски развития послеоперационных осложнений. Отсутствует вредное воздействие наркоза на пациента.
Записаться на консультацию к специалистам Центра вертебрологии и эндоскопической хирургии позвоночника Клинического госпиталя на Яузе можно через специальную форму на сайте или позвонив по указанному на этой странице номеру телефона.
price 121 – Стоимость услуг
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом ортопедом-вертебрологом, д.м.н. Абакировым М.Д., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
–> 
Эндоскопическое удаление грыжи
Эндоскопическое удаление грыжи диска является одним из современных миниинвазивных вмешательств, используемых при удалении секвестрированных грыж м/п дисков. В нашей клинике используется метод эндоскопической трансфораминальной секвестрэктомии. Это означает, что проводится удаление “выпавшего” фрагмента диска (секвестра) через прокол при помощи эндоскопа. Термин трансфораминальный означает, что удаление мп грыжи выполняется через фораминальное отверстие – место выхода спинномозгового корешка из позвоночного канала. В отличие от эндоскопического удаления грыжи диска по Дестандо трасфораминальный метод удаления не вызывает развитие спаечного процесса в позвоночном канале и позволяет избежать рубцово-спаечной болезни в последующем.
Процедура проводится следующим образом: вначале под контролем электронно-оптического преобразователя (рентгеновского аппарата) в диск вводится игла вне позвоночного канала и затем по игле вводится рабочий тубус с оптикой. Данным методом удаляется небольшая часть диска для снижения в нем давления и секвестр, сдавливающий спинномозговой корешок. Т.е. диск в дальнейшем продолжает выполнять свою амортизирующую функцию, а в результате удаления секвестра проходит боль в ноге. Т.о. все манипуляции производятся вне позвоночного канала, позволяя избегать рубцовых изменений в канале и без разреза с минимальной травмой окружающих тканей. (Рис.1)
Показания к трансфораминальному эндоскопическому удалению грыжи:
- Секвестрированная задне-боковая или фораминальная грыжа диска;
- Радикулярный (корешковый) болевой синдром, иррадиирующий в нижнюю конечность;
- Неэффективность консервативного лечения в течение 3 недель.
Противопоказания к к трансфораминальному эндоскопическому удалению грыжи:
- Стеноз позвоночного канала.
- Наличие опухолевого образования.
- Наличие местной или генерализованной инфекции.
Данный метод лечения подходит для пациентов с наличием секвестра, расположенного под спинномозговым корешком или сбоку от него.
Указанная манипуляция проводится под общей анестезией, т.е. пациент поступив в операционную и подышав через маску обычным воздухом просывается с ощущением, что операции еще не было. Для пациента сама манипуляция проходит незаметно.
Преимущество трансфораминального эндоскопического удаления грыжи диска заключается в малой инвазивности (манипуляция проводится без разреза через прокол), короткой госпитализации (2-3дня), низкой степени осложнений (менее 0,1%).
Как проводится лечение. Пациент сдает все необходимые анализы и исследования амбулаторно. Проходит осмотр терапевта и получает заключение об отсутствии противопоказаний к манипуляции. Пациент приходит в клинику к 12 часам за день до операции. После регистрации в приемном отделении, пациент поступает в отделение нейрохирургии, где встречается с лечащим врачом и анестезиологом для беседы. Для предупреждения осложнений, связанных с оказанием анестезиологического пособия, пациенту запрещается прием пищи и жидкости за 10 часов перед операцией. После окончания манипуляции пациент переводится в палату, где за ним ведется наблюдение в течение 1 суток. Ходить пациенту разрешается вечером операционного дня или на следующий день. Длительность пребывания в стационаре определяется самочувствием пациента. При удовлетворительном состоянии пациент может быть выписан из стационара на следующий день после манипуляции.
Основные рекомендации после выписки из стационара:
- Прием в течение 10 дней таблетированных нестероидных противовоспалительных препаратов (мовалис 15 мг х 1 раз в день, или целебрекс 200 х 2 раза в день, или нимесил по 100мг 2 раза в день).
- Отказ на 1 месяц от следующих физиопроцедур на оперированный отдел позвоночника – электропроцедуры, бальнеопроцедуры, массаж. Возможна лазеро- и магнитотерапия.
- Запрещено в течение 1-го месяца активно заниматься физическими упражнениями (нельзя ходить на занятия в спортзал, бассейн и т.п.). Обычная активность человека – ходьба, непродолжительная езда на автомобиле (не более 40 мин.), занятия домашними делами и пр. не ограничиваются. Но необходимо исключить выраженные нагрузки (например, работа на приусадебном участке, передвигание мебели и т.п.).
- В течение 1 месяца после процедуры рекомендуется ношение полужесткого корсета при нагрузках на оперированный отдел позвоночника.
Обращаем Ваше внимание, что несоблюдение рекомендаций может уменьшить эффект от процедуры.
Помните, что эффект от процедуры оценивается по истечении 2-х месяцев, хотя большинство пациентов отмечают облегчение сразу. В течение 2-х месяцев на уровне оперированного межпозвонкового диска идут процессы восстановления фиброзного кольца, нормализуется внутридисковое давление.
Через 2 месяца после процедуры рекомендуем Вам прийти на прием к оперировавшему Вас нейрохирургу для контрольного осмотра.
Кроме того, помните, что после оперативного лечения пациент должен постараться пересмотреть свой образ жизни, потому что только изменение образа жизни может предохранить от возникновения проблем с позвоночником в дальнейшем.
Основные правила по изменению образа жизни для улучшения работы позвоночника:
- Снижение веса тела! Необходимо стремиться нормализовать вес тела и привести его к идеальному для вашего возраста и роста. Это снизит постоянные перегрузки позвоночника, испытываемые нами в повседневной жизни.
- Укрепление мышечного корсета! Необходимо регулярно выполнять упражнения для укрепления мышц брюшного пресса, разгибателей позвоночника и пр. Это позволит разгрузить позвоночник за счет переноса осевой нагрузки на мышцы.
- Регулярные занятия плаванием. Рекомендуемый ритм занятий в бассейне – не менее 2-3 раз в неделю по 45-60 минут. Стиль плавания для поясничного отдела позвоночника роли не играет, при проблемах с шейным отделом позвоночника лучше плавать на спине.
Помните, что соблюдение вышеописанных правил позволит Вам на долгое время сохранить здоровье Вашего позвоночника и избежать повторных оперативных вмешательств!
Для решения вопроса о выборе метода лечения необходимо записаться на консультацию к нейрохирургу Дурову Олегу Владимировичу по телефону: +7 (499) 390-35-72.
Эндоскопическое удаление межпозвонковых (межпозвоночных) грыж
Контакты: по рабочим дням с 10-00 до 15-00
СОДЕРЖАНИЕ
В нашей клинике применяются различные методики лечения патологии межпозвонковых дисков поясничного и шейного отделов позвоночника:
- Микродискэктомия.

Удаление межпозвонковой грыжи диска с использованием микроскопа. Операция проводится из разреза 2-3 см в зависимости от конституции пациента. Использование микроскопа позволяет лучше визуализировать нервную ткань, которая во время операции находится в глубине раны, что позволяет минимализировать травму тканей во время операции.
- Эндоскопическое удаление межпозвонковой грыжи.
Эндоскопические операции – это минимально-инвазивный метод лечения с использованием пункционного доступа (через прокол-разрез). Операции выполняются под общим или местным наркозом в зависимости от каждой конкретной ситуации. Рекомендациями ведущего нейрохирургического института России микродискэктомия (удаление грыжи диска под микроскопом) признана золотым стандартом, однако, метод эндоскопического удаления грыж межпозвонковых дисков также рекомендован к использованию в качестве метода лечения грыж межпозвонкового диска. Метод эндоскопического удаления грыж диска имеет определенные преимущества.
Через разрез длинной около 1.5 см под рентгенологическим контролем вводится дилататор, который расширяет мягкие ткани и позиционируется в положении оптимального доступа к патологии по поводу которой выполняется оперативное вмешательство. Затем удаление грыжи диска проходит под непосредственным визуальным контролем, в водной среде, то есть в рану постоянно подается физиологический раствор, что позволяет уменьшить рубцово- спаечный процесс, а также улучшает послеоперационное восстановление нервного корешка и мышц спины.
В зависимости от локализации грыжевого выпячивания межпозвоночного диска смещение нервного корешка может быть значительным, что может привести к возникновению легкого онемения или слабости в ноге, которые проходят через 2-3 дня после операции. Это в послеоперационном периоде может потребовать назначения нейротропной (питающей нервную ткань) терапии. Поэтому в нашей клинике мы придерживаемся тактики послеоперационного нахождения в стационаре в течение 3-5 дней. Однако, после эндоскопического удаления межпозвонковой грыжи в исключительных случаях возвращение к труду возможно уже на следующий день после операции, при условии соблюдения пациентом строгих рекомендаций. Относительно утверждения о том, что после операции по удалению грыжи межпозвонкового диска неельзя сидеть в течение 1 месяца возможна дискуссия. Мы не нашли исследований, указывающих на то, что при условии того, что пациент не садится после операции в течение месяца, у него не возникает рецидива грыжи диска. Скорее это зависит от того насколько склерозирован диск, какое количество ткани межпозвонкового диска удалено и насколько большой разрыв произошел в фиброзном кольце межпозвонкового диска. При этом рекомендации относительно запрета на положение сидя в послеоперационном периоде по большей части обусловлены тем, что в положении сидя нагрузка на межпозвонковый диск увеличивается на 200 %, и в этом случае оставшиеся ткани диска выпадают в просвет позвоночного канала.
Есть статистические данные, по которым рецидив грыжи межпозвонкового диска встречается в 4-6% случаев. В случае возникновения рецидива повторное оперативное вмешательство решает проблему на 100 процентов. При этом основной проблемой при операциях по поводу рецидива грыжи межпозвонкового диска является рубцово- спаечный процесс. При возникновении рецидива грыжи диска после эндоскопического удаления грыжи межпозвонкового диска рубцово- спаечный процесс минимален, поэтому при возникновении данного неприятного и для пациента и для хирурга осложнения повторная операция имеет меньше рисков, чем повторная операция после микродискэктомии.
Грыжи позвоночника: техника и показания к эндоскопическому удалению
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Случайный выбор
данная функция, случайным образом выбирает информацию для Вашего изучения,
запустите выбор нажав кнопку ниже
Случайный выбор
Обратная связь
Напишите нам
Сообщение об ошибке
Что улучшить?
Введение:
Лечебные массажи, физкультура и медикаменты не всегда помогают устранить межпозвоночную грыжу. Чаще всего консервативная терапия оказывается малоэффективной, из-за чего пациент не ощущает облегчения и продолжает чувствовать болезненность в спине. Поэтому для лечения этого заболевания используются хирургические методы. В современной медицине «золотым стандартом» считается эндоскопия.
Полный текст статьи:
Показания для проведения процедуры
Данное образование (размером от 1 до 1,5 см) является распространённой патологией, возникшей на фоне прогрессирующего хронического остеохондроза. Оно развивается при разрыве фиброзного кольца вокруг межпозвонкового диска, что приводит к выпадению его ядра в спинномозговой канал. В результате этого происходит раздражение нервных окончаний, а при достижении выпячиванием 5-7 мм происходит компрессия корешков, что приводит к появлению сильного болевого синдрома.
Показанием для назначения оперативного лечения может быть:
- Сильная болезненность, продолжающаяся не менее 6 месяцев
- Мышечная атрофия и паралич.
- Отсутствие желаемого результата от консервативной терапии, которая проводилась в течение 3-4 месяцев (при условии соблюдения регулярности и правильности выполнения врачебных назначений).
- Корешковый синдром.
- Расстройство функционирования органов малого таза (кишечник, мочеполовой тракт).
- Спинномозговой стеноз.
- Нарушение мозгового кровообращения (при локализации в шейном отделе), вызванного сдавливанием артерий шеи.
Подготовка
Это оперативное вмешательство даёт возможность добиться следующих целей:
- Устранение боли и дискомфорта в позвоночнике.
- Восстановление адекватной двигательной активности и способности выполнению физической работы.
- Предупреждение увеличения выпячивания и, как следствие, присоединения смежных заболеваний.
- Восстановление нормального кровотока и работы внутренних органов.
Операция проводится только после предварительной сдачи лабораторных анализов (ОАК, ОАМ, проба Вассермана, ВИЧ, гепатит А и В), получения снимка КТ или МРТ позвоночного столба и данных электрокардиографии. За 4-8 часов до процедуры запрещается употреблять любую пищу. Также потребуется консультация анестезиолога, который на основании текущего состояния больного и анамнестических данных подберёт наиболее безопасный тип анестезии, вид и дозировку обезболивающих средств.
Техника выполнения
Главным аппаратом, используемым на протяжении всей операции, является эндоскоп. Это светопроводящий прибор, оборудованный волоконной оптикой и позволяющий проводить любые манипуляции под четкой визуализацией в режиме реального времени. Камера, которой он оснащён, выводит изображение на монитор, установленный перед глазами хирурга.
Перед началом оперативного вмешательства пациенту вводится местный анестетик (как правило, это новокаин или лидокаин), после чего врач приступает к основному процессу, протекающему в несколько последовательных стадий:
- Прокол мягких тканей над точкой локализации грыжевого выпячивания из заднебоковоно доступа (при поясничной локализации).
- Введение и подведение эндоскопа к месту дисковой деформации через фораминальное отверстие (осуществляется под контролем рентгенографии) при помощи специальной канюли.
- Через тубус эндоскопа к патологическому очагу подводится микрохирургический инструмент, который удаляет образование пульпозного ядра небольшими частями.
- Извлечение аппарата и накладывание швов, не нуждающихся в удалении (они рассасываются самостоятельно в течение 10 суток с момента наложения).
- Закрытые раны стерильной повязкой.
Плюсы операции
Главными преимуществами этой хирургической методики являются:
- Минимальный травматизм и отсутствие необходимости в общем наркозе.
- Самостоятельное рассасывание шрамов и быстрое заживление раны.
- Короткий восстановительный период.
- Сохранение основной массы межпозвоночного диска.
- Отсутствие неэстетичных шрамов или рубцов на коже.
Несмотря на множество весомых плюсов, есть риск (менее 1%) развития послеоперационных осложнений. Среди них инфицирование с дальнейшим нагноением, травмирование нервных окончаний, гематома в месте прокола, стеноз спинномозгового канала, замещение фиброзной ткани соединительной, рецидив болезни.
Реабилитация
Длительность периода восстановления составляет от 1 до 3 дней. Реабилитационные мероприятия проводятся в стационаре, под тщательным наблюдением лечащего врача (Контроль продолжается на протяжении 1-2 недель). В первые 5-10 дней пациенту потребуется регулярно принимать антибиотики, НПВС и противотечение препараты. Первый месяц необходимо носить жёсткий ортопедический корсет и минимизировать физические нагрузки. Если операция проводилась на поясничном отделе, то нужно предотвратить сильное сгибание и разгибание спины. Занятие спортом и ЛФК разрешается только спустя 2 месяца.
Эндоскопическое удаление грыжи позвоночника

Эндоскопическое удаление грыжи позвоночника — это минимально инвазивное хирургическое вмешательство по извлечению выпавшего фрагмента ядра межпозвоночного диска, который приводит к компрессии корешков и спинномозговых нервов, вызывая боль. Операция занимает, в среднем, 1 час и выполняется с применением современного эндоскопического оборудования, а также микроинструментов. Болевой синдром проходит сразу после вмешательства, а подвижность возвращается уже через 2-3 часа. Эндоскопическое удаление грыжи позвоночника можно назвать «закрытой» операцией, поскольку она не требует открытого разреза. Грыжа межпозвонкового диска удаляется трансфораминальным доступом (TESSYS), то есть через небольшой (7-8 мм) прокол на коже, который быстро заживает. Сегодня в ряде обращений по поводу грыжи шейного, грудного, поясничного или крестцового отделов позвоночника такой метод хирургического лечения является наиболее предпочтительным, а иногда и единственно возможным.
Грыжа возникает, когда разрывается фиброзное кольцо вокруг межпозвонкового диска. В этом случае происходит смещение ядра диска — он выпадает в спинномозговой канал. Нередко вместе с болью в спине или шее проявляется и сопутствующая симптоматика грыжи межпозвоночного диска: онемение, слабость конечностей, дисфункция органов мочеполовой системы и др. Эндоскопическая операция по удалению грыжи позвоночника позволяет аккуратно и нетравматично извлечь выпавший фрагмент диска — предотвратить атрофию мышц, паралич, а также другие инвалидизирующие последствия болезни.
Как проходит эндоскопическое удаление грыжи позвоночника?
Для определения тактики лечения нужна консультация нейрохирурга. Затем пациент проходит обязательное предоперационное обследование, которое поможет выявить риски и противопоказания, если они есть.
Эндоскопическая операция на позвоночнике выполняется под общей или местной анестезией. Во втором случае во время хирургического вмешательства пациент находится в сознании — может рассказывать о своих ощущениях врачу. На этапе предоперационной рентгенологической разметки нейрохирург точно определяет расположение грыжи межпозвоночного диска и делает разрез на коже 7-8 мм. В него врач устанавливает эндоскопическую канюлю. Хороший визуальный контроль за ходом операции обеспечивает миникамера, встроенная в эндоскоп. Изображение транслируется на экран с высоким видеоразрешением в двух проекциях. Таким образом, эндоскопическое удаление грыжи позвоночника исключает повреждение здоровых тканей: сосудов, нервных окончаний, мышечных волокон, костно-хрящевых структур. Продолжительность операции — от 30 до 90 минут.
Восстановление после эндоскопического удаления грыжи позвоночника
Поскольку травмирование тканей при такой операции минимально, а длина разреза на коже составляет всего 7 мм, восстановление проходит легко и быстро. Таким образом удается избежать строгого постельного режима и длительной нетрудоспособности. Уже через 2 часа после эндоскопической операции на позвоночнике пациент может сидеть или даже самостоятельно передвигаться по палате. Срок госпитализации, когда пациент находится под присмотром лечащего врача и медицинских сестер, составляет всего 1 сутки . Боль в позвоночнике проходит сразу после операции. А вот неврологическая симптоматика — слабость и онемение конечностей — может проходить долго, а иногда парез уже необратим. Все зависит от того, насколько долго пациент испытывал боль при грыже, не получая необходимого лечения, а также от степени компрессии спинномозговых корешков и их деформации.
Специфический уход за раной не требуется — достаточно один раз в 2-3 менять антисептическую повязку и следовать рекомендациям нейрохирурга. Единственный шов снимается на 10 день после операции.
Преимущества эндоскопического удаления грыжи позвоночника
Почему если у пациента есть выбор: сделать эндоскопическую операцию по удалению грыжи позвоночника или «открытую», то лучше выбрать первый вариант? Преимущества метода:
- Эндоскопическая операция на позвоночнике — минимально инвазивный метод, который, по сравнению с открытыми операциями, практически исключает травмирование тканей, кровопотери, рубцы.
- Хороший эстетический результат, отличное решение для пациентов с индивидуальной склонностью к келоидным или гипертрофическим рубцам.
- Пациенту достаточно 1 сутки госпитализации, после чего врач может выписать его домой.
- Быстрое восстановление — в 3 раза короче по сравнению с открытой операцией, не требуется кардинальная перемена образа жизни.
- Операция проходит под общей или местной анестезией.
- Высокая контролируемость при минимальных рисках.
- Исключена вероятность повреждения мышц — внутримышечного фиброза.
- В некоторых случаях позволяет избежать установки кейджей, имплантов, дополнительных фиксирующих металлоконструкций, особенно при удалении грыжи шейного отдела.
- Минимальная вероятность рецидива грыжи и осложнений.
- В ходе операции исключена вероятность повреждения спинного мозга, которое может привести к инвалидности.
Цена эндоскопического удаления грыжи позвоночника
Цена операции зависит от ряда факторов:
- индивидуально подобранной методики, необходимых дополнительных манипуляций;
- локализации грыжи (поясничный / шейный / грудной / крестцовый отделы, фораминальная / экстрафораминальная);
- срочности хирургического вмешательства (стоимость экспресс-анализов выше);
- типа анестезии;
- срока пребывания в палате (обычно составляет 1 сутки, но по желанию пациента его можно продлить).
Точную стоимость эндоскопического удаления грыжи позвоночника можно узнать после консультации нейрохирурга, когда доктор изучит снимки МРТ, историю болезни и определит тактику лечения. Позвоните по телефону (812) 320-70-00 или оставьте заявку на обратный звонок через сайт, чтобы мы могли сориентировать вас по прайсу. Для определения метода и стоимости лечения вы можете отправить нейрохирургу снимки МРТ архивом с диска (качество не ниже 1,5 тесла), заключение, а также описание жалоб через специальную форму на этой странице сайта.
Не забудьте заглянуть в раздел с акциями и специальными предложениями отделения спинальной нейрохирургии.
Снятие швов, перевязки, наблюдение врача после хирургического вмешательства входят в стоимость операции и отдельно не оплачиваются.
Почему стоит сделать операцию по удалению грыжи позвоночника в клинике им. Н.И. Пирогова?
В клинике им. Н.И. Пирогова на Васильевском острове в Санкт-Петербурге накоплен многолетний успешный опыт лечения пациентов с разнообразными дегенеративными заболеваниями позвоночника: остеохондроз, грыжа межпозвонкового диска, спондилоартроз. Нередко к нам обращаются пациенты, которые уже перенесли оперативное вмешательство, но результатом остались недовольны. В нашем центре спинальной нейрохирургии внедрен принцип хирургии «одного дня» (fast track-spinal neurosurgery). Ведущий врач Амир Муратович Мереджи (Мержоев) является лидером положительных отзывов и входит в ТОП-10 лучших нейрохирургов в СПб по версии независимой площадки «Напоправку.ру». Читать отзывы о нейрохирургическом лечении в клинике им. Н.И. Пирогова.
Мы предлагаем нашим пациентам:
- профессионализм и мастерство врачей высшей категории, кандидатов и докторов мед. наук;
- операционные, оборудованные современной (эндоскопической, рентгенологической, радиочастотной) техникой;
- хорошую организацию приема пациентов и, как следствие, отсутствие очередей, а также условия для проведения операции на позвоночнике в экстренном порядке
- собственную лабораторию: сдать анализы и пройти обследование с гарантией достоверного результата можно всего за 1 день;
- пребывание в палатах высокой комфортности и класса «Люкс».
- наличие всех узкопрофильных врачей и медицинских специалистов в одном месте;
- гибкую систему скидок, специальные предложения (все включено) на эндоскопическое удаление грыжи межпозвоночного диска;
- беспроцентную рассрочку или кредит на лечение;
Мы не делаем операции на позвоночнике по квоте, поскольку являемся частной клиникой, однако у нас возможно обслуживание по полисам ДМС.
Сделать операцию по удалению грыжи позвоночника в клинике им. Н.И. Пирогова — значит сделать выбор в пользу здоровья и комфорта, которого Вы достойны!
Удаление пяточной шпоры
Возникновение пяточной шпоры происходит вследствие плантарного фасциита. Костный нарост вызывает болезненные ощущения в области пятки, которые усиливаются при нагрузках. Людям, страдающим этим заболеванием, назначают длительный курс медикаментозной терапии. Часто применяют средства народной медицины. Показаны также массаж, использование ортопедических стелек в комплексе с физиопроцедурами. Если все предпринятые терапевтические меры не приводят к должному результату и болевой синдром не ослабевает в течение длительного времени (6 месяцев), назначают хирургическое удаление пяточной шпоры.
Как правило, этому заболеванию подвержены люди, страдающие плоскостопием, избыточным весом и неправильным обменом веществ, преимущественно женщины старше 40 лет, а также те, кто систематически находится в условиях интенсивных физических нагрузок на ноги.
Показания к операции
Любая операция – это риск, даже в случае применения местного наркоза. Тем не менее существует ряд показаний, при которых врачи считают хирургическое вмешательство единственно верным видом лечения. К их числу относятся:

- отсутствие положительной динамики и эффективности от ранее проводимого комплексного терапевтического лечения;
- наличие ярко выраженных болей, мешающих пациенту передвигаться, вести активный образ жизни, что влечет за собой снижение качества жизни и потерю работоспособности;
- отсутствие возможности снизить нагрузку на нижние конечности.
При этом существует категория пациентов, для которых крайне нежелательно удаление костного образования на пятке хирургическим путем. Ограничения связаны с высоким риском развития последующих осложнений. В эту группу входят:
- люди пожилого возраста после 60 лет;
- страдающие инфекционными заболеваниями;
- люди с патологиями сердечно-сосудистой системы;
- пациенты с диагнозом «сахарный диабет»;
- лица, страдающие аллергией на анестетики, используемые при анестезии.
Специалисты клиники тщательно изучают и анализируют состояние здоровья пациента, прежде чем выбрать эффективный метод лечения.
Этап подготовки пациента
Анамнез данного заболевания, как правило, очень индивидуален. Перед проведением операции врачами проводится детальный осмотр пяточной области, определяется стадия и особенности патологии. Пациентам необходимо сделать следующие анализы и обследования:
- общий анализ крови и коагулологические тесты;
- рентген-снимок стопы;
- УЗИ или МРТ (в некоторых случаях по назначению специалиста).
За две недели до операции категорически не рекомендуется применять нестероидные противовоспалительные препараты.
Способы удаления
После обследования пациента, врач предлагает эффективную, на его взгляд, методику, позволяющую удалить образования, локализующиеся в тканевых слоях пяточной зоны. При любом варианте устранения шпоры предполагается вмешательство в ткани.
Способы удаления отличаются в зависимости от вида инструмента, используемого хирургом при манипуляции. Классифицируют следующие типы:

- классическая открытая операция;
- эндоскопическое вмешательство;
- применение малоинвазивного хирургического метода.
Классическая операция, при которой делается большой разрез тканей, все реже практикуется в современной хирургии, так как считается устаревшей и травматичной. Всегда проводится с применением местного наркоза. Ее нецелесообразность определяется длительным периодом реабилитации (до 2-х месяцев) и необходимостью ношения гипса в течение 2-х недель после операции.
Операция по удалению пяточной шпоры может осуществляться с применением эндоскопа. Это современный и более прогрессивный способ удаления костного нароста, применяемый в медицине с 1991 года.
В ходе процедуры хирург делает два небольших разреза (размером не более 5 мм). В один вводится эндоскоп, позволяющий видеть всю картину операционного поля на мониторе, а во второй – инструмент, с помощью которого рассекается подошвенная фасция и купируется нарост.
Операция осуществляется с применением местной анестезии. Полное заживление разрезов происходит в течение 2 недель. Стоимость подобной процедуры в частных больницах Москвы составляет примерно 20-25 тыс. руб.
Миниинвазивная хирургия подразумевает использование рентгеновского оборудования, которое помогает осуществлять такой же контроль, как и камера эндоскопа. При этом виде вмешательства делается микроразрез (размером не более 3 мм), в который сначала вводится микроскальпель для отсечения фасции, а потом фреза, с помощью которой хирург убирает нарост. После на пятку накладываются швы. Период постоперационной реабилитации – от 2 до 14 дней. Стоить такая операция будет около 15-20 тыс. руб.
Реабилитационный период
Длительность периода восстановления во многом зависит от того, какой метод оперативного лечения был выбран врачом. Тем не менее существует ряд общих рекомендаций, которые необходимо соблюдать в постоперационный период:
- строгое ограничение нагрузки на больную ногу (вплоть до обездвиживания в некоторых случаях);
- ежедневное наблюдение у врача (осмотр и перевязка раны, снятие швов);
- использование индивидуальных ортопедических стелек, снимающих давление на пятку.
Пациенту необходимо беспрекословно следовать рекомендациям врача, чтобы процесс восстановления происходил максимально быстро.
Возможные осложнения
 Несмотря на то что оперативное вмешательство при удалении костного образования минимально, и не относится к сложным видам операции, существует риск возникновения осложнений. К их числу относятся:
Несмотря на то что оперативное вмешательство при удалении костного образования минимально, и не относится к сложным видам операции, существует риск возникновения осложнений. К их числу относятся:
- вторичное появление шпоры;
- образование невром в области рубца;
- опущение свода стопы;
- инфицирование раны;
- нарушение чувствительности.
Гарантировать отсутствие осложнений не может ни один врач. Их возникновение во многом зависит от правильности постоперационного ухода, общего состояния пациента.
Альтернативные методы лечения и хирургического вмешательства
Помимо оперативного вмешательства, современная медицина предлагает альтернативные способы лечения, которые стали доступны благодаря развитию новых технологий. В их число входят:
- ударно-волновая терапия;
- лечение ультразвуком;
- рентгенотерапия;
- лазерная терапия.
Воздействие акустических волн, лазера, ультразвука или низких доз радиации приводит к снижению отечности, снятию болевого синдрома и улучшению общего самочувствия. Пациенту предлагается пройти курс из нескольких сеансов. Цена одной процедуры в клиниках Москвы составляет примерно 1000 руб. Результаты контролируются врачом с помощью рентгенограммы или МРТ.


