Замена коленного сустава: что это, видео-фото операций, технологии, сроки восстановления
Замена коленного сустава (ЗКС) – метод хирургического лечения последствий дегенеративно-дистрофического патогенеза колена. Цель операции полное восстановление функций проблемного отдела конечности за счет замены необратимо пораженного сочленения эндопротезом. Гонартроз 3-й степени (в 85% случаев) самая частая причина.
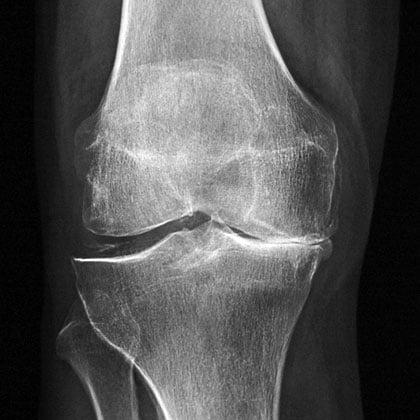
Артроз коленного сустава на рентгене.
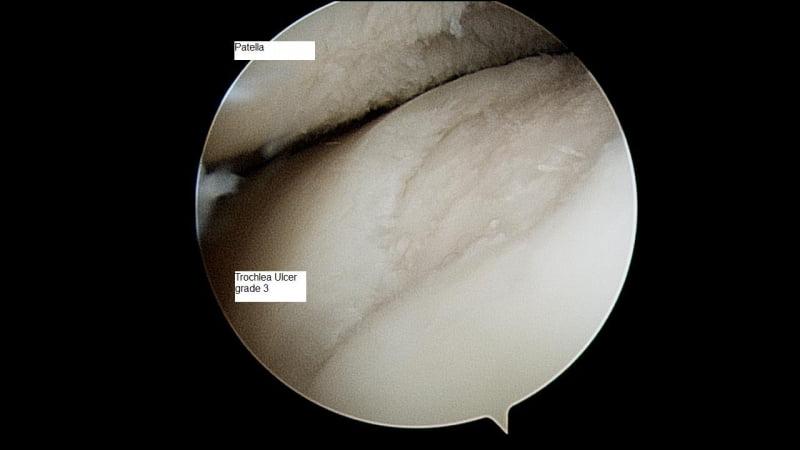
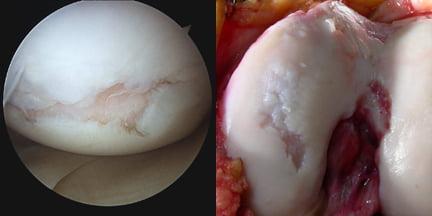
А так выглядит пораженный сустав через артроскоп. Обратите внимание на площадь отсутствия хрящевой поверхности.
Примерно в 98% случаев операция прогнозирует благоприятный исход. По окончании качественной реабилитации двигательно-опорные функции полностью восстанавливаются, болезненная симптоматика исчезает, человек возвращается к нормальной здоровой жизни. Эффект от успешно пройденного лечения сохраняется более чем на 15 лет.
Показания к замене
Посмотрите на рентген, на нем вы видите, до какой степени при запущенном гонартрозе изношен гиалиновый хрящ, обеспечивающий гладкое скольжение суставных поверхностей. Концевые участки костей грубо деформируются нарушая функции сгибания и разгибания конечности вызывая интенсивный болевой синдром.
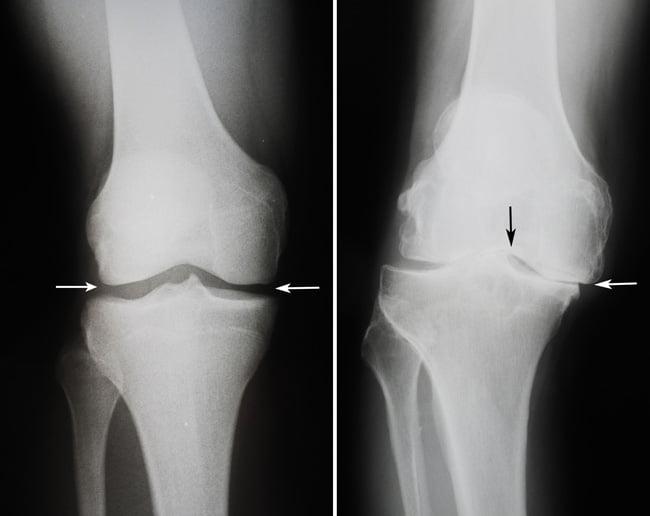
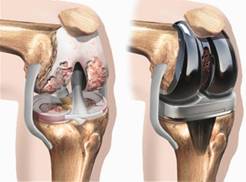
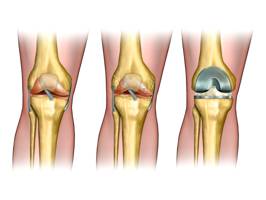
Сравнение здорового и пораженного сустава.
Когда операции не миновать
- гонартроз, сопровождающийся ярко выраженными функциональными нарушениями, стойкой болезненной симптоматикой, вальгусной или варусной деформацией ног;
- асептический некроз мыщелков бедренной кости;
- аутоиммунные заболевания, вследствие которых появились дегенерации в суставных тканях, – болезнь Бехтерева, системная красная волчанка, подагра, ревматоидный артрит;
- некорректно сросшийся перелом, который нельзя исправить другими методами;
- врожденные аномалии строения сустава;
- локальные новообразования в костно-хрящевых структурах колена, которые требуют обязательной резекции.
Хирургическое техники
Согласно диагнозу, возрастным и весовым критериям, физическим данным и сопутствующим заболеваниям, специалист выбирает наиболее эффективную тактику имплантации:
- частичная замена (одномыщелковая) – протезированию подлежит только одна из полукруглых возвышенностей бедренной кости с подлежащим к ней проксимальным фрагментом большеберцовой кости (применяется у пожилых пациентов и у лиц с низкой физической активностью);
- тотальная операция (полная) – меняется весь коленный сустав, он удаляется полностью, а на его место имплантируется эндопротез;
Неполные имплантаты, устанавливаемые при частичной замене, имеют короткий срок эксплуатации. Такие модели вырабатываются в 2 раза быстрее, чем тотальные конструкции, при этом их потенциал прочности не рассчитан на высокой степени физические нагрузки. Преимущества частичного протезирования состоят в том, что замещается имплантатом только определенная часть сочленения, остальная область остается нетронутой. Таким образом, щадящее вмешательство позволяет сократить сроки реабилитации и перенести восстановительный период относительно легко.
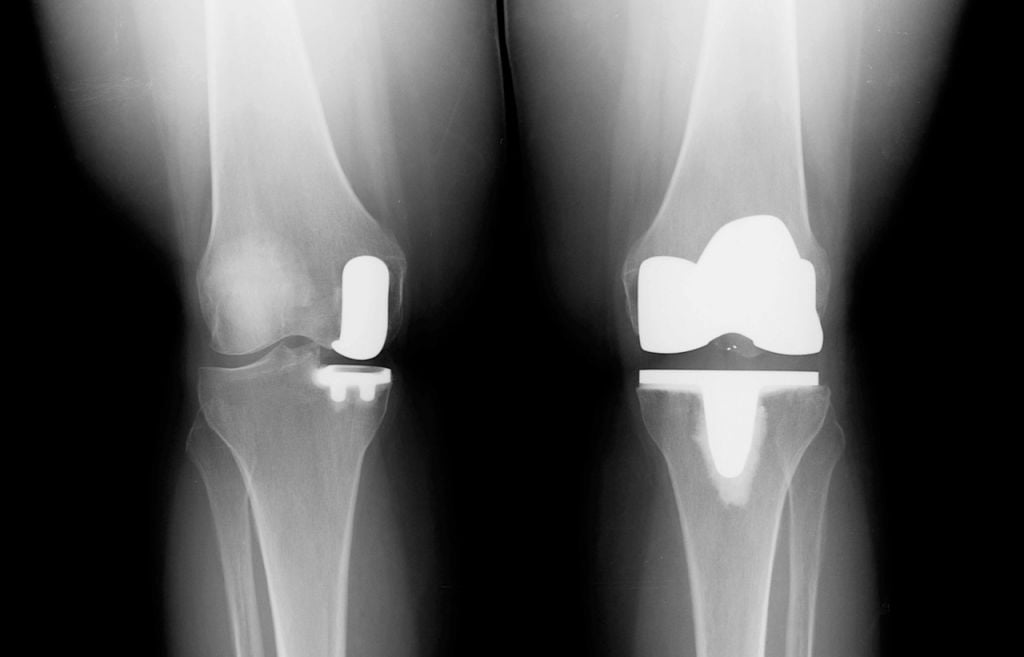
Две техники операции у одного пациента.
Какие бывают эндопротезы?
Протезные системы бывают с подвижной или неподвижной платформой, а также предусматривающие сохранение или удаление задней крестообразной связки. Различаются по виду фиксации, она может быть цементной, бесцементной и комбинированной.
- Подвижные и неподвижные платформы. Большинству пациентов ставят имплантат с амортизирующим вкладышем, который плотно связан с большеберцовым элементом, то есть изделия с неподвижной платформой. Наличие же мобильного вкладыша внутри металлического большеберцового компонента требует хорошего состояния мышечной системы и капсульно-связочного аппарата, в противном случае может произойти смещение протеза.

Имплантант позволяет осуществлять движения в двух плоскостях.
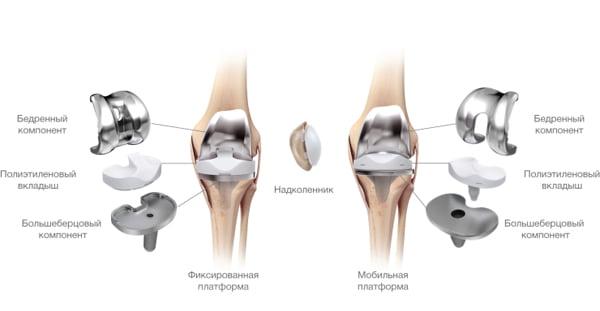

Все чаще применяется керамический бедренный компонент вместо металлического. На изображении степени износа поверхностей. Керамика совершенно не повреждается.
Внимание! Имплант может прослужить от (от 15 до 30 лет), но при условии качественной замены коленного сустава и реабилитации.
Как получить квоту на замену коленного сустава?
Квота в 2018 году положена официально признанным инвалидам по причине гонартроза. В рамках программы ВМП на получение квоты могут рассчитывать люди, нуждающиеся в ревизионном (повторном) вмешательстве, если первичная процедура была выполнена некорректно, что повлекло за собой осложнения.
Чтобы бесплатно прооперироваться, вам потребуется стать в очередь на замену проблемного коленного сочленения эндопротезом. Что для этого нужно?
- Сначала вы проходите все необходимые обследования в своей поликлинике, где стоите на учете.
- Далее полный пакет медицинской документации, включающий все диагностические результаты, выписку из истории болезней, письменное заявление пациента, ксерокопии паспорта, свидетельства ОПС и полиса Обязательного медицинского страхования, заверяет главврач.
- Затем заверенную документацию отсылают на рассмотрение в квотный отдел местного органа здравоохранения. Там ее изучают и дают согласие, о чем вы будете проинформированы, документы отправляют в клинику, которая специализируется на установке коленных имплантов.
- Клиника оповещает местный ОЗ о дате хирургического сеанса. Городской орган здравоохранения связывается с вами и вы должны будете прийти и забрать направление на операцию. В направлении будут точно указаны дата запланированного вмешательства и клиника, где вам будет оказана ВМП.
После одобрения местным органом здравоохранения вам потребуется еще ждать от 3 месяцев до 1,5 года, когда пригласят в ту или иную больницу на лечение.

Где делают замену коленного сустава
Желательно оперироваться в Москве или Санкт-Петербурге в больницах федерального типа при НИИ, там, по сравнению с другими клиниками, практикуют лучшие хирурги России.
Где лучше сделать замену коленных суставов за рубежом? Однозначно, в Чешской Республике, цены в клиниках ЧР намного ниже, чем в других знаменитых странах медицинского туризма.
Подготовка к операции
Речь будет о том, как подготовиться, чтобы после перенесенного эндопротезирования вы легко восстанавливались.
- Во-первых, начните заниматьсялечебной физкультурой, минимум за 2-3 месяца до намеченной процедуры. Лучше, если вы будете посещать занятия под контролем ЛФК-инструктора. Превосходно на повышение выносливости мышц оказывает плавание в бассейне и аквагимнастика, поэтому возьмите это обязательно на заметку.

Делайте хотя бы минимальные движения.

С лишним весом: хуже заживает шов, сложнее анестезия, труднее и дольше реабилитация, быстрее износ эндопротеза.
Борьба с вредными привычками. За 3 месяца бросьте курить, исключите прием алкогольных напитков, и больше никогда не возвращайтесь к ним. И первое, и второе – злобные враги, угнетающие естественные возможности организма к регенерации травмированных в ходе операции тканей, в том числе к противостоянию всем возможным интра- и постоперационным негативными явлениями.

Курение замедляет процессы регенерации, откажитесь от него.
Подготовьте свое жилище:
- Первое, что необходимо сделать, это надежно прикрепить поручни в туалете и ванной комнате, которые будут служить до вашего выздоровления в качестве страховочных элементов.
- В вашем доме или квартире ничего не должно мешать передвижению и не выступало потенциальной причиной травматизма. Поэтому уберите коврики, телефонные и электрические кабели с полов, предметы мебели стоящие посередине комнат.
- Чтобы принимать правильную позу при посадке на стул или принятии положения лежа, не сгибая конечность более чем на 90 градусов, надо возвысить все поверхности для лежания и сидения.
- Все предметы и вещи первой необходимости должны находиться на доступном уровне, чтобы вам не пришло в голову вдруг за ними тянуться, наклоняться, приседать и, не дай бог, становиться на табуреты и прочие подставочные элементы.

Очень полезная в быту вещь.
Хирургический процесс
Замену коленного сустава проводят под эпидуральным наркозом. Анестезирующий препарат вводят в эпидуральное пространство позвоночника, что вызывает полное блокирование болевой чувствительности нижних конечностей, при этом пациент остается в сознании.
Как хирург видит сустав во время операции.
Этапы классической операции:
- Сначала выполняется широкая антисептическая обработка кожных покровов проблемной ноги, после конечность покрывают пленкой.
- Дальше хирург совершает разрез мягких тканей на передней стороне колена, аккуратно обнажая пораженный сустав.
- После открытия сочленения патологические наросты и свободные костно-хрящевые фрагменты удаляются.
- Костные единицы выравнивают по оси, снимаются поверхностные слои с бедренной и большой берцовой кости, затем опиленные компоненты шлифуются.
- В большеберцовой кости создается небольших размеров канал, в который погружают заднюю втулку протеза. Этот плоское металлическое или керамическое плато повторяющее геометрию краевого костного участка, с упругой полимерной вкладкой.
- На обработанную бедренную кость фиксируется часть эндопротеза, которая по форме имитирует естественные округлости нижнего участка кости бедра.
- По окончании процедуры рана обильно промывается, выполняется гемостаз, ставится дренажная система, разрез послойно ушивается по технике узлового шва. Завершает операционный процесс наложение на конечность тугой стерильной повязки.
Хирургический процесс длится в среднем 2 часа. Когда операция по замене коленного сустава окончена, больного на несколько часов переводят в реанимационное отделение. В блоке интенсивной терапии медицинский персонал осуществляет внимательный контроль над всеми жизненными циклами организма. Потом прооперированный человек переводится в обычную палату, где начинают реализовывать комплексную программу реабилитации, специально разработанную для конкретного пациента.
Сроки восстановления
2,5-3 месяца, это время, которое необходимо для того, чтобы искусственная конструкция окончательно прижилась и разработалась, а пациент полностью адаптировался к жизни с новым суставом.
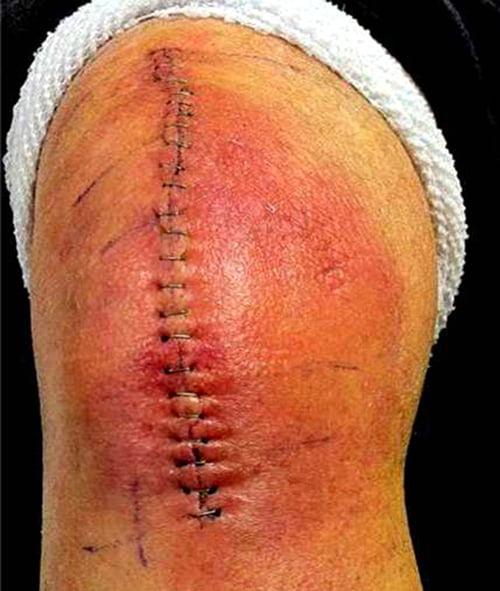
Хорошо заживающий шов примерно на 10 день после операции.
Весь восстановительный период может продлиться 2,5-3 мес., а иногда и до полугода. Без реабилитации смысла в пройденной замене коленного сустава нет. Поэтому:
- не игнорируйте обязательный восстановительно-лечебный процесс, не сокращайте его сроки;
- проходите физиотерапевтические процедуры и занятия ЛФК;
- восстанавливайтесь в хорошем профильном медицинском заведении;
- соблюдайте ограничения и все медицинские рекомендации(хождение на костылях и с тростью, соблюдение угла сгибания конечности и пр.).
Прошло 6 месяцев.
Необходимо всю жизнь соблюдать особенный график физической активности, так сказать, в щадящем режиме. В не являетесь инвалидом, вы – физически здоровый человек, но, имея протез, нуждаетесь в соблюдении правил:
- не совершать интенсивные махи ногами;
- глубоко и резко не приседать;
- не поджимать под себя ноги и не становиться на колени;
- не прыгать и не спрыгивать с возвышенных объектов;
- не заниматься командными видами спорта (футбол, баскетбол и пр.);
- вести активный образ жизни, отдавая предпочтение нетравматичной физкультуре (плавание, скандинавская ходьба, пеший туризм, облегченная езда на велосипеде, аквагимнастика и др.)
- дозировать нагрузки, не допуская физической перегрузки и рационально комбинируя активность с отдыхом;
- всегда посещать плановые обследования и т. д.
Важно осознавать, что функциональность протезированной ноги теперь полностью зависит от состояния мышечного комплекса. Вашими пожизненными рекомендациями являются регулярные занятия ЛФК. Тренировки после пройденного реабилитационного курса можно выполнять в домашних условиях.
Противопоказания
Ни возраст, ни высокая масса тела не являются основанием для отказа в проведении операции. Процедура противопоказана, если имеются:
- неконтролируемый сахарный диабет и диабет в стадии декомпенсации;
- тяжелые пороки сердечно-сосудистой системы;
- почечные заболевания, характеризующиеся нарушенной азотовыделительной функцией почек (почечная недостаточность и пр.);
- печеночная и легочная недостаточность 2-3 ст.;
- любые хронические заболевания в фазе обострения;
- локальный и общий инфекционно-воспалительный, гнойный очаг;
- серьезные состояния иммунодефицита;
- парез или паралич конечностей;
- тяжелые формы остеопороза;
- выраженные тромбы в венах нижних конечностей;
- тяжелые нервно-психические расстройства.
Так может выглядеть рана у диабетика.
Риски операции
Показатель вероятности осложнений, как мы ранее упоминали не превышает 2%. В России — 6%, это:
- локальный инфекционный процесс;
- тромбоз глубоких вен ног и легочная тромбоэмболия;
- расшатывание и нестабильность протеза;
- вывихи, подвывихи, перелом эндопротеза;
- перипротезный перелом кости;
- упорная боль и контрактура.
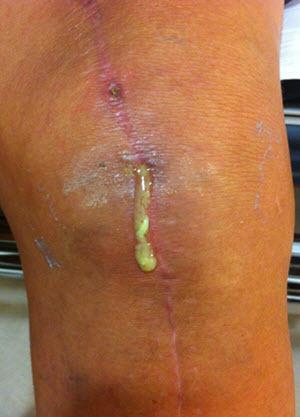
Инфекция одно из самых трудно излечиваемых осложнений.
Почему все эти отрицательные реакции происходят? В основном они обусловлены несоблюдением технологических принципов при постановке имплантата, некорректно подобранным видом протеза, неудовлетворительными условиями в операционном блоке, некачественной реабилитацией, всевозможными травмами конечности на любом сроке после операции и игнорированием исполнения правил, касающихся физического режима.
Реабилитация после замены коленного сустава
Эндопротезирование – хирургическое лечение, направленное на восстановление сустава, поврежденного дегенеративно-дистрофическими процессами. Реабилитационные мероприятия после замены коленного сустава порой оказываются более важными для здоровья пациента, чем сама операция. От реабилитации зависит успех хирургического вмешательства, полноценность двигательных способностей сустава и качество дальнейшей жизни. Для ускорения процесса восстановления подвижности сустава важно, чтобы лечащий доктор или инструктор ЛФК обладали знаниями принципов биомеханики и онтогенеза, согласно которым тело человека — это единый механизм, и при регулярном систематическом воздействии на определенные точки или органы, улучшается состояние ранее поврежденного и прооперированного колена, пациент обучается новым движениям.
Виды эндопротезирования
Операция по замене коленного сустава – основной способ избежать инвалидного кресла. Хирургическое вмешательство проводится, когда сложную патологию уже невозможно устранить путем. В зависимости от объема повреждений различают следующие виды эндопротезирования:
Тотальное – полное замещение коленного сустава протезом. Операция проводится в случае повреждения тканей на 70%.
Частичное – замена имплантом определенного участка. Щадящую методику применяют, если сустав поврежден менее чем на 50%.
Причиной поражения коленного сустава может стать прыжок с высоты, хронический артроз, артрит, гонартроз, удар в колено. Костная и хрящевая ткань разрушается из-за нарушения кровотока и трофики.
Предоперационная подготовка
Основные осложнения эндопротезирования – развитие контрактур, атрофия мышц, тромбоз вен или синовит (скопление лишней жидкости в суставной сумке). Причиной их появления считается отсутствие подготовки к операции. Дело в том, что манипуляцию по замене коленного сустава чаще всего проводят пожилым людям, здоровье которых подорвано хроническими болезнями.
Чтобы предупредить развитие осложнений в период реабилитации, к операции нужно готовиться. Пациент должен пройти курс физиопроцедур, ЛФК и массажа. Они улучшат кровообращение в коленном суставе и повысят мышечный тонус. В результате реабилитация после операции пройдет успешнее. Кроме того, необходимо улучшить работоспособность рук, поскольку именно они возьмут на себя основную нагрузку после операции. Рекомендованы такие виды физической активности:
езда на велосипеде или занятия на велотренажере.
Реабилитация после эндопротезирования
Главная задача восстановительного периода после операции – постепенное возвращение пациенту возможности самостоятельно передвигаться. Реабилитация после замены коленного сустава состоит из трех этапов: раннего (3 недели), позднего (до 6 месяцев) и отдаленного (до года). Послеоперационное восстановление ускоряют физиотерапевтическими процедурами и лечебной физкультурой. Программа реабилитации разрабатывается индивидуально с учетом причины замены коленного сустава, возраста и состояния здоровья пациента.
Реабилитация после эндопротезирования выполняет следующие задачи:
снятие болевого синдрома и отека;
улучшение кровообращения и трофики тканей;
налаживание подвижности протеза;
купирование воспалительного процесса;
восстановление амплитуды движений.
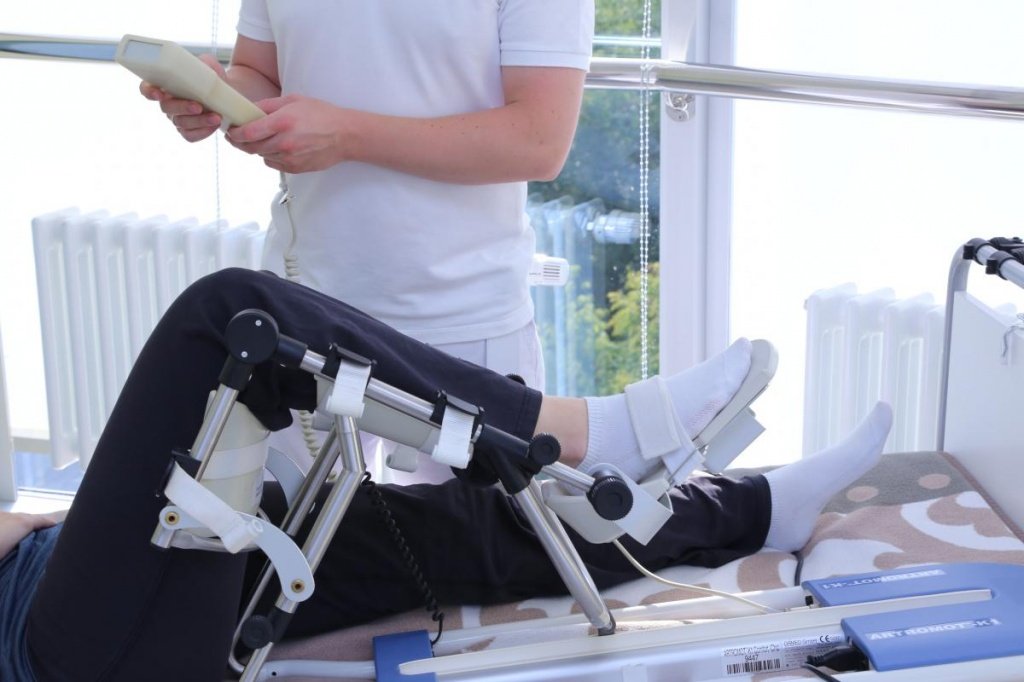
СРМ-терапия в ранний послеоперационный период
С первого дня после эндопротезирования для пассивной разработки коленного сустава используют аппараты механотерапии Artromot или Kinetec. Они позволяют контролировать интенсивность физической нагрузки: индивидуально подбирается амплитуда, скорость и частота. Ежедневно угол сгибания увеличивают на 10°, пока не достигнуто 90° при самостоятельном сгибании. Электронный пульт позволяет легко устанавливать скорость и паузы в растяжении сустава. На дисплее отображается достигнутое значение разгибания и сгибания.
Конструкция СРМ-тренажеров анатомически правильная, основанная на физиологии функционирования коленного сустава. Постоянное движение способствует быстрому восстановлению травмированных тканей, сводит к минимуму вероятность образования контрактур и тугоподвижности. Во время сеанса пациенты отмечают полное расслабление мышц и отсутствие болевых ощущений. Преимущество механического аппарата – возможность разрабатывать сустав 3-4 раза в день, чего нельзя сделать путем упражнений ЛФК. Далее искусственный сустав разрабатывают на специальных установках — ортотиках. Они восстанавливают баланс и координацию движений. Комплекс позволяет оценить функциональное состояние суставов и мышц. В аппарате Biodex реализованы такие возможности:
пассивный режим – предусмотрено изменение скорости для преодоления рефлекса растяжения и дальнейшей помощи в движении;
изометрический режим – для повышения статической силы мышц при наличии болевого синдрома;
изотонический режим – для активной тренировки костно-суставного аппарата.
С помощью панели управления можно контролировать или изменять различные параметры: скорость, вращающий момент, амплитуду движения. Реабилитационный комплекс Biodex позволяет сочетать динамические и статические мышечные нагрузки.
Лечебная физкультура
Программа ЛФК направлена не только на разработку колена, но и возобновление нейронных связей. Инструктор контролирует продолжительность и интенсивность занятий. Применяются фитнес-мячи, гантели, эспандеры и другой спортивный инвентарь. Миофасциальный релиз (кинезитерапия) проводится с использованием специальных роликов. Упражнения выполняются на стропах. Они сочетают одновременную разгрузку одних мышц и точечную проработку других.
Курс лечебной физкультуры послеоперационной реабилитации должен поочередно затрагивать все участки нижней конечности и включать такие упражнения:
Сгибание и разгибание голеностопного сустава. Сначала носок тянут на себя, а затем – в противоположную сторону. Упражнение повторяют 10 раз. Его рекомендуется делать каждые 10 минут в течение дня.
Отведение ноги в сторону, лежа в постели. Конечность отводят в бок, скользя по поверхности, затем возвращают на место. При этом носок стопы должен быть направлен вверх.
Сгибание колена до 90° с последующим разгибанием. Упражнение выполняется в горизонтальном положении. Ногу плавно тянут на себя, пока не достигнут в колене прямого угла. Затем конечность возвращают в исходное положение – вытягивают вперед, скользя по поверхности. Начинают с малой амплитуды, постепенно ее увеличивая.
Напряжение четырехглавой бедренной мышцы и активизация конечности. В лежачем положении ногу приподнимают вверх до уровня 30 см от поверхности. В таком положении ее задерживают 5-8 секунд. Делают 10 подходов с интервалом 2 минуты.
Попеременное сокращение ягодичных, задних и передних мышц бедра. Такой гимнастический прием нормализует трофику тканей, повышает мускульный тонус.
Через 5-6 дней после операции начинают осваивать ходьбу на брусьях, беговой дорожке или ступенчатому тренажеру. Применяют велоэргометр, оснащенный электронной системой для контроля над ходом тренировки. Встроенный компьютер позволяет настраивать скорость движения, время и дистанцию. Количество подходов определяется врачом. Постепенно увеличивают длительность нахождения на ногах.
Для повышения эффективности лечебной физкультуры назначают физиотерапевтические процедуры: ударно-волновую терапию, ультразвук, электростимуляцию мышц, магнито- и лазеротерапию. В центре реабилитации проводятся занятия в воде, курс массажей, грязетерапия и бальнеолечение. Физиопроцедуры улучшают кровоснабжение, стимулируют обменные процессы, успокаивают нервную систему. Для улучшения регенерации используется мануальная терапия, классический ручной и лимфодренажный массаж.
Реабилитация позднего периода
После выписки пациент пользуется костылями 5-7 недель, затем начинает учиться ходить самостоятельно. В лежачем положении можно выполнять следующее:
сгибать ноги в коленях, расположившись на животе;
лечь на спину и сделать планку, опираясь на здоровую стопу и лопатки.
В положении сидя рекомендуется делать такие упражнения:
одновременное сгибание и разгибание пальцев ног;
вращение стопами за и против часовой стрелки;
поднятие ноги, не сгибая колена;
раскачивание конечностей в воздухе в течение нескольких секунд.
Упражнения, выполняемые стоя:
сгибание ноги вперед и назад, облокотившись на стул;
подъемы на носочки;
«сползание» по стене;
полуприседания с опорой;
перекаты с пятки на носок.
Интенсивность упражнений увеличивают постепенно. Количество повторов – не более 15 раз. Врач-реабилитолог С. Бубновский, разработавший комплекс упражнений, рекомендует делать все медленно, избегать резких движений. Главное условие – не должно быть болей и отека. Через 1,5 месяца после операции по замене сустава можно приступить к занятиям ЛФК.
Отдаленный восстановительный период
Цель завершающего этапа реабилитации – полное восстановление движений и подготовка к полноценной жизни. На отдаленном этапе разрешается посещать тренажерный зал. Можно заняться видом спорта с умеренными нагрузками: скандинавской ходьбой, плаванием, ездой на велосипеде. Реабилитация на завершающем этапе включает такие ежедневные упражнения: «ножницы», «велосипед», хождение на полусогнутых ногах с помощью опоры.
Нельзя поднимать тяжести, подвергать сустав высоким физическим нагрузкам. Запрещено играть в футбол, баскетбол или волейбол. При соблюдении рекомендаций врача работоспособность возвращается через 1,5-3 месяца после операции.
Возможные осложнения послеоперационного периода
Эндопротез – кинематическая конструкция из керамики или металла с полимерными вставками. Использовать его необходимо грамотно и бережно, чтобы материалы не износились раньше времени, а подвижные элементы не вышли из строя из-за чрезмерных нагрузок. Протезом управляют мышцы и связки, и пока они не восстановятся, не обретут прежнюю эластичность, обновленный коленный сустав полноценно не заработает. Однако при невыполнении рекомендаций ортопеда возможны серьезные послеоперационные осложнения:
скопление эксудата в суставной сумке;
воспаление мягких тканей;
закупорка вены тромбом;
развитие спаечного процесса.
Первый раз нужно посетить ортопеда спустя 8-10 недель после операции, даже при отсутствии жалоб. В дальнейшем специалиста посещают 1 раз в 2-3 года. Людям, перенесшим эндопротезирование коленного сустава, необходимо регулярно выполнять упражнения. Именно нагрузки продлевают срок службы нового сустава, отвечают за его слаженную работу. При соблюдении рекомендаций врача эндопротезы колена прослужат 20-25 лет, а движение будет свободным и естественным.
В МАМР разработаны практические курсы по реабилитации колена на основе принципов биомеханики. Вы сможете изучить современные реабилитационные технологии, которые используют в своей практике врачи Европы и прогрессивные российские эксперты физиотерапии и ортопедии.
Эндопротезирование коленного сустава. Подготовка, проведение эндопротезирования, реабилитация
В этой статье мы поговорим о эндопротезировании коленного сустава.
Эндопротезирование коленного сустава можно разделить на три этапа:
- Подготовка к операции;
- Проведение операции по эндопротезироваию коленного сустава;
- Реабилитация после операции.
При подготовке к операции есть несколько важных моментов. Сначала нужно приехать на консультацию к травматологу-ортопеду, чтобы он посмотрел объем движения, вашу походку, назначил обследование в виде рентгенографии.
Если врач травматолог-ортопед видит показания к оперативному вмешательству, он выдает вам определенный список анализов:
- Анализ крови;
- Анализы мочи, развернутые формы;
- Гастроскопия;
- Узи вен нижних конечностей;
- ЭКГ;
- Флюорография грудой клетки.
В назначенный день госпитализации вы приезжаете рано утром натощак для проверки всех анализов которые вы сдали. Если доктор не видит никаких противопоказаний, то вы в этот день госпитализируетесь. Исходя из рингаического обследования и клинического заключения, вам индивидуально подбирается эндопротез по степени связанности.
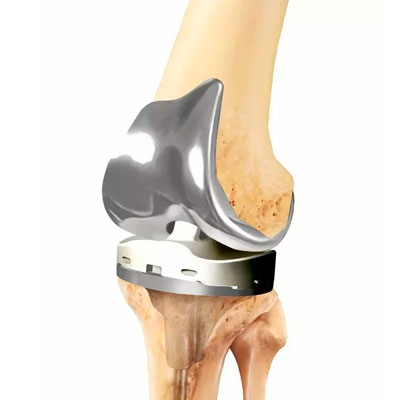
Эндопротез коленного сустава, как правило, состоит из трех компонентов — это бедренный компонент, тибиальный компонент и между ними полиэтиленовый вкладыш. Сплавами могут быть — кобальт-хромовый сплав, титановый сплав.
С собой необходимо иметь костыли, желательно подмышечные алюминиевые телескопические и компрессионный трикотаж (первый класс компрессии) если нет сопутствующей сосудистой патологии.
Происходит оформление документации, и вы госпитализируетесь в специализированное травматологическое отделение. Далее проходите консультацию анестезиолога. Вам подбирается подходящий метод обезболивания — либо это спинальная анестезия, либо это общий наркоз. Как правило, такие виды операции делаются под спинальной анестезией.
Накануне операции, вечером, медицинским персоналом делается подготовка вас. Выполняются очистительные клизмы, и сбривается волосяной покров в месте оперативного вмешательства. В стандартных случаях происходит операция на следующий день после госпитализации.
В день операции вы должны передать все ценные вещи родственникам или мед.персоналу. Рано утром вас везут в операционную. Там встречает вас анестезиолог с кем вы консультировались. Выполняет спинальную анестезию. Спинальная анестезия заключается в том, что делается первый укол в виде обезболивающего в проекцию позвоночного столба, далее вы уже не чувствуете и выполняется сама анестезия. Все это происходит абсолютно безболезненно и под контролем анестезиолога.
Спинальная анестезия действует в течение шести часов от момента ее выполнения. Как правило, операция длится от 1 до 2-х часов.
В первые часы после операции вы находитесь под контролем в отделении интенсивной терапии не более 12 часов. Далее вас переводят в палату травматологии ортопедии, и начинается третий этап — реабилитация.
В течение 12 часов после операции вам не разрешено вставать, так как спинальная анестезия может ослаблять чувства и двигательную активность в нижних конечностях.
Уже на следующий день после операции ваши родственники могут вас навестить.
Реабилитация после эндопротезирования
Итак, третий этап — это реабилитация. Она начинается с первых дней после операции. В 1 сутки лечащий врач вам объясняет, как нужно выполнять движение в нижних конечностях.
Первое — нужно выполнять сгибание разгибание в голеностопных суставах, в коленном суставе, не оперированном и оперированном до угла сгибания 45 градусов.
Лечащий доктор подробно объясняет, как необходимо спускать ноги с кровати, как делать первый шаг при помощи дополнительной опоры — это в виде ходунков или костылей. Активизация происходит в пределах палаты. В первые сутки это ходьба до туалета и обратно.
В первые сутки к вам будет прикреплен реабилитолог, который будет контролировать ваше движение и нагрузку на оперированную конечность. Вторые и третьи сутки вы будете под наблюдением лечащего доктора-реабилитолога и будут выполняться послеоперационные перевязки.
В день выписки вам предоставляют документы: это паспорт импланта, который вам установлен, выписка с полным спектром лечения, антибиотикотерапия, дата операции и последующие рекомендации.
В рекомендациях указано:
- Место наблюдения и реабилитации;
- Срок снятия швов;
- Количество перевязок.
В паспорте эндопротеза будет дата операции, фамилия оперирующего доктора и все стикеры от компонентов эндопротеза. Это вам необходимо будет для вашего последующего наблюдения в поликлинике по месту жительства. Паспорт эндопротеза вам будет необходим в аэропорту, когда вы будете проходить через рамку металлоискателя.
После стационарного лечения вы можете пройти реабилитацию в поликлинике в группе лфк под контролем врача реабилитолога или в нашем санатории в течение двух недель под присмотром наших специалистов.
Особенно стоит отметить, что снятие швов происходит на 14 сутки после операции. Ходьба при помощи дополнительной опоры (это костыли либо ходунки) — 8 недель после операции. Компрессионный трикотаж (1 класс компрессии) — 6-8 недель и антикоагнуляционная терапия в течение шести недель. Это вы будете принимать препараты для того, чтобы не сгущалась кровь и не образовывались тромбы.
Полностью социально-адаптированынм вы будете на шестой месяц после операции. Желательно консультироваться у своего лечащего или оперирующего врача через месяц после операции, через три, полгода и год. Далее по мере возможности.
Замена коленного сустава
Операция по замене коленного сустава – это лечение последствий дегенеративно-дистрофического патогенеза колена для полного восстановления функций проблемного отдела конечности за счет замены необратимо пораженного участка эндопротезом. Цель операции – удалить боль и восстановить подвижность.
Хирург закрывает концы костей, образующих коленный сустав, металлическими или пластиковыми компонентами или имплантирует протез, имеющий форму сустава. Это позволяет колену двигаться правильно.
Операция по замене коленного сустава может помочь пациентам, у которых колено или колени дегенерировали из-за остеоартроза, ревматоидного артрита или посттравматического артрита, когда колено было повреждено из-за травмы.
Операция по замене коленного сустава считается рутинной процедурой. Ежегодно в России проводится более 100 000 операций по замене коленного сустава. Большинство пациентов находятся в возрасте от 50 до 80 лет. Более 90 процентов пациентов испытывают резкое улучшение уровня боли и подвижности.
До тех пор, пока пациент следует инструкциям хирурга по уходу за коленом, в 90 процентах случаев успановленный имплант коленного сустава функционирует в течении 15 лет после операции, а в случае 80-85% пациент ходит с протезом коленного сустава окло 20 лет.
Что такое замена коленного сустава
Замена коленного сустава-это своего рода артропластика. Артропластика буквально означает “хирургическое восстановление сустава”, и включает в себя хирургическую реконструкцию и замену дегенерировавших суставов, используя искусственные части тела или протезирование.
Когда суставной хрящ коленного сустава повреждается или изнашивается, он становится причиной боли в суставе, и колено трудно подвижно. Вместо того чтобы скользить друг по другу, кости трутся и сминаются вместе.
С протезом пациент будет чувствовать меньше боли, и колено будет двигаться правильно.
Зачем делать операцию по замене коленного сустава?
Существует три основные причины для проведения процедуры замены сустава:
Остеоартроз: этот тип артрита связан с возрастом пациента, заболевание вызвано износом коленного сустава. Чаще это касаетмся пациентов в возрасте старше 50 лет, но может быть также у более людей до 50 лет.
Остеоартроз – это воспаление, разрушение, постепенная и окончательная потеря хряща в суставах. Со временем хрящ изнашивается и кости трутся друг о друга. Чтобы компенсировать это, кости часто становятся толще, но это приводит к большему трению и большей боли.
Ревматоидный артрит: также называемый воспалительным артритом, мембрана вокруг коленного сустава становится толстой и воспаленной. Хроническое воспаление повреждает хрящ, вызывая болезненность и скованность.
Посттравматический артрит: этот тип артрита обусловлен тяжелой травмой колена. Когда кости вокруг колена ломаются или связки рвутся, это повлияет на хрящи коленного сустава.
Кому может понадобиться замена коленного сустава?
Операция на колене может быть подходящей для пациентов, которые испытывают:
- Сильную боль в колене или скованность в движениях, которая мешает выполнять повседневные задачи и действия, такие как ходьба, подъем наверх, вход и выход из машины, вставание со стула.
- Умеренная, но продолжительная боль в колене, которая продолжается во время сна или отдыха
- Хроническое воспаление и отек коленного сустава, которые не улучшаются после приема лекарств или отдыха
- Деформация колена, где есть заметная дуга с внутренней или внешней стороны колена
- Депрессия, из-за невозможности жить полноценной повседневной и общественной жизнью
- Если другие доступные варианты лечения не дали результата, операция может быть лучшим вариантом решения этого вопроса.
Виды операций по замене коленного сустава
Замена коленного сустава может быть полной или частичной
Тотальное эндопротезирование коленного сустава : операция включает в себя замену обеих сторон коленного сустава. Это самая распространенная процедура.
Операция длится от 1 до 3 часов. Индивидуал будет иметь меньше боли и лучшую подвижность, но будет ткань шрама, которая может сделать ее трудным двинуть и согнуть колени.
Частичная замена коленного сустава : частичная замена заменяет только одну сторону коленного сустава. Удаляется меньшая часть кости, разрез на коже меньше, операция не длится так долго, как при полной замене сустава. Подходит для людей с повреждением сустава только одной части колена. Послеоперационная реабилитация является более простой, меньше кровопотери и более низкий риск возникновения инфекции и тромбов.
Пребывание в больнице и период восстановления обычно меньше, при данном виде операции более высокая вероятность естественного движения сустава.
Подготовка к операции
Эндопротезирование коленного сустава включает в себя ряд процедур – предоперационную подготовку, медицинские консультации и физическое обследование обычно начинаются за месяц до установленной даты операции.
Подготовительные и диагностические тесты будут включать в себя проверку анализа крови, проведение электрокардиограммы (ЭКГ), а также анализы мочи.
Хирургическое вмешательство обычно проводится под общим, спиннальным или эпидуральным наркозом.
Во время процедуры хирург-ортопед удалит поврежденный хрящ и кость, а затем установит новый имплантат, изготовленный из металла, пластика, чтобы восстановить выравнивание и функцию коленного сустава.
Восстановление
Пациент после операции по замене коленного сустава, будет находиться в больнице в течении 1 – 3 дней, в зависимости от того, насколько хорошо проходит реабилитация. После операции будут болевые ощущения, но через день после процедуры медицинский персонал будет поощрять пациентов вставать и пытаться ходить, как правило, с помощью. Важно следовать инструкциям по реабилитации.
Физиотерапевтические сеансы направлены на укрепление коленного сустава. Они могут быть болезненными, но они значительно снижают риск развития будущих осложнений.
Пациентам, которым не оказывают помощь на дому, возможно, придется оставаться в больнице дольше.
Восстановление в домашних условиях
Для полного восстановления после операции по замене коленного сустава может потребоваться до 3 месяцев. Большинство людей могут вернуться к нормальной деятельности через 6 недель после операции, но могут быть некоторые боли и отеки в течение до 3 месяцев, а рубцовая ткань и мышцы все еще будут заживать в течение следующих 2 лет. Пациенты, после операции по замене коленного сустава, могут рассчитывать на умеренные физические нагрузки, такие как ходьба, плавание и езда на велосипеде, но они должны избегать экстремальных видов спорта.
Риски и осложнения после операции по замене сустава
Операция по замене коленного сустава имеет низкий показатель осложнений.
Возможные осложнения включают в себя:
Инфекции, которые поражают менее 2% пациентов
Возникновение тромбов, известного как тромбоз вен
Тромб в легких, или легочная эмболия
Перелом во время или после операции
Повреждение нерва, приводящее к онемению или слабости
Продолжающаяся боль или скованность
Если у пациента есть признаки инфекции или или образование сгустка крови, следует немедленно обратиться за медицинской помощью.
Признаки инфекции включают лихорадку, покраснение, отек, кровотечение, дренирование или увеличение боли в области операции.
Если есть покраснение, болезненность или отек ниже колена, или в икре, лодыжке или стопе, это может указывать на сгусток крови в ноге. Одышка или боль в груди могут свидетельствовать о наличии сгустка крови в легком.
Другие распространенные осложнения включают в себя:
Аллергическая реакция на костный цемент
Избыточная кость образуется вокруг искусственного коленного сустава, что приводит к ограничению движений в колене
Избыток рубцовой ткани ограничивает движение колена
Нестабильность коленной чашечки, приводящая к болезненному вывиху с наружной стороны колена
Повреждение связки, артерии или нерва вокруг коленного сустава
Вывихнутая коленная чашечка
Кровотечение в коленном суставе
Изнашивание поверхностей имплантатов, приводящее к ослаблению компонентов
Дальнейшее хирургическое вмешательство может потребоваться, если замена становится рыхлой или изнашивается, если есть серьезная инфекция, или если у человека есть падение.
Альтернативы хирургии
В зависимости от того, насколько серьезен ущерб, возможен ряд альтернативных процедур. Однако операция по замене коленного сустава, как правило, имеет лучшие долгосрочные результаты.
Замена коленной чашечки может быть выполнена, когда повреждена только коленная чашечка. Это короткая хирургическая процедура с коротким сроком восстановления.
Операция мини -разреза включает в себя небольшой разрез перед коленом, через который вводятся специализированные инструменты для маневрирования вокруг ткани. Процедура менее вредна для сустава, а время восстановления проходит быстрее и менее болезненно.
Артроскопическое промывание включает в себя введение артроскопа, крошечного телескопа, через небольшие разрезы в колене. Хирург промывает колено физиологическим раствором, удаляющим мелкие фрагменты кости. Это не рекомендуется для пациентов с тяжелым артритом.
Остеотомия -это открытая операция, при которой берцовая кость разрезается и выравнивается заново. Этот метод может быть использован для молодых пациентов с артритом, чтобы отложить замену коленного сустава.
Аутологичная имплантация хондроцитов вводит новый хрящ из собственных клеток пациента в поврежденную область. Клетки созревают искусственно в пробирке. Эта процедура более распространена в случаях случайной травмы.
- 2.96
- 1
- 2
- 3
- 4
- 5
Голосов: 68 5 0
Замена коленного сустава реабилитация – упражнения и результаты
Боли в коленном суставе, хромота, дискомфорт при вращении – эти симптомы могут говорить о развитии патологии суставного хряща. Невылеченные заболевания коленного сустава в будущем могут грозить его дисфункцией, что приводит к невозможности свободного передвижения и постоянным болям в области колена. Консультация специалиста ортопеда-травматолога Юсуповской больницы помогает своевременно выявить проблему и найти ее решение. Техническое оснащение нашей клиники позволяет выполнить любое обследование с максимальной точностью, что упрощает составление плана лечения и делает его более результативным.
Основные патологии коленного сустава, замена сустава колена, реабилитация
Формирование патологических процессов в коленном суставе обусловлено рядом причин. Лишний вес, возраст, малоактивный образ жизни, неправильное питание и вредные привычки негативно влияют как на весь организм, так и на состояние суставов, уменьшая срок их изнашиваемости. Наиболее распространенным патологиями коленного сустава являются:
- артрит. Это заболевание воспалительного характера с прогрессирующей динамикой развития. Симптомами артрита являются: острая боль и отек в области колена, гиперемия кожи, внешняя деформация сустава;
- артроз. Это патология сустава без воспалительного процесса, характеризующая несильной болью в колене, исчезающей во время ходьбы и физических нагрузок. Встречается чаще у женщин, чем у мужчин, что обусловлено строением женского организма. Артрит часто возникает у спортсменов после профессиональных травм. К характерным чертам артроза также следует отнести хруст при движении и припухлость в районе колена, вызванную чрезмерным скоплением синовиальной жидкости, наполняющей коленный сустав;
- синовит. Это патология синовиальной оболочки, вызванная травматизацией или инфицированием сустава. К признакам заболевания относятся: отек, выпот в коленном суставе и острая боль при ходьбе;
- бурсит. Данная патология возникает в сумке, окружающей коленный сустав. Причиной бурсита становится травма кожного покрова в районе колена и ее инфицирование, которое позже распространяется на коленный сустав. Возбудителями этого заболевания являются трепонема, палочка Коха, бруцелла и др. Клиническая картина при бурсите представляет собой боль в суставах при движении, гиперемию кожных покровов, повышение температуры тела в области колена, в некоторых случаях происходит общая интоксикация организма. Восстановление после замены коленного сустава может в этом случае включать в себя антибактериальную терапию;
- остеоартроз. Это заболевание характеризуется поражением суставной поверхности и ее деформацией. В группе риска находятся женщины пенсионного возраста, имеющие лишний вес. Причиной развития заболевания становится изменения дегенеративного характера в хрящевой ткани коленного сустава.
Реабилитация после эндопротезирования коленного сустава (отзывы об операции можно прочесть на медицинских форумах) всецело зависит от своевременно начатого лечения и качества предварительных обследований. Диагностика коленного сустава дает четкую клиническую картину патологии, поскольку симптомы у всех болезней очень похожи. В основном обследования состоят из следующих диагностических мероприятий:
- сбора анамнеза пациента (его жалобы) и изучение предшествующих заболеваний;
- пальпация больного коленного сустава;
- пункция с биопсией синовиальной жидкости;
- анализ мочи;
- сканирование вен и артерий обеих нижних конечностей;
- общий анализ крови;
- эхокардиограмма;
- МРТ, УЗИ, артроскопия или рентген суставов;
- Другие лабораторные методы обследования.
Основываясь на полученной информации, врач Юсуповской больницы составляет план лечения и предлагает пациенту возможные методы устранения имеющегося заболевания. Наиболее эффективным методом лечения патологий в наше время является эндопротезирование коленного сустава. Реабилитация после замены коленного сустава занимает 2-3 месяца, после чего человек может вернуться к нормальной жизни.
Операция по замене коленного сустава реабилитация, показания
Эндопротезирование коленного сустава показано при следующих симптомах и состояниях:
- хронический воспалительный процесс в области сустава, отечность, не отступающая даже после приема специальный препаратов;
- сильный болевой синдром, огранивающий движение. Необходимость в дополнительном снаряжении (костыль, трость) для походов на большое расстояние;
- деформация коленного сустава;
- непрекращающиеся боли ночью;
- тугоподвижность сустава;
- снижение эффективности нестероидных обезболивающих препаратов. Длительное применение болеутоляющих препаратов грозит проблемами с ЖКТ, свертываемостью крови, а также вызывает достаточно быстрое привыкание;
- отсутствие эффекта от медикаментозной и физиотерапии (приема гормональных препаратов, инъекций гиалоурановой кислоты, ЛФК). После эндопротезирования коленного сустава врач может выписать повторный курс медикаментозной терапии.
Ортопеды-травматологи Юсуповской больницы назначают эндопротезирование, предварительно изучив анамнез пациента. Качество эндопротезов, используемых в нашей клинике, соответствует всем нормам европейского качества, а техническое оснащение операционных позволяет провести хирургическое вмешательство на высшем уровне.
Замена коленного сустава реабилитация после операции – отзывы
Восстановление после эндопротезирования коленного сустава начинается с первого этапа сразу после операции. Поздняя реабилитация после эндопротезирования коленного сустава дома возможна на 14-20 день после оперативного вмешательства исходя из состояния пациента. В профилактических целях врач назначает следующие мероприятия, способствующие минимизации риска осложнений:
- возвышение прооперированной ноги относительно всего тела;
- расположение под ногой специального валика во избежание перекрещивания со здоровой ногой;
- гимнастика диафрагмы;
- антибактериальная терапия (особенно, если операция была проведена вследствие инфекционного или воспалительного процесса), прием витаминного комплекса;
- соблюдение диеты, богатой природным белком, кальцием и витаминами;
- дренаж раны, перевязка и обработка антисептическими препаратами;
- прикладывание в область прооперированного коленного сустава холодных предметов (мешочков со льдом и др.);
- физиопроцедуры (электрофорез, магнитотерапия, УВЧ, массаж при замене коленного сустава);
- специальные упражнения для разработки коленного сустава после эндопротезирования.
Упражнения после эндопротезирования коленного сустава
Легкие физические упражнения после замены коленного сустава разрешены уже спустя 1-2 недели после операции. Гимнастика после эндопротезирования коленного сустава на начальных этапах состоит из упражнений на растяжку, позволяющих медленно привести сустав в тонус:
- первоначальным упражнением становится напряжение четырехглавой мышцы бедра с одновременной активизацией прооперированной ноги. Параллельно с напряжением мышцы ногу следует поднимать на 30-40 см от поверхности и задержать ее в таком состоянии на 30 секунд. Интервал отдыха между повторами упражнений должен составлять не менее 1.5 минуты. Повторить упражнение 10-15 раз;
- сгибание голеностопа прооперированной ноги поможет растянуть мышцы, восстановив тонус мышц всей ноги. Голеностоп следует аккуратно тянуть на себя, а потом от себя, избегая болевых ощущений. Повторить упражнение 10-20 раз;
- комплекс упражнений после эндопротезирования коленного сустава дома также включает в себя тренировку для верхних конечностей. С помощью специальной резинки или жгута следует разводить руки в стороны на максимальное расстояние, напрягая мышцы руки и спины. Повторить 30 раз;
- упражнения после замены коленного сустава также включают в себя упражнения для корпуса во избежание застойных явлений и атрофии мышц. Сядьте на ягодицы, выпрямите спину. Начните медленно наклоняться вперед, вытягивая при этом руки. Лягте животом на ноги, пробудьте в этом состоянии 15-20 секунд, после чего вернитесь в исходное положение.
Этот комплекс упражнений после эндопротезирования коленного сустава поможет пациенту сразу после операции восстановить функции мышц ног и рук и перейти на другой уровень сложности упражнений. Реабилитационный центр после эндопротезирования коленного сустава в Юсуповской больнице предоставляет услуги лучших тренеров, которые не только проведут консультацию касательно того, сколько держится боль от замены коленного сустава, как проходит реабилитация после замены коленного сустава и что можно делать после замены коленного сустава, но еще и назначат грамотные и правильные реабилитационные тренировки. Гимнастика после эндопротезирования коленного сустава дома может выполняться после выписки из больницы и утверждения назначения врача. Следует внимательно отнестись к этим тренировкам, поскольку ЛФК после эндопротезирования коленного сустава, упражнения и массажи дадут результат только при условии постоянных упорных занятий.
Реабилитация после эндопротезирования коленного сустава: упражнения в воде
Вода является веществом, в котором любому человеку находиться и двигаться гораздо проще, чем в воздушной среде. На промежуточных и завершающих этапах реабилитации пациенту может быть назначен комплекс кинезотерапии в воде (гидрокинезотерапия). Гидрокинезотерапия оказывает следующие положительные эффекты:
- налаживает двигательный процесс прооперированного сустава без излишней нагрузки;
- регулирует кровоток в ткани вокруг протеза, улучшает обменные процессы в организме;
- совершенствует функцию связок и главных мышц.
Жизнь после замены коленного сустава: отзывы об операции
Жизнь – это движение, которое должно быть безболезненным, приносить только удовольствие и радость. Эндопротезирование коленного сустава – это операция, которая помогла огромному количеству людей двигаться свободно и заново ощутить все прелести жизни.
Специалисты Юсуповской больницы имеют большой опыт операций по эндопротезированию, что гарантирует нашим пациентам качественный результат и краткосрочную реабилитацию. Записаться на прием к врачу можно по телефону Юсуповской больницы.
Эндопротезирование коленного сустава
- МЕНЮ РАЗДЕЛА







- м. Ясенево, Литовский бульвар, д 1А
- м. Ленинский проспект,
ул. Фотиевой, д 10
- м. Ленинский проспект,
ул. Фотиевой, д 10, стр 1
- ckb@ckbran.ru
Наши специалисты свяжутся с вами в ближайшее время



Эндопротезирование коленного сустава – одна из наиболее востребованных ортопедических услуг. Объясняется это тем, что эти суставы ежедневно подвергаются серьезным нагрузкам, изнашиваются постепенно или травмируются в результате неосторожности. Независимо от этиологии, деформация сустава приносит сильнейшую боль, унять которую очень сложно. И единственным действенным способом избавиться от мучений является эндопротезирование колена.
Виды эндопротезирования
В каждом конкретном случае, обусловленным масштабом проблемы и сопутствующими факторами, врач подбирает максимально подходящий тип эндопротеза:
- Одномыщелковая конструкция;
- Интерпозиционный протез коленного хряща;
- Эндопротез на подвижном основании (платформе);
- Связанный протез;
- Специальный протез – конструкция изготавливается
В каких случаях требуется эндопротезирование?
Однозначными показаниями к протезированию коленного сустава являются последствия таких проблем, как:
- посттравматический артроз;
- ревматоидный полиартрит;
- дегенеративно-дистрофические заболевания;
- патологически сросшиеся кости;
- опухолевые образования, мешающие нормальной работе сустава;
- поврежденный связочный аппарат коленного сустава с выраженными изменениями суставных концов костей.
Нередко проблемы в работе суставов возникают, как следствие артроза, артрита, подагры, частых травм. В этих случаях рекомендация хирурга о проведении эндопротезирования также является объективной.
Противопоказания
Факторы, которые не позволяют проводить эндопротезирование, можно условно разделить на психологические – это моральная неготовность пациента к операции, и физические. К последним относят:
- проблемы с сердечнососудистой системой;
- наличие бактериального воспаления в организме;
- проблемы со сворачиваемостью крови – тромбофлебит, тромбоэмболия;
- инфекционные процессы в области коленного сустава;
- костная или хрящевая дисплазия (например, у пациентов детского возраста).
К факторам риска можно отнести иммунные патологии, неврологические и психологические расстройства.
Консультация
Во время консультации врач определить показания и противопоказания к эндопротезированию сустава, проведет необходимые исследования и подбор соответствующего протеза. Рентгенологическое исследование позволит выяснить степень изношенности сустава, сделать необходимые измерения. Вас обязательно предупредят о возможных рисках и осложнениях операции. К осложнениям операции можно отнести следующие:
- инфекция в области операции
- кровопотеря во время операции или после нее
- тромбоэмболия ( закупорка сосуда тромбом )
Подготовка к эндопротезированию коленного сустава
На подготовительном этапе проводится полное клиническое обследование состояния организма пациента (сдача анализов, консультации специалистов, осмотр анестезиолога, рентген легких, электрокардиограмма). Это позволяет выявить наличие противопоказаний или убедиться в том, что их нет. Госпитализация пациента за 1-2 дня до операции.
Порядок проведения операции
 Операция по замене дефектной части сустава в среднем длится 2-3 часа. По согласованию с пациентом врач анестезиолог принимает решение об использовании общего или эпидурального наркоза. Вид протеза подбирается на основании данных рентгенологического исследования. Для повышения шансов на успешное эндопротезирование колена, операция проходит в формате компьютерной навигации.
Операция по замене дефектной части сустава в среднем длится 2-3 часа. По согласованию с пациентом врач анестезиолог принимает решение об использовании общего или эпидурального наркоза. Вид протеза подбирается на основании данных рентгенологического исследования. Для повышения шансов на успешное эндопротезирование колена, операция проходит в формате компьютерной навигации.
 Алгоритм операции выглядит следующим образом:
Алгоритм операции выглядит следующим образом:
- послойное погружение в мягкие ткани;
- аккуратное обнажение коленного сустава;
- отпиливание патологических костных тканей;
- установка подготовленных суставных имплантатов;
- очистка и обработка операционного поля;
- послойное наложение швов.
Во время операции проводятся мероприятия по профилактике инфекционных осложнений, при необходимости восполнение кровопотери, дренирование раны с целью профилактики скопления крови.
Реабилитационный период
Реабилитация после протезирования коленного сустав длится порядка 3 месяцев. В послеоперационном периоде продолжается введение антибиотиков, обезболивающих средств, симптоматическое лечение.
Восстановительное лечение в стационаре
 Активизация в постели разрешается уже на 1е сутки после операции. Со второго дня можно присаживаться в постели, начинать статические упражнения для мышц конечности, выполнять дыхательную гимнастику. Ходьба с дозированной нагрузкой на оперированную конечность и дополнительной опорой (костыли, манеж) возможна уже с 3х суток. Швы снимают на 10- 12 сутки.
Активизация в постели разрешается уже на 1е сутки после операции. Со второго дня можно присаживаться в постели, начинать статические упражнения для мышц конечности, выполнять дыхательную гимнастику. Ходьба с дозированной нагрузкой на оперированную конечность и дополнительной опорой (костыли, манеж) возможна уже с 3х суток. Швы снимают на 10- 12 сутки.
Выписка домой
 Выписка производится через 10-12 дней после операции. Следует продолжать реабилитационные мероприятия, строго соблюдая рекомендации оперировавшего хирурга. При необходимости возможна госпитализация в реабилитационный центр для восстановления под руководством специалистов – реабилитологов. Ограничения в физической нагрузке на оперированную конечность следует соблюдать в течении 6 недель от операции, в течении этого времени рекомендуется использование дополнительной опоры.
Выписка производится через 10-12 дней после операции. Следует продолжать реабилитационные мероприятия, строго соблюдая рекомендации оперировавшего хирурга. При необходимости возможна госпитализация в реабилитационный центр для восстановления под руководством специалистов – реабилитологов. Ограничения в физической нагрузке на оперированную конечность следует соблюдать в течении 6 недель от операции, в течении этого времени рекомендуется использование дополнительной опоры.
Первый месяц восстановление лучше проходить под наблюдением специалистов – в специальном реабилитационном центре. Здесь пациент занимается по специальной восстановительной методике, включающей ЛФК (лечебная физкультура) после операции, массаж, физиотерапию.
Еще два месяца пациент выполняет процедуры самостоятельно в домашних условиях. На протяжении этого времени общей задачей врача и пациента является:
- Постепенное увеличение двигательной амплитуды сустава.
- Наращивание мышечной силы конечности.
- Планомерная разработка сустава, возвращение к нормальному образу жизни и двигательному режиму.
Важно, чтобы реабилитация в домашних условиях проходила без чрезмерных нагрузок или напротив, слишком щадящего режима. Пациенту помимо назначенного комплекса упражнений полезно передвигаться по дому, выполнять несложную работу, постепенно приходя в норму.
При необходимости пациент может пройти МСЭК и получить инвалидность на время нетрудоспособности или изменение условий труда.
Возможные осложнения
Несмотря на то, что на подготовительном этапе врачи стараются минимизировать все риски, в редких случаях после операции возникают осложнения:
- Воспаление сустава (инфекционной этиологии).
- Недостаточная стабилизация коленного имплантата, его расшатывание и изнашивание.
- Нарушение функций протеза.
Решить проблему поможет профессиональное вмешательство хирурга.
Операции по протезированию коленного сустава проводят специалисты клиники ЦКБ РАН в Москве. Узнать, сколько стоит операция, изучить отзывы пациентов и поэтапные фото процедуры, можно на сайте клиники. Звоните, чтобы записаться на консультацию к специалистам или получить любую другую информацию, касающиеся стоимости, подготовки или проведения эндопротезирования колена.
Эндопротезирование коленного сустава
29.04.2014 09:32
Категория: До и после операции
Помните, что самолечение и лечение у специалистов, плохо ориентированных в патологии суставов, приводит к развитию запущенных форм артроза коленного сустава и выраженному нарушению функции ходьбы. К тому же значительные отклонения в походке ведут к развитию заболеваний позвоночника, тазобедренного сустава и коленного сустава второй конечности.
Строение коленного сустава
Коленный сустав второй по величине после тазобедренного сустава у человека. Он образуется с помощью суставных поверхностей мыщелков бедренной кости и суставной поверхности большеберцовой кости. Суставные поверхности костей, образующих коленный сустав, покрыты гиалиновым хрящом. Между суставными концами этих костей имеются особые хрящевые образования – мениски. Спереди сустав покрыт связкой надколенника, сзади и с боков сустав защищен связками и сухожилиями. Если эти связки повреждены, сустав становится шатким и ненадежным.
Снаружи кости, участвующие в формировании сустава окружены суставной капсулой. В суставе нет сосудов. Питание хрящевой ткани осуществляется в большей степени за счет суставной жидкости (синовиальной).
На первый взгляд движения в коленном суставе напоминают движения в шарнире, однако это является правдой лишь отчасти. В дополнение к сгибанию и разгибанию, в нормальном коленном суставе также возможно некоторое вращение.
Что такое артроз коленного сустава?
Артроз коленного сустава или гонартроз встречается у каждого 5 человека на Земле, при этом частота заболеваемости среди женщин примерно в 2 раза выше, чем у мужчин. Коленный сустав находится под постоянной нагрузкой, удерживая вес тела человека и обеспечивая большой объем движений ноги. Основным фактором возникновения артроза считается механический. Из-за микротравматизации суставного хряща и осевого давления на него в нагрузке – нарушается структура хрящевой поверхности, при этом происходят преждевременный износ суставного хряща и последующее разрушение коленного сустава.
Изменения при заболевании коленного сустава не проходят незаметно для пациента. Периодически появляющиеся боли в суставе характеризуются небольшой интенсивностью особенно после сна и длительного сидения – «стартовые боли». Уже на IIстадии заболевания кроме «стартовых болей» пациентов беспокоят боли после длительного пребывания на ногах, длительной ходьбы. При этом пациент отмечает нарастающее ограничение движение в суставе и заметную гипотрофию мышц, т.к. при ходьбе пациент щадит больную ногу из-за болевого синдрома. В III стадии заболевания развивается характерное искривление ног (Х-образное или О-образное). Деформированные коленные суставы опухают и выпячиваются. Движения в коленном суставе резко ограничиваются или утрачиваются совсем.
Ортопед-травматолог, установивший Вам диагноз, предложит наилучший способ лечения в зависимости от причины и стадии артроза коленного сустава.
Хороший эффект на ранних стадиях заболевания дают систематические занятия лечебной физкультурой, особенно плаванием, которые способствуют растяжению капсулы сустава и улучшению его трофики.
Если, несмотря на консервативное лечение, болезнь сустава прогрессирует или Вы обратились к врачу с уже запущенным артрозом коленного сустава, Вам будет предложена операция.
Эндопротезирование коленного сустава
Целью эндопротезирования коленного сустава является уменьшение болевого синдрома и восстановление функции сустава. Замена сустава – эффективный, а порой и единственный способ восстановления функции сустава, позволяющий значительно улучшить качество жизни человека.
Во время операции пораженные компоненты сустава заменяются на эндопротез (искусственный сустав), повторяющий форму здоровых, изготовленный из материалов, максимально схожих с натуральными тканями человека. Компоненты эндопротеза фиксируются при помощи костного цемента.
Современная конструкция эндопротеза коленного сустава состоит из бедренного и большеберцового компонентов. Технология его применения предполагает использование в качестве стабилизаторов естественные неповрежденные связки этого сустава. Таким образом, сохраняются естественные движения в суставе, и снижается риск разрушения эндопротеза. Хирург также вставляет пластиковые вкладыши, которые выполняют функцию хряща и снижают трение.
С учетом состояния костной ткани и анатомических особенностей колена эндопротез подбирается в индивидуальном порядке. Если поражена лишь одна область коленного сустава, то возможно проведение однополюсного, или частичного, эндопротезирования. При частичном эндопротезировании искусственный сустав замещает лишь поврежденный отдел коленного сустава.
Искусственный сустав практически полностью моделирует собственный. Современные протезы практически вечны. Установленные внутри тела человека они способны служить 15-20 лет, а при износе сустава, его можно снова заменить.
Подготовка к операции
После того, как принято решение об операции, Вам назначат день госпитализации в Центр.
Перед операцией Вам необходимо:
· Пройти полное клиническое исследование (сдача анализов, консультации специалистов).
· Сопутствующие заболевания, такие как сердечно-сосудистые заболевания, сахарный диабет, язвенная болезнь желудка и другие, довести до стадии ремиссии (компенсации).
· Санировать очаги хронических заболеваний: инфекции мочевых и дыхательных путей. Не должно быть повреждений кожи (ссадины, язвы, трещины), при необходимости обратиться к специалисту.
· Проверить состояние зубов, при необходимости провести лечение. При удалении зуба необходимо выждать две недели на заживление раны.
· Проверить свой вес и ИМТ (индекс массы тела), который рассчитывается по формуле: масса (кг)/рост2(м2). ИМТ не должен превышать 35-40. В том случае, если у Вас излишний вес, Вам могут порекомендовать снизить его перед операцией. Пожалуйста, отнеситесь к этому совету очень серьезно, т.к. уменьшение веса существенно снижает риск развития послеоперационных осложнений и значительно улучшает конечный результат и продлевает срок работы установленного Вам искусственного сустава.
· Курение ослабляет кровообращение. За месяц до операции следует прекратить курение.
Что необходимо сделать в доме, перед тем как лечь в больницу на операцию, чтобы сделать его более комфортным и безопасным по возвращении:
- В кухне и в других местах поместите предметы, которыми Вы регулярно пользуетесь, на уровне руки, так, чтобы не нужно было за ними тянуться или наклоняться.
- Купите радиотелефон, если у вас его еще нет.
- Если вы проживаете в отдельном доме, подумайте о том, чтобы избежать лишних подъемов по лестнице: поменяйте назначение комнат – например, временно сделав из гостиной спальню.
- Переставьте мебель, чтобы освободить себе достаточное пространство для ходьбы на костылях или с ходунками.
- Достаньте подходящее кресло – прочное, с сиденьем достаточно высоким, чтобы колени были ниже Ваших тазобедренных суставов, и с надежными подлокотниками, чтобы легче было из него вставать.
- Чтобы облегчить передвижение после того, как Вас выпишут после операции, пройдитесь по своей квартире или дому вместе со своими родственниками в качестве “сыщика” или специалиста по безопасности: уберите или приклейте двухсторонним скотчем уголки всех ковриков, чтобы об них нельзя было споткнуться. Уберите свободно лежащие на полу провода. Если у Вас дома паркет – проверьте все его дощечки, чтобы ни одна из них не вываливалась. Обклейте острые углы столов и прочей мебели специальными мягкими накладками (продаются в детских магазинах). Обеспечьте нормальную освещенность всех помещений и уголков в Вашем доме.
- Подготовьте свою Ванную комнату. Если Вы принимаете душ, стоя в ванне, Вам понадобится надежное сиденье без ручек. Если у Вас установлена душевая кабина, Вы можете использовать любое надежное сиденье.
- У сиденья должны быть ножки с резиновыми наконечниками, препятствующие скольжению.
- Сделайте на стене ванной или душевой устойчивые поручни.
В больницу с собой необходимо взять:
- Туалетные принадлежности (зубная щетка и т.д.)
- Вашу трость и костыли
- Обувь (уличную и комнатную). Она должна быть устойчивой, с каблуком не выше 3 сантиметров. Обратите внимание, чтобы обувь имела нескользкую подошву. Тапочки не должны иметь излишних украшений, шерстяных, меховых или пуховых элементов декора. Обувь должна легко обуваться и сниматься.
- Легкий, не слишком длинный банный халат
- Сотовый телефон и зарядное устройство
- Очки вместо контактных линз – они не требуют ухода и их труднее потерять
- Если у вас есть зубные протезы/слуховой аппарат, возьмите их с контейнером для хранения
- Список Ваших лекарств, включая те, которые Вы недавно перестали применять по рекомендации хирурга. Если вы принимаете какие-либо индивидуально подобранные лекарства по поводу другого заболевания, возьмите их с собой
- Книгу, журнал, что-то, что поможет скоротать время и отвлечься
Не рекомендуется брать в больницу: ювелирные украшения, большие суммы наличными, кредитные карты (кроме необходимых), бумажник, часы. Весь больничный персонал уважает Ваше право собственности, но мы не можем гарантировать безопасность Вашего личного имущества, поскольку больница является общественным местом.
Накануне операции
Госпитализация пациента перед эндопротезированием коленного сустава осуществляется за один день до назначенной операции. В приемном отделении Вас осмотрят терапевт, травматолог-ортопед, объяснят то, что Вам необходимо знать о предстоящей операции. При необходимости будет сделано дополнительное обследование (лабораторное, рентгенографическое, функциональное). Накануне операции вас осмотрит анестезиолог.
В предоперационном периоде после осмотра врача-реабилитолога Вам предстоит:
обучение пользованию костылями;
обработка навыков ходьбы с дополнительными средствами опоры без нагрузки на оперируемую конечность;
обучение технике присаживания, сидения, вставания;
массаж (при необходимости);
электростимуляция мышц нижних конечностей (при необходимости).
Операция
Накануне операции вечером необходимо принять ванну или душ. После 18.00 нельзя ничего есть, а после полуночи нельзя ничего есть и пить.
Утром перед операцией нужно убрать вставные зубы, заколки и шпильки из волос; снять контактные линзы, очки, часы, кольца, серьги, цепочки и другие драгоценности; смыть лак с ногтей.
Перед операцией проводится катетеризация вены. Операция обычно проходит под общим обезболиванием или регионарной спинномозговой анестезией. В последнем случае делается укол в поясничной области, после которого ноги ничего не чувствуют в течение нескольких часов. После выполнения анестезии устанавливается мочевой катетер. Во время операции Вы будете в сознании, но при желании сможете поспать. Длительность операции в среднем 1-1,5 часа.
В конце операции хирурги “дренируют” сустав – вводят в него 1-2 тонких пластиковых трубочки (дренаж) для того, чтобы послеоперационная кровь не скапливалась в нем. Кровь, вытекающая по дренажам, соберется в специальных пластиковых емкостях, которые будут меняться сестрами, пока дренажи не удалят. На рану накладываются швы или края раны скрепляются специальными скобками.
После операции Вам сделают контрольную рентгенограмму, чтобы убедиться в правильной позиции эндопротеза. После окончания вмешательства, прежде чем попасть в свою палату, Вы некоторое время проведете в отделении интенсивной терапии. В одной из вен на руке у Вас будет установлен внутривенный катетер. В первые сутки Вам необходимо лежать строго на спине. Положение ног будет зафиксировано специальными валиками с целью предотвращения риска послеоперационных осложнений.
Вы должны знать, что в первое время после операции Вы столкнетесь с болью, но Вам будут делать уколы, которые помогут справиться с ней. Если Вам проводили операцию под спинномозговой анестезией, сразу после вмешательства Вы не сможете двигать ногами и не будете их чувствовать. Однако чувствительность и движения в течение 2-4 часов после операции постепенно восстановятся.
Восстановительный период
Лечение, которое Вы получите в Центре будет зависит от типа протеза, который был Вам установлен и от назначений лечащего врача.
Первая перевязка проводится на следующий день после операции, в последующем по показаниям, но не реже 1 раза в 2-3 дня до полного заживления. Через 12-14 дней после операции швы удаляют. Иногда рану ушивают рассасывающимися нитями, которые удалять не нужно.
В первые 2 дня после операции назначается щадящая диета, состоящая из каши на воде, киселя и кисломолочных продуктов. Пищу отваривают в воде или на пару, дают в полужидком или пюреобразном виде, с ограничением рафинированных сахаров и соли. Из рациона исключаются продукты, способствующие вздутию кишечника и процессам брожения. Далее назначается один из вариантов стандартных диет, в зависимости от наличия сопутствующих заболеваний.
Каждая операция влечет за собой риск развития тромбоза в венах ног. Вам будет проведена профилактика этого осложнения путем эластичного бинтования нижних конечностей, и назначением специального препарата.
В первые сутки после операции Вы при помощи медперсонала начнете курс лечебной физкультуры. Очень важно с первых дней разрабатывать коленный сустав на сгибание и разгибание. Инструктор по лечебной физкультуры поможет Вам начать делать необходимые упражнения. Вначале это будет сопровождаться небольшой болью, но с каждым днем Вам будет становиться легче.
Для облегчения разработки движений в суставе со вторых суток Вы начнете работать на механотерапевтическом аппарате – специальном устройстве, которое по заданной программе будет само сгибать и разгибать Вашу ногу в коленном суставе. Тренажеры эффективны, однако они не заменят Ваших собственных стараний. Вы должны будете заниматься и развивать Ваши мышцы для того, чтобы они были готовы к тому времени, когда Вы будете ходить без посторонней помощи. Объем движений в суставе в течении 7-10 дней после операции необходимо разрабатывать до 90°.
В первый раз вставать необходимо только с инструктором по ЛФК. Ходить Вы начнете после удаления дренажей, с 1-2-х суток после операции при помощи костылей без нагрузки на оперированную ногу.
Комплекс упражнений
с 1 по 2 день после операции
Задачами раннего послеоперационного периода являются профилактика послеоперационных осложнений со стороны сердечно-сосудистой системы, органов дыхания, желудочно-кишечного тракта и предупреждение трофических расстройств, в первую очередь пролежней. Специальные задачи включают уменьшение отека мягких тканей и создание оптимальных анатомо-физиологических условий для заживления травмированных во время операции тканей.


