Пароксизмальная наджелудочковая тахикардия
Понятие пароксизмальная суправентрикулярная тахикардия включает предсердные (за исключением фибрилляции и трепетания) и предсердно-желудочковые сбои, протекающие приступообразно. Отдельное выделение пароксизмальных форм имеет клиническую значимость, так как эти аритмии представляют большую угрозу для жизни человека, чем непрерывно текущие.
Также объединение обусловлено тем, что все пароксизмальные НЖТ (за исключением синдрома ВПВ) имеют общие черты:
- внезапное появление и такое же внезапное прекращение учащенного сердцебиения;
- более высокая, по сравнению с постоянными НЖТ, частота сердечных сокращений;
- сходная клиническая симптоматика, сопровождающая приступ;
- одинаковые схемы лечения для прекращения аритмии.
Большинство моих пациентов рассказывают, что во время приступа у них появляются резкое сердцебиение, неприятные ощущения, сжатие в области сердца, общая слабость. В более тяжелых случаях, когда из-за нерегулярного сердечного ритма снижается артериальное давление, у больного появляется головокружение, мелькание мушек перед глазами — так называемое предобморочное состояние, а иногда он теряет сознание (обмороки).
Приступ тахикардии также может сопровождаться потливостью, тошнотой, дрожью в теле. Я часто встречаю пациентов, у которых после него учащается мочеиспускание.
Примерно у 10—15 % пациентов во время пароксизма главными симптомами выступают боль в животе, тошнота, рвота и частые позывы к дефекации. Нередко их даже госпитализируют в хирургическое отделение с диагнозом «острый живот».
Многие мои больные вообще не чувствуют каких-либо проявлений нарушения ритма, хотя при снятии кардиограммы у них фиксируется пароксизм наджелудочковой тахикардии.
У пожилых людей, имеющих кардиальную патологию, приступ может вызвать боль в сердце, ухудшение симптомов сердечной недостаточности (одышки, усталости, отеков на ногах), гипотонию, отек легких и шок. У таких больных важно правильно определить источник признаков: часто они страдают большим количеством патологий, каждая из которых может иметь схожие проявления. Как не растеряться? Ключевым моментом является правильный расспрос. Необходимо детализировать каждую жалобу и углубиться в процесс ее происхождения. Не стоит забывать о внешних признаках пациента, которые часто помогают быстро определить основную причину страданий больного.
Все НЖТ имеют общие признаки на кардиограмме:
Классификация пароксизмальной тахикардии
По месту локализации патологических импульсов выделяют предсердную, предсердно-желудочковую (атриовентрикулярную) и желудочковую формы пароксизмальной тахикардии. Предсердная и предсердно-желудочковая пароксизмальные тахикардии объединяются в наджелудочковую (суправентрикулярную) форму.
По характеру течения встречаются острая (пароксизмальная), постоянно возвратная (хроническая) и непрерывно рецидивирующая формы пароксизмальной тахикардии. Течение непрерывно рецидивирующей формы может длиться годами, вызывая аритмогенную дилатационную кардиомиопатию и недостаточность кровообращения. По механизму развития различаются реципрокная (связанная с механизмом re-entry в синусовом узле), эктопическая (или очаговая), многофокусная (или многоочаговая) формы наджелудочковой пароксизмальной тахикардии.
В основе механизма развития пароксизмальной тахикардии в большинстве случаев лежит повторный вход импульса и круговая циркуляция возбуждения (реципрокный механизм re-entry). Реже пароксизм тахикардии развивается в результате наличия эктопического очага аномального автоматизма или очага постдеполяризационной триггерной активности. Вне зависимости от механизма возникновения пароксизмальной тахикардии всегда предшествует развитие экстрасистолии.
В детском и подростковом возрасте иногда встречается идиопатическая (эссенциальная) пароксизмальная тахикардия, причину которой не удается достоверно установить. В основе нейрогенных форм пароксизмальной тахикардии лежит влияние психоэмоциональных факторов и повышенной симпатоадреналовой активности на развитие эктопических пароксизмов.
Проведение диагностики
При появлении приступов резкого сердцебиения надо обратиться к кардиологу. Точный диагноз устанавливается после специального обследования. Для выявления наджелудочковых пароксизмов используют:
- физикальное обследование;
- проведение УЗИ, МРТ, МСКТ сердца: их делают для исключения органической патологии при подозрении на пароксизмальную тахикардию;
- инструментальное обследование: ЭКГ, ЭКГ при нагрузке, холтеровское и электрофизиологическое внутрисердечное исследование.

Характерной особенностью заболевания является ригидность ритма. Он не зависит от нагрузки и частоты дыхания. Поэтому важно частью диагностики является проведение аускультативного обследования.
Важно определить вид тахикардии: наджелудочковая или желудочковая. Второе состояние опаснее.
Если не удается точно установить диагноз ПНТ, то заболевание расценивают как желудочковую тахикардию и лечат соответственно.
Также пациентов с ПНТ надо обследовать для исключения таких синдромов:
- слабости синусового узла;
- перевозбуждения желудочков.
Терапия подбирается в зависимости от вида тахикардии. Конкретный тип заболевания устанавливается на основании результатов ЭКГ.
Для купирования приступа наджелудочковой пароксизмальной тахикардии используют вагусные методики:
Лечение пароксизмальной аритмии
Тактику лечения больных врач определяет, учитывая форму аритмии, ее происхождение, количество, длительность приступов и их повторяемость, наличие осложнений при пароксизмах. В ряде случаев может потребоваться госпитализация, если приступы болезни повторяются более двух раз в месяц. Назначается:
- плановое лечение в больнице;
- углубленное обследование;
- тщательная оценка показаний к хирургической операции.
Тактику лечения больных врач определяет, учитывая форму аритмии, ее происхождение, количество, длительность приступов и их повторяемость, наличие осложнений при пароксизмах. В ряде случаев может потребоваться госпитализация, если приступы болезни повторяются более двух раз в месяц. Назначается:
Неотложная помощь
Объем первой помощи на фоне пароксизмальной наджелудочковой тахикардии и лечение нарушения ритма зависит от стабильности общего состояния и выраженности изменения сознания. При отсутствии падения артериального давления и ясном сознании у человека с приступом частого сердцебиения следует использовать вагусные мероприятия:
- метод Вальсальвы (натуживание на фоне глубокого вдоха);
- попытка вызвать рвоту с помощью давления на корень языка;
- вызов кашлевого рефлекса;
- проглатывание сухой хлебной корочки;
- опускание лица в холодную воду.
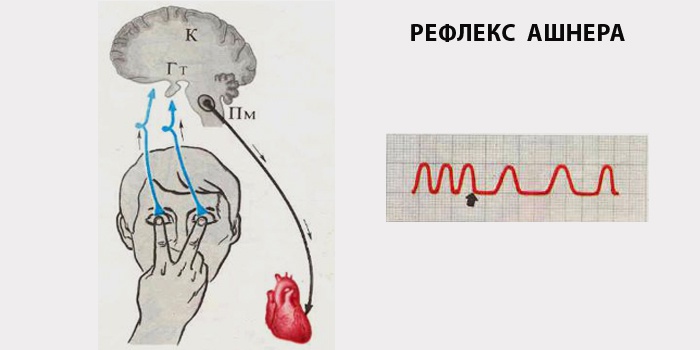
Массаж синокаротидной зоны желательно не применять у пожилых людей, когда имеется риск нарушения мозгового кровообращения, а надавливание на глазные яблоки может стать причиной повреждения сетчатки с нарушением зрения.
Возникновение положительного эффекта от любой вагусной пробы указывает на суправентрикулярный тип нарушения ритма: при желудочковой тахикардии частота сердцебиения не снижается.
При нестабильном состоянии кровотока на первом этапе оказания медицинской помощи врач будет использовать электроимпульсные методы воздействия. Основными показаниями для применения методики являются:
- обморок;
- низкое артериальное давление;
- сильная боль в груди;
- нарастающие симптомы сердечной недостаточности.
Даже невысокий по силе электроимпульсный разряд может обеспечить окончание приступа.
Подбор эффективной терапии и конкретных лекарственных средств основывается на показаниях электрокардиограммы. Крайне нежелательно использовать некоторые антиаритмические препараты при обнаружении на ЭКГ широких комплексов QRS, когда АВ-узловая тахикардия может стать основой для трепетания предсердий. При узких комплексах QRS выбор лекарственных средств шире, а риск осложнений ниже.
Краткая анатомическая справка
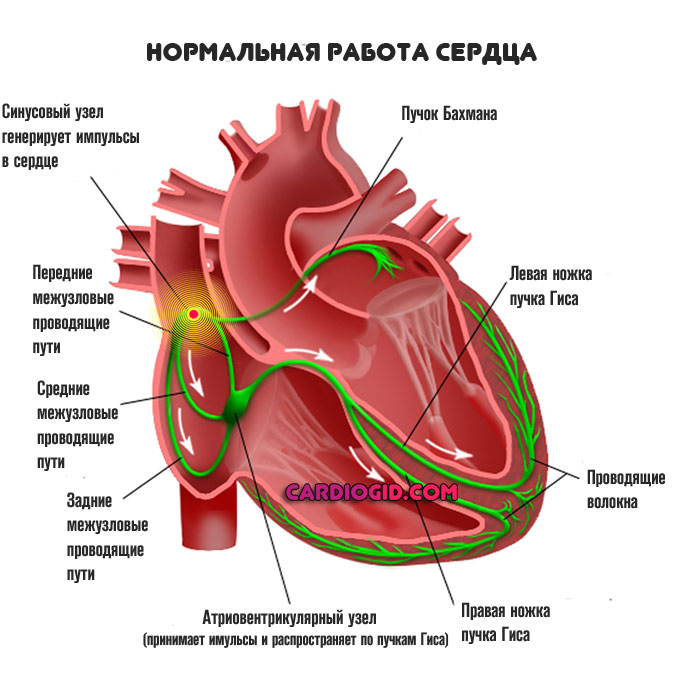
При нормальном положении вещей, сердце работает автономно. Его ткани, представленные клетками кардиомиоцитами способны к спонтанному возбуждению, без сторонних стимулов.
Исходя из этого, можно понять, почему орган продолжает работать у казалось бы мертвых пациентов.
За нормальную генерацию импульса отвечает синусовый узел или естественный водитель ритма. Это скопление наиболее активных структур.
Но, на фоне работы названного образования, возможно формирование сторонних очагов сигналов. Обычно они появляются в предсердиях или же атриовентрикулярном узле.
Оба варианта опасны, но в меньшей степени, если сравнивать с желудочковой разновидностью тахикардии .
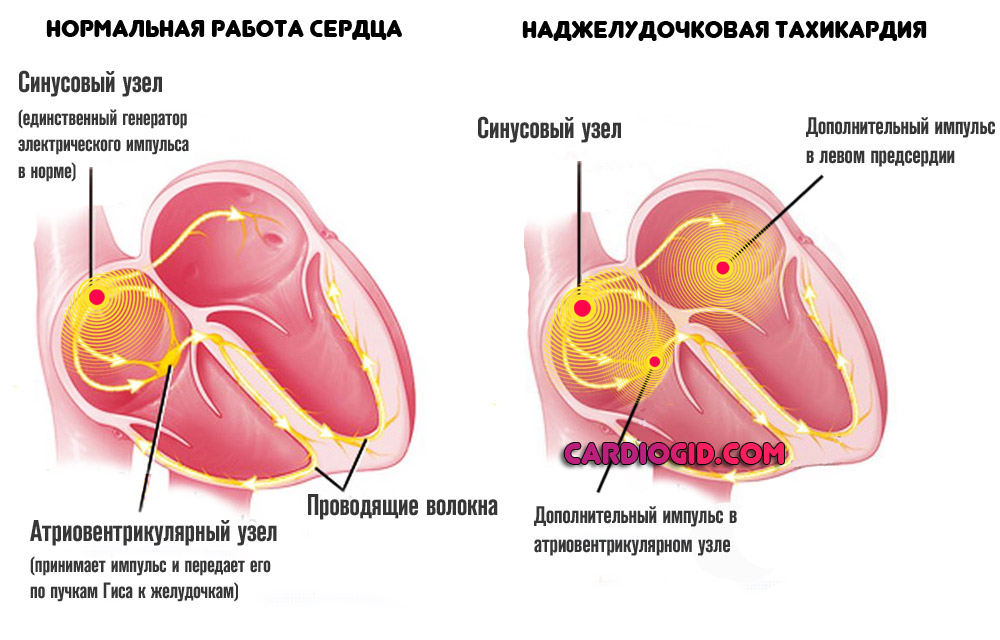
Тем самым, лечение заключается в устранении атипично измененного участка и восстановлении адекватной проводимости кардиальных структур.
В зависимости от характера течения процесса, возможно выделение таких типов:
Предсердная тахикардия
Импульсы для этого вида ПТ исходят из предсердий. Частота сердцебиения составляет от 140 до 240 в минуту, чаще всего 160 – 190 в минуту.
Диагностика предсердной ПТ основана на специфических электрокардиографических признаках. Это внезапно начинающийся и заканчивающийся приступ ритмичного сердцебиения с большой частотой. Перед каждым желудочковым комплексом регистрируется измененный зубец Р, отражающий активность эктопического предсердного очага. Желудочковые комплексы могут не изменяться или деформироваться из-за аберрантного проведения по желудочкам. Иногда предсердная ПТ сопровождается развитием функциональной атриовентрикулярной блокады I или II степени. При развитии постоянной атриовентрикулярной блокады II степени с проведением 2:1 ритм сокращений желудочков становится нормальным, так как лишь каждый второй импульс из предсердий проводится на желудочки.
Приступу предсердной ПТ нередко предшествует частая предсердная экстрасистолия. Частота сердцебиения во время приступа не меняется, не зависит от физической или эмоциональной нагрузки, дыхания, приема атропина. При синокаротидной пробе (надавливании на область сонной артерии) или пробе Вальсальвы (натуживание и задержка дыхания) иногда происходит прекращение приступа сердцебиения.
Возвратная форма ПТ представляет собой постоянно повторяющиеся короткие пароксизмы сердцебиения, продолжающиеся в течение долгого времени, иногда многих лет. Они обычно не вызывают каких-либо серьезных осложнений и могут наблюдаться у молодых, здоровых во всех других отношениях людей.
Для диагностики ПТ используют электрокардиограмму в покое и суточное мониторирование электрокардиограммы по Холтеру. Более полную информацию получают во время электрофизиологического исследования сердца (чреспищеводного или внутрисердечного).
Некоторые медикаменты способны провоцировать приступ ЖТ. К ним относятся:
Лечение пароксизмальной наджелудочковой тахикардии
Тактика терапии выбирается с учетом:
длительности и частоты приступов;
общего состояния пациента;
В некоторых случаях требуется срочная госпитализация пациента. Плановая госпитализация осуществляется в случае, если пациент переносит более 2 приступов в месяц. В стационаре проводится углубленное обследование. Также специалистами определяется подходящая тактика терапии и показания к оперативному вмешательству.
Для купирования пароксизма проводят вагусные маневры.
обтирание холодной водой.

Такое купирование приступа возможно не во всех случаях. Дополнительно вводятся противоаритмические препараты. При длительных пароксизмах, которые не купируются лекарственными препаратами, проводят электроимпульсную терапию. После снятия приступа пациенты подлежат постоянному наблюдению у кардиолога. Именно он определяет, как лечить заболевание.
При повторяющихся приступах их следует предупреждать.
Для этого назначают:
Бета-блокаторы и др.
Любой из препаратов может оказаться как эффективным, так и не дать желаемого результата. Поэтому их подбор часто занимает много времени. Пробная терапия начинается с отдельного или комбинированного приема вышеуказанных лекарственных средств.
Оперативные вмешательства проводятся при:
тяжелом течении наджелудочковой тахикардии;
неэффективности мер, направленных на предупреждение приступов.
Заболевание можно устранить путем:
Электрической, механической, лазерной, криогенной или химической деструкции дополнительных путей проведения импульса или эктопических очагов автоматизма.
Имплантации электрических дефибрилляторов.
Сегодня врачи уделяют особое внимание методикам, которые обеспечивают быстрое восстановление и являются максимально безопасными для пациента с точки зрения послеоперационных осложнений. Обо всех вариантах вмешательства расскажет кардиолог. При необходимости он направит вас на консультацию к кардиохирургу.
Занимаясь лечением на протяжении многих лет, наши специалисты точно знают, какую методику подобрать, и обязательно учтут ваши пожелания и индивидуальные особенности. Цены профессиональной поддержки не завышаются нами. В нашей клинике в Москве получить помощь можно даже при ограниченных финансовых возможностях. Ориентировочная цена консультации у специалистов и обследования указана на сайте. Точную определит наш специалист на приеме.
Отказу от вредных привычек. Обязательно нужно бросить курить и не злоупотреблять алкоголем.
Проведение ЭКГ
Наиболее достоверным и информативным диагностическим методом тахикардии является ЭКГ, которое является способом не инвазивного исследования и проводится совершенно безболезненно и быстро. Главное назначение этого метода исследования — проверка электрической проводимости сердца.
При проведении ЭКГ по всему телу пациента располагается 12 электродов, работа которых дает возможность получить информацию и схематическое изображение активной работы сердца на разных участках. ЭКГ позволяет установить пароксизмальную наджелудочковую тахикардию и выявить причины ее развития.
ЭКГ позволяет увидеть яркую картину заболевания, поэтому выявление тахикардии таким методом сложностей не вызывает. Важным условием, которое позволяет правильно диагностировать пароксизмальную тахикардию на ЭКГ, является полный учет всех признаков заболевания:
- Сокращения сердца происходят с частотой 160-190 ударов в минуту;
- имеется деформация зубца Р;
- высокая вероятность наслоения зубца Р на Т;
- не наблюдается кардинальных изменений QRS.
Получить более точную картину состояния больного позволит проведение ЭКГ параллельно с другими методами диагностики. 
Кроме этого, можно оказывать воздействие на синокаротидную зону, проводя массаж каротидного синуса. Все действия необходимо проводить в положении лежа, прижимая при этом сонную правую артерию. Можно выполнять надавливание на глазные яблоки, хотя этот способ не всегда приносит положительный результат. При определенных показаниях больного госпитализируют и дальнейшее лечение проводится в стационаре:
Прогноз заболевания
Тахикардия такого типа не будет оказывать влияния на продолжительность жизни, но только в том случае, если у человека нет других, осложняющих течение болезни сердечных заболеваний. Наджелудочковая тахикардия имеет гораздо лучший прогноз течения заболевания и развития осложнений, чем желудочковая тахикардия. Но, несмотря на такие прогнозы, больной должен в обязательном порядке пройти полное обследование для выяснения причин, приведших к данному заболеванию. Важным условием для ведения дальнейшей полноценной жизни будет чёткое исполнение назначений лечащего врача. К сожалению, наблюдение у кардиолога и приём лекарственных средств при наличии такой проблемы останутся необходимыми до конца жизни.
В случае наличия сопутствующих заболеваний сердечно-сосудистой системы прогноз развития наджелудочковой тахикардии будет полностью зависеть от течения основного заболевания.
Зная о возможности развития приступа, любой человек должен избегать провоцирующих его факторов. К таким факторам можно отнести:
Хирургический метод
Если заболевание протекает в тяжелой форме, а состояние больного не улучшается после приема лекарств, то назначается хирургическая операция. Она преследует такие цели:
- разрушение аномальных источников ритма, которые присутствуют в сердце;
- установка электрокардиостимулятора;
- блокада путей обхода импульса.
Перед тем как провести операцию, к миокарду больного подсоединяются электроды, посредством которых снимается несколько ЭКГ, позволяющих определить местоположение патологии.
Для уничтожения аномального очага может использоваться одна из следующих методик:
- воздействие низких или высоких температур;
- электрического тока;
- лазерного излучения;
- механических колебаний.
При установке пациенту дефибриллятора или электрокардиостимулятора, приступ тахикардии купируется в автоматическом режиме. Прибор включается, как только зафиксирует сбои в работе органа.
В подобных ситуациях купировать приступ помогут следующие действия:
Каковы причины наджелудочковой тахикардии?
Такое состояние можно считать достаточно безопасным в детском и юношеском возрасте, когда не обнаружено сопутствующих сердечных заболеваний, а возникновение подобной тахикардии объясняется незрелостью иннервации сердца, наличием дополнительных проводящих путей в миокарде. С возрастом все нормализуется.
Если аритмия обнаруживается у маленького ребенка, следует подумать о врожденном нарушении проводящей системы сердца. У подростков и юношей причиной приступов тахикардии могут быть сильные эмоции, волнения, стресс. У старшей категории пациентов ситуация сложнее, причины разнообразнее.
Провоцирующими факторами для возникновения тахикардии могут быть:
- неврастения, вегетососудистая дистония, климакс;
- наличие основной сердечной патологии — пороки сердца, атеросклероз, сердечная недостаточность;
- приём кофеина, алкоголя, наркотиков, курение;
- сопутствующие хронические болезни — почек, легких, желудочно-кишечного тракта, а также позвоночника, диафрагмы, плевры;
- прием некоторых медикаментов — новокаинамид, хинидин, гормоны, передозировка сердечных гликозидов;
- заболевания щитовидной железы — тиреотоксикоз;
- оперативные вмешательства.
Это не полный перечень причин, до конца проблема возникновения тахикардии еще не изучена.
- резко внезапно начинается и так же заканчивается приступ тахикардии;
- частота сердцебиений выше 120 ударов в минуту;
- сохранение регулярного ритма сердца;
- нормально выглядят основные комплексы QRS;
- зубец Р располагается до QRS, по виду он снижен и деформирован; если источник патологических импульсов находится в атриовентрикулярном узле, тогда зубец P наслаивается на комплекс QRS.
Симптомы наджелудочковой тахикардии
Симптоматика довольно обширна. На особенности клинической картины влияет степень тяжести патологии.
Если частота сердечных сокращений не превышает 130-140 ударов в минуту, а продолжительность приступов незначительна, то болезнь может протекать практически бессимптомно. Иногда больной даже не подозревает о наличии у него каких-либо нарушений.

При превышении порога частоты сердечных сокращений в 180 ударов минуту наджелудочковая тахикардия проявляется более ярко. Основными симптомами в таком случае являются:
- общая слабость;
- головокружение;
- тошнота.
Наиболее ярко наджелудочковая тахикардия проявляется, если у человека имеются сопутствующие патологии сердечно-сосудистой системы. В таком случае болезнь сопровождается следующими симптомами:
- обмороками (у каждого 6-7 больного);
- одышкой;
- болью в сердце (обычно на фоне ишемической болезни);
- сердечно-сосудистой недостаточностью (на фоне продолжительного приступа);
- кардиогенным шоком.
Во время приступа человек чувствует дискомфорт в груди. Сердцебиение учащается резко, но также внезапно и пропадает.
Реже заболевание сопровождается учащенным мочеиспусканием.
Типичной картины наджелудочковой тахикардии нет. Даже при условии одинакового механизма развития патологии у двух людей одного возраста и пола при равнозначном состоянии здоровья проявления болезни могут различаться.
Симптомы наджелудочковой тахикардии возникают внезапно. Длительность их проявления может разительно отличаться. У одного больного признаки патологии исчезают за считанные минуты, другому на это требуются часы.
Типичной картины наджелудочковой тахикардии нет. Даже при условии одинакового механизма развития патологии у двух людей одного возраста и пола при равнозначном состоянии здоровья проявления болезни могут различаться.
Наджелудочковая тахикардия

- Бледность кожи
- Головокружение
- Давление в груди
- Дискомфорт в области грудной клетки
- Дрожь в теле
- Затрудненное дыхание
- Обморок
- Озноб
- Повышенное потоотделение
- Покраснение кожи
- Тошнота
- Учащенный пульс
- Частое мочеиспускание
- Чувство страха
В норме источник сердечного ритма — синусовый узел. Когда источником синусового ритма сердца служит какой-либо участок сердечной мышцы, находящийся выше желудочков, возникает один из видов аритмий — наджелудочковая тахикардия (суправентрикулярная, НЖТ). В прогностическом плане это самый благоприятный вид тахиаритмий, при которой ЧСС (частота сердечных сокращений) достигает 150 и более ударов в минуту.
Состояние расценивается в качестве пароксизма наджелудочковой тахикардии, поскольку сам приступ (пароксизм) длится относительно недолго и во многих случаях проходит самостоятельно.
Заболеваемость составляет до 0,3 % от всего населения планеты. 80 % случаев приходится на возраст 60 лет и старше. 20 % больных страдают предсердными формами, 80 % — предсердно-желудочковыми формами.
- подростковый возраст, лица 45 лет и старше;
- женский пол — мужчины болеют в 2 раза реже, чем женщины;
- интоксикация сердечными гликозидами (антиаритмические препараты);
- высокий уровень холестерина;
- физические и психоэмоциональные перегрузки№
- климактерий;
- эндокринные нарушения, ожирение;
- табакокурение;
- злоупотребление энергетиками, спиртными и крепкими кофейными напитками.
Возможные последствия
Если приступ тахикардии продолжается длительное время, могут развиться осложнения, похожие на кардиогенный шок, что означает расстройство, сопровождающееся нарушением сознания, а также расстройства кровяной циркуляции в тканях.
Кроме того, может случиться приступ стенокардии, так как уменьшается величина сердечного выброса, а из-за этого снижается коронарный кровоток. Наджелудочковая тахикардия, конечно, не так опасна, как желудочковая форма, однако осложнения все же могут возникать и, как мы увидели, они могут быть весьма опасными для человека. Именно из-за таких последствий лечение нужно начинать вовремя. Но лучше всего постараться предупредить заболевание.
Лучшей профилактикой является здоровый образ жизни. Это значит, что нужно избавиться от вредных привычек, таких как курение и злоупотребление алкоголем. Также нужно стараться избегать психических и физических нагрузок. Если начинаются приступы, нужно вовремя оказывать помощь и выяснить причину их возникновения.


