Противопоказания к имплантации
Протезирование не рекомендуют при:
- остром нарушении кровообращения;
- декомпенсированной сердечной недостаточности с ФВ Реабилитация и возможные осложнения
По окончании успешно проведенного протезирования двое суток пациент находится в интенсивной терапии. Это необходимо для восстановления сил после наркоза, анестезии и седации. Срок пребывания в реанимации составляет двое-трое суток, далее в стационаре три-четыре недели. За это время происходит заживление раны на грудине, адаптация организма к гемодинамике после протезирования. На протяжении всего периода врач регулярно измеряет артериальное давление, оценивает на УЗИ состояние сердца, шва.
После малоинвазивной замены восстановление занимает не более семи-десяти дней. Учитывая малые размеры раны, заживление происходит быстрее, с менее выраженным болевым синдромом.
Реабилитация в послеоперационный период включает:
- Ограничение физической нагрузки в первую неделю.
- Постепенное увеличение двигательного режима в течение первых двух недель.
- Назначение лекарственной терапии для предупреждения тромбоза, закупорки клапана тромбом.
- Индивидуальный подбор режима нагрузок после восстановления гемодинамики.
- Специальную диету и контроль над состоянием.
Наиболее часто после протезирования беспокоят:
- общая слабость;
- иногда возникающее головокружение;
- головная боль;
- ноющая боль в области шва;
- периодические боли в сердце;
- отеки ног;
- нарушение сна.
Как правило, такие осложнения не постоянны и проходят в течение четырех-пяти недель после операции.
При ухудшении состояния обращаются к кардиологу или хирургу. Раннее обследование предупреждает оперативные последствия замены сердечного клапана и улучшает жизнь пациента.
Наиболее часто после протезирования беспокоят:
Показания к операции по замене клапана сердца
Основные задачи клапана: одностороннее распределение крови и препятствование её обратному движению. Если клапан перестаёт правильно функционировать, то у человека развивается сердечная недостаточность. При этом изнашивается кардиальная мышца, во всех внутренних органах образуется застой крови. Как следствие: организм человека истощается. Со временем подобные осложнения приводят к летальному исходу.
Показания к проведению операции:
- Невозможность проведения комиссуротомии. Данная операция применяется для удаления спаек (уплотнений) между лепестками клапана. С её помощью можно вылечить не только приобретённое, но и врождённое заболевание клапана. В некоторых случаях комиссуротомия не проводится из-за индивидуальных особенностей организма пациента.
- Сморщивание сухожильных нитей или створок клапана. Подобные изменения могут быть вызваны ревмокардитом патологией, являющейся осложнением после стрептококковой инфекции. Заболевание поражает все сердечные оболочки, а также ЦНС.
- Миокардиофиброз. Патологический процесс, при котором на створках клапана образуется существенный слой соединительной ткани. Как правило, является осложнением после воспалительных кардиальных патологий.
- Обызвествление или же кальциноз. Болезнь, приводящая к скоплению солей (кальция) на створках клапана. Основные причины развития патологии: сердечный ревматизм, нарушенный обмен веществ и гормональные сбои. Некоторым пациентам предрасположенность к появлению болезни передаётся генетическим путём. Кальциноз 3 степени требует обязательного хирургического вмешательства.
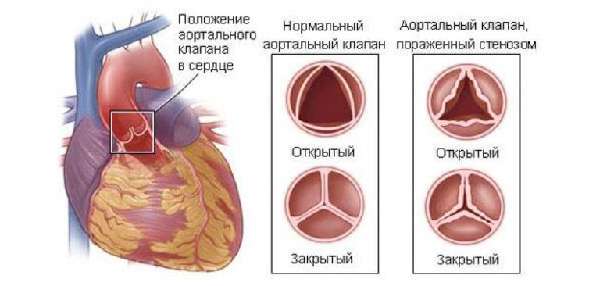
Нормальный и закупоренный клапан на сердце
Операция по замене клапана сердца (протезирование) показана пациентам с пониженной площадью митрального кольца (1-1,5 кв. см) или артериального отверстия (0,8-1 кв. см).
Клинические показания к проведению процедуры: одышка (даже в состоянии покоя), отёки (лица, конечностей), обмороки, тахикардия и брадикардия.
Также операция делается пациентам, перенесшим аортокоронарное шунтирование сердечных сосудов и получивших осложнение в виде аортального стеноза.
Клинические показания к проведению процедуры: одышка (даже в состоянии покоя), отёки (лица, конечностей), обмороки, тахикардия и брадикардия.
Послеоперационный период и реабилитация
Операция по замене клапана сердца очень кропотлива и трудоемка, длится не меньше двух часов. После ее окончания, прооперированного помещают в отделение реанимации для дальнейшего наблюдения. По истечении суток и при благоприятном состоянии больного переводят в обычную палату.

После открытой операции ежедневно обрабатываются швы, удаляются они на 7-10 день. Весь этот срок требует нахождения в стационаре. При эндоваскулярной операции домой можно отправиться уже на 3-4 сутки. Большинство пациентов отмечает быстрое улучшение самочувствия, прилив сил и энергии, легкость в выполнении обычных бытовых действий – еда, питье, прогулка, душ, которые раньше провоцировали одышку и сильную усталость.
Если при протезировании был разрез в области грудины, то боль может ощущаться довольно долго – до нескольких недель. При сильных неприятных ощущениях можно принять анальгетик, но если в области шва прогрессирует отек, краснота, появляется патологическое отделяемое, то нужно не медлить с визитом к врачу.
Реабилитационный период занимает в среднем около полугода, на протяжении которых пациент восстанавливает силы, физическую активность, привыкает к приему определенных лекарств (антикоагулянты) и регулярному контролю свертываемости крови. Отменять, самостоятельно назначать или изменять дозировку препаратов категорически запрещается, это должен делать кардиолог или терапевт.
Медикаментозная терапия после протезирования клапанов включает:
 Антикоагулянты (варфарин, клопидогрель) – пожизненно при механических протезах и до трех месяцев при биологических под постоянным контролем коагулограммы (МНО);
Антикоагулянты (варфарин, клопидогрель) – пожизненно при механических протезах и до трех месяцев при биологических под постоянным контролем коагулограммы (МНО);- Антибиотики при ревматических пороках и риске инфекционных осложнений;
- Лечение сопутствующей стенокардии, аритмии, гипертензии и т. д. – бета-блокаторы, антагонисты кальция, ингибиторы АПФ, диуретики (большинство из них уже хорошо знакомы пациенту, и он просто продолжает их прием).
Антикоагулянты при имплантированном механическом клапане позволяют избежать тромбообразования и эмболии, которые провоцируются инородным телом в сердце, но есть и побочный эффект их приема – риск кровотечений, инсульта, поэтому регулярный контроль МНО (2,5-3,5) – непременное условие всей жизни с протезом.
Среди последствий пересадки искусственных клапанов сердца наибольшую опасность представляют тромбоэмболии, которые предупреждают приемом антикоагулянтов, а также бактериальный эндокардит – воспаление внутреннего слоя сердца, когда назначение антибиотиков обязательно.
На этапе реабилитации возможны некоторые нарушения в самочувствии, которые обычно проходят спустя несколько месяцев – полгода. К ним относят депрессию и эмоциональную лабильность, бессонницу, временные нарушения зрения, дискомфорт в груди и области послеоперационного шва.
Жизнь после операции при условии успешного восстановления не отличается от таковой у других людей: клапан работает хорошо, сердце тоже, признаков его недостаточности нет. Однако наличие протеза в сердце потребует изменения образа жизни, привычек, регулярного посещения кардиолога и контроля гемостаза.
Первый контрольный осмотр кардиолога проводится спустя примерно месяц после протезирования. В это же время берут анализы крови, мочи, снимают ЭКГ. Если состояние пациента хорошее, то в дальнейшем врача нужно посещать раз в год, в иных случаях – чаще, в зависимости от состояния больного. При необходимости прохождения других видов лечения или обследований, всегда нужно заранее предупреждать о наличии протезированного клапана.
Образ жизни после замены клапана требует отказа от вредных привычек. Прежде всего, следует отказаться от курения, и лучше это сделать еще до операции. Диета не диктует существенных ограничений, но количество употребляемой соли и жидкости лучше сократить, чтобы не увеличивать нагрузку на сердце. Кроме этого, следует уменьшить долю продуктов, содержащих кальций, а также количество животных жиров, жареных блюд, копченостей в пользу овощей, нежирных видов мяса и рыбы.
Качественная реабилитация после протезирования клапана сердца невозможна без адекватной двигательной активности. Упражнения помогают повысить общий тонус и натренировать сердечно-сосудистую систему. В первые недели не стоит слишком усердствовать. Лучше начинать с посильных упражнений, которые будут служить профилактикой осложнений, не перегружая при этом сердце. Постепенно объем нагрузок можно увеличить.

Чтобы физическая активность не пошла во вред, специалисты рекомендуют проходить реабилитацию в санаториях, где инструкторы ЛФК помогут сформировать индивидуальную программу физкультуры. Если такой возможности нет, то все вопросы касательно спортивных занятий разъяснит кардиолог по месту жительства.
Прогноз после пересадки искусственного клапана благоприятный. В течение нескольких недель самочувствие восстанавливается, и пациенты возвращаются к обычной жизни и работе. Если трудовая деятельность сопряжена с интенсивными нагрузками, то может потребоваться перевод на более легкий труд. В некоторых случаях пациент получает группу инвалидности, но связана она не с самой операцией, а с функционированием сердца в целом и возможностью выполнения того или иного вида деятельности.
Отзывы пациентов после операции по замене клапана сердца чаще положительны. Длительность восстановления у всех разная, но большинство отмечает положительную динамику уже в первые полгода, а родственники благодарны хирургам за возможность продлить жизнь близкому человеку. Относительно молодые пациенты чувствуют себя хорошо, некоторые, со слов, даже забывают о наличии протеза клапана. Пожилым людям приходится сложнее, но и они отмечают значительное улучшение.
Пересадку клапана сердца можно сделать бесплатно, за счет государства. В этом случае пациента ставят на очередь, а преимущество отдается тем, кто нуждается в операции экстренно или срочно. Платное лечение тоже возможно, но, конечно, оно не из дешевых. Сам клапан в зависимости от конструкции, состава и производителя может стоить до полутора тысяч долларов, проведение операции – начиная с 20 тысяч рублей. Верхний порог стоимости операции определить сложно: некоторые клиники берут 150-400 тысяч, в иных цена всего лечения достигает полутора миллионов рублей.
Отзывы пациентов после операции по замене клапана сердца чаще положительны. Длительность восстановления у всех разная, но большинство отмечает положительную динамику уже в первые полгода, а родственники благодарны хирургам за возможность продлить жизнь близкому человеку. Относительно молодые пациенты чувствуют себя хорошо, некоторые, со слов, даже забывают о наличии протеза клапана. Пожилым людям приходится сложнее, но и они отмечают значительное улучшение.
Техника выполнения операции
Техника выполнения протезирования практически одинакова при замене различных клапанов. Строго соблюдается очередность этапов операции. Доступ к сердцу осуществляется путем рассечения грудины, либо ребер по боковым линиям.
Продольным разрезом вскрывается перикард. Подключается аппарат искусственного кровообращения. Проводятся процедуры по охлаждению сердца и профилактике воздушной эмболии. К миокарду подшиваются временные электроды, а в полости перикарда и средостении оставляются дренажи.
Техника выполнения протезирования практически одинакова при замене различных клапанов. Строго соблюдается очередность этапов операции. Доступ к сердцу осуществляется путем рассечения грудины, либо ребер по боковым линиям.
Операции: методы и особенности
Несмотря на то, что замена митрального клапана и стандартная пластика трикуспидального клапана (чаще по Де Вега) отличаются по принципу проведения работ, суть операции от этого не меняется.
От того, как проходит операция, зависит скорость выздоровления пациента. К примеру, операция по замене митрального клапана может проводиться малоинвазивно, но при этом от вскрытия грудной клетки не уйти. При этом пациент погружается в глубокий наркоз. Только так удастся провести реконструкцию.
Важно! Протезирование митрального клапана или любого другого может быть проведено как механическими имплантами, так и биологическими. Последние требуют замены каждые 15 лет, так как подвержены изнашиванию. Механические более долговечны, но возможен тромбоз протеза. В целом, биопротез аортального или другого клапана допустим, если у пациента нет противопоказаний к операциям такого типа. В противном случае, транскатетерная имплантация аортального клапана должна проводиться с механическими имплантами.
В целом, замена аортального клапана без вскрытия области грудной клетки допускается при использовании такого метода, как транскатетерная имплантация аортального клапана.
- тромбоз,
- деформация нескольких заслонок,
- поражение миокарда.
Физические нагрузки
На операцию по трансплантации клапанов направляют больных с тяжелой сердечной недостаточностью.
Это состояние характеризуется полной непереносимостью всяких физических нагрузок, что исключает занятия не только физкультурой и спортом, но и любой физический труд.

После имплантации состояние больного улучшается, он постепенно крепнет, но спорт и физкультура на этом этапе не показаны.
Для дальнейшего лечения человека направляют в специализированный кардиологический санаторий, где специалисты индивидуально подбирают упражнения для укрепления сердечно-сосудистой системы, массаж.
Пациент начинает больше двигаться, может совершать длительные прогулки. Занятия проходят под наблюдением врача, чтобы избежать перегрузок.
После санатория человек переходит к нормальной физической активности, но перегружаться ему нельзя. При желании увеличения нагрузок необходима консультация врача.
Диета после вживления протеза исключает продукты, насыщенные холестерином и животные жиры, а также сводит до минимума употребление сахара и соли. При ожирении снижают калорийность пищи.
Прогноз и выживание
Выживаемость пациентов, которые перенесли протезирование аортального клапана, значительно выше, чем при других способах лечения данного дефекта.

Чаще всего после протезирования митрального клапана или другого участка сердца наблюдается улучшение работы сердечно-сосудистой системы и общего самочувствия больных.
Через 10 лет после замены аортального клапана выживаемость составляет 75-80%.
Чаще всего после протезирования митрального клапана или другого участка сердца наблюдается улучшение работы сердечно-сосудистой системы и общего самочувствия больных.
История
Ранние хирургические подходы к заболеваниям аортального клапана были ограничены необходимостью работать с постоянно сокращающимся сердцем. В 1950-х годах клапан Hufnagel был имплантирован в нисходящую часть грудного отдела аорты пациентам с аортальной недостаточностью.
Первая успешная замена аортального клапана была зарегистрирована в 1960 году под руководством Харкена.
Введение в практику представленного метода продолжалось медленно, основываясь на ограничениях доступных сменных клапанов и относительно примитивных методах защиты сердца во время операции, которые были доступны в то время. С постепенным введением в практику механических клапанов сердца, развитием сердечно-легочного шунтирования (аппарата искусственного кровообращения) и кардиоплегии, которые позволяют безопасно остановить сердце во время операции, замена аортального клапана стала доступной для пациентов с тяжелой аортальной недостаточностью или регургитацией.
Диагностика пороков аортального клапана
Как проходит операция по замене клапана
Условно операцию по замене клапана на сердце разделяют на следующие этапы:
- применение наркоза;
- обработка операционного поля;
- рассечение грудины, вскрытие перикардиальной сумки;
- подключение АИК;
- удаление патологически измененного клапана;
- установка протеза;
- контроль функции искусственного клапана, проверка состоятельности швов;
- отключение АИК, запуск сердца;
- ушивание операционной раны.
Иногда замену стенозированного аортального клапана сердца проводят малоинвазивным методом. Доступ осуществляется через бедренную артерию. Сложенный протез доставляют с помощью катетера, после чего раскрывают, применяя баллон. После извлечения системы доставки клапан начинает функционировать.
Пациента консультирует анестезиолог, кардиолог, кардиохирург.
Этапы операции по протезированию
Операция по протезированию митрального клапана проводится под общим наркозом, чаще всего на открытом сердце. Средняя продолжительность хирургического вмешательства – около 6 часов.
Основные этапы хирургической операции по замене митрального клапана:
- Делается большой разрез на груди – срединная стернотомия.
 Пациент подключается к искусственному кровообращению.
Пациент подключается к искусственному кровообращению.- Сердце охлаждается, сердцебиение замедляется до минимума.
- Поврежденный митральный клапан удаляется.
- Устанавливается имплантат митрального клапана – механический или биологический. Механические протезы митрального клапана более прочные, не нуждаются в замене, их недостатки – повышают уровень протромбина в крови и провоцируют образование тромбов. Биологические клапаны через 10-15 лет нуждаются в замене, так как они подвержены износу, кальцинозу.
- Проводится наложение швов на операционные раны.
- Постепенное отключение пациента от аппарата искусственного кровообращения.
Возможные осложнения после замены клапана:
Операция по замене клапана сердца
Прошло уже два года.
Заболела ОРВИ, ноябрь 2016, на работе было +14 градусов. Потом вроде все прошло, через две недели стала подниматься температура, сначала 37 с небольшим и за неделю до 39 градусов.
Вызвали скорую, довезли меня до районной ЦРБ.
Там я провела месяц, диагноз не могли поставить.
Затем отправляют в областную. Там ставят правильный диагноз и лечат месяц, потом отправляют в црб на долечивание, где через пару дней мне становится намного хуже – рецидив, снова температура, одышка, кто знает, тот поймет.
Попадаю в кардиоцентр.
Две недели уходит на подготовку к операции, вместо клапанов остаются кусочки ткани с обсеменившими колониями микроорганизмов на них, ездила на процедуры на коляске – ужасно стыдно, но что поделать. Мне не разрешали ходить, только по палате, боялись, что остатки клапана с микробами оторвется и тогда неизвестно, что случится.
Перед операцией мытье-бритье, слабительное, на ночь снотворное.
Утром душ, ложат на каталку, укрывают простыней, в ягодицу два баяна, медсестричка протирает спитом ноги-руки и везут в операционную.
Поездка на каталке вызвала ощущение карусели, квадратики потолка так быстро мелькали, что я просила потише ехать, голова кружилась.
Приехали в операционную, переложили на другую такси-каталку и укрыли другой простыней, еще пара коридоров и я на месте! Ура.
Перелегла на стол. В операционной холодно дико, играет спокойная музыка, Люди работают, готовятся к операции. Мне не по себе, трясет не то от холода не то от страха. Под спину ложат железную пластину. Подходит медсестра и врач анестезист, подкалывает в правую руку, нужно делать подключичку, я просила, чтоб сделали под анестезией. Говорю врачу, что я хочу уйти, он ржет, говорит, ты думаешь отсюда можешь сбежать? Это вряд ли, со стола от меня никто не уходил и что то вкалывает в правую руку. Становится таак хорошо, что когда в левую руку колет не так больно и чувствую, что слева в моем теле что то делают, я думаю – подключичка. Мне спокойно и после мысли сейчас моргну и спрошу врача – открываю глаза, мне нехорошо, слышу аппарат ИВЛ, во рту несколько трубок, в глотке дикий сушняк, сознание приходит не сразу, на руке пульсоксиметр, им стучу по кровати. Руки связаны. Ощущение ужаса, думаю, что так наверное чувствуют себя жертвы в фильме ужасов…
Операция длилась немного больше 6 часов, с аппаратом искусственного кровообращения.
Кто то подходит несколько раз, говорит жми палец, нет лежи спи еще…
Я временами просыпаюсь и стучу по кровати, кто то ругает. Снова проваливаюсь в сон.
Ощущение, что прошла вечность.
Потом я пытаюсь приспособиться и дышать в такт аппарата ИВЛ.
В какой то момент, люди по ту сторону «баррикады» говорят, сейчас мы тебя отключим и подключим к бутылке с водой – старайся дышать, иначе опять аппарат – я стараюсь дышать изо всех сил, слышу бульканье и о чудо – из меня вытаскивают эти трубки. Рвотный рефлекс, противорвотный укол и спасительный глоток воды. Вода – о чудесная жидкость, я ждала тебя! Старалась пить по глоточку, чтоб не тошнило.
Я услышала тиканье внутри себя! Это скажу я Вам странное ощущение, я очень сильно слышала, иногда сильнее, иногда не очень, сначала испугалась…
Ночью было больно дышать в районе ключиц, трубки дренажи торчали из грудины две, они видно мешали. В реанимации я провела четыре дня. Мне вытаскивали эти дренажи на третий день, безумно больно, ритм сердца не восстанавливался продолжительное время.
Как же устала спина, после операции нужно лежать на спине, так вот картина маслом, сверху до пупа вся зеленая как лягушка, ноги в белых чулках задирала как могла, чтобы хоть как то облегчить боль в спине.
Потом два дня лежала в палате интенсивной терапии. Боже, какие это муки, лежать на спине и ничего не делать.
Четыре дня я не ела, только иногда пила.
На шестой день дали телефон и я сфотала себя – на меня смотрело отекшее существо с взлохмаченными волосами, в носу кислород, на пальце пульсоксиметр, из меня торчало много проводов, и все это было прикреплено к аппаратуре на стене. Мои родные были рады услышать меня спустя 5 дней. В телефоне 48 пропущенных. Звоню им и ослабленным голосом говорю – я жива!
Первый раз, я кое как, села на кровати, потом первые шаги, это было похоже на шаги человека, который заново учился ходить. Моя продолжительная болезнь до операции 3,5 месяца я практически лежала, изнывая от температуры от инфекции которая снедала меня изнутри. Первые шаги, страшно, тяжело и в тоже время радостно.
Рядом лежали две бабули, которые разговаривали о внуках и детях.
День 8 после операции, меня перевели в палату к людям, которые сами ходят! в туалет, столовую).
Ощущения, что на грудь положили бетонную плиту. Потом вытаскивали провод, который подшивали к сердцу, доктор молодец, заговаривал мне зубы, я очень боялась боли, а потом швы на грудине расходились и мне перешивали.
После этой операции учились вставать и ложиться с бока, спать на боку я стала через 1,5 года, даже немногим больше.
Сейчас прошло два год, и я благодарна врачам, которые спасли мне жизнь и поставили на ноги. Единственный минус – приходится пить варфарин, который разжижает кровь, а мне приходится проверять МНО довольно часто. Мне заменили аортальный клапан сердца на механический Мединж и на митральном клапане поставили кольцо.
Я очень рада, что медицина помогает спасать от таких страшных заболеваний как инфекционный эндокардит и продлевать жизнь таким пациентам как я.
Утром душ, ложат на каталку, укрывают простыней, в ягодицу два баяна, медсестричка протирает спитом ноги-руки и везут в операционную.
Какие бывают протезы

Механический сердечный клапан
Протезы клапанов сердца бывают нескольких разновидностей, и у каждого из них есть свои плюсы и минусы. Устанавливаемый протез может быть:
- Механическим. Это протез, состоящий из механических деталей, материалов небиологического происхождения, которые не вызывают отторжения организмом. Плюсы его в том, что он долговечен. Минусы — после установки механического протеза высок риск образования тромбов, что заставляет пациентов всю жизнь после операции принимать лекарства, которые предотвращают повышение свертываемости крови и развитие тромбозов — антикоагулянты. А также к минусам можно отнести слышимые ухом щелчки, это слышно как работает установленный протез.

Биологический сердечный клапан
Биологическим — созданный из ткани человека или животного (свиньи или коровы). Такие клапаны могут иметь каркас или некоторые детали механического происхождения. Срок службы от 10 до 17 лет, после чего они изнашиваются и требуют замены. Это, безусловно, минус. Также повышен риск развития воспаления после постановки таких протезов. Но к плюсам следует отнести то, что пациенту не требуется всю жизнь принимать антикоагулянты.
Какой протез будет установлен, решает врач-кардиохирург индивидуально для каждого пациента, с учётом возраста оперируемого, наличия сопутствующих болезней.
К примеру, лицам старше 65 лет, имеющих противопоказания к приёму противосвёртывающих лекарств, с вероятностью образования тромбозов, или имеющих проблемы с сердцем по типу нарушения ритма, предпочтительнее установить биологический.
Биологическим — созданный из ткани человека или животного (свиньи или коровы). Такие клапаны могут иметь каркас или некоторые детали механического происхождения. Срок службы от 10 до 17 лет, после чего они изнашиваются и требуют замены. Это, безусловно, минус. Также повышен риск развития воспаления после постановки таких протезов. Но к плюсам следует отнести то, что пациенту не требуется всю жизнь принимать антикоагулянты.
Замена сердечного клапана – оперативное вмешательство и последующая реабилитация
Сердечные заболевания, имеющие самые негативные последствия для больного, – это наиболее распространенные проблемы во всем мире. Одним из направлений в кардиологии являются группа заболеваний, связанных с нарушением функционирования клапанов сердца.

Сердце человека имеет четыре камеры – левое и правое предсердия и левый и правый желудочки. Входные клапаны имеют расположение между желудочком и предсердием. Это митральный (двустворчатый) и трикуспидальный (трехстворчатый). Желудочки имеют еще и выходные трехстворчатые клапаны. Их можно назвать дверьми, которые пропускают при сердечном сокращении кровь в одну сторону и препятствуют ее обратному току. Нарушения в работе таких «дверей» сразу же сказываются на работе всего сердца и ведут к тяжелейшим заболеваниям, при которых может помочь только замена клапана на сердце на его искусственный аналог.
Сердечные заболевания, имеющие самые негативные последствия для больного, – это наиболее распространенные проблемы во всем мире. Одним из направлений в кардиологии являются группа заболеваний, связанных с нарушением функционирования клапанов сердца.
Рекомендации пациентам после выполнения операции по замене сердечных клапанов


Пациенты, перенесшие операцию, должны принимать лекарства, назначенные кардиологом.
Операция по замене клапана сердца
Прошло уже два года.
Заболела ОРВИ, ноябрь 2016, на работе было +14 градусов. Потом вроде все прошло, через две недели стала подниматься температура, сначала 37 с небольшим и за неделю до 39 градусов.
Вызвали скорую, довезли меня до районной ЦРБ.
Там я провела месяц, диагноз не могли поставить.
Затем отправляют в областную. Там ставят правильный диагноз и лечат месяц, потом отправляют в црб на долечивание, где через пару дней мне становится намного хуже – рецидив, снова температура, одышка, кто знает, тот поймет.
Попадаю в кардиоцентр.
Две недели уходит на подготовку к операции, вместо клапанов остаются кусочки ткани с обсеменившими колониями микроорганизмов на них, ездила на процедуры на коляске – ужасно стыдно, но что поделать. Мне не разрешали ходить, только по палате, боялись, что остатки клапана с микробами оторвется и тогда неизвестно, что случится.
Перед операцией мытье-бритье, слабительное, на ночь снотворное.
Утром душ, ложат на каталку, укрывают простыней, в ягодицу два баяна, медсестричка протирает спитом ноги-руки и везут в операционную.
Поездка на каталке вызвала ощущение карусели, квадратики потолка так быстро мелькали, что я просила потише ехать, голова кружилась.
Приехали в операционную, переложили на другую такси-каталку и укрыли другой простыней, еще пара коридоров и я на месте! Ура.
Перелегла на стол. В операционной холодно дико, играет спокойная музыка, Люди работают, готовятся к операции. Мне не по себе, трясет не то от холода не то от страха. Под спину ложат железную пластину. Подходит медсестра и врач анестезист, подкалывает в правую руку, нужно делать подключичку, я просила, чтоб сделали под анестезией. Говорю врачу, что я хочу уйти, он ржет, говорит, ты думаешь отсюда можешь сбежать? Это вряд ли, со стола от меня никто не уходил и что то вкалывает в правую руку. Становится таак хорошо, что когда в левую руку колет не так больно и чувствую, что слева в моем теле что то делают, я думаю – подключичка. Мне спокойно и после мысли сейчас моргну и спрошу врача – открываю глаза, мне нехорошо, слышу аппарат ИВЛ, во рту несколько трубок, в глотке дикий сушняк, сознание приходит не сразу, на руке пульсоксиметр, им стучу по кровати. Руки связаны. Ощущение ужаса, думаю, что так наверное чувствуют себя жертвы в фильме ужасов…
Операция длилась немного больше 6 часов, с аппаратом искусственного кровообращения.
Кто то подходит несколько раз, говорит жми палец, нет лежи спи еще…
Я временами просыпаюсь и стучу по кровати, кто то ругает. Снова проваливаюсь в сон.
Ощущение, что прошла вечность.
Потом я пытаюсь приспособиться и дышать в такт аппарата ИВЛ.
В какой то момент, люди по ту сторону «баррикады» говорят, сейчас мы тебя отключим и подключим к бутылке с водой – старайся дышать, иначе опять аппарат – я стараюсь дышать изо всех сил, слышу бульканье и о чудо – из меня вытаскивают эти трубки. Рвотный рефлекс, противорвотный укол и спасительный глоток воды. Вода – о чудесная жидкость, я ждала тебя! Старалась пить по глоточку, чтоб не тошнило.
Я услышала тиканье внутри себя! Это скажу я Вам странное ощущение, я очень сильно слышала, иногда сильнее, иногда не очень, сначала испугалась…
Ночью было больно дышать в районе ключиц, трубки дренажи торчали из грудины две, они видно мешали. В реанимации я провела четыре дня. Мне вытаскивали эти дренажи на третий день, безумно больно, ритм сердца не восстанавливался продолжительное время.
Как же устала спина, после операции нужно лежать на спине, так вот картина маслом, сверху до пупа вся зеленая как лягушка, ноги в белых чулках задирала как могла, чтобы хоть как то облегчить боль в спине.
Потом два дня лежала в палате интенсивной терапии. Боже, какие это муки, лежать на спине и ничего не делать.
Четыре дня я не ела, только иногда пила.
На шестой день дали телефон и я сфотала себя – на меня смотрело отекшее существо с взлохмаченными волосами, в носу кислород, на пальце пульсоксиметр, из меня торчало много проводов, и все это было прикреплено к аппаратуре на стене. Мои родные были рады услышать меня спустя 5 дней. В телефоне 48 пропущенных. Звоню им и ослабленным голосом говорю – я жива!
Первый раз, я кое как, села на кровати, потом первые шаги, это было похоже на шаги человека, который заново учился ходить. Моя продолжительная болезнь до операции 3,5 месяца я практически лежала, изнывая от температуры от инфекции которая снедала меня изнутри. Первые шаги, страшно, тяжело и в тоже время радостно.
Рядом лежали две бабули, которые разговаривали о внуках и детях.
День 8 после операции, меня перевели в палату к людям, которые сами ходят! в туалет, столовую).
Ощущения, что на грудь положили бетонную плиту. Потом вытаскивали провод, который подшивали к сердцу, доктор молодец, заговаривал мне зубы, я очень боялась боли, а потом швы на грудине расходились и мне перешивали.
После этой операции учились вставать и ложиться с бока, спать на боку я стала через 1,5 года, даже немногим больше.
Сейчас прошло два год, и я благодарна врачам, которые спасли мне жизнь и поставили на ноги. Единственный минус – приходится пить варфарин, который разжижает кровь, а мне приходится проверять МНО довольно часто. Мне заменили аортальный клапан сердца на механический Мединж и на митральном клапане поставили кольцо.
Я очень рада, что медицина помогает спасать от таких страшных заболеваний как инфекционный эндокардит и продлевать жизнь таким пациентам как я.
Я очень рада, что медицина помогает спасать от таких страшных заболеваний как инфекционный эндокардит и продлевать жизнь таким пациентам как я.

 Антикоагулянты (варфарин, клопидогрель) – пожизненно при механических протезах и до трех месяцев при биологических под постоянным контролем коагулограммы (МНО);
Антикоагулянты (варфарин, клопидогрель) – пожизненно при механических протезах и до трех месяцев при биологических под постоянным контролем коагулограммы (МНО);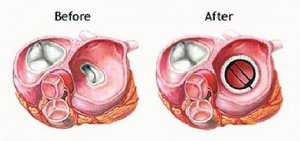 Пациент подключается к искусственному кровообращению.
Пациент подключается к искусственному кровообращению.
