Остеопороз суставов: лечение, симптомы, виды и диагностика
Остеопороз суставов – заболевание, при котором снижается плотность костей в местах суставных поверхностей. Далее дегенеративные процессы затрагивают и сам хрящ. Происходит стремительное вымывание кальция из организма, возрастает риск перелома и смещения. Чаще всего болезнь поражает крупные суставы – тазобедренные, коленные. Это связано с повышенной нагрузкой на них. Средние и мелкие суставы (голеностопные, локтевые, плечевые, лучезапястные) подвержены остеопорозу реже.
Содержание статьи:
- Причины появления и развития болезни
- Симптомы остеопороза суставов
- Степени остеопороза суставов
- Виды остеопороза суставов
- Как проводится диагностика остеопороза суставов
- Как лечить остеопороз суставов
- Последствия и осложнения остеопороза суставов
- Профилактика остеопороза суставов
Причины появления и развития болезни
Самая распространенная причина возникновения остеопороза – нарушение кальциевого обмена на фоне каких-либо других болезней. Вторая – сбои в процессе регенерации костей, то есть в деятельности тех клеток, которые отвечают за обновление костной ткани.
Факторы, повышающие риск «приобрести» такую болезнь, можно условно поделить на две группы: зависящие от человека и независящие.
Симптомы остеопороза суставов
Коварность остеопороза заключается в том, что за лечением люди обращаются, когда уже пошли серьезные дегенеративные процессы в суставах. Это связано с тем, что на первых стадиях нет никаких признаков болезни. Заметны только признаки дефицита кальция, на которые мало кто обращает внимание:
- повышение ЧСС;
- проблемы с ногтями и волосами;
- сведение икр по ночам, похожее на судороги;
- общая слабость, быстрая утомляемость;
- ухудшение состояния зубов;
- похудение без причины.
По мере развития болезни человек начинает испытывать боли в суставах. Сначала они ощущаются утром, сразу после сна. Это называется «утренняя скованность движений» – трудно встать с постели и «разойтись». Боль возникает и при необычно сильных для человека физических нагрузках.
Если и эти признаки остаются без внимания, то далее боль в суставах переходит в длительную, а потом – в постоянную. Она становится сильнее. Если остеопорозом поражен тазобедренный сустав, то боль может отдавать в пах, а если коленный, то – во всю ногу.
На последних стадиях происходят переломы и смещения даже без сильной нагрузки. Обычно именно тогда и обнаруживается остеопороз.
Степени остеопороза суставов
Плотность костей в зоне соприкосновения с суставом нарушена незначительно, симптомов нет
Присутствует слабая боль, ночью сводит икроножные мышцы, на рентгенографии видны деформации
Боли становятся интенсивнее, уже может деформироваться позвоночник и снизиться рост, риск переломов и смещений очень высокий
На рентгенограмме кости почти прозрачные, человек испытывает сильные боли и зачастую не может нормально ходить и обслуживать себя в быту
Виды остеопороза суставов
Заболевание принято классифицировать на 4 группы:
- постменопаузальный (возникает у женщин во время климакса);
- сенильный (характерен для пожилых людей);
- вторичный (на фоне других болезней);
- комбинированный (сочетание двух или даже всех перечисленных видов).
Остеопороз различается и потому, какие суставы поражены этим заболеванием. Рассмотрим их по отдельности.
Остеопороз тазобедренного сустава

Это самый серьезный и наиболее частый вид – в 40% случаев остеопороз поражает именно тазобедренный сустав. При нем повреждения тазобедренного сустава возможны даже при малых нагрузках, а сам патологический прочес может распространяться на отростки позвоночных дисков, кости черепа, ребра. У женщин остеопороз тазобедренных суставов выявляется чаще, чем у мужчин, как и другие виды этой болезни.
Характерные признаки поражения тазобедренных суставов:
- судороги во всей скелетной мускулатуре, обычно ночью, но могут быть и днем;
- изменение осанки;
- боли в пояснице, в передней и боковой частях бедер, усиливающиеся при нагрузках;
- боли в ягодицах и паху (отдающиеся), носят внезапный, приступообразный характер;
- хромота и изменение походки с целью устранить дискомфорт, зачастую это происходит бессознательно;
- отсутствие чего-либо, что могло вызывать боль, то есть причин для нее фактически нет;
- бессонница, ухудшение состояния человека в целом;
- слабость в ноге (обычно проявляется через год после начала развития болезни);
- деформация грудной клетки (при распространенности и запущенности процесса).
При остеопорозе тазобедренных суставов выше всего риск сломать эпифиз бедренной кости, шейку бедра, получить травму вертлужной впадины («сумки» сустава).
Этот крупный сустав практически всегда находится под нагрузкой – и в динамике, и в статике. Поэтому дегенеративные процессы в нем особенно опасны и при этом наиболее часты. Самое страшное последствие остеопороза – перелом шейки бедра. В молодом возрасте еще можно восстановиться, но очень долго и тяжело – реабилитация занимает в среднем год. Всего 8% людей возвращаются к нормальной жизни. А если шейку бедра сломает пожилой человек, он останется инвалидом (75% случаев) до конца жизни. Возможен и летальный исход такой травмы – 20% случаев.
Остеопороз коленного сустава
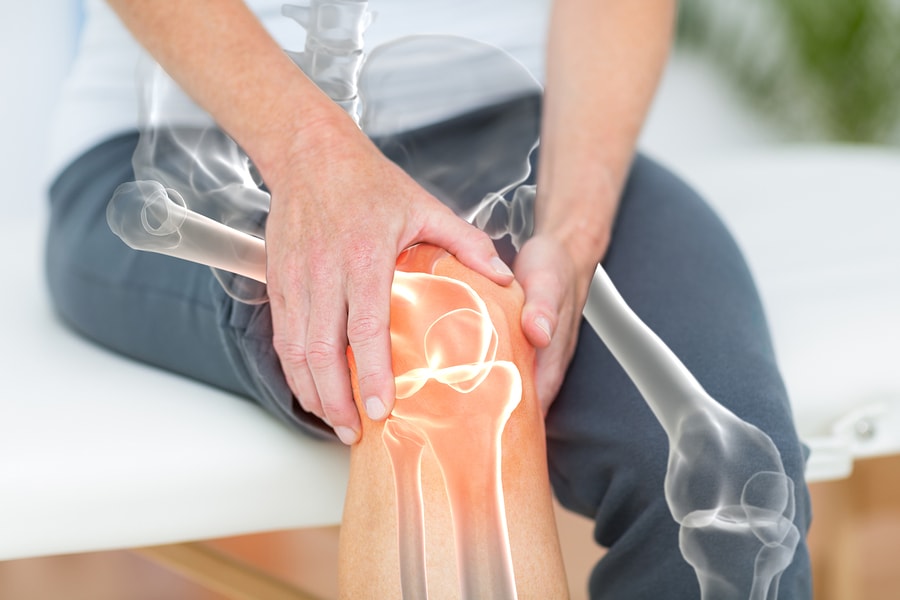
Остеопороз коленного сустава может быть и у детей, но в большинстве случаев он проявляется у людей после 50 лет. На ранних стадиях нет внешних изменений, и обычно человек замечает, что что-то не так, когда потеряно уже 30% костной массы. Коленный сустав подвержен остеопорозу больше всего у тучных людей, у тех, кто занимается травмоопасными видами спорта (борьба, хоккей, футбол) или, наоборот, постоянно сидит как на работе, так и дома.
Симптомы остеопороза коленей по стадиям:
I стадия: симптомов нет, могут появляться лишь общие признаки дефицита кальция, описанные выше.
II стадия: колени реагируют болью на перемены погоды, болят после долгой ходьбы. Это слабый дискомфорт, который обычно не настораживает. В редких случаях ночью случаются судороги в ногах.
III стадия: ощущается сильная боль в ногах, особенно выраженная по утрам. Она присутствует как при нагрузках, так и в покое. Колени отекают, пациенты слышат в них хруст.
IV стадия: колено сильно увеличено в размерах, сустав атрофирован, изменен внешний вид ноги. Это фактически инвалидность.
Остеопороз плечевого сустава
Это регионарная разновидность остеопороза, то есть он не распространяется по всему телу, а локализуется только в плечах. Причинами его часто служат системные и аутоиммунные болезни – ревматизма, красная волчанка, рахит, склеродермия (системного характера). Провоцируют это заболевание и патологии внутренних органов, например, общая интоксикация, печеночная и/или почечная недостаточность. Часто остеопороз плечевого сустава развивается после операции или травмы в этой области, на фоне онкологии (аденома, саркома и др.).
Нарушения в работе плечевого сустава человек обычно замечает на поздних стадиях. Первый признак – это хроническая или острая боль в плечах. Может сопровождаться онемением мягких тканей, нарушением двигательной функции. Указанные симптомы только усугубляются. Боль мешает спать, делать привычные дела. Самая сильная боль – утром, она стихает или проходит, если немного подвигать плечом. По мере прогрессирования болезни боль в плече становится постоянной и усиливается.
Остеопороз голеностопного сустава
Стопа и голеностопный сустав принимают на себя всю нагрузку, когда мы ходим. Поэтому здесь один из самых высоких рисков травмирования и развития различных болезней, включая остеопороз, который встречается очень часто. Он приводит к снижению или прекращению трудоспособности, может стать причиной необратимых изменений в суставной и околосуставной тканях ног. А это прямой путь к инвалидности.
Обычно остеопороз голеностопа ярко выражен. Это сильные боли, которые купируются только самыми мощными обезболивающими из числа безрецептурных. По мере прогрессирования кости истончаются настолько, что возможен перелом даже просто во время ходьбы. Человек постоянно испытывает боль в ногах как при нагрузке, так и в покое. Развивается так называемая «компенсаторная походка», то есть она меняется, чтобы компенсировать тяжелые симптомы. Человек начинает выгибать ноги с целью не чувствовать боль. Это может привести к пожизненной деформации костей стопы и берцовых. Особенно если остеопороз присутствует несколько лет без лечения.
Другие симптомы остеопороза голени:
- дискомфорт в голеностопе, усиливающийся при стоянии и ходьбе;
- косолапость;
- необходимость контролировать каждый шаг при ходьбе, что заметно со стороны;
- частые переломы даже при малых нагрузках – прыжок буквально на 30 см вверх, быстрое поднятие по ступенькам;
- жар в ногах, судороги ночью и/или после долгого стояния либо ходьбы.
Остеопороз локтевого сустава
Это редкий вид остеопороза, который развивается обычно в пожилом возрасте и/или на фоне травмы локтя. Это связано с тем, что в локте имеется сильный связочный аппарат и что эта часть тела не подвержена высоким нагрузкам. Проявляется обычно, когда уже присутствуют необратимые деформации. Симптомы:
- на начальных стадиях отсутствуют или появляются признаки нехватки кальция;
- скованность и дискомфорт в локте, потому что истончается хрящ в локтевом суставе и головка трубчатой кости становится ближе к стенкам суставной впадины;
- боль, усиливающаяся при нагрузках, а затем переходящая в постоянную;
- хруст при сгибании локтя;
- опухание локтя, его значительное увеличение;
- плохое общее состояние – слабость, сонливость.
- на поздних стадиях – деформация локтя и костей рук, атрофия мышц в этой области, укорочение рук.
Как проводится диагностика остеопороза суставов
Если вы заметили у себя признаки такого заболевания, нужно обратиться к терапевту, травматологу или ревматологу. Врач проведет первичный осмотр и направит на обследования. Самый быстрый, комфортный и информативный метод – ультразвуковая денситометрия. Буквально за пару минут делается вывод о плотности костной ткани во всем организме.
- рентгенография пораженных суставов в двух проекциях, которая может выявить прозрачность костей, шипы на поверхностях суставов, околосуставные переломы;
- УЗИ суставов;
- КТ;
- МРТ;
- анализы крови на кальций, гормоны щитовидной железы, эстрогены.
Если подозревается вторичный тип остеопороза, проводят дифференциальную диагностику для исключения тех болезней, которые могут быть его причиной.
Как лечить остеопороз суставов
Лечение остеопороза длительное, может растянуться на несколько месяцев. Оно проводится комплексно – корректируется диета, назначаются специальные препараты и физиотерапия. Основные задачи, которые должен решить врач, – это скорректировать кальциевый обмен, устранить боль, повысить плотность костей, не допустить осложнений.
Диета
Необходимо отказаться от алкоголя, кофеина, бросить курить или значительно сократить число выкуриваемых сигарет (минимум вдвое). Обязательно нужно употреблять богатую кальцием пищу. Рекомендуемые суточные дозы кальция:
- дети до 18 лет – 1200 мг;
- женщины фертильного возраста – 800 мг;
- мужчины – 800 мг;
- женщины в период климакса – 1500 мг.
Кроме кальция, нужны фосфор (800-1000 мг в сутки), магний (от 400 до 800 мг), медь (3 мг), витамин D (400 международных единиц), витамины группы В, А, С, К, фолиевая кислота.
Питаться нужно дробно, 4 раза в день и небольшими или средними порциями. Важно есть в одно и то же время.
Важно! Для лучшего усвоения кальция из пищи нужны умеренные физические нагрузки.
Рацион должен включать 100-150 г белка, не более, иначе будет перегружен ЖКТ. Чтобы получать достаточное количество витамина D, не нужен интенсивный загар. Достаточно каждый день гулять по 30 минут под неярким солнцем.
Таблица рекомендуемых и запрещенных продуктов
Продукты, богатые кальцием
Источники магния
Источники фосфора
Продукты, богатые медью
Источники бора (способствует усвоению витамина D)
Источники витамина D3
Продукты с высоким содержание витаминов А, С, К
Упражнения
ЛФК дает очень хороший эффект. Укрепляется мышечный корсет, стимулируется кровообращение в суставах. Подбирать перечень упражнений должен врач строго индивидуально. Однако то, что полезно для всех, без исключения, – это плавание в бассейне.
Медикаментозная терапия
Основные лекарства, которые применяются в рамках терапии:
- Нестероидные противовоспалительные – для снятия боли. Это могут быть «Ибупрофен», «Кетонал», «Найз».
- Препараты кальция – «Кальций D3 Никомед», «Миокальцикс» и др.
- Витамин D в виде добавок – «Ультра-D» и др.
- Замедлители разрушения костей – бисфосфонаты (золедроновая кислота), кальцитонин, эстрогены (для женщин при их дефиците).
- Препараты, стимулирующие образование костной ткани – анаболики, андрогены, гормоны роста.
Физиотерапия
Комплекс физиотерапевтических мероприятий включает общий массаж, парафинотерапию, ультразвук с гидрокортизоном, магнитотерапию, лечение грязями, электрофорез с «Новокаином» (для снятия локальной боли).

Последствия и осложнения остеопороза суставов
Осложнение этой болезни – переломы даже при малой нагрузке, самый опасный из которых – перелом шейки бедра. Чтобы исключить такие осложнения, нужно носить протекторы для поврежденных суставов, избегать сильных физических нагрузок и тех воздействий, которые могут привести к травмам (прыжки, бег и др.).
Важно! Если вы принимаете лекарства, дающие головокружение, обсудите с врачом возможность их отмены или корректировки дозы. Когда кружится голова, есть риск упасть и получить перелом.
Профилактика остеопороза суставов
В первую очередь нужно как можно раньше обратиться к врачу – как только будет первый дискомфорт в суставах. Людям из группы риска рекомендовано раз в год проходить профилактическую денситометрию и сдавать кровь на кальций. Последний анализ нужно регулярно сдавать и в случае прохождения длительной терапии глюкокортикостероидами и гормонами.
Важно не злоупотреблять алкоголем, есть пищу, богатую кальцием, регулярно делать легкую гимнастику, поддерживать вес в норме, ограничить кофеинсодержащие напитки.
Остеопороз
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Эта акция – для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб, Яндекс.Дзене и Инстаграм! Если вы являетесь другом или подписчиком страницы.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
“Врачи” – ТВ-программа, ТВЦ, “Продукты с витамином D” (июнь 2012г.)
«Тихая эпидемия XXI века» – так образно называют теперь остеопороз. Более 200 млн. человек в мире страдают этой болезнью. Хрупкие кости, искривление позвоночника в виде горба и переломы шейки бедра у пожилых людей – проявления остеопороза, которые могут привести к инвалидности и даже смерти.
Согласно статистике ВОЗ, остеопороз занимает четвертое место по смертности, пропустив вперед себя сердечно-сосудистые заболевания, онкологию и сахарный диабет. В нашей стране остеопороз выявляется у каждой третьей женщины старше 50 лет и у каждого пятого мужчины.

Диагностика и лечение остеопороза

Итак, что же такое остеопороз? В переводе с греческого языка это означает «пористая кость» — истончение костной ткани за счет потери солей кальция, что приводит к ее повышенной хрупкости и, как следствие, частым переломам и костным деформациям. Уже начиная с 35 лет, кости постепенно истончаются и становятся менее прочными. Это свойственно каждому человеку, но у некоторых людей процесс выражен более интенсивно и ведет к более раннему остеопорозу.
Остеопороз поражает весь скелет, но наиболее всего страдают кости бедра (остеопороз шейки бедра), предплечья и позвонки (остеопороз позвоночника). Даже незначительный удар (например, при падении) может стать причиной перелома. Иногда для перелома достаточно нагрузки, создаваемой собственной тяжестью тела – так, например, могут возникать переломы шейки бедра и поясничных позвонков. Такие переломы называют низкоэнергетическими. Иногда «в народе» для обозначения расположения остеопороза используются не совсем грамотные с точки зрения медицины названия, такие как «остеопороз плечевого сустава», «остеопороз коленного сустава», «остеопороз тазобедренного сустава». Суставы как таковые при остеопорозе не поражаются, но они могут вовлекаться в патологический процесс при переломах близлежащих костей, пораженных остеопорозом.
Причины развития остеопороза
Многие полагают, что употребление повышенного количества кальция позволяет избежать остеопороза костей. Это не совсем так. Во-первых, избыточное потребление кальция чревато образованием камней в почках и нарушением кальциевого обмена. Во-вторых, остеопороз может развиваться при достаточном поступлении кальция в организм в результате его плохого усвоения, например, при дефиците витамина Д.
Слаженная работа всех систем нашего организма подобна оркестру, где каждый музыкант вносит свой уникальный вклад в создание музыкального произведения. Так, в костной ткани за выведение кальция из костей отвечают специальные клетки – «остеокласты», а образование новой костной ткани является обязанностью клеток-«строителей» – «остеобластов». В силу различных факторов может возникать дисбаланс в работе такой «команды», когда остеокласты начинают усиленно рассасывать костную ткань, а остеобласты не успевают ее восполнять. В результате появляется костный остеопороз.
Основными причинами остеопороза являются:
- изменения в организме, происходящие с возрастом (после 35 лет постепенно начинает снижаться плотность костей);
- уменьшение уровня гормонов у женщины (гормональный остеопороз, возникающий в период климакса: из-за снижения эстрогенов костная ткань у многих женщин начинает терять свою плотность, и в течение ближайших пяти лет после менопаузы, женщина может потерять до пятой части всей костной массы);
- снижение уровня тестостерона у мужчин;
- длительный прием некоторых лекарственных препаратов: кортикостероидов (стероидный остеопороз), антидепрессантов, противосудорожных средств;
- нехватка витамина D, помогающего усвоению кальция;
- заболевания щитовидной железы, сахарный диабет, хроническая почечная или печеночная недостаточность, ревматические болезни, заболевания ЖКТ;
Также неблагоприятными факторами являются курение и употребление алкоголя, недостаток движения (гиподинамия) и др.
Виды остеопороза
В зависимости от причин, выделяются первичный остеопороз и вторичный остеопороз.
Виды первичного остеопороза:
- идиопатический остеопороз взрослых (причины появления не выяснены);
- постменопаузальный остеопороз (тип 1);
- идеопатический ювенильный остеопороз;
- сенильный остеопороз (тип 2, у пожилых людей).
Вторичный остеопороз появляется вследствие различных причин, таких как эндокринные нарушения, воспалительные заболевания суставов, болезни крови и др.
Остеопороз может ограничиваться одной костью (локальный остеопороз, очаговый остеопороз), охватывать несколько находящихся рядом костей (остеопороз регионарный) или всю костную систему (системный остеопороз или диффузный остеопороз). Также выделяют пятнистый остеопороз.
Остеопороз. Лечение остеопороза
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Остеопороз. Лечение остеопороза
Остеопороз считается заболеванием пожилых женщин. Тем не менее, остеопороз может начинаться гораздо раньше. Поскольку максимальная плотность костной ткани достигается к 25 летнему возрасту, важно иметь крепкие кости к этому возрасту, что позволит сохранить прочность костей в дальнейшей жизни. Адекватное получение кальция является важной частью укрепления костей.
В Соединенных Штатах почти у 10 миллионов людей есть остеопороз. Еще у 18 миллионов человек имеется снижение костной массы, что резко увеличивает у них риск развития остеопороза. По мере увеличения продолжительности жизни количество пациентов с остеопорозом будет увеличиваться. Около 80% пациентов с остеопорозом, составляют женщины. У людей старше 50 лет, в одном случае одной из двух у женщин и у одного из восьми мужчин есть высокая вероятность развития переломов.
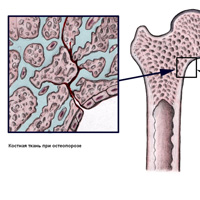
Причины
Остеопороз возникает, когда появляется дисбаланс между формированием новой костной ткани и резорбцией старой костной ткани. Организм не в состоянии или в достаточном количестве создавать новую костную ткань или же больше необходимого разрушает старую (могут иметь место оба процесса). Двумя важнейшими минералами, необходимыми для нормального формирования костной ткани, являются кальций и фосфор. В молодом организме эти минералы используются для построения костей. Но кальций также необходим для нормального функционирования сердца, мозга и других органов. Для того чтобы поддерживать функции важнейших органов и обеспечить необходимый уровень кальция в крови, организм поглощает необходимый кальций из костной ткани, являющийся хранилищем кальция. Когда возникает снижение количества кальция в крови или недостаточное поступление его с пищей, то возникают условия для нарушения регенерации костной ткани.
Как правило, потеря костной происходит в течение достаточно длительного периода времени. Довольно часто остеопороз обнаруживается только после появления перелома костей. Как правило, при такой поздней диагностике заболевание уже запущенное и ущерб здоровью может быть серьезным.
Основной причиной остеопороза, как правило, является отсутствие достаточно количества некоторых гормонов, в частности эстрогенов у женщин и андрогенов у мужчин. У женщин, особенно старше 60 лет, которые часто выявляют остеопороз. Менопауза сопровождается снижением уровня эстрогенов и это увеличивает риск развития остеопороза у женщин. Другими факторами, которые могут привести к потере костной массы в этой возрастной группе, являются недостаточное потребление кальция и витамина D, недостаток физических нагрузок и другие возрастные изменения в эндокринной системе (кроме недостатка эстрогенов).
 Другими причинами, которые могут привести к остеопорозу включают: длительное применение кортикостероидов (синдром Иценко-Кушинга), заболевания щитовидной железы, слабое развитие мышц, костные опухоли, некоторые генетические нарушения, осложнения при применении некоторых лекарственных препаратов, а также низкое содержание кальция в рационе питания.
Другими причинами, которые могут привести к остеопорозу включают: длительное применение кортикостероидов (синдром Иценко-Кушинга), заболевания щитовидной железы, слабое развитие мышц, костные опухоли, некоторые генетические нарушения, осложнения при применении некоторых лекарственных препаратов, а также низкое содержание кальция в рационе питания.
Другие факторы риска развития остеопороза:
- Женщины подвергаются большему риску, чем мужчины, особенно женщины, имеющие субтильное телосложение и невысокий рост также, как и женщины пожилого возраста.
- Женщины, белой или азиатской расы, особенно с наличием в родственников с остеопорозом.
- Женщины, в постменопаузном периоде, в том числе и те, у кого было оперативное удаление репродуктивных органов или при нарушениях менструального цикла.
- Курение, нарушение пищевого поведения, такие как нервная анорексия или булимия, низкое содержание кальция в рационе питания, злоупотребление алкоголем, малоподвижный образ жизни, прием противосудорожных препаратов.
- Ревматоидный артрит также является фактором риска развития остеопороза.
- Наличие родителя, у которого был остеопороз, является тоже фактором риска.
Поэтому, если женщина в периоде после менопаузы и есть боли в спине, то необходимо обратиться к врачу для того, чтобы провести обследование и начать лечение. Кроме того, необходимо обследоваться на наличие остеопороза при наличии других факторов риска. Например, при наличии переломов или болей в мышцах костях. В этих случаях необходимо проверить плотность костной ткани.
Диагностика
На основании медицинского обследования, врач может рекомендовать определение минеральной плотности костной ткани – денситометрию. Этот метод обследования позволяет диагностировать остеопороз до того, как костная ткань начет разрушаться и позволяет предсказать возможность переломов костей в будущем. Кроме того, определение плотности костной ткани позволяет контролировать эффективность проводимого лечения, а также степень развития остеопороза в течение времени, и поэтому денситометрию необходимо проводить регулярно (ежегодно). Существует несколько видов аппаратов, которые позволяют определить плотность костной ткани. Все методики денситометрии являются безболезненными, неинвазивными и безопасными. Аппараты комплексного обследования позволяют измерить плотность костной ткани в бедре, позвоночнике и всего тела. Периферийные аппараты могут измерять плотность в пальце, запястье, колене, голени и пятке.
Денситометры с использованием DXA (двойная энергетическая рентгенологическая абсорбциометрия) измеряют плотность костной ткани позвоночника, бедра, или всего тела. Измерение плотности основано на разном поглощение рентгеновского луча в зависимости от плотности костной ткани. Рентгеновское излучение, используемое в таких денситометрах очень низкое, и поэтому исследование практически безвредно для пациента и медицинского персонала.
Денситометры SXA (одна-энергетическая рентгеновская абсорбциометрия) выполняется небольшим рентгеновским аппаратом и измеряет плотность костной ткани на пятке голени и коленной чашки.
Кроме того, для скрининга может быть использована УЗИ денситометрия. Как правило, исследуется с помощью этого метода лодыжка. Если скрининг выявляет определенные нарушения, то для подтверждения диагноза требуется исследование с помощью DXA денситометра. Минеральная плотность костной ткани определяется сравнением с плотностью таковой у здорового человека, соответствующего возраста и пола. Значительное снижение плотности указывает на наличие остеопороза и высокий риск перелома костей. В зависимости от результатов денситометрии врач назначает необходимое лечение.
Для пациентов, у которых имеются пограничные результаты, особенно полезным является новый метод определения 10-летней вероятности перелома костей с помощью программы под названием FRAX. Этот метод расчета учитывает все факторы риска для данного индивида и определяет лично их риск переломов и, следовательно, необходимость лечения.
Лечение
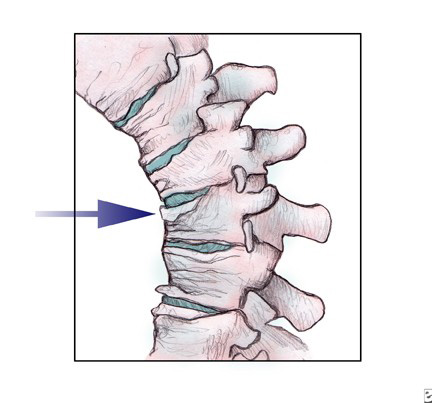
Почти у 40% женщин с остеопорозом возможны переломы костей в течение жизни. У тех пациентов, которые перенесли компрессионный перелом, почти в одном случае из пяти через некоторое время случается еще один перелом позвонка. В таких случаях говорят о каскадных переломах, когда каждый новый перелом провоцирует еще переломы. Поэтому, основной целью лечения остеопороза является предотвращение переломов.
Диета: В молодом возрасте, когда происходит формирование костной массы необходимо полноценное питание с получением достаточного количества кальция и витамина Д. (молочные продукты рыба и т.д.). Кроме того, в этом возрасте необходимы достаточные физические нагрузки для хорошего роста как мышечной, так и костной ткани. Диета богатая кальцием и витамином Д также полезна и при наличии уже установленного остеопороза.
Наблюдение после переломов. При наличии в анамнезе у пациента переломов костей необходимо тщательное наблюдение группой специалистов (ортопеда, ревматолога, эндокринолога) и врача ЛФК для очень аккуратной реабилитации, так как регенерация костной ткани, подверженной остеопорозу, происходит крайне медленно
Физические упражнения: Изменение образа жизни также является составной частью лечения. Регулярные физические упражнения могут уменьшить вероятность переломов костей, связанных с остеопорозом.
Исследования показывают, что упражнения приводят к действию мышц на костную ткань, что стимулирует рост костной ткани и таким образом не только сохраняют, но и увеличивают плотность костей.
Исследования обнаружили, что женщины, которые ежедневно ходят на 1-2 кмполучают резерв на 4-7 лет сохранения плотности костной ткани. Упражнения также могут быть с отягощением в зависимости от степени остеопороза, но нагрузки должны быть очень щадящими. Кроме того, хороший эффект дают занятия на велоэргометре, бег трусцой и т.д. Но любые физические нагрузки необходимо согласовать с лечащим врачом.
Медикаментозное лечение
Эстрогены. Для женщин сразу после менопаузы применение эстрогенов является одним из способов предотвратить потерю костной массы. Эстроген может замедлить или остановить потерю костной массы. И если лечение эстрогенами начинается в период менопаузы, оно может снизить риск перелома шейки бедра до 50%. Это может быть прием, как в таблетках, так и виде пластыря (например, Vivelle, Climara, Estraderm, Esclim, Alora).Но недавние исследования ставят под сомнение безопасность длительного применения эстрогена. У женщин, которые принимают эстроген, повышен риск развития некоторых видов рака. Хотя в одно время считалось что эстрогены оказывают защитный эффект на сердце и кровеносные сосуды, недавние исследования показали, что эстрогены наоборот вызывают увеличение заболеваемости ишемической болезнью сердца, инсультом и венозной тромбоэмболией. Многие женщины, которые принимают эстрогены отмечают такие побочные эффекты, как болезненность молочных желез, увеличение массы тела, и вагинальные кровотечения. Побочные эффекты эстрогенов можно снизить за счет правильной дозировки и комбинации с другими препаратами. Но если проведена операция гистерэктомия, то эстрогены прямо показаны.
СМРЭ.Женщинам, которые не могут или не хотят принимать эстрогены,возможно назначение селективных модуляторов рецепторов эстрогена (СМРЭ), например ралоксифен (Эвиста). Особенно показаны эти препараты при наличии родственников с наличием рака молочной железы, и эстрогены в таком случае противопоказаны. Влияние ралоксифена на костную ткань и уровень холестерина, сопоставимо с эстрогенами. Кроме того, ралоксифен не стимулирует матку или молочные железы, что снижает риск профиля гормональной терапии. Ралоксифен может вызвать приливы. Риски образования тромбов сопоставимы с рисками при приеме эстрогенов. Тамоксифен (Nolvadex), который обычно используется для лечения некоторых видов рака молочной железы, также ингибирует распад костей и сохраняет костную массу.
Кальций: Кальций и витамин D необходимы для увеличения костной массы, как дополнение к заместительной терапии эстрогенами.
Рекомендуется ежедневный прием 1200-1500 мг (с продуктами питания и препаратами кальция). Однократно можно приминать не более 600 мг, так как большое количество кальция сразу не усвоится. Лучше разделить прием кальция на два приме (на завтрак и ужин).
Рекомендуется также ежедневный прием витамина. Д 800-100 МЕ, который необходим также для усвоения кальция и увеличивает таким образом, костную массу.
Бисфосфонаты: Биофосфанаты это медицинские препараты, принимаемые как per os (алендронат, ризедронат, этидронат) так и; внутривенно (золедронат – Рекласт, Акласта). Эти препараты замедляют потерю костной массы, а в некоторых случаях, повышают минеральную плотность кости. Прием этих препаратов и их эффективность контролируется с помощью контрольных денситометрий DXA.
При приеме этих препаратов per os (через рот), важно находиться стоя или сидеть прямо в течение 30 минут, после проглатывания лекарств. Это помогает снизить воздействие препаратов на слизистую и предотвратить изжогу или даже образование язв пищевода. После приема бисфосфонатов, необходимо подождать 30-40 минут и не принимать ни пищу, ни другие лекарства (можно только воду). До приема бифосфанатов необходимо определить уровень кальция в крови и выделительную функцию почек.
Алендронат (Фосамакс). В клинических испытаниях, алендронат показал, что его применение снижает риск перелома позвонков и шейки бедра на 50 %.Наиболее частыми побочными эффектами этого препарата являются тошнота, изжога, запоры. Это лекарство принимается ежедневно или раз в неделю.
Ризедронат (Актонел): Этот препарат используется для лечения и профилактики остеопороза. Желудочно-кишечные расстройства являются наиболее распространенным побочными эффектами этого препарата. Женщинам с тяжелыми нарушениями функции почек следует воздержаться от приема этого препарата. Результаты недавнего исследования показали, что ежедневное использование ризедроната может привести к значительному сокращению новых переломов позвонков (62%) у женщин в постменопаузе, страдающих остеопорозом, по сравнению с аналогичной группой, не принимающих это препарат.
Этиндронат (Дидронел): Этот препарат был одобрен в США для лечения болезни Педжета, но этот препарат показал высокую эффективность при лечении остеопороза и клинические испытания доказали это.
Ибандронат (Бонива): Этот препарат начал применяться сравнительно недавно и используется для профилактики и лечения остеопороза у женщин в постменопаузе.
Золендронат (Рекласт): Это мощный внутривенный бисфосфонат, который назначается раз в год. Этот препарат особенно полезен для пациентов, которые не переносят пероральных бисфосфонатов или возникают трудности с соблюдением необходимых регулярных дозировок пероральных препаратов.
Другие гормоны: Эти гормоны участвуют в регуляции обмена кальция и / или фосфатов в организме и, таким образом, предотвращают потерю костной массы.
Кальцитонин (Миакальцин): Кальцитонин является гормоном (получаемым из лосося), замедляющим потерю костной массы и его применение может увеличить плотность костной ткани. Препарат может назначаться инъекционно (два – три раза в неделю) или в виде назального спирея.
Терипаратайд (Фортео). Терапаратайд содержит часть человеческого гормона паращитовидных желез. В первую очередь, он регулирует метаболизм кальция и фосфата в костях, что способствует формирование новой костной ткани и приводит к повышению плотности костной ткани. Этот препарат назначается в виде ежедневных инъекций. При приеме препаратов для лечения остеопороза необходимо динамическое наблюдение (маммография и УЗИ органов малого таза при приеме эстрогенов и анализы крови, мочи при приеме других препаратов).
Профилактика и прогноз
Укрепления костной ткани в детском и подростковом возрасте может быть лучшей защитой от развития остеопороза в старшем возрасте. До 98% массы скелета женщина получает до 30 лет. Рекомендации по профилактике остеопороза следующие:
- Придерживайтесь сбалансированной диеты, богатой кальцием и витамином D.
- Выполняйте физические упражнения
- Вести здоровый образ жизни, не курить и не злоупотреблять алкоголем.
- Принимать лекарства для улучшения плотности костной ткани по мере необходимости.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Симптомы и лечение артроза плечевого сустава
Артроз плечевого сустава – это пожизненное дегенеративно-дистрофическое заболевание, при котором в первую очередь поражается суставной хрящ, а впоследствии – и головки костей, образующих плечевое сочленение. Вызывая сильные боли и нарушение подвижности в суставе, артроз может приводить к утрате трудоспособности и значительным трудностям при бытовом самообслуживании. Также он чреват переходом дегенеративного процесса на позвоночник, в особенности, на шейный отдел.

Хотя симптомы артроза плечевого сустава обычно возникают у людей старше 45 лет, болезнь может развиться и у совсем молодых пациентов – вследствие травмы, инфекций, переноски тяжестей с неправильным распределением нагрузки, нарушений осанки. Оставлять без лечения симптомы артроза плечевого сустава нельзя – через несколько лет или десятилетий это может привести к сращению костей и полному блокированию плеча. Особенно болезненно такое состояние воспринимается потому, что патология обычно поражает основную руку (правую – у правшей, левую – у левшей).
Симптомы артроза плечевого сустава
Симптомы и лечение артроза плечевого сустава будут меняться с учетом стадии заболевания. Выделяют 3 стадии, для которых специфичны следующие симптомы:
- 1-я стадия. Боль при артрозе плечевого сустава в начальной стадии локализуется непосредственно в самом сочленении, но может отдавать и в лопатку. Характер болей, преимущественно, ноющий или тупой, с тенденцией к усилению после нагрузок или в течение трудового дня. Острые боли и боли в состоянии покоя отсутствуют. При рентгенологическом исследовании можно выявить незначительное сокращение просвета суставной щели и редкие остеофиты (костные выросты в виде шипов, бугорков, крючков, “козырьков”). На этой стадии заболевание наиболее отзывчиво к лечению и считается условно обратимым.
- 2-я стадия. Болевой синдром усиливается и сохраняется во время отдыха, беспокоит пациента по ночам. Появляется сухой грубый хруст в плече и затруднения при движении (как будто в сустав насыпали песка). Характерны для артроза плеча 2-й степени сильные отеки, повышение температуры мягких тканей и другие симптомы воспаления, которые налагают ограничения на привычную повседневную активность пациента. Начинается постепенная атрофия мышц, которая выражается в “усыхании” мышечной ткани. Некоторые пациенты отмечают также спастическую напряженность мышц и неспособность выполнить некоторые движения (обычно в крайнем положении плечевой кости).
- 3-я стадия. Сковывающие боли при артрозе плечевого сустава 3-й стадии мешают выполнению трудовых обязанностей и здоровому сну. Появляется ярко выраженное ограничение подвижности в суставе, одеревенелость рук и спины. Визитной карточкой этой стадии можно считать деформацию плечевого сустава, которая становится заметной даже невооруженным глазом.
Боль – наиболее заметный для пациента симптом артроза плечевого сустава. Ее причина – появление эрозий, потертостей на поверхности синовиального хряща. Они делают суставные поверхности шероховатыми, создают трение и препятствуют здоровому скольжению суставных элементов. Впоследствии свой вклад в усиление болевого синдрома вносят остеофиты, которые травмируют околосуставные ткани. Обычно боль возникает в конце трудового дня или после сильной нагрузки (например, тренировки в спортзале). Поначалу боль при артрозе плечевого сустава отступает после отдыха, из-за чего ее ошибочно приписывают переутомлению или перегрузке. Однако вскоре пациент замечает сильное и прогрессирующее снижение выносливости.
Позже, без лечения артроза плечевого сустава, боли из тупых переходят в острые, локализованные в области ключично-лопаточного треугольника. Резкая болезненность при физических нагрузках может быть практически нестерпимой. Впоследствии сильная ноющая боль беспокоит пациентов даже в ночное время. Характерно, что боли при артрозе плечевого сустава усиливаются при попытке поднять руки вверх или завести их за спину. Часто перевод рук в такое положение сопровождается глухими щелчками, хрустом, треском.
Хруст в плече
Хруст в плече – это симптом артроза плечевого сустава, который усиливается по мере износа суставных поверхностей. Важно знать, что хруст в плечевом суставе считается физиологической нормой, и звонкие щелчки нередко можно услышать даже у здоровых людей Такие безвредные щелчки обычно возникают из-за лопающихся при сдавлении пузырьков воздуха в суставной жидкости.
Говорить об артрозе плечевого сустава на основе хруста можно лишь в том случае, если он сопровождается болью и ограничением подвижности. Также беспокойство вызывает глухой, “тяжелый” хруст (как будто кости трутся, “цепляются” друг за друга).
Нарушение подвижности в плечевом суставе
Амплитуда произвольных движений сокращается из-за сужения суставной щели. Просвет суставной щели может сокращаться из-за истончения хряща и разрастания остеофитов. Также частично блокировать плечо может воспалительный отек. На поздних стадиях болезни возникают контрактуры (стойкие ограничения подвижности) и даже анкилоз (полное сращение костей).
Нарушения подвижности как симптом артроза плечевого сустава обычно сопровождаются тянущими, ноющими или резкими болями при попытке завязать фартук, развесить белье, повернуть руль или выполнить другие бытовые действия. По утрам больных беспокоит скованность, которая сперва проходит после обычной утренней активности, а потом – может продолжаться весь день. Характерно, что скованность сопровождается периодическими мышечными спазмами из-за постоянного напряжения.
Деформация плеча
Деформация плеча становится заметной уже на 3-й стадии артроза, когда единственным вариантом лечения может быть хирургическое. По мере истощения суставного хряща запускаются компенсаторные механизмы замещения: костная ткань разрастается на место хрящевой, чтобы сохранить стабильность опорно-двигательного аппарата. Из-за разрастания остеофитов и изменения структуры хряща начинается деформация костной ткани, которая также претерпевает износ.
Наружные контуры сустава изменяются также за счет отека, который возникает из-за перевыработки синовиальной жидкости и нарушения обменных процессов в очаге воспаления.
Деформация плеча свидетельствует о том, что хрящ полностью разрушен, а дегенеративный процесс перешел на головки костей. Закономерным итогом этого, помимо деформации и нарушения конгруэнтности (совпадаемости) суставных поверхностей, становится укорочение связок и дистрофия мышц.
Лечение артроза плечевого сустава
Лечение артроза плечевого сустава подбирается индивидуально для каждого пациента с учетом степени заболевания, индивидуальных особенностей его течения, дальнейшего прогноза и сопутствующих заболеваний. Если процесс вторичен по отношению к основному заболеванию (подагра, сахарный диабет, ревматоидный артрит), то лечение артроза плечевого сустава проводится с привлечением профильных специалистов.
На 1-й стадии артроз плеча может быть полностью остановлен при помощи грамотного лечения и точного соблюдения клинических рекомендаций. На 2-й стадии его развитие можно существенно замедлить при помощи комплексной терапии (физиотерапия, фармакотерапия, ЛФК, здоровый образ жизни). На 3-й стадии, при массивном разрушении архитектуры сустава, большинству пациентов может помочь только хирургическая операция.
Хирургическое лечение артроза плечевого сустава
На последней стадии артроза возникают необратимые изменения костной ткани, поэтому для устранения болей и восстановления подвижности врачи предлагают установку эндопротеза. При этом происходит замена больного сустава на титановый или другой имплант.
Обычно к операции приходится прибегать только при запущенном, нелеченном артрозе. Однако при неблагоприятном течении болезни и неэффективности консервативной терапии хирургическое решение может стать единственным даже при полноценной терапии. Такие операции проводятся даже в молодом и среднем возрасте.
После установки импланта состояние пациента значительно улучшается, однако ему следует соблюдать ортопедический режим. Несмотря на свою “выносливость”, импланты не могут на 100% заменить здоровый сустав.
Если степень артроза позволяет обойтись малоинвазивным вмешательством, больному могут быть назначены:
- пункция сустава (изъятие воспалительного экссудата с последующим введением лекарственного средства);
- артроскопия сустава (“чистка” сустава от остеофитов и фрагментов отмершей ткани через небольшой надрез).
Физиотерапия при артрозе плечевого сустава
Физиотерапевтические методики облегчают симптомы артроза плечевого сустава и состояние больного, замедляют течение болезни. Некоторые виды физиотерапевтического воздействия способствуют разрушению остеофитов, улучшают поступление лекарственных средств непосредственно в очаг поражения, стимулируют кровообращение и помогают поддерживать объем мышечной ткани. Также они оказывают опосредованное влияние на скорость регенерации хрящевой ткани, устраняют отеки и воспаление.
К наиболее эффективным процедурам для снятия симптомов артроза плечевого сустава относятся:
- магнитотерапия;
- лазеротерапия;
- ударно-волновая терапия;
- электромиостимуляция;
- лекарственный электро- и фонофорез;
- массаж и мануальная терапия;
- ЛФК;
- бальнеотерапия (в особенности, скипидарные, хлоридно-натриевые ванны);
- криотерапия;
- озонотерапия;
- механотерапия.
ЛФК при артрозе плечевого сустава
Гимнастика для лечения артроза плечевого сустава включает преимущественно статические упражнения (когда нужно задержаться в заданной позиции). Такие упражнения способствуют укреплению мышц и связок и позволяют перенести нагрузку с больного сустава (активные движения в сочленении могут только травмировать его). ЛФК применяется для лечения артроза плечевого сустава только в состоянии ремиссии, т.е., при отсутствии симптомов воспаления. При болевых ощущениях гимнастику прекращают.
Оптимальными можно считать плавные упражнения для плечевого комплекса, которые выполняются в положении стоя или сидя. Их следует выполнять ежедневно, желательно – по 2-3 сеанса в день, чтобы обеспечить суставам разгрузку. Точный комплекс упражнений должен подбирать инструктор ЛФК или врач-реабилитолог – с учетом возраста, комплекции, анатомических особенностей и состояния пациента.
Медикаментозное лечение артроза плечевого сустав
Лечение артроза плечевого сустава медикаментами имеет перед собой следующие цели:
- устранение боли и симптомов воспаления;
- улучшение обменных процессов в хрящевой, костной и мягких тканях;
- восстановление хрящевой ткани.
Противовоспалительные препараты
Противовоспалительные средства (нестероидные и глюкокортикоиды) эффективно блокируют воспаление на 1-й и 2-й стадии болезни, однако дают лишь временный симптоматический эффект. Эта группа препаратов не вызывает структурные улучшения в хрящевой ткани и не сдерживает прогрессирование болезни. Поэтому без основной терапии НПВС и ГК со временем перестают работать.
Противовоспалительные средства для лечения артроза плечевого сустава выпускаются в виде таблеток, капсул, мазей и кремов, а также инъекций и ректальных свеч. НПВС для наружного применения можно использовать на постоянной основе; в других формах выпуска их, как правило, нельзя применять для лечения артроза плечевого сустава медикаментами дольше 12 дней.
Хондропротекторы
Препараты на основе хондроитина и глюкозамина – это единственная группа лекарств, способная запустить репаративные процессы в хрящевой прослойке. В сочетании с другими методами лечения артроза плечевого сустава хондропротекторы способны устранить эрозивные поражения хряща на ранних стадиях болезни, а также замедлить ее прогрессирование на более поздних этапах. Кроме того, хондропротекторы можно принимать в качестве профилактики артроза, если человек входит в группу риска (например, занимается тяжелой атлетикой или выполняет работу, связанную с тяжелым физическим трудом).
Как же они работают? В первую очередь, хондропротекторы улучшают качество синовиальной жидкости (суставной смазки) и делают ее более вязкой. При артрозе синовиальная жидкость часто вырабатывается в больших объемах, однако имеет скудный состав и низкую вязкость. Из-за этого она не может как положено питать хрящ и обеспечивать скольжение суставных поверхностей.
Хондропротекторы обогащают состав суставной смазки, что приводит к формированию более стойких хондроцитов, а также ускоряет регенерацию хряща. Принимать их следует от 2 до 6 месяцев в году – зато и эффект они обеспечивают пролонгированный. Такие хондропротекторы, как Артракам, удобны в приеме и помогли уже множеству пациентов. В отличие от других средств для лечения артроза плечевого сустава медикаментами, Артракам не имеет побочных эффектов.
Спазмолитики и витамины
Из-за дегенеративного процесса нагрузка, которую анатомически принимает на себя суставной хрящ, перераспределяется на костные структуры и мышечно-связочный аппарат. Это приводит к постоянным спазмам, которые не только причиняют пациенту боль, но и приводят к разрушению мышц, чувству хронической усталости и ухудшению подвижности в плечевом поясе.
Для снятия спазмов, которые возникают при прогрессировании болезни, используются спазмолитики, миорелаксанты и витамины группы В (также снимают воспаление).
Стимуляторы микроциркуляции
В лечении артроза плечевого сустава крректоры микроциркуляции крови выполняют две функции: они косвенно улучшают регенерацию хрящевой ткани и замедляют процессы ее разрушения, а также имеют умеренный противоотечный эффект. Эта группа препаратов способствует скорейшему выведению продуктов распада, которые образуются при гибели хондроцитов (а значит, организм вырабатывает меньше ферментов, которые могут повредить здоровые клетки). Поэтому они особенно эффективны при совместном применении с блокаторами ферментов.
Другие
В последние годы для лечения артроза плечевого сустава используют также генно-инженерные препараты (например, очищенную плазму крови пациента). Чаще всего применяется плазмолифтинг, при котором плазму вводят локально в очаг дегенеративного процесса. Эта процедура стимулирует кровообращение и регенерацию хондроцитов.
Профилактика артроза плечевого сустава
Профилактика артроза плечевого сустава заключается в следовании простым правилам:
- поддерживать ежедневную физическую активность;
- следить за осанкой;
- соблюдать здоровый ортопедический режим при выполнении бытовых и профессиональных обязанностей, а также во время сна;
- обустроить рабочее место таким образом, чтобы минимизировать нагрузку на плечевые суставы;
- отказаться от вредных привычек;
- разнообразить питание и отказаться от нежелательных продуктов;
- сбавить массу тела, если присутствует избыточный вес;
- не допускать перегрузок, а при занятиях спортом – соблюдать щадящий режим;
- ежегодно посещать ортопеда или ревматолога для обследования.
Врачи утверждают, что большую роль в развитии артроза плечевого сустава играет несбалансированный, бедный питательными веществами рацион. Поэтому они рекомендуют минимизировать потребление жирных, соленых, сладких и острых продуктов, отказаться от консервов, полуфабрикатов и другой процессированной пищи. Удовлетворить потребности организма и, в первую очередь, суставов, помогут холодцы, свиные хрящи (уши, ноги), жирная рыба северных морей, орехи, свежие фрукты и овощи, цельные злаки, нежирное мясо, молочная продукция, яйца. Такая диета позволяет уменьшить симптомы артроза плечевого сустава даже в том случае, если патологический процесс уже начался.
Остеопороз плечевого сустава

Остеопороз плечевого сустава (ОПС) входит в группу неинфекционных заболеваний и протекает с разрушением хрящевой ткани, покрывающей суставы. Возможно слабое воспаление или полное его отсутствие. На начальных стадиях патология сопровождается незначительными болями. Прогрессирование болезни ведет к снижению функциональности плечевого сустава (ПС).
ОПС относится к региональному типу остеопороза. Это значит, что патологический процесс протекает не во всем теле человека, а локализуется исключительно в плечах. Как правило, возникает вследствие аутоиммунных и системных болезней, среди которых:
- рахит;
- ревматизм;
- склеродермия;
- красная волчанка.
Провокатором могут также стать болезни внутренних органов, включая печёночную недостаточность, общую интоксикацию организма и т.д. Нередко болезнь появляется в послеоперационный период или в результате травмирования соответствующей области. Злокачественные опухоли также являются причиной развития ОПС.
В большинстве случаев нарушение функционирования ПС попадает во внимание уже достаточно поздно. Его первым признаком выступает появление острой боли в плечевой зоне, которая также может носить хронический характер. Среди признаков может присутствовать онемение мягких тканей. С течением времени болевой синдром только усиливается.
Остеопороз плеча – что это?
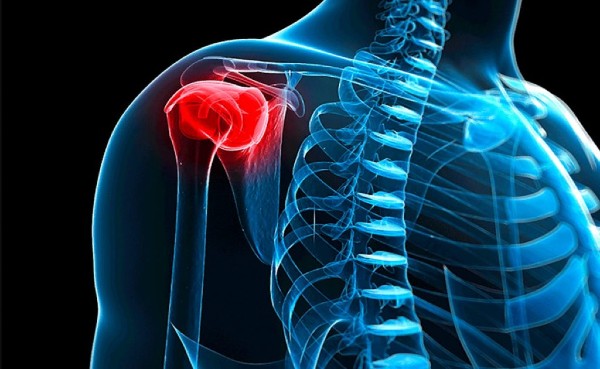
Патология представляет собой поражение головок костей, которое отрицательным образом сказывается на общем состоянии человека и непосредственно на подвижности самого сустава. Она носит хронический дегенеративный характер и поражает хрящевую ткань. Основным проявлением является боль и появления чувства скованности во время движения. Под воздействием патологии образуется аномально пористая кость, похожая на губку.
Заболевание достаточно распространено. По данным Всемирной организации здравоохранения оно поражает около 10% населения разных стран земного шара. Несмотря на то, что ОПС не может обернуться инвалидностью, он все равно несёт серьёзную опасность для человека. Если его не лечить, то впоследствии наступит утрата функции ведущей руки. Это повлечёт за собой профессиональную непригодность и большое количество сложностей в повседневной жизни.
Чем раньше будет выявлен остеопороз сустава плеча, тем проще будет его вылечить и тем самым обезопасить себя от нежелательных осложнений и последствий. В некоторых запущенных случаях встаёт вопрос о замене поражённого сустава на эндопротезы.
Для болезни характерно снижение плотности костей и уменьшение их минерализации. Это приводит к тому, что костная масса становится хрупкой, и угроза переломов и смещения обломков костей возрастает. В процессе разрушения задействованы только кости, которые формируют плечевой сустав. Патологическое поражение может затронуть суставную ямку лопатки и головку плечевой кости.
Причины возникновения
Патология развивается постепенно. На ранних стадиях человек ощущает лёгкие боли и дискомфорт. Однако с течением времени костная головка и суставная впадина лопатки подвергаются дегенеративным изменениям под воздействием механической или функциональной перегрузки. Прогрессирование заболевания приводит к потере хрящом упругости и эластичности. Как итог, подвижность сустава нарушается.
С течением времени все больше окружающих тканей подвергаются дегенерации, и болевые ощущения становятся более сильными, их характер из периодического перетекает в постоянный. Данное состояние может быть спровоцировано:
- травмами;
- патологическими процессами в опорно-двигательном аппарате;
- избыточным весом;
- болезнями щитовидной или паращитовидной железы;
- с боем в работе печени и почек;
- нарушенным обменом веществ;
- злоупотреблением алкоголем и наркотическими веществами;
- низкой физической активностью.
Наследственная предрасположенность и возрастные изменения в организме также относятся к факторам, влияющих на развитие ОПС. К последним относится изменение гормонального фона у женщин, в связи с чем заболевание у них прогрессирует с большей скоростью, чем у мужчин. Кальций перестаёт усваиваться организмом по причине снижения уровня эстрогенов.
Симптомы остеопороза плечевого сустава
 Симптомы остеопороза плечевого сустава на ранних стадиях его развития практически отсутствуют. Именно поэтому чаще всего о заболевании становится известно во время перелома.
Симптомы остеопороза плечевого сустава на ранних стадиях его развития практически отсутствуют. Именно поэтому чаще всего о заболевании становится известно во время перелома.
По мере развития ОПС человек начинает чувствовать острые болевые ощущения в области плеча и онемение повреждённой области, сопровождающееся нарушением двигательной активности сустава. Прогрессирование болезни приводит к тому, что человек теряет способность выполнять обычные движения и полноценно трудиться. Его вес снижается, а утомляемость возрастает.
Среди ключевых симптомов заболевания следует отметить:
- Хруст, который можно отличить от физиологического более грубым звучанием.
- Боль, интенсивность и продолжительность которой определяется масштабом и степенью поражения. Болезненные ощущения возникают по причине разрастания остеофитов, потери гладкости суставными поверхностями и деформации костей.
- Деформация. Сначала изменяются контуры только сустава, а после – и самой руки. Данный признак характерен для поздней стадии ОПС. Он свидетельствует о тотальном разрушении хряща и включении в патологический процесс мышц, связок и костей.
- Снижение подвижности, которое обусловлено патологическими разрастаниями в суставе и появлением в нем частиц разрушенного хряща.
- Отёчность.
Степени
Специалисты выделяют три степени ОПС, для каждой из которых характерны конкретные симптомы и применяются определённые терапевтические тактики:
- Остеопороз плечевого сустава 1 степени описывается минимальной симптоматики или абсолютным ее отсутствием. Больного беспокоят кратковременные боли только при длительной или тяжёлой нагрузке, которые исчезают после отдыха. При проведении рентгена можно обнаружить субхондральный склероз поверхности суставов.
- Деформирующий остеоартроз (дао) плечевого сустава 2 степени остеопороз сопровождает усиливающейся болью, устранить которую помогают обезболивающие медикаменты. Рентгенограмма отображает чёткое сужение суставной щели, масштабные зоны разрушения хряща и разрастания остеофитов.
- Третья степень протекает с интенсивными болезненными ощущениями, которые носят перманентный характер. Сустав находится практически в неподвижном состоянии. На снимке отображается абсолютное разрушение ткани хряща, значительное изменение формы костных структур и множество остеофитов.
Лечение остеопороза плечевого сустава
Устранение проблем с костями, в том числе и терапия ОПС, входит в компетенцию ревматолога. При возникновении перелома следует обратиться за помощью к травматологу.
Цель терапевтического вмешательства при развитии патологии заключается в предотвращении переломов костей в результате потери костной массы за счет увеличения плотности и силы костной ткани. Стоит отметить, что даже выявление болезни на начальном этапе ее прогрессирования и своевременное лечение, проведённое грамотно, не приводит к полному выздоровлению пациента. Это значит, что в современных условиях абсолютное восстановление костей, ослабленных патологией, практически невозможно.
Терапия заболевания определяется степенью патологического поражения. Течение ее первых двух стадий может быть замедлено или остановлено в случае грамотно назначенных лекарственных средств. Если речь идет об обширном разрушении, то ситуацию можно будет исправить только посредством проведения хирургического вмешательства, в ходе которого будет произведена своеобразная «чистка» сустава.
Лечение остеопороза плечевого сустава требует комплексного подхода. Применение какого-либо одного его компонента окажется неэффективным. Для достижения положительного результата при борьбе с патологией нужно пройти несколько этапов:
- медикаментозная терапия;
- физиотерапия;
- ЛФК и массажи.
Препараты
Терапия болезни с применением лекарственных средств проводится с целью снижения выраженности симптоматики и регенерации хрящевой ткани. Она включает следующие медикаменты:
- Нестероидные препараты, обладающие противовоспалительным действием и направленные на блокировку воспалительных процессов и подавление боли. Могут быть назначены в форме мазей, таблеток, инъекций и свечей.
- Витамины группы В и спазмолитики, помогающие устранить мышечные спазмы.
- Блокаторы ферментов, способные частично приостановить разрушение хрящевой ткани.
- Кортикостероиды, которые показывают максимальную эффективность при введении средств пролонгированного действия в суставную полость.
- Медикаменты, стимулирующие микроциркуляцию. Оказывают опосредованное влияние на восстановительные процессы путем улучшения кровоснабжения поражённого участка.
- Хондропротекторы, принимать которые следует на протяжении длительного времени. Положительным образом сказываются на восстановлении хрящевой ткани.
Выбор конкретных препаратов, их дозировки и продолжительности курса производится лечащим врачом на основании состояния здоровья пациента, стадии развития болезни и иных факторов. Ни в коем случае не стоит заниматься самолечением или самостоятельным назначением и тем более приёмом лекарственных средств. Это может усугубить состояние, ускорить процесс разрушения сустава и стать причиной возникновения нежелательных побочных эффектов.
Физиотерапия
Как лечить остеопороз плечевого сустава? С этой целью могут быть применены физиотерапевтические методики, которые способствуют облегчению течения ОПС и усилению эффекта от приёма медикаментозных средств. Особую эффективность показали нижеперечисленные методы:
- Ударно-волновое лечение. Основой метода является разрушающее воздействие акустических волн конкретной частоты на остеофиты. Как итог, движение поражённого сустава облегчается.
- Магнитотерапия, которая оказывает обезболивающее и противовоспалительное действие, а также повышает микроциркуляцию и стимулирует восстановление ткани хрящей.
- Фонофорез и электрофорез, предполагающие введение хондропротекторов и болеутоляющих препаратов в ткани посредством электрических импульсов или ультразвука. Метод обеспечивает улучшение усвоения медикаментов.
Базой воздействия ультразвука на ПС является устранение болевого синдрома. Переменный ток поступает в зону патологического поражения через пластинки излучателя. Продолжительность манипуляции не превышает десяти минут. В случае интенсивных болей показан электрофорез с новокаином.
Терапия с применением парафина также проводится с целью снятия болезненных ощущений. Парафиновую аппликацию накладывают на плечо. Поверх нее помещают тёплую ткань или клетку.
Все физиотерапевтические манипуляции при ОПС проводятся не только для борьбы с болями, но и в целях уменьшения иных неприятных проявлений болезни, которые снижают качество жизни. Физиотерапия стимулирует укрепление и регенерацию костных тканей.
Как и любые другие терапевтические методики, физиотерапия должна проводиться по назначению и под строгим контролем лечащего врача. Дело в том, что данный лечебный метод помогает бороться с проявлением симптоматики только в спокойный период течения заболевания. Что же касается его острой формы, то проведение данного лечения может стать причиной усугубления болей.
Диета
Состояние больного остеопорозом плечевого сустава, симптомы и лечение которого описаны выше, может быть облегчённо соблюдением диеты. Она в комплексе с иными лечебными методиками является привлекательной по причине немедикаментозного терапевтического действия.
На сегодня научно доказана важная роль простагландинов в механизме зарождения и прогрессирования воспаления. Следование определённой схемы питания может оказывать влияние на выработку простагландинов и антител во время развития ОПС.
Специалисты рекомендуют полный отказ от алкоголя и кофеина. Если невозможно полностью отказаться от курения, то следует по крайней мере сократить количество выкуриваемых сигарет до минимума. В рацион должны быть непременно включены продукты, обогащенные кальцием. Также необходимо следить за тем, чтобы с пищей в организм поступал магний, фосфор, витамин Д, медь, фолиевая кислота и витамины группы A, B, C.
Потребление пищи должно быть дробным, раздельным на 4 приёма в день порциями малых или средних размеров. Важно соблюдать расписание при приёме пищи (есть в одно и то же время).
Суточная доза потребляемого белка не должна превышать 150 грамм, для того чтобы не перегружать желудочно-кишечный тракт. Получить требуемую дозу витамина Д можно, прогуливаясь под не ярким солнцем ежедневно в течение получаса.
Рекомендуется минимизировать суточную дозу потребляемой поваренной соли, а также ограничить употребление в пищу копченых и острых блюд, молочного шоколада и сдобы.
Комплекс упражнений при остеопорозе плечевого сустава, проводимых в строгом соответствии с рекомендациями и назначениями специалиста, направлен на регенерацию двигательной способности сустава.
Пациенту назначаются общеукрепляющие физические нагрузки, которые рекомендуется соблюдать с удалением особого внимания рукам и плечевой области. Высокую эффективность показали вращательные движения верхними конечностями, которые нужно выполнять в медленном темпе.
Упражнения должны проходить без резких движений и использования каких-либо видов утяжелителей. Продолжительность одного курса лечебной физкультуры не должна быть более часа.
ЛФК при ОПС проводится только в течение периода ремиссии, когда воспаление и боль минимальны или устранены. Занятия во время обострения болезни чреваты не только усилением болезненных ощущений, но и ухудшением состояния поражённой области. Будет лучше отказаться от выполнения упражнений, которые производят большие нагрузки на повреждённые суставы.
Занятиям любыми упражнениями, включая разработку плечевого сустава после парализации с остеопорозом, должна обязательно предшествовать консультация с грамотным специалистом. Категорически запрещено самостоятельно отдавать предпочтение тому или иному комплексу упражнений. Не соблюдение данного пункта может грозить причинением существенного вреда здоровью человека.
Профилактика
Первым шагом в профилактике заболевания является своевременное обращение к высококвалифицированному специалисту. Это необходимо сделать уже при появлении первого дискомфорта и незначительных болей в суставах. Людям, которые входят хотя бы в одну из групп риска, нужно ежегодно проходить профилактическую денситометрию и сдавать кровь на анализ содержания в ней кальция. Данный анализ также следует сдавать на регулярной основе в случае прохождения продолжительного лечения с применением глюкокортикостероидов и гормонов.
К профилактическим мероприятиям также относится отказ от злоупотребления алкогольными напитками, соблюдение правильного питания с включением в рацион продуктов, богатых кальцием, а также регулярные занятия спортом и легкой гимнастикой. Обязательно стоит уделять внимание весу, и не допускать появления лишних килограммов. Потребление кофеиносодержащих напитков также должно быть ограничено, а по возможности и вовсе исключено. Положительное влияние также окажут постоянные прогулки на солнце в разумных пределах и с соблюдением правил безопасности.
Остеопороз — взгляд эндокринолога

Остеопороз – взгляд эндокринолога
На консультацию к эндокринологу пациент с подозрением на остеопороз или с уже имеющимся заболеванием чаще попадает по рекомендации врача – терапевта, гинеколога или хирурга. Редко когда кто-то обращается самостоятельно. Среди пациентов, да и среди врачей иногда, существует недооценка реальных масштабов этого заболевания.
Немного тревожной статистики:
Согласно отчёту Международного фонда остеопороза (IOF:Osteoporosis in the assessment of fracture risk, 2006), после 50 лет данное заболевание диагностируется у каждой 3 женщины, каждого 5 мужчины. Из них 24% женщин и 33%мужчин умирают в течение первого года после перелома шейки бедра.
В России 14 млн. человек, а это 10% населения нашей страны, страдают остеопорозом. Еще 20 млн. человек имеют остеопению – состояние, при котором уменьшается минеральная насыщенность и масса костной ткани. Таким образом, в России в группу потенциального риска остеопоротических переломов входит 34 млн. жителей. При этом каждую минуту в стране у людей старше 50 лет происходит 7 переломов позвонков, каждые 5 минут – перелом шейки бедра.
Согласно статистическим данным, 10% потери минеральной плотности костной ткани в телах позвонков приводят к увеличению риска их переломов в 2 раза, а такое же снижение в бедренной кости приводит к увеличению риска перелома дистального отдела бедренной кости в 2,5 раза.
После перенесённого остеопоротического перелома риск последующих переломов составляет до 86%. Большинство пациентов после перенесённого остеопоротического перелома, не получают терапию (по данным Российской ассоциации остеопороза).
Остеопороз занимает 4-е место в списке заболеваний приводящих к летальному исходу после сердечно-сосудистых заболеваний, сахарного диабета и онкологических заболеваний.
Остеопороз – это заболевание, при котором кости становятся очень тонкими, а самое главное очень хрупкими, и именно по этой причине увеличивается риск переломов. Основная задача врача – уменьшить или предотвратить риск переломов!
Костная ткань является обновляющейся структурой, так как в ней происходят ежедневные микротравмы, которые организм успешно устраняет. Это происходит благодаря костному ремоделированию, процесс которого состоит из резорбции (разрушения, рассасывания) и костеобразования. При остеопорозе эти процессы нарушаются.
До 16 лет происходит пик набора костной массы (в этот период формирование кости преобладает над резорбцией).
В 30-50 лет формирование кости и резорбция происходят одинаковыми темпами.
У людей старше 50 лет резорбция начинает превышать формирование ткани.
Недооценка опасности заболевания связана и с бессимптомны началом остеопороза. Человек обычно сначала никак не ощущает эти процессы. Существует даже такой штамп: «Остеопороз – молчаливый убийца». Мы узнаем о наличии остеопороза обычно тогда, когда происходит первый перелом. Который может случиться при минимальной травме, поднятии тяжести.
Существует несколько неспецифичных признаков остеопороза:
- изменение осанки
- боли в поясничном и грудном отделе позвоночника при длительной статической нагрузке
- старческая сутулость
- уменьшение роста
- явления пародонтоза
Остеопороз может быть первичным, связанным с менопаузой или сенильный (старческий). И вторичным, связанным с различными заболеваниями: эндокринными, ревматическими, заболеваниями почек и пищеварительной системы, заболеваниями крови.
Примерно в 40-60% случаев остеопороза у мужчин имеет вторичную природу.
У женщин 85% приходится на постменопаузальный остеопороз. Причин много, поэтому и лечением остеопороза могут заниматься врачи различных специальностей -терапевты, невропатологи, ревматологи и эндокринологи.
ФАКТОРЫ РИСКА ОСТЕОПОРОЗА И ПЕРЕЛОМОВ
- Предшествующие переломы
- Возраст 65 лет и старше
- Пол – женщины имеют более высокий риск
- Наследственность (семейный анамнез остеопороза)
- Масса тела (низкая масса тела это индикатор низкой минеральной плотности кости и показатель более высокого риска переломов, в частности шейки бедра.
- Гипогонадизм (дефицит половых гормонов как у женщин, так и у мужчин)
- Курение
- Недостаточное потребление кальция
- Дефицит витамина Д
- Злоупотребление алкоголем
- Сахарный диабет 2 типа
- Ревматоидный артрит
- Целиакия
- Глюкокортикоиды (системный приём ГК более 3-х месяцев – один из ключевых факторов риска остеопороза)
- Падение – независимый фактор риска
ОБСЛЕДОВАНИЕ ПАЦИЕНТА ПРИ ПОДОЗРЕНИИ НА ОСТЕОПОРОЗ
- DXA денситометрия (исследование позвоночника и проксимального отдела бедренной кости)
- Кальций и фосфор сыворотки
- Витамин D[25(OH)D3] в сыворотки крови
- Щелочная фосфатаза
- Общий белок
- Клиренс креатинина
ГРУППЫ ПРЕПАРАТОВ ДЛЯ ЛЕЧЕНИЯ ОСТЕОПОРОЗА
Одной из основных задач терапии остеопороза является предотвращение переломов, что достигается увеличением плотности костной ткани на фоне лечения, а также улучшением качества костной ткани. Кроме того, применение немедикаментозных методов, таких как профилактика падений, отказ от вредных привычек, диета, адекватная физическая активность, образовательные программы, являются важными составляющими в лечении и профилактики остеопороза.
В настоящее время для лечения остеопороза возможен и необходим индивидуальный подбор как таблетированных, так и инъекционных препаратов из различных групп. Составляющей частью любой схемы лечения является приём витамина Д и препаратов кальция, но не ограничивается им.
ГРУППЫ ПРЕПАРАТОВ ДЛЯ ЛЕЧЕНИЯ ОСТЕОПОРОЗА
- БИСФОСФОНАТЫ
- Паратиреоидный гормон (Терипаратид)
- Ингибиторы RANKL –Деносумаб
- Стронция ранелат
- Менопаузальная гормональная терапия (по показаниям)
- Селективные модуляторы эстрагеновых рецепторов
- Кальцитонин
Необходимо помнить, что лечение данного заболевания длительное, требующее обоюдного участия и врача и пациента.
1. Клинические рекомендации по профилактике и ведению больных с остеопорозом.Издание 2-ое дополненное/под редакцией проф.О.М.Лесняк; Российская ассоциация по остеопорозу.-Ярославль: ИПК «Литера»,-2014.-24 с
2. М. И. Ярмолинская. Постменопаузальный остеопороз. Клиника, диагностика, профилактика, лечение. Учебное пособие. Москва: издательство «Серебряные нити»,2014.-60с
3. FRAX способ оценки риска переломов ВОЗ, Health Organization Collaboraing Centre for Metabolic Bone Diseases,University of Sheffield,UK.
Артроз плечевого сустава
Боли в плече могут появляться постепенно и значительно снижать качество жизни больного. Чтобы выяснить, почему болит плечо, нужно обратиться к врачу и пройти полное обследование. Чаще всего причиной таких болей является артроз плеча.
Заболевание требует длительного адекватного лечения, назначить которое может только опытный специалист. В клинике «Парамита» в Москве есть опыт лечения таких болезней.
Что это такое?
Плечевой артроз – это длительно протекающее, постоянно прогрессирующее обменно-дистрофическое заболевание, приводящее к постепенному разрушению суставного хряща, защитному разрастанию костной ткани с деформацией сустава и утратой его функции.
Широкий спектр движений руки обеспечивается синхронным взаимодействием суставов плечевого комплекса:
- плече-лопаточным или просто плечевым;
- акромиально-ключичным – между ключицей и акромиальным отростком лопатки;
- грудино-ключичным – между грудиной и ключицей.
Плечевой сустав очень подвижен, что обеспечивается выпуклой головкой плечевой кости и относительно плоской суставной ямкой лопатки. Сустав укреплен сухожилиями мышц верхней конечности, сверху над ним расположена клювовидно-акромиальная связка. Не слишком надежное укрепление позволяет сочленению двигаться в разных направлениях, но при этом повышает риск травмирования.
Код плечевого артроза по Международной классификации болезней 10-го пересмотра (МКБ-10) – М19 (другие виды артрозов). Лечение плечевого артроза должно начинаться как можно раньше. Но успешно лечить можно и запущенные стадии болезни.
Причины артроза плеча
Основные причины плечевого артроза:
- последствия острых травм – вывихов, подвывихов, внутрисуставных переломов, ушибов;
- постоянное длительное микротравмирование, связанное с профессией или спортивными нагрузками;
- перенесенные острые и хронические инфекционно-воспалительные и аутоиммунные процессы в плечевом суставе – острые гнойные артриты, хронические ревматоидные, псориатические и др. артриты;
- на фоне хронического воспалительного процесса в околосуставных тканях – плечелопаточного периартрита, приводящего к нарушению кровообращения и питания хрящевой ткани;
- метаболические (обменные) суставные нарушения – подагрический артрит;
- гормональные нарушения;
- врожденные аномалии развития (дисплазии) – например, суставных поверхностей сочленений плеча.
Под действием любой из этих причин (иногда сразу нескольких) нарушается состав и объем суставной жидкости, питающей хрящевую ткань сустава. Хрящ постепенно уменьшается в объеме, растрескивается, теряет свои амортизационные свойства. Это приводит к травмированию кости, ее разрастанию по краям суставных поверхностей, деформации сустава и снижению функции. В суставной полости периодически возникает воспаление синовиальной оболочки – синовит. Из-за синовитов артрозы называют остеоартрозами или остеоартритами – в зависимости от того, какой процесс преобладает (воспалительный или обменно-дистрофический). В результате воспаления и некроза кости от нее отделяются небольшие частички ткани – секвестры или суставные мыши.
- по микротравмированию – кузнецы, шахтеры, теннисисты, штангисты, метатели диска;
- по острым травмам – гимнасты, легкоатлеты, цирковые артисты;
- лица с отягощенной наследственностью;
- лица, страдающие любыми хроническими заболеваниями суставов.
Симптомы артроза плечевого сустава
Заболевание начинается постепенно, исподволь. Скорость его прогрессирования зависит от вызвавшей причины, общего состояния больного и его наследственности.
Первые признаки
Начальные симптомы артроза плечевого сустава можно и не заметить, особенно, если они протекают на фоне какого-то уже имеющегося заболевания плеча. Это незначительные, возникающие периодически, в основном, после нагрузки, болевые ощущения, дискомфорт при движении сустава. Боли в области левого сустава можно спутать с сердечными болями. Они быстро проходят, но обращать на них внимание стоит.
Явные симптомы
Боли нарастают, после нагрузок проходят не сразу. Появляются ночные боли, а также боли, связанные с переменой погоды. Болезненными становятся движения в руке, они сопровождаются характерным хрустом. Утром или при продолжительном нахождении в определенном положении появляется скованность движений, чтобы ее снять необходимо подвигаться. Болевой синдром может локализоваться не только в области плеча, но также иррадиировать в руку, в шею и верхнюю часть спины.
Периодически сустав отекает, появляется легкое покраснение кожи над ним, усиливается болезненность, она становятся постоянной. Может слегка повышаться температура тела. Это признак синовита – асептического (без наличия инфекции) воспаления синовиальной оболочки. Если в организме есть очаги инфекции (кариозные зубы, заболевания ЛОР-органов и др.), то по кровеносным и лимфатическим сосудам она может попадать в сустав, вызывая гнойный воспалительный процесс. При этом может появляться высокая лихорадка, головная боль, резко нарушаться общее состояние.
Сочетание дегенеративно-дистрофического и воспалительного процессов в суставе постепенно приводит к стойкой утрате функции конечности и постоянным болям.
Опасные симптомы
Есть ряд симптомов артроза плечевого сустава, сигнализирующих о том, что нужно срочно обращаться за медицинской помощью. Это:
- появление отека и покраснения тканей в областисустава, повышение температуры;
- ноющие боли в суставе, сопровождаются изменением его формы;
- суставные боли отдают в руку, шею или спину;
- невозможен прежний объем движений в руке, даже просто ее поднятие вызывает сильную боль.
Чем опасен артроз плеча
При отсутствии медицинской помощи плечевой артроз опасен неуклонным прогрессированием с развитием постоянного болевого синдрома, снижением функции конечности и различными, иногда опасными для жизни, осложнениями.
Степени артроза плечевого сустава
Выделяют три степени артроза плечевого сустава:
- Артроз плечевого сустава 1 степени – начальная стадия. Все симптомы проявляются незначительно и в основном после нагрузки. На рентгене иногда видно небольшое сужение суставной щели, но чаще и его нет. Выявить небольшие нарушения в хрящевой ткани на этой стадии можно только с помощью магнитно-резонансной томографии (МРТ).
- Артроз плечевого сустава 2 степени – прогрессирующая стадия. Плечо болит постоянно, боли усиливаются при движениях руки, отдают вниз (в локоть, предплечье, кисть) или в шею, спину, под лопатку. Возникают трудности с функционированием конечности, периодически развиваются признаки синовита. На рентгене суставная щель значительно сужена, по краям суставных поверхностей видны костные разрастания (остеофиты), костная ткань уплотнена (остеосклероз).
- Артроз плечевого сустава 3 степени – запущенная стадия. Боли в суставе сильные, постоянные, при движении руки выраженный хруст. Объем движений ограничен, иногда из-за боли рука полностью неподвижна. Сустав деформирован, что иногда приводит к ущемлению нервов и кровеносных сосудов. На рентгене: суставной щели практически не видно, значительные костные разрастания с деформацией сустава, выраженный склероз и некроз костной тканей, суставные мыши.
Возможные осложнения
Если не лечить заболевание или лечить его самостоятельно народными средствами, то повышается риск развития таких осложнений, как:
- значительная деформация и ограничение суставной подвижности;
- вывихи, подвывихи и внутрисуставные переломы при незначительных травмах или резких движениях;
- разрывы окружающих сустав сухожилий мышц и связок – они атрофируются и легко разрываются;
- асептический некроз головки плечевой кости с полным разрушением сочленения и утратой его функции;
- гнойно-септические осложнения при попадании в суставную полость инфекции из других очагов.
Что делать при обострении
Обострения патологического процесса обычно связаны с повышенными нагрузками на конечность или с развитием воспаления – синовита. При этом сустав болит сильнее, появляется небольшая отечность, повышается температура тела. В таких случаях стоит придерживаться следующего алгоритма самопомощи:
- вызвать врача на дом;
- принять внутрь таблетку одного из обезболивающих средств (Парацетамол 500 мг, Кеторол 10 мг, Найз 100 мг);
- нанести на кожу в области больного сустава обезболивающую мазь (гель, крем – Диклофенак, Быструмгель и др.);
- подвязать больную руку при помощи повязки-косынки – это уменьшит нагрузку;
- принять возвышенное положение – сесть, подложив под спину подушку – это уменьшит отек тканей.
Виды артроза плеча
По разным критериям заболевание делят на отдельные виды.
По причинам заболевания
В соответствии с этим критерием выделяют первичные и вторичные остеоартрозы. Первичный плечевой артроз является в основном результатом возрастных изменений и развивается после 50 лет. Но иногда болезнь начинается и в молодом возрасте, но причину ее начала установить не удается. В таком случае говорят о первичном идиопатическом артрозе плеча. Не последнюю роль в его развитии играет наследственная предрасположенность: наличие аналогичного заболевания у кого-то из близких родственников.
Вторичный артроз плечевого сустава развивается после травм и перенесенных заболеваний, но отягощенная наследственность имеет значение и здесь: у одного человека даже незначительная травма или перенесенный острый артрит может привести к развитию артроза, у другого же более значительные повреждения заканчиваются без последствий.
По особенностям течения
Выделяют деформирующий артроз плеча, отличающийся быстрым прогрессированием костных деформаций. Особенностью этого вида заболевания является изменение формы сустава и частое ущемление расположенных рядом кровеносных сосудов и нервов. Сдавливание сосудов приводит к нарушению кровообращения и быстрому прогрессированию дегенеративно-дистрофических нарушений, а сдавливание нервов – к нарушениям чувствительности конечности и сильным болям по ходу периферических нервов.
По происхождению
Посттравматический артроз плеча – симптомы и лечение этого заболевания имеют свои особенности, связанные с травматическим поражением определенных суставных структур. Обменно-дистрофические изменения происходят после внутрисуставных переломов, вывихов, подвывихов, разрывов связок, сухожилий и просто ушибов. Травмы возникают от удара по суставу или при падении на бок с приведенной рукой. Разрыв суставной капсулы с вывихом обычно происходит при падении на отведенную руку.
Часто после небольшой травмы человек долго не замечает первых признаков артроза и обращается за медицинской помощью уже на второй стадии заболевания. Значительные травмы требуют длительного восстановительного лечения и артроз, как правило, начинает лечиться уже на ранних стадиях.
Плечевой артроз после перенесенных воспалительных заболеваний – симптомы и течение такой патологии зависят от основного заболевания. Плече-лопаточное сочленение часто поражается при псориатическом артрите, артроз при этом развивается в одном суставе, формируется медленно, но с трудом поддается лечению. При ревматоидном артрите поражаются оба плеча, артроз развивается волнообразно с частым чередованием обменно-дистрофических и воспалительных процессов.
По распространению
Поражаться может только один левый или правый сустав и тогда говорят о моноартрозе. Одновременное поражение двух (левого и правого) плече-лопаточных сочленений носит название олигоартроза.
Артрозы других сочленений плечевого комплекса
Акромиально-ключичный артроз – чаще всего имеет посттравматическое происхождение. Развивается на фоне поднятия тяжестей руками выше горизонтали. Сопровождается болями при поднятии руки. При разрастании остеофитов на суставных поверхностях может появляться импинджмент-синдром – ущемление сухожилий и мышц плеча между головкой плечевой кости и акромионом лопатки во время вращения и отведения плеча. Это ускоряет прогрессирование артроза и снижение функции руки.
Хруст в суставах – когда стоит беспокоиться




