Описание препарата СОРИТМИК (SORITMIC)






Форма выпуска, состав и упаковка
Таблетки белого или почти белого цвета, плоскоцилиндрические, со скошенными краями и риской; риска для деления на равные дозы.
| 1 таб. | |
| соталола гидрохлорид | 80 мг |
Вспомогательные вещества: лактоза моногидрат, крахмал кукурузный, целлюлоза микрокристаллическая, повидон, натрия крахмала гликолат (тип А), магния стеарат.
10 шт. – блистеры из пленки ПВХ/ПВДХ/алюминиевой фольги (2) – пачки картонные (потребительская упаковка).
 таб. 160 мг: 20 шт.
таб. 160 мг: 20 шт.
Рег. №: 9424/10/12/15/20/20 от 02.11.2020 – Срок действия рег. уд. не ограничен
Таблетки белого или почти белого цвета, плоскоцилиндрические, со скошенными краями и риской; риска для деления на равные дозы.
| 1 таб. | |
| соталола гидрохлорид | 160 мг |
Вспомогательные вещества: лактоза моногидрат, крахмал кукурузный, целлюлоза микрокристаллическая, повидон, натрия крахмала гликолат (тип А), магния стеарат.
10 шт. – блистеры из пленки ПВХ/ПВДХ/алюминиевой фольги (2) – пачки картонные (потребительская упаковка).
Фармакологическое действие
Фармакокинетика
Показания к применению
Режим дозирования
При приеме внутрь начальная доза – по 40 мг 2-3 раза/сут. При в/в введении разовая доза – 20 мг.
Максимальные дозы:
- при приеме внутрь – 480 мг/сут. В случае необходимости повторного в/в введения суммарная доза составляет 1.5 мг/кг.
Побочные действия
Со стороны ЦНС и периферической нервной системы:
- повышенная утомляемость, слабость, головокружение, головная боль, сонливость или бессонница, кошмарные сновидения, депрессия, беспокойство, спутанность сознания или кратковременная потеря памяти, галлюцинации, астения, миастения, парестезии в конечностях (у больных с синдромом перемежающейся хромоты и синдромом Рейно), тремор.
Со стороны сердечно-сосудистой системы:
- синусовая брадикардия, сердцебиение, нарушение проводимости миокарда, AV-блокада (вплоть до развития полной поперечной блокады и остановки сердца), аритмии, ослабление сократимости миокарда, развитие (усугубление) хронической сердечной недостаточности, снижение АД, ортостатическая гипотензия, проявление ангиоспазма (усиление нарушения периферического кровообращения, похолодание нижних конечностей, синдром Рейно), боль в груди;
- в редких случаях – усиление приступов стенокардии, желудочковая пароксизмальная тахикардия типа “пируэт” (риск развития выше при сочетанном приеме лекарственных средств, удлиняющих интервал QT, или гипокалиемии).
Со стороны органов чувств:
- в отдельных случаях – нарушение остроты зрения, уменьшение секреции слезной жидкости, сухость и болезненность глаз, кератоконъюнктивит.
Со стороны пищеварительной системы:
- сухость слизистой оболочки полости рта, тошнота, рвота, боли в эпигастральной области, метеоризм, запоры или диарея, нарушения функции печени (темная моча, желтушность склер или кожи, холестаз), изменения вкуса, изменение активности печеночных ферментов, концентрации билирубина.
Со стороны дыхательной системы:
- заложенность носа, ринит, затруднение дыхания, ларинго- и бронхоспазм.
Со стороны эндокринной системы:
- гипергликемия (у больных инсулиннезависимым сахарным диабетом), гипогликемия (у больных, получающих инсулин, либо при строгом соблюдении диеты), гипотиреоидное состояние.
Аллергические реакции :
- зуд, кожная сыпь, крапивница.
Дерматологические реакции:
- усиление потоотделения, гиперемия кожи, экзантема, алопеция, псориазоподобные кожные реакции, обострение симптомов псориаза.
Со стороны системы кроветворения:
- тромбоцитопения (необычные кровотечения и кровоизлияния), агранулоцитоз, лейкопения.
Прочие:
- боль в спине, артралгия, ослабление либидо, снижение потенции, синдром отмены (усиление приступов стенокардии, повышение АД).
Противопоказания к применению
Применение при беременности и кормлении грудью
Применение при беременности, особенно в I триместре, возможно только по строгим показаниям, после тщательной оценки соотношения предполагаемой пользы для матери и потенциального риска для плода.
Соталол может оказывать отрицательное влияние на плод:
- внутриутробная задержка роста, гипогликемия, брадикардия.
В случае проведения терапии соталолом при беременности его следует отменить за 48-72 ч до предполагаемого срока родов (из-за возможности развития брадикардии, артериальной гипотензии, гипокалиемии и угнетения дыхания у новорожденного).
Применение соталола в период лактации противопоказано.
Применение при нарушениях функции печени
C осторожностью применяют при печеночной недостаточности.
Применение при нарушениях функции почек
C осторожностью применяют при хронической почечной недостаточности. Пациентам с почечной недостаточностью требуется коррекция режима дозирования.
Применение у пожилых пациентов
C осторожностью применяют у пациентов пожилого возраста.
Применение у детей
C осторожностью применяют у детей (эффективность и безопасность не определены).
Особые указания
C осторожностью применяют при хронической сердечной недостаточности, феохромоцитоме, печеночной недостаточности, хронической почечной недостаточности, синдроме Рейно, при миастении, тиреотоксикозе, депрессии (в т.ч. в анамнезе), псориазе, гипокалиемии, удлинении интервала QT, у пациентов пожилого возраста, у детей (эффективность и безопасность не определены).
С особой осторожностью применяют при указаниях в анамнезе на аллергические реакции, а также на фоне проведения десенсибилизирующей терапии, т.к. соталол повышает чувствительность к аллергенам.
Лечение проводят под контролем ЧСС, АД, ЭКГ. При выраженном снижении АД или урежении ЧСС суточную дозу следует уменьшить. Пациентам с почечной недостаточностью требуется коррекция режима дозирования.
При завершении курса лечения дозу соталола следует снижать постепенно.
При внезапной отмене клонидина на фоне приема соталола возможно резкое повышение АД.
За несколько дней до проведения наркоза необходимо прекратить прием соталола или подобрать средство для наркоза с минимальным отрицательным инотропным действием.
Влияние на способность к вождению автотранспорта и управлению механизмами
В период лечения следует воздерживаться от занятий потенциально опасными видами деятельности, требующими повышенного внимания и быстроты психомоторных реакций.
Лекарственное взаимодействие
При одновременном применении с антиаритмическими препаратами I класса возможно выраженное расширение комплекса QRS. Повышается риск развития желудочковой аритмии.
При одновременном применении с антиаритмическими препаратами III класса возможно выраженное увеличение продолжительности интервала QT.
При одновременном применении с блокаторами кальциевых каналов и гипотензивными средствами, транквилизаторами, снотворными средствами, трициклическими антидепрессантами, барбитуратами, фенотиазинами, опиоидными анальгетиками, диуретиками, вазодилататорами возможно значительное снижение АД.
При одновременном применении со средствами для ингаляционного наркоза повышается риск угнетения функции миокарда и развития гипотензии.
При одновременном применении с амиодароном возможны артериальная гипотензия, брадикардия, фибрилляция желудочков, асистолия.
При в/в введении соталола на фоне применения верапамила и дилтиазема существует риск значительного ухудшения сократимости и проводимости миокарда. Отмечается аддитивное угнетающее действие на синусовый и AV-узлы.
При одновременном применении с инсулинами, пероральными гипогликемическими препаратами, особенно при повышенной физической нагрузке, возможно снижение уровня глюкозы в крови или усиление симптомов гипогликемии.
При одновременном применении с клонидином описаны случаи парадоксальной артериальной гипертензии.
У пациентов, получающих бета-адреноблокаторы, в случае внезапной отмены клонидина возможно развитие тяжелой артериальной гипертензии. Полагают, что это связано с повышением содержания катехоламинов в циркулирующей крови и усилением их вазоконстрикторного действия.
При одновременном применении с нифедипином, антидепрессантами, барбитуратами, антигипертензивными препаратами возможно усиление гипотензивного эффекта соталола.
При одновременном применении с норадреналином, ингибиторами МАО возможна выраженная артериальная гипертензия.
При одновременном применении с резерпином, метилдопой, гуанфацином, сердечными гликозидами возможно развитие выраженной брадикардии и замедление проводимости.
При одновременном применении с фуросемидом, индапамидом, прениламином, прокаинамидом возможно аддитивное увеличение интервала QT.
При одновременном применении с цизапридом значительно увеличивается интервал QT вследствие аддитивного действия, риск развития желудочковой аритмии (в т.ч. типа “пируэт”).
При одновременном применении с эритромицином повышается риск развития желудочковой аритмии типа “пируэт”.
Соритмик


Состав и форма выпуска
Цены в аптеках
| Вещество | Количество |
|---|---|
| Соталол | 80 мг |
Цены в аптеках
| Вещество | Количество |
|---|---|
| Соталол | 160 мг |
- Фармакологические свойства
- Показания
- Применение
- Противопоказания
- Побочные эффекты
- Особые указания
- Взаимодействия
- Передозировка
- Условия хранения
- Диагнозы
- Рекомендуемые аналоги
- Торговые наименования
Фармакологические свойства
фармакодинамика. Соритмик — неселективный блокатор β-адренорецепторов, действующий на β1— и β2-адренорецепторы. Обладает выраженным антиаритмическим действием, механизм которого заключается в увеличении длительности потенциала действия и рефрактерного периода на всех участках проводящей системы сердца (ІІІ класс антиаритмических лекарственных средств). Снижает ЧСС и сократимость миокарда, уменьшает автоматизм синусного узла, замедляет AV-проводимость. Блокируя β2-адренорецепторы, повышает тонус гладких мышц бронхов, сосудов.
Фармакокинетика. После перорального применения 75–90% соталола гидрохлорида абсорбируется в пищеварительном тракте. Вследствие отсутствия эффекта первичного прохождения через печень абсолютная биодоступность составляет 75–90%. Время достижения Cmax в плазме крови — 2–3 ч. Объем распределения — 1,6–2,4 л/кг. Соталол не связывается с белками плазмы крови. 75–90% примененной дозы выводится почками в неизмененном виде, остальное — с калом. Почечный клиренс составляет 120 мл/мин. T½ — 10–20 ч. При почечной недостаточности он удлиняется до 42 ч, что требует снижения дозы препарата. Лекарственное средство выводится при гемодиализе.
Показания Соритмик
тяжелые симптоматические желудочковые нарушения сердечного ритма.
Симптоматические суправентрикулярные аритмии по типу тахикардии, требующие лечения:
- профилактика хронической фибрилляции предсердий после кардиостимуляции постоянным током;
- профилактика пароксизмальной фибрилляции предсердий.
Применение Соритмик
при лечении антиаритмическими средствами желудочковых аритмий, угрожающих жизни, начинать терапию, а также повышать дозы необходимо в условиях стационара при наличии оборудования для мониторинга и оценки вариабельности сердечного ритма.
Во время лечения контрольные исследования следует проводить с регулярными интервалами (например, с помощью стандартной ЭКГ с интервалом в 1 мес или длительной ЭКГ каждые 3 мес и в случае необходимости — ЭКГ при нагрузке).
Терапию следует пересмотреть, если отдельные параметры ухудшаются (например, увеличивается длительность QRS или удлиняется интервал Q–T свыше 25%, удлиняется интервал P–Q свыше 50% или повышается частота и тяжесть аритмий).
Тяжелые симптоматические желудочковые нарушения сердечного ритма. Начальная доза — 80 мг соталола 2 раза в сутки. Если эффективность терапии недостаточна, суточную дозу можно повысить до 80 мг соталола гидрохлорида 3 раза в сутки или до 160 мг соталола гидрохлорида 2 раза в сутки.
В случае недостаточной эффективности при лечении аритмий, угрожающих жизни пациента, суточная доза соталола гидрохлорида может быть повышена до 480 мг и распределена на 2–3 приема.
Назначение такой дозы требует оценки соотношения потенциальной пользы и риска относительно возможности возникновения тяжелых побочных реакций (особенно проаритмогенных эффектов).
Дозу рекомендуется повышать с интервалом не менее 2–3 дней.
Фибрилляция предсердий. Начальная доза соталола гидрохлорида составляет 80 мг 2 раза в сутки. В случае недостаточной эффективности суточную дозу можно повысить до 80 мг 3 раза в сутки. Эту дозу не следует превышать в случае пароксизмальной фибрилляции предсердий.
В случае недостаточной эффективности пациентам с хронической формой фибрилляции предсердий дозу можно повысить до максимальной 160 мг 2 раза в сутки.
Дозу рекомендуется повышать с интервалом не менее 2–3 дней.
Рекомендованные дозы при почечной недостаточности. Поскольку существует риск накопления соталола на фоне повторного применения у пациентов с нарушением функции почек, дозу таким пациентам следует корректировать в зависимости от клиренса креатинина, учитывая ЧСС (не ниже 50 уд./мин) и клиническую эффективность.
При тяжелой почечной недостаточности применение соталола гидрохлорида рекомендуется только при условии регулярного контроля ЭКГ и концентрации лекарственного средства в плазме крови.
Если клиренс креатинина >60 мл/мин, следует назначать рекомендованные дозы; при клиренсе креатинина 30–60 мл/мин рекомендуется снижение дозы на 50%; при клиренсе 10–30 мл/мин применять ¼ рекомендованной дозы; при клиренсе креатинина
Стрептомицин (Streptomycin)
Владелец регистрационного удостоверения:
Лекарственная форма
Форма выпуска, упаковка и состав препарата Стрептомицин
| Порошок для приготовления раствора для в/м введения | 1 фл. |
| стрептомицин | 500 мг |
500 мг – флаконы (50) – коробки картонные.
Фармакологическое действие
Антибиотик широкого спектра действия из группы аминоглнкозндов. Образуется в процессе жизнедеятельности лучистых грибов Streptomyces globisporus или других видов Streptomyces spp. В низких концентрациях оказывает бактериостатическое действие: проникая внутрь микробной клетки, связывается со специфическими белками-рецепторами на 30S субъединице бактериальной рибосомы, нарушая образование инициирующего комплекса “матричная РНК + 30S субъединица рибосомы”, что приводит к распаду полирибосом, вследствие этого возникают дефекты при считывании информации с ДНК, синтезируются неполноценные белки, что в итоге приводит к остановке роста и развития микробной клетки.
В более высоких концентрациях стрептомицин оказывает бактерицидный эффект (повреждает цитоплазматические мембраны, вызывая гибель микробной клетки).
Обладает широким спектром противомикробного действия. Активен в отношении Mycobacterium tuberculosis, большинства грамотрицательных бактерий (Escherichia coli, Klebsiella spp. (в т.ч. Klebsiella pneumoniae), Proteus spp., Salmonella spp., Shigella spp., Yersinia spp. (в т.ч. Yersinia pestis), Brucella spp., Francisella tularensis, Haemophilus ducreyi, Haemophilus influenzae, Neisseria gonorrhoeae, Neisseria meningitidis, некоторых грамположительных микроорганизмов (Staphylococcus spp., Corynebacterium diphtheriae). Умеренно активен в отношении Streptococcus spp. (в т.ч. Streptococcus pneumoniae), Enterococcus spp.
Вторичная устойчивость бактерий развивается быстро.
Стрептомицин неактивен в отношении анаэробных бактерий, Spirochaetaceae, Rickettsia spp., Pseudomonas aeruginosa.
Фармакокинетика
После в/м введения стрептомицин быстро и полностью всасывается из места инъекции. Распределяется во всех тканях организма. Связывание с белками плазмы низкое (0-10%). Не метаболизируется. T 1/2 – 2-4 ч. Выводится в неизмененном виде с мочой.
Показания активных веществ препарата Стрептомицин
Первичный туберкулез легких и других органов. Венерическая гранулема. Туляремия. Чума. Бруцеллез. Бактериальный эндокардит (только в сочетании с бензилпенициллином или с ванкомицином). Острые бактериальные кишечные инфекции, инфекции мочевыводящих путей (после установления чувствительности возбудителя).
Открыть список кодов МКБ-10
| Код МКБ-10 | Показание |
| A04.9 | Бактериальная кишечная инфекция неуточненная |
| A15 | Туберкулез органов дыхания, подтвержденный бактериологически и гистологически |
| A17 | Туберкулез нервной системы |
| A18 | Туберкулез других органов |
| A20 | Чума |
| A21 | Туляремия |
| A23 | Бруцеллез |
| A55 | Хламидийная лимфогранулема (венерическая) |
| I33 | Острый и подострый эндокардит |
| N39.0 | Инфекция мочевыводящих путей без установленной локализации |
Режим дозирования
Устанавливают индивидуально. Вводят в/м, интратрахеально, в виде аэрозолей, внутрикавернозно. Длительность лечения определяется формой и фазой заболевания.
При в/м введении суточная доза для взрослых составляет 0.5-1 г/сут, для детей – 10-20 мг/кг массы тела/сут.
Внутрикавернозно стрептомицин вводят путем инсуффляции в виде сухого вещества или инстилляции 10% раствора 1 раз/сут (только в условиях стационара).
Интратрахеально или в виде аэрозолей взрослым назначают по 0.5-1 г 2-3 раза в неделю.
Максимальные дозы: при в/м введении суточная доза для взрослых – 2 г, для детей – 1 г, для взрослых старше 40 лет или пациентов с массой тела менее 50 кг – 750 мг; при внутрикавернозном введении – 1 г (суммарно) независимо от числа каверн.
Побочное действие
Со стороны пищеварительной системы: тошнота, рвота, диарея, повышение активности АЛТ, ACT; гипербилирубинемия.
Со стороны нервной системы: ототоксичность (снижение слуха вплоть до необратимой глухоты, звон, гудение или ощущение заложенности в ушах), вестибулярные и лабиринтные нарушения (дискоординация, головокружение, тошнота, рвота, неустойчивость), амблиопия, головная боль, сонливость, слабость, периферический неврит, неврит лицевого нерва (ощущение жжения в области лица или полости рта, онемение, покалывание), редко – нейромышечная блокада при одновременном введении с миорелаксангами (затруднение дыхания, ночные апноэ, остановка дыхания), нейротоксичсскос действие (подергивание мышц, парестезии, эпилептические припадки, арахноидит, энцефалопатии).
Со стороны мочевыделительной системы: нефротоксичность (значительное увеличение или уменьшение частоты мочеиспускания, олигурия, полиурия, жажда, анорексия, тошнота, рвота).
Со стороны системы кроветворения: лейкопения, тромбоцитопения, панцитопепия, гемолитическая анемия.
Аллергические реакции: зуд. гиперемия кожи, сыпь, лихорадка, ангионевротический отек, анафилактический шок.
Местные реакции: гиперемия и боль в месте введения.
Со стороны кожи и подкожных тканей: эксфолиативный дерматит.
Со стороны лабораторных показателей: азотемия, эозинофилия.
Противопоказания к применению
Повышенная чувствительность к стрептомицину и другим аминогликозидам, в т.ч. в анамнезе; заболевания, связанные с воспалением VIII пары ЧМН, тяжелая форма сердечно-сосудистой недостаточности, тяжелая хроническая почечная недостаточность с азотемией и уремией; беременность, период лактации (грудного вскармливания).
С осторожностью: миастения, паркинсонизм, ботулизм, облитерирующий эндартеринт, сердечная недостаточность II-III степени, хроническая почечная недостаточность, дегидратация, нарушение мозгового кровообращения, склонность к кровоточивости; детский возраст, пожилой возраст.
Применение при беременности и кормлении грудью
Противопоказано применение при беременности и в период лактации. При необходимости применения в период лактации следует решить вопрос о прекращении грудного вскармливания.
Стрептомицин проникает через плацентарный барьер и может оказывать нефротоксическое действие на плод У грудных детей, матери которых получали стрептомицин при беременности, возможно развитие глухоты. Выделяется с грудным молоком.
Применение при нарушениях функции печени
Применение при нарушениях функции почек
Противопоказан при тяжелых формах почечной недостаточности с азотемией и уремией. С осторожностью следует применять при хронической почечной недостаточности; данной категории пациентов суточную дозу следует уменьшать.
Применение у детей
С осторожностью следует применять у детей – строго по показаниям, в рекомендуемых дозах и схемах. Детям до 1 года стрептомицин назначают только по жизненным показаниям.
Применение у пожилых пациентов
Особые указания
Стрептомицин может маскировать проявления сифилиса. При возможности смешанной инфекции необходимо ежемесячное проведение серологического анализа на протяжении 4 мес.
В период лечения стрептомицином необходимо не реже 1 раза в неделю контролировать функции вестибулярного и слухового аппаратов. При неудовлетворительных аудиометрических тестах дозу стрептомицина снижают или прекращают лечение.
Вероятность развития нефротоксичности увеличивается у больных с нарушением функции почек, а также при применении стрептомицина в высоких дозах или в течение длительного времени (у этой категории больных может потребоваться ежедневный контроль функции ночек). В период лечения необходимо не реже 1 раза в неделю контролировать функцию почек.
Стрептомицин изменяет нормальную флору кишечника с усилением роста Clostridium difficile, в связи с чем могут появиться различной степени выраженности длительная диарея, боль в животе, повышение температуры, интоксикация (слабость, тошнота, рвота), лейкоцитоз. Не следует применять лекарственные средства, тормозящие перистальтику кишечника.
Риски токсичности увеличиваются прямо пропорционально увеличению длительности терапии стрептомицином.
Внутрикавернозное введение стрептомицина не рекомендуется при незаращении плевральной полости в месте введения катетера и в случае прикорневой локализации каверн.
При отсутствии положительной клинической динамики терапию стрептомицином следует отменить. Следует иметь в виду возможность развития резистентных микроорганизмов. В подобных случаях необходимо отменить лечение и начать проведение соответствующей терапии.
Влияние на способность управлять транспортными средствами и механизмами
В период применения стрептомицина пациентам следует соблюдать осторожность при управлении транспортными средствами и механизмами, а также при занятиях другими потенциально опасными видами деятельности, требующими повышенной концентрации внимания и быстроты психомоторных реакций.
Лекарственное взаимодействие
При одновременном применении с аминогликозидами, полимиксинами, капреомицином увеличивается риск развития ото- и нефротоксического действия.
При одновременном применении стрептомицина с препаратами, блокирующими нервно-мышечную передачу (в т.ч. средства для ингаляционного наркоза, опиоидные анальгетики), возможно усиление нервно-мышечной блокады.
При одновременном применении стрептомицин снижает эффективность антимиастенических препаратов.
При одновременном в/в применении индометацина снижается почечный клиренс стрептомицина, повышается концентрация стрептомицина в крови и увеличивается его период полувыведсния.
Стрептомицин проявляет синергизм при одновременном назначении с бета-лактамными антибиотиками (пенициллинами и цефалоспоринами).
При одновременном применении метоксифлуран увеличивает риск развития побочных эффектов стрептомицина.
Соритмик таблетки 160мг №10х2

Цены действительны на 15.12.2021
Цена может меняться в зависимости от места самовывоза
Вас может заинтересовать



Наименование
Соритмик табл.160мг в блист.в уп №10х2
Описание
Таблетки плоскоцилиндрической формы со скошенными краями и риской, белого или почти белого цвета.
Основное действующее вещество
Форма выпуска
Дозировка
Фармакологические свойства
Фармакодинамика
Соталол имеет сочетанный механизм антиаритмического действия: является неселективным ?1- ?2-адреноблокатором, которые причисляют к антиаритмикам класса, и в то же время в относительно высоких дозах блокирует К+-каналы, что позволяет относить его к антиаритмикам III класса. Как и другие ?-адреноблокаторы, снижает частоту и силу сердечных сокращений, замедляет атриовентрикулярную проводимость, ослабляет активность ренина плазмы. Вместе с тем, подобно антиаритмикам III класса (амиодарон и др.), блокирует калиевый поток, увеличивает продолжительность потенциала действия с удлинением эффективного и абсолютного рефрактерных периодов во всех участках проводящей системы сердца. Не имеет внутренней симпатомиметической и мембраностабилизирующей активности. Антиаритмическое действие проявляется через 1 час после приема внутрь, достигая максимума через 2,5-4 часа, и продолжается 24 часа. С увеличением дозы может проявить проаритмогенное действие с повышением риска развития аритмий.
Фармакокинетика
При пероральном применении быстро и полно абсорбируется в пищеварительном тракте. Биодоступность составляет приблизительно 90 %, прием пищи, особенно молочных продуктов, уменьшает биодоступность препарата на 18-20 %, но не требует специального изменения дозы. Антациды практически не влияют на абсорбцию препарата. Максимальная концентрация достигается через 2-4 часа, равновесная концентрация в крови достигается после 5-6 приемов (в течение 2-3 дней). При пероральном приеме в диапазоне доз от 80 до 640 мг концентрация соталола в плазме прямо зависит от дозы. Не связывается с белками крови, практически не метаболизируется в печени (менее 1 %). Проникает сквозь плацентарный барьер и в грудное молоко, плохо проникает сквозь гематоэнцефалический барьер. Выводится из организма преимущественно почками в неизмененном виде. Прием алкоголя не влияет на клиренс препарата. Период полувыведения составляет приблизительно 15 часов, у лиц пожилого возраста – немного увеличивается. При почечной недостаточности период полувыведения удлиняется до 48 часов, что требует увеличения интервала между приемами и снижения дозы. При заболеваниях печени фармакокинетика соталола практически не меняется.
Показания к применению
Угрожающие жизни желудочковые нарушения сердечного ритма, такие как устойчивая желудочковая тахикардия, и их профилактика при доказанной эффективности; суправентрикулярные тахиаритмии (в том числе атриовентрикулярные/узловые/ пароксизмальные тахикардии при синдроме WPW или пароксизме мерцательной аритмии); профилактика пароксизмов мерцания и трепетания предсердий после восстановления синусового ритма.
Способ применения и дозы
Взрослым – внутрь перед едой, не разжевывая и запивая достаточным количеством воды. При необходимости приема меньшей дозы препарата таблетку можно разделить напополам. В условиях удлинения QRS, удлинения интервала QT более чем на 25 % и/или более чем на 500 мсек, удлинения интервала PQ более чем на 50 %, появления/увеличения количества приступов аритмии, необходима коррекция дозировки или отмена препарата. При тахиаритмиях рекомендованная начальная доза составляет 40 мг 2 раза в сутки, поддерживающая доза составляет 160-320 мг в сутки в 2-3 приема. При необходимости, дозу препарата можно повысить до максимальной – 160 мг 3 раза в сутки. При желудочковых нарушениях сердечного ритма начальная доза составляет 80 мг 2 раза в сутки. При необходимости суточную дозу можно увеличить до 80 мг 3 раза в сутки или до 160 мг 2 раза в сутки. В случае недостаточной эффективности суточную дозу можно увеличить до 480 мг, распределив на 2 приема. Назначение такой дозы требует оценки соотношения потенциальных пользы и риска относительно возможности тяжелых побочных реакций (особенно проаритмогенных эффектов). При фибрилляции предсердий начальная доза составляет 80 мг 2 раза в сутки, при необходимости суточную дозу можно увеличить до 80 мг 3 раза в сутки. Если у пациентов с постоянной фибрилляцией предсердий эффективность лечения недостаточна, дозу препарата можно увеличить до максимальной – 160 мг 2 раза в сутки. Дозу рекомендуется увеличивать с интервалом в 2-3 дня. На фоне почечной недостаточности необходимо увеличить интервал между приемами и снизить дозу: при клиренсе креатинина более 60 мл/мин – каждые 12 часов, 30-60 мл/мин – каждые 24 часа, 10-30 мл/мин – каждые 36-48 часов в половинной дозе, менее 10 мл/мин – дозу уменьшить в 4 раза и принимать с индивидуально подобранными интервалами. При тяжелой почечной недостаточности рекомендуется прием препарата только в условиях регулярного контроля ЭКГ и концентрации препарата в сыворотке. Внезапная отмена препарата может вызвать внезапное обострение заболевания, синдром «отмены», поэтому при необходимости лечение следует прекращать постепенно. Длительность курса лечения определяется в зависимости от клинического течения заболевания и состояния пациента.
Применение при беременности и в период лактации
Опыт применения препарата в период беременности отсутствует, потому назначать препарат в этот период можно только при наличии точного диагноза и абсолютных или жизненных показаний для его применения. Необходимо учитывать, что соталол проникает через плаценту и достигает фармакологически активных концентраций в тканях плода, поэтому у плода или ребенка можно ожидать возникновения таких побочных реакций как брадикардия, гипотензия и гипогликемия. По этой причине терапию следует прервать за 48-72 ч до предполагаемой даты родов. За детьми после рождения необходимо установить тщательное наблюдение. Кормление грудью во время лечения препаратом необходимо прекратить.
Меры предосторожности
Во время лечения препаратом необходимо осуществлять мониторинг артериального давления, частоты сердечных сокращений, электрокардиограммы. У пациентов с почечной недостаточностью необходимо регулярно проводить мониторинг функции почек, включая определение креатинина, а также целесообразно контролировать концентрацию соталола в сыворотке крови. После применения амиодарона соталол можно назначать только после нормализации интервала QT. Для того чтобы свести к минимуму риск индуцирования аритмии, пациентам, начинающим или возобновляющим лечение препаратом, следует в течение как минимум 3 дней находиться под наблюдением в учреждении, которое может обеспечить сердечную реанимацию и непрерывный мониторинг ЭКГ. Перед дозированием следует рассчитать клиренс креатинина. Соталол может усиливать тяжесть имеющихся аритмий или вызывать новые. Проаритмические эффекты могут быть разнообразными: от увеличения частоты преждевременных сокращений желудочков и до развития более тяжелой желудочковой тахикардии, желудочковой фибрилляции или «пируэтной» тахикардии. Факторами риска, которые увеличивают вероятность возникновения «пируэтной» тахикардии, является доза, наличие стойкой желудочковой тахикардии, пол (у женщин частота возникновения выше), избыточное удлинение интервала QTC; кардиомегалия или хроническая сердечная недостаточность. Если в процессе терапии длительность интервала QTC превышает 500 мс – необходима осторожность при применении, а если превышает 550 мс – необходимо снижение доз или прекращение приема препарата. Проаритмические эффекты чаще наблюдаются в первые 7 дней после начала терапии или при повышении дозы. Проаритмические эффекты могут наблюдаться не только в начале лечения, но и при каждой корректировке дозы. Для снижения риска проаритмии рекомендуется начинать лечение в дозе 80 мг 2 раза в сутки, а потом постепенно титровать дозы с одновременным контролем эффективности (программируемая электрокардиостимуляция или мониторинг ЭКГ по Холтеру) и безопасности (длительность интервала QT, ЧСС и уровни электролитов сыворотки крови). При сахарном диабете необходим контроль уровня глюкозы в крови, поскольку применение блокаторов ?-адренорецепторов может маскировать симптомы гипогликемии и потенцировать действие антидиабетических средств, при приеме на фоне диуретических препаратов необходимо контролировать содержание глюкозы и калия в плазме. Особенно тщательное наблюдение за пациентами необходимо: при условии соблюдения диеты; при гипертиреозе (симптомы заболевания могут быть замаскированы); при заболеваниях периферических артерий и нарушениях периферической перфузии; у пациентов с феохромоцитомой соталол можно применять лишь после предыдущей блокады ?-адренорецепторов; при наличии вазоспастической стенокардии (стенокардия Принцметалла), миастении, псориаза, депрессии (в том числе в анамнезе); при наличии состояний и/или приема препаратов, которые содействуют удлинению интервала QT. Применение препарата пациентами, которые перенесли инфаркт миокарда или больными с нарушениями сократительной функции миокарда требует тщательного медицинского надзора. Назначение соталола данным категориям больных возможно при условии тщательной оценки соотношения потенциальной пользы и риска. Отмену препарата проводят постепенно, снижая дозу в течение 1-2 недель под контролем артериального давления и частоты сердечных сокращений, поскольку при внезапной отмене блокаторов ?-адренорецепторов наблюдается синдром отмены разной степени выраженности (аритмии, повышение артериального давления, усиление приступов стенокардии). У пациентов, которые имеют в анамнезе сведения о тяжелых аллергических реакциях, а также у пациентов, которые получают десенсибилизирующую терапию, соталол применяют с осторожностью, так как ослабление адренергической реактивности в период лечения соталолом может содействовать более тяжелому течению аллергических реакций. На фоне отягощающего аллергологического анамнеза возможно усиление выраженности реакции гиперчувствительности и отсутствие терапевтического эффекта от обычных доз эпинефрина. В случаях тяжелой диареи или сопутствующего введения лекарственных средств, которые вызывают потерю магния и/или калия, необходимо осуществлять контроль электролитного баланса и кислотно-щелочного равновесия. Вследствие присутствия в моче соталола гидрохлорида фотометрическое определение метанефрина может привести к получению завышенных значений. У пациентов с обструктивными заболеваниями дыхательных путей, затрудненным дыханием, артериальной гипотензией, брадикардией, а также у пациентов пожилого возраста назначения препарата при условии тщательной оценки соотношения пользы и риска. У пожилых пациентов необходимо учитывать возможное наличие сопутствующих заболеваний, в частности почечной недостаточности и повышенной чувствительности к действию препарата, даже в условиях обычной дозировки. При необходимости проведения хирургического вмешательства препарат следует отменить за несколько дней до проведения наркоза или применять анестезирующие средства с минимальным отрицательным инотропным эффектом. Анестезиолога следует предупредить о приеме соталола. Перед назначением препарата необходимо отменить другие антиаритмические средства – перерыв в лечении должен составлять не менее 2-3 периодов полувыведения последних. Во время терапии рекомендуется исключить прием алкоголя в связи с вероятностью развития ортостатической гипотензии. Почечная недостаточность. Соталола гидрохлорид выводится, в основном, через почки посредством клубочковой фильтрации и в некоторой степени – канальцевой секреции. Существует прямая связь между почечной функцией, измеряющейся уровнем креатинина в сыворотке крови или клиренсом креатинина, и скоростью выведения соталола гидрохлорида из организма. Пациентам с почечной недостаточностью необходима корректировка дозы (см. раздел «Способ применения и дозы»).
Взаимодействие с другими препаратами
Следует избегать одновременного применения препарата с блокаторами кальциевых каналов (верапамил, дилтиазем, нифедипин и др.), другими антиаритмическими препаратами (например, дизопирамид), препаратами, имеющими свойства ?-блокаторов, антагонистов ионов кальция (типа нифедипина) в связи с опасностью выраженного снижения артериального давления в результате ухудшения сократимости миокарда, нарушений функции автоматизма проводимости. Противопоказано одновременное внутривенное введение антагонистов ионов кальция, типа верапамила или дилтиазема, а также других антиаритмических препаратов (таких как дизопирамид), за исключением особых случаев интенсивной терапии. Комбинированная терапия антиаритмическими препаратами I класса (особенно хинидиноподобными), или антиаритмическими препаратами III класса, может вызывать существенное удлинение интервала QT со значительным одновременным повышением риска возникновения желудочковой аритмии. Одновременное применение с препаратами, которые могут удлинять интервал QT на электрокардиограмме, такими как трициклические и тетрациклические антидепрессанты (имипрамин, мапротилин), антигистаминные препараты (астемизол, терфенадин), хинолоновые антибиотики (например, спарфлоксацин), макролидные антибиотики (эритромицин), пробукол, галоперидол и гелофантрин, приводит к увеличению риска возникновения проаритмогенных эффектов. При одновременном применении с ингибиторами моноаминоксидазы (МАО) и норэпинефрином возможно резкое повышение артериального давления. Препарат ослабляет эффект ксантинов (теофиллина, аминофиллина) и действие ?2-адреномиметиков. Повышает уровень флекаинида и лидокаина в плазме. Гипотензивные средства, этанол, трициклические антидепрессанты, барбитураты, диуретики, производные фенотиазина, наркотические анальгетики, галоперидол, а также периферические вазодилататоры потенцируют гипотензивное действие препарата. Аллергены, которые применяют для лечения/диагностики, при одновременном назначении с соталолом могут спровоцировать тяжелые системные аллергические реакции. Сердечные гликозиды, резерпин, а-метилдопа, клонидин, гуанфацин потенцируют отрицательный хронотропный эффект соталола и торможение внутрисердечной проводимости; антагонисты кальция – блокаду ?-адренорецепторов; амиодарон – риск аритмий; производные сульфонилмочевины – гипогликемию; хинолоны – увеличивают биодоступность. Применение средств для ингаляционного наркоза, производных углеводородов, а также тубокурарина на фоне приема препарата повышает риск угнетения функции миокарда и развития артериальной гипотензии. Назначение инсулина или пероральных противодиабетических средств, особенно при физической нагрузке, может привести к усилению гипогликемии и проявления ее симптомов (повышенная потливость, ускоренный пульс, тремор). При сахарном диабете необходима коррекция доз инсулина и/или гипогликемических препаратов. Диуретики (фуросемид, гидрохлоротиазид) и препараты, вызывающие потерю калия или магния, могут спровоцировать возникновение аритмии, вызванной гипокалиемией. Если Вы принимаете любые другие лекарственные средства, проконсультируйтесь с врачом относительно возможности применения препарата.
Противопоказания
Хроническая сердечная недостаточность Пб-Ш стадии (неконтролируемая), AV-блокада II-III степени (при отсутствии функционирующего кардиостимулятора), синоатриальная блокада, синдром слабости синусового узла, кардиогенный шок, выраженная артериальная гипотензия, удлинение интервала QT, синусовая брадикардия (менее 50 уд/мин), острый инфаркт миокарда, желудочковая тахикардия «torsade de pointes», анестезия, вызывающая депрессию миокарда, облитерирующие заболевания сосудов, обструктивные заболевания дыхательных путей или бронхиальная астма, гипокалиемия и гипомагниемия, метаболический ацидоз, отек гортани, тяжелый аллергический ринит, нелеченая феохромоцитома, почечная недостаточность (клиренс креатинина
Глюкокортикоиды: мифы и правда
Одни их боятся, другие не представляют себе жизни без них. Все это о глюкокортикостероидах. Глюкокортикостероиды (ГКС) — это стероидные гормоны, которые вырабатываются в коре надпочечников.
Контролирует выработку и уровень этих гормонов система, в которую входят структуры головного мозга: гипоталамус, гипофиз и сами надпочечники. Главным является гипоталамус, он чувствителен к количеству гидрокортизона в плазме крови и стрессу. Если уровень гидрокортизона в крови низкий или случился стресс (напряжение, повреждение, вторжение инфекции) гипоталамус вырабатывает специальное вещество, которое активирует гипофиз. Гипофиз, в свою очередь, выделяет в кровь адренокортикотропный гормон. Он уже действует на надпочечники и стимулирует их на продукцию глюкокортикостероидных гормонов. Когда уровень этих веществ в крови поднимается до нужной концентрации, гипоталамус прекращает стимулировать эту цепочку. Также работу гипофиза и надпочечников могут стимулировать провоспалительные цитокины. Наличие большого количества ГКС угнетает их производство. Так в упрощенном виде происходит взаимодействие и регуляция синтеза глюкокортикостероидов в организме. Надпочечники активно вырабатывают гормоны утром с 6-8 часов, а вечером и ночью их активность минимальна.
На клеточном уровне глюкокортикостероиды попадают в клетку и повышают скорость производства белков с противовоспалительным действием. Эффект проявляется не сразу, а через несколько часов, так как на синтез этих веществ требуется время.
Действие в организме
Противовоспалительное
Гормоны коры надпочечников оказывают противовоспалительное действие, так как влияют на многие звенья этого процесса. Они угнетают синтез веществ способствующих развитию реакции воспаления и наоборот стимулируют образование противовоспалительных элементов. Уменьшают капиллярную проницаемость, что снижает образование отека. Снижают образование рубцовой ткани в зоне воспаления. Уменьшают выраженность немедленных аллергических реакций.
Действие ГКС настолько широкое, что может использоваться при любом типе воспаления. Например, при аллергиях, травмах, инфекциях. Да, это не уберет причину проблемы, но может сдержать симптомы, иногда разрушительные для организма.
Подавление иммунитета
Четко определить черту, когда противовоспалительное действие перейдет в подавление иммунитета нельзя. Вмешательство в иммунные механизмы приводит к разрегулированности иммунитета. Какие-то процессы угнетаются, другие и вовсе блокируются. Это оказывается полезным при аутоиммунных заболеваниях, трансплантации органов и тканей.
Обмен веществ
Глюкокортикостероиды могут ускорять и замедлять образование ферментов, играющих роль в обмене веществ.
Углеводный обмен. Способствуют откладыванию гликогена в печени. Ткани становятся менее чувствительны к глюкозе отчего повышается уровень сахара в крови. Тормозится действие инсулина.
Белковый обмен. Усиливают распад белка и снижают его продукцию. Это преобладает в коже, костях, мышцах. Проявиться это может похудением, мышечной слабостью, истончением кожи, стриями, кровоизлияниями. Снижение синтеза белка становится одной из причин замедления регенеративных процессов. У детей замедляется рост.
Липидный обмен . Происходит перераспределение жировых отложений. Количество жира на руках и ногах уменьшается, а на теле (спина, плечи) и лице, наоборот, накапливается. Может нарушаться липидный профиль крови и возникать гиперхолистеринэмия.
Водно-солевой обмен. В почках задержка ионов натрия вызывает постепенное увеличение объема циркулирующей крови и повышение артериального давления. Возникает дефицит калия.
В почках задержка ионов натрия вызывает постепенное увеличение объема циркулирующей крови и повышение артериального давления.
Кальций. ГКС снижают всасывание кальция из желудочно-кишечного тракта и повышают его выведение почками, что может вызвать гипокальциемию и гиперкальциурию. При длительном назначении ГКС нарушение обмена кальция вместе с распадом белкового компонента в костной ткани приводит к развитию остеопороза.
Кровь
Применение ГКС снижает в крови количество эозинофилов, моноцитов и лимфоцитов. Содержание эритроцитов, ретикулоцитов, нейтрофилов и тромбоцитов возрастает. Так действует даже однократное введение с достижением эффекта через 4-6 часов. Восстановление исходного состояния происходит через 24 ч. При продолжительном приеме изменения в крови могут оставаться до 1-4 недель.
Угнетение гипоталамо-гипофизарно-надпочечниковой системы
Так как прием ГКС угнетает производство собственных гормонов, может развиться недостаточность функции коры надпочечников. А проявится она при резкой отмене препарата. Риск возникает уже после 2 недель приема.
Противострессовое действие
Говоря про стрессовое воздействие, имеется в виду повреждение организма (травма, инфекция), которое может нарушить его баланс. ГКС повышают устойчивость организма к стрессу. В условиях тяжелого стресса уровень кортизола может увеличиться более чем в 10 раз. Это нужно, чтобы избыточная воспалительная реакция не привела к фатальным последствиям и была под контролем. Сами цитокины, которые вырабатываются при воспалении стимулируют выработку гормонов надпочечниками, которые ограничивают степень воспаления. Так множество связанных путей регуляции помогают организму поддерживать баланс и выживать в сложных условиях.
Действие на другие гормоны
Глюкокортикостероиды могут оказывать влияние на организм, усиливая действие других гормонов. Так воздействие малых доз ГКС способствует расщеплению жира, оказывает тонизирующее действие на сердечно-сосудистую систему. В результате происходит нормализация сосудистого тонуса, повышается сократимость миокарда и уменьшается проницаемость капилляров. Наоборот, нехватка естественных ГКС характеризуется низким сердечным выбросом, расширением артериол и слабой реакцией на адреналин.
Виды препаратов
На группы эту группу гормонов можно разделить по скорости выведения из организма:
- от 8 до 12 часов, короткого действия: гидрокортизон, кортизон;
- от 18 до 36 часов, средней продолжительности: преднизолон, метилпреднизолон, триамцинолон;
- от 36 до 54 часов, длительного действия: дексаметазон, бетаметазон.
Гормоны также отличаются по выраженности глюкокортикоидных и минералкортикоидных свойств и по силе воздействия на систему регуляции гипоталамус-гипофиз-надпочечники.
Применение
Глюкокортикостероиды применяются врачами только если это необходимо.
Эти лекарства используются в анестезиологической и реаниматологической практике. Внутривенное введение ГКС во время анестезии поддерживает показатели гемодинамики. При тяжелых нарушениях кровообращения препараты способствуют увеличению тканевой перфузии и венозного оттока, нормализацию периферического сопротивления и сердечного выброса, стабилизацию клеточных и лизосомальных мембран.
При тяжелых аллергических реакциях внутривенное введение адекватных доз ГКС оказывает терапевтический эффект, однако начало действия ГКС при этом отсрочено. Так, основные эффекты гидрокортизона развиваются только спустя 2-8 ч после его введения.
Глюкокортикостероиды оказывают выраженный эффект при надпочечниковой недостаточности, развившейся до и во время оперативных вмешательств. Для проведения заместительной терапии используют гидрокортизон, кортизон и преднизолон.
Введение длительно действующих ГКС практикуется для профилактики синдрома дыхательных расстройств у недоношенных детей, что снижает риск осложнений и смерти на 40-50%.
Формы препаратов
Выпускаются различные формы гормональных препаратов. Это сделано не только для удобства применения, но и позволяет получить нужный эффект. Таблетированные формы используются для лечения системных заболеваний, аллергий.
В лечении заболеваний дыхательной системы используются ингаляционные формы ( Симбикорт , Пульмикорт , Серетид ) . Так как их применение обычно длительно, они сделаны так, чтобы оказывать минимальное системное действие.
Для лечения аутоиммунных воспалительных заболеваний суставов производят препараты для внутрисуставного введения ( Дипроспан , Кенолог ). Они высвобождаются медленно и действие 1 инъекции на сустав может быть достаточно долгим.
Мази ( Синафлан ), гели используются в дерматологии для лечения кожных заболеваний, аллергий.
Нежелательные эффекты
Нежелательные эффекты связаны с длительностью лечения и дозой. Чаще при длительном использовании более 2 недель и высоких дозах. При этом высокие дозы гормонов в течение 1-5 дней обычно не вызывают развития нежелательных явлений. Проведение заместительной терапии считается безопасным, так как используют очень низкие дозы ГКС.
Нежелательные эффекты:
1. На начальных этапах приема:
- плохой сон;
- эмоциональная возбудимость;
- избыточный аппетит, прибавка в весе.
2. При сочетании приема ГКС и других препаратов, болезней:
- гипертоническая болезнь;
- повышенный уровень сахара и риск диабета;
- язвы пищеварительной системы;
- акне.
3. Возможные при применении на длительный срок с большими дозами:
- кушингоид;
- подавление работы надпочечников;
- ослабление защиты от инфекционных заболеваний;
- остеонекроз;
- миопатия;
- плохое заживление при травмах.
4. Поздние и развивающиеся постепенно (связанные с накоплением):
- остеопороз;
- катаракта;
- атеросклероз;
- задержка роста у детей;
- жировая дистрофия печени.
Резкое прекращение краткосрочной (в течение 7-10 дней) терапии ГКС не сопровождается развитием острой надпочечниковой недостаточности, хотя некоторое подавление синтеза кортизола все же происходит. Более длительная терапия ГКС (дольше 10-14 дней) требует постепенной отмены препаратов.
Прием синтетических препаратов с длительным сроком действия вызывают нежелательные эффекты. Резкое прекращение приема гормонов может привести к острой надпочечниковой недостаточности. Восстановление работы надпочечников может занять от нескольких месяцев до полутора лет.
Противопоказания

Глюкокортикостероиды не следует применять без рекомендации врача.
Абсолютных противопоказаний нет, если польза больше, чем риск. Особенно в условиях неотложных ситуаций и краткосрочного применения. При длительном лечении относительными противопоказаниями могут быть:
- декомпенсированный сахарный диабет;
- симптомы психических заболеваний;
- обострение язвенной болезни желудка и двенадцатиперстной кишки;
- выраженный остеопороз;
- тяжелая гипертония;
- тяжелая сердечная недостаточность;
- активная форма туберкулеза;
- системные микозы и грибковые поражения кожи;
- острые вирусные инфекции;
- тяжелые бактериальные заболевания;
- первичная глаукома;
- беременность.
Без глюкокортикостероидов сегодня в медицине не обойтись. Так как действие их очень разнообразно, врач должен подобрать препарат, подходящий именно в вашем случае.
Показания к применению Соритмика, механизм действия, состав и побочные действия
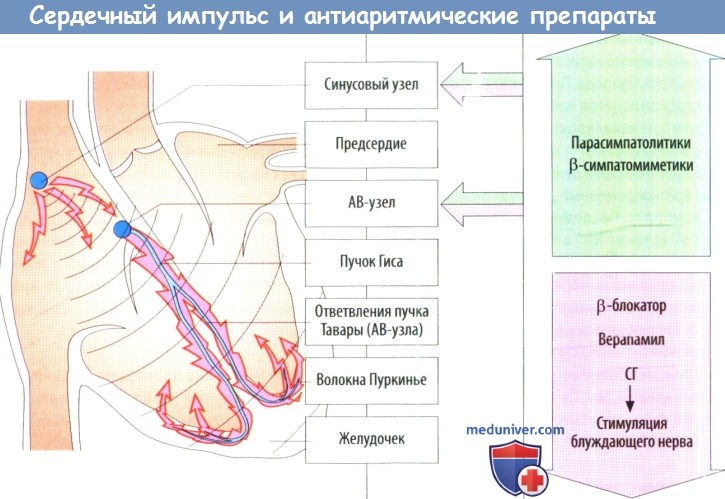
Электрический импульс, запускающий механизм сокращения, берет свое начало в пейсмекерных клетках СА-узла и через предсердия, АВ-узел и прилегающую часть системы волокон Гиса—Пуркинье распространяется на желудочки. Неправильный сердечный ритм может вызывать опасные нарушения насосной функции сердца.
а) Антиаритмические лекарства, селективно влияющие на синоатриальный (СА)- и атриовентрикулярный (АВ)-узлы. При некоторых формах аритмии используют препараты, которые способны селективно стимулировать или подавлять (соответственно зеленая и красная стрелки) функцию клеток СА- либо АВ-узла.
Синусовая брадикардия. Повысить патологически низкую частоту синоатриальных импульсов ( 100/мин). β-блокаторы устраняют возбуждающее действие симпатической системы и понижают ЧСС. Пейсмекерные клетки имеют особые Ма+/К*-каналы (HCN-каналы), которые можно селективно блокировать ива-брадином.Этот препарат показан при стенокардии с чрезмерно высокой ЧСС, когда pi-блокаторы противопоказаны.
Трепетание и фибрилляция предсердий. Чрезмерную частоту сокращений желудочков можно уменьшить с помощью верапамила и сердечных гликозидов. Эти препараты подавляют распространение импульсов через АВ-узел, так что до желудочков доходит меньшее их количество. Независимоот исходной причины фибрилляции предсердий тромб может образоваться в предсердиях, т. к. там застаивается кровь.
Оторвавшийся тромб, попав в систему мозгового кровообращения, может вызвать эмболию и привести к инсульту. Поэтому при фибрилляции предсердий обязательно проводят антикоагулянтную терапию. Сразу же назначают препараты гепарина, позже возможен переход на антагонисты витамина К, такие как фенпрокумон. Антикоагулянтную терапию продолжают до тех пор, пока не прекратятся эпизоды фибрилляции предсердий.
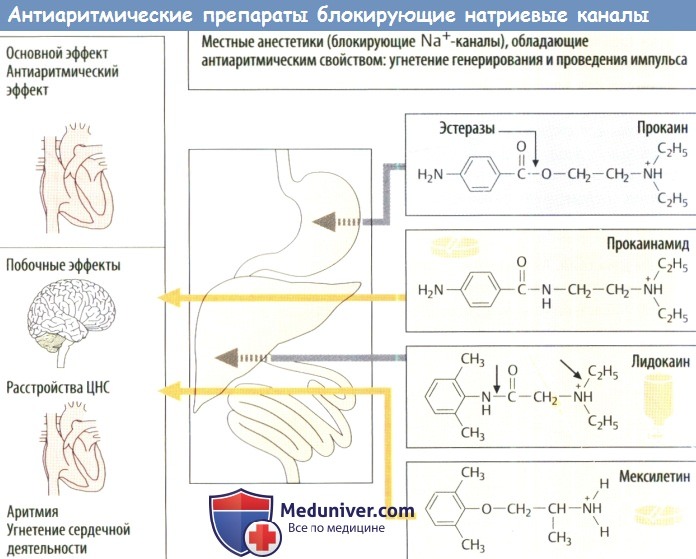
б) Неспецифические препараты, влияющие на образование и распространение импульса. При некоторых нарушениях ритма как для профилактики, так и для лечения используют местные анестетики, блокирующие Na + -каналы, ответственные за быструю деполяризацию нервной и мышечной тканей. Таким образом, ослабляется ПД и замедляется проведение импульса. При некоторых формах аритмии этот эффект может оказывать благоприятное влияние, однако сам по себе он может иметь аритмогенное действие. К сожалению, местные анестетики с антиаритмическим действием, блокирующие Na + -каналы, не обладают специфичностью в двух отношениях:
1) блокируются и другие ионные каналы кардис миоцитов, такие как К + – и Са 2+ -каналы (удлинение QT)
2) их действие не ограничивается мышечной тканью, они также воздействуют на нервную ткань и клетки головного мозга. К побочным эффектам со стороны сердца относятся появление аритмии и уменьшение ЧСС, замедление АВ-проведения и снижение систолической силы. Побочные эффекты со стороны ЦНС проявляются головокружением, дезориентацией, спутанностью сознания, двигательными нарушениями и т. д.
Некоторые препараты, попав в организм, быстро расщепляются; они не годятся для перорального применения, поэтому их следует вводить в/в (лидокаин).
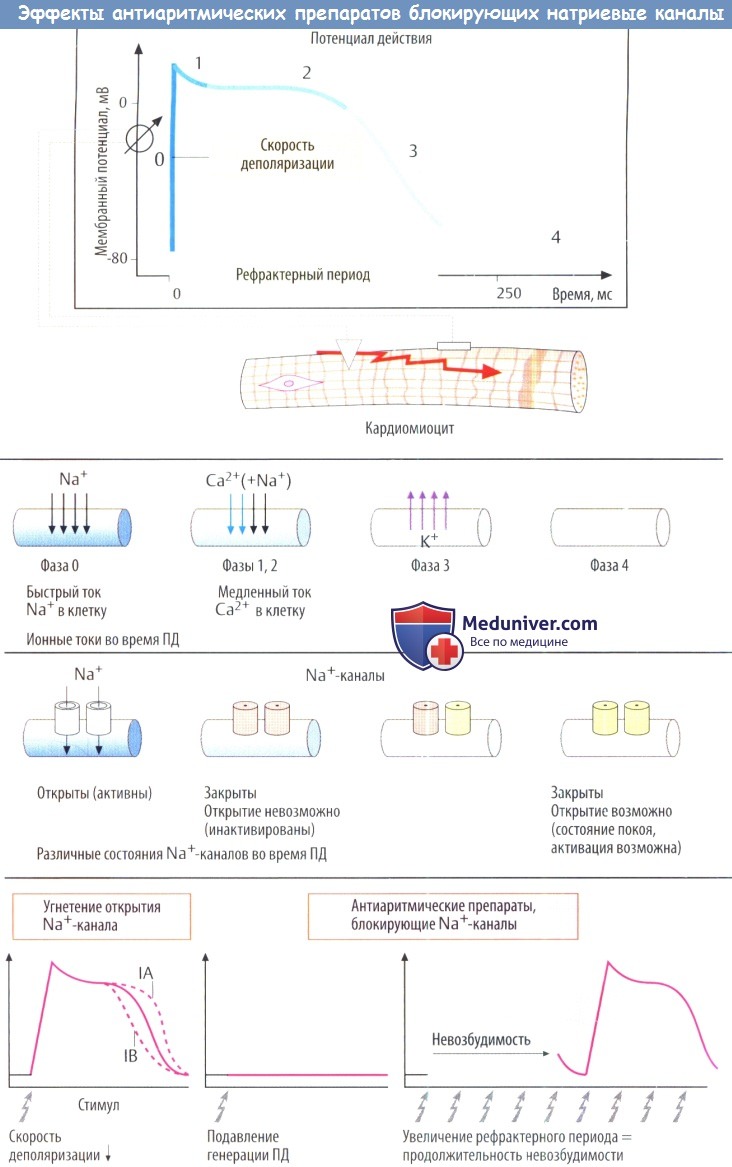
в) Электрофизиологические механизмы действия антиаритмических препаратов, блокирующих Na + -каналы. ПД и ионныетоки. Электрический потенциал кардиомиоцитов можно записать с помощью внутриклеточного микроэлектрода. При электрическом возбуждении кардиомиоцитов наблюдаются характерные изменения потенциала покоя, т. е. ПД. Основная причинаего возникновения — кратковременные ионные токи. Во время быстрой деполяризации (фаза 0) происходит кратковременный вход Na + в кардиомиоцит через мембрану. Последующий кратковременный приток Са 2+ (а также Na + ) в клетку поддерживает деполяризацию (фаза 2, плато ПД).
Задержка обратного тока К + возвращает мембранный потенциал (фаза 3, реполяризация) в исходное состояние покоя (фаза 4). Скорость деполяризации определяет скорость распространения ПД через синцитий миокарда.
Эти трансмембранные ионные токи задействуют ионные каналы: Na + , Са 2+ и К + . На рисунке показано изменение функционального состояния Na + -канала в разные фазы ПД.
Антиаритмические препараты, блокирующие Na + -каналы, понижают способность этих каналов открываться при деполяризации мембраны (стабилизация мембраны). Возможные последствия:
1) снижение скорости деполяризации и уменьшение скорости распространения импульса;затрудняется аберрантное проведение импульса;
2) полное отсутствие деполяризации; подавляется патологическая генерация импульсов, например, в пограничной зоне инфаркта;
3) увеличивается время до появления новой волны деполяризации, т. е. увеличивается рефрактерный период; продление ПД способствует увеличению рефрактерного периода. Следовательно, предотвращается преждевременное возбуждение, несущее риск фибрилляции.
Механизм действия. Антиаритмические препараты, блокирующие Na + -каналы, сходны с местными анестетиками, представляющими собой амфифильные катионные молекулы (исключение: фенитоин). Возможные молекулярные механизмы их ингибирующего действия более подробно изложены на странице ниже. У них нет ярко выраженных структурных особенностей, что обусловливает низкую селективность по отношению к разным катионным каналам.
Помимо Na + -каналов эти средства, возможно, способны блокировать Са 2+ – и K + -каналы. Соответственно, катионные амфифильные антиаритмические средства влияют как на деполяризацию, так и на реполяризацию. В зависимости от конкретного препарата ПД может увеличиваться (класс IA), уменьшаться (класс IB) или не изменяться (класс IC). Наиболее известные антиаритмические препараты, относящиеся к этим категориям:класс IA — хинидин,аймалин,дизопирамид; IB — лидокаин, мексилетин.токаинид; IC — флекаинид, пропафенон.
г) Антиаритмические препараты, блокирующие К + -каналы. Амиодарон и β-блокатор соталол относятся к классу III, куда входят средства, которые значительно удлиняют ПД и оказывают менее выраженное действие на скорость деполяризации. Обратите внимание, что класс II представлен β-блокаторами, а класс IV — блокаторами Са 2+ -каналов верапамилом и дилтиаземом.
Терапевтическое использование. Из-за узкого терапевтического диапазона антиаритмические средства используют только при нарушениях ритма такой степени тяжести, когда ослабляется насосная функция сердца или есть риск возникновения других осложнений. Потенциально все антиаритмические средства могут послужить аритмогенным фактором. Некоторые препараты, такие как амиодарон, используют в особых случаях.
Это йодсодержащее вещество обладает необычными свойствами: его период полувыведения составляет 50-70 дней; в зависимости от своего электрического заряда оно связывается с неполярными и полярными липидами тканей (помутнение роговицы, фиброз легких); также оно нарушает функцию щитовидной железы.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Показания к применению Соритмика, механизм действия, состав и побочные действия
Регистрационный номер:
Торговое наименование: ТРИАЗАВИРИН®
Международное непатентованное или группировочное наименование: риамиловир
Лекарственная форма: капсулы
Состав
1 капсула содержит:
Действующее вещество:
Риамиловир (ТРИАЗАВИРИН®)
– 250 мг
Вспомогательные вещества:
Кальция стеарат
– 2 мг
Масса содержимого капсулы – 252 мг
Состав оболочки капсул
Капсула (корпус) № 1: титана диоксид (Е171), краситель хинолиновый желтый (Е104), краситель солнечный закат желтый (Е110), желатин медицинский.
Капсула (крышечка) № 1: титана диоксид (Е171), краситель азорубин (Е122), желатин медицинский.
Масса капсулы с содержимым – 328 мг
Описание
Твердые желатиновые капсулы размера № 1, корпус желтого и крышечка красного цвета. Содержимое капсул – мелкокристаллический порошок или гранулы желтого или
желто-зеленого цвета.
Фармакотерапевтическая группа
Противовирусное средство.
Код АТХ: J05AX.
Фармакологические свойства
Фармакодинамика
Действующее вещество препарата ТРИАЗАВИРИН® – риамиловир – синтетический аналог оснований пуриновых нуклеозидов (гуанина) с выраженным противовирусным действием. Обладает широким спектром противовирусной активности в отношении PНK-содержащих вирусов.
Основным механизмом действия препарата ТРИАЗАВИРИН® является ингибирование синтеза вирусных РНК и репликации геномных фрагментов.
Фармакокинетика
После приема внутрь быстро всасывается в желудочно-кишечном тракте. Максимальная концентрация (Cmax) достигается в среднем через 1–1,5 ч. Cmax при рекомендуемом режиме дозирования составляет в среднем 4,8 мкг/мл. Величина AUC (площадь под фармакокинетической кривой «концентрация – время») крови составляет 12,8 мкг/ч*мл. Период полувыведения (T1/2) – 1–1,5 ч. Почками в неизмененном виде выводится от 15 до 45 % риамиловира. Средняя величина расчетного клиренса составляет 246 мл/мин.
Показания к применению
В составе комплексной терапии гриппа и других острых респираторных вирусных инфекций у взрослых пациентов.
Противопоказания
– повышенная чувствительность к компонентам препарата;
– беременность;
– период грудного вскармливания;
– детский возраст до 18 лет (эффективность и безопасность не определены);
– почечная/печеночная недостаточность (эффективность и безопасность не определены).
Применение при беременности и в период грудного вскармливания
Ввиду отсутствия строго контролируемых исследований у человека применение препарата во время беременности противопоказано (см. раздел «Противопоказания»).
Применение препарата во время грудного вскармливания не изучалось, поэтому при необходимости применения препарата в период лактации следует прекратить грудное вскармливание.
Способ применения и дозы
ТРИАЗАВИРИН® принимают внутрь независимо от приема пищи, запивая достаточным количеством питьевой воды. Капсулу следует проглатывать целиком, не рекомендуется разжевывать, раздавливать капсулу.
Прием препарата необходимо начинать не позднее 2-го дня от начала заболевания (проявления клинических симптомов гриппа и других острых респираторных вирусных инфекций).
Рекомендуемая доза:
при гриппе и других острых респираторных вирусных инфекциях: по 1 капсуле (250 мг)
3 раза в сутки в течение 5 последовательных дней.
Максимальная разовая доза: 1 капсула (250 мг). Максимальная суточная доза: 3 капсулы (750 мг).
Если в течение 5 дней лечения улучшения не наступает или симптомы усугубляются, или появляются новые симптомы, необходимо проконсультироваться с врачом. Применяйте препарат только согласно тем показаниям, тому способу применения и в тех дозах, которые указаны в инструкции.
Побочное действие
Нарушения со стороны крови и лимфатической системы: повышение количества эозинофилов в крови.
Нарушения со стороны иммунной системы: аллергические реакции (сыпь).
Нарушения со стороны нервной системы: головная боль.
Нарушения со стороны желудочно-кишечного тракта: диспепсические явления (тошнота, рвота, вздутие живота, пастообразный стул, метеоризм, изжога, боль в животе, диарея, сухость во рту).
Нарушения со стороны почек и мочевыводящих путей: повышение в моче эритроцитов, лейкоцитов, плоского эпителия, наличие бактерий в моче.
Лабораторные и инструментальные данные: повышение уровня аланинаминотрансферазы (АЛТ) и аспартатаминотрансферазы (АСТ) в плазме крови.
Общие нарушения и реакции в месте введения: слабость.
Если у Вас отмечаются побочные эффекты, указанные в инструкции, или они усугубляются, или Вы заметили любые другие побочные эффекты, не указанные в инструкции, сообщите об этом врачу.
Передозировка
Симптомы: тошнота, рвота, диспепсические расстройства, боли в желудке.
Лечение: симптоматическая терапия. При проявлении данных симптомов необходимо прекратить прием препарата и обратиться к врачу.
Взаимодействие с другими лекарственными средствами
Специальные клинические исследования, посвященные изучению взаимодействия с другими лекарственными препаратами, не проводились.
Если Вы применяете любые лекарственные препараты (в том числе безрецептурные), перед применением лекарственного препарата ТРИАЗАВИРИН® проконсультируйтесь с врачом.
Особые указания
Препарат ТРИАЗАВИРИН® содержит красители солнечный закат желтый (Е110) и азорубин (Е122), которые могут вызывать аллергические реакции.
Влияние на способность управлять транспортными средствами, механизмами
Не изучалось, однако, исходя из спектра нежелательных реакций, влияния на указанные виды деятельности не ожидается.
Форма выпуска
Капсулы, 250 мг.
По 10 капсул в контурную ячейковую упаковку из пленки поливинилхлоридной и фольги алюминиевой печатной лакированной. Одну или две контурные ячейковые упаковки вместе с инструкцией по медицинскому применению лекарственного препарата помещают в пачку из картона.
Условия хранения
В защищенном от света месте при температуре не выше 25 °С.
Хранить в недоступном для детей месте.
Срок годности
5 лет.
Не применять по истечении срока годности.
Условия отпуска
Отпускают без рецепта.


