Гипоксия плода: симптомы, лечение и профилактика
Гипоксия, наряду с другими патологиями внутриутробного развития представляет собой реальную опасность для здоровья и жизни еще не рожденного ребенка. В этой статье мы расскажем о разных видах гипоксии, её причинах, последствиях, а также о профилактике и терапии этой патологии.
Эта патология представляет собой полиорганный синдром, возникающий из-за того, что кислород не поступает в нужном объёме к органам и тканям плода. Последствия достаточно серьезные – от нарушений функций ЦНС до самого мрачного исхода. При выявлении острой гипоксии плода требуется немедленная медицинская помощь – чем скорее она будет оказана, тем меньше риск развития осложнений.
Степени гипоксии: острая и хроническая
Наше тело не может жить без кислорода, поэтому даже короткое кислородное голодание приводит к серьезным последствиям. Различают два типа гипоксии – острая и хроническая.
В чем разница между ними? Простой пример: если в дыхательные пути перекрыл кусочек пищи, это вызывает острую гипоксию. А если вы месяцами живете в душном, плохо проветриваемом помещении, это вызывает хроническое кислородное голодание.
Хроническая гипоксия в результате постоянной духоты часто является причиной недомогания у взрослых – она приводит к снижению иммунитета, ухудшению качества сна, к частой головной боли, постоянной усталости и разбитости.
Важно! При беременности продолжительное нахождение в душном помещении опасно именно из-за риска развития внутриутробной гипоксии плода. Поэтому врачи рекомендуют как можно чаще быть на свежем воздухе, так как предполагают, что в квартире все окна закрыты и свежего воздуха недостаточно.
Плод на 100% зависит от среды, в которой находится. Поэтому будущим мамам необходимо избегать духоты, больших скоплений людей и регулярно проветривать квартиру, где они проводят много времени. Существует миф, что помещение необходимо проветривать только по 15 минут с утра и вечером. Проветривание должно быть постоянное, но это не всегда возможно из-за окружающей среды – грязи, шума, сквозняков, аллергии.
Острая гипоксия плода при беременности – это ночной кошмар любого врача акушера. Она может развиться из-за патологий внутриутробного развития (например, отслаивания плаценты), или в процессе родов – из-за аномалий родового акта.

Последствия: чем опасен этот внутриутробный синдром?
До того момента, как ребенок появится на свет, у него отсутствует самостоятельное дыхание. Он дышит жидкостью с растворенным в ней кислородом, который поступил в неё через плаценту из крови матери. Проще говоря, ребенок дышит тем воздухом, которым дышит его мама, и при проблемах доставки О2 на любом из этапов создаётся угроза гипоксии плода.
При возникновении дефицита кислорода организм ребенка начинает перераспределять его так, чтобы сначала О2 поступал в жизненно важные органы (мозг, сердце и надпочечники), а уже потом шёл в кожные покровы, почки, ЖКТ и лёгкие. Из-за этого первые нарушения сказываются на развитии тех органов и систем, которые при гипоксии получали кислород по «остаточному принципу».
Проблемы при хронической гипоксии:
- сложность в адаптации к раздражителям у новорожденного (судороги, проблемы с аппетитом и дыханием);
- риск развития эпилепсии;
- сердечно-сосудистые нарушения;
- риск почечной недостаточности;
- энтероколит, частые срыгивания;
- вторичный иммунодефицит;
Какие могут быть последствия для ребенка в будущем при острой гипоксии? В этом случае в первую очередь страдает центральная нервная система. Острый дефицит кислорода у плода может вызвать следующие нарушения:
- задержку психического развития;
- ДВС-синдром;
- неврологические расстройства;
- отек мозга;
- легочную гипертензию;
- некрозы и ишемию различных органов.
Основные причины гипоксии
Есть четыре основных причины возникновения дефицита кислорода у плода – это патологии при беременности (например, конфликт резус-факторов), болезни матери, её вредные привычки и вредные воздействия среды.
Патологии при беременности. Гипоксию могут вызывать перенашивание, обвитие пуповиной, резус-конфликт между кровью мамы и ребенка, нарушения в развитии пуповины и плаценты, а также патологии самого плода:
- внутриутробные травмы;
- генетические аномалии;
- пороки развития;
- гемолитическая болезнь.
Болезни мамы. Спектр патологий очень широк. Одними наиболее частных причин гипоксии в данном случае является железодефицитная анемия.
К дефициту кислорода у плода также может привести:
- пиелонефрит;
- сахарный диабет;
- болезни мочевыделительной и дыхательной системы;
- артериальная гипертензия;
- эндокринные заболевания;
- заболевания почек;
- заболевания иммунной системы.
Отдельно стоит упомянуть и о последствиях ИППП (герпес, хламидиоз, гонорея, микоплазмоз, бактериальный вагиноз, кандидоз и трихомониаз), недостаточном питании, истощении и сильных токсикозах у мамы.
Употребление алкоголя и курение. Почему последствием вредных привычек матери зачастую становится гипоксия плода? Тут всё дело в том влиянии, которое оказывают перечисленные вещества на внутреннюю поверхность альвеол лёгких.
На альвеолах есть особая смазка, которая обеспечивает быструю доставку кислорода в кровь. Пары спирта разжижают эту смазку, в результате чего она хуже выполняет свою функцию. Это лишь одно из многих других вредных последствий употребления алкоголя при беременности.
Курение также провоцирует развитие гипоксии плода: смолы в составе табачного дыма «закупоривают» альвеолы, из-за них смазка не производится в нужном количестве. Курение способствует хронической гипоксии – как самой матери, так и еще нерожденного ребенка.
Факторы внешней среды. Проживание в экологически неблагополучном районе, работа на вредном производстве, при наличии в воздухе токсичных веществ также может стать причиной гипоксии плода. Сходный эффект вызывает постоянное пребывание в помещениях с плохой вентиляцией, когда в воздухе превышено содержание углекислого газа и слишком мало кислорода.

Как выявить гипоксию: симптомы и диагностика
Современный уровень медицины позволяет выявить наличие гипоксии «по горячим следам», на самой ранней её стадии. Для этого существует ряд диагностических методов:
- анализ на биохимический состав крови и гормоны;
- прослушивание стетоскопом тонов сердца (выявление брадикардии и тахикардии);
- амниоскопия – анализ околоплодных вод (признак гипоксии – наличие в их составе мекония);
- ультразвуковое исследование;
- кардиотокография;
- ЭКГ;
- доплерометрия (исследование кровеносной системы, анализ кровообращения на всех её участках).
На что обратить внимание? Очень сильные, резкие толчки ребенка, которые вызывают у мамы боль – тревожный признак. Они могут быть следствием развития гипоксии: это рефлекторные движения, когда ребенок испытывает недостаток кислорода и хочет усилить поступающий приток крови. Следующий симптом – ослабление и полное исчезновение толчков.
Важно! Норма активности ребенка – за 12 часов не менее десяти движений.
С какого момента нужно контролировать активность плода? Врачи рекомендуют следить за свои ощущениями, частотой и силой толчков, начиная с 28 недели беременности. Однако риск развития гипоксии существует с первых недель, когда отследить активность плода невозможно.
Если есть факторы риска, то акушеры гинекологи рекомендуют комплекс мер по профилактике дефицита кислорода. Помимо этого, маме необходимо своевременно и полноценно питаться, не допускать недосыпания и переутомления, чаще бывать на открытом воздухе, обеспечить регулярное проветривание в помещении.
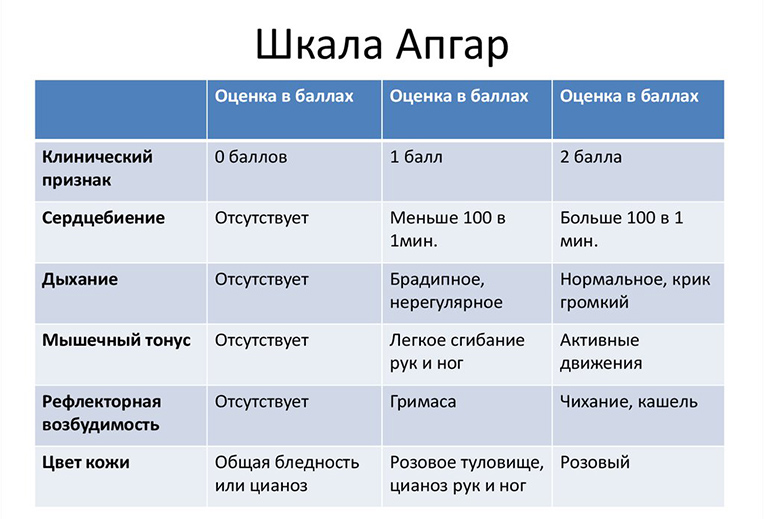
Оценка состояния малыша по шкале Апгар. При рождении акушеры оценивают состояние ребенка в баллах по шкале Апгар (по имени автора этой методики, Вирджинии Апгар). По этому методу анализируется пять критериев – дыхание, цвет кожи, тонус мышц, и частота сердцебиения. Оценка состояния ребенка проводится дважды – сразу после прохождения родовых путей, и спустя пять минут после этого.
- Норма (от 8 до 10 баллов);
- Состояние требует контроля (от 4 до 7 баллов). Возможна умеренная гипоксия, может потребоваться компенсация, прогнозы благоприятные;
- Асфиксия (от 0 до 3 баллов). Тяжелая гипоксия, при которой ребенок нуждается в немедленных реанимационных мерах.
Низкие баллы по этой шкале не всегда ставятся из-за гипоксии, однако в большинстве случаев именно дефицит кислорода является причиной сложного состояния новорожденного.
Лечение и профилактика
Лечение в данном случае подразумевает нормализацию кровотока, стабильное снабжение крови кислородом. Врачи составляют план лечения, основываясь на результатах осмотра и проведенных исследований. В отдельных случаях из-за угрозы жизни плода проводится вызов родов с помощью медикаментозных средств.
Гипоксия – это серьезная патология, поэтому назначать лечение имеет право только врач. Какие-либо готовых, универсальных схем лечения не существует. Есть только общие рекомендации для беременных – соблюдение покоя, постельный режим, сон на боку.
Профилактика. От женщины требуется в первую очередь ответственность при подготовке к беременности – предварительное лечение репродуктивных органов, соблюдение правил здорового питания, полный отказ от вредных привычек, физическая активность.
Частые прогулки на свежем воздухе – важная деталь профилактики. Также необходимо побеспокоиться о том, чтобы в доме исправно работала вентиляция, был обеспечен эффективный воздухообмен. Практичным решением будет установка компактной приточной вентиляции с комплектом фильтров – так можно быть уверенным, что в доме всегда будет свежий, чистый воздух.
Контроль состояния. После зачатия необходим регулярный медицинский контроль состояния плода. Отдельное внимание нужно уделить профилактике анемии, так как она является одной из распространенных причин гипоксии. Если была диагностирована гипоксия, необходим правильных выбор метода родов, а также мер по профилактике родовых травм.

Проветриватель OXY как средство профилактики гипоксии плода
Постоянная духота – одна из причин хронической гипоксии. Проблемы с вентиляцией обычно имеют место из-за плохо работающей вытяжки и установки пластиковых окон, которые «герметизируют» помещение. В этом случае «запустить» нормальный воздухообмен поможет приточная вентиляция.

Примером такой вентиляции является проветриватель OXY – компактное устройство, оснащенное вентилятором и комплектом фильтров. Для его установки в наружной стене бурится канал, на который монтируется проветриватель.

Проветриватель OXY – эффективное средство профилактики гипоксии плода. Сразу после установки он обеспечивает круглосуточный приток свежего воздуха при закрытых окнах. С ним будущую маму не будет беспокоить уличный шум, грязь и сквозняки. Благодаря оптимальному содержанию кислорода в атмосфере комнаты, вам будет обеспечен полноценный, здоровый сон и отдых, хорошее самочувствие и настроение.
Кислород в крови у беременных
В о время беременности организмы женщины и плода составляют единую систему. Мама обеспечивает ребенка всем необходимым, в том числе кислородом. Вместе с тем интенсивность кровотока возрастает. Это приводит к нехватке кислорода в крови у беременных и кислородному голоданию плода. Как определить уровень О2 и эффективно насытить организм кислородом, мы расскажем в этой статье.

Какая норма кислорода в крови у беременных
Во время беременности потребности организма в кислороде возрастают. Чтобы компенсировать повышенный газо- и энергообмен, немного расширяется грудная клетка, увеличивается реберный угол, снижается остаточный объем легких, дыхательный объем увеличивается до 40 %, а оксигенация крови возрастает. Все это приводит к тому, что показатели сатурации сохраняются неизменными. Нормальный уровень кислорода в крови у беременных — 95-100 %. Измерить его очень просто при помощи пульсоксиметра. Функция измерения сатурации есть и у некоторых фитнес-браслетов.
Что вызывает нехватку кислорода при беременности
Врачи неслучайно советуют будущим мамам как можно больше времени проводить на свежем воздухе: это лучший способ профилактики снижения уровня кислорода у беременных. Для полноценного насыщения крови требуется гулять как минимум 2 часа в день, причем желательно — в лесу. К сожалению, у большинства женщин нет возможности так много времени уделять прогулкам. Осложняет ситуацию еще и то, что в мегаполисах понижено содержание кислорода в воздухе, поэтому от его нехватки в той или иной степени страдают практически все беременные.
Есть женщины, у которых гипоксия может проявиться с большей вероятностью. Вот основные факторы риска:
- сахарный диабет;
- заболевания дыхательной системы (в том числе пневмония, астма, воспаление легких);
- патологии выделительной системы, в частности почек;
- инфекционные заболевания;
- заболевания сердечно-сосудистой системы;
- сильный токсикоз;
- многоплодная беременность;
- пониженный уровень гемоглобина.
Также в группу риска попадают женщины, которые до начала беременности курили.
Признаки нехватки кислорода при беременности у мамы и ребенка
Лучший способ контролировать уровень кислорода в крови у матери — выполнять пульсоксиметрию при помощи пульсоксиметра. Это недорогой и очень простой в использовании прибор, который есть в аптечке у многих россиян. Если уровень кислорода опускается ниже 95 %, стоит как можно скорее обсудить этот вопрос с врачом.
Что касается нехватки кислорода у ребенка при беременности, то используются следующие методы диагностики:
- измерение пульса плода при помощи стетофонендоскопа (гипоксия приводит к его ускорению)
- УЗИ — показывает размеры плода и состояние плаценты;
- кардиотокография — дает представление о состоянии сердца ребенка, позволяет измерить пульс.
Будущая мамочка может и сама заметить проявления гипоксии плода. Как правило, если ребенку не хватает кислорода, это можно понять по повышенной или, напротив, пониженной двигательной активности. Особенно опасно снижение активности плода в последнем триместре. К симптомам кислородного голодания плода при беременности также относят недостаточный вес и размер плода.
Какие последствия может иметь недостаток кислорода в крови у беременной
Последствия гипоксии зависят от продолжительности и времени проявления. В первом триместре она может вызвать задержку развития плода. Внутренние органы формируются с опозданием, что может привести к возникновению внутренних пороков. Хроническая гипоксия может стать причиной острой асфиксии и даже гибели плода.
Дефицит кислорода в крови беременной может вызвать отслойку плаценты, предлежание плаценты, преэклампсию. Это очень серьезные диагнозы, опасные и для матери, и для ребенка. Лечение в этом случае проводится исключительно в условиях стационара.
Как насытить кровь кислородом при беременности
При первых же проявлениях гипоксии плода будущую маму госпитализируют. Лечение направлено на интенсивную подачу кислорода плоду и снижение тонуса матки. Беременной назначается строгий постельный режим и прием медикаментов, улучшающих проходимость кислорода и метаболизм. В условиях стационара могут проводиться процедуры гипербарической оксигенотерапии.
Независимо от наличия проблем с гипоксией врачи рекомендуют беременным:
- избегать стрессов и излишней активности;
- побольше отдыхать;
- разнообразить рацион свежими овощами, фруктами и продуктами, богатыми питательными веществами;
- принимать витаминные добавки, особенно витамины группы В;
- держать под контролем хронические заболевания.
Существуют специальные способы повышения уровня кислорода в крови при беременности:
- Продолжительные прогулки. Желательно выбираться на природу, например в лес. Идеально, если у женщины получится гулять по несколько вдали от загазованных мест.
- Кислородные баллончики. Они содержат смесь газов с содержанием кислорода в 4 раза выше, чем в атмосфере. Достаточно нескольких вдохов, чтобы насытить кровь кислородом. Использование кислородных баллончиков рекомендуется также для снятия симптомов токсикоза, нормализации обменных процессов, улучшения работы нервной и сердечно-сосудистой систем, избавления от бессонницы. Кислородные баллоны компактные и легкие, их можно носить с собой в сумке, хранить в бардачке или в ящике стола на работе, чтобы периодически выполнять оздоравливающе процедуры.
- Кислородные коктейли. Этот полезный и вкусный десерт можно приготовить за несколько минут. Врачи говорят, что одна порция кислородного коктейля по влиянию на организм сравнима с часовой прогулкой по хвойному лесу. Для приготовления кислородного коктейля необходим только кислородный баллон, специальная белковая смесь для образования пены и любой напиток (сок, компот, травяной настой и др.).
- Кислородные концентраторы. Это «тяжелая артиллерия» при гипоксии: такие приборы генерируют чистый кислород из атмосферы и обычно используются при наличии серьезных заболеваний органов дыхания. Кислородная терапия при помощи концентраторов обычно назначается курсами при серьезных отклонениях уровня кислорода в крови у беременных от нормы. Такие приборы дорогостоящие и габаритные.
- Дыхательная гимнастика и специальные упражнения для беременных. Есть комплексы упражнений, которые помогают организму более эффективно совершать вдохи и выходи и, соответственно, получать больше кислорода. Врачи также рекомендуют беременным плавание, йогу или аквааэробику как безопасные физические нагрузки, приводящие к улучшению состояния организма и улучшению циркуляции крови.
Компания Prana осуществляет оптовую продажу кислородных баллонов и наборов для приготовления кислородных коктейлей. Используется оптимальная смесь: 80 % кислорода и 20 % азота. Она не сушит дыхательные пути и обеспечивает мгновенное поступление кислорода в кровь и улучшение самочувствия. Выпускаются баллоны Kislorod разного объема: одни подходят для домашнего использования, другие удобно носить с собой в сумочке. Уточнить условия оптовых поставок и заказать продукцию с доставкой в любой регион России вы можете, связавшись с нашим менеджером.
Появилась одышка на начальных сроках беременности? Читайте, что можно сделать!
Появилась одышка на начальных сроках беременности? Читайте, что можно сделать!

Одышка в самом начале беременности встречается очень часто. Проявляется она в том, что у женщины начинаются проблемы с дыханием во время разных действий. Меняется частота вдохов, их глубина, зачастую кажется, будто недостаточно кислорода в воздухе. Такое состояние нередко накатывает не только во время прогулок или ходьбы, но и при выполнении банальных рутинных действий по дому.
Откуда берется такое состояние? Нужно ли срочно бежать к врачам? Что делать и как быть?
Почему появляется одышка на ранних сроках
Зачастую одышка связана с тем, что у беременной женщины падает уровень гемоглобина в крови. Если имеются такие подозрения, то лучше всего сразу же сдать кровь на анализы и улучшить свое питание. В анемии во время беременности мало приятного, а она является очень и очень популярной патологией.
Также одной из причин появления одышки могут быть проблемы и сбои с сердцем. Организм трудится за двоих, а потому угнетается и дыхательная активность. Часто будущую маму беспокоит сильно сердцебиение во время ранних сроков. Нужно сразу же обратиться к врачу и все подробно ему расписать. Особое внимание следует уделить тем девушкам, которые до беременности страдали сердечными болезнями.
Врач выполнит детальную диагностику и установит подходящее лечение, что позволит вернуть самочувствие в норму. К препаратам нередко добавляют также витамины, такие как магний, железо и т.д.
Одышка в самом начале беременности несет в себе проблемы для будущей мамы. Однако чаще всего все нормализуется само по себе, не требуя никакого внешнего вмешательства. К примеру, если женщина носит слишком тесную или слишком некомфортную одежду, то при перемене ее на более свободный гардероб проблема быстро пропадает.
Другие причины, которые способны спровоцировать одышку:
- Неправильный образ жизни и рацион питания.
- Низкое давление.
- Сильный токсикоз.
- Высокая физическая активность.
- Перебои с гормонами.
- Рост объема крови в теле.
- Перенапряжение и стрессы.
- Болезни легких.
- Хронические болезни.
Если одышка во время беременности не исчезает и не спадает, то в таком случае лучше пройти детальное обследование у врачей. Возможно, в организме имеются скрытые очаги инфекции или другие патологии.
Как справиться с одышкой
Чтобы устранить все проблемы и последствия одышки, необходимо придерживаться следующих простых правил. Первое, что нужно сделать – пересмотреть свой образ жизни.
- Перестать курить.
- Обходиться без стрессов и перегрузки.
- Выбирать подходящий гардероб, который не будет сковывать движения.
- Летом стараться брать зонтик от солнца.
- Понизить свою жизненную активность.
Также можно попытаться снять и другие симптомы – к примеру, сильную усталость. Это позволит поднять настроение даже в такой сложный этап, как беременность.
Что можно сделать мамочкам:
- Нужно проследить за рационом питания, улучшить его и сбалансировать.
- Необходимо стараться выпивать больше жидкости.
- Стоит улучшить сон. Если погода на улице подходящая, можно спать даже с открытой форточкой.
- Перед сном стараться пить успокоительные чаи.
- Попробовать придерживаться дыхательной гимнастики.
- Приобрести специальные подушки для сна.
- Не просиживать долгое время перед компьютером или телевизором. Следует постоянно вставать и разминаться.
- Нужно не поддаваться панике и всегда контролировать свое состояние даже во время приступа одышки.
Многие будущие мамы положительно отзываются про различные эфирные масла. Если одышка застала врасплох во время физической активности, то тогда можно присесть или прилечь и сделать передышку. Наращивание нагрузок должно быть постепенным.
Какие симптомы говорят о том, что нужно бежать к врачу
Далеко не всегда одышка переносится хорошо женщинами. Нередко такое недомогание ведет к тому, что женщина испытывает сильнейший дискомфорт, не может вести привычный образ жизни, чувствует сильные боли. Нужно обращаться к врачам, если есть такие симптомы:
- Боли во время вдоха.
- Слишком частое дыхание.
- Посинение губ.
- Холодные руки или ноги.
- Падение в обморок.
- Повышенная слабость, невозможно встать с кровати.
- Рост температуры тела.
- Кашель с кровью.
- Усиление астмы.
Любые патологии дыхания непременно отразятся и на малыше. Недостаток кислорода может вести к тому, что у ребенка появятся разные проблемы с развитием. Не нужно игнорировать такие проблемы и заболевания. Стоит сразу же принять решительные меры.
На ранних сроках беременности одышка не так опасна для малыша, как на поздних сроках. Часто она проходит сама по себе. Как только гормональный фон уляжется и гемоглобин придет в норму, одышка исчезнет. Старайтесь не поддаваться панике, больше гулять на улице, вести здоровый образ жизни и активно расслабляться. Пробуйте исполнять дыхательные упражнения, которые помогут вам и в ходе родов.
Гипоксия плода при беременности: причины, симптомы и лечение

Беременность – сложный процесс. Нагрузке подвергается не только женский организм, но и плод проходит колоссальный путь формирования от маленькой крохи до настоящего маленького человечка.
Иногда ещё в период внутриутробного развития возникают различные патологии, одна из распространённых – это нехватка кислорода, в медицине называется – гипоксия. Это опасное явление, которое может спровоцировать развитие множественных осложнений.
Поэтому важно знать первые симптомы заболевания и вовремя обратиться за помощью к врачу. Каковы же причины и признаки гипоксии? В чем суть терапии?
Что такое гипоксия, формы патологии
Гипоксия – это внутриутробная задержка развития плода из-за недостатка кислорода. На маленьком сроке патология провоцирует остановку роста эмбриона, а на более поздних – сформированные органы и системы жизнеобеспечения не могут функционировать в полную силу.
Патология может развиться на любом сроке беременности. Осложнения зависят от формы и характера болезни.
Классифицируют гипоксию на угрожающую и начавшуюся. Первая форма не опасна и её можно предотвратить, а вот вторая требует срочной терапии. Также выделяют две формы болезни: хроническая и острая.
Хроническая форма
Хроническая гипоксия – это патология, наблюдающаяся длительное время. Чаще всего это результат несвоевременного посещения врача, игнорирование медицинских процедур. Женщина в интересном положении должна регулярно наблюдаться у гинеколога, по требованию делать УЗИ плода и проходить скрининг-обследования.
Длительная нехватка кислорода вызывает массу осложнений. На ранних сроках у плода нарушается процесс формирования органов и систем жизнеобеспечения, часто развиваются аномалии несовместимые с жизнью, и беременность заканчивается самопроизвольным выкидышем. Если же плод выживает, то искажается работоспособность мозга, нервной системы и других органов. Из-за этого часто возникает гипотрофия, это отставание в развитии из-за недостатка витаминов и питательных веществ.
На более поздних сроках хроническая гипоксия способствует медленному росту ребёнка и одновременно провоцирует развитие других осложнений, внутренние органы не могут функционировать и полностью сформироваться, проблемы с кровотоком, возможны некротические очаги.
К сожалению, большинство патологий не поддаётся лечению и ребёнок вынужден с ними жить. Часто при таком диагнозе случаются преждевременные роды, а малыш имеет недостаточный вес.
Острая форма
Острая форма нехватки кислорода может возникнуть в любой момент и даже во время родоразрешения. При таком диагнозе необходим срочные оперативные действия. Если это происходит на позднем сроке, то скорее всего женщине вызовут роды или проведут кесарево сечение.
Осложнения же зависят от тяжести гипоксии, индивидуальных особенностей здоровья женщины и течения беременности:
- При повышенной густоте крови роженицы, её ткани и ткани ребёнка подвергаются большому дефициту кислорода и питательных элементов. Это провоцирует кровоизлияние и отмирание некоторых клеток у малыша после появления на свет. Чаще всего страдают нервная система и мозг;
- Патология вызывает преждевременное старение и отслоение плаценты, это опасно для ребёнка и матери. Могут начаться преждевременные роды, открыться кровотечение, а у ребёнка может быть геморрагический шок, обескровливание.
Какие последствия возникнут у малыша в течение последующей жизни от кислородного голодания сложно прогнозировать. Но статистика показывает, что такие дети имеют ослабленный иммунитет, подтверждены частым болезням и им сложно сконцентрировать внимание на чем-то, тяжело даётся учеба.
Причины гипоксии
Факторов, влияющих на развитие гипоксии, достаточно много:
- хронические болезни женщины и ослабленный иммунитет;
- аморальный образ жизни, злоупотребление алкоголем, никотином, лекарственными препаратами.
Это негативно влияет не только на общее состояние здоровья, но и на формирование плода, кровоток и прочие системы жизнеобеспечения.
Также среди причин:
- резус-конфликт;
- инфекционные болезни в период гестации;
- аномалии развития;
- неправильное расположение пуповины (обвитие, выпадение);
- длительный токсикоз, гестоз;
- многоплодная беременность;
- маловодие, многоводие;
- патологии плаценты;
- психологический фактор: сильные стрессы и неврозы;
- аномальное строение матки и репродуктивных органов;
- плохое питание;
- негативная экологическая обстановка;
- применение седативных средств, наркоза при родоразрешении.
Беременность желательно планировать. Это позволяет выявить возможные угрозы и риски. Один из важнейших моментов — постоянное наблюдение у гинеколога в период вынашивания.
Гинеколог внимательно изучает анамнез и расспрашивает женщину о самочувствии и любых изменениях. Вовремя выявленная гипоксия подлежит лечению, если это не острая форма.
Нехватка кислорода и асфиксия
Гипоксия часто провоцирует удушье ребёнка, являясь прямой предпосылкой к этому. При такой патологии новорождённый малыш, в течение первой недели жизни, имеет высокий риск не выжить.
Это связано с тем, что испытывая сильную нехватку кислорода в утробе, после появления на свет он испытывает сильный стресс и недоразвитие органы работают не в полную силу.
Возможно, что амниотическая жидкость проникает в естественные щели и ребёнку просто нечем дышать. Отходы жизнедеятельности (меконий, слизь, жидкость) могут закупорить дыхательную систему и это все провоцирует удушье. По этой причине такие дети тщательно наблюдаются в первое время у врачей.
Клиническая картина
В начале беременности, особенно в первом триместре выявить гипоксию самостоятельно невозможно. Плод только формируется и ещё не может дать знать о неудобствах. Диагностировать патологию можно только с помощью допплерографии, УЗИ и КГТ.
Беременная женщина одна знать, что симптомом может быть частая усталость, дискомфорт общего состояния. Конечно, если у роженицы имеются предпосылки, то нужно сообщить врачу и своевременно пройти обследования.
С помощью КГТ медики наблюдают за сердцебиением плода и его активности. Нормальные показатели:
- в спокойном состоянии от 120-160 ударов в минуту;
- увеличивается значение, когда женщина резко меняет позу или же сам плод переворачивается;
- сердечные удары ровные, стабильные и без скачков.
Если имеется патология, то картина абсолютно другая:
- сердечный ритм медленный или наоборот быстрый;
- на движения и смену положения ЧСС не реагирует.
Во втором триместре с помощью допплерографии врач оценивает кровоток в системе мать-плацента-плод. Это тоже позволяет выявить угрозу развития гипоксии и других патологий, связанных с кровообращением.
В это же время, когда малыш уже шевелиться, то он может сообщать матери о дискомфорте. Ведёт себя либо слишком активно, либо же наоборот – абсолютно спокойно. И тот, и тот прямой признак какой-то проблемы исследует обратиться к врачу.
Лечение при гипоксии плода
Лечение эффективно, когда патология обнаружена на ранних сроках и поддаётся корректировке. В первую очередь врач должен найти причину, спровоцировавшую развитие гипоксии и подбирает метод для купирования.
Терапия может проходить как дома, так и условиях стационара, в зависимости от формы и характера болезни. При диагнозе гипоксия дополнительно прописывают кислородный курс, что в насытить организм и закрывать дефицит.
Процедура заключается в том, что роженица вдыхает кислородную смесь пару раз в день. Полезно ещё пить кислородные коктейли за час, полтора до приёма пищи.
В некоторых случаях не обойтись без медикаментов, чаще всего назначают:
- Для расширения сосудов (Эуфиллин).
- Для стабилизации тонуса матки (Магне В6).
- Для улучшения кровеносной системы (Пентоксифиллин).
- Профилактика образования тромбов (Курантил).
- Препараты антигипоксанты.
Все лекарственные средства можно употреблять только по назначению врача и соблюдая точную дозировку.
При острой форме гипоксии сложно дать прогноз, нужно срочно проводить вмешательство. Если срок большой, то возможно, что ребёнок выживет. Современная медицина позволяет выхаживать детей, рождённых весом от 500 граммов.
Роды с гипоксией
Если роды проходят с гипоксией, то врач внимательно следит за сердцебиением ребёнка и контролирует ситуацию. Как только он появляется, то сразу же акушер прочищает дыхательные пути, чтобы малыш мог сделать первый вдох и в последующем не было угроза асфиксии.
Вид родоразрешения, естественное или же кесарево сечение, зависит от течения беременности, состояния женщины и ребёнка.
Профилактика
Полностью предупредить развитие той или иной патологии при беременности невозможно, но соблюдая меры профилактики можно улучшить состояние организма и подготовиться к гестации:
- исключить вредные привычки полностью, нет алкоголю и сигаретам;
- правильное сбалансированное питание;
- много времени проводить на свежем воздухе;
- качественный сон и отдых;
- физическая активность;
- своевременно встать на учёт в консультации.
В идеале врачи настоятельно рекомендуют следить за состоянием репродуктивной системы с раннего возраста и проходить гинекологические осмотры, а беременность планировать. Естественно, что при вынашивании ребёнка вести правильный образ жизни контролировать самочувствие.
Нехватка воздуха
Жалобы пациента на то, что ему не хватает воздуха, — не редкость. С данным явлением в своей жизни сталкивался практически каждый, но далеко не все знают, что его систематическое появление может быть симптомом ряда патологических состояний, которые требуют немедленного лечения.
Проблема может возникнуть при вдохе (инспираторная одышка) или при выдохе, когда из-за дефицита воздуха сложно выдыхать (экспираторная одышка). В случае, если оба признака чередуются, — это смешанная одышка. В процессе человек ощущает дефицит кислорода и дышит тяжело с присвистом.
Подобные состояния характерны для беременных женщин, пациентов, страдающих от патологий сердца, плевры или лёгких, а также при травматических повреждениях и неврозах. Установить причину, по которой не хватает воздуха при дыхании, и облегчить состояние помогут специалисты ЦЭЛТ. Узнать стоимость наших услуг можно перейдя на вкладку «Услуги и цены». Во избежание недоразумений рекомендуем Вам связаться с нашими операторами для уточнения цифр.
Почему не хватает воздуха при дыхании?
Нехватка воздуха у здоровых людей возникает из-за того, что их организм получает меньший объём кислорода, чем ему надо. Она проявляется в процессе физических нагрузок, выполнения тяжёлой работы, подъёма вверх или при стрессах. Бывают случаи, когда ощущение нехватки воздуха спровоцировано слишком тесной одеждой, сдавливающей тело.
У пожилых людей оно возникает из-за возрастных изменений сердца и кровеносных сосудов и проявляется даже при небольших нагрузках. Помимо этого, затруднение дыхания, как уже упоминалось, является составляющей симптоматического комплекса ряда патологических состояний. Регулярно испытывая его, нужно обратиться за профессиональной медицинской помощью для того, чтобы точно установить причину. Самыми распространёнными из них являются:
- Пребывание в плохо проветренном помещении со спёртым воздухом;
- Нездоровый образ жизни, сопровождающийся частым потреблением алкоголя и курением;
- Ряд заболеваний лёгких;
- Патологии сердечно-сосудистой системы;
- Травматические повреждения грудной клетки.
Ещё один инициирующий фактор — вторая половина беременности. В этот период матка серьёзно увеличивается в объёме и провоцирует поджимание диафрагмы вверх, что не позволяет женщине дышать так глубоко, как она привыкла. Чем больше срок, тем сильнее и чаще ощущается дефицит, и возникает он не только при несущественных нагрузках, но и при ходьбе, сопровождаясь лёгким головокружением или потемнением в глазах.
Вышеперечисленное особенно ярко проявлено у пациенток, вынашивающих двойню, тройню или просто крупного малыша, или страдающих от такой акушерской аномалии, как многоводие, при котором наблюдается увеличенный объём околоплодных вод. Особую тревогу вызывает проблема на фоне синдрома сдавления нижней полы вены. При его наличии женщине не только трудно дышать и не хватает воздуха, но и появляются сильные головокружения, внезапная слабость, обмороки и серьёзные падения артериального давления.
Заболевания, послужившие причиной нехватки воздуха
На отдышку и нехватку воздуха жалуются пациенты, страдающие от патологических состояний, характеризующихся нарушениями сердечного ритма:
- Увеличение ЧСС (тахикардия);
- Несвоевременное сокращение сердца и его отдельных камер (экстрасистолия);
- Преждевременное возбуждение желудочков (Синдром Вольфа — Паркинсона — Уайта).
От неё страдают при заболеваниях, характеризующихся дефицитом кровообеспечения миокарда: стенокардии, ишемии. Выражениность чувства нехватки воздуха зависит от формы и степени недостаточности: в лёгких случаях её регистрируют при несущественных нагрузках или в стрессовых ситуациях. Проблема проявляется нехваткой кислорода и учащённым дыханием при выполнении работы или в процессе ходьбы. Другие симптомы представлены цианозом, болями за грудиной, отёчностью ног.
Чувство нехватки воздуха развивается при воспалительных процессах плевральных листков, сопровождающихся появлением на их поверхности фибрина или скоплением в полости экссудата. Нарушения дыхания возникают из-за сильных болей острого колющего или тупого тянущего характера: пациент старается не вдыхать глубоко, чтобы не испытывать их. Вышеперечисленное сопровождается повышенной температурой, ознобом, кашлем.
Наиболее распространённый инициирующий фактор нехватки воздуха — патологии, провоцирующие препятствия и, как следствие, ограниченное поступление кислорода. Подобное характерно для острого и хронического стеноза:
Воспалительные и диффузные поражения лёгочной ткани — инициируют недостаток из-за того, что часть лёгких «выключается» из процесса дыхания. Такое происходит при:
Чужеродные тела в дыхательных путях
Перекрытие дыхательных путей чужеродными объектами способно не просто затруднить дыхание, но и сделать его невозможным. Человек ощущает удушье, беспокойство, принимает положение, при котором может хоть как-то вдохнуть. Симптом развивается внезапно после случайного вдыхания объекта и сопровождается кашлем, слезотечением, интенсивным слюноотделением.
Лёгочные и плевральные новообразования злокачественной этиологии
Нарушения дыхания сопровождаются комплексом специфической симптоматики, зависящей от локализации неоплазии. Общие для всех заключаются в быстрой утомляемости, нарушениях аппетита, быстрой утрате массы тела. Подобное происходит при раке плевры или аденокарциноме лёгких, при которой злокачественные клетки распространяются по стенкам альвеол и бронхиол.
Травматические повреждения лёгких и грудной клетки
Данный вид травм называют торакальным. К ним относят:
К какому врачу обращаться при нехватке воздуха?
Если это клиническое проявление является регулярным, в первую очередь нужно нанести визит к терапевту. Он проведёт осмотр, осуществит сбор анамнеза — и, исходя из полученной информации, отправит пациента на приём к специалисту пульмонологии, кариологии, гематологии, неврологии или эндокринологии.
Если у пациента имеется травматическое повреждение грудной клетки, ему следует обратиться к травматологу. В случае, когда отдышка является частью неотложного состояния — появилась внезапно и резко — нужно не откладывая вызывать «Скорую помощь».
Диагностика нехватки воздуха
Начальные этапы диагностики, как правило, проводит терапевт. Он осуществляет осмотр и собирает анамнез, после чего, проанализировав полученные данные, отправляет пациента к узкопрофильным специалистам. Последние для выяснения диагноза назначают ему следующие исследования:
- Рентгенография грудной клетки с целью выявления заболеваний и повреждений;
- Электрокардиография — направлена на выявление болезней сердца;
- Спирометрия — исследует функции внешнего дыхания;
- Ларингоскопия — выявляет чужеродные тела и заболевания гортани.
Профилактика и рекомендации при нехватке воздуха
Физиологическая одышка проходит самостоятельно после того, как человек отдохнул. Однако, если проблема возникла остро и внезапно, нужно предпринять следующие меры для облечения его состояния:
- Успокоить и усадить на диван или стул, удобно оперев спиной;
- Снять или расстегнуть тесную одежду, слишком тугой пояс;
- Обеспечить приток свежего воздуха, открыв окно или дверь;
- Увлажнить воздух, повесив возле больного предварительно намоченную простынь;
- Предложить успокоительное средство на растительной основе.
Если человек знает о своём заболевании и у него имеются препараты, облегчающие его состояние, нужно предложить ему их выпить. Если в течение пятнадцати минут он не почувствует себя лучше, придётся вызвать «Скорую помощь».
Специфической профилактики в данном случае не существует. Тем не менее, свести к минимуму риск развития подобного состояния можно, выполняя следующие правила:
- Ведение активного, здорового образа жизни;
- Исключение чрезмерных физических нагрузок и стрессов;
- Контроль над массой тела;
- Своевременное лечение заболеваний;
- Систематическое прохождение профилактических исследований.
Помните: нехватка воздуха может быть признаком серьёзных патологических состояний. Именно поэтому специалисты ЦЭЛТ рекомендуют своевременно выяснять её причины и предпринимать соответствующие меры!
Одышка при беременности: почему трудно дышать? (2021-01-30 15:10:32)
Одышка при беременности: почему трудно дышать?

Многие будущие мамы замечают, что иногда им становится труднее дышать, даже если вне беременности никаких проблем с дыханием не было. Нормальна ли одышка при беременности, чем она обусловлено и требует ли медицинской помощи?
Одышка – это состояние, которое может проявляться затруднением вдоха, выдоха или того и другого одновременно. Как правило, она сопровождается учащением дыхания и ощущением «нехватки воздуха». Одышка может быть физиологической (при физической нагрузке или беременности) и патологической, которая является симптомом различных заболеваний сердечно-сосудистой, дыхательной систем, органов кроветворения, нервной системы.
Почему возникает одышка при беременности?
В связи с нарастающей нагрузкой на организм женщины отмечается усиление сократительной функции сердца, увеличивается частота сердечных сокращений (к концу беременности – на 15–20 уд./мин больше, чем у небеременных), увеличивается минутный объем сердца, сердечный выброс, уменьшается вязкость крови, повышается венозное давление, на 40–50 % увеличивается объем циркулирующей плазмы.
Легкие во время беременности, в связи с увеличением потребности в кислороде и усилением выведения углекислоты, вынуждены работать более активно. Потребление кислорода к концу беременности увеличивается на 30–35 %, а во время потуг возрастает в среднем на 200 %. Увеличивающаяся матка постепенно оттесняет органы брюшной полости вверх, ограничивая амплитуду движения легких и затрудняя их вентиляцию. Благодаря этому возрастает частота дыхательных движений (в среднем на 10 %) и минутный объем дыхания (с 8 до 11 л/мин).
Слизистая бронхов в конце беременности полнокровна, поэтому становится уязвимой при различных заболеваниях дыхательных путей и воздействии внешних факторов (к ним относятся, например, курение, загрязненный воздух, перепады температуры и влажности воздуха). Увеличивается проницаемость сосудистой стенки и слизистых, выстилающих дыхательные пути, в связи с чем снижается их защитная функция. Кроме того, физиологические изменения в иммунной системе беременной женщины также не позволяют полноценно сопротивляться воздействию вредных факторов внешней среды.
Начиная со второго триместра беременности растущая матка начинает давить на диафрагму (мышцу, которая отделяет органы брюшной полости от органов грудной полости, участвует в акте дыхания), органы грудной полости смещаются вверх, ограничивается подвижность легких. Тем не менее дыхательная поверхность легких не уменьшается, благодаря расширению нижнего отдела грудной клетки. Газообмен в легких изменяется незначительно, так как компенсируется учащением дыхания. В норме частота дыхательных движений в покое у небеременных женщин составляет 16–20 в 1 минуту.
Во время беременности дыхание учащается до 22–24 движений в 1 минуту. Одышка при беременности появляется не только при физической нагрузке или быстрой ходьбе – она может появляться даже в положении лежа, особенно на спине. Связано это с тем, что увеличивающаяся матка сдавливает крупные сосуды (нижнюю полую вену, аорту), проходящие вдоль позвоночного столба, за счет этого приток крови к сердцу и легким затрудняется и может сопровождаться резким падением артериального давления вплоть до коллапса и обморока. Поэтому беременным женщинам следует избегать положения на спине. Лежать лучше на левом боку.
Прием большого количества пищи (особенно жирной, тяжелой) также может вызвать появление одышки. Это связано с усилением давления переполненного желудка на диафрагму.
Однако следует помнить, что учащение дыхания при беременности – это приспособительный механизм, который позволяет насытить организм мамы и плода кислородом и более интенсивно выводить углекислый газ.
Отмечено, что одышка при беременности может усиливаться в жаркую погоду. Содержание кислорода в горячем сухом воздухе снижено. Кроме того, высокая температура окружающего воздуха неблагоприятно действует на сердечно-сосудистую систему, теплообмен, органы дыхания не только беременных женщин, но и физически крепких людей. Перегревание организма нарушает процессы, направленные на обеспечение потребностей женщины и еще не родившегося ребенка.
Как проявляется болезнь?
Одышка относится к основным жалобам, характерным для заболеваний органов дыхания. Она может быть единственным симптомом болезни (при бронхиальной астме, аллергических состояниях, сопровождающихся спазмом бронхов) или выступать в сочетании с другими симптомами, такими как кашель, боли в грудной клетке, кровохарканье. Иногда к этим проявлениям присоединяются недомогание, слабость, повышение температуры, понижение аппетита.
Кроме заболеваний органов дыхания, одышка наблюдается при болезнях сердечно-сосудистой системы, органов кроветворения, отравлениях, аллергических состояниях.
При патологических состояниях одышка может быть субъективной, объективной и одновременно субъективной и объективной.
При заболеваниях органов дыхания одышка обычно носит смешанный характер, то есть субъективный и объективный. Она может быть вызвана:
– появлением в дыхательных путях препятствия для нормального прохождения воздуха, вследствие чего уменьшается глубина дыхания, увеличивается его частота (отечность верхних дыхательных путей при ОРЗ, опухоли, грыжи диафрагмы);
– уменьшением воздушности и эластичности легкого (воспаление легких, эмфизема легких, которая сопровождается уменьшением эластичности альвеол, бронхиальная астма, пороки сердца с нарушением кровообращения);
– сдавливанием легких при накоплении жидкости или воздуха в плевральной полости (это происходит при воспалении плевры – серозной оболочки, которая окутывает легкие и стенки грудной полости, туберкулезе, травматическом поражении грудной полости).
При перечисленных заболеваниях одышка, как правило, сочетается и с другими симптомами: повышенной температурой, болью в грудной клетке при дыхании, сухим или влажным кашлем, появлением прожилок крови в мокроте, слабостью. При обследовании выслушиваются хрипы в легких, могут выявляться патологические изменения на рентгенограмме, изменяется частота и глубина дыхания.
Чем себе помочь при одышке?
Для уменьшения одышки необходимо все движения делать плавно, не торопясь, стараться больше отдыхать, избегать положения лежа на спине.
Во время отдыха под ноги подкладывайте валик или подушку. В таком возвышенном положении улучшается кровообращение в нижних конечностях, плаценте, так как уменьшаются застойные явления в венах и лимфатических сосудах. Перегрузка вен нижних конечностей во время беременности возникает из-за механического давления растущей матки на крупные сосуды (нижнюю полую вену, подвздошные вены). Повышается вероятность варикозного расширения вен. А положение с приподнятыми ногами улучшает венозный отток и микроциркуляцию в нижних конечностях, препятствует возникновению судорог и варикозных узлов.
Избегайте стрессов, соблюдайте режим дня, отдыха.
Старайтесь принимать пищу небольшими порциями, но чаще. Избегайте тяжелой жирной пищи. Оптимальной считается диета с содержанием жиров 70–75 г. Животных жиров должно быть в ежедневном рационе не более 25–30 г (за счет сливочного масла, молочных продуктов, мяса, рыбы). Не менее 30 г жиров должно быть растительного происхождения (растительное масло, орехи).
Гидрогенизированные жиры, которые встречаются практически во всех кондитерских изделиях и выпечке, не усваиваются организмом и способствуют лишь увеличению массы как мамы, так и ребенка. Рацион считается полноценным лишь при оптимальном соотношении белков, жиров, углеводов, витаминов, жидкости и микроэлементов, с содержанием белка 110–120 г, углеводов – около 35 г.
Следует ограничить потребление кофеина, который в довольно больших количествах содержится в кофе, шоколаде, чае, газированных прохладительных напитках. Избыточное количество кофеина неблагоприятно влияет на сердечно-сосудистую систему, увеличивает потребность тканей мамы и плода в кислороде, способствует усилению одышки.
При возникновении одышки, а также для профилактики ее появления после 22–24 недель желательно пользоваться дородовым бандажом, который позволяет разгрузить грудной и поясничный отделы позвоночника, распределить нагрузку равномерно, держать спину ровно.
Спать старайтесь на высоких подушках, в полусидячем положении в хорошо проветриваемом помещении.
Одежда и белье беременных должны быть свободными, не стесняющими движений, комфортными и из натуральных материалов.
Не упускать из виду
Следует помнить, что беременность – это нагрузка для организма, во время которой нередко обостряются хронические заболевания, нарушается работа больных органов. А поэтому необходимо пристальное внимание к старым болячкам.
Избегайте нахождения в обществе курящих. Никотин и оксид углерода – основные элементы табачного дыма – очень хорошо растворяются в крови, легко встраиваются в обмен газов крови, в связи с чем во время курения значительно снижается доставка кислорода и питательных веществ к плоду через плаценту.
Кроме того, рефлекторно возникает спазм крупных сосудов жизненно важных органов мамы, а также плаценты, увеличивается вязкость крови, то есть развивается кислородное голодание. В ответ на это учащаются сердечные сокращения, повышается давление, возникает одышка – сначала при ходьбе, а затем и в покое. У курящих мам, как правило, рождаются детки с низким весом, которые более восприимчивы к болезням, у этих новорожденных чаще бывают дыхательные расстройства.
Занятия физкультурой способствуют тренировке сердечно-сосудистой и дыхательной систем. Регулярные тренировки повышают выносливость организма, улучшают его адаптацию к беременности, позволяют укрепить мышцы спины и живота, поддерживая осанку и тем самым снижая усталость. Очень хорошо для этого подходит плавание в бассейне. Тем не менее любые занятия спортом и комплексы физических упражнений необходимо обсуждать с врачом на каждом этапе беременности.
Освойте различные техники дыхания, которые не только помогут вам подготовиться к родам, но и лучшим образом отразятся на состоянии дыхательной системы.
Трудная работа
Во время беременности организм женщины получает дополнительную нагрузку, которая требует перестройки всех функций и систем. Колоссальную нагрузку при этом несут сердечно-сосудистая и дыхательная системы, неразрывно связанные между собой. Такая нагрузка обусловлена следующими факторами:
– Появление дополнительного третьего круга кровообращения – плацентарного.
– Увеличение сети кровеносных сосудов матки, молочных желез.
– Увеличение объема циркулирующей крови (ОЦК). ОЦК начинает увеличиваться с 12 недель беременности и достигает своего максимума к 35–36 неделям, возрастая в среднем на 30 %.
– Смещение сердца и легких поднимающейся диафрагмой по мере роста плода.
– Повышенное потребление кислорода и усиленное выведение углекислоты.
Под субъективной одышкой понимают лишь собственное ощущение больным затруднения дыхания. При проведении специальных методов обследования не выявляется никаких нарушений. Такой тип одышки встречается при заболеваниях нервной системы (неврастении, радикулите, когда происходит ущемление нервных корешков спинного мозга, появляется боль в грудной клетке во время движения, дыхания, ощущение затруднения дыхания).
Объективная одышка сопровождается изменением частоты, глубины, ритма дыхания, продолжительности вдоха и выдоха. Такой тип одышки определяется функциональными методами (спирография, спирометрия). Эти исследования проводятся в кабинетах функциональной диагностики в поликлинике и позволяют определить емкость легких, глубину вдоха, выдоха. Полученные данные позволят судить о степени выраженности дыхательной недостаточности и предположить ее причину.

Россия и Казахстан – не просто соседи. Экономики наших государств, когда-то представлявшие единое целое, а потом «разорванные» ищут возможности для взаимовыгодного сотрудничества. Касается это и фармацевтической отрасли. О проблемах, с которыми встречаются и об успехах, достигнутых на этом пути – в беседе председателя редакционного совета «Бизнес-Диалог Медиа» Вадима ВИНОКУРОВА с учредителем фармацевтической компании «Вива-Фарм» (Казахстан) Батырбеком МАШКЕЕВЫМ.
Подробнее
Медицинский лекторий

«ДомоденТ» — это многопрофильная клиника, которая оказывает все виды стоматологических и лор-услуг для жителей г. Домодедово и Московской области.

Промышленный холдинг Evers Group Rus – это компания производитель инновационных и традиционных медицинских изделий, входит в число лидеров отечественного рынка фармпредприятий.

Нова Клиник — сеть специализированных центров репродукции и генетики человека в Москве, где проводится полный комплекс диагностических и лечебных мероприятий, направленных на преодоление бесплодия.

Сахарный диабет и ожирение. Новый взгляд на проблему.
Популярные публикации

Лечение перекисью водорода по методике Неумывакина

Пилатес: полезные свойства и вред для здоровья

Почему возникает аносмия (потеря обоняния) и как ее лечить (в т.ч. после коронавируса)?

Сладость с изюминкой: что нужно знать о пользе горького шоколада

Цирроз печени: кому он грозит и действительно ли его нельзя вылечить?

20 причин для начала занятий ЛФК

Диетолог назвал шампанское самым неподходящим напитком для праздника

Диетолог Леонов: грамотное употребление соды очищает организм и снимает воспаление в горле

10 эфирных масел, которые взбодрят, успокоят и подарят радость

13 причин, почему закладывает уши

Психосоматика заболеваний суставов и пути исцеления

Названы четыре самых полезных сухофрукта

Как научить ребенка правильно полоскать горло

Какие продукты помогут защититься от вирусов

Полным ходом: как распознать и вылечить болезни ног

Метод Бутейко – уникальное изобретение в области лечебного дыхания
Нехватка воздуха
Нехватка воздуха (инспираторная одышка) — это затруднение дыхания на вдохе с ощущением недостаточного поступления кислорода. Может сопровождаться шумным, свистящим дыханием. Возникает при беременности, заболеваниях гортани, легких, плевры, болезнях сердца, неотложных состояниях, травмах, неврозах. Для установления причин расстройства назначают рентгенографию грудной клетки, спирометрию, ЭКГ, ларингоскопию, анализы крови. До постановки диагноза для уменьшения выраженной одышки больному обеспечивают покой, доступ свежего воздуха, применяют седативные фитопрепараты.
Классификация
При установлении степени инспираторной одышки учитывают связь дыхательных нарушений с двигательной активностью. В норме в спокойном состоянии человек совершает не более 14-20 дыхательных движений за минуту, а чувство недостаточного вдыхания воздуха беспокоит только после тяжелых нагрузок. Выделяют 4 степени одышки, свидетельствующие о вероятном наличии заболевания:
- Легкая степень. Возникает при быстрой ходьбе, подъемах на лестницу или по крутому спуску. Быстро проходит самостоятельно.
- Средняя степень. Наблюдается при обычном темпе ходьбы. Пациент вынужденно замедляет движение или делает передышки.
- Тяжелая степень. Затруднение дыхания отмечается при медленной ходьбе на дистанции до 100 м. Больной часто останавливается для отдыха.
- Очень тяжелая степень. Нехватка кислорода ощущается в полном физическом и эмоциональном покое. Активность пациента резко ограничена.
Причины нехватки воздуха
Затруднение вдоха у здоровых людей вызвано несоответствием между количеством вдыхаемого воздуха и потребностью в кислороде. Такая одышка беспокоит при выполнении тяжелой работы, во время интенсивных тренировок, подъема в горы, в стрессовых ситуациях. Появлению чувства нехватки кислорода способствует ношение тесной одежды, поясов и корсетов, препятствующих нормальному дыханию. У пожилых людей в результату возрастных изменений сосудов и сердца одышка может появляться при минимальных нагрузках. Ощущением недостатка воздуха также проявляется ряд состояний и болезней.
Беременность
Одышка с чувством недостаточного вдоха возникает преимущественно во 2-й половине гестационного срока. При увеличении матки диафрагма поджимается вверх, из-за чего ограничивается глубина дыхания. Чем больше срок беременности, тем чаще ощущается нехватка кислорода даже при спокойной ходьбе и незначительных нагрузках. При этом частота дыхательных движений в покое возрастает до 22-25 вдохов за минуту. При одышке беременную обычно беспокоят легкое головокружение, иногда мелькание «мушек» и потемнение в глазах.
Симптом чаще проявляется и более выражен у пациенток, которые вынашивают крупный плод, многоплодную беременность, страдают многоводием. Усугубляющим фактором становится синдром нижней полой вены при беременности. При аорто-кавальной компрессии, кроме одышки, из-за ограничения подвижности диафрагмы женщины испытывает затруднение дыхания и недостаточность воздуха в положении лежа на спине. Дыхательное расстройство сочетается с внезапной слабостью, сильным головокружением вплоть до обморочного состояния.
Плеврит
Нарастающая одышка с затрудненным вдохом — характерный признак воспаления плевры. Дыхательные нарушения вызваны интенсивными болевыми ощущениями при сухом плеврите, скоплением жидкости в плевральной полости — при экссудативном, гнойном, геморрагическом процессе. Нехватка воздуха становится результатом поверхностного, щадящего дыхания: чтобы уменьшить острую колющую или тупую тянущую боль над пораженной участками, пациент ограничивает объем дыхательных движений. Часто одышка сопровождается мучительным сухим кашлем, повышением температуры, ознобом.
Заболевания легких
При воспалительном и диффузном поражении легочной ткани чувство недостатка вдыхаемого воздуха связано с выключением части легкого из дыхательного процесса, ограничением его подвижности и эластичности. Больные предъявляют жалобы не неполноту вдоха, слабость, быструю утомляемость, головокружение. С признаками легочной одышки, как правило, протекают:
- Долевая пневмония. Одышка начинается внезапно, одновременно с резким подъемом температуры до 39 °С и выше, сильной головной болью, болезненностью пораженной части грудной клетки, разбитостью, сухим, а позже влажным кашлем. Типичны суточные температурные колебания на 0,5-2 °С, профузная потливость.
- Интерстициальная пневмония. Чувство «неполного вдоха» появляется постепенно, сначала при нагрузке, позднее — в покое. Часто нехватка кислорода беспокоит по ночам. Одышка сопровождается сухим кашлем, нарушает сон, провоцирует быструю утомляемость в дневное время. При остром процессе изменения дыхания напоминают симптоматику долевой пневмонии.
- Первичный бронхолегочный амилоидоз. Затруднение вдоха патогномонично для отложения амилоида в стенке трахеи и крупных бронхов, при этом тяжелое свистящее дыхание больного слышно на расстоянии. При повреждении альвеол нехватка воздуха с сухим кашлем беспокоит при малейших движениях, разговоре, в покое. Одновременно из-за поражения сердца и сосудов возникают давящие боли слева в груди, заметно отекают ноги.
- Туберкулез легких. Нехватка кислорода, вызывающая одышку, характерна для первичного туберкулезного комплекса и милиарного процесса. Ощущение неполного вдоха проявляется на фоне непродуктивного кашля, болевых ощущений в груди, субфебрильной или высокой температуры, резкой слабости и потливости. Кроме того, при диссеминированном туберкулезе выражен кожный цианоз.
- Зигомикоз легких. Одышке предшествует короткий период тяжелой интоксикации с температурой от 38°С, сухим или малопродуктивным кашлем, в котором может выявляться кровь. Нехватка дыхания беспокоит практически постоянно, даже при полном покое. Затруднение вдоха сочетается с нарушением выдоха. Позже присоединяется сильная боль в груди, еще более ограничивающая дыхание.
- Склеротические процессы. При диффузном пневмосклерозе, развившемся в исходе постлучевого пневмонита, пневмокониозов, других диффузных поражений легких, одышка появляется и нарастает постепенно. В терминальных стадиях пациенту не хватает воздуха даже в покое, из-за дефицита кислорода кожа становится синюшной, а пальцы по форме похожи на барабанные палочки (пальцы Гиппократа).

Стеноз гортани
Чаще всего затруднения вдоха вызваны заболеваниями, при которых в результате поражения слизистой и голосовых связок формируются препятствия на пути движения воздушных масс. Одышка гортанного происхождения часто характеризуется ощущением ограниченного поступления воздуха в дыхательные пути, свистящим шумным дыханием (стридором). Симптом наблюдается при следующих патологических состояниях:
- Острый стеноз гортани. Затруднение при совершении вдоха, шумное дыхание, охриплость, осиплость возникают и нарастают крайне быстро. Во время вдоха втягиваются межреберные промежутки и эпигастральная область, западают яремные ямки, раздуваются крылья носа. Больной проявляет беспокойство, иногда — возбуждение, панику, ощущает страх смерти и, чтобы облегчить поступление воздуха, опирается на руки. Дыхание постепенно учащается, становится поверхностным, возможны цианоз лица, ногтевых фаланг. Острый стеноз осложняет течение крупа, ложного крупа, повреждений при интубации трахеи, других патологий, сопровождающихся отеком гортани.
- Хронический стеноз. Постепенное усиление одышки характерно для доброкачественных опухолей и рака гортани, ларингомаляции, других аномалий развития органа, ларингоцеле, нейропатического пареза, поражения щитовидной железы. Симптоматика нарастает медленно. Одышка на фоне лающего кашля, сиплого голоса усиливается по мере сужения просвета гортани, но пациент может не замечать ее длительное время из-за постепенной адаптации к гипоксии. На поздних этапах нехватка воздуха беспокоит в покое, в дыхание активно включаются межреберные мышцы, брюшной пресс. Нехватка кислорода провоцирует ухудшение памяти, нарушения сна, рассеянность.
Инородные тела дыхательных путей
При попадании в дыхательные пути сторонних предметов наблюдается затруднение дыхания вплоть до полной невозможности вдоха. Нехватка воздуха ощущается как удушье. Больной проявляет беспокойство, занимает вынужденное положение, дышит часто и поверхностно («всхлипывает»). Отличительной особенностью является внезапность развития симптома после случайного вдыхания пищи, мелких предметов. Практически сразу начинается приступообразный кашель со слезотечением, обильным слюноотделением, усиленным образованием носовой слизи. Лицо становится багрово-синюшным.
Если чужеродное тело остается в дыхательных путях, не полностью перекрывая их просвет, при дыхании возможно возникновение сторонних звуков. Баллотирование предметов в просвете трахеи сопровождается сипением, жужжанием, свистением. Для частичной обструкции бронха характерен дистанционно слышимый свист. При этом интенсивность кашля уменьшается, возможно отхождение слизистой мокроты с частичками инородного тела. Одышка становится менее частой, однако усиливается боль в области шеи и груди. В последующем присоединяются воспалительные процессы.
Легочные и плевральные опухоли
Особенности инспираторной одышки при злокачественных неоплазиях зависят от локализации онкопроцесса. Однако в любом случае респираторные нарушения предваряют или дополняют специфические симптомы заболевания и общие проявления в виде быстрой утомляемости, ухудшения аппетита, прогрессирующей потери веса. Чувство неполноценного дыхания может беспокоить больных, у которых развиваются:
- Рак плевры. Одышка, вызванная ограничением экскурсии легких, возможна как при первичной опухоли, так и при метастатическом поражении плевральных листков. Симптоматика нарастает очень быстро. Кроме неполного щадящего вдоха, провоцирующего нехватку воздуха, выражены боли в пораженной половине груди, слабость, общее истощение.
- Бронхиолоальвеолярный рак. Затруднение вдоха при физической нагрузке, а позднее и в состоянии покоя — поздний признак опухоли. Зачастую одышка развивается на фоне мучительного сухого или обильного водянистого кашля, свидетельствует о наличии дыхательной недостаточности и предшествует возникновению болей в груди.
Болезни сердца
Жалобы на нехватку кислорода — один из характерных признаков сердечной одышки, которая выявляется при кардиологических заболеваниях, протекающих с нарушением ритма (тахикардия, экстрасистолия, синдром WPW) или недостаточным кровоснабжения миокарда (стенокардия напряжения, нестабильная стенокардия, другие формы ишемической болезни сердца). Выраженность симптома обычно напрямую зависит от степени и формы сердечной недостаточности. В легких случаях нехватка воздуха ощущается после умеренной физической нагрузки, при сильных эмоциональных переживаниях.
Патологические изменения дыхательного процесса при хронической сердечной недостаточности проявляются ощущением дефицита воздуха и учащением дыхательных движений при выполнении простых физических упражнений, повседневной работы, быстрой, а затем и обычной ходьбе, в покое. Пациенты описывают свои ощущение как желание вдохнуть побольше воздуха «полной грудью», отмечают, что они «запыхались». Типичны синюшность (цианоз) носогубного треугольника, ногтей, отеки нижних конечностей, выраженная утомляемость, жалобы на дискомфорт, тяжесть, боль за грудиной.
Неотложные состояния
Одышка с ощущением острого дефицита воздуха служит предвестником или симптомом ряда расстройств, требующих оказания экстренной медицинской помощи. Вместе с головокружением, туманом и «мушками» перед глазами, «дурнотой» она свидетельствует о приближающемся обмороке (синкопе). Тяжелое нарушение дыхания и выраженное затруднение вдоха наблюдается при таких острых состояниях, как:
- Сердечная астма. Перед приступом или во время него возникает загрудинная колющая, сдавливающая боль, перебои в работе сердца, сильное сердцебиение. Острое ощущение нехватки кислорода сопровождается холодным потом, кашлем (сухим или с кровохарканьем), страхом смерти, резкой слабостью. Заметен акроцианоз — синюшность пальцев рук и ног, губ, кончика носа, ушных раковин. Кожа выглядит бледной с сероватым оттенком. Больной старается занять вертикальное положение (ортопноэ). Сердечной астмой могут проявляться инфаркт миокарда, пороки сердца, другая кардиопатология.
- Тромбоэмболия легочной артерии. В острых случаях одышка возникает внезапно и обычно имеет характер мучительной нехватки воздуха с попытками его вдохнуть. Пациент стремится сохранить горизонтальное положение («лежит низко»). Дыхание учащается до 30-50 и более в минуту, в терминальной стадии становится редким, неритмичным, шумным (типа Биота, Чейна-Стокса). Кожа заметно бледнеет, при нарастании симптоматики становится синюшной, серо-пепельной, при молниеносной форме — «чугунного» цвета.
- Легочное кровотечение. Одышка с ощущаемой неполнотой вдоха развивается и нарастает после приступа упорного кашля, в конце которого откашливается слизистая мокрота с алой кровью или ее сгустками. В тяжелых случаях диспноэ сопровождает профузное кровотечение из дыхательных путей, которому предшествуют жжение, щекотание в пораженной части груди. На фоне частого булькающего дыхания быстро нарастают общие нарушения: головокружение, шум в голове, ушах. Кожа бледнеет и покрывается холодным липким потом, заметны признаки акроцианоза.
Повреждения грудной клетки и легких
Дыхательные нарушения при торакальных травмах могут быть как кратковременными, так и нарастающими. Так, при ушибе ребер преходящее затруднение вдоха является вторичным и связано с ограничением дыхательных движений из-за боли в груди при глубоком вдыхании воздуха. При закрытом травматическом или спонтанном пневмотораксе жалобы на недостаточное поступление кислорода, частое дыхание, посинение губ наряду с резкими колющими болями в груди, отдающими в руку и шею, холодным потом, падением давления, подкожной эмфиземой становятся ведущими в клинической картине.
Невротические расстройства
До 75% пациентов неврологов и психиатров жалуются на частую или постоянную нехватку воздуха, ощущение «заслонки» или другой преграды в груди, затрудняющей полноценный вдох. Зачастую у больных выявляются сопутствующие эмоциональные нарушения — тревожность, ипохондрия, фобии, в частности, страх смерти от удушья. Ключевыми особенностями невротической одышки служат появление или усиление после психотравмирующих ситуаций, яркие, образные описания переживаний, характерное шумовое оформление (оханье, стоны, вздохи). Особо остро нехватка дыхания ощущается при панической атаке.
При кардионеврозе, соматоформной дисфункции вегетативной нервной системы, вегетососудистой дистонии типично сочетание затрудненного вдоха с постоянным или приступообразным сердцебиением, головными болями, покалыванием в прекардиальной области, зябкостью, потливостью, склонностью к побледнению или покраснению лица. Субъективно ощущаемая нехватка поступающего воздуха («пустое дыхание»), заставляющая больного часто, глубоко и шумно дышать при отсутствии соматических предпосылок, — один из вариантов дыхательной дисфункции при гипервентиляционном синдроме.
Обследование
На начальных этапах диагностического поиска ведением пациентов с жалобами на нехватку воздуха занимаются участковый терапевт или семейный врач, которые с учетом анамнеза и результатов исследований назначают консультации профильных специалистов. Для быстрого комплексного скрининга патологий, сопровождающихся затруднением вдоха, назначаются:
- Рентгенологические исследования. В ходе обзорной рентгенографии грудной клетки удается выявить изменения, характерные для воспалительных процессов, опухолей, пневмосклероза, травматических повреждений. При необходимости выполняются прицельные снимки, рентгеноскопия, бронхография.
- Изучение функций внешнего дыхания. Наиболее часто проводится спирометрия, позволяющая объективно оценить основные объемные показатели дыхательной функции. Метод может дополняться плетизмографией, газоаналитическим исследованием внешнего дыхания.
- Определение состава газов крови. Анализ направлен на обнаружение лабораторных признаков дыхательной недостаточности. Основными показателями газового состава крови являются уровни парциального давления кислорода и двуокиси углерода, процентного содержания и насыщенности кислородом.
- Электрофизиологические методы. Электрокардиография применяется для быстрого выявления аритмии, ишемии сердечной мышцы. Для получения расширенных данных о деятельности сердца ЭКГ дополняют суточным мониторингом по Холтеру, фонокардиографией.
- Инструментальный осмотр гортани. В ходе прямой и непрямой ларингоскопии оцениваются состояние слизистой органа, голосовых связок. При использовании гибкого или ригидного фиброларингоскопа можно сделать биопсию подозрительных участков, удалить инородные тела.
Возможные воспалительные изменения (увеличение СОЭ, лейкоцитоз), признаки анемии определяются по общему анализу крови. На дальнейших этапах обследования применяются томографические методы (КТ, МРТ грудной полости), УЗИ сердца, бронхоскопия, плевроскопия, трансбронхиальная биопсия легкого с последующим гистологическим изучением полученного материала. При подозрении на болезни сердца рекомендованы нагрузочные тесты (велоэргометрия, тредмил-тест и др.).

Симптоматическая терапия
Физиологическое затруднение вдоха проходит самостоятельно после отдыха. При внезапном возникновении нехватки воздуха больного нужно успокоить, усадить на стул, кресло, кровать (с возвышенным положением и упором спиной на подушки). Для облегчения дыхания необходимо снять тесную одежду, тугой пояс, расстегнуть верхние пуговицы рубашки или блузы. Важно обеспечить приток кислорода в помещение — открыть форточку, распахнуть окно или дверь. С целью увлажнения воздуха можно включить чайник, развесить рядом с кроватью влажную простыню, набрать в ванну воду.
Допускается самостоятельное употребление растительных успокоительных средств. При сердечном или легочном заболевании, другой известной причине одышки пациенту рекомендуется выпить те препараты, которые он принимает постоянно. Если в течение 10-15 минут состояние не улучшается, следует вызвать скорую помощь. При повторяющихся приступах нехватки кислорода, которые проходят самостоятельно, постоянном или периодическом ощущении затруднений при вдохе необходимо обратиться к врачу для выяснения причин дыхательного расстройства.


