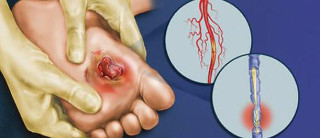
Диабетическая нейропатия и ангиопатия
Используйте навигацию по текущей странице
- Подробно
- Заболевания
- Методы диагностики
 Сахарный диабет является одной из самых серьезных проблем здравоохранения в мире. Одно из основных осложнений сахарного диабета-это заболевание кровеносных сосудов, называемое диабетической ангиопатией. Нарушение питания нервных стволов приводит к развитию другой проблемы у больных с диабетом – нейропатии.
Сахарный диабет является одной из самых серьезных проблем здравоохранения в мире. Одно из основных осложнений сахарного диабета-это заболевание кровеносных сосудов, называемое диабетической ангиопатией. Нарушение питания нервных стволов приводит к развитию другой проблемы у больных с диабетом – нейропатии.
Диабетическая ангиопатия
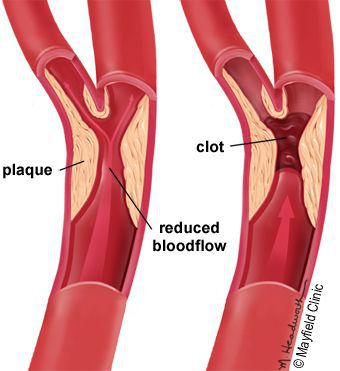
Диабетическая ангиопатия – это сосудистое поражение, которое встречается у людей, страдающих сахарным диабетом. При диабете постепенно происходит накопление холестерина и кальция в стенках артерий, что приводит к их непроходимости и нарушению кровоснабжения тканей.
Диабетическая ангиопатия делится на два основных типа: микроангиопатия (поражение мелких сосудов) и макроангиопатия (поражение крупных магистральных артерий), нередко бывает их сочетание.
Макроангиопатия развивается в сосудах сердца и нижних конечностей, являясь по сути злокачественным атеросклерозом их.
Микроангиопатия чаще всего проявляется поражением артерий глаз (поражение сетчатки – диабетическая ретинопатия) или почек (диабетическая нефропатия).
Диабетическая нейропатия
Диабетическая нейропатия является одним из видов повреждения нервов, которое может произойти, если поражаются сосуды нервных стволов. Диабетическая нейропатия чаще всего развивается в нервах ног и ступней.
В зависимости от пораженных нервов, симптомы диабетической нейропатии могут варьироваться от боли и онемения в конечностях до полной потери чувствительности стоп и кистей, с развитием повреждений и гнойных осложнений.
Диабетическая невропатия является очень распространенным осложнением сахарного диабета. Однако часто можно предотвратить диабетическую невропатию или замедлить ее прогрессирование с помощью строго контроля сахара в крови и здорового образа жизни.
Причины диабетической ангиопатии и нейропатии
Известно, что сахарный диабет вызывает гормональные и метаболитных нарушения, которые являются причиной отложения холестериновых бляшек и воспалительных измений в стенках сосудов, что приводит к развитию и клиническим проявлениям диабетической ангиопатии. Однако не все диабетики жалуются на проявления ангиопатии. Это осложнение диабета зависит не только от гормонального фона конкретного пациента, но и от его генетических особенностей.
У диабетиков с высоким артериальным давлением, курильщиков, злоупотребляющих алкоголем отмечаются более выраженные и злокачественные проявления диабетической ангиопатии.
Длительное воздействие высокого уровня сахара в крови может повредить тонкие нервные волокна, вызывая диабетическую нейропатию. Основной причиной поражения нервов при диабете считается микроангипатия сосудов, кровоснабжающих нервы. Их блокада при диабетической ангиопатии приводит дефициту кислорода и питальных веществ в нервной ткани и к гибели нервных волокон.
Виды диабетической ангиопатии
Диабетическая нефропатия развивается при поражении мелких артерий почек и приводит к нарушению их функции, вплоть до развития тяжелой почечной недостаточности. Диабетическая нефропатия проявляетя появлением белка в моче, тяжелой артериальной гипертензией, повышением уровня креатинина и мочевины в крови.
Диабетическая ретинопатия развивается при поражении артерий сетчатки глаз.Характеризуется изменением сосудов глазного дна, кровоизлияниями в сетчатку. Может привести к отслойке сетчатки и полной слепоте.
Ангиопатия нижних конечностей при сахарном диабете развивается через четыре стадии:
- Первая стадия не имеет клинических симптомов, однако при обследовании сосудов можно выявить утолщение стенок артерий и их кальциноз.
- Вторая стадия проявляется появлением болей при ходьбе через определенную дистанцию (перемежающаяся хромота)
- Третья стадия характеризуется появлением болей в ногах в покое, особенно при горизонтальном положении. Если ноги опустить, то боль значительно уменьшается.
- Четвертая стадия проявляется появлением трофических язв и некрозов на ногах, часто развивается диабетическая гангрена. Это состояние называется синдромом диабетической стопы.
Виды диабетической нейропатии
Существует четыре основных вида диабетической нейропатии. Большинство развивается постепенно, поэтому можно не заметить это осложнение до появления серьезных проблем.
Периферическая полинейропатия
Периферическая нейропатия является наиболее распространенной формой диабетической нейропатии. Сначала развиваются проблемы с чувствительностью в ногах, затем признаки нейропатии могут проявиться и на руках. Симптомы периферической невропатии нередко усиливаются по ночам, и могут включать:
- Онемение или снижение способности чувствовать боль или изменение температуры.
- Покалывание или жжение.
- Острые боли или судороги.
- Повышенная чувствительность к прикосновению — для некоторых людей, даже вес простыни может быть мучительным.
- Мышечная слабость.
- Потере рефлексов, особенно в щиколотке.
- Потеря равновесия и координации.
- Серьезные проблемы с ногами, такие как язвы, инфекции, деформации и костные и суставные боли.
Вегетативная нейропатия
Вегетативная нервная система контролирует сердце, мочевой пузырь, легкие, желудок, кишечник, половые органы и глаза. Сахарный диабет может повлиять на нервы в любом из этих органов, что может вызвать:
- Проблемы с мочеиспусканием – задержка мочи или недержание из-за поражения вегетативной иннервации мочевого пузыря.
- Запор, либо неконтролируемое опорожнение кишечника.
- Замедление эвакуации из желудка (гастропарез), что приводит к тошноте, рвоте, вздутию живота и потери аппетита.
- Затруднение глотания
- Нарушение потенции у мужчин
- Сухость влагалища и другие сексуальные расстройства у женщин
- Повышенная или пониженная потливость
Диабетическая амиотрофия
Диабетическая амиотрофия поражает крупные нервы конечностей, такие как бедренный и седалищный нерв. Другое название этого состояния проксимальная нейропатия, которая чаще развивается у пожилых людей с сахарным диабетом II типа.
Симптомы отмечаются, как правило, на одной стороне тела и включают в себя:
- Внезапную, сильную боль в бедре или в ягодице
- Атрофия мышц бедра
- Трудность вставания из положения сидя
Мононейропатия
Мононейропатия подразумевает повреждение определенного нерва. Нерв может быть на лице, туловище или ноге. Мононейропатию, также называют очаговой нейропатией. Чаще всего встречаются у пожилых людей.
Хотя мононейропатия может вызвать сильную боль, но обычно не вызывает никаких долгосрочных проблем. Симптомы постепенно уменьшаются и исчезают самостоятельно через несколько недель или месяцев. Признаки и симптомы зависят от конкретного пораженного нерва и могут включать:
- Двоение в глазах, при поражении глазодвигательного нерва
- Паралич лицевого нерва с ассиметрией лица
- Боль в голени или стопе
- Боль в нижней части спины или таза
- Боль в передней поверхности бедра
- Боли в груди или в животе
- Слабость в кисти, при поражении нервов плечевого сплетения.
Диагностика нейропатии и ангиопатии
Диагноз диабетической нейропатии основывается на симптомах, анамнезе и клинических исследованиях. Во время осмотра врач может проверить вашу мышечную силу и тонус, сухожильные рефлексы и чувствительность к прикосновению, температуре и вибрации.
Дополнительные диагностические тесты:
- Исследования нервной проводимости. С помощью этого теста проверяется, насколько хорошо нервы в руках и ногах проводят электрические сигналы.
- Электромиография (ЭМГ). Часто выполняется вместе с исследованиями проводимости нерва, электромиография измеряет электрические разряды, производимые в ваших мышцах.
- Количественное сенсорное тестирование. Этот неинвазивный тест используется для оценки того, насколько нервы реагируют на вибрацию и перепады температур.
- Вегетативное тестирование. Оценивается реакция артериального давления в разных положениях тела и способность к потоотделению.
Лечение диабетической ангиопатии
Компенсация сахарного диабета – основа терапии диабетической ангиопатии. Необходимо снижать уровень глюкозы в крови до нормальных значений, используя сахароснижающие препараты, при тяжелом течении диабета необходимо использовать инсулинотерапию.
При выявлении объективных признаков поражения артерий (сужения, кальциноз) желательно постоянно принимать ангиопротекторы (Vessel Due F), антитромботические препараты (аспирин, плавикс), витамины.
Признаки выраженной ангиопатии, с нарушениями кровообращения в органах и конечностей должны стать поводом к активному хирургическому лечению. При поражении артерий голени, сердца и почек желательно восстановить кровообращение методами эндоваскулярной хирургии (ангиопластикой и стентированием). Это позволит предотвратить развитие тяжелых осложнений в виде гангрены, инфаркта миокарда, почечной недостаточности.
Диабетическая ангиопатия является очень опасной болезнью, которая может привести к летальному исходу. При появлении первых симптомов ангиопатии пациент с сахарным диабетом должен сразу же посетить опытного врача, специализирующегося на этой проблеме.
Симптомы, стадии и лечение диабетической ангиопатии

Диабетическая ангиопатия нижних конечностей – одно из самых сложных и неприятных осложнений диабета. Но гораздо важнее, что на протяжении долгого периода времени оно остается наиболее распространенным последствием болезни.
Практически каждый диабетик на планете встречается с ангиопатией уже через 10-15 лет после постановки первичного диагноза. При этом патологический процесс развивается настолько быстро и агрессивно, что влечет за собой смертельные последствия в виде инфаркта миокарда, острой ишемии и других сердечно-сосудистых проблем.
Что такое диабетическая ангиопатия: особенности заболевания
Если говорить простым языком, ангиопатия при сахарном диабете возникает из-за невозможности кровеносных сосудов пропускать кровь в том же объеме, как это было до появления диабета. Проблемы с сахаром ухудшают их эластичность, после чего развивается закупорка. В результате кровообращение ног настолько ухудшается, что страдает двигательная функция:
- Каждое движение приводит к появлению болезненных ощущений.
- Стопы немеют, из-за чего человеку трудно ходить.
- Образуются язвенные поражения.
В конечном итоге ткани нижних конечностей отмирают, развивается некроз, а значит, возникает необходимость ампутации. Но даже на этом ухудшение состояния из-за ангиопатии не заканчивается. Кровообращение в организме – процесс целостный и единый. Так что постепенно нарушения затрагивают глаза, почки, сердце.
Как появляется ангиопатия
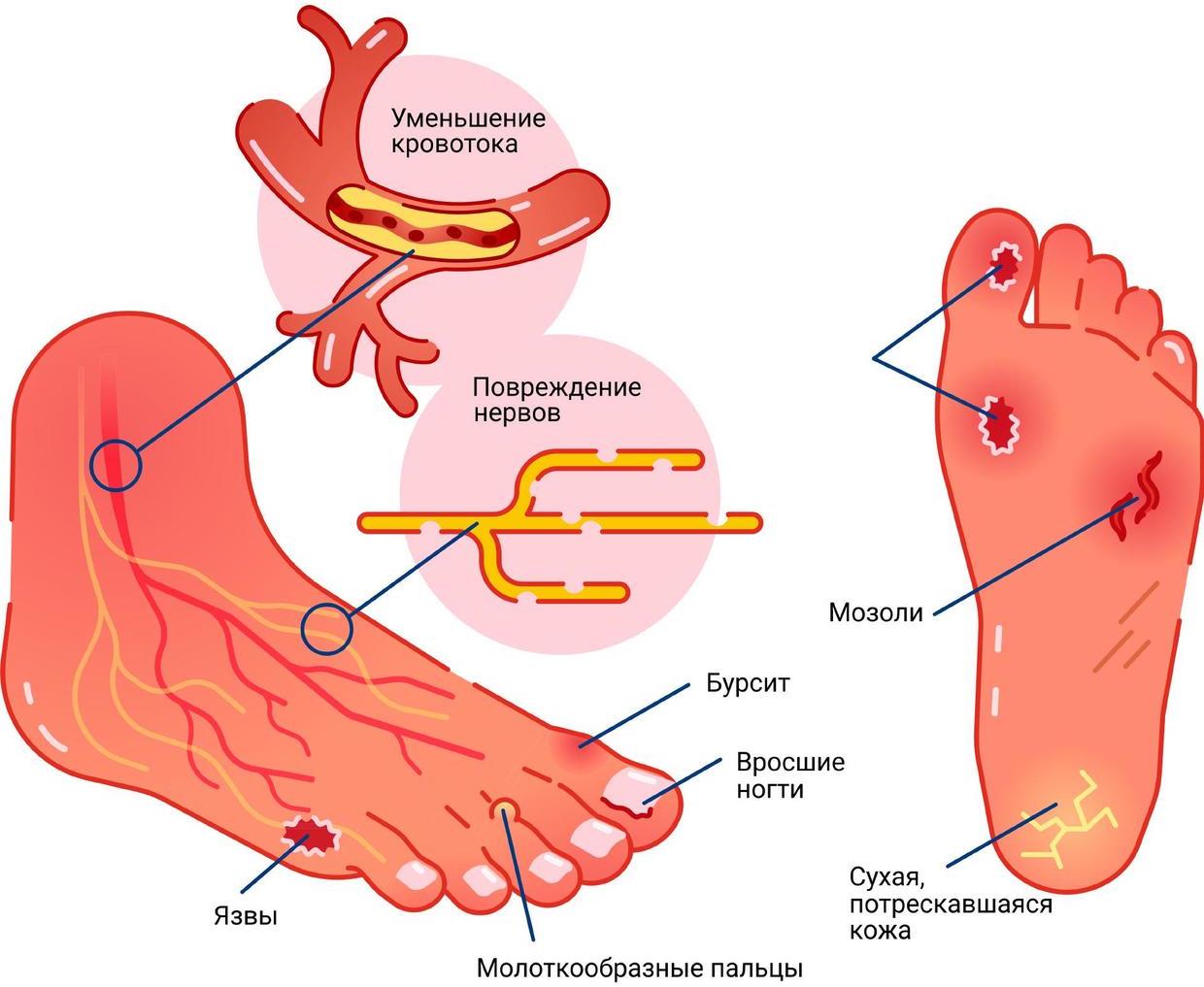
Механизм зарождения и развития диабетической ангиопатии изучен не до конца. Всеми виной сложность сахарного диабета как первичного заболевания. Слишком много факторов и рисков к нему могут привести и слишком по-разному он протекает. Достоверно известно только, что толчком к появлению симптомов нарушения становится атеросклероз сосудов. Развитие болезни происходит постепенно и на первых стадиях остается незамеченным для диабетика.
Сначала от длительного хождения появляется боль в нижних конечностях и легкое онемение. Затем пациент начинает замечать, что температура ног заметно снижена, по сравнению с остальными частями тела. И наконец, появляется бледность и синюшность тканей, часто дают знать о себе судороги. Вина в происходящем лежит на холестериновых бляшках, которые буквально заполняют мелкие и крупные сосуды, снижая кровообращение.
Почему развивается ангиопатия
Как уже говорилось ранее, первоначальная проблема всех диабетиков – атеросклероз, то есть истончение сосудов. Постоянное воздействие на организм сахара и инсулина в больших количествах делает их хрупкими, а неправильное питание – способствует нарастанию бляшек.
Но это не единственная причина, дающая толчок развитию диабетической ангиопатии нижних конечностей. Среди факторов, которые способствуют появлению заболевания, можно выделить:
- Ожирение, приводящее к увеличению количества холестерина в крови.
- Гипертония.
- Чередование гипергликемии и гиперинсулинемии.
- Поражение периферических нервов ног.
- Индивидуальные аномалии костей и мышц.
- Синдром Рейно, приводящий к ишемии.
- Курение.
Вместе с атеросклерозом эти нарушения ускоряют процесс разрушения сосудов, проявления ангиопатии становятся очевидными быстрее.
Главные симптомы заболевания
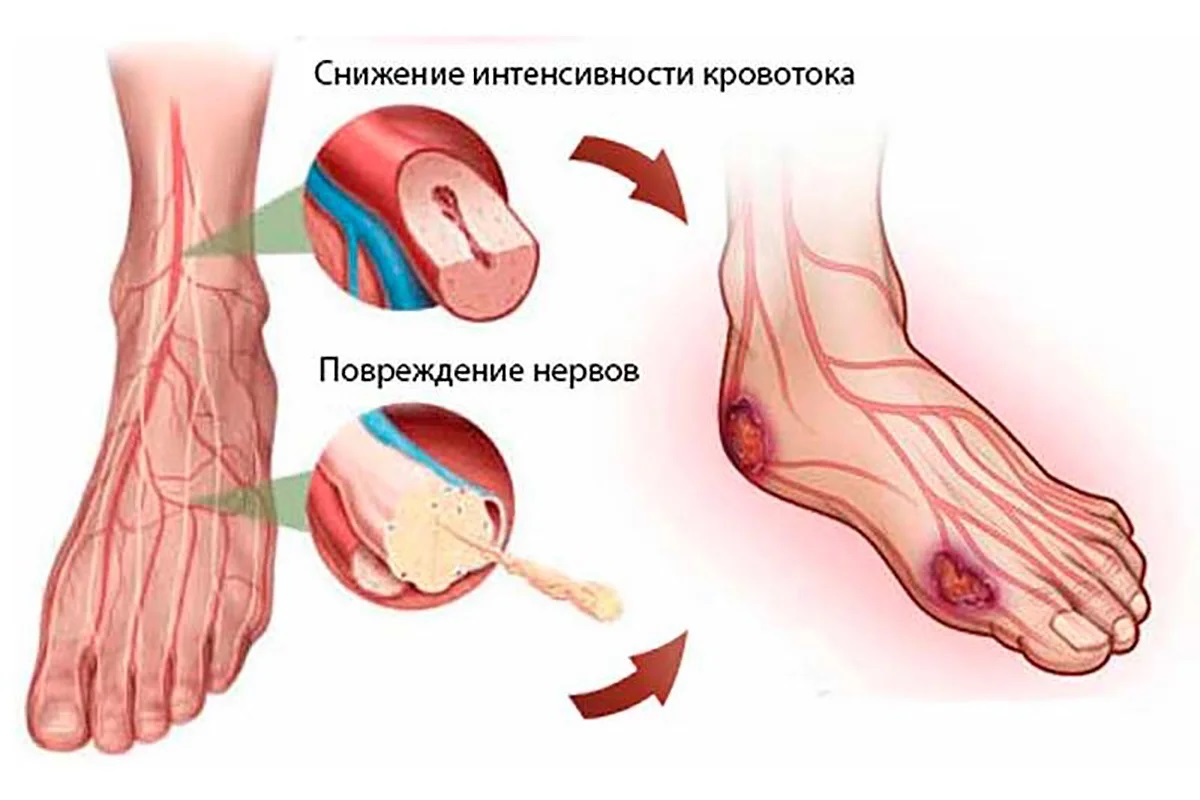
Проявления болезни разнятся и зависят в первую очередь от ее стадии. В первую очередь большинство пациентов отмечают у себя боль. Сначала она дает о себе знать только после длительных прогулок, но позднее – достаточно встать на ноги совершить несколько шагов, чтобы ощутить болезненность. Затем список симптомов пополняется неделя за неделей:
- На коже появляются небольшие красные или фиолетовые пятна.
- Стопы часто испытывают зуд и жжение.
- Появляется чувство холода и онемения в ногах, даже в теплом помещении.
- Царапины и раны на коже заживают медленно.
- Появляются первые язвочки, отеки, синюшность кожи.
- Кожный покров сильно иссушается, а ногти расслаиваются, но при этом они же могут утолщаться.
На тяжелой стадии болезни развиваются появляются опасные для жизни симптомы, такие как омертвение тканей нижних конечностей, гангрена, сердечная недостаточность и слепота.
Как развивается болезнь
Специалисты выделяют две главные степени, следующие друг за другом. Первая – микроангиопатия. При ней страдают только мелкие симптомы, не влияющие на появление явных признаков болезни. Обнаружить ангиопатию на этой стадии можно только во время медицинского обследования, так что своевременное лечение пациенты практически никогда не получают.
Вторая степень – макроангиопатия. С ней болезнь затрагивает важные крупные сосуды и постепенно появляются все те симптомы, о которых сказано выше. Опасность для общего самочувствия возрастает, страдают не только нижние конечности, но и другие важные органы тела: почки, сердце и так далее. дополнительно стоит отметить, что микроангиопатия без последующего развития макроангиопатии практически не встречается.
Лечение и профилактика диабетической ангиопатии аппаратами «Солнышко»
Лечение ангиопатии нижних конечностей при сахарном диабете зависит не только от степени развития вторичного осложнения, но и от того, как протекает первичное заболевание (диабет). Обычно оно состоит из трех составляющих:
- Медикаментозного лечения, которое определяется врачом, ведущим пациента с сахарным диабетом. В него включаются все лекарственные препараты, которые могут замедлить ход развития ангиопатии и снять симптомы.
- Хирургического вмешательства, требующегося, когда степень поражения нижних конечностей слишком большая.
- Физиотерапевтического лечения и профилактики – и именно с этой частью блестяще справляются приборы «Солнышко».
Магнитотерапевтический аппарат АМНП-02 «Солнышко» решает ряд задач, с которыми сталкивается пациент с ангиопатией: оказывает противовоспалительное действие, обезболивает, снимает отечность, ускоряет регенерацию поврежденных тканей. Достижение такого эффекта возможно благодаря воздействию низкочастотного переменного магнитного поля на пострадавшие участки ног.
Метод отличается простотой использования и безопасностью, что позволяет применять прибор даже для лечения детей. Но полностью заменить собой медикаментозное лечение он не в силах. Соблюдайте рекомендации врача и одновременно с этим восстанавливайте состояние сосудов с помощью «Солнышка», чтобы достичь максимального лечебного и профилактического эффекта.
Диабетическая ангиопатия нижних конечностей
Что такое диабетическая ангиопатия нижних конечностей
Диабетическая ангиопатия нижних конечностей представляет собой опасное осложнение, развивающееся у пациентов при сахарном диабете. Это состояние может приводить к образованию язв, как поверхностных, так и более глубоких.
Патологический процесс развивается по причине нарушения пропускной способности кровеносных сосудов. Это приводит к ухудшению кровоснабжения ног и утрате их двигательной функции. Ангиопатия без своевременного лечения способствует сбою в работе всего организма. Максимальная вероятность развития заболевания повышается у пациентов, болеющих диабетом дольше трех лет. Помимо сосудов ног могут поражаться кровеносные сосуды глаз, почек, сердца и других органов.
Жалобы во многом зависят от тяжести болезни и ее формы. Пациенты могут ощущать следующие симптомы:
- боль в нижних конечностях, усиливающаяся при ходьбе;
- появление небольших фиолетовых или красноватых пятен на коже ног;
- наличие глубокого красного кратера на стопе;
- жжение, зуд стоп;
- чувство холода, онемения в ногах;
- медленное заживление ран, царапин на коже;
- быстрая усталость стоп;
- наличие отеков ног, бледность и синюшность;
- сухая кожа на ногах, наличие шелушащихся участков;
- слабость мышц ног.
Эти и другие симптомы свидетельствуют о диабетической ангиопатии нижних конечностей. Без лечения симптомы усиливаются, повышается риск потери трудоспособности и инвалидности. Развиваются опасные последствия:
- полная слепота;
- сердечная недостаточность;
- гангрена;
- омертвение тканей ног.
Во многих случаях эффективно только хирургическое лечение.
У пациентов при сахарном диабете стенки кровеносных сосудов истончаются и постепенно разрушаются. Хрупкость сосудов объясняется частыми перепадами давления, длительным присутствием симптомов диабета (излишки сахара и инсулина). Кровоток в ногах заметно ухудшается, в результате чего ткани испытывают недостаток питательных веществ и кислорода.
Сахарный диабет — далеко не единственная причина. Существует множество предрасполагающих факторов:
- периферическая нейропатия;
- аномалии в костях и мышцах;
- атеросклероз сосудов ног;
- синдром Рейно.
Эти и другие симптомы способствуют ухудшению кровоснабжение конечностей.
Различают 2 вида заболевания:
- микроангиопатия – патологический процесс затрагивает мелкие кровеносные сосуды ног;
- макроангиопатия – заболевание поражает крупные кровеносные сосуды, в числе которых бедренные, подвздошные артерии.
Возможно сочетание обоих видов ангиопатии. Микроангиопатия без сочетания с макроангиопатией встречается редко.
Диабетическая ангиопатия нижних конечностей требует комплексного обследования. Оно включает в себя несколько процедур.
- Анализ жалоб пациента. Врач анализирует имеющиеся симптомы, визуально осматривает и пальпирует пораженную конечность.
- Сдача лабораторных анализов. Исследуется кровь на уровень сахара, инсулина, холестерина и других показателей.
- УЗИ сосудов. Ультразвуковое сканирование позволяет определять кровоток, пораженные участки кровеносных сосудов.
- Ангиография. Методика основана на введении контрастной жидкости и дальнейшем их осмотре с помощью рентген-аппарата.
При надобности пациенту делаются другие диагностические процедуры. Они позволяют определять степень тяжести заболевания и подобрать оптимальный метод лечения. В ходе диагностики оценивается:
- глубина поражения;
- наличие инфекции;
- наличие нейропатии.
Также выявляются другие обстоятельства, которые могут препятствовать исцелению.
Боитесь того, что ангиопатия ног приведет к плачевным последствиям? У вас есть возможность избежать этого. В медицинском центре Он Клиник в Алматы принимает квалифицированный врач-флеболог. Специалист проведет обследование. На основании его результатов вам порекомендуют эффективный терапевтический курс. В On Clinic диабетическая ангиопатия лечится консервативными методами. Лечение разрабатывается строго индивидуально. Стоимость зависит от продолжительности курса.
- Медикаментозная терапия. Направлена на улучшение микроциркуляции в тканях. Нормализует свертываемость крови, стабилизирует уровень глюкоза, уменьшает уровень холестерина, восстанавливает обмен веществ, улучшает мозговое кровообращение и кровоснабжение других органов. При надобности назначаются обезболивающие, противовоспалительные и антибактериальные препараты.
- Физиотерапия. Улучшает кровообращение, способствует улучшению свойств крови.
- Местная терапия в виде применения высокотехнологичных покрытий для раневых поверхностей, а также специальных мазей из Израиля позволяют добиться заживления язвы в кратчайшие сроки.
В тяжелых случаях, когда консервативное лечение неэффективно, назначается оперативное лечение. Оно может включать в себя замещение суженных участков сосудов, удаление поврежденных участков или расширение сосудов. Ангиохирург порекомендует оптимальный вид хирургического вмешательства.
Не нужно терпеть мучительные жалобы, принимать лекарства по высоким ценам без назначения врача и подвергаться осложнениям, если есть возможность не допустить этого. Запишитесь к флебологу уже при первых признаках болезни. Лечение на начальной стадии менее продолжительное и более эффективное.
При отеке, кровотечении, образовании пузырьков следует немедленно обратиться к врачу.
Как проводится лечение диабетической ангиопатии нижних конечностей
Лечение диабетической ангиопатии нижних конечностей представляет собой комплекс мер, которые направлены на облегчение состояния пациента и предотвращение дальнейшего развития заболевания. Поскольку развивается диабетическая ангиопатия у людей, страдающих сахарным диабетом, главное направление лечения – компенсация основной болезни. При этом основная задача – поддерживать уровень глюкозы в крови на допустимом уровне и нормализовать белковый и липидный обмен в организме.
Причины
Диабетическая ангиопатия – осложнение сахарного диабет. Она проявляется поражением сосудов, приводящим к ишемии нижних конечностей. По своей морфологической сути причиной поражения сосудов является атеросклероз. Диабетической ангиопатии подвержены даже молодые люди, страдающие диабетом, тогда как симптомы атеросклероза чаще отмечают у пожилых пациентов. Поражения сосудов носят мультисегменарный характер и быстро прогрессируют. Отличается и подход к лечению обоих заболеваний: медикаментозное лечение атеросклероза предполагает прием тромболитических препаратов, а при ангиопатии нижних конечностей они помогают слабо.
У пациентов с сахарным диабетом атеросклероз артерий конечностей развивается гораздо быстрее. Часто о его прогрессировании узнают на этапе полной закупорки, т.е. окклюзии сосудов. Это связано с тем, что начальные стадии многих заболеваний при диабете проходят бессимптомно. Диабетическая ангиопатия поражает мелкие артериальные сосуды, которые питают работающие клетки. Непроходимость артерий малого и среднего калибра чревата отмиранием тканей.
Симптомы
Симптомы заболевания, особенно на ранних стадиях, похожи на основные признаки других недугов, связанных с нарушением кровоснабжения сосудов ног: подробнее о них читайте тут. Это болезненные ощущения при ходьбе, повышенная утомляемость, переходящая в перемежающуюся хромоту. При выраженной форме болезни у больных наблюдаются признаки облитерирующего атеросклероза: онемение, покалывание, изменения цвета кожных покровов ног, плохо заживающие ранки и язвы. На поздних стадиях развития заболевания появляются признаки “диабетической стопы” – деформация костей и суставов стопы, изменения кожи.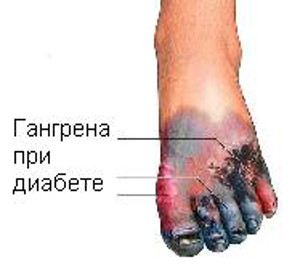
Диагностика
На первых этапах болезнь выявляют с помощью комплексной диагностики. Диагностика включает в себя исследование крови и мочи, обследование с применением современного оборудования. Инструментальное исследование сосудов конечностей предполагает ультразвуковую допплерографию, ангиографию с контрастным веществом.
Методы лечения
Лечение диабетическая ангиопатия нижних конечностей подразумевает комплексное. Его задачи:
Контроль уровня глюкозы. В первую очередь уделяется внимание первопричине данного состояния – сахарному диабету, компенсируются основные показатели крови и нормализуется обмен веществ. Также назначаются вазоактивные препараты, позволяющие облегчить состояние пациента.
Улучшение циркуляции крови и повышение прочности сосудов.
Стабилизация артериального давления.
Снижение уровня холестерина. Назначаются препараты, которые используются для профилактики атеросклероза и его лечения. Они позволяют остановить рост холестериновых бляшек.
Разжижение крови, предотвращение тромбообразования. Пациенту прописывают кардиомагнил, аспирин и т.д.
Если показана операция,в зависимости от стадии заболевания пациенту назначают такие методы лечения сосудов ног:
Поясничная симпатэктомия. Операция проводится с целью блокирования нервного импульса на каком-либо участке нервных волокон.
Внутрисосудистые операции. Если болезнь не слишком запущена, назначается эндоваскулярное лечение. Оно выполняется, чтобы с минимальным дискомфортом для пациента улучшить проходимость сосудов. При диабетической ангиопатии конечностей проводится ангиопластика и стентирование сосудов ног.
Шунтирование. Суть метода заключается в отсечении пораженного участка артерии и замене его искусственным протезом либо участком здорового сосуда пациента. В отличие от упомянутой выше ангиопластики, шунтирование – инвазивное вмешательство, которое проводится под общим наркозом.
Ампутация. Такая радикальная мера показана при развитии гангрены.
Диабетическая стопа – симптомы и лечение
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 36 лет.


Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [1]

Главная причина ДС — это Сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «Сахарный диабет» должен помнить о таком грозном возможном осложнении.
СДС развивается в разной степени и разных формах:
- через 5-7 лет у 60% пациентов с СД 1 типа (уровень глюкозы более 8 ммоль/л);
- через 15-20 лет у 10% пациентов с неинсулинозависимый СД 2 типа (уровень глюкозы 8-9 ммоль/л) — часто возникает при остеопатологии, травме и дерматите стопы различной этиологии.
- через 10-15 лет с у 90% пациентов с инсулинозависимым СД 2 типа.
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-“мозолью” в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

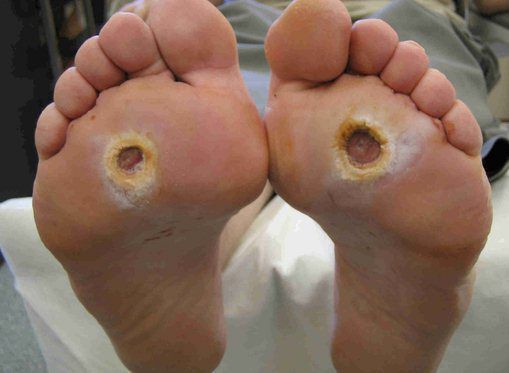
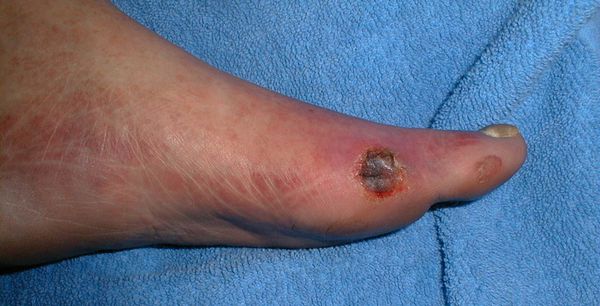
- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую патологическую последовательность:
- выработка гормона инсулина в недостаточном количестве;
- гипергликемия (увеличение глюкозы в крови);
- блокада микроциркуляции крови, кислорода и других микроэлементов через сосудистую стенку;
- разрушение нервных волокон и рецепторов;
- микро- и макроишемия тканей стопы;
- возникновение трофической язвы.
Таки образом, при СДС происходит повреждение всех тканей нижней конечности.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Диабетическая ангиопатия нижних конечностей
Из-за сахарного диабета нарушается деятельность многих систем и органов человека, потому появляются различные осложнения. Одним из таких осложнений может быть диабетическая ангиопатия нижних конечностей.
Диабетическая ангиопатия нижних конечностей – опасное заболевание способное привести к гангрене и ампутации нижней конечности.
Ангиопатия – это патологические изменения в сосудах из-за повышенного уровня сахара в крови. Артерии теряют свою эластичность и со временем закупориваются, нарушается кровообращение в стопе. Если проблема выявлена на ранних сроках, то риск возникновения осложнений минимальный. Если же такие нарушения не лечить, то появляются боли и онемение стоп, образуются инфицированные трофические язвы. На последнем этапе ткани начинают отмирать, конечность приходится ампутировать.
В нашей клинике работают опытные сосудистые хирурги, эндокринологи, флебологи, которые обязательно помогут вам – обращайтесь!
Диагностика диабетической ангиопатии нижних конечностей
Людям, больным сахарным диабетом, очень важно своевременно проводить обследования, чтобы выявлять нарушения в деятельности организма. Врач должен найти основную причину ангиопатии. Терапию назначают как можно быстрее, потому что от ишемии страдают и другие органы. Человек, страдающий сахарным диабетом, должен регулярно проходить профилактические обследования.
Методы диагностики:
- лабораторные анализы крови и мочи;
- УЗИ – дуплексное сканирование;
- УЗИ отдельных органов;
- ангиография;
- капилляроскопия.
Наши врачи проводят осмотр, опрос пациента, и на основании всех полученных исследований стараются как можно быстрее поставить правильный диагноз.
Виды диабетической ангиопатии нижних конечностей
- Микроангиопатия – поражение больших сосудов (аорта, подколенная артерия);
- Микроангиопатия – патологии мелких капилляров;
- Смешанная ангиопатия – патологические изменения в больших и мелких капиллярах.
Симптомы диабетической ангиопатии нижних конечностей
- отечность и боль в стопах;
- онемение;
- холод в нижних конечностях;
- повышенная утомляемость;
- появление язв;
- изменение цвета кожи стоп.
Чем раньше будут выявлены первые признаки заболевания пациентом, тем быстрее врач сможет остановить прогрессирование ангиопатии.
Причины диабетической ангиопатии нижних конечностей
Ангиопатия нижних конечностей – это заболевание, которым страдают только люди с сахарным диабетом. На появление и прогрессирование недуга влияют многие факторы:
- ожирение;
- варикозное расширение вен;
- курение;
- сидячий образ жизни;
- атеросклероз;
- пациент длительно время страдает от диабета и превышен уровень сахара.
Более подвержены этому заболеванию люди старшего возраста, из-за того, что стенки сосудов становятся менее эластичными.
Лечение диабетической ангиопатии нижних конечностей
Лечение комплексное и подбирается нашим специалистом, исходя из диагноза, стадии заболевания, возраста, индивидуальных особенностей пациента.
Основные меры:
- снижение сахара в крови;
- стабилизация кровообращения;
- снижение уровня холестерина;
- улучшение метаболизма, назначение витаминов;
- антибактериальная и противогрибковая терапия (лечение инфицированных ран);
- хирургическое вмешательство.
Важно не только быстро среагировать на ситуацию и купировать первые проявления болезни, но и поддерживать организм. Для этого назначаются длительные курсы лечения, которые необходимо проходить периодически. Прописывается диета, человек должен отказаться от вредных привычек. В некоторых случаях необходимо хирургическое вмешательство – шунтирование, тромбэктомия, очищение гнойных ран. При очень тяжелом поражении в крайних случаях назначается ампутация.
Синдром диабетической стопы: что необходимо знать?
По официальным данным, распространенность этого осложнения среди всех пациентов с сахарным диабетом составляет порядка 5%, однако в течение жизни с ним сталкивается около 15-20%, т.е. каждый пятый-шестой больной сахарным диабетом. При этом пациент с синдромом диабетической стопы имеет реальную опасность попасть на операционный стол и остаться инвалидом.
Не смотря на серьезность заболевания, ученые выделили синдром диабетической стопы в отдельную проблему лишь в конце двадцатого века. С тех пор значительно увеличился объем знаний об этом синдроме, равно как и возможности его лечения, однако многие пациенты с сахарным диабетом по-прежнему мало осведомлены об этой угрозе для своего здоровья.
Механизмы развития синдрома диабетической стопы
Синдром диабетической стопы (СДС) является поздним осложнением сахарного диабета (СД). Хронически повышенный уровень сахара крови, угрожая большинству органов, повреждает и нижние конечности. В результате развиваются язвенные дефекты стоп (другое название – трофические язвы), осложнением которых бывают гнойно-деструктивные процессы в глубоких тканях стопы (флегмона, гангрена, остеомиелит), создающие реальную угрозу ампутации части стопы или всей конечности.
Механизм развития этих поражений достаточно сложен. Если ранее считалось, что он связан с сосудистыми нарушениями (диабетической ангиопатией), то в 80-х годах прошлого века значимую роль стали отводить диабетической нейропатии (поражению периферических нервных волокон). На сегодняшний день стало ясно, что оба эти механизма развития играют значимую роль, приводя к тому, что на стопах возникают мелкие повреждения, которые остаются незамеченными и плохо заживают.
Серьезная проблема синдрома диабетической стопы заключается в позднем обращении пациентов за помощью. Наличие диабетической нейропатии способствует тому, что любые травмы ног (особенно мелкие раны) редко сопровождаются болью. Пациенты не замечают их возникновения, продолжают жить с ними, не предпринимая необходимых мер и травмируя рану снова и снова. В свою очередь, повышенный уровень сахара в крови способствует нарушению иммунной защиты, создавая благоприятные условия для размножения микробов, которые неизбежно попадают в рану. В итоге мелкая рана, возникшая на стопе, прогрессирует (углубляется, расширяется), осложняется инфекционным поражением более глубоких структур (кости, сухожилия), приводит к развитию гангрены и становится поводом для ампутации.
Кто в зоне риска?
Основные факторы риска развития СДС, которые выявляются у пациентов с сахарным диабетом при обследовании в кабинете диабетической стопы или у эндокринолога, – это:
- снижение чувствительности нижних конечностей (диабетическая нейропатия);
- нарушение притока крови по артериям нижней конечности (диабетическая ангиопатия);
- деформация стоп (может иметь различное происхождение и быть как следствием осложнений диабета, так и возрастных изменений);
- наличие длительно не заживающих дефектов (ран, язв) на стопах в прошлом.
“Существует большое число пациентов с сахарным диабетом, которые еще не имеют синдрома диабетической стопы, но уже имеют те или иные “следы диабета” на нижних конечностях, т.е. являются обладателями диабетической ангиопатии со своими проявлениями и диабетической нейропатии со своими симптомами (онемение, жжение, покалывание, боль), которые очень сильно нарушат привычное для пациента качество жизни”, – говорит эндокринолог, доктор медицинских наук, врач высшей категории, специалист по лечению синдрома диабетической стопы Олег Викторович Удовиченко.
Кто должен лечить диабетическую стопу?
Традиционно пациентами с синдромом диабетической стопы, имеющими язвенно-некротические поражения, занимались хирурги. Но этот подход оказался недостаточно эффективным. Исследования последних лет показали, что лечение пациентов с СДС в специализированных отделениях, где работают врачи, которые имеют большой опыт в лечении подобных осложнений и знают современные стандарты по ведению таких больных, более эффективно, чем традиционное лечение у хирурга.
“Многие из компонентов лечения, которые являются обязательными при лечении СДС, например, использование специальных разгрузочных приспособлений, практически не применяются, когда этим занимается хирург общего профиля”, – отмечает Олег Удовиченко.
Профилактика СДС – уход за ногами
Не смотря на меры профилактики, о которых сообщают пациентам с сахарным диабетом их лечащие врачи, синдром диабетической стопы продолжает наращивать свою печальную статистику.
По мнению доктора Удовиченко, это связано с двумя моментами. Во-первых, пациенты редко на сто процентов придерживаются рекомендаций врача. Во-вторых, нужно принимать во внимание особенности пациентов с сахарным диабетом, которые в силу сниженной нервной чувствительности, нарушений зрения (из-за возраста или СД), избыточного веса не в силах вовремя распознать повреждения на ногах. Они нередко воспринимают свои нижние конечности как «деревянные», и, травмируя ногу, не понимают, что действительно ее повредили.
Отдельную категорию риска формируют пожилые пациенты, которые не в состоянии полноценно ухаживать за ногами (стричь ногти, обработать мозоли), создавая тем самым условия для возникновения очагов нагноения.
“В тех странах, где хорошо поставлена подиатрическая помощь, и пациенты не реже раза в месяц проходят профилактическую обработку стоп (педикюр, удаление мозолей), риск развития СДС много ниже. Но в нашей стране такие меры пока недоступны”, – рассказывает Олег Удовиченко.
Потребность в регулярной профилактической обработке уменьшает ношение профилактической обуви, которая снижает локальную нагрузку и скорость образования мозоли, под которой чаще всего формируется очаг нагноения.
Снижение риска СДС: медикаментозная терапия с доказанной эффективностью
Один из основных факторов, приводящих к синдрому диабетической стопы, – атеросклероз артерий нижних конечностей. Однако в российских реалиях борьба с ним ведется довольно самобытными методами. В отечественной медицине до сих пор распространен миф о том, что периодическое капельное введение сосудистых препаратов оказывает благоприятное воздействие на состояние артерий пациентов с сахарным диабетом и борется с атеросклерозом, хотя масштабные клинические исследования, проведенные за рубежом, доказали обратное: никакого защитного действия такие препараты не оказывают.
“Популярность данного подхода именно в России можно связать с тем, что этот миф отлично ложится на представления пациента об идеальной терапии: когда лекарства можно принимать курсами, проводя лечение время от времени. Тратятся весомые материальные ресурсы, труд медперсонала, а у пациента создается иллюзия здоровья, хотя он продолжает ходить с высоким уровнем холестерина и сахара крови. Когда мы говорим нашим больным, что препараты с доказанной эффективностью в отношении атеросклероза требуют ежедневного применения в течение многих лет, то вызываем ряд негативных эмоций с их стороны”, – констатирует Олег Удовиченко.
По словам доктора Удовиченко, не следует возлагать особых надежд и на нейротропные препараты (в частности, тиоктовую кислоту), которые появились в распоряжении врачей около 20 лет назад, и считаются патогенетическими (то есть не просто устраняющими симптомы) средствами для лечения диабетической нейропатии. Согласно исследованиям последних лет, они обладают достаточно низкой клинической эффективностью в отношении причин возникновения диабетической нейропатии, обладая доказанным действием лишь на ее симптоматику.
На сегодняшний день тормозить развитие диабетической нейропатии и периферического атеросклероза возможно лишь двумя способами, признанными во всем мире. Во-первых, за счет нормализации углеводного обмена, т.е. приближения уровня сахара крови к норме. Во-вторых, посредством агрессивной борьбы с факторами риска сердечно-сосудистых заболеваний (снижения уровня холестерина и особенно – липопротеидов низкой плотности, артериального давления, снижения веса, отказа от курения), что позволит замедлить развитие атеросклероза и ишемии (нарушения кровоснабжения) конечностей.
План действий при возникшей язве стопы
Самый важный момент в лечении пациента с синдромом диабетической стопы – это направление в специализированную клинику или кабинет, где занимаются лечением диабетической стопы. На сегодняшний день такой подход считается наиболее эффективным, поскольку только специалисты этого кабинета/клиники могут реализовать полный комплекс мер по терапии СДС.
“В Великобритании врачам общей практики запрещено лечить пациентов с сахарным диабетом, у которых развился язвенный дефект. Решение было принято на уровне министерства здравоохранения в 2014 году. По мнению экспертов, это поможет значимо сократить процент ампутаций и повысить качество жизни таких пациентов”, – рассказывает доктор Удовиченко.
При первом визите пациента в кабинет диабетической стопы врач диагностирует, какая именно форма СДС присутствует у пациента, и в зависимости от нее назначает лечение.
Например, нейропатическая форма (с сохранным кровотоком), которая составляет более половины случаев, требует реализации следующих мероприятий:
- Разгрузка зоны диабетического дефекта при помощи постоянного ношения разгрузочных приспособлений.
- Правильная местная обработка раны с использованием современных перевязочных материалов, пришедших на смену марлевой повязке.
- Коррекция лечения сахарного диабета, достижение целевых показателей уровня сахара в крови.
- При необходимости – устранение раневой инфекции с помощью системной антибактериальной терапии. Местные противомикробные препараты (йод-повидон, антибиотики для местного применения и даже препараты на основе серебра) не обладают доказанным эффектом ни для профилактики, ни для лечения раневой инфекции.
При нейроишемической форме синдрома диабетической стопы (на фоне сниженного кровотока) применяется аналогичный подход, который дополняют применение препаратов для купирования боли и методы реваскуляризации (восстановления кровотока).
Существуют также варианты СДС, при которых не будет эффективным обычное амбулаторное лечение (с визитами в кабинет «Диабетическая стопа» каждые 1-2 недели). В таких случаях требуется госпитализация – для внутривенного введения антибиотиков или хирургического вмешательства на стопе при наличии глубоких гнойных очагов.
Для восстановления артериального кровотока также требуется госпитализация, но она может быть кратковременной – в пределах 4-5 дней.