Тромбозы артерий и вен: симптомы, причины, лечение и профилактика

Тромбоз — опасное состояние, при котором в сосуде образуется кровяной сгусток. Такой тромб может расти, закупоривая сосуд вплоть до полного перекрытия последнего, но при определенных условиях может и «оторваться», становясь тромбоэмболом.
Лечение данной патологии всё ещё сложное, после него возможны рецидивы 1 . Поэтому важно знать причины тромбоза, чтобы, обнаружив их у себя, вовремя приступить к профилактике. Об этом, а также о проявлениях заболевания, мы и поговорим.
Причины образования тромбов
Сгустки крови в кровеносных сосудах возникают под воздействием комплекса факторов, которые смогли изменить:
- вязкость крови;
- скорость её движения;
- состояние стенки кровяных клеток, в особенности, тромбоцитов, что повлияло, в том числе, и на их электрический заряд.
К основным причинам возникновения тромбоза относятся:
A. Состояния, при которых свертывающая система крови становится чрезмерно активной, и её антагонист — белки и ферменты противосвёртывающей системы крови — не могут этому воспрепятствовать
Это могут быть наследственные или приобретённые заболевания, самые частые из которых:
- антифосфолипидный синдром;
- гемофилия;
- повышенный уровень в крови аминокислоты гомоцистеина;
- системная волчанка;
- снижение концентрации в крови протеинов C или S;
- недостаточность антитромбина;
- ДВС-синдром — острое состояние, которое развивается при многих тяжёлых заболеваниях (в том числе и инфекционных), после операций, при осложнениях беременности: преэклампсии и эклампсии, несовместимости матери и плода по группе крови и других.
Б. Травмы сосудов

Они происходят при постановке венозных катетеров (тогда наблюдаются симптомы венозного тромбоза верхних конечностей), операциях — в особенности, при установке протезов и консолидации переломов, хирургическом лечении органов таза.
В. Обеспечение условий для застоя крови
К этому приводят:
- длительное обездвиживание: при лечении переломов, а также других тяжёлых заболеваний;
- параличи;
- парезы;
- длительные переезды;
- авиаперелеты — в особенности, при наличии сопутствующих патологий, например, нарушений ритма или перенесенного инфаркта миокарда;
- наркоз, когда он длился более 60 минут и при нём использовались искусственная вентиляция и, соответственно, применялись препараты, расслабляющие мышцы.
Г. Отдельные заболевания
Ещё одними причинами развития тромбоза являются патологии, влияющие на свертываемость крови или ход сосудов. Это:
- опухоли: любые злокачественные, в том числе, лейкозы;
- острый инфаркт миокарда;
- воспаления толстой кишки;
- ожирение;
- инсульт;
- сердечная недостаточность;
- заболевания почек, при которых развивается нефротический синдром (отеки, потеря белков с мочой, повышение уровня холестерина);
- пароксизмальная гемоглобинурия;
- системные васкулиты, в том числе, сопровождающие заболевания суставов;
- перенесенные тромбоэмболии;
- снижение уровня тромбоцитов, связанное с необходимостью длительного употребления гепарина;
- атеросклероз сосудов.
Кроме того, довольно частой причиной тромбоза является беременность, особенно вторая её половина, а также послеродовый период. Это связано с повышением уровня прогестерона, повышающего вязкость крови. Увеличенная матка может сдавливать вены таза, в результате чего скорость кровотока в них снижается в 2–3 раза 1 . Тромбообразование может также начаться, когда в послеродовом периоде запускается физиологическое тромбирование вен того участка матки, который ранее сообщался с плацентой 1 .
Д. Прием препаратов
Повышают риск образования внутрисосудистых тромбов противозачаточные средства, гормональные препараты — в том числе, для лечения злокачественных новообразований, медикаменты для химиотерапии, в том числе, тамоксифен.
Отличие причин артериального и венозного тромбозов

В целом, выше перечислены причины развития тромбоза в венозном русле. Венозные сосуды отличаются тем, что в них слабо развита мышечная стенка, и движение крови в них происходит медленно. Это способствует застою и образованию тромбов.
В этом плане наиболее уязвимы сосуды системы нижней полой вены: кровь в них вынуждена подниматься против силы тяжести — только с помощью мышц голени, присасывающего давления лёгких и перикарда. Поэтому симптомы тромбоза нижних конечностей и вен таза — а именно они и входят в систему нижней полой вены — встречаются в 95% случаев венозного тромбоза (флеботромбоза) 2 .
Наиболее часто сгустки крови формируются в глубоких венах голени. Этому способствуют такие состояния, при которых отключается «второе сердце» организма — икроножные мускулы. Главное из них — это наркоз с применением миорелаксантов, препаратов для расслабления всех мышц, делающими многие полостные операции возможными. Миорелаксанты вызывают гораздо более глубокую мышечную релаксацию, чем это возможно во сне или даже при параличе мускулов. Именно поэтому перед операцией важно надевать компрессионное бельё: оно поддерживает «второе сердце» в искусственном тонусе.
Теперь о причинах тромбоза артерий. В артериальных сосудах крупного и среднего калибра скорость кровотока высокая 3 . Поэтому тромбы могут возникать:
- На атеросклеротических бляшках: данные отложения липидов возникают, в основном, в местах неравномерного кровотока, поэтому тромбу здесь удержаться легче.
- В артериях небольшого диаметра, где невысокая скорость кровотока.
- На стенках аневризмы — патологического расширения сосуда. Следовательно, при синдромах Марфана, Элерса-Данлоса, нейрофиброматозе, опухоли Эрдгейма и других патологиях, при которых аневризмы образуются очень часто — из-за нарушения строения сосудистых стенок.
- В области воспалённой или поражённой собственным иммунитетом стенки артерии.
- В месте, где артерия пережата: костью, опухолью, кистой.
- В месте, где стенка артерии (в основном, мелкого диаметра) состоит из «неправильных» белков, которые притягивают к себе тромбоциты, хотя должны их отталкивать ввиду разности электрических зарядов. Это происходит при коллагенозах.
- При генерализованном ДВС, когда свёртывающую систему крови уже практически не останавливает скорость кровотока.
Предрасполагающие к ангиотромбозу факторы

Не у всех, кто имеет вышеуказанные причины возникновения тромбоза, заболевание обязательно развивается. Зачастую нужны ещё внешние воздействия, которые запустят патологическое образование тромбов в сосудах.
Такими факторами становятся:
- Курение. В этом случае тромбоз, в основном, развивается в артериях — причем сосуды нижних конечностей от курения страдают в 2–3 раза чаще 4 , чем эта вредная привычка вызывает ишемию сердца. Причина — длительный спазм сосудов (vasa vasorum), мелких сосудов, питающих артерии и вены.
- Сахарный диабет. Данная патология приводит к нарушению свойств сосудистой стенки, в основном, артериальной. В результате, хоть диабет и не является непосредственной причиной развития тромбоза, но увеличивает риск его развития в 2–4 раза 1 . Кроме того, патология является и тем фактором, который будет ухудшать прогноз после хирургического лечения артериального тромбоза, поэтому, при его наличии, необходимо поддерживать глюкозу крови в пределах нормы.
- Нарушение жирового обмена. Каждое повышение концентрации общего холестерола на 10 мг/дл повышает риск облитерирующего атеросклероза, а с ним и тромбоза нижних конечностей, на 5–10% 1 .
- Воздействие местных факторов. При наличии причины развития тромбоза, его риск выше у тех людей, чьи конечности чаще травмируются (в счёт идут мелкие царапины и порезы), переохлаждаются или перегреваются.
- Стрессы. Психогенные стрессы приводят к выработке повышенного уровня кортизола, и он приводит к длительному спазму артерий с нарушением нормального кровотока по сосудам сосудов.
К факторам риска ангиотромбоза — венозного и артериального — относят также и те обстоятельства, которые нельзя изменить, но можно учесть, вовремя начав профилактику. Это:
- Возраст: чем человек старше, тем больше внимания он должен обращать на своё здоровье, в том числе и на состояние нижних конечностей. Описываемые ниже симптомы тромбоза не являются нормой ни в каком возрасте.
- Мужской пол: при этом увеличивается риск образования сгустков и в венах, и в артериях.
Как проявляется ангиотромбоз

В целом, симптомы тромбоза зависят от трёх факторов:
- где образовался сгусток крови — в артерии или в вене;
- в каком сосуде, и на каком его уровне появился тромб;
- перекрыл ли сгусток сосуд, насколько быстро это произошло.
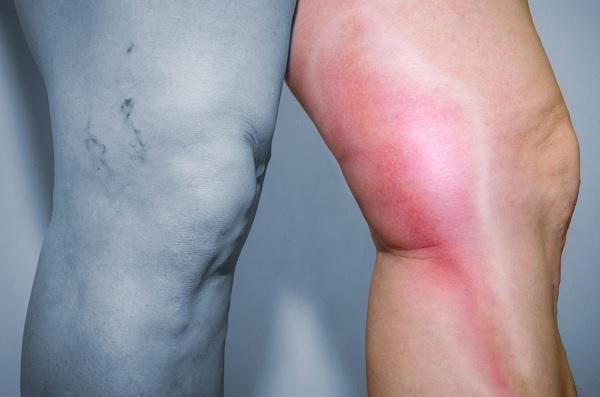
Проявлениями флеботромбоза являются отёк и боль в конечности, усиливающаяся при ходьбе. При этом отёчная кожа становится синюшной, этот цвет становится более ярким в положении стоя. Пораженная конечность более тёплая, чем здоровая. Под отёчной кожей можно прощупать болезненный тяж — это пораженная вена. Активное прощупывание или сдавливание конечности опасно развитием ТЭЛА.
Уровень отёка зависит от места, где находится тромб: чем он ниже, тем меньшая поверхность ноги или руки будет отекать. В некоторых случаях болезнь протекает скрыто. Тогда тромбоз нижних конечностей выявляется после симптомов ТЭЛА: резкого чувства нехватки воздуха, одышки, обморока, сильного сердцебиения и кашля.
При артериальном тромбозе симптоматика отличается. Пока тромб растет и перекрывает артерию на 25% или меньше, в конечности будут появляться:
- онемение;
- покалывание;
- зябкость, которая накатывает «приливами» и локализуется ближе к пальцам;
- тяжесть в ногах — при нагрузке.
С увеличением тромба наблюдаются более заметные симптомы тромбоза: конечности начинают быстрее уставать, становятся более чувствительными к холоду, а «мурашки» и онемение возникают чаще и длятся дольше. Одна конечность становится более бледной, сухой и холодной, чем вторая. На ней часто возникают гнойнички и воспаления, которые долго не заживают.
При прогрессировании заболевания в пораженной ноге или руке возникает боль, при тромбозе артерий нижней конечности появляется хромота. А в далеко зашедшей стадии, если не развивается острый тромбоз, возникают трофические язвы — сначала как поверхностные раны, которые не заживают, а потом как глубокие «рытвины» с неровными краями. Финальными симптомами тромбоза, который развивается постепенно, становится развитие влажной гангрены, появление признаков общей интоксикации: тошноты, слабости, потери аппетита, головных болей. Вместе с этим зачастую также повышается температура тела. Если поражённую часть конечности не ампутировать, нарушается работа почек, сердечной и дыхательной системы.
Если же тромб в артерии растет быстро, появляются симптомы тромбоза конечности острого характера:
- кожный отёк;
- сильнейшая боль в ноге или руке;
- болезненность при прикосновении к конечности;
- быстрое развитие гангрены.
Изменения наблюдаются ниже перекрытой тромбом артерии. На ней же и пропадает пульс, что отмечается в самом начале заболевания.

Независимо от причины возникновения тромбоза, основными его осложнениями являются тромбоэмболические. Этот термин обозначает отрыв тромба от стенки сосуда и закупорка им подходящей по диаметру артерии, в результате чего участок органа, питавшегося от этой артерии, не получает питания и отмирает.
Наиболее часто тромбоэмбол попадает в артерии, отходящие от дуги аорты (это, в том числе, и питающие мозг артерии), на втором месте стоят крупные артерии таза и нижних конечностей, затем — артерии, идущие к внутренним органам. Очень редко развивается тромбоэмболия верхнеконечностных артерий 1 .
Одним из распространенных осложнений самого частого тромбоза — тромбоза глубоких вен нижних конечностей — является ТЭЛА (тромбоэмболия легочной артерии), когда перестает кровоснабжаться больший или меньший участок лёгких. Развивается ТЭЛА не в каждом случае флеботромбоза, но, к сожалению, выявить факторы риска этого опасного заболевания так и не смогли. Считается, что наибольшая опасность ТЭЛА существует в ранние сроки после возникновения симптомов тромбоза конечностей — пока тромб ещё неплотно фиксирован к стенке вены, и может оторваться. Тем не менее, тромбоэмболия может возникнуть и через длительный промежуток времени после флеботромбоза, особенно если не предпринимать никаких профилактических мер.
Кроме тромбоэмболии, флеботромбоз может осложниться ростом тромба и его распространением на близлежащие вены. Например, из глубоких вен голени сгусток может «дорасти» до подколенной вены, а из поверхностой бедренной — до общей бедренной вены. В этом случае ухудшается отток крови от конечности, а также увеличивается риск отрыва тромба.
Терапия должна быть начата как можно раньше. При острых тромбозах — как венозном, так и артериальном — она заключается во введении тех препаратов, которые могут растворить тромб. Если медикаментозный тромболизис оказался неэффективен, выполняется операция по удалению тромба из сосуда. После этого продолжается антикоагулянтная терапия под контролем показателей свёртывания.
Лечение зачастую выполняется в отделении реанимации, под контролем сосудистого хирурга.
При симптомах тромбоза верхних конечностей или ног, имеющих хронический характер, лечение также назначается сосудистым хирургом. На начальных стадиях оно консервативное, заключается в назначении сосудорасширяющих препаратов, ангиопротекторов, витаминов группы B, средств, снижающих холестерин; при флеботромбозе — венотоников.
Обязательным является назначение лекарственных средств, разжижающих кровь. Тромбо АСС — препарат ацетилсалициловой кислоты, который блокирует оседание тромбоцитов на стенках сосудов, в том числе и поражённого, тем самым, не давая тромбу разрастаться. Таблетки Тромбо АСС покрыты кишечнорастворимой плёночной оболочкой, что снижает вероятность развития местного раздражающего действия на желудок.
При далеко зашедших хронических тромбозах необходимо восстановить проходимость сосуда. Решение по оперативному лечению для восстановления проходимости сосуда принимает врач. Независимо от причины тромбоза после операции назначается прием антикоагулянтов и/или антиагригантных препаратов на длительный период.

Она заключается в улучшении кровотока в конечностях. Для этого нужно:
- поддерживать артериальное давление, холестерин и глюкозу крови в пределах нормы;
- проходить профилактические осмотры, вовремя реагировать на патологические изменения в сердце и сосудах;
- больше ходить пешком;
- избегать длительного стояния на ногах;
- сократить употребление соли;
- обогатить рацион продуктами, богатыми клетчаткой, а также полиненасыщенными жирными кислотами, витаминами E и P;
- беречь конечности от травм, переохлаждения и перегревания.
Если имеется один или несколько факторов его риска, необходимо получить рекомендации врача по профилактическому приёму Тромбо АСС. Препарат адаптирован для длительного приёма. Ацетилсалициловая кислота в кардиологических дозировках на протяжении многих лет активно используется специалистами для профилактики тромбозов и их тромбоэмболических осложнений.
* Имеются противопоказания, перед применением необходимо проконсультироваться со специалистом 1 Затевахин И.И. Тактика лечения при острых тромбозах артерий нижних конечностей // Материалы четвертого международного хирургического конгресса «Научные исследования в реализации программы Здоровье населения России» — М., 2012. 2 Артериальные тромбозы и эмболии конечностей / Под. ред. В.И. Лупальцова, С.С. Мирошниченко, И.А. Дехтярук / Харьков, ХНМУ, 2010 г. 3 Министерство здравоохранения Российской федерации. Клинические рекомендации. Заболевания артерий нижних конечностей. 2016 год (пересмотр каждые 3 года). 4 А. К. Лебедев, О. Ю. Кузнецова. Тромбоз глубоких вен нижних конечностей. Клинические рекомендации. / М, 2015.
Признаки и симптомы тромбоза глубоких вен
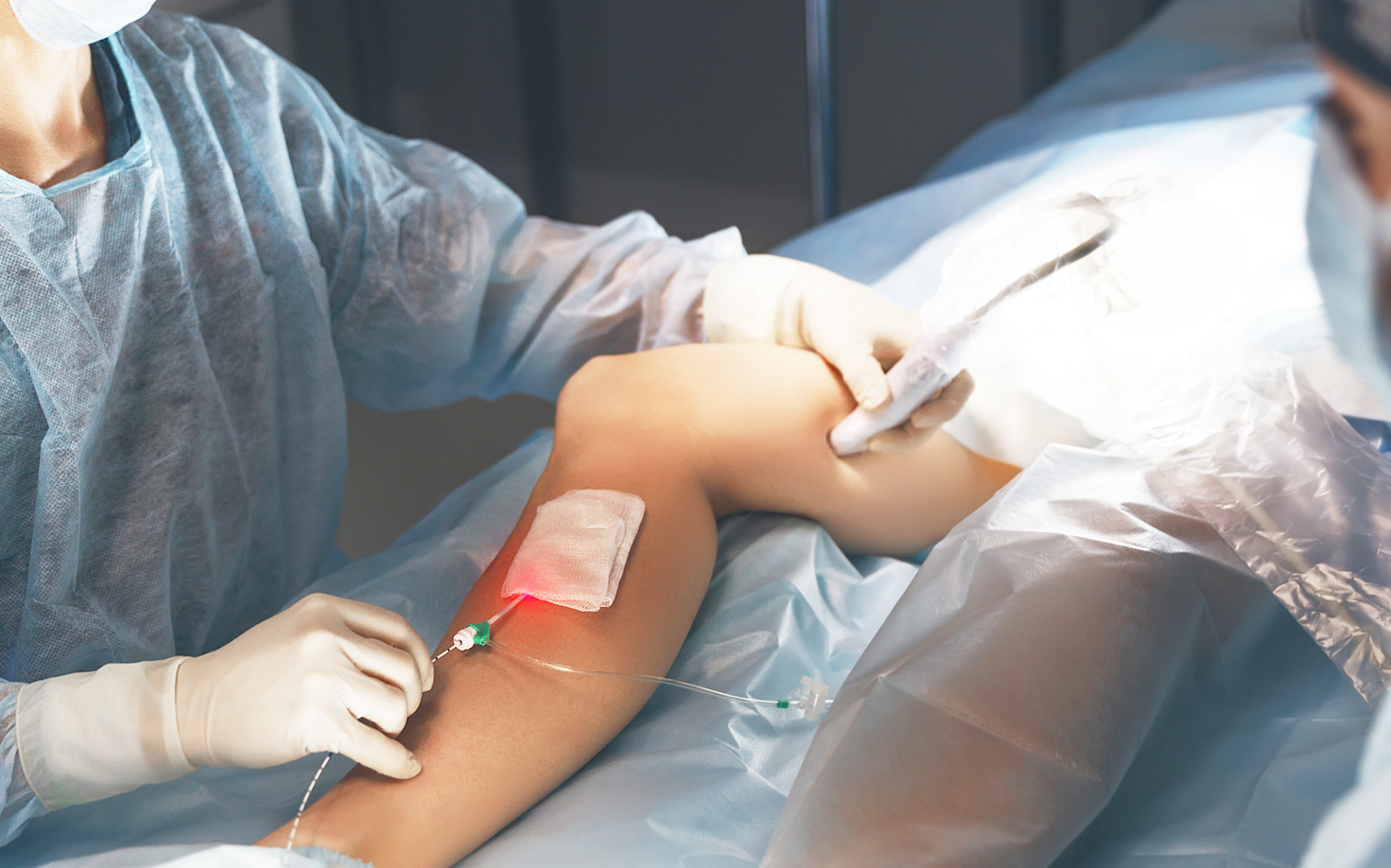
- 0
Тромбоз глубоких вен (ТГВ) возникает, когда сгусток крови (тромб) образуется в одной или нескольких глубоких венах вашего тела, обычно в ногах. Тромбоз глубоких вен может вызвать боль в ногах или их отек, но может протекать бессимптомно.
ТГВ может быть связан с заболеваниями, которые влияют на процесс свертывания крови. Тромб в ногах также может образоваться, если вы не двигаетесь долгое время, например, после операции или несчастного случая. Но и ходьба на экстремально большие расстояния может приводить к образованию тромбов.
Тромбоз глубоких вен – серьезное заболевание, потому что сгустки крови в ваших венах могут перемещаться по кровотоку и застревать в легких, блокируя кровоток (тромбоэмболия легочной артерии). Однако тромбоэмболия легочной артерии может возникать без признаков ТГВ.
Когда ТГВ и тромбоэмболия легочной артерии возникают одновременно, это называется венозной тромбоэмболией (ВТЭ).
Симптомы
Признаки и симптомы ТГВ:
- Отек пораженной ноги. В редких случаях отеки появляются на обеих ногах.
- Боль в ноге. Боль часто начинается в икре и может ощущаться как спазмы или болезненные ощущения.
- Красная или обесцвеченная кожа на ноге.
- Ощущение тепла в пораженной ноге.
Тромбоз глубоких вен может протекать без заметных симптомов.
Когда обратиться к врачу
Если у вас признаки или симптомы ТГВ, обратитесь к врачу.
При появлении признаков или симптомов тромбоэмболии легочной артерии (ТЭЛА) – опасного для жизни осложнения тромбоза глубоких вен – обратитесь за неотложной медицинской помощью.
Предупреждающие признаки и симптомы тромбоэмболии легочной артерии включают:
- Внезапная одышка
- Боль или дискомфорт в груди, которые усиливаются при глубоком вдохе или кашле.
- Ощущение головокружения или головокружения или обморока
- Учащенный пульс
- Учащенное дыхание
- Кашель с кровью
Подозреваете тромбоз глубоких вен? Обратитесь к профессионалам.
Причины
Все, что препятствует нормальному течению или свертыванию крови, может вызвать образование тромбов.
Основными причинами ТГВ являются: повреждение вены в результате хирургического вмешательства или травмы, а также в связи воспалением от инфекции или травмы.
Факторы риска
Многие факторы могут увеличить риск развития ТГВ, которые включают:
- Возраст. В 60 лет увеличивается риск ТГВ, хотя это может произойти в любом возрасте.
- Сидение в течение длительного времени, например, во время вождения или полета. Когда ваши ноги остаются неподвижными в течение нескольких часов, ваши икроножные мышцы не сокращаются. Мышечные сокращения способствуют циркуляции крови.
- Продолжительный постельный режим, например, во время длительного пребывания в больнице или паралич. Сгустки крови могут образовываться в икрах ног, если икроножные мышцы не задействованы в течение длительного времени.
- Травма или операция. Травма вен или операция могут увеличить риск образования тромбов.
- Беременность. Беременность увеличивает давление в венах таза и ног. Особому риску подвержены женщины с наследственным нарушением свертывания крови. Риск образования тромбов в результате беременности может сохраняться до шести недель после рождения ребенка.
- Противозачаточные таблетки (оральные контрацептивы) или заместительная гормональная терапия. Оба фактора могут увеличить способность крови к свертыванию.
- Воздействие лекарств или химических веществ. Определенные препараты могут провоцировать образование тромбов. Перед применением проконсультируйтесь с врачом.
- Избыточный вес или ожирение. Избыточный вес увеличивает давление в венах таза и ног.
- Курение. Курение влияет на свертываемость и кровообращение, что может увеличить риск ТГВ.
- Рак. Некоторые формы рака увеличивают содержание в крови веществ, вызывающих свертывание крови. Некоторые формы лечения рака также увеличивают риск образования тромбов.
- Сердечная недостаточность. Повышает риск развития тромбоза глубоких вен и эмболии легочной артерии. Поскольку у людей с сердечной недостаточностью ограничены функции сердца и легких, симптомы, вызванные даже небольшой тромбоэмболией легочной артерии, более заметны.
- Воспалительные заболевания кишечника. Заболевания кишечника, такие как болезнь Крона или язвенный колит, увеличивают риск ТГВ.
- Личный или семейный анамнез ТГВ или ПЭ. Если у вас или у кого-то из членов вашей семьи был один или оба из них, вы можете подвергаться большему риску развития ТГВ.
- Генетика. Некоторые люди наследуют генетические факторы риска или нарушения, такие как фактор V Лейдена, из-за которых их кровь легче свертывается. Само по себе наследственное заболевание может не вызывать образования тромбов, если оно не сочетается с одним или несколькими другими факторами риска.
- Фактор риска неизвестен. Иногда сгусток крови в вене может возникнуть без очевидного основного фактора риска. Это называется неспровоцированным ВТЭ.
Осложнения
Осложнения ТГВ могут включать:
- Легочная эмболия (ЛЭ). ЛЭ – потенциально опасное для жизни осложнение, связанное с ТГВ. Это происходит, когда кровеносный сосуд в вашем легком блокируется тромбом, который попадает в легкое из другой части вашего тела, обычно из ноги.
Если у вас есть признаки и симптомы ЛЭ, важно немедленно обратиться за медицинской помощью . Внезапная одышка, боль в груди при вдохе или кашле, учащенное дыхание, учащенный пульс, чувство слабости или обморока и кашель с кровью могут возникать при ЛЭ. - Постфлебитический синдром. Повреждение вен тромбом снижает кровоток в пораженных участках, вызывая боль в ногах и отек, обесцвечивание кожи и кожные язвы.
- Осложнения лечения. Осложнения могут возникнуть из-за кроворазжижающих, используемых для лечения ТГВ. Кровотечение – побочный эффект антикоагулянтов. При приеме таких лекарств важно регулярно сдавать анализы крови.
Профилактика
Меры по предотвращению тромбоза глубоких вен включают следующее:
- Не сидите на месте. Если вы перенесли операцию или по другим причинам были на постельном режиме, постарайтесь как можно скорее приступить к работе. Если вы какое-то время сидите, не скрещивайте ноги, так как это может заблокировать кровоток. Если вы путешествуете на машине на большое расстояние, останавливайтесь примерно каждый час и прогуливайтесь.
Если вы летите в самолете, время от времени стойте или гуляйте. Если вы не можете этого сделать, разминайте голени. Сделайте несколько упражнений. Попробуйте поднимать и опускать пятки, удерживая пальцы ног на полу, затем поднимайте пальцы ног, упираясь пятками в пол. - Не курите. Курение увеличивает риск развития ТГВ.
- Делайте зарядку и контролируйте свой вес. Ожирение является фактором риска ТГВ. Регулярные упражнения снижают риск образования тромбов, что особенно важно для людей, которые много сидят или часто путешествуют.
Тромбоз глубоких вен нижних конечностей Причины, симптомы, диагностика и лечение тромбоза глубоких вен
Тромбоз глубоких вен (ТГВ) – что это такое?
Тромбоз глубоких вен – это заболевание, при котором в просвете глубоких вен образовываются сгустки крови (тромбы). Чаще всего страдают нижние конечности.
Механизм развития тромбоза глубоких вен
При развитии болезни здоровье глубоких сосудов находится под угрозой. Если вовремя не назначить лечение, могут быть серьёзные последствия.
Тромбоз глубоких вен – это опасно!
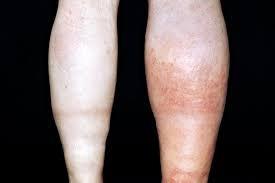
Так выглядит тромбоз клубоких вен нижних конечностей
За счёт формирования тромбов нарушается нормальный поток крови, а это приводит к закупорке сосудов. При таких расстройствах в некоторых областях организма может произойти некроз тканей. В худшем случае образовавшиеся тромбы отрываются и попадают в сердце или лёгкое. В таких случаях из-за тромбоэмболии артерии легкого человек умирает.
Тромбоз глубоких вен – википедия говорит…
ТГВ считается патологическим состоянием, которое характеризуется формированием тромбов в полости глубоких вен. Такое заболевание наблюдается у 10-20 % всего населения. 3-15% людей, не получивших должное лечение, умирают от тромбоэмболии легочной артерии.
Тромбоз глубоких вен при варикозе
Очень часто осложнением варикозной болезни становится тромбоз глубоких вен.
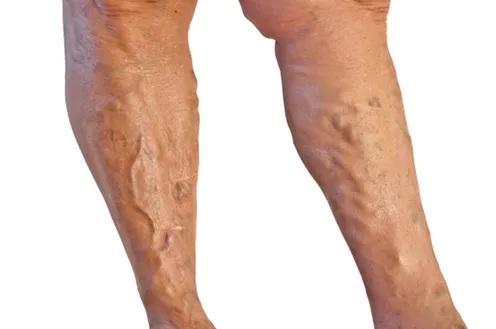
Тромбоз глубоких вен часто является осложнением варикозной болезни
От местонахождения тромба и его размеров будет зависеть выраженность заболевания. Если не возникает полной закупорки сосуда, могут полностью отсутствовать симптомы болезни.
Тромбоз глубоких вен – причины развития ТГВ
Тромбоз глубоких вен чаще всего возникает при сочетании нескольких факторов:
- при нарушении свертываемости крови;
- при замедлении кровотока;
- при повреждении сосудистых стенок.
Существуют факторы риска, которые провоцируют возникновение тромбоза, это:
- пожилой возраст;
- курение;
- избыточный вес;
- использование определённых препаратов, в том числе и пероральных контрацептивов;
- беременность и роды;
- малоподвижный образ жизни;
- некоторые операции;
- травмы, повреждающие кровеносные сосуды.
Группы риска для возникновения тромбоза глубоких вен
В группу риска относят людей, у которых:
- варикозная трансформация вен;
- малоподвижный образ жизни;
- проводились операции на конечностях, а также в области таза и живота;
- были переломы костей ног;
- есть опухоли в брюшной полости, тазу и забрюшинном пространстве;
- дисгормональное состояние эндокринной или половой системы;
- синдром позиционного сдавливания.
Какие симптомы развиваются при тромбозе глубоких вен
Как правило, симптомы появляются не сразу, только в случае увеличения тромба. Если произошел отрыв сгустка, может произойти одышка, боль в области грудной клетки, кровохаркание.
Распознать развитие болезни можно по таким симптомам:
- отёчность ног;
- синюшный оттенок кожи;
- боль при передвижении.
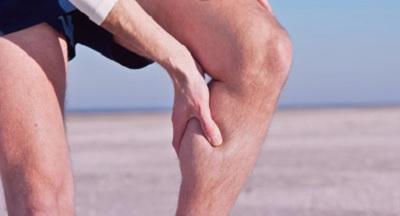
Основной симптом тромбоза глубоких вен – это боль в ноге!
Если есть такие признаки – скорее всего, у вас тромбоз глубоких вен. Стадии или варианты течения обусловливают метод лечения.
Тромбоз глубоких вен – диагностика
Основным методом диагностики тромбоза глубоких вен на сегодня является ультразвуковое дуплексное сканирование. При УЗДС можно определить местонахождение тромба, его размеры, состояние (прикреплен он к стенкам вены или болтается в просвете – флотирует).
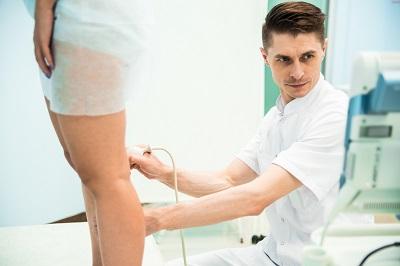
Доктор Малахов А.М. проводит ультразвуковую диагностику глубоких вен нижних конечностей
Также для оценки венозного кровотока назначают флебографию и радионуклидное сканирование. Состояние микроциркуляции оценивают, исходя из данных реовазографии.
Хирургические методы лечения тромбоза глубоких вен
Если у пациента наблюдается тяжелая форма тромбоза нижних конечностей, предпринимают самый эффективный метод лечения – хирургическое вмешательство – тромболизис. Вовремя сделанная операция даёт возможность восстановить полноценный кровоток, если диагноз –тромбоз глубоких вен. Только своевременно провеенной вмешательство может полностью вылечить больного от этого тяжелого состояния. Тромболизис проводится только в стационарных условиях и очень опытными эндоваскулярными хирургами. Лечение после операции тоже направлено на эту же цель – рассасывание тромбов.
Помимо тромболизиса существую еще два хирургических метода лечения тромбоза глубоких вен – это тромбэктомия с ангиопластикой и установка ловушки для тромбов – кава-фильтра.
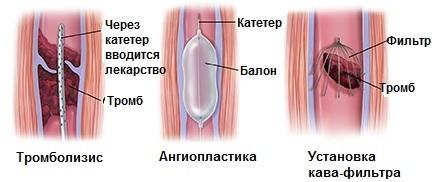
Хирургические методы лечения тромбоза глубоких вен
Тромбоз глубоких вен – лечение в Москве
Современная Московская медицина предлагает несколько способов лечения тромбоза глубоких вен, применение которых зависит от тяжести заболевания. На ранних стадиях можно обойтись тромболитическими препаратами, если у вас тромбоз глубоких вен. Лечение (Москва – город, где есть мировые светила по флебологии) должно быть очень квалифицированным. В поздние сроки подобная терапия опасна по причине возможного отделения тромба и возникновения тромбоэмболии артерии легкого. Если наблюдаются выраженные нарушения кровообращения и тромбоз глубоких вен, лечение – операция (тромбэктомия).
Тромбоз глубоких вен – консервативное лечение
При консервативном лечении можно только остановить или замедлить процесс прогрессирования болезни. Такая терапия также может назначаться при комплексном лечении.
Принципы консервативной терапии:
- компрессионная терапия (эластическая компрессия) – результатом такого воздействия является исключение механизмов прогресса варикоза, без такой терапии консервативное лечение невозможно;
- требуемый уровень компрессии достигается за счёт использования специального трикотажа (специального медицинского изделия), в этом случае важно правильно подобрать размер компрессионного трикотажа;
- компрессионный трикотаж способен снять отёки, боль и повышенную утомляемость нижних конечностей;
- необходимый результат достигается при постоянном применении эластичной компрессии.
Тромбоз глубоких вен лечение медикаментозное
Подразумевается курсовое лечение антикоагулянтами (препаратами не дающими сворачиваться крови). Средняя продолжительность такого курса составляет не менее 3 месяцев, а иногда и более продолжительное время. Предусматривается комбинация лекарственных препаратов, отличающихся по механизму воздействия. Важным этапом медикаментозного лечения ТГВ является подбор препаратов разжижающих кровь. Для предотвращения осложнений со стороны ЖКТ, некоторые лекарства вводятся парентеральным способом.
Фармакотерапия зачастую проводится амбулаторно. При тяжелых формах заболевания пациентов, которые перенесли тромбоэмболию артерии легкого или тромбоз полой вены, ежегодно госпитализируют в терапевтическое либо кардиологическое отделение на 2-3 недели, где проводится инфузионная гемореологическая и кардиотоническая терапия.
Диета при тромбозе глубоких вен нижних конечностей
При тромбозе вен нужно соблюдать диету, исключая из рациона питания продукты, содержащие значительное количество витамина К и С. Также рекомендуется умеренное потребление жидкости.
Необходимо употреблять продукты, которые разжижают кровь, к примеру, чеснок, перец и артишок.
Тромбоз глубоких вен – лечение в домашних условиях
Сегодня наряду с традиционными методами лечения заболевания практикуется народная медицина, если определен тромбоз глубоких вен. Лечение народными средствами применяется в качестве дополнения основного лечения.
Первое, что нужно сделать, так это разжижить кровь. Если у вас тромбоз глубоких вен, лечение народными методами включает употребление следующих продуктов:
- лук и чеснок;
- семена подсолнуха;
- какао;
- свеклу;
- яблочный уксус;
- помидоры или томатный сок;
- геркулес;
- овсяную крупу;
- клюкву;
- толокно;
- лимон;
- черешню;
- калину.
К разжижению крови нужно подходить с осторожностью, дабы не спровоцировать кровотечение. Не рекомендуется употреблять жирные и мясные продукты, если имеется тромбоз глубоких вен. Фото, результаты неправильного лечения есть в Интернете.
Ежедневно можно съедать одну ложку смеси, приготовленную из толчёного чеснока, двух столовых ложек нерафинированного растительного масла и одной столовой ложки мёда.
Профилактика тромбоза глубоких вен нижних конечностей
Профилактика заболевания, прежде всего, направлена на устранение причин, вызывающих развитие заболеваний сосудов. Таким образом, нужно избавиться от вредных привычек, снизить массу тела, лечить сахарный диабет, снизить уровень холестерина в составе крови и больше двигаться. Так удастся победить тромбоз глубоких вен нижних конечностей (диета, фото, результаты должны стать стимулом!).
Тромбоз глубоких вен – отзывы наших пациентов.
Отзыв нашей пациентки о проведенном лечении тромбоза глубоких вен в центре “МИФЦ”
Анита, 38 лет, Москва.
Хочу поблагодарить сотрудников клиники за их профессионализм. С их помощью я снова начала доверять традиционной медицине. До того, как я обратилась в клинику, мне неоднократно проводили различные лечебные процедуры по поводу тромбоза глубоких вен на ногах. У меня сначала был варикоз с осложнением, при котором сделали операцию по «подшивке вен». В результате этого я практически стала инвалидом. По совету подруг я обратилась к врачам клиники “МИФЦ”, которые вернули меня к полноценной жизни. Хорошо, что всё обошлось без хирургического вмешательства. Анита, 38 лет, Москва.
Отзыв пациента о диагностике тромбоза глубоких вен в нашем центре
Андрей, 40 лет, Красногорск.
Из-за частых стрессовых ситуаций и вредных привычек у меня появились проблемы с ногами, а точнее – нарушение кровообращения. Ноги часто отекали, синели и иногда болели при ходьбе. В Интернете случайно увидел статью о тромбозе вен, при этом описанные симптомы совпадали с моими ощущениями. Мне как раз недавно советовали клинику флебологии, и я решил сходить на консультацию. Врач Малахов А.М. поставил диагноз: острый тромбоз глубокой вены. Меня сначала успокоили и сказали, что в этом случае не обойтись без хирургического вмешательства. Так как выхода другого не было, я согласился, и не пожалел. Операция в сосудистом отделении городской больницы, куда меня срочно госпитализировали, по удалению тромба прошла успешно и без осложнений. Теперь моей жизни ничего не угрожает, спасибо врачам клиники “МИФЦ” за их профессионализм и «человеческое» отношение к пациентам! Андрей, 40 лет, Москва.
Часто задаваемые вопросы наших пациентов в интернете о тромбозе глубоких вен
Как понять, что есть тромбы в венах?
Достоверно понять, что есть тромбы в венах, может только специалист, флеболог или сосудистый хирург. И даже профильному специалисту потребуется инструментально поддержка, ультразвуковое исследование сосудов. Предположить, что у Вас есть тромбы в венах можно по следующим признакам:
- Отёк.
- Синюшность кожных покровов.
- Болезненность, припухлость тканей, покраснение кожи по ходу вен.
Если есть тромбы в венах, как их распознать, симптомы и лечение?
Распознать тромбы в венах можно при помощи ультразвукового дуплексного сканирования. На наличие тромбов в венах указывают следующие симптомы: отёк, боль, изменение цвета конечности. Лучшим вариантом диагностики, как и последующего лечения, будет обратиться в хороший флебологический центр.
Как распознать тромб на ноге?
Для того, чтобы распознать тромб на ноге, необходимо обратиться за профессиональной медицинской помощью. Как вариант, сделать ультразвуковое исследование сосудов нижней конечности. Лучшим решением будет проконсультироваться у узкого специалиста, флеболога.
Как определить тромбы в ногах?
С точки зрения современной диагностики, лучшим способом определить тромбы в ногах, будет ультразвуковое исследование сосудов нижних конечностей.
Тромб в вене, как он образуется?
Тромб в вене образуется вследствие сложной цепи биохимических реакций, в процессе которых, из молекул фибриногена формируется сеть молекул нерастворимого фибрина. В последней фиксируются клетки крови, создавая плотную внутрисосудистую структуру, которая и является тромбом.
Как определить тромб?
Определить тромб можно различными методами, как компьютерной и магниторезонансной томографией, так и хорошим ультразвуковым исследованием. Последняя методика оптимальнее в соотношении цена-качество и является золотым стандартом диагностики тромбоза.
Как предотвратить образование тромбов в сосудах?
Предотвратить образование тромбов в сосудах можно, если своевременно обследоваться у флеболога, выполнять рекомендации доктора, устранять варикозные вены, в случае их выявления.
Тромбофлебит вен нижних конечностей. Лечение, причины, симптомы тромбофлебита.
- Тромбофлебит вен нижних конечностей. Причины и симптомы острого тромбофлебита
- Тромбофлебит – что это такое?
- Тромбофлебит – причины возникновения тромбоза
- Тромбофлебит диагностика
- Тромбофлебит осложнения
- Тромбофлебит – дифференциальная диагностика
- Тромбофлебит лечение
Тромбофлебит вен нижних конечностей. Причины и симптомы тромбофлебита
Чего так боятся пациенты с варикозно расширенными венами, приходящие на прием к доктору флебологу? Конечно же, появления тромбов. Всем известно, что не так страшна сама варикозная болезнь, сколько ее осложнения. Одним из самых распространенных осложнений является тромбофлебит (тромбоз) поверхностных вен нижних конечностей. Среди специалистов флебологов его еще принято называть острый варикотромбофлебит или восходящий тромбофлебит, подчеркивая тем самым сущность процесса, возникающего в просвете варикозных узлов поверхностных вен нижних конечностей.
Тромбофлебит – что это такое?
Если говорить простым языком: тромбофлебит – это словосочетание двух различных процессов, одновременно развивающихся в вене: тромбоза– возникновения в просвете варикозной вены тромботических масс, которые могут частично или полностью перекрывать просвет вены, тем самым нарушая отток крови по ней и флебита – воспалительного процесса в самой стенке вены, что может проявляться у пациентов клиническими симптомами (болезненность, покраснение, отечность).
Тромбофлебит (тромбоз) поверхностных вен
Что же раньше возникает: тромбоз или флебит? Даже современные европейские исследования не в силах ответить на этот вопрос. И если воспаление стенки может привести к образованию тромба, то так же и сам тромб может способствовать развитию воспалительного процесса в стенке вены.
Тромбофлебит нижних конечностей – лечение, диагностика и профилактика, вот главные вопросы, которые необходимо решать современному флебологу в Москве, Московской области или любом другом регионе России быстро и эффективно. Проблема острого тромбофлебита сохраняет свою актуальность, как для хирурга в государственной больнице, так и флеболога в частном городском медицинском центре.
Очень часто острый тромбофлебит нижних конечностей развивается молниеносно, то есть, от момента появления первых клинических симптомов до образования в просвете тромба, проходит всего несколько дней.
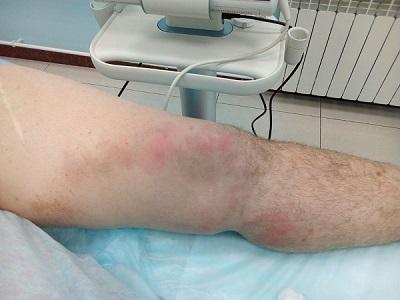
Тромбоз, который развился всего за 5 часов
Иногда симптомы тромбофлебита нивелированы, а согласно последним европейским данным: скорость распространения тромба вверх по вене может составлять до 10 – 15 см в сутки. Наблюдения специалистов в нашем флебологическом центре подтверждает эти данные. И если вовремя не обратиться к хирургу-флебологу и не выполнить при восходящем остром тромбофлебите операцию, то переход тромба в глубокую венозную систему или его отрыв могут привести к грозным последствиям и даже смертельному исходу. При неблагоприятном развитии событий и несвоевременном обращении за медицинской помощью вам не смогут помочь даже лучшие специалисты в Москве и Московской области. Бессильны будут даже современные инновационные технологии.
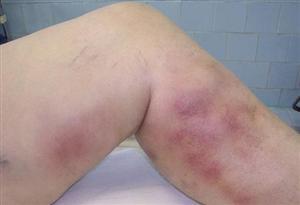
Так выглядит острый восходящий тромбофлебит
Тромбофлебит – причины возникновения тромбоза
Давайте попробуем вместе разобраться в причинах возникновения острого тромбофлебита поверхностных вен.
Согласно триаде Вирхова, что согласуется с современными данными, ведущими причинами тромбообразования являются:
- Изменение скорости линейного кровотока.
- Нарушение целостности сосудистой стенки.
- Нарушение свертывающей системы крови.
В каких случаях происходит изменение скорости линейного кровотока? Конечно же, при наличии у пациента варикозной болезни нижних конечностей. В варикозно расширенных венах кровь практически не двигается – она стоит на месте или течет в обратном направлении, создавая при этом турбулентные завихрения в варикозных узлах. Очень часто пациенты наблюдают, что лежа варикозные узлы спадаются, а при вставании опять надуваются.
Вот при таком варикозе чаще всего возникает тромбофлебит.
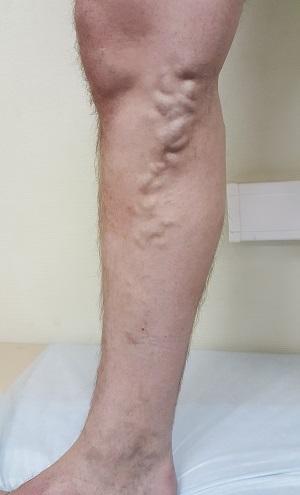
Тромбофлебит и варикозная болезнь
То есть в горизонтальном положении кровь самостоятельно оттекает из пораженных вен, а в вертикальном стремится вновь заполнить их. При долгом стоянии или сидении (на работе, в самолете, в автобусе) кровь застаивается в пораженных венах и как следствие в них могут образовываться тромбы. Также, очень часто, тромбы образуются у длительно лежащих больных (после перенесенных онкологических и нейрохирургических операций, инфарктов, инсультов).
Нарушение целостности сосудистой стенки возникает, как правило, вследствие травм или любых хирургических вмешательствах на нижних конечностях. Люди даже не замечают, как могут удариться на работе, в транспорте или во время спортивных мероприятий. Чаще других подвержены тромбофлебиту спортсмены, особенно в контактных видах спорта, где существует большое количество ударов по ногам. При варикозном расширении вен любой ушиб или просто небольшой удар могут привести к повреждению венозной стенки, и далее к развитию острого тромбофлебита ног.
Послеоперационного тромбоза и тромбофлебита очень боятся травматологи и ортопеды, оперирующие на суставах нижних конечностей. Огромный процент тромбозов после установки искусственного тазобедренного сустава наблюдался ранее в ортопедических клиниках. В настоящее время появились действенные методы профилактики тромбофлебитов (хороший госпитальный противоэмболический трикотаж и современные кроворазжижающие препараты, которые вводятся сразу после операции). Однако перед любой операцией на суставах нижних конечностей в Москве каждый пациент обязан проконсультироваться у флеболога на предмет риска развития у него тромбоза и получить квалифицированную консультацию о методах профилактики во время реабилитационного периода.
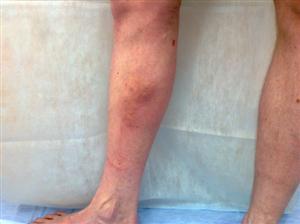
Тромбофлебит на голени
Другими, достаточно редкими, но встречавшимися в практике Московского центра флебологии случаями развития флебита, являлись укусы насекомых в область варикозно расширенных вен и варикозных узлов.
Последней и очень трудно диагностируемой причиной возникновения тромбофлебитов является изменение вязкости крови, то есть ее сгущение. Такие состояния называются тромбофилиями и лечатся они в специализированных государственных гематологических центрах в Москве.
Тромбофлебит диагностика
Так же, согласно современной европейской статистике, риск развития острого тромбофлебита резко возрастает у лиц старше 40 лет, при резком прогрессировании варикозной болезни, при ожирении, при малоподвижном образе жизни и при длительных статических нагрузках. Поэтому настоятельно рекомендуется после сорока лет и при наличии вышеперечисленных факторов риска, проходить профилактический осмотр у хорошего флеболога современным ультразвуковым дуплексным сканированием не реже 1 раза в год. В Москве и Московской области такое медицинское обследование стало частью обязательного скрининга перед любой плановой ортопедической операцией.
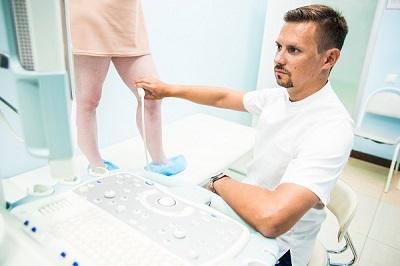
Обязательная ультразвуковая диагностика при тромбофлебите
Почему при первых признаках острого тромбофлебита лучше немедленно обратиться к хорошему специалисту-флебологу, а не к хирургу государственной поликлиники. Во-первых, хирург в Вашей поликлинике может неправильно поставить диагноз, ведь кроме осмотра в его арсенале нет других методов диагностики. В лучшем случае он направит пациента на машине скорой помощи в сосудистое отделение ближайшей к Вашему дому больницы, в худшем, назначит какую-нибудь мазь и отпустит домой. К чему это может привести: распространение и переход тромба на глубокую венозную систему – это состояние называется тромбозом глубоких вен и впоследствии может перейти в посттромбофлебитическую болезнь (об остром тромбозе и ПТФБ можно прочитать в разделе осложнения варикозной болезни).
На этом видео Вы можете увидеть, как тромб ползет из поверхностной вены в глубокую. На ультразвукое четко видно распространение тромботических масс по вене. Ни в коем случае нельзя до такой степени запускать прогрессирование заболевания.
Тромбофлебит осложнения
Другим опасным осложнением острого тромбофлебита является отрыв тромба или небольших тромботических масс с попаданием их в общий кровоток. Такое состояние называется тромбоэмболией легочной артерии (ТЭЛА). И если при попадании небольших тромбов в мелкие ветви легочной артерии пациента еще можно спасти, то при отрыве крупного тромба смерть наступает мгновенно. В такой ситуации могут быть бессильны самые современные технологии и лучшие специалисты Москвы.
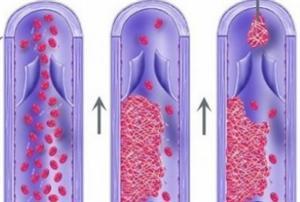
Норма Тромб Отрыв тромба
Ведущими клиническими проявлениями острого тромбофлебита являются – покраснение, повышение температуры кожи в месте покраснения и боли по ходу тромбированной вены или варикозного узла. Однако поставить диагноз только при визуальном осмотре врач не в силах. Для более точной диагностики требуется хорошее ультразвуковое дуплексное сканированное, на основании которого будет четко определена локализация тромботических масс. А уже в зависимости от этого – тактика дальнейшего лечения.
Тромбофлебит – дифференциальная диагностика
Дифференциальную диагностику острого тромбофлебита необходимо проводить с такими заболеваниями как:
- острый лимфангиит
- рожистое воспаление
- узловатая эритема
- аллергический дерматит.
Тромбофлебит лечение
Мною накоплен огромный опыт лечения пациентов с острым тромбофлебитом на самых разных стадиях развития этого грозного осложнения.
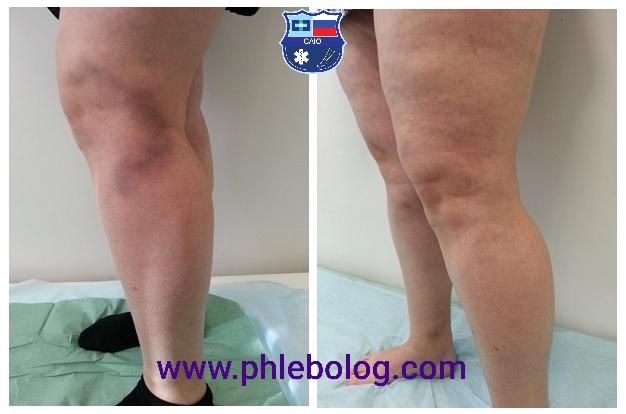
Тромбофлебит лечение лазером
Даже в самых запущенных случаях я стараюсь применять инновационные методики при лечении развившегося тромбофлебита. Современные миниинвазивные процедуры радиочастотной облитерации (РЧО) и эндовенозной лазерной коагуляции (ЭВЛК) с самой лучшей стороны зарекомендовали себя при лечении тромбофлебита на протяжении последних лет.
Видео о том, как мы удаляем тромбы из поверхностных вен на ногах без разрезов в нашем центре.
Именно эти методики мы успешно применяем в Московском городском флебологическом центре при развитии тромбофлебита. Сегодня мир современной флебологии стремительно меняется, появляются новые технологии, инновации сменяют друг друга.
Лечение тромбофлебита у доктора Семенова А.Ю.
Мы применяем при лечении тромбофлебита лучшие медицинские методики на сегодняшний день. Успешно оказана помощь сотням пациентов с тромбофлебитом из Москвы, Московской области, других регионов России.
Тромбоз причины, симптомы, методы лечения и профилактики
Тромбоз — это приостановление кровотока в артериях и сосудах, выполняющее защитную функцию. Например, при открытом травмировании тромбообразование останавливает кровотечение. Но если процесс происходит внутри вен, возможно развитие множества отклонений вплоть до летального исхода. Тромбоз бывает венозным и артериальным, представляет собой кровяной сгусток, который препятствует нормальному движению крови. Причинами болезни обычно становятся травмы и внутренние повреждения сосудистых стенок, а также замедленное кровообращение. Чтобы вылечить недуг и избежать серьёзных осложнений, необходимо обращаться к флебологу.
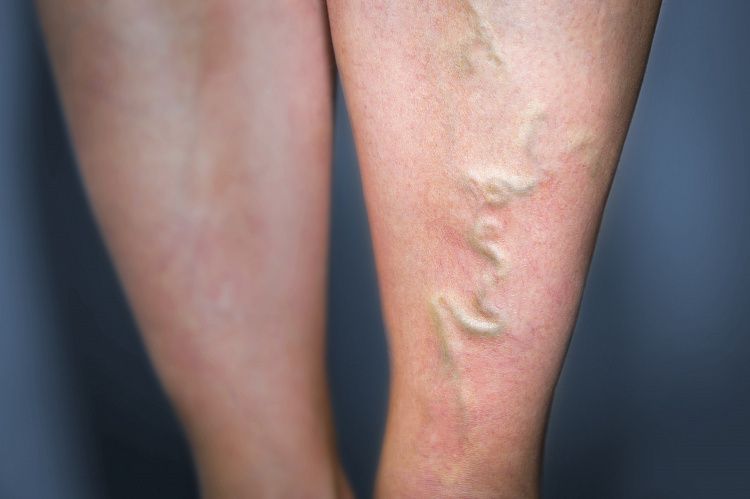
Симптомы тромбоза
Заболевание может поразить как глубокие, так и поверхностные вены, но характерные признаки практически не имеют отличий. Общие симптомы тромбоза:
- ощущение тяжести и усталости в ногах, особенно заметно вечером и ночью;
- сильная отёчность ног — голени, стопы, икроножных мышц;
- изменение цвета кожи над поражённым местом;
- пекучая боль, которая распространяется по всей поверхности конечности;
- повышение чувствительности кожи;
- озноб, высокая температура тела;
- онемение, покалывание, ощущение мурашек;
- недомогание, общая слабость;
- нарушения кровообращения в месте поражения;
- припухлость поверхностных кровеносных сосудов.
Статью проверил

Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 15 Декабря 2021 года
Содержание статьи
Причины
Для выяснения источника болезни существует триада Вирхова, которая включает три основных причины тромбообразования:
- характеристика кровотечения (его скорость, интенсивность движения);
- состав внутрисосудистой жидкости (кровь, кровяные тела, минералы);
- наличие повреждений сосудистых стенок и степень поражения.
Любые застои тромбов в сосудах объясняются проблемами кровеносной системы, поэтому в группе риска находятся люди:
- с травмами и переломами нижних конечностей;
- с перенесённым инсультом;
- с сердечной недостаточностью;
- с варикозным расширением вен;
- беременные женщины;
- в возрасте от 40-45 лет;
- с лишним весом;
- с гипертензивными расстройствами;
- госпитализированные на долгое время;
- соблюдающие постельный режим;
- с онкологией;
- с атеросклерозом;
- с аутоиммунными патологиями;
- перенёсшие острые инфекции;
- с заболеваниями лёгких;
- часто путешествующие;
- с сидячим образом жизни;
- с работой на ногах;
- с генетической предрасположенностью;
- с нарушениями гормонального фона.
Стадии развития тромбоза
Скопление тромбов в венах и артериях происходит в 4 этапа и имеет такие стадии развития:
- Склеивание тромбоцитов, которые при разрушении сокращают просветы в сосудах, замедляют кровоток, объединяют кровяные тела. Это приводит к выбросу серотонина и других веществ, которые запускают ускоренное свёртывание крови.
- Коагуляция фибриногена. Свёртывание способствует образованию тромбинов, которые, в свою очередь, превращают фибриноген (белок, помогающий крови сворачиваться) в фибрин (белок, формирующий подсыхание кровяного сгустка).
- Склеивание эритроцитов. Происходит биохимический процесс, вызывающий уплотнение кровяных тел и активность антигенов, что приводит к образованию тромбов, мешающих здоровому кровотоку и поступлению кислорода в организм.
- Преципитация плазменных белков. После присоединения эритроцитов к фибрину плазменные белки оседают на сформировавшийся сгусток, полностью перекрывая проход крови по сосудам.
Разновидности
Заболевание прогрессирует очень быстро. Часто даже врачи с многолетним опытом затрудняются поставить диагноз и тратят время на обследования, при этом дорога каждая минута. Существует несколько разновидностей патологии, каждая из которых имеет определённые признаки и требует особого лечения.
Тромбоз поверхностных вен нижних конечностей
Другое название — поверхностный тромбофлебит. В подкожных венах происходит воспаление, которое провоцирует формирование тромба в сосудистом просвете. Хроническая форма грозит полной закупоркой вен, что потребует постоянного применения кроверазжижающих лекарств.
Тромбоз глубоких вен конечностей
Глубокие вены не имеют соседних, по которым может возобновится кровоток в случае развития тромба, поэтому поражение глубоких вен часто приводит к смерти из-за отсутствия кровоснабжения конечностей. Патология выражается в повышенной вязкости крови, что необходимо лечить в стационаре.
Артериальные тромбозы
Обычно в артериях человека имеются атеросклеротические бляшки, на которые оседают тромбоциты, эритроциты и плазменные белки. Нарастание артериальных тромбов грозит инсультами или инфарктами. Также бывает тромбоз сердца, который провоцируют такие патологии, как аневризмы, мерцательная аритмия, пороки сердца.
При поражении лёгочной артерии развивается лёгочная тромбоэмболия, вызывающая гипоксию и остановку дыхания.
Другие типы тромбоза
- Тромбоз кишечника. Поражение сосудистой системы кишечника, которое развивается за несколько часов. Определить болезнь можно по болезненным ощущениям внизу живота и характерному выпячиванию между пупком и лобком.
- Тромбоз геморроидального узла. Считается симптомом или предвестником геморроя. Чтобы вылечить, нужно обратиться к проктологу.
Методы диагностики
Выявить заболевание позволяют такие методики:
- УЗИ вен и артерий. Сканирование показывает внутреннее состояние кровотока и выявляет уплотнения.
- Компьютерная томография. Чаще применяют для диагностики тромбоэмболии лёгочной артерии.
- МРТ с использованием красителей. Более подробно показывает нарушения венозного и артериального кровообращения.
В сети клиник ЦМРТ врачи выполняют такую диагностику:
Тромбоз: причины, симптомы, диагностика, лечение
Тромбоз – полная или частичная закупорка просвета сосуда пристеночным или подвижным тромбом. Тромб – это плотный сгусток крови, появляющийся вследствие изменения ее текучести. В норме тромбообразование – защитный механизм. Повреждение сосудистой стенки влечет замедление кровотока, накапливание тромбоцитов вокруг повреждения. Тромб буквально «штопает» стенку сосуда.
Классические причины тромбообразования описываются триадой Вихрова: повреждение сосудистой стенки, замедление кровотока и изменение свойств крови [3]. Некоторые тромбы (их называют эмболами) способны передвигаться до более узких участков сосуда, которые и закупоривает полностью или частично. Ежегодно около 25 млн человек погибают от тромбозов, еще больше сталкиваются с нарушениями трофики, вызванными тромбами [3].
Типы сосудистых тромбозов
Наиболее распространены тромбозы нижних конечностей, однако наибольшую опасность представляют собой тромбоэмболия легочной артерии – ТЭЛА – и синдром диссеминированной внутрисосудистой свертываемости – ДВС-синдром.
Тромбоз артерий развивается при закупорке ее просвета тромбом или эмболом. Клинические признаки определяются местом, где произошла такая закупорка, органом или тканью, плохо снабжающемуся кровью или не снабжающемуся ею вовсе. Если закупорка с нарушением проходимости сосуда происходит медленно, открываются «запасные», коллатеральные, сосуды, что смягчает клинические симптомы артериального тромбоза [3]. Тромбозы артерий чаще возникают у мужчин среднего и пожилого возрастов [7].
Тромбоз вен различается в зависимости от локализации поражения на тромбоз глубоких или поверхностных вен и тромбоэмболию легочной артерии. Среди всех сердечно-сосудистых патологий венозные тромбозы по частоте встречаемости занимают третье место, уступая лишь ИБС и атеросклерозам. Третье место в структуре причин смертности занимает ТЭЛА. Начиная с 40 лет, риск развития венозных тромбозов увеличивается вдвое каждые 10 лет [5].
Описывают два варианта поражения вен нижних конечностей: флеботромбоз (первичный тромбоз, тромб непрочно фиксирован) и тромбофлебит (вторичный тромбоз на фоне воспаления стенки сосуда, тромб фиксирован прочно) [6]. Тромбофлебиты чаще ассоциируются с тромбозом вен поверхностных [2]. Чем более крупная вена пострадала от тромбоза, тем ярче его клинические проявления. Окружающие ткани сдавливаются застоем крови, так как к месту окклюзии кровь пребывает, а по направлению к сердцу не движется. Венозные тромбы склонны отрываться и разноситься с током крови (тромбоэмболы). При их попадании в жизненно важные органы развиваются жизнеугрожающие состояния [3].
Причины тромбоза
Факторы риска образования тромбозов
Клиника тромбоза
Симптомы тромбоза могут быть общими независимо от локализации или специфичными. Общие симптомы включают боль при движении и в покое, ограничение подвижности и снижение функционирования пострадавшего органа или ткани.
Симптомы нарушения артериальной проходимости (острого тромбоза, или постепенного нарушения проходимости сосуда):
- асимметрия АД при измерении на обеих руках [7];
- бледность кожи, переходящая в синюшность [7];
- боль в покое по ночам [7];
- боль при движении в бедре, ягодице, голени, стопе, стреляющая или ноющая [7];
- нарушения сна [7];
- онемение, похолодание конечности [7];
- отсутствие периферической пульсации [7];
- омертвение (некроз) пострадавших тканей, трофические язвы, гангрена [7];
- перемежающаяся хромота [7].
Симптомы венозного тромбоза:
- боль [6];
- отеки, мягкие и асимметричные [6];
- посинение кожных покровов (цианоз кожи) [6];
- повышение температуры кожи конечностей [6];
- повышенная чувствительность и уплотнение в проекции поверхностных вен [2];
- поствоспалительная гиперпигментация [2];
- расширенные подкожные вены [6];
- эритема [2].
Иногда единственным симптомом венозного тромбоза является ТЭЛА [6].
Диагностика тромбоза
Первичная диагностика основана на подробном анамнезе и антропометрии (окружность голени или бедра). Используются шкалы Уэллса для диагностики острого тромбоза и диагностики ТЭЛА [8,9].
Инструментальная диагностика включает компрессионное или дуплексное сканирование вен, допплерографию с компрессией вен, импедансную плетизмографию, пульмоноангиографию, рентгеноконтрастную или МРТ-флебографию [6,9], КТ и МРТ-ангиографию [7,9].
Для диагностики артериальных тромбозов применяют физические тесты (тест 6-минутной ходьбы, тредмил тест), определение пульсации поверхностно расположенных артерий (артерии тыла стопы), дуплексное сканирование артерий конечностей, ангиографию (рентгеновский снимок сосуда, заполненного рентгенконтрастным веществом) и измерение транскутанного напряжения кислорода [7].
Анализы при тромбозе
Значительную роль в своевременной диагностике тромбозов играют лабораторные показатели. Так, методические рекомендации по ведению пациентов с новой коронавирусной инфекцией предусматривают стратификацию риска коагулопатии у пациентов с СOVID-19 на основе простых лабораторных тестов: D-димер, протромбиновое время, количество тромбоцитов, уровень фибриногена [1,9].
Клинический анализ крови позволяет выявить воспаление. Он же определяет уровень тромбоцитов, то есть самого субстрата тромбоза.
Дополнительно об уровне воспаления в крови и риске тромбоза свидетельствует повышенный уровень С-реактивного белка.
Биохимический анализ в первую очередь демонстрирует уровень глюкозы крови. По ней можно судить о наличии диабета, одного из серьезнейших факторов риска тромбозов.
Также биохимический анализ способен определить уровень протеина С, что также характеризует выраженность риска тромбоза.
Повышенный уровень гомоцистеина в крови также является доказанным на сегодняшний день риском тромбозов, приводящим к невынашиванию беременности и сердечно-сосудистым событиям (инфарктам и инсультам).
D-димер – лабораторный маркер фибринообразования [8]. Он же говорит о наличии воспаления, как и С-реактивный протеин. Уровень D-димера является контрольным показателем COVID-19 и его осложнений, в том числе связанных с тромбозами.
Можно сдать анализы по комплексной программе «Тромбоз», включающей определение уровней Антитромбин-III, D-димера и генетических факторов кардиологических заболеваний и уровень тромбоцитов. Эта программа позволяет определить факт свершившегося тромбоза где-то в организме, а также определить генетическую предрасположенность к нему. Такую программу, как и прочие анализы, предлагает сеть клиник СИТИЛАБ.
Дополнительное определение уровня гомоцистеина, С-реактивного белка поможет определить биохимический риск тромбоза.
Лечение и профилактика тромбозов
Лечение тромбоза включает антикоагулянтную и антиагрегантную, тромболитическую терапию, установку кава-фильтра нижней полой вены, хирургическое удаление тромба [5]. Необходимо иметь в виду осложнения антикоагулянтной терапии: большое кровотечение, гепарин-индуцируемую тромбоцитопению и варфарин-индуцируемый некроз кожи [5]. Для снижения риска продолжения тромбообразования применяют НПВС [2]. С целью вторичной профилактики назначают небольшие дозы гепарина.
Также назначают немедикаментозные методы лечения – эластичное бинтование, компрессионный трикотаж, локальную гипотермию и ЛФК [2, 4].
Профилактика тромбоза включает ряд мероприятий, применяемых в ситуациях повышенного риска тромбообразования.
Первичная профилактика атеротромбоза:
- систематические физические нагрузки в виде ходьбы или утренней гимнастики;
- контроль АД, поддержание рабочего артериального давления ниже 140/90 мм ртутного столба;
- контроль уровня сахара крови (менее 6 Ммоль/л), раннее выявление и лечение сахарного диабета;
- снижение веса, индекс массы тела менее 25 кг на м2;
- диета с ограниченным содержанием холестерина и жиров высокой плотности (общий холестерин менее 5 Ммоль/л), фрукты и овощи;
- отказ от курения [3,7].
Первичная профилактика тромбоза вен:
- компрессионное белье;
- бинтование эластичными бинтами;
- обильное питье, особенно после операции;
- регулярные физические упражнения, ходьба, особенно при путешествиях;
- запрет приема алкоголя и снотворного в большой дозе;
- запрет использования сдавливающей обуви и одежды [2,5,6].
Иногда, на периоды особого риска, назначают антикоагулянты за несколько дней до перелета. Аспирин принимать в таких случаях не имеет смысла [5].
Тромбоз глубоких вен
Тромбоз глубоких вен, наряду с тромбофлебитом подкожных вен и тромбоэмболией легочных артерий объединяют в единое понятие – венозные тромбоэмболические осложнения (ВТЭО).
Венозный тромбоз – острое заболевание, характеризующееся образованием тромба в просвете вены с более или менее выраженным воспалительным процессом и нарушением тока крови. Наличие воспалительного компонента в зоне тромбоза определяет другое название этой болезни – тромбофлебит.
Большинство флебологов, понимая условность подобного деления венозного тромбоза, пользуется термином «тромбофлебит» для обозначения поражения подкожных вен (при котором ярко выражены симптомы воспаления), а термином «тромбоз», «тромбоз глубоких вен», «флеботромбоз» – для обозначения поражения глубоких вен.
Тромбоз глубоких вен (ТГВ) – заболевание, негативно отражающееся не только на системе венозного и лимфатического возврата, но и ухудшающее функцию сердечно-сосудистой системы в целом.
Если не предпринимать активных действий к устранению данной патологии, дальнейшее течение патологического процесса принимает стойкий, склонный к саморазвитию и необратимый характер.
Заболевание не имеет строго характерной симптоматики и имеет множество факторов риска и пусковых факторов, что требует дополнительного привлечения к уточнению его наличия и типа течения дополнительных высокоточных современных средств инструментальной диагностики, основным из которых в современных клинических условиях является метод ультразвукового ангиосканирования с цветным картированием .
- По данным International Consensus Statement частота тромбоза глубоких вен в общей популяции составляет около 160 случаев на 100 000 населения с частотой фатальной тромбоэмболии легочной артерии 60 на 100 000 населения.
- В России венозным тромбозом ежегодно заболевают 240 000 человек, а эмболия легочных артерий, в том числе фатальная, развивается у 100 000 из них, что значительно превышает показатели заболеваемости туберкулезом, вирусным гепатитом, а также ВИЧ-инфекцией.
- В США по поводу тромбоза глубоких вен ежегодно госпитализируется примерно 200 000 человек. При этом 1/3 приходится на повторные тромбозы. Среди жителей Италии, находящихся в наиболее активно трудоспособном возрасте (от 20 до 55 лет) тромбоз глубоких вен диагностируется в пределах 1%.
- Венозные тромбозы возникают в самых разнообразных клинических ситуациях и осложняют течение многих заболеваний. Частота развития послеоперационных тромбозов, по данным разных авторов, составляет 20-59%.
История изучения флеботромбоза
Изучение флеботромбоза глубоких вен насчитывает более 400 лет.
Окклюзия магистральных вен как причина гангрены впервые была описана F.Hildanus в 1593 г. Первое упоминание об илеофеморальном флеботромбозе появилось в медицинской литературе 300 лет назад, оно было сделано Mauriceau.
Понятие «тромбофлебита» впервые ввел в медицину английский хирург Джон Хантер (1728-1793), который много оперировал огнестрельные и иные ранения и отмечал частоту воспалительных процессов, сочетающихся с образованием тромбов в венах.
Интерес к флеботромбозу глубоких вен значительно возрос после создания теории венозного тромбоэмболизма выдающимся немецким патологоанатомом Р.Вирховым. Вскрывая в 1844 г. труп молодого человека, внезапно погибшего после того, как у него появились боли в бедре, Вирхов обнаружил тромб в правой бедренной вене и скрученный тромб в легочной артерии. После этого он ввел в медицинскую терминологию понятия «тромб» и «эмбол». В 1845 году, обнаружив в 18 случаях венозных тромбов из 76 аутопсий, в 11 случаях выявив наличие тромбоэмболии в легочную артерию, он пришел к заключению, что тромбы образуются в венах и переносятся с током крови в легочную артерию. Им же была сформулирована классическая триада, по-прежнему являющаяся наиболее полным отражением звеньев патогенеза локального сосудистого тромбообразования.
Первой русскоязычной монографией, посвященной этой проблеме, был труд И.Ф. Клейна «О тромбозе, эмболии и ихорремии», опубликованный в 1863 году.
Несмотря на то, что острые глубокие флеботромбозы в различных вариантах локализации и клинического течения существенно между собой различаются, объединяет их общность основных этиопатогенетических процессов. В основе представлений о флеботромбозах как нозологической группе лежит классическая триада Вирхова.
Более 150 лет назад Рудольф Вирхов описал основные механизмы внутрисосудистого тромбообразования. Его классическая триада включает в себя гиперкоагуляцию, повреждение стенки сосуда и замедление тока крови . Иногда для возникновения данной патологии достаточно патологического изменения только одного из указанных факторов.
Несмотря на то, что тромботический процесс может развиться на любом уровне магистральных вен, более чем в половине случаев исходной точкой его развития в центростремительном направлении являются вены голени.
В подавляющем большинстве случаев тромбоз первично локализуется в венах голени, а в дальнейшем нарастает в проксимальном направлении в подколенную, бедренную и подвздошные вены.
Именно такой тип развития очень часто является эмбологенным, поскольку рост тромба происходит в направлении вен с увеличивающимся внутренним диаметром, где далеко не всегда происходит фиксация тромбомасс по всему периметру вены. Такие тромбы называются флотирующими .
Одной из главных причин замедления тока крови является иммобилизация . В нормальных условиях отток крови из нижних конечностей осуществляется за счет сокращения икроножных мышц, которые действуют как периферическая помпа, проталкивая кровь в проксимальном направлении, чему способствует функция клапанов. Ограничение физической активности существенно нарушает этот механизм. При этом кровь задерживается в венозных синусах голени.
Достаточно подробно исследован вопрос о значении факторов риска и пусковых факторах тромбозов :
- Врожденные тромбофилии (дефициты различных факторов системы гемостаза или патологические их изменения)
- Активация факторов коагуляции и нарушения фибринолиза (травма, операция, новообразования, беременность, роды и др.).
- Патология тромбоцитов.
- Замедление и/или нарушение тока крови (возраст старше 40 – 45 лет, иммобилизация, патология центральных механизмов кровообращения, ожирение и т.д.).
- Изменения реологических свойств крови.
- Повреждения эндотелия и сосудистой стенки (контрастные вещества, внутрисосудистые устройства, венозные катетеры, дилатация вен и др.).
- Лекарственная терапия (анестетики, миорелаксанты, химиотерапия, контрацептивы, контрастные вещества). Так, например, частота развития послеоперационных тромбозов после различных оперативных вмешательств может достигать 20-59%.
Симптомы тромбоза
К симптомам острого флеботромбоза глубоких вен относятся:
- отек,
- распирающие боли,
- цианоз конечности,
- расширение подкожных вен,
- локальное повышение кожной температуры,
- боли по ходу сосудистого пучка.
Впрочем, местная гипертермия и боли походу более характерны для поверхностных тромбофлебитов. Последние же следует относить скорее к факторам риска по развитию тромбозов глубоких вен.
Классические симтомы ТГВ:
- боль,
- болезненность,
- отечность,
- гиперемия,
- симптом Хоманcа.
Oбщая чувствительность/специфичность этих симптомов от 3 до 91%.
Наличие симптомов не подтверждает ТГВ. Отсутствие симптомов не исключает ТГВ (до 50% пациентов не имеют ни одного клинического симптома).
Расчет вероятности тромбоза
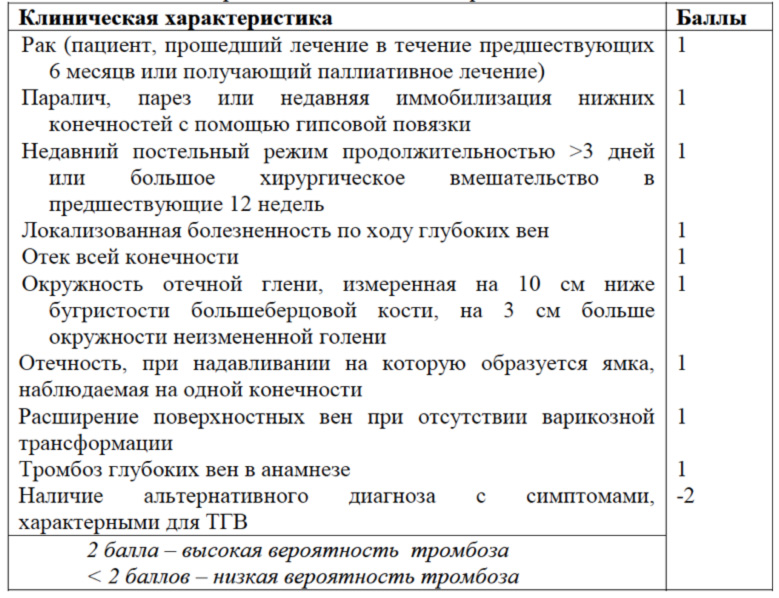
В 1997 году Wells и соавторы разработали и протестировали клиническую модель вероятности ТГВ
Наличие каждого признака оценивается в 1 балл:
Первичное развитие тромбоза в глубоких венах голени встречается наиболее часто. Этому способствуют условия, при которых выключается такой важный гемодинамический фактор, как сокращение мышц голени . Подобная локализация встречается более чем в половине наблюдений.
При физикальном исследовании обнаруживаются положительные симптомы:
- Мозеса – болезненность при сдавливании голени в переднезаднем направлении,
- Хоманса – боли в икроножных мышцах при тыльной флексии стопы,
- Ловенберга – боли в икроножных мышцах при давлении до 150 мм рт. ст., создаваемом манжеткой сфигмоманометра.
Однако, те же симптомы будут положительными и при любом другом воспалительном процессе в исследуемой конечности.
При вовлечении в процесс бедренной вены больные отмечают ноющие боли по медиальной поверхности конечности соответственно проекции Гюнтерова канала.
Тромбоз общей бедренной вены проявляется более выраженным увеличением объема голени и даже бедра, цианозом кожных покровов, интенсивность которого возрастает по направлению к периферии. Отмечается расширение подкожных вен в дистальной части бедра и на голени. Если тромбоз распространяется на устье большой подкожной вены бедра, то развивающаяся в поверхностной венозной системе гипертензия приводит к выключению перекрестных с контралатеральной конечностью анастомозов. При этом наблюдается усиление рисунка подкожных вен в области лобка и паха. При пальпации сосудистый пучок болезненен на всем протяжении бедра. Период выраженного венозного стаза длится 3-4 дня, после чего наступает медленное уменьшение отека. Этот феномен обусловлен включением в кровообращение коллатеральных систем. Таким образом, снижение болевого синдрома и невыраженность отека могут создавать мнимое благополучие и часто влекут за собой позднее обращение к специалисту. Кроме того, флеботромбоз может протекать вообще без каких-либо жалоб со стороны пациента (бессимптомно), особенно у послеоперационных больных.
Из более или менее характерных симптомов:
- распирающие боли,
- отек (увеличение окружности голени),
- цианоз кожи.
Наибольшее значение в плане постановки предварительного диагноза имеет отек. Однако, ни один из перечисленных клинических симптомов не может считаться абсолютно достоверным в диагностике данной нозологии. Любые, даже самые минимальные жалобы пациента (например: на простой дискомфорт в дистальных сегментах нижней конечности), особенно в сочетании с наличием факторов риска, требуют дополнительного обследования пациента на наличие флеботромбоза.
Таким образом, можно заключить, что наличие флеботромбоза на основании анамнеза, жалоб пациента и клинических симптомов можно лишь заподозрить с тем, чтобы в ходе дальнейшего обследования подтвердить или исключить его существование, определить локализацию и эмбологенную опасность. Отсутствие патогномоничной симптоматики и наличие периода мнимого улучшения являются причиной поздней госпитализации больных, что во многих случаях ограничивает возможность эффективного хирургического лечения.
Диагностические тесты у пациентов с подозрением на ТГВ
- Оценка клинической вероятности наличия ТГВ,
- Д-Димер,
- Ультразвуковое исследование вен,
- МРТ- флебография,
- МСКТ.
Лечение тромбоза
Задачи или цели проводимого лечения предельно конкретно сформулированы на сегодня:
1. Остановить распространение тромбоза.
2. Предотвратить тромбоэмболию легочных артерий.
3. Не допустить прогрессирования отека и предотвратить венозную гангрену.
4. Восстановить проходимость вен и функции клапанного аппарата с тем, чтобы в дальнейшем избежать развития посттромбофлебитической болезни.
5. Предупредить рецидив тромбоза.
Условно современные подходы к лечению пациентов с острыми флеботромбозами в бассейне нижней полой вены можно разделить на три основных:
3. Хирургическая агрессия.
Консервативная терапия
В комплекс мероприятий данного подхода входят:
- ранняя активизация с применением эластической компрессии,
- антикоагулянтная,
- неспецифическая противовоспалительная терапия,
- гемореологическая терапия,
- интермиттирующая пневмокомпрессия.
При своевременном применении вышеуказанных методов удается восстановить проходимость вен и минимизировать проявления посттромботической болезни.
Малоинвазивные методы
На сегодняшний день это самая распространенная в клиническом применении группа методов, призванная решать все из перечисленных выше задач или целей лечения больных с глубокими флеботромбозами.
Здесь необходимо выделить три подгруппы методов:
1. Установка кава-фильтров и парциальная кавапликация.
2. Регионарный и системный тромболизис.
3. Катетерная тромбэкстракция и фармакомеханическая тромбэктомия.
Установка кава-фильтров и парциальная кавапликация
В начале становления флебологии как отдельной научной специальности одним из главных вопросов, требующих незамедлительного решения, был вопрос профилактики ТЭЛА при флеботромбозах . После разработки в 1959 году метода внешней пликации полой вены матрацными швами и внешней пликации клеммами удалось определить дальнейшее направление решения проблемы острых глубоких флеботромбозов и их осложнения – ТЭЛА. До 1967 года метод в сочетании с консервативной терапией оставался единственным клиническим подходом в данной проблеме. Несмотря на то, что выполнение технологии внешнего парциального клипирования клеммами сопряжено с необходимостью травматичного хирургического доступа и практически невыполнимо у тяжелобольных пациентов, данный подход в ограниченных ситуациях применяется и совершенствуется до настоящего времени (например, с использованием эндовидеоскопической техники, пликация из минидоступа).
Созданный и примененный клинически внутрипросветный зонтичный кава-фильтр Мобина-Аддина , потребовавший изучения способов доставки устройства к объекту, явился первым опытом интралюминального катетерного вмешательства и, по сути, послужил началом развития нового раздела ангиологии – интервенционной радиологии. Дальнейшее развитие данного направления велось преимущественно по пути совершенствования конструкции кава-фильтров и изучения влияния их на гемодинамику и клиническое течение основного процесса.
В настоящее время предпочтительно применять временные кава-фильтры. Извлекается временный кава-фильтр не позднее третьей недели.
В подавляющем большинстве случаев установка кава-фильтра вообще не требуется.
Почему не желательно устанавливать постоянный кава-фильтр?
Всегда нужно помнить, что постоянный кава-фильтр – это пожизненный прием антикоагулянтных препаратов и пожизненный риск тромбоза фильтра (инородное тело в просвете вены часто осложняется тромбозом).
Уже неоднократно отмечено, что в результате установки кава-фильтров в ближайшем периоде с частотой 1,5-8% могут возникать ТЭЛА, а в сроки до 3 лет с частотой 12-25% возникает тромбоз нижней полой вены.
При тромбозах ниже паховой связки установка кава-фильтра нецелесообразна, поскольку существуют другие методы профилактики ТЭЛА.
Регионарный и системный тромболизис, катетерная тромбэкстракция, реолитическая тромбэктомия
Тромболитическая терапия. Метод основан на введении препаратов, активирующих эндогенный фибринолиз (стрептокиназа, урокиназа, ТАП и др.).
Видимо потому, что используемые в данном методе средства воздействия на тромб могут быть эффективными только в относительно свежих участках тромба (до 3-5 суток), так низка его эффективность. Между тем, применение регионарного катетерного тромболизиса в 44% случаев позволило некоторым авторам сохранить клапанную функцию и тем самым предотвратить развитие посттромботической болезни.
Катетерная тромбэкстракция. Сразу следует уточнить, что данный метод применяется только к высоким сегментам бассейна нижней полой вены, так как сама технология не позволяет применить его в инфраингвинальной позиции за счет препятствий, образованных клапанным аппаратом вен на этом и ниже лежащих уровнях. Метод основан на захвате в специальный мешок-контейнер тромбомасс из доступных сегментов нижней полой и подвздошных вен и удалении их путем выведения через флеботомическое отверстие.
Фармакомеханическая тромбэктомия. Самая новая из всех интервенционных и хирургических технологий. Пока в литературе имеются описания отдельных случаев. Метод основан на эффекте Бернулли, где скорость гидродинамической струи создает области отрицательного давления в окружающих средах. Метод имеет ту же область применения, что и катетерная тромбэктомия.
Хирургические вмешательства при бедренно-подколенных флеботромбозах
Известно, что наиболее эффективная тромбэктомия возможна только при тромбах давностью не более 3-7 суток.
В настоящее время большинство авторов все же придерживается осторожной тактики при хирургическом удалении тромбомасс из бедренно-подколенного сегмента, завершая операцию перевязкой или резекцией приустьевого сегмента собственно-бедренной вены, оценивая ближайшие результаты как хорошие по невыраженности симптомов хронической венозной недостаточности. Расчет при таком подходе ведется на переключение основного венозного потока, на глубокую вену бедра, которая и должна обеспечить устойчивый магистральный отток. В ряде случаев, в качестве профилактики ретромбоза применяются артериовенозные фистулы.
Рядом исследователей применяется тактика хирургической антеградной тромбэктомии и без последующей перевязки или лигирования собственно бедренной вены, в некоторых случаях дополняемая пликацией собственно бедренной вены или без таковой.


