Нефрогенные реноваскулярные (вазоренальные) артериальные гипертензии
Реноваскулярная или вазоренальная артериальная гипертензия развивается в результате одно- или двусторонних нарушений артериального почечного кровотока. У 2/3 пациентов причиной реноваскулярной артериальной гипертензии служит атеросклеротическое поражение почечных артерий. Гипертензия развивается при сужении просвета почечной артерии на 70% и более. Систолическое АД всегда выше 160 мм рт.ст, диастолическое – более 100 мм рт.ст.
Для реноваскулярной артериальной гипертензии характерно внезапное начало или резкое ухудшение течения, нечувствительность к лекарственной терапии, высокая доля злокачественного течения (у 25% пациентов).
Диагностическими признаками вазоренальной артериальной гипертензии служат: систолические шумы над проекцией почечной артерии, определяемое при ультрасонографии и урографии – уменьшение одной почки, замедление выведения контраста. На УЗИ – эхоскопические признаки асимметрии формы и размеров почек, превышающие 1,5 см. Ангиография выявляет концентрическое сужение пораженной почечной артерии. Дуплексное УЗ-сканирование почечных артерий определяет нарушение магистрального почечного кровотока.
В отсутствии лечения вазоренальной артериальной гипертензии 5-летняя выживаемость пациентов составляет около 30%. Наиболее частые причины гибели пациентов: инсульты мозга, инфаркт миокарда, острая почечная недостаточность. В лечении вазоренальной артериальной гипертензии применяют как медикаментозную терапию, так и хирургические методики: ангиопластику, стентирование, традиционные операции.
При значительном стенозе длительное применение медикаментозной терапии неоправданно. Медикаментозная терапия дает непродолжительный и непостоянный эффект. Основное лечение – хирургическое или эндоваскулярное. При вазоренальной артериальной гипертензии проводится установка внутрисосудистого стента, расширяющего просвет почечной артерии и предотвращающего ее сужение; баллонная дилатация суженного участка сосуда; реконструктивные вмешательства на почечной артерии: резекция с наложением анастомоза, протезирование, наложение обходных сосудистых анастомозов.
При значительном стенозе длительное применение медикаментозной терапии неоправданно. Медикаментозная терапия дает непродолжительный и непостоянный эффект. Основное лечение – хирургическое или эндоваскулярное. При вазоренальной артериальной гипертензии проводится установка внутрисосудистого стента, расширяющего просвет почечной артерии и предотвращающего ее сужение; баллонная дилатация суженного участка сосуда; реконструктивные вмешательства на почечной артерии: резекция с наложением анастомоза, протезирование, наложение обходных сосудистых анастомозов.
Симптоматическая артериальная гипертензия: что это?
В некоторых случаях диагноз «гипертоническая болезнь» ставится ошибочно, и больные получают длительное и безуспешное лечение. Такие пациенты теряют шанс на быстрое и продуктивное лечение и рискуют приобрети многочисленные осложнения. Данная ошибка при диагностике указывает на неверное обследование пациента, при котором не была определена истинная причина подъема артериального давления до высоких цифр. Приблизительно в 10-15% случаев причиной скачков давления является симптоматическая артериальная гипертензия, вызываемая различными заболеваниями органов, участвующих в регуляции артериального давления.
Этот состояние встречается у 20% лиц из группы пациентов со злокачественной гипертензией, которая плохо поддается общепринятым схемам лечения. Симптоматическая (или вторичная) артериальная гипертензия не является самостоятельной болезнью, и современной медицине известно около 70 заболеваний, которые могут провоцировать данный симптом.
- Почечные гипертензии (реноваскулярные и ренопаренхиматозные). При поступлении меньшего объема крови (например, при атеросклерозе почечной артерии) почки начинают выделять вещества, способствующие подъему артериального давления. Данная патология может диагностироваться при исследовании сосудов почек после введения контрастного вещества, УЗИ, КТ и проведении лабораторных анализов мочи. Такие виды вторичной артериальной гипертензии могут провоцироваться гематомами, опухолями, врожденными сужениями, воспалительными процессами, атеросклеротическими изменениями, тромбами, перекрывающими и сужающими просвет почечной артерии, диабетической нефропатией, гидронефрозом, хроническим пиелонефритом, волчаковым нефритом, гломерулонефритом, поликистозом почек, МКБ, травмами почек и др.
- Эндокринная гипертензия. Повышенный уровень альдестостерона, глюкокортикоидов, катехоламинов, АКТГ и СТГ вызывает эндокринное заболевание и повышение артериального давления. Такая вторичная гипертензия может диагностироваться при помощи лабораторных методик, КТ, УЗИ и ангиографии. Наблюдается при болезни Иценко-Кушинга, акромегалии, феохромоцитоме, адреногенитальном синдроме, гипо- и гипертиреоидизме, эндотелиинпродуцирующих новообразованиях и др.
- Лекарственная гипертензия. Возникает при неправильном приеме некоторых лекарственных препаратов, которые не связаны с регуляцией артериального давления. Может развиться при приеме оральных контрацептивов, стимуляторов деятельности нервной системы, глюкокортикоидов, нестероидных противовоспалительных средств, циклоспорина и др.
- Нейрогенная гипертензия. Провоцируется органическими поражениями нервной системы – инсультами, опухолями головного мозга, травмами головы, повышением внутричерепного давления, полиневропатиями, энцефалитами, бульбарным полиомиелитом, дыхательным ацидозом и др. Такие патологии могут диагностироваться при помощи КТ, РТ, рентгеноконрастной ангиографии сосудов головного мозга и УЗИ сосудов головного мозга.
- Гемодинамические гипертензии. Вызываются врожденными или приобретенными патологиями сердечно-сосудистой системы. Могут вызываться сужением аорты, пороками сердца, аортитами, аневризмами аорты, хронической сердечной недостаточностью, коарктацией аорты, еритремией, полными атривентрикулярными блокадами. Данные патологии определяются при помощи ЭКГ, Эхо-КГ, ангиографии и др.
- Токсические гипертензии. Провоцируются отравлениями алкоголем, продуктами с высоким уровнем тирамина, таллием, свинцом и др.
- Стрессорные гипертензии. Вызываются сильными психоэмоциональными потрясениями, осложнениями ожоговых поражений и масштабных хирургических операций.
Диагностика и лечение
Лечение симптоматической артериальной гипертензии нейрогенного типа требует вмешательства хирурга. Любые новообразования необходимо вырезать, чтобы артериальное давление вернулось в норму.
При аденоме или гормональных сбоях врач назначает гормональные препараты. От воспалений назначают антибиотики.
При указанных видах артериальной гипертензии необходимо избавить больного от провоцирующих факторов. Как только действие провокатора прекратится, давление нормализуется.
Почечная форма заболевания
Почки оказывают непосредственное влияние на уровень артериального давления. В связи с чем, поражение органа может вызывать развитие гипертензии. При этом отмечается наличие 2-х основных форм – реноваскулярной (нарушения в области сосудов) и ренопаренхиматозная (поражение паренхимы).
Первый тип болезни возникает на фоне атеросклероза и наблюдается у ¾ всех пациентов. Врожденные аномалии в строении почечных артерий встречаются у 25% всех пациентов. В редких случаях патология образуется на фоне васкулита. При этом характерными особенностями процесса являются следующие признаки:
острое протекание болезни, особенно в начале ее развития;
отсутствие снижения уровня артериального давления даже при применении лекарственных средств;
отсутствие гипертензивных кризов;
возрастание диастолического давления;
наличие заболеваний почек.
Репоранхиматозная форма является наиболее распространенным заболеванием, на долю которого выпадает более 70% всех вторичных гипертензий. При этом характерной особенностью болезни является развитие «почечных» признаков – образование отечностей, дизурические нарушения, изменения в показателях мочи.
возрастание диастолического давления;
Симптоматическая артериальная гипертензия
Симптоматическая артериальная гипертензия – патология, возникающая на фоне других сбоев. В пожилом возрасте ее связывают с изношенностью организма, однако молодым людям при выявлении такого синдрома потребуется тщательная, длительная диагностика для выявления первопричины заболевания.

- Чаще всего вторичная внутрисосудистая гипертензия возникает в почечной форме, вследствие заболеваний мочевыделительных органов, почек, также почечных сосудов. Данные отклонения могут быть врожденными и приобретенными.
Нейрогенная гипертензия
Может проявляться на фоне чрезмерного количества углекислоты в организме, завышенного внутричерепного давления, порфирии (генетическая патология печени), а также диэнцефального синдрома (сложная патология, включающая в себя ряд нарушений в различных системах). Сопровождается болезнь симптоматикой, характерной для АГ — стойкое высокое АД, головокружение, панические атаки, тошнота, сонливость, дрожание пальцев рук.
Обусловлена эндокринная гипертензия избыточным выделением гормонов, вызывающих стойкое повышенное АД и поражение клеток различных органов. Симптоматика выдаёт себя в виде регулярных головных болей, тошноты и рвоты (как правило, в первой половине дня), нарушения зрения, а также помутнения сознания.
Первая помощь
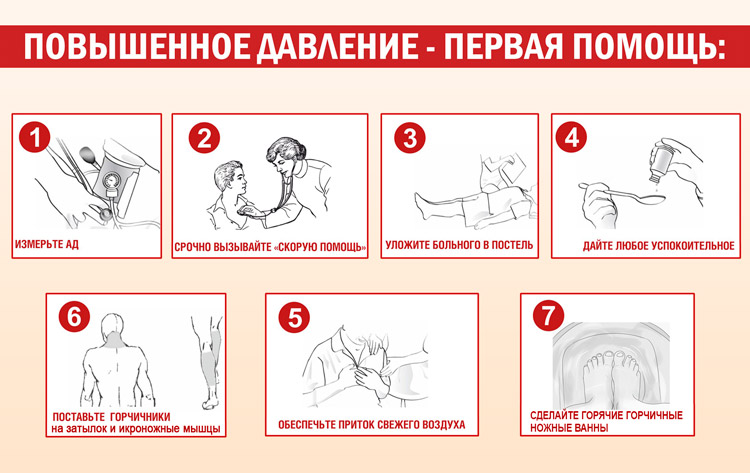
Вторичная гипертензия – такое заболевание, при обострении которого грамотная доврачебная помощь имеет решающее значение.
До приезда кареты скорой помощи нужно:
- сохранять спокойствие;
- создать тишину в помещении;
- больного разместить в удобном полулежачем положении, ноги опустить вниз;
- к затылку приложить холод;
- принять успокоительное (например, настойку валерианы или пустырника);
- измерить давление, положить под язык таблетку «Капотена» (25 мг) или «Нефидипина» (10 мг), предварительно убедившись в отсутствии противопоказаний. Спустя 20 минут повторно измерить АД, и если оно не нормализовалось, принять еще одну таблетку.
Внимание! Много воды пить не желательно. Это может спровоцировать рвоту, что приведет к дальнейшему повышению АД.
Дальнейшее лечение проходит в медицинском учреждении, под контролем специалистов.
- сохранять спокойствие;
- создать тишину в помещении;
- больного разместить в удобном полулежачем положении, ноги опустить вниз;
- к затылку приложить холод;
- принять успокоительное (например, настойку валерианы или пустырника);
- измерить давление, положить под язык таблетку «Капотена» (25 мг) или «Нефидипина» (10 мг), предварительно убедившись в отсутствии противопоказаний. Спустя 20 минут повторно измерить АД, и если оно не нормализовалось, принять еще одну таблетку.
Классификация по тяжести течения
Выделяют четыре формы симптоматической артериальной гипертензии в зависимости от стойкости и величины давления, от степени гипертрофии левого желудочка и от стадии изменения сосудов глазного дна.
- Транзиторная гипертензия . В данном случае стойкого повышения давления не наблюдается, отсутствует увеличение левого желудочка и изменения глазного дна.
- Лабильная гипертензия . Характеризуется умеренным повышением давления, которое самостоятельно не снижается. Наблюдается незначительная гипертрофия левого желудочка, слабо выраженное сужение сосудов внутренней поверхности глазного яблока.
- При стабильной гипертензии отмечается устойчивое повышение давления, увеличение миокарда левого желудочка, выраженное изменение глазных сосудов.
- Злокачественная гипертензия . Отличается внезапным и быстрым развитием, стабильно высоким давлением, особенно это касается диастолического (до 130 мм рт. столба). При такой форме симптоматической артериальной гипертонии существует опасность осложнений со стороны сосудов, сердца, глазного дна, мозга.
- Транзиторная гипертензия . В данном случае стойкого повышения давления не наблюдается, отсутствует увеличение левого желудочка и изменения глазного дна.
- Лабильная гипертензия . Характеризуется умеренным повышением давления, которое самостоятельно не снижается. Наблюдается незначительная гипертрофия левого желудочка, слабо выраженное сужение сосудов внутренней поверхности глазного яблока.
- При стабильной гипертензии отмечается устойчивое повышение давления, увеличение миокарда левого желудочка, выраженное изменение глазных сосудов.
- Злокачественная гипертензия . Отличается внезапным и быстрым развитием, стабильно высоким давлением, особенно это касается диастолического (до 130 мм рт. столба). При такой форме симптоматической артериальной гипертонии существует опасность осложнений со стороны сосудов, сердца, глазного дна, мозга.
Вторичная (симптоматическая) артериальная гипертензия: формы и симптомы, причины и лечение
А ртериальная гипертензия в общем смысле — это симптоматическое проявление сторонних заболеваний или синдром. Сопровождается стойким или временным, регулярным или однократным ростом систолического и диастолического показателей (верхнего и нижнего). Часто это понятие путают с одноименным заболеванием — гипертонией.
Патологический процесс может быть первичным, собственно обусловленным сосудистыми проблемами или вторичным — развивается на фоне прочих заболеваний и выступает их стойким симптоматическим комплексом.
Последнее названное состояние имеет собственный код по МКБ-10: I15. Постфиксом указывается этиологическая характеристика заболевания. То есть его происхождение.
Симптоматическая или вторичная артериальная гипертензия имеет ряд специфических черт.
- Острое, внезапное начало. Если первичное повышение АД протекает поступательно, медленно, в другом случае старт резкий. Можно примерно определить момент.
- Общее тяжелое состояние пациента. Цифры высокие, но криза как такового нет. Потому клиническая картина не достигает пика, когда возникают неотложные состояния.
- Преимущественно вторичная гипертензия развивается у пациентов до 40 лет.
- Классические методы терапии не дают какого-либо эффекта, что говорит о симптоматической составляющей. Нужно воздействовать на причину, а не на следствие.
Отдельные формы патологического процесса имеют массу специфических черт.
Называют следующие формы:
Диагностические тесты
Для того чтобы объективно оценить состояние работы почек при подозрении патологии выделительной системы, необходимо провести ряд дополнительных тестов.
При активации ренин-ангиотензин-альдостероновой системы в крови повышается уровень ренина. Его и определяют с помощью биохимического анализа крови. Для того чтобы результаты анализов были точными, забор материала проводится непосредственно из почечных артерий под контролем УЗИ.
Чтобы исключить стеноз сосудов, которые питают почки, необходимо провести допплер-исследование. Оно позволяет оценить скорость кровотока в отдельно взятом сосуде и определить его наполнение. Экскреторная урография проводится для оценки размеров почек, их ассиметрии и функции.
Для исключения опухолевых образований проводится магнитно-резонансная томография.
Чтобы исключить стеноз сосудов, которые питают почки, необходимо провести допплер-исследование. Оно позволяет оценить скорость кровотока в отдельно взятом сосуде и определить его наполнение. Экскреторная урография проводится для оценки размеров почек, их ассиметрии и функции.
«Не болезнь, а симптом»: что такое симптоматическая артериальная гипертензия?
Гипертоническая болезнь – одна из наиболее распространённых «болезней цивилизации». Ведущим её проявлением является повышение артериального давления. Однако есть группа заболеваний, также сопровождающихся повышенным артериальным давлением.
С врачом-кардиологом «Клиника Эксперт» Воронеж Ниной Ананьевной Полынцовой говорим о симптоматических артериальных гипертензиях.
– Нина Ананьевна, что такое симптоматическая артериальная гипертензия?
– Это повышение артериального давления, которое является не самостоятельной болезнью, а симптомом заболеваний других органов. Это органы, участвующие в регуляции артериального давления. Симптоматическая артериальная гипертензия также называется вторичной.
Симптоматическая артериальная гипертензия – это повышение
артериального давления, которое является не самостоятельной
болезнью, а симптомом заболеваний других органов
– Отражена ли симптоматическая артериальная гипертензия в МКБ-10?
– Да. Она обозначается кодом I15.
I15.0 – реноваскулярное повышение артериального давления;
I15.1 – артериальная гипертензия при прочих заболеваниях почек;
I15.2 – вторичные гипертензии при эндокринной патологии;
I15.8 – все другие диагностированные виды вторичной гипертензии.
– Насколько часто встречается симптоматическая артериальная гипертензия?
– По статистике она составляет 5-10% от всех случаев повышения артериального давления.
– Какие виды симптоматической артериальной гипертензии известны?
– Симптоматических артериальных гипертензий много. Насчитывается около 70 заболеваний, проявляющихся повышенным артериальным давлением. Какие-то из них встречаются чаще, а с другими доктор сталкивается в своей практике очень редко.
Согласно отечественной классификации среди симптоматических артериальных гипертензий выделяют почечные (нефрогенные), эндокринные, гемодинамические, нейрогенные, ятрогенные.
– Почечные (нефрогенные). Она делится на два варианта: с поражением ткани почек и сосудов почек. В первой группе такие патологии, как пиелонефрит, гломерулонефрит, поликистоз почек, поражение почек при сахарном диабете (диабетическая нефропатия), мочекаменная болезнь и ряд других. Среди патологий сосудов почки – стеноз (сужение) почечной артерии (в частности из-за атеросклероза), фиброваскулярная дисплазия, васкулит почечной артерии.
С чем связано повышение давления при почечной патологии? С тем, что при поражении этого органа вырабатываются вещества (в частности ренин), вызывающие повышение артериального давления.
– Эндокринные симптоматические артериальные гипертензии. Они, в свою очередь, подразделяются на несколько подгрупп:
а) надпочечниковую. Этот орган выделяет ряд гормонов, усиленная выработка которых также может вызывать повышение артериального давления. Среди патологий такие, как синдром Кушинга, гиперальдостеронизм, феохромоцитома;
б) гипофизарную: болезнь Кушинга;
в) тиреодную (связанную с щитовидной железой). Повышение артериального давления в этом случае связано с таким недугом, как тиреотоксикоз;
г) климактерическую (из-за нехватки женских половых гормонов). Также нужно отметить, что в возрастном периоде, на который приходится климакс, статистически чаще встречается и гипертоническая болезнь. Поэтому бывает не всегда просто быстро определить, идёт ли речь о гипертонической болезни или о симптоматической артериальной гипертензии, вызванной климаксом.
Что происходит с организмом женщины после 40 лет? О возрастных изменениях у женщин глазами гинеколога читайте в нашей статье
– Гемодинамические артериальные гипертензии. Они связаны с поражением некоторых сосудов, клапанного аппарата сердца. Повышение давления обусловлено нарушением кровообращения.
Среди заболеваний – коарктация (сужение) аорты на определённом уровне, пороки сердца (недостаточность аортального клапана, открытый артериальный проток), полная поперечная блокада сердца (один из видов аритмий – нарушений сердечного ритма).
Подробнее об аритмиях можно узнать здесь
– Нейрогенные артериальные гипертензии. Они связаны с поражением центральной нервной системы. Встречаются при энцефалитах, после черепно-мозговых травм, при выраженных нарушениях циркуляции ликвора.
– Ятрогенные артериальные гипертензии. Они обусловлены, в частности, приёмом медикаментов. Отдельные примеры таких лекарств: носовые сосудосуживающие капли; ингаляторы, снимающие спазм бронхов; глюкокортикоиды; нестероидные противовоспалительные средства; противозачаточные средства (при продолжительном приёме) и другие.
– Как проявляются симптоматические артериальные гипертензии?
– Признаки могут быть разнообразными. Условно можно выделить две группы проявлений:
– повышение артериального давления и связанные с ними симптомы – такие, как неспецифические головные боли, головокружение, сердцебиение и др.;
– симптомы основного заболевания.
Симптоматические артериальные гипертензии отмечаются чаще у молодых лиц (младше 20-30 лет), либо внезапно развиваются в пожилом возрасте (после 55-60 лет).
Для этих гипертензий достаточно характерно бурное начало, кризовое течение либо изначально стойкое повышение артериального давления. Средства, понижающие артериальное давление, малоэффективны. По статистике среди устойчивых к проводимому лечению, агрессивно протекающих гипертензий 20% приходится на симптоматические артериальные гипертензии.
Отмечаются высокие цифры как систолического (верхнего), так и диастолического (нижнего) давления. Однако бывает и изолированная систолическая гипертензия, когда верхнее давление повышено, а нижнее либо в норме, либо даже меньше нормы. Например, такое изолированное пониженное диастолическое давление встречается при недостаточности аортального клапана: чем более выражена недостаточность, тем ниже диастолическое давление (при этом отмечается увеличение так называемого пульсового давления – разницы между систолическим и диастолическим).
– Как можно обнаружить симптоматические артериальные гипертензии?
– Диагностика основывается на данных, получаемых в процессе подробного опроса и осмотра пациента, и результатах лабораторно-инструментальных методов исследования.
Обычно всегда назначаются такие исследования, как общий клинический анализ крови, мочи, некоторые параметры биохимического анализа крови (в частности, глюкоза, креатинин, холестерин, калий), ЭКГ, ЭхоКГ (УЗИ сердца), УЗИ почек.
В зависимости от специфических проявлений основного заболевания назначаются соответствующие дополнительные обследования. Например, почечную артериальную гипертензию можно заподозрить по наличию в анамнезе патологии почек, изменениям в анализах крови, мочи. По решению доктора также применяется инструментальная диагностика: УЗИ, КТ, МРТ почек, внутривенная урография, биопсия почки.
Если на фоне повышенного давления больной жалуется на сильную мышечную слабость, чувство покалывания, бегания мурашек по коже, жажду, выделение большого количества мочи, можно заподозрить гиперальдостеронизм. При нём, помимо уровня калия, необходимо изучить содержание натрия, ренина и альдостерона. Также проводится УЗИ, КТ, МРТ с целью обнаружить патологические изменения в надпочечнике.
Если пациент похудел, его беспокоит дрожь в руках, отмечается блеск в глазах, пучеглазие, то можно заподозрить тиреотоксикоз. В таком случае проводится ультразвуковое исследование щитовидной железы, определение уровня ряда гормонов – в частности ТТГ (гормон гипофиза), трийодтиронина (Т3) и тироксина (Т4) (гормоны щитовидной железы).
Подозрение на гемодинамическую артериальную гипертензию может возникнуть при обнаружении систолического шума во время выслушивания (аускультации) прекардиальной области. При коарктации аорты верхняя часть тела человека развита хорошо, тогда как нижняя – хуже, эта разница видна на глаз. При недостаточности аортального клапана отмечается высокое пульсовое давление. Большую помощь в постановке и уточнении диагноза играет УЗИ сердца, ЭКГ.
Спектр необходимых исследований в каждом конкретном случае определяет доктор.
– Как лечат симптоматические артериальные гипертензии?
– Все больные получают средства, снижающие артериальное давление. На сегодняшний день существует несколько групп таких препаратов. Их выбор зависит от основного заболевания, на фоне которого развилась артериальная гипертензия. Кроме того, проводится лечение самого основного заболевания, в том числе, по показаниям, и хирургическое (например, удаление опухоли коры надпочечника). Если причина ликвидирована, артериальное давление может нормализоваться.
Пациентов с симптоматической артериальной гипертензией
обязательно лечит кардиолог, а кроме него доктор,
который занимается лечением основного заболевания
– Кто лечит симптоматические артериальные гипертензии?
– Лечение симптоматической артериальной гипертензии находится в ведении разных специалистов. Таких пациентов обязательно лечит кардиолог, а кроме него доктор, который занимается лечением основного заболевания. Это может быть уролог, нефролог, эндокринолог, хирурги разного профиля.
Записаться на приём к кардиологу и другим специалистам можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Беседовал Энвер Алиев
Полынцова Нина Ананьевна
Выпускница факультета «Лечебное дело» Воронежского государственного медицинского института 1979 года.
В 1980 году окончила интернатуру по хирургии, в 1986 году – клиническую ординатуру по терапии.
В 1990 году прошла профессиональную переподготовку по кардиологии.
Врач высшей категории.
В настоящее время врач-кардиолог в «Клиника Эксперт» Воронеж. Принимает по адресу: ул Пушкинская, д. 11.
– Как можно обнаружить симптоматические артериальные гипертензии?
Жалобы и диагностика при повышении АД в зависимости от причин
Именно в том случае, если повышенное давление является симптомом другого, еще не выявленного заболевания, гипертония чаще всего будет сопровождаться дополнительными жалобами или симптомами. Характер жалоб будет указывать на возможную причину симптоматической гипертензии.
- С точки зрения семейного анамнеза, указывать на симптоматический характер повышения давления могут такие факты, как зафиксированные у ближайших родственников феохромоцитома или эндокринная неоплазия, ранние инсульты, амилоидоз, поликистоз почек, а также все те заболевания, которые могут быть причинами симптоматической гипертензии.
- С точки зрения осмотра пациента, на признаки может указывать сам внешний вид человека: от блеска глаз до типа ожирения. Это связано с тем, что заболевания, вызывающие этот вид гипертонии, имеют эндокринное, гемодинамическое или надпочечниковое происхождение, следовательно, гормональное или сосудистое, что отражается буквально «на лице». Прежде всего это касается сердечной и почечной отечности, типичных «надпочечниковых» изменений лица и конституции тела (например, при синдроме Кушинга), эндокринных особенностей, прежде всего при гипертиреозе.
- Разница давления при измерении на разных руках является нормальным явлением, но в случае выраженной разницы можно также заподозрить вторичный характер повышения давления.
- С целью выявления заболевания-источника также проводится анализ крови на гемоглобин, сахар, холестерин, креатинин, калий. Ненормальные показатели анализа крови могут указывать на несамостоятельное происхождение гипертонии.
Разновидности патологии
Классификация симптоматической формы гипертензии основывается на этиологии первичной болезни. Деление на виды помогает объяснить причины повышения показателей АД, подобрать методы терапевтического влияния, избежать возможных осложнений. Симптоматические артериальные гипертонии имеют следующие разновидности:
- нефрогенные — почечные;
- нейрогенные — вызванные патологиями нервной системы;
- эндокринные;
- гемодинамические — возникают на фоне болезней сердца, сосудов, недостаточности кровообращения;
- лекарственные.
Вернуться к оглавлению
- распирающая или сжимающая головная боль;
- шум в ушах;
- головокружение;
- «мушки» перед глазами;
- приступы тошноты;
- тахикардия;
- дискомфорт и боли за грудиной;
- тревожность, раздражительность, быстрое утомление;
- проблемы со сном;
- кровотечения из носа;
- отеки;
- одышка.
Вернуться к оглавлению
Причины симптоматического повышения артериального давления
На сегодняшний день известно около 60 заболеваний, вторично приводящих к артериальной гипертензии. Для удобства они классифицированы в несколько больших групп, в зависимости от вызывающих причин и патологических механизмов повышения давления:
- Почечная, или нефрогенная гипертензия: развивается при поражении почечной ткани при хроническом пиелонефрите, гломерулонефрите, патологии почечных артерий, туберкулезе почек, опухолевых процессах. Также к гипертонии могут привести врожденные аномалии почек и почечных сосудов (гипоплазия почки, гидронефроз, дистопии, патологическая подвижность почке, сосудистые аномалии врожденного характера);
- Эндокринная гипертензия: связана с заболеваниями и опухолевыми процессами органов эндокринной системы: надпочечников, щитовидной железы. К таковым относится феохромоцитома, феохромобластома, альдостерома (первичный альдостеронизм, или синдром Конна), кортикостерома, синдром Иценко-Кушинга, диффузный токсический зоб;
- Гемодинамическая гипертензия обусловлена патологией сердца и крупных сосудов: застойная сердечная недостаточность, врожденные и приобретенные пороки сердца и аорты (коарктация аорты), артерииты, стеноз сонных и позвоночных артерий;
- Центральная, или нейрогенная артериальная гипертензия является результатом нарушений, происходящих на уровне центральной системы – опухоль мозга, энцефалит, травмы, очаговые ишемические поражения.
Это может быть достигнуто как консервативными средствами, так и с помощью хирургических методов. Тактика лечения определяется формой заболевания.
Дифференциальная диагностика
Постановка диагноза начинается с таких процедур:
- осмотр больного,
- подробный опрос,
- грамотное обследование.
 В процессе беседы врачу нужно выяснить ранее протекающие заболевания, например, инфекции, травмы или детские заболевания. Артериальное давление замеряют неоднократно в больнице и дома, больному человеку нужно постоянно фиксировать и записывать показатели.
В процессе беседы врачу нужно выяснить ранее протекающие заболевания, например, инфекции, травмы или детские заболевания. Артериальное давление замеряют неоднократно в больнице и дома, больному человеку нужно постоянно фиксировать и записывать показатели.
Существуют основные правила для снятия показаний артериального давления.
Также имеются определения, при каких состояниях показатели бывают сомнительными. Чтобы выявить патологию, врач назначает такие исследования и анализы:
- Анализ мочи. Выявляет количество белка, лейкоцитов и эритроцитов. Повышение показателей говорит о проблемах с почками,
- Анализ крови. Выясняется анемия, показатели мочевины, креатина, липидов, общего белка, гипокалиемии и уровень гормонов,
- ЭКГ,
- Ангиография сосудов,
- Компьютерная томография,
- УЗИ сосудов и тканей сердца, почек.
Инструментальные исследования нужно назначать, основываясь на симптоматике заболевания и выявленных отклонениях в анализах. Иногда врачи советуют из дополнительных методов назначить:
- внутривенную урографию,
- рентгенографию сосудов почек.
Во время проведения анализов, сбора данных и инструментальных диагностик следует дифференцировать первоочередную причину, от которой зависит дальнейшее лечение.
Если существует необходимость, то больного человека следует поместить в стационарные условия для выполнения сложных диагностических процедур.
В классификацию не включаются хронические легочные заболевания, полицитемия (увеличенный объем эритроцитов в крови), которые приводят к артериальной гипертонии.


