Возраст или артрит голеностопного сустава?
Артрит голеностопного сустава – это острый или хронический воспалительный процесс в области лодыжки, который приводит к нарушению обмена веществ в суставных структурах. Это состояние сопровождается болевыми ощущениями и скованностью при движении. Но главная его опасность заключается в том, что оставленная без лечения болезнь вызывает деградацию хрящевой и даже костной ткани, переходит на связки, сухожилия и мышцы. В запущенных случаях артрит голеностопа ведет к инвалидности и утрате трудоспособности.

Артрит голеностопа суставов изматывает постоянными болями и может приводить к полной недееспособности.
Поскольку голеностопный сустав – один из самых нагруженных в человеческом организме, при его повреждении человек инстинктивно переносит вес тела на другую ногу. Это запускает “эффект домино” – вскоре другие сочленения нижних конечностей и позвоночника начинают выходить из строя. Можно ли предотвратить это состояние и как лечить артрит голеностопного сустава, если он уже диагностирован?
Причины артрита голеностопного сустава
Спровоцировать воспаление и разрушение хрящевой ткани может целый ряд причин, от травмы до инфекции, которая попала в синовиальную сумку. Поэтому, с точки зрения этиологии, болезнь принято разделять на первичный (связанный с непосредственным поражением сустава) или вторичный (связанный с внесуставным заболеванием) артрит голеностопа.
Существует 4 группы причин голеностопного артрита:
воспалительные (септические, туберкулезные, анкилозирующий спондилоартрит), дистрофические (деформирующий остеоартроз, обменные и эндокринные заболевания, патологии, связанные с условиями труда),
травматические (закрытые травмы или длительное и регулярное вибрационное воздействие)
другие (связанные с интоксикацией, заболеваниями сердечно-сосудистой, нервной и других систем).
Чаще всего артрит голеностопа возникает на фоне:
- обменных нарушений (сахарный диабет, подагра);
- аутоиммунных заболеваний (ревматоидный артрит, системная красная волчанка, псориаз);
- дегенеративно-дистрофических патологий (артроз коленного, голеностопного, плюснефаланговых суставов);
- системных инфекционных заболеваний (микоплазмоз, хламидиоз, грипп, дизентерия, сальмонеллёз и другие кишечные, а также респираторные инфекции);
- травмы нижних конечностей.
К числу факторов, предрасполагающих к артриту голеностопа, также относятся:
- лишний вес;
- преклонный возраст;
- малоподвижный образ жизни;
- аллергия;
- курение;
- злоупотребление алкоголем;
- хронический стресс;
- несбалансированное питание;
- болезни позвоночника, связанные с ухудшением проводимости нервных импульсов;
- повышенные профессиональные или спортивные нагрузки на сустав;
- неблагоприятные микроклиматические или антисанитарные условия проживания или труда.
Если болезнь не зашла далеко, признаки артрита голеностопного сустава могут полностью уйти при устранении негативного воздействия – например, снижении массы тела, отказе от вредных привычек, нормализации режима и питания.
В противном случае под воздействием упомянутых выше факторов происходит массовая гибель клеток во всем организме. В связи с тем, что метаболизм в суставах идет медленно из-за отсутствия кровеносных сосудов в хрящах, продукты распада мертвых клеток не успевают выводиться. Это приводит к тому, что в суставах накапливаются ферменты, которые “разъедают” хрящевую выстилки. Именно поэтому нельзя пускать артрит голеностопного сустава на самотек – даже непродолжительное обострение чревато необратимыми последствиями!
Артрит голеностопного сустава: симптомы болезни
Признаки артрита голеностопного сустава несложно перепутать с другими заболеваниями опорно-двигательного сустава, которые вызывают боль в лодыжке (например, тендинит ахиллового сухожилия). Поводом для обращения к врачу должны стать следующие симптомы артрита голеностопа:
- боль при движении в суставе, легком нажатии или даже прикосновении к коже над щиколоткой (гиперчувствительность кожи);
- быстрая утомляемость ног;
- хруст при движении в суставе;
- эритема (покраснение на коже, связанное с тем, что ткани переполнены кровью);
- отечность сустава и стоп, вызванная синовитом;
- локальное повышение температуры и покраснение кожи над больным суставом;
- скованность при движении;
- частые спазмы и судороги в районе голени и стопы;
- на поздних этапах – заметное искривление ноги или образование шишек.
Главная отличительный симптом артрита голеностопа – это острая или ноющая боль, которая не оставляет больного во время отдыха. Многие пациенты жалуются на усиление болевого синдрома после того, как нога длительное время находится в неподвижности (например, после ночного сна). По утрам, как правило, увеличивается отек и другие симптомы болезни – при артрите голеностопа больным требуется в среднем 40-60 минут движения, чтобы восстановить подвижность лодыжки.

Симптомы артрита голеностопа легко перепутать с другими заболеваниями, поэтому для наиболее точной постановки диагноза обратитесь к врачу.
Достаточно часто артрит голеностопного сустава приходит “как гром среди ясного неба” – человек ложился здоровым, а наутро нога уже распухла и болит. Особенно это характерно для инфекционной формы артрита. Воспаление в суставе, связанное с обменными и аутоиммунными заболеваниями, может совпадать во времени с обострениями основной болезни.
Характерны для артрита голеностопного сустава и системные проявления – температура тела повышается, появляется слабость, лихорадка с ознобом, повышенное потоотделение, вялость, наблюдается потеря аппетита, снижение массы тела.
При появлении 3-х и более признаков артрита голеностопного сустава, упомянутых выше, требуется диагностическое обследование у ортопеда или ревматолога. При опросе врач устанавливает наличие травмы, аллергии, метаболических патологий в анамнезе, уточняет род деятельности пациента. Проверяется объем движений в суставе. Лабораторные исследования требуются для дифференциальной диагностики – как правило, нужны анализы СОЭ и лейкоцитов, мочевой кислоты и ревмофактора. При четких симптомах артрита голеностопа специалист может ограничиться рентгенографией.
Стадии артрита голеностопного сустава
При артрите голеностопа подвижность в суставе нарушается, начинается застой синовиальной жидкости, голодание и разрушение хрящевой ткани. Степень развития патологических изменений и признаков артрита голеностопного сустава позволяет врачам выделить три стадии болезни.
1-я стадия артрита голеностопного сустава
Острый артрит начинается внезапно, с покраснения, сильной отечности и резкой боли. Среди первых симптомов артрита голеностопа в хронической форме возникает слабая боль при движении, которую больные списывают на усталость после трудового дня. Со временем дискомфорт не уходит, а лишь нарастает.
Хотя при хроническом течении болезни пациенты редко обращаются за помощью на этой стадии, именно на ней лечение артрита голеностопного сустава дает лучший результат.
2-я стадия артрита голеностопного сустава
Болевой синдром досаждает больному практически постоянно. Подчас боль носит приступообразный характер, то стихая, то нарастая, но никогда не уходит полностью. Появляются нарушения сна. Лодыжки становятся горячими, отекают (особенно заметно, когда пациент пытается обуться). Симптомы артрита голеностопного сустава появляются и на коже – это покраснение, горячность, острая чувствительность. Ограничение подвижности (невозможность повернуть стопу), метеочувствительность и спазмы заставляют большинство пациентов обратиться к врачу, чтобы узнать чем лечить артрит голеностопа.
3-я стадия: артрита голеностопного сустава
Положение стопы становится заметно деформированным. Движение в суставе ограничено почти полностью даже при наличии лечения от артрита голеностопа. Больной испытывает трудности при ходьбе и нуждается во вспомогательных приспособлениях (трость, костыли, ходунки). Наступает инвалидность.
Как лечить артрит голеностопного сустава
Лечение артрита голеностопного сустава ведется поэтапно и комплексно, с учетом стадии и индивидуальной динамики заболевания. В первую очередь больным подбирают медикаменты и витаминные добавки, назначают физиотерапию для снятия воспаления, обезболивания и улучшения обменных процессов. Попутно применяется диетотерапия (особенно эффективна при подагрическом артрите) и комплекс ЛФК при артрите голеностопного сустава.
После снятия острой симптоматики и наступления ремиссии больной переходит в ведение врача-реабилитолога, который назначает ему массаж, мануальную терапию, ношение поддерживающих ортезов и бандажей.
В запущенных случаях, когда консервативное лечение артрита голеностопа не приносит результат, могут потребоваться хирургические манипуляции – эндропротезирование, артропластика и другие реконструктивные операции.
Все меры лечения артрита суставов голеностопа усиливают друг друга и не должны применяться по отдельности.
Физиотерапевтическое лечение артрита голеностопного сустава
Физиотерапевтическое лечение артрита суставов голеностопа (как правило, проводится сеансами – от 8 до 24) подключают к терапии, когда воспаление идет на спад. Оно помогает устранить остаточные застойные явления, улучшить подвижность в суставе, обеспечить стойкую ремиссию и скорее вернуть пациента к нормальной жизни без симптомов артрита голеностопного сустава.
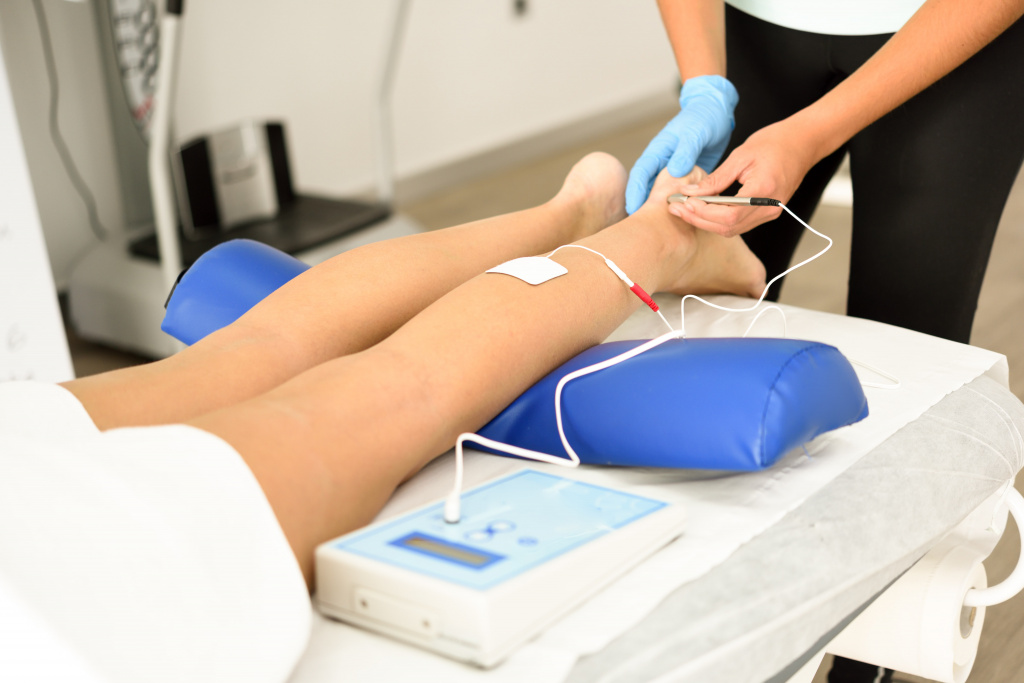
Физиотерапия является одним из эффективных способов борьбы с болями при артрите голеностопа
Ряд процедур (магнитотерапия, лекарственный электрофорез) допускается и на пике заболевания. Они усиливают эффект от препаратов системного и местного действия.
Для лечения артрита голеностопного сустава используется:
- лазерная терапия;
- ультравысокочастотная терапия (УВЧ);
- амплипульс;
- фонофорез с гидрокортизоновой мазью;
- УФ-терапия;
- лечебный массаж;
- криотерапия;
- диадинамотерапия;
- бальнеотерапия и грязелечение.
Любое самостоятельное прогревание больного сустава в острой стадии строго запрещено!
Массаж в лечении артрита голеностопа
Массаж при артрите голеностопного сустава помогает восстановить питание хрящевой ткани, поддержать ослабленные за время болезни мышцы и связки, устранить скованность и продлить ремиссию даже при хроническом течении. Процедура проводится на обе ноги, с захватом бедер, голеней, щиколоток, свода стоп.
Обратите внимание: массажные методики используются строго после снятия “острых” симптомов. Массаж при наличии даже незначительного остаточного воспаления может вызвать рецидив артрита.
Самомассаж без ведома специалиста при артрите голеностопного сустава крайне нежелателен.
ЛФК при артрите голеностопного сустава
Упражнения при артрите голеностопа следует начинать спустя 2-4 недели, т.е., после того, как пройдет острый период болезни. Если какое-то упражнение вызывает резкую боль следует отложить его выполнение до тех пор, пока связки не окрепнут. Особую осторожность следует соблюдать при травматическом артрите голеностопного сустава – упражнения противопоказаны при наличии свежих переломов, растяжений и других повреждений.
Курс ЛФК при артрите голеностопного сустава составляет минимум 2-3 месяца, если присутствует риск рецидива – вплоть до 2-3 лет. Комплекс упражнений при артрите голеностопного сустава важно выполнять каждый день (1 раз), без пропусков.
Рекомендуем следующие простые упражнения при артрите голеностопа, которые подойдут больным любого возраста и с любым уровнем физподготовки:
- Исходное положение – сидя на стуле ровно, руки удерживают сидение. Не отрывая пятки от пола, разведите стопы максимально широко в стороны и вверх, а затем сведите их в и.п.
- Исходное положение – сидя на стуле, стопы стоят на полу примерно на ширине плеч. Медленно и плавно сводите стопы кнутри и вверх, пока большие пальцы не соприкоснутся.
- Исходное положение – позади стула, руки лежат на спинке. Приподнимитесь на носках до ощущения напряжения в верхней точке, не делая упор на руки (они держатся за стул для подстраховки).
- Исходное положение – то же. Делая упор на пятку, поднимайте носки настолько высоко, насколько можете, как бы оттягивая их на себя.
- Исходное положение – стоя, ноги расставлены нешироко. Мягко поднимитесь на носках, сводя пятки.
- Исходное положение – то же. Поднимитесь на носках, разводя пятки.
- Исходное положение – ноги широко расставлены, здоровая нога стоит впереди (носок вперед), больная сзади (носок чуть в сторону). Опираясь ладонями на колено здоровой ноги, делайте неглубокий присед на здоровую ногу (больная не сгибается). Стопы при этом должны полностью стоять на полу, не отрываясь. Повторите то же самое, поставив больную ногу вперед.
Следующие упражнения при артрите голеностопного сустава можно выполнять утром, лежа в кровати – это поможет размяться и уменьшить боль при выполнении бытовых дел.
Исходное положение – лежа на спине. Выполняйте носками ног круговые движения с максимальной амплитудой по и против часовой стрелки.
Исходное положение – лежа на спине. Сводите и разводите носки с максимальной амплитудой, раскачивая их влево и вправо.
Исходное положение – то же. Носок левой ноги вытяните вперед, от себя. Правой – назад, к себе. Плавно смените ноги.
Исходное положение – то же. Сожмите пальцы ног, напрягая мышцы, и сведите стопы. Затем натяните пальцы по направлению “на себя” и разведите стопы.
Указанные упражнения для артрита голеностопного сустава выполняются 6-8 раз. Избегайте резких движений.
Обратите внимание, что в первые дни упражнения при артрите голеностопного сустава могут вызывать умеренную боль, а боль в суставе может даже усилиться. Но уже через 2-4 недели дискомфорт полностью исчезнет, а амплитуда движений увеличится.
Медикаментозное лечение артрита голеностопного сустава
Лечение артрита голеностопного сустава медикаментами ведется в нескольких направлениях:
- снятие воспаления;
- устранение болевых ощущений;
- восстановление хрящевой выстилки сустава;
- вывод продуктов распада из сустава и околосуставных тканей;
- улучшение питания тканей (стимуляция кровообращения).
При вторичном заболевании голеностопа необходима также терапия основной патологии – например, прием антибиотиков, цитостатиков, антигистаминных и базисных препаратов для лечения ревматоидного артрита. Препараты принимаются внутрь, наружно или в виде внутрисуставных уколов при артрите голеностопного сустава.

Медикаментозное лечение артрита способно быстро купировать боли и частично восстановить хрящевую ткань сустава.
Внимание: обычные анальгетики для лечения артрита голеностопного сустава используются не дольше 3-х дней, до визита к врачу, поскольку они маскируют осложнения!
Противовоспалительные препараты при артрите голеностопа
Противовоспалительные препараты для лечения артрита голеностопа бывают стероидными (гормональными) и нестероидными. В первую очередь применяются нестероидные лекарства (НПВП) которые призваны облегчить симптомы артрита голеностопного сустава, но не влияют на состояние хрящевой ткани. К ним относятся: артрадол, ибупрофен, диклофенак, кетопрофен, мелоксикам, нимесулид, индометацин, целекоксиб, лорноксикам.
Если НПВП оказываются не способны снять боль, врач назначает короткий курс ГК (глюкокортикоидов) – чаще всего в форме уколов при артрите голеностопного сустава. Проходить курс следует не чаще 2 раз в год, строго соблюдая рекомендации врача, поскольку при бесконтрольном приеме ГК негативно влияют на иммунитет, эндокринную систему, способны ухудшить состояние суставов.
Чаще всего в лечении артрита голеностопного сустава применяют: гидрокортизон, преднизолон, метилпреднизолон, дипроспан.
Хондропротекторы при артрите голеностопа
Медикаментозное лечение артрита голеностопного сустава при помощи НПВП и ГК является симптоматическим. Но для регенерации суставу необходимы питательные вещества – глюкозамин и хондроитин, которые входят в состав синовиального хряща и суставной жидкости. Они обеспечивают достаточную вязкость синовиальной смазки, повышают эластичность и амортизационные характеристики хряща.
Наибольшей эффективностью в лечении артрита голеностопа отличаются: артракам, артравир, хондроитин комплекс, дона, структум, протекон, артра, алфлутоп, мовекс актив, терафлекс.
Спазмолитики и миорелаксанты при артрите голеностопа
При артрите голеностопного сустава обычны нарушения мышечного тонуса и спазмы, которые нарушают обменные процессы и провоцируют обострение болевого синдрома.
Чтобы устранить их используют: дротаверин, толперизон, тизанидин, мидокалм, баклосан.
Разогревающие средства при артрите голеностопа
Разогревающие средства в лечении артрита голеностопного сустава представлены мазями, кремами, гелями, компрессами и бальзамами для наружного применения. Они обладают местнораздражающим эффектом, помогают снять боль и воспаление, улучшают трофику тканей.
В любой аптеке можно приобрести: диклофенак, вольтарен, фастум гель, финалгон, никофлекс, випросал В, капсаициновую, индометациновую мазь.
Диета при лечении артрита голеностопного сустава
Диета при артрите голеностопа назначается индивидуально, с учетом возраста и хронических обменных заболеваний.
В любом случае, при лечении артрита голеностопного сустава желательно:
- ограничить жирную мясную пищу – вместо этого отдавайте предпочтение рыбе северных морей, диетическому мясу птицы;
- употреблять как можно больше продуктов, богатых коллагеном (холодцы, желе, заливное);
- избегать соленых и сладких блюд, которые усиливают отеки;
- отказаться от алкоголя и газировки;
- исключить из меню полуфабрикаты и колбасные изделия.
Меню больного при лечении артрита голеностопа должно быть богато витаминами А, В1, В3, В6, В12 (снимает воспаление), селеном, серой, цинком и незаменимыми аминокислотами. Для этого ешьте яйца, молочные продукты, орехи, пророщенную пшеницу и цельнозерновые каши.
Следите за здоровьем, и ноги Вас не подведут!
Артрит голеностопного сустава
Голеностоп – это очень загруженный сустав, поражается он достаточно часто, как при травмах, так и при различных заболеваниях. Артрит голеностопного сустава может развиваться по разным причинам, но в итоге при длительном течении и отсутствии адекватной терапии всегда приводит к инвалидности. Из этой статьи вы узнаете о симптомах артрита голеностопа и его лечении.
Общие сведения о заболевании
Артрит голеностопного сустава – это воспалительный процесс, имеющий разное происхождение, симптоматику и характер течения. Заболевание может быть самостоятельным (первичным) или развиваться на фоне уже какого-то существующего процесса (вторичным). По течению артриты делят на острые и хронические. Код МКБ-10 М00 – М99.
Голеностопный сустав – это подвижное соединение, образующееся тремя костными структурами: головками большеберцовой и малоберцовой костей голени и таранной костью стопы. Справа и слева от таранной кости располагаются костные возвышения – лодыжки. Особенность сустава является его устойчивость к внешним воздействиям, в этом он гораздо превосходит коленный сустав. Он имеет хорошее кровоснабжение и иннервацию и защищен связками, прочно удерживающими его в нужном положении.
Артрит голеностопного сустава развивается в любом возрасте. У детей это преимущественно ювенильный идиопатический артрит (ЮИА), у женщин – ревматоидные поражения, у мужчин – реактивный артрит.
Причины
Причины развития артрита голеностопного сустава разные. Очень часто суставное воспаление развивается после перенесенной травмы. Закрытая травма сопровождается асептическим воспалением, которое может пройти самостоятельно.
Причиной развития гнойного артрита голеностопа и стопы –последствия попадания в суставную полость кокковой инфекции после открытых травм, оперативных вмешательств или внутрисуставных инъекций. Иногда причиной патологического процесса является перенесенная некоторое время назад половая или кишечная инфекция. Такой артрит называют реактивным, и он имеет наследственную предрасположенность. Еще одно заболевание, имеющее генетическую основу – ревматоидный артрит, механизм развития которого связан с аутоиммунными процессами (аллергией на собственные ткани больного). Инфекционный артрит развивается на фоне специфических инфекций: бруцеллеза, сифилиса, гонореи, туберкулеза. Голеностоп при этом поражается относительно редко, обычно при гонорее.
Причиной артрита могут быть также псориаз, подагра, заболевания желудочно-кишечного тракта (ЖКТ), соединительной ткани и др.
Для наследственной патологии характерно наличие пусковых (триггерных) факторов, дающих толчок началу заболевания. Это перенесенные инфекции, переохлаждения, стрессы, наличие очагов инфекции и сопутствующих заболеваний, лишняя масса тела, малоподвижный образ жизни, тяжелые физические нагрузки, неблагоприятные условия жизни. Есть и профессиональные вредности. Риск развития артрита голеностопа повышается у лиц таких профессий, как танцоры, грузчики, спортсмены-тяжелоатлеты, военные некоторых родов войск и др.
Симптомы артрита голеностопного сустава
Несмотря на значительное отличие в течении разных клинических форм болезни, у них имеется и много общих симптомов, по которым можно заподозрить артрит стопы или голеностопа. Стоит обратить на них внимание.
Первые признаки
При остром течении артрита голеностопного сустава возникают сильные боли в голеностопе и стопе, припухлость тканей, покраснение кожи и повышение температуры над местом воспаления. Иногда страдает общее состояние больного: появляется лихорадка, озноб, недомогание. С такими жалобами пациенты сразу же обращаются к врачу. При проведении адекватного лечения воспалительный процесс почти всегда удается вылечить. Если не лечить, то воспаление стихает, переходит в хроническое и постепенно приводит к нарушению функции конечности.
Гораздо сложнее обстоят дела с хроническими артритами стопы и голеностопа. Они начинаются постепенно, незаметно. Больной не всегда обращает внимание на такие «мелочи», как умеренные болевые ощущения в голеностопе и стопе, скованность движений по утрам и не сразу обращается за медицинской помощью. Обычно это происходит гораздо позже, когда появляются более характерные признаки болезни.
Явные симптомы
Со временем симптомы артрита голеностопного сустава приобретают постоянный нарастающий характер. Усиливаются боли, которые часто беспокоят по ночам и утром. Утренняя скованность движений продолжается не менее получаса и этот период нарастает. Отечность в области больных суставов, лодыжек и всей стопы может быть настолько значительной, что нога не вмещается в привычный вид обуви. Появляется хруст в суставах.
Артрит голеностопного сустава может иметь прогрессирующее постоянное или волнообразное течение с обострениями и ремиссиями. Явные симптомы заболевания заставляют пациента обращаться к врачу. Но происходит это уже не на начальной стадии.
Чем опасен артрит голеностопа и стопы
Болезнь опасна тем, что часто протекает незаметно и приводит к полной утрате суставной функции, то есть, человек становится инвалидом. Опасны также и острые гнойные осложнения артрита голеностопного сустава.
Стадии
Выделяют несколько стадий развития болезни. Воспалительный процесс при этом развивается постепенно, переходя в дегенеративно-дистрофический:
- Ранняя – воспаление. Отекает синовиальная оболочка, в суставной полости появляется воспалительный экссудат. Боли умеренные отечность и покраснение отсутствуют или выражены незначительно.
- Явная – воспалительно-пролиферативный процесс. Синовиальная оболочка увеличивается в объеме, на хряще появляются эрозии, в суставной полости разрастаются мягкие грануляции соединительной ткани (процесс пролиферации – разрастания). Усиливается воспалительный процесс. Внешне это проявляется усилением отеков, покраснения и болей.
- Прогрессирующая – мягкий анкилоз. Хрящ разрушается, мягкие грануляции превращаются в плотную соединительную ткань, разрастающуюся в полости сустава. Появляются костные разрастания. Сустав постепенно теряет свою подвижность. Боли, отечность и покраснения продолжают беспокоить постоянно или на фоне обострений.
- Запущенная – полная неподвижность (костный анкилоз). Хрящевой ткани нет, костные разрастания соединяют суставные поверхности голеностопа, что исключает движения в голеностопе и стопе (анкилоз голеностопа). Боли постоянные, развивается артрит стопы с ограничением ее функции.
Возможные осложнения
Если артрит голеностопного сустава не лечить или лечить самостоятельно домашними средствами, то возможно развитие следующих осложнений:
- гнойные процессы – абсцессы, флегмоны, сепсис;
- подвывихи и вывихи голеностопа;
- развитие артрита стопы;
- неподвижность голеностопа и невозможность передвигаться без вспомогательных приспособлений.
Клинические типы артритов голеностопа
Заболевание протекает по-разному в зависимости от вызвавшей его причины. По этому признаку выделяют несколько клинических типов артрита. В области голеностопа чаще всего развиваются: посттравматический (в том числе гнойный), ревматоидный, реактивный, ювенильный идиопатический, псориатический и подагрический артриты.
Посттравматический
Асептический артрит после травмы может протекать незаметно и проходить самостоятельно. Но иногда он осложняется присоединением гнойной инфекции. Об этом свидетельствует резкий подъем температуры тела, озноб, недомогание в сочетании с отеком, покраснением и выраженной болезненностью в области голеностопа. Осложнения: распространение гнойного процесса на окружающие ткани и по кровяному руслу на весь организм.
Иногда посттравматический артрит голеностопного сустава изначально протекает хронически при наличии незначительного, но постоянного травмирующего фактора. Часто это происходит у лиц таких профессий, как танцовщики, грузчики и спортсмены-атлеты. Осложнения: постепенная утрата функции, вывихи.
Ревматоидный (РА)
Воспаление носит аутоиммунный характер. Пусковым фактором обычно является какая-то перенесенная инфекция. Артрит суставов стопы и голеностопа развивается через некоторое время после перенесенного заболевания, переохлаждения или сильного стресса у генетически предрасположенных людей. Распространенное заболевание, болеют чаще женщины среднего возраста.
Характерно постепенное начало с симметричным поражение обоих голеностопов. Самыми первыми проявлениями являются утренняя скованность движений в голеностопе и стопе, небольшая болезненность. Болезнь развивается медленно, но неуклонно прогрессирует. Боли усиливаются, появляются отеки в области пораженного сустава. Покраснение кожи встречается гораздо реже, при остром течении заболевания.
Атрофируются мышцы в районе голеностопа, ослабевают связки, развивается плоскостопие, поражаются мелкие суставчики пальцев ноги, происходит их деформация с отклонением стопы кнаружи. На последней стадии появляются подвывихи голеностопа и суставчиков стопы. Заболевание протекает длительно, хронически, приводит к деформации конечности, утрате ее функции и инвалидности.
Реактивный (РеА)
Эта клиническая форма болезни развивается в течение месяца после перенесенной половой или кишечной инфекции. Болеют чаще мужчины, имеющие наследственную предрасположенность к заболеванию.
РеА начинается остро, с лихорадки, озноба, болезненного отека и покраснения голеностопа. Присоединяются характерные симптомы артрита стопы и околосуставных тканей – энтезиты. Развивается подпяточный бурсит с сильными болями в пятке и ступнях, воспаляется и отекает 1-ый палец стопы. Наступать на ногу невозможно из-за боли. Болезнь может продолжаться от 3 месяцев до года и более. Длительное хроническое течение с нарушением функции нижних конечностей характерна для урогенетального вида РеА.
Одним из подвидов заболевания является болезнь Рейтера, при которой воспалительный процесс развивается одновременно в уретре, голеностопах и конъюнктиве глаз. Болезнь часто протекает хронически.
Подробнее про реактивный артрит читайте в этой статье.
Ювенильный идиопатический (ЮИА)
Развивается ЮИА у детей и подростков до 16 лет. Сюда входят все артриты неуточненного происхождения, а также ревматоидный, реактивный, псориатический и другие хронически протекающие артриты.
Голеностоп и стопа поражаются часто, протекает болезнь, как остро, так и хронически. При этом конечность быстро начинает отставать с росте, появляется деформация мышц, слабость связок, что часто приводит к возникновению вывихов и подвывихов стопы.
Псориатический (ПсА)
Развивается обычно через несколько лет после появления первых кожных симптомов. Но иногда первым проявлением заболевания является воспаление суставов.
Голеностопы при ПсА поражаются часто. Воспаление начинается в одном голеностопе, затем поднимается вверх, как по лестнице, и захватывает колено. Часто одновременно поражаются мелкие дистальные суставчики пальцев рук и ногти. Начало ПсА острое, с высокой температурой, отеком и покраснением тканей над пораженными участками. Течение волнообразное: рецидивы сменяются ремиссиями. Со временем это приводит к нарушению функции голеностопа.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Подагрический
Подагра – это заболевание, связанное с нарушением обмена мочевой кислоты. Во время приступа подагры кристаллы солей откладываются в тканях, вызывая острый воспалительный процесс.
Подагра достаточно часто поражает голеностопы. Приступ развивается остро, внезапно с сильнейших суставных болей, отека и покраснения тканей. Продолжительность приступа – от нескольких часов до нескольких дней и недель. Затем воспаление заканчивается без каких-либо последствий. Но при частом рецидивировании приступов в голеностопе его функция постепенно нарушается с одновременным развитием артрита стопы и нарушением ее функции за счет плоскостопия.
Деформирующий артрозо-артрит
Развивается чаще в пожилом возрасте на фоне перенесенных травм и разрежения суставных поверхностей костей (остеопороза). Может быть также исходом любого вида артрита стопы и голеностопа при его длительном течении.
Развивается постепенно, приводит к разрастанию костных тканей, разрушению и деформации голеностопов, плоскостопию и анкилозу.
Что делать при обострении заболевания
Артрит стопы и голеностопа протекает с болезненными рецидивами. При некоторых клинических формах заболевания обострения бывают очень болезненными. Как помочь себе самостоятельно, уменьшить боль до прихода врача? Это можно сделать так:
- успокоиться, принимая валерьянку или пустырник;
- выпить таблетку любого обезболивающего средства – Анальгина, Диклофенака, Ибупрофена, Найза, Парацетамола и др.; очень быстро наступает обезболивающий эффект после применения ректального суппозитория с Диклофенаком;
- нанести на область голеностопа и стопы обезболивающую мазь (гель, крем), например, Фастум-гель;
- вызвать врача на дом;
- лечь на спину на ровную поверхность и приподнять больную ногу, подложив под голень и пятку подушку;
- спокойно ждать прихода врача.
Диагностика
Чтобы установить правильный диагноз с учетом происхождения заболевания врач сначала расспрашивает пациента о начале и длительности заболевания, его симптомах, заболеваниях близких родственников. Затем проводится тщательный осмотр пациента с выявлением болезненных участков, состояния функции голеностопа и стопы. Подтверждается диагноз лабораторными и инструментальными исследованиями:
- Лабораторные анализы – крови, мочи, суставной жидкости, взятой методом суставной пункции (прокола) или в процессе артроскопии. Выявляются: степень выраженности воспаления, наличие инфекции, нарушения обмена веществ и гормонального фона, аутоиммунные процессы.
- Инструментальные исследования:
- УЗИ – увеличение в объеме синовиальной оболочки, наличие большого объема экссудата;
- рентгенография голеностопа и стопы – костные изменения: сужение суставной щели, костные разрастания, деформации;
- МРТ и КТ – наиболее информативные исследования, выявляют любые изменения;
- артроскопия – исследование внутренней суставной поверхности с помощью оптической аппаратуры (артроскопа).
Лечение артрита голеностопного сустава
Как лечить артрит голеностопного сустава у того или иного пациента, решает врач. Основной задачей лечения артрита голеностопного сустава является устранение болевого синдрома и подавление прогрессирования заболевания. Во время ремиссии проводится реабилитация для восстановления функции голеностопа и стопы.
Индивидуально подобранное комплексное лечение артритов стопы и голеностопа включает в себя медикаментозную терапию, различные виды немедикаментозного лечения и народные средства.
Медикаментозная терапия
Подбор лекарственных препаратов зависит от клинической формы артрита суставов стопы и голеностопа, особенностей его течения, наличия у пациента сопутствующих заболеваний.
Для устранения болей, воспаления и отека назначают лекарственные препараты из группы нестероидных противовоспалительных средств – НПВС (Диклофенак, Нимесулид, Ибупрофен и др.). В зависимости от выраженности симптомов лекарство назначается в виде инъекций (уколов), таблеток для приема внутрь, ректальных суппозиториев (по эффективности свечи не уступают инъекционному методу), наружных средств (гелей, кремов, мазей – эмульгель Вольтарен, гель Пенталгин).
При выраженной отечности и болях, не устраняющихся НПВС, назначают глюкокортикостероидные гормоны (ГКС). Их вводят короткими интенсивными курсами, что приводит к быстрому устранению отечности. Часто растворы ГКС вводят непосредственно в суставную полость.
Болевой синдром значительно усиливается за счет мышечного спазма. Чтобы его устранить, назначают миорелаксанты (Мидокалм). Для улучшения обмена веществ в хрящевой ткани применяют хондропротекторы (Хондроксид, Терафлекс, Дона). А для активизации общего обмена – витамины и минералы.
Артрит суставов стопы и голеностопа, в основе которого лежит аутоиммунный процесс, лечат лекарствами, подавляющими активность иммунной системы. Это препараты базисной терапии (Метотрексат, Сульфасалазин, Лефлуномид), а также препараты из группы биологических агентов, в состав которых входят антитела и цитокины (ритуксимаб – Мабтера, Реддитукс).
Если причиной артрита суставов стопы и голеностопа является инфекция, назначают антибиотики.
Немедикаментозные методы
Лечение артрита голеностопного сустава немедикаментозными методами включает:
- Иммобилизацию голеностопа и стопы при выраженных воспалительных процессах. В настоящее время с этой целью чаще всего назначают ношение ортезов – ортопедических устройств, фиксирующих голеностоп и стопу в определенном положении. Ортез эффективно снижает нагрузку на голеностоп, устраняет его дополнительное травмирование при ходьбе. Все это способствует восстановлению функции конечности.
- Физиотерапевтические процедуры – включаются в сосав комплексного лечения артрита на любой стадии. Электрофорез с анальгетиками и ГКС хорошо устраняет отек и боль, лазеро- и магнитотерапия способствуют восстановлению суставной функции.
- Лечебная физкультура (ЛФК) – назначается при лечении артрита стопы и голеностопа сразу после устранения сильных болей и отека, предупреждает развитие анкилозов. Комплекс упражнений назначается врачом и осваивается под контролем инструктора ЛФК. Результатом систематического выполнения упражнений является восстановление функции голеностопа.
- Массаж проводится на стадии ремиссии, улучшает кровообращение, способствует восстановлению суставных тканей.
- Рефлексотерапия (иглоукалывание, моксотерапия, точечный массаж) – отлично снимают воспаление, боль, восстанавливают работу голеностопа и стопы.
Народные методы
Лечение артрита стопы и голеностопа народными методами может входить в состав комплексного лечения по назначению врача:
- растирание; взбить белок одного яйца, добавить по чайной ложке сухой горчицы (без горки) и камфорного масла, 2 чайных ложки водки; смешать, хранить в холодильнике, втирать в область голеностопа и стопы на ночь;
- обезболивающие компрессы; кору вяза высушить, измельчить в порошок, добавить немного воды для получения кашицеобразной массы, выложить на салфетку, приложить к голеностопу, сверху прикрыть полиэтиленом, утеплить и оставить на ночь;
- обезболивающая мазь; смешать в равных объемах высушенные и растертые в порошок листья черной смородины, траву донника, корень одуванчика; 10 г смеси смешать с 40 г вазелина и использовать как обезболивающую мазь.
Хруст в суставах – когда стоит беспокоиться
Особенности развития гнойного артрита голеностопного сустава и лечение

В настоящее время повреждения дистального суставного отдела костей голени относятся к наиболее часто встречающимся видам повреждений. Частота их достигает 20-40% по отношению ко всем переломам нижних конечностей [1]. Не всегда благоприятные исходы консервативного лечения заставляют расширять показания к остеосинтезу, что неизбежно приводит к увеличению количества послеоперационных осложнений с распространением воспаления в полость сустава. Нередко гнойное воспаление голеностопного сустава является последствием открытых повреждений лодыжек, огнестрельных ранений или вторично – при остеомиелите нижнего метаэпифиза большеберцовой кости, таранной или пяточной костей [2]. Лечение посттравматических гнойных артритов голеностопного сустава является актуальной проблемой современной травматологии. По литературным данным, доля гнойных поражений голеностопного сустава составляет около 38,5% от всех гнойно-воспалительных поражений крупных суставов [3]. Особенности строения голеностопного сустава способствуют быстрому развитию и тяжелому течению воспалительного процесса. Гнойная инфекция в зоне голеностопного сустава отличается упорным течением с частыми рецидивами. Большие трудности в лечении создают «дефицит» мягких тканей, их трофические изменения, высокая обсемененность кожи микроорганизмами. Консервативное лечение, включающее пункции сустава и антибактериальную терапию, нередко не приносит положительного эффекта, в связи с чем в настоящее время в лечении гнойных артритов голеностопного сустава приоритетной является активная хирургическая санация [4].
Не вызывает сомнения тот факт, что необходимым элементом излечения гнойно-некротического процесса является активное дренирование воспаленного очага. Дренирование голеностопного сустава в связи с особенностями его анатомического строения осуществить практически невозможно, лишь при астрагалэктомии создаются хорошие условия для дренирования сустава. Особенностью предлагаемой нами медицинской технологии оперативного лечения гнойных артритов голеностопного сустава является искусственное создание полости в суставе и активная ее санация, с последующей компрессией суставных поверхностей таранной и большеберцовых костей в аппарате внешней фиксации.
Цель исследования. Разработка и клиническая апробация новой технологии лечения гнойных артритов с формированием костного анкилоза голеностопного сустава.
Материалы и методы
Клиническую группу наблюдения составили 22 пациента с последствиями травм голеностопного сустава, осложнившихся воспалительным процессом, которые в период с 2010 по 2016 год проходили стационарное лечение в отделении гнойной хирургии НИИТОН. Среди пациентов было 18 мужчин и 4 женщины в возрасте от 28 до 62 лет.
В предоперационном периоде проводили клинический осмотр больного, оценивали степень вовлечения в воспалительный процесс мягких тканей, проведена лабораторная диагностика (общий анализ крови, биохимия крови и коагулограмма), рентгенография пораженного голеностопного сустава для определения степени разрушения костных структур. Для уточнения пространственного положения костных структур, формирующих голеностопный сустав, оценки степени вовлечения в воспалительный процесс таранной и большеберцовых костей, выявления гнойных полостей обязательна компьютерная томография. При наличии свищевого хода проводится контрастное исследование. Для определения чувствительности патогенной микрофлоры к антибиотикам и проведения рациональной антибактериальной терапии в послеоперационном периоде проводится бактериологическое исследование отделяемого свищевого отверстия (при отсутствии последнего производится пункция голеностопного сустава).
Техника оперативного вмешательства
Оперативное вмешательство при гнойных артритах голеностопного сустава осуществляли следующим образом. Больного укладывали на спину на ортопедический стол, операцию выполняли под проводниковой или внутривенной анестезией. После обработки операционного поля, через свищевое отверстие прокрашивали зону гнойно-некротического очага голеностопного сустава раствором бриллиантовой зелени и выполняли доступ к голеностопному суставу. Для обнажения голеностопного сустава использовали передний доступ, из этого разреза хорошо обнажаются межберцовый синдесмоз, передняя поверхность большеберцовой кости, шейка таранной кости и вся суставная щель голеностопного сустава. Если свищевое отверстие располагается в проекции разреза, его иссекают в момент доступа к суставу, если свищевое отверстие располагается вне проекции разреза, то оно иссекается отдельным разрезом на всю глубину поражения мягких тканей. После вскрытия полости сустава осуществляли хирургическую обработку гнойно-некротического очага с некрсеквестроэктомией и резекцией большеберцовой и таранной костей в пределах здоровой костной ткани, после чего производили наложение аппарата Илизарова, как правило, состоящего из трёх внешних опор. На рисунке 1 представлена схема оперативного вмешательства. Для формирования проксимальной базовой опоры аппарата внешней фиксации через дистальные метаэпифизы большеберцовой и малоберцовой костей перекрёстно проводили две спицы 1 и закрепляли их в первой кольцевой опоре, через диафиз большеберцовой кости – чрескостный стержень 2 и фиксировали его во второй кольцевой опоре. Для формирования дистальной базовой опоры аппарата внешней фиксации, через пяточную и плюсневые кости во встречном направлении – проводили спицы с упорными площадками 3 и фиксировали их в третьей кольцевой опоре. Дистракцией в зоне резекции большеберцовой и таранной костей, искусственно одномоментно создавали полость в голеностопном суставе. В последнюю через дополнительные проколы, выполненные в проекции наружной и внутренней лодыжек, в мягких тканях помещали перфорированную полихлорвиниловую трубку 4, закрепляли её на коже с помощью узловых швов. Производили сближение опилов большеберцовой и таранной костей до размеров дренажной трубки (рис. 1).
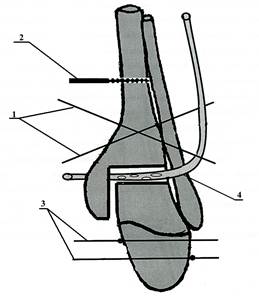
Рис. 1. Схема оперативного вмешательства при лечении гнойных артритов голеностопного сустава
Рану зашивали узловыми швами. Санацию созданной полости через дренажную трубку на операционном столе осуществляли антисептическими растворами в течение 10-15 минут. Объем жидкости до 1-2 литров. В течение 7-10 дней после оперативного вмешательства проводили антибактериальную терапию, выбор препаратов зависел от результатов, полученных при бактериологическом исследовании патогенных микроорганизмов на чувствительность к антибиотикам. В послеоперационном периоде осуществляли санацию гнойно-некротического очага путём постоянного дренирования сформированной полости растворами антисептиков в течение 10-14 дней. Для промывания полости использовали 0,5% водный раствор хлоргексидина или 5% водный раствор арговита. Дважды в течение суток дренажную трубку перекрывали и в полость сустава вводили на 20-30 минут 10% раствор бетадина или раствор антибиотика. Каждые 3 дня проводили бактериологический контроль путем взятия промывочной жидкости на бактериологический посев. При получении 3-кратных стерильных посевов перфорированную трубку удаляли. После удаления дренажной трубки осуществляли постепенное сближение большеберцовой и таранной костей в аппарате внешней фиксации. Аппарат внешней фиксации переводили в режим устойчивой стабилизации с возможностью обеспечения опоры на поврежденную конечность. Фиксацию в аппарате продолжали до формирования рентгенологической картины костного анкилоза в голеностопном суставе. Показаниями для завершения фиксации в чрескостном аппарате являются рентгенологические признаки формирования костного блока, отсутствие подвижности в области сустава и боли при клинической пробе. Сроки снятия аппарата определяли индивидуально в зависимости от рентгенологической динамики формирования костного регенерата [5].
Результаты исследования и их обсуждение
Предлагаемая технология лечения гнойных остеартритов голеностопного сустава с исходом в артродез применена у 22 пациентов. Во всех случаях использования способа удалось добиться стойкой ремиссии воспалительного процесса и формирования прочного костного анкилоза в голеностопном суставе.
Сроки нахождения пациента в стационаре в связи с необходимостью длительной санации гнойно-некротического очага составили 14-16 дней. Со 2-х суток оперированные больные мобильны, способны к самостоятельному передвижению и обслуживанию. После удаления дренажной трубки и компрессии в аппарате внешней фиксации пациентам разрешалось передвижение на костылях с умеренной нагрузкой на оперированную конечность.
Сроки фиксации в аппарате колебались: 16-20 недель. После демонтажа аппарата больные передвигались в течение 4 недель с помощью костылей, постепенно увеличивая нагрузку на оперированную конечность, до полной к концу месяца.
Основная экономическая эффективность технологии базируется на отсутствии рецидивов воспаления голеностопного сустава в течение 5 лет, а вследствие этого отсутствует необходимость повторного стационарного лечения.
В процессе лечения у 2 пациентов отмечен краевой некроз в области послеоперационной раны, что было связано с дефицитом мягких тканей, вовлеченных в воспалительный процесс с заживлением вторичным натяжением. При использовании предложенной технологии мы в 3 случаях наблюдали поверхностное воспаление мягких тканей в зоне введенных спиц; профилактикой данных осложнений является рациональный выбор места введения чрескостных элементов или использование титановых спиц с биокерамическим покрытием [6].
Для иллюстрации методики приводим клинический пример лечения длительно протекающего, рецидивирующего воспалительного процесса в области голеностопного сустава, развившегося как осложнение открытого перелома лодыжек голени.
Больной А. 43 лет поступил с диагнозом: «Обострение хронического остеомиелита дистального метаэпифиза левой большеберцовой кости. Свищевая форма». Ранее пациент был неоднократно оперирован по месту жительства по поводу хронического остеомиелита костей левой голени и стопы, результатом чего явился сформировавшийся анкилоз суставов свода и переднего отдела стопы, что видно на представленных иллюстрациях. Больному была выполнена артротомия голеностопного сустава с иссечением свища. После удаления некротических тканей произведена резекция суставных поверхностей таранной и большеберцовых костей в пределах здоровой костной ткани. На левую голень и стопу наложен аппарат внешней фиксации из 3 опор, дана дистракция и в полость голеностопного сустава введена перфорированная дренажная трубка (рис. 2А), стрелкой указана дренажная трубка. Через 2 недели после получения 3-кратных стерильных посевов была удалена дренажная трубка. Произвели компрессию опилов таранной и большеберцовой костей (рис. 2Б).
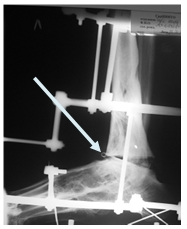 А
А
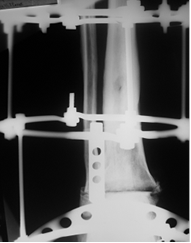 Б
Б
Рис. 2. Рентгенография голеностопного сустава больного А.: А – после установки дренажной трубки в полость сустава; Б – после удаления дренажа и компрессии опилов таранной и большеберцовых костей
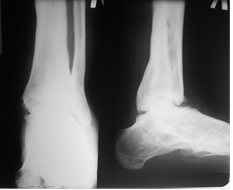
Через 3,5 месяца на контрольной рентгенограмме было отмечено формирование костного анкилоза в области суставных поверхности таранной и большеберцовых костей (рис. 3).
Рис. 3. Рентгенография голеностопного сустава больного А. через 5 месяцев после оперативного вмешательства
Аппарат демонтировали. Больной был адаптирован к ходьбе при помощи костылей с постепенным увеличением нагрузки на левую стопу. Через 5 месяцев больной начал передвигаться без дополнительной опоры. Болевой синдром отсутствовал. Рецидива воспаления не было отмечено в течение 5 лет.
Заключение. Предложенная технология лечения гнойных артритов голеностопного сустава показала свою высокую эффективность в клинической практике в связи с отсутствием рецидивов воспаления у пролеченных пациентов на протяжении 5 и более лет. Методика обеспечивает купирование воспалительного процесса за счет формирования оптимальных условий для санации септического очага путем создания искусственной полости сустава и обеспечивает оптимальные условия для формирования костного анкилоза, в области голеностопного сустава обеспечивая управляемую компрессию в аппарате внешней фиксации. Необходимо отметить, что использование нашей методики в клинической практике не требует дополнительных экономических затрат, для ее выполнения применяются стандартные детали аппарата внешней фиксации и общедоступные медицинские расходные материалы. Высокая клиническая эффективность, простота и доступность разработанной нами технологии позволяет рекомендовать ее использование не только в профильных НИИ, но и травматологами городских, областных, краевых, республиканских больниц.
Артрит голеностопного сустава
Артрит голеностопного сустава – это острый или хронический воспалительный процесс, затрагивающий анатомические структуры, образующие сочленение костей голени со стопой. При артрите голеностопного сустава появляется боль, гиперемия, гипертермия и отек в области сустава, ограничение подвижности стопы. Диагноз артрита голеностопного сустава основан на данных клинической картины, рентгенографии, УЗИ, МРТ сустава, лабораторных исследований, диагностической пункции и артроскопии. При артрите голеностопного сустава показаны покой, противовоспалительные, болеутоляющие, антибактериальные препараты, физиолечение; по показаниям проводится артроскопическая синовэктомия, протезирование сустава.
МКБ-10


- Причины
- Анатомия
- Классификация
- Симптомы
- Диагностика
- Лечение артрита голеностопного сустава
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Артрит голеностопного сустава – воспалительно-деструктивное поражение элементов голеностопного сустава различного генеза. Артрит голеностопного сустава может развиваться в любом возрасте; в большей степени заболеванию подвержены лица мужского пола. Данная суставная патология является широко распространенной во всем мире, во многом определяет качество жизни пациентов и вызывает серьезную озабоченность специалистов в области ревмоортопедии.

Причины
Артрит голеностопного сустава может возникать на фоне дегенеративно-дистрофических заболеваний суставов (остеоартроза), обменных нарушений, системной патологии (периферической формы болезни Бехтерева, системной красной волчанки), после перенесенной инфекции. Непосредственными этиофакторами служат:
- Системное воспаление. Нарушение иммунной реактивности при системных заболеваниях приводит к тому, что собственные суставные ткани воспринимаются иммунной системой как чужеродные и подвергаются агрессивному воздействию антител. При ревматоидном артрите в первую очередь развивается воспаление синовиальной оболочки голеностопного сустава, сопровождающееся ее разрастанием, поражением хряща и костной ткани, срастанием суставных поверхностей.
- Инфекционные антигены и аллергены. Реактивный артрит голеностопного сустава, возникающий после бактериальных и вирусных инфекций, связан с повышенной иммунной реакцией на антигены возбудителя. При их близости с тканевыми антигенами суставов развивается реактивное асептическое воспаление. У детей артрит голеностопного сустава часто провоцируют кишечные и респираторные инфекции (дизентерия, сальмонеллез, иерсиниоз, грипп, микоплазменная и хламидийная инфекции), а также аллергические реакции на определенные раздражители (пищевые продукты, пыльцу растений, шерсть животных).
- Псориаз. Псориатический артрит ассоциирован с поражением кожного покрова и развивается у лиц с наследственной предрасположенностью.
- Подагра. Стойкое нарушение общего обмена веществ при подагре приводит к переизбытку и отложению кристаллов мочевой кислоты в полости голеностопного сустава с развитием в нем ответной воспалительной реакции и подагрического артрита.
- Трамы. Посттравматический артрит бусловлен острой травмой суставных тканей (суставной капсулы, хрящей, связочного аппарата или мышц и сухожилий) вследствие ушибов, вывихов, переломов, растяжения и разрыва связок. Длительная физическая нагрузка на голеностопный сустав и плоскостопие вызывают хроническую микротравматизацию сустава и связочного аппарата стопы, также способствуя появлению артрита. Гнойный артрит встречается редко, при проникающем ранении голеностопного сустава с попаданием в его полость гноеродной инфекции или при ее распространении из воспалительного очага лимфогенным и гематогенным путем.
Предрасполагают к развитию артрита неправильное питание, вредные привычки, лишний вес, стрессовые ситуации, неблагоприятные условия среды (повышенная влажность, переохлаждение, антисанитария).
Анатомия
Голеностопный сустав сформирован большеберцовой, малоберцовой, пяточной и таранной костями; благодаря своей сложной структуре он обладает очень большой подвижностью. Блоковидный по форме, голеностопный сустав обеспечивает стопе функции вращения, сгибания (движение в сторону ее подошвенной поверхности), разгибания (движение в сторону ее тыльной поверхности) с величиной подвижности 90°. При сгибании стопы возможно ее некоторое приведение и отведение. Голеностопный сустав подвергается колоссальным нагрузкам, выдерживая вес собственного тела.
Классификация
Артрит голеностопного сустава может протекать в острой и хронической форме. В зависимости от причины, различают первичный (при непосредственном поражении сустава) и вторичный артрит (развившийся на фоне внесуставной патологии). По характеру воспалительного процесса артрит голеностопного сустава может быть:
- неспецифическим (гнойным);
- специфическим (туберкулезным, гонорейным и др.);
- асептическим (реактивным, ревматоидным и пр.).
Наиболее типичными формами поражения голеностопного сустава служат подагрический, реактивный, посттравматический, псориатический и ревматоидный артрит.
Артрит голеностопного сустава может развиваться изолированно (моноартрит), но чаще возникает одновременно с воспалением в других суставах (олигоартрит, полиартрит). Поражение голеностопного сустава при артрите может быть односторонним (травма, инфекция), двухсторонним (системная патология) и мигрирующим (подагра).

Симптомы
Острый артрит голеностопного сустава развивается внезапно, чаще в ночное время. Резко возникшая болезненность сопровождается быстрым появлением гиперемии и отечности, местным повышением температуры в области мягких тканей сустава, значительным ограничением подвижности стопы, трудностью передвижения. Для гнойного артрита голеностопного сустава характерна общая интоксикация; озноб, лихорадка, слабость, головная боль.
Хроническая форма заболевания развивается постепенно. Гиперемия и отечность голеностопного сустава выражены слабо; отмечаются утренняя скованность и болезненные ощущения при движении, максимальном сгибании и разгибании сустава, при одевании и снятии обуви.
Выделяют несколько стадий развития артрита.
- На I стадии боли в голеностопе появляются только при движении и прекращаются в покое; скованность и уменьшение подвижности стопы – незначительны.
- II стадия артрита голеностопного сустава проявляется постоянной выраженной болью, не проходящей в покое, усилением болевой реакции «на погоду», заметным снижением мобильности стопы.
- На III стадии артрита из-за резкой утраты подвижности голеностопного сустава больной может передвигаться только с помощью палки или костылей. Стопа сильно деформируется, принимает неестественное положение, развивается анкилоз, приводящий к инвалидизации больного.
Клиническая картина артрита голеностопного сустава может варьироваться в зависимости от причины воспаления. Ревматоидный артрит голеностопного сустава характеризуется симметричным поражением с постоянным болевым синдромом, а при вовлечении в воспалительный процесс связочного аппарата сопровождается нестабильностью голеностопа с частыми подвывихами и вывихами. Развитию реактивного артрита голеностопного сустава всегда предшествует перенесенная мочеполовая, кишечная или респираторно-вирусная инфекция. При синдроме Рейтера артрит голеностопного сустава сопровождается поражением глаз (конъюнктивитом), инфекцией мочевыводящих путей (уретритом, простатитом).
Диагностика
Диагноз артрита голеностопного сустава основан на данных опроса больного; клинической картине, результатах рентгенографии, УЗИ, КТ и МРТ голеностопных суставов, лабораторных исследований:
- Рентген.Рентгенография при артрите голеностопного сустава позволяет обнаружить признаки остеопороза, наличие жидкости или гноя в полости сустава; эрозии, кисты, деструктивные изменения костного вещества, уплощение суставных поверхностей, уменьшение суставной щели, анкилоз.
- МРТ.МРТ голеностопного сустава более информативна, т. к. выявляет даже незначительные отклонения от нормы не только костной ткани, но и суставного хряща, связок и мягких тканей.
- Анализы. Из лабораторных методов обследования выполняется общий и биохимический анализ крови и мочи, ИФА, РНГА, исследование ревматоидного фактора, посев крови на стерильность.
- Дополнительная диагностика. При необходимости проводится диагностическая пункция с исследованием синовиальной жидкости или артроскопия с биопсией тканей сустава.

Лечение артрита голеностопного сустава
Лечение артрита голеностопного сустава осуществляется ревматологом-артрологом или травматологом-ортопедом и включает комплексную медикаментозную и немедикаментозную терапию. При артрите голеностопного сустава показан режим с минимальной нагрузкой на стопу: полный покой или иммобилизация с помощью эластичной повязки, при ходьбе – пользование тростью; соблюдение диеты с исключением жирной, соленой, острой, копченой, консервированной пищи.
- Медикаментозная терапия. В рамках фармакотерапии применяются НПВС, анальгетики, глюкокортикостероиды (в виде внутрисуставных инъекций, периартикулярных блокад, системной терапии), антибактериальные препараты широкого спектра действия (при инфекционном генезе), витамины.
- Ортопедическая коррекция. Рекомендуется ношение ортопедических вставок в обувь («биопротезирование») или специально изготовленной обуви.
- Физиотерапия. При артрите голеностопного сустава вне обострения назначаются физиопроцедуры (УФО, лекарственный электрофорез, парафинолечение, грязелечение), массаж, лечебная гимнастика и санаторно-курортное лечение.
- Ортопедические операции. При гнойном артрите выполняется артроскопия с дренированием полости голеностопного сустава. При стойком рецидивирующем течении ревматоидного артрита показана артроскопическая синовэктомия. При тяжелых деформирующих формах заболевания требуется проведение артроскопического артродеза голеностопного сустава или эндопротезирования.
Прогноз и профилактика
Артрит голеностопного сустава склонен к длительному рецидивирующему течению. Прогноз определяется причиной развития артрита: при реактивной форме он более благоприятный; при ревматоидном и псориатическом поражении, приводящем к тяжелой деформации и потере двигательной активности голеностопного сустава, – более серьезный. Профилактика воспалительно-деструктивного поражения сустава включает коррекцию образа жизни, рациона питания, массы тела; отказ от вредных привычек, посильную двигательную активность, своевременное лечение инфекционных заболеваний и травм.
Артрит голеностопного сустава
Голеностоп – особенная часть скелета. На нее приходится самая большая нагрузка. Голеностопному суставу приходится выдерживать вес человеческого тела. Он находится в практически непрерывном движении, отдыхая, только когда человек сидит или лежит. Очень важно, чтобы голеностопные суставы были здоровы, даже незначительный дискомфорт в этой части тела сильно ограничивает подвижность. Поэтому артрит голеностопного сустава представляет собой проблему не только медицинского, но и социального характера.
Артрит голеностопного сустава — причины
 АГС – это воспалительный процесс острого или вялотекущего характера, развившийся в лодыжках. Он приводит к нарушению обмена веществ во всех элементах сустава. Если не приступить к лечению, начинается деградация тканей, воспаление переходит с костных структур на связки и мышцы. Запущенный процесс становится причиной инвалидности.
АГС – это воспалительный процесс острого или вялотекущего характера, развившийся в лодыжках. Он приводит к нарушению обмена веществ во всех элементах сустава. Если не приступить к лечению, начинается деградация тканей, воспаление переходит с костных структур на связки и мышцы. Запущенный процесс становится причиной инвалидности.
Причиной воспаления могут стать:
- болезни обмена веществ,
- накопление в суставах мочевой кислоты,
- особенности иммунной системы,
- некоторые инфекции,
- травмы.
В зависимости от причин, вызвавших воспаление, болезнь делят на:
- идиопатический артрит – возникает из-за поражения собственно сустава;
- ассоциированный артрит – возникает как следствие заболевания, протекающего в другом месте организма.
- ожирение;
- старческий возраст;
- гиподинамия;
- аллергические болезни;
- вредные привычки (курение, алкоголизм);
- длительная стрессовая ситуация;
- некачественное питание, несбалансированная диета;
- заболевания позвоночника, вызванные плохой проводимостью нервных сигналов;
- чрезмерные нагрузки на сустав – характерно для спортсменов и людей , чья профессия связана с долгим состоянием или хождением;
- антисанитария, плохой микроклимат в помещении, длительное систематическое нахождение в холоде и сырости.
В начальной стадии болезнь легко уходит, если убрать провоцирующую причину: снизить массу тела, отказаться от вредных привычек, изменить систему питания, избавиться от стрессов, сменить место работы. Если оставить первые сигналы без внимания, процесс будет развиваться, а болезнь прогрессировать. Массово погибающие из-за воспалительного процесса клетки не успевают выводиться из организма, распадаясь внутри сустава. Это приводит к формированию ферментов, разрушительно действующих на сустав, и артрит приобретает необратимые последствия.
Артрит голеностопного сустава – клинические проявления
 Заболевание обладает воспалительной природой. Его симптомы характерны для любого воспаления:
Заболевание обладает воспалительной природой. Его симптомы характерны для любого воспаления:
- повышается температура;
- кожа на месте воспаления становится красной;
- развивается слабость и плохое самочувствие;
- область голеностопного сустава болезненная, отекает.
Главный признак, говорящий о начале артрита голеностопа – боль. Она острая или ноющая, не исчезающая даже когда тело находится в покое и сустав не испытывает нагрузки. После ночного сна боль даже усиливается. Встав утром с постели больному приходится двигаться в умеренном темпе около часа – только после этого подвижность лодыжки восстанавливается.
Лечение
Выделяют три этапа болезни:
 Первая или острая – развивается внезапно, носит резкий характер, голеностоп краснеет, отекает. Это лучшее время для начала лечения.
Первая или острая – развивается внезапно, носит резкий характер, голеностоп краснеет, отекает. Это лучшее время для начала лечения.
Вторая стадия – хроническая. Боль не уходит, мучает днем и ночью, мешает спать. Кожа на голеностопе краснеет, горячая на ощупь. На этой стадии большинство пациентов отправляются в больницу.
Третья стадия инвалидность сустав деформируется, нога в голеностопе неподвижна, для передвижения требуется трость костыли.
Лечение должно быть комплексным и систематическим. Сначала больному подбирают лекарства и витамины, назначают физиотерапию, обезболивающее. Из медикаментов используют противовоспалительные препараты, хондопротекторы, спазмолитики. Наружно применяют мази, кремы, бальзамы и компрессы. Обязательно разрабатываются диета и комплекс лечебной гимнастики.
Когда острые симптомы исчезнут, начинается реабилитация:
- проводят курс массажа и мануальной терапии;
- практикуют ношение ортопедических приспособлений, облегчающих нагрузку на сустав.
Консервативнаая терапия останавливает или замедляет деструктивные процессы. В тяжелых случаях потребуется операция по протезированию сустава.
Артрит голеностопа – серьезное заболевание, приводящее при отсутствии лечения к инвалидности. Важно не запускать болезнь. Обращаться к врачу следует, как только она подала первые сигналы.
Артрит: причины, симптомы, виды, диагностика, лечение
Артрит – воспалительное поражение синовиальной оболочки, капсулы, хряща и других элементов сустава, сопровождающееся болью и ограничением подвижности в нем.
Заболевание бывает вызвано самыми разными причинами – инфекционным процессом в организме, травмой или аутоиммунным нарушением. Без лечения острый артрит переходит в хроническую форму и может приводить к инвалидности.
Причины артрита
Артрит – следствие повреждения суставного хряща либо попадания микроорганизмов в синовиальную жидкость. В первом случае патология возникает из-за дегенеративных процессов в тканях при травме или остеоартрозе.
Причинами воспалительного артрита служат инфекция и продукты жизнедеятельности микроорганизмов при:
- миграции возбудителя через кровеносные и лимфатические сосуды из рядом расположенных тканей;
- инфекционных заболеваниях, поражающих весь организм – туберкулезе или гонорее;
- токсико-аллергическом воздействии побочных продуктов жизнедеятельности микроорганизмов;
- аллергической реакции на собственные ткани организма после перенесенной инфекции или при наличии постоянного очага воспаления, сопровождаемых нарушением в работе иммунной системы;
- травмировании сустава и проникновении инфекции через рану либо асептическом воспалении.
Способствуют возникновению заболевания следующие факторы:
- наследственная предрасположенность;
- повышенная нагрузка на опорно-двигательный аппарат;
- инфекционные болезни;
- употребление большого количества кофеина;
- табакокурение;
- лишний вес;
- аллергическая реакция;
- метаболические нарушения;
- травматическое повреждение;
- гиповитаминоз и недостаток питательных веществ;
- патология нервной системы;
- сбои в работе иммунной системы;
- неправильный рацион, употребление алкогольных напитков;
- гормональные нарушения;
- укусы жалящих насекомых;
- переохлаждение организма.
Классификация
Артрит в зависимости от причины возникновения и клинической формы бывает следующих видов:
- ревматоидный артрит, связанный со сбоями в функционировании иммунной системы;
- ревматический, при хроническом заболевании соединительной ткани с преимущественным поражением сердца и суставов;
- анкилозирующий спондилоартрит, или болезнь Бехтерева – воспаление суставов позвоночника;
- инфекционный, при непосредственном проникновении возбудителей инфекции в сустав;
- реактивный артрит – иммунный ответ на перенесенное ранее инфекционное заболевание;
- псориатический артрит – хроническое иммунно опосредованное воспалительное заболевание костно-суставной системы, которое развивается у пациентов с псориазом;
- подагрический – возникает вследствие отложения в суставах мочевой кислоты;
- воспаление при системных заболеваниях соединительной ткани, например, системной красной волчанке;
- артрит вследствие заболеваний желудочно-кишечного тракта, легких и других органов и систем;
- травматический, возникающий после перенесенной травмы;
- ювенильный идиопатический артрит у детей младше шестнадцати лет.
По количеству пораженных суставов выделяют моноартрит с воспалением только одного, олигоартрит, если поражены две или три области, и полиартрит – заболевание более трех суставов.
Процесс может быть острым и хроническим. В первом случае он развивается стремительно, сопровождаясь резкой болью и воспалением в тканях. Хронический же прогрессирует постепенно, медленно переходя в серьезное заболевание.
Симптомы артрита
Инфекционный
Подагрический
Ревматоидный
Травматический
Псориатический
Реактивный
Ювенильный идиопатический
Диагностика артрита
Своевременное выявление и лечение артрита или артроза помогут сохранить нормальную функцию суставов, возможность вести активный образ жизни даже в пожилом возрасте. Для успешной терапии заболевания важно установить его причину.
Помимо анализа жалоб, симптомов определить вид артрита, а также тяжесть воспалительного процесса помогают лабораторные и инструментальные способы диагностики.
- Общий клинический анализ крови. Для острого процесса характерно увеличение СОЭ. Когда заболевание вызвано микроорганизмами, то наблюдается лейкоцитоз. При аллергической реакции возможно повышение количества эозинофилов.
- Биохимический анализ крови. Проводится с целью определения причины болезни, а также выраженности воспаления.
- Иммунологический анализ крови. Особенно актуален в выявлении ревматоидной и реактивной форм заболевания. Показывает наличие либо отсутствие специфических антител к инфекционным возбудителям или собственным тканям больного.
- Общий анализ мочи.
- Рентгенография. Основной инструментальный метод диагностики артрита. Позволяет определить состояние костей и выявить изменения, вызванные воспалительным процессом.
- Компьютерная томография. Используется для оценки состояния мягких тканей – мышц, суставных дисков, связок.
- Магнитно-резонансная томография. Позволяет более четко рассмотреть уже самые ранние изменения костных структур, суставных и прилежащих тканей.
- Ультразвуковое исследование. Помогает определить при артрите степень поражения крупных суставов, поверхностное расположение которых позволяет осмотреть их с разных сторон, а также выявить повышенный объем внутрисуставной жидкости.
- Исследование синовиальной жидкости. При инфекционной форме артрита бактериологический анализ помогает выявить возбудителя и подобрать эффективный антибактериальный препарат для лечения.
- Артроскопия. Эндоскопический метод, который подразумевает введение специального датчика в суставную полость.
- Артрография. Показывает состояние хрящевой и мягких тканей, которые окружают сустав.
Лечение
Лечение артрита нацелено на устранение причины болезни и факторов риска, способствующих развитию воспаления, снятие симптомов, улучшение метаболизма в пораженном суставе, сохранение его функции. Добиться этого позволяют применение медикаментов, физиотерапевтическое воздействие, лечебная физкультура и массаж.
В запущенных случаях, при гнойных процессах, вывихах и подвывихах, может потребоваться хирургическое вмешательство. Если сустав полностью разрушен, возможна его замена на искусственный – эндопротезирование.
Консервативная терапия в зависимости от формы заболевания артрита включает применение таблеток, мазей и инъекций различных групп препаратов:
- антибиотиков при бактериальном поражении;
- нестероидных противовоспалительных препаратов и гормонов;
- хондропротекторов – средств, улучшающих качество суставной ткани;
- болеутоляющих препаратов;
- витаминов, микроэлементов и аминокислот.
Инфекционный артрит
СОДЕРЖАНИЕ
Артрит – достаточно распространенное в медицинской практике суставное заболевание дегенеративно-дистрофического характера, встречающееся у пациентов различных возрастных категорий. Среди наиболее часто встречающихся разновидностей – инфекционный артрит.
Инфекционный артрит – что это?
Инфекционный артрит характеризуется воспалительным процессом, протекающим внутри сустава. Причиной тому могут стать бактерии, вирусы, паразиты или грибки.
Артрит такого типа может поражать абсолютно любой сустав. Характерной чертой заболевания является то, что кроме локальных проявлений (отечности, болевые ощущения и малоподвижность сустава), присутствует также общие симптомы (повышение температуры тела, озноб, признаки интоксикации).
Инфекционный артрит относится к группе заболеваний, вызванных инфекционными возбудителями различного типа, которые проникают именно в структуру тканей, образующих сустав.
Согласно существующей статистике, в области ревматологии и травматологии, артриты такого типа диагностируются у каждого третьего пациента.
Наиболее часто встречающимся местом локализации инфекционного артрита являются суставы верхних и нижних конечностей.
Причины возникновения инфекционного артрита
Наиболее вероятной причиной возникновения инфекционного артрита является метастатический путь поражения суставов, подразумевающий прямое проникновение инфекции в суставные ткани через кровь или лимфу.
Еще одним путем инфицирования может стать травма или открытая рана, а также распространение возбудителей из близко расположенных очагов иного заболевания, например, остеомиелита.
Артрит, вызываемый инфекционными возбудителями в детстве, как правило, провоцируется стафилококком, энтеробактериями или гемофильной палочкой. Однако при этом, могут встречаться иные, достаточно специфичные для этой возрастной категории артриты, обусловленные туберкулезом, гонореей или сифилисом.
Признаки и симптомы инфекционного артрита
Ключевым симптомом инфекционного артрита принято считать острое проявление, сопровождающееся большим количеством симптомов.
Среди основных признаков и симптомов инфекционного артрита выделяют общую симптоматику, к которой относится лихорадочное состояние, озноб, чрезмерная потливость и постоянное чувство слабости. В качестве дополнительного симптома у детей могут встречаться тошнота и рвота.
Рассматривая местные признаки инфекционного артрита стоит выделить:
- резкие болевые ощущения при пальпации/выполнении движений;
- локальное покраснение кожных покровов, отечность, повышение температуры.
Также стоит отметить, что клиническая картина артрита инфекционного происхождения напрямую зависит от причин его возникновения. Так, септический артрит зачастую локализуется в крупных суставах, артрит гонококковой этиологии сопровождается множественными высыпаниями, а туберкулезному артриту соответствует хроническое течение.
Особое внимание стоит уделить симптоматике вирусного артрита: кратковременное течение, возможность восстановления суставных тканей, без негативных последствий.
Стадии развития инфекционного артрита
Для того, чтобы понять, чем лечить инфекционный артрит и какие мероприятия будут наиболее эффективными, важно понимать на какой стадии находится заболевание.
Всего принято выделять 4 основные стадии артритов:
- 1 стадия – сопровождается развитием остеопороза (хронически прогрессирующее снижение плотности костной ткани сустава), без деструктивных изменений;
- 2 стадия – начальный этап разрушения хрящевой ткани, сокращение суставной щели, возникновение единичных узур (разрушений на поверхности) кости;
- 3 стадия – значительное повреждение суставных тканей, выраженное сокращение суставной щели, наличие подвывихов и девиации (отклонения от нормы) костей;
- 4 стадия – симптоматика 3 стадии + полная неподвижность сустава.
Разновидности артрита инфекционного происхождения
Рассматривая этиологию болезни, можно заметить, что все инфекционные артриты имеют несколько разновидностей, среди которых:
- бактериальные;
- вирусные;
- грибковые;
- паразитарные.
При этом, в зависимости от выявленного типа болезни также различают такие подвиды артритов, как:
- септический (пиогенный/гнойный);
- гонорейный;
- сифилический и пр.
Диагностика инфекционного артрита
До того, как определять, чем лечить инфекционный артрит, важно понимать, какова его этиология (причины возникновения) и прогнозы. Определить всю необходимую для этого информацию можно диагностическим путем.
Диагностикой инфекционного артрита занимаются специалисты области хирургии, травматологии и ревматологии. В случае необходимости за консультацией также можно обратиться к врачу-инфекционисту или венерологу.
Среди мероприятий, используемых в целях уточнения диагноза, стоит выделить:
- ультразвуковое исследование пораженного участка (УЗИ);
- рентгенологическое исследование;
- КТ/МРТ сустава.
Заболевание диагностируется у людей различного возраста: от младенческого, до преклонного.
Лечение инфекционного артрита
Первоочередными мерами лечения артритов любого типа является купирование болевого синдрома, антибиотикотерапия и, конечно, уменьшение лихорадки.
В целях достижения максимально эффективных результатов, в качестве лечения могут использоваться как медикаментозные, так и немедикаментозные методы.
Все мероприятия, входящие в план лечения артритов различного типа, определяются исключительно лечащим врачом, на основании результатов диагностического обследования. В большинстве случаев, лечение инфекционного воспаления суставов осуществляется стационарно.
ВАЖНО! Самолечение может стать причиной усугубления ситуации и необратимости последствий.
Физиотерапия, как метод лечения инфекционного артрита
Физиотерапия – это уникальное средство лечения, применение которого возможно, как на этапе лечения, так и в целях реабилитации после радикальных мер.
В числе наиболее эффективных мероприятий принято выделять:
- магнитотерапию;
- использование амплипульса или синусоидально-модулированных токов;
- электрофорез (внедрение лекарственных препаратов в суставные ткани посредством воздействия электрического тока);
- лазерная или ультразвуковая терапия;
- локальное воздействие парафином или озоном.
Массаж, как метод лечения инфекционного артрита
Массаж – отличный способ улучшить/восстановить кровообращение пораженного сустава. Несмотря на полезность, прибегать к этому методу стоит только после согласования с лечащим врачом.
Для лечения артритов различного типа могут использоваться такие виды массажа, как:
локальный – сосредоточенный на определенном участке тела человека;
общий – использование массажных приемов распределяется по всему телу.
Важно отметить, что массаж не может быть единственным методом лечения артрита. Лишь комплексный подход, предполагающий использование медикаментозного лечения в тандеме физиотерапевтическими методами, массажем и выполнением специализированных упражнений могут дать шанс на полноценное восстановление тканей и устранение симптомов заболевания.
ЛФК, как метод лечения инфекционного артрита
Лечебная гимнастика – особой метод лечения артритов различного типа, в частности, вызванных инфекционными заболеваниями.
Различного рода упражнения и статичные положения – это эффективное средство не только лечения, но и профилактики заболеваний суставных тканей.
Комплекс гимнастических упражнений позволяет достичь стойкой ремиссии и максимально снизить болевые ощущения, отечность и патологическое напряжение мышечных тканей.
Использование лекарственных препаратов в лечение инфекционного артрита
Лекарственная терапия в процессе лечения артрита – достаточно эффективный метод, оказываемый должное влияние на организм пациента. В случае своевременного обращения грамотно подобранного плана лечения, можно утверждать об успешности назначенной терапии.
В рамках лечения, с учетом причин возникновения и особенностей течения заболевания, используются различного рода антибиотики, а также иные группы препаратов. Рассмотрим некоторые из них детально.
Хондропротекторы при лечении инфекционного артрита
Хондропротекторы – это группа препаратов длительного действия, использование которых необходимо на протяжении нескольких месяцев.
Назначение курса препаратов представленного типа позволяет создать благоприятные условия для восстановления суставных тканей, что существенно влияет на качество жизни пациента, благодаря восстановлению функциональных возможностей пораженного сустава.
Наиболее эффективным препаратом группы хондропротектеров принято считать «Структум».
Спазмолитики при лечении инфекционного артрита
Применение спазмолитиков обеспечивает возможность избавления пациентов от мышечной боли, которая возникает как следствие поражения сустава.
Среди часто назначаемых стоит выделить «Дротаверин».
Нестероидные противовоспалительные средства при лечении инфекционного артрита
Нестероидные противовоспалительные средства (НПВС) – отличные помощники в лечении артритов. Действие препаратов этого типа позволяет пациенту избавиться от болевых ощущений.
Частота, длительность применения и дозировка определяются лечащим врачом, на основании имеющейся клинической картины.
Одним из самых эффективных препаратов представленного типа является «Артрадол».
Хирургический метод лечения
В ситуации, когда комплексная терапия не в состоянии справиться с имеющейся степенью поражения сустава, на помощь приходят радикальные методы, среди которых – оперативное вмешательство.
Хирургический метод лечения артритов применяется лишь в тяжелых случаях. Среди разновидностей оперативного вмешательства выделяют такие мероприятия, как:
- артроскопия – малотравматичная операция, предполагающая удаление костных отростков;
- эндопротезирование – замена суставных элементов имплантами;
- артродез – абсолютная фиксация сустава;
- остеотомия – иссечение части костной ткани пораженного сустава, в целях уменьшения давления на него;
- артропластика – полная замена пораженного сустава.
Возможные осложнения
При отсутствии должного лечения или несоблюдении клинических рекомендаций при инфекционном артрите, возможно наступление таких осложнений, как:
- образование остеоартрита (систематический воспалительный процесс с последующим разрушением суставных тканей);
- необратимое ограничение подвижности;
- разрушение тканей сустава;
- сепсис (заражение крови, приводящее к летальному исходу).
Прогнозы и профилактика инфекционного артрита
Рассматривая прогнозы заболевания, стоит отметить, что лишь одна треть пациентов, имеющих заболевание артрит инфекционного происхождения, на момент окончания лечения сталкивается с неприятными остаточными явлениями, которые выражаются малоподвижностью сустава.
Наиболее опасными разновидностями заболевания являются септические артриты, ведь несмотря на достаточно благоприятные перспективы, летальный исход составляет 5-15%.
В группу риска развития инфекционного артрита входят люди различного возраста, имеющие такие недуги, как:
- ревматоидный артрит;
- остеоартроз;
- пагубные привычки;
- ослабленный иммунитет;
- ожирение различной степени.
В целях профилактики рекомендуется соблюдать основы диетического питания, посещать назначенные терапевтические мероприятия, своевременно лечить имеющиеся заболевания и, конечно, следить за общим состоянием здоровья организма.
Рекомендации при инфекционном артрите
Для поддержания эффективности терапии, а также достижения максимально благоприятных результатов, важно соблюдать ряд рекомендаций при инфекционном артрите, среди которых:
- Движение – неотъемлемая часть терапии.
- Максимальное ограничение резких движений и усилий, создающих дополнительную нагрузку на пораженные суставы.
- Совершенствование силовых ощущений.
- Упрощение бытовых процессов, путем использования современных технологических решений.
- Повышение личной безопасности, путем установки дополнительных поручней в квартире, использования антискользящих ковриков и пр.
Особенности питания во время лечения и профилактики инфекционного артрита
Лечебное питание при артритах различного вида направлено прежде всего на нормализацию иммунного ответа, а также ослабление воспалительных процессов, с целью восстановления объема движений пораженного сустава.
Особенности питания зависят от:
- стадии развития болезни;
- наличия сопутствующих заболеваний;
- выраженности клинических проявлений.
Основываясь на этом, можно прийти к выводу о том, что единой диеты – не существует. Однако при этом есть ряд общих принципов составления рациона, среди которых:
- дробное питание;
- предпочтение определенным типам кулинарной обработки пищи (варка/запекание/приготовление на пару/тушение);
- температура приема пищи – не более 60°С;
- ограничение употребления соли и жидкости;
- отказ от пагубных привычек;
- насыщение рациона витаминами.
Ответы на часто задаваемые вопросы
Можно ли полностью излечить артрит?
Вне зависимости от типа имеющегося заболевания, вероятность полного излечения существует всегда. Главное условие – своевременное обращение к лечащему врачу и полное соблюдение рекомендаций.
Когда использовать профилактические меры?
Профилактика актуальна для людей, находящихся в группе риска заболевания, а также пациентам, которые достигли стадии ремиссии.
Насколько эффективно применение народных методов?
Народная медицина всегда имеет место быть, но только при условии согласования и постоянных консультаций с лечащим врачом.
Соблюдайте рекомендации лечащего врача и будьте здоровы!


