Лучшие рецепты народной медицины для лечения тофусов при подагре
Когда метаболические нарушения связаны с избытком распада белков и неспособностью организма выводить излишки мочевой кислоты, развивается подагра. Накопленные соли мочевой кислоты (ураты) откладываются в тканях в виде кристаллов, образуют скопления, очаги которых называются тофусами. Заболеванию больше подвержены мужчины. С возрастом опасность развития подагры возрастает.
Клинические симптомы болезни описаны еще в трактатах древнегреческих целителей V века. Ощущения пациента описывались как мучительная боль, сравнимая с укусом огромной собаки, демона или дракона.
Сегодня не существует препарата, способного раз и навсегда избавить человека от подагрической шишки. Лечение проводится комплексное. В дополнение к традиционной медицине рекомендуется применять народные методы, способные облегчить симптомы. Поговорим про лечение тофусов при подагре народными средствами.
Что представляют собой тофусы, механизм образования

Подагрические узлы — отложения частичек мочевой кислоты в виде гранулем, способные к разрастанию. Они локализуются в подкожном слое преимущественно над суставами конечностей, а также на ушных раковинах и лбу. Синдром развивается только при высоком содержании мочевых кислот в крови и хроническом течении заболевания. С момента первого приступа подагры до образования тофусов проходит не менее 5 лет.
Узелковые образования могут иметь размер не больше миллиметра и еле различаться сквозь слой кожи, а также разрастаться до своеобразных болезненных шишек более 2 см в диаметре. Довольно твердые на ощупь беловато-желтоватые образования разжижаются во время приступов. Возможно образование свищей и выход содержимого тофуса наружу. Несмотря на возникающие при этом резкие боли, нагноение происходит редко. Свищи могут самостоятельно затягиваться с образованием рубца.
В ряде случаев возникают воспаления в прилегающих тканях: сухожилиях, околосуставных сумках. Воспалительный процесс сопровождается сильными болями.
Чаще всего подагрические тофусы визуализируются через кожу, выглядят как неоднородные бугорки. Кожа в этих местах сухая и болезненная, с признаками ороговения. Отложения солей приводят к поражению суставной оболочки и постепенному разрушению костной ткани.
Сами образования не имеют связи с нервными окончаниями, поэтому не вызывают боли при ощупывании. Болезненные приступы связаны с негативными изменениями в окружающих тканях.
Мужчины болеют подагрой чаще женщин. У них заболевание развивается после 50 лет, у женщин — после 60. Подростки и молодежь не подвержены патологии, кроме случаев, когда болезнь развивается вследствие нарушений синтеза мочевой кислоты.
Причины появления тофусов
Развитию заболевания способствуют множественные факторы. Самая распространенная причина — потребление большого количества жиров и белков животного происхождения.
Другие факторы риска:
 Гипертония, стойкое повышение артериального давления;
Гипертония, стойкое повышение артериального давления;- Аномально высокое содержание липидов в крови;
- Обменные нарушения;
- Частое употребление продуктов, содержащих производные пурина (мясо и субпродукты, кофе, чай, шоколад, бобовые, пиво);
- Опухоли, аутоиммунные заболевания;
- Нарушения мочевыделительной функции, почечная недостаточность;
- Наследственность.
Подагрический тофус развивается при высоком содержании мочевой кислоты в организме, но сам факт гиперурикемии не является свидетельством того, что человек болеет подагрой. Повышенный уровень мочевых кислот характерен для некоторых заболеваний крови, а также может наблюдаться при длительных физических нагрузках.
Для подагры обязательны 3 пункта:
- Скопление мочевых кислот в крови;
- Отложение указанных образований в тканях;
- Развитие воспаления с приступами боли, рост узлов в местах локализации.
Симптомы заболевания
На начальной стадии заболевания внешние симптомы не обнаруживаются. При концентрации мочевых кислот в биологических жидкостях человека возникает благоприятная ситуация для образования и отложения конкрементов в почках. При воспалении суставов нередки приступы лихорадки и сильной боли.
При росте подагрических образований возникают симптомы:
 Шероховатая кожа с выпуклостями;
Шероховатая кожа с выпуклостями;- Округлые узелковые образования с четкими контурами;
- Просматривающееся сквозь кожный слой плотное содержимое;
- Шишки на ощупь напоминают хрящ.
Если образование вскрывается, наружу вытекает жидкое или крошкообразное (гранулезное) содержимое.
Внешних проявлений тофусов обычно достаточно для постановки диагноза. Для клинического подтверждения необходимы биохимические и микроскопические анализы. Лабораторное и рентгеновское исследование проводят для определения признаков воспаления и мониторинга состояния тканей суставов. Подагру обычно дифференцируют с артритами и сепсисом.
Тофусы при подагре: лечение
Как избавиться от тофусов при подагре? Терапия требует комплексного подхода, сочетания медикаментозного лечения с физиопроцедурами, диетой, народными методами.
Лекарства
При остром воспалении обязательно принимают противовоспалительные препараты. Эффективны Колхицин, Индометацин, Напроксен. Их назначают перорально и внутривенно. При внутривенном введении уменьшается риск побочных эффектов. Для купирования острых приступов применяют внутрисуставное введение стероидных препаратов, например, Триамцинолона.
Колхицин, Аллопуринол уменьшают выработку мочевой кислоты и способствуют ее выведению, то есть нормализуют уровень вещества в крови.
Особенности питания
При доказанных тофусах основной принцип лечебного питания строится на ограничении потребления продуктов с высоким содержанием пуринов. Красное мясо, субпродукты, жирные сорта рыбы разрешено готовить не чаще 2-3 раз в неделю, чтобы объем недельного потребления не превышал 300 г.
Пурины присутствуют в следующих продуктах:
- Щавель, шпинат, ревень;
- Горох, чечевица;
- Консервированные, соленые, копченые продукты;
- Субпродукты из мяса и птицы;
- Концентрированные бульоны;
- Черный чай;
- Натуральный кофе;
- Какао, шоколад;
- Острые пряности, хрен, горчица;
- Любые жиры животного происхождения;
- Алкоголь, в особенности пиво.
При подагрических тофусах необходимо уменьшить общее потребление соли. Приготовленную пищу солить не в общей посуде, а слегка досаливать в своей тарелке.
Необходимо придерживаться дробного питания, разделяя суточный объем пищи на 6-8 приемов. Готовить блюда методом варки и запекания, обработки паром. Голодание недопустимо.

Ассортимент разрешенных продуктов достаточно широк, но есть нюансы выбора ингредиентов и приготовления:
- Супы. Предпочтительнее вегетарианские с овощами и крупами, молочные супы.
- Мясо, птица. Не более 2 раз в неделю можно готовить говядину, куриную грудку, кролика, индейку.
- Рыба. Тушеная и отварная рыба нежирных сортов 1-2 раза в неделю.
- Овощи. Любые овощи, кроме ревеня, щавеля, шпината.
- Яйца. Не более 1 в неделю.
- Крупы. Готовить любые крупы в ассортименте, исключаются бобовые культуры.
- Жиры. Для заправки и приготовления использовать растительные жиры. Можно 10 г сливочного масла в день.
- Напитки. Некрепкий чай, морсы, компоты, отвары трав, кисель, минеральная вода.
- Фрукты. Можно любые фрукты и ягоды. Ограниченно — малина и инжир.
- Сладости. Можно пастилу, мед, варенье из ягод.
- Соусы. Разрешены приготовленные в домашних условиях овощные, молочные, сметанные соусы.
Массаж

В периоды между обострений можно проводить самостоятельный массаж в области пораженных суставов. Начинают процесс с поглаживаний и растираний от центра в сторону периферии. Сначала легко разминают прилегающие к тофусу ткани, а затем аккуратно прорабатывают сам узелок. Следует соблюдать осторожность при возникновении боли, чтобы не повредить оболочку и не спровоцировать воспаление.
Массаж проводится на сухой коже, а также с применением лечебных кремов и мазей.
Физиотерапевтические процедуры
Физиотерапию применяют для купирования воспалительного процесса, уменьшения болей, активизации восстановительных процессов в соединительной ткани суставов.

При подагрических тофусах проводят следующие процедуры:
- Магнитотерапию;
- Ультрафиолетовое облучение;
- Электрофорез;
- Баротерапию.
Оперативное лечение
Лечение тофусов при подагре ведется хирургическим способом, если образования привели к деформации сустава и ограничили подвижность конечностей. При местном обезболивании производится разрез и удаление тофуса.
Народные рецепты
В дополнение к традиционной терапии проводят лечение народными способами. Улучшить состояние, уменьшить содержание мочевой кислоты в крови и плазме можно при помощи следующих средств:
- Молодые сосновые и еловые веточки залить кипятком и дать настояться. Намочить мягкую ткань в теплом настое. Обернуть места образования тофусов. Поверх замотать теплым платком или тканью. Держать 30-60 минут. Повторять ежедневно на протяжении всего периода воспаления. Не рекомендуется применять горячее обертывание.
- Весной собрать березовые почки. 2 столовые ложки залить двумя стаканами кипятка. Прокипятить не более 10 минут, оставить для настаивания. Через час процедить, принимать по ¼ стакана 4 раза в день после приема пищи.
- Выведению мочевой кислоты способствует свежевыжатый яблочный сок. Принимают натощак перед завтраком.
Что делать, если тофус порвался
Это может случиться при случайной травме, ударе или вследствие резкого увеличения объема тофуса. Рекомендуется очный прием специалиста-травматолога или ревматолога для исключения инфицирования раны. Возможно, будет проведена дифференциальная диагностика с остеомиелитом.
Образование патологических узелков лучше предотвратить при помощи бессолевой диеты, питьевого режима, регулярных обследований. Но и при наличии тофусов можно облегчить состояние больного подагрой. Для этого надо соблюдать рекомендации врача и использовать все доступные средства терапии.
Тофусы при подагре
Подагра – заболевание, которое связано с нарушением пуринового обмена. Оно характеризуется повышением концентрации мочевой кислоты в крови (гиперурикемией) и отложением уратов в суставных или околосуставных тканях, почках и других органах. Для выявления подагрических тофусов ревматологи Юсуповской больницы применяют современные методы инструментальной и лабораторной диагностики.
Пациенты во время пребывания в клинике терапии находятся в палатах с европейским уровнем комфорта. Ревматологи составляют индивидуальную схему терапии каждого больного подагрой. Врачи используют эффективнейшие лекарственные препараты, зарегистрированные в РФ, которые позволяют добиться обратного развития подагрических тофусов, оказывают минимальное побочное действие. Медицинский персонал внимательно относится к пожеланиям каждого пациента.
Гистологически тофус при подагре представляет собой мелоподобный узел, который состоит из кристаллов моноурата натрия, белков и мукополисахаридов. Подагрические тофусы образуются при «естественном» течении подагры и отсутствии адекватной уратснижающей терапии через 7–10 лет от начала заболевания. Их частота достигает 34% и нарастает параллельно длительности болезни. Иногда подагрические тофусы могут быть первым клиническим проявлением подагры, предшествуя типичным приступам артрита

Причины и механизм развития
Подагрические тофусы образуются по следующим причинам:
- Неправильного применения уратснижающих лекарственных препаратов (неадекватной дозы, длительности применения, несвоевременного назначения уратснижающих препаратов, применения их в высоких дозах в момент острого приступа, отсутствия ориентации на достижение целевых значений мочевой кислоты);
- Широкой доступности безрецептурного отпуска нестероидных противовоспалительных препаратов, позволяющих быстро купировать первый приступ, в результате чего больной подагрой остаётся вне поля зрения врача-ревматолога;
- Отсутствия профилактики обострений приводит к тому, что пациенты обращаются за медицинской помощью уже на стадии образования тофусов при подагре;
- Низкой приверженности больных систематическому применению уратснижающих препаратов в межприступный период;
- Длительного применения препаратов, которые вызывают повышенное содержание уровня мочевой кислоты в крови (тиазидных и петлевых диуретиков, ацетилсалициловой кислоты, рибоксина).
Подагрические тофусы обусловливают постоянное воспаление в тканях, повышение воспалительных маркеров в синовиальной жидкости, суставе, в крови. В конечном итоге они приводят к эрозивно-деструктивному поражению суставов и формированию нескольких хронических заболеваний, связанных между собой единым механизмом развития.
Недостаточный контроль уровня мочевой кислоты в сыворотке крови приводит к вовлечению в воспалительный процесс все новых и новых суставов. Этот процесс сопровождается формированием внутрикостных и внутрикожных тофусов. Они могут вскрываться, формируя характерные трудно заживающие дефекты кожи. Тофусы при подагре вызывают у пациента физический и эстетический дискомфорт, функциональную недостаточность, снижают качество жизни, трудоспособность пациентов, нередко приводят к инвалидности.
Ревматологи Юсуповской больницы при наличии у пациента подагрических тофусов проводят тщательное мониторирование уровня мочевой кислоты в сыворотке крови, адекватно применяют уратснижающие препараты (прежде всего аллопуринол или фебуксостат), рекомендуют пациенту модифицировать способ жизни. Эти мероприятия приводят к обратному развитию тофусов при подагре, вплоть до их полного исчезновения.
Интенсивную медикаментозную уратснижающую терапию проводят пациентам с серьезными последствиями тофусного поражения суставов. Тяжёлые случаи подагры с образованием тофусов обсуждают на заседании Экспертного Совета с участием профессоров, доцентов, врачей высшей категории. Ведущие специалисты в области ревматологии проводят динамическое наблюдение пациентов, быстро реагируют и гибко назначают препараты в зависимости от клинической ситуации.
Симптомы и диагностика
Дебютом подагры считают острый приступ подагрического артрита, однако у некоторых пациентов заболевание начинается одним или несколькими приступами почечной колики, обусловленными уратным нефролитиазом. «Суставная атака» при первичной подагре возникает на пятом десятилетии жизни человека. Появление её в более раннем возрасте позволяет предположить наличие у пациента ферментативного дефекта метаболизма уратов. Острый подагрический приступ чаще всего провоцируют следующие факторы:
- Травма (потёртость вследствие ношения обуви малого размера);
- Приём избыточного количества алкоголя (особенно вина и пива);
- Острые инфекционные заболевания;
- Хирургические вмешательства;
- Переохлаждение.
Суставная атака может возникнуть внезапно, в любое время суток, но чаще ночью или рано утром. Первый приступ развивается по типу моноартрита первого плюснефалангового сустава, но могут поражаться голеностопные и коленные суставы. Боли носят выраженный характер, резко усиливаются при давлении на сустав. У женщин в дебюте заболевания чаще развивается поражение двух, трёх или многих суставов.
Быстрое нарастание местных симптомов воспаления достигает максимума за несколько часов. У пациента возникает выраженное покраснение в области сустава, напоминающее флегмону. Повышается температура тела, увеличивается скорость оседания эритроцитов и содержание лейкоцитов в крови. Приступ подагры в большинстве случаев завершается через 3-7 суток. По мере прогрессирования заболевания подагрические атаки учащаются и становятся б длительными. У некоторых пациентов подагра протекает без светлых промежутков с быстрым формированием тофусов.
При хронической подагре в патологический процесс постепенно вовлекаются мелкие суставы нижних и верхних конечностей. Болевой синдром выражен в меньшей степени, чем при остром подагрическом артрите. У пациентов возникает тугоподвижность суставов, хруст в суставах, нарушение формы за счёт быстрого деления клеток в мягких тканях суставов.
Хроническая тофусная подагра характеризуется следующими признаками:
- Наличием подагрических тофусов;
- Хроническим артритом;
- Поражением почек;
- Мочекаменной болезнью.
Излюбленным местом локализации тофусов при подагре являются структуры сустава, кожа, почки. Подагрические тофусы могут образовываться практически во всех органах и тканях. В суставах тофусы могут обнаруживаться уже после первого эпизода подагры. Без лечения подагры тофусы развиваются у 50% пациентов. Они часто располагаются в области пальцев стоп, коленных суставов, кистей, ушных раковин. Кожа над тофусом может изъязвляться. Спонтанно выделяется пастообразное содержимое тофуса белого цвета. Раннее появление подагрических тофусов наблюдается при некоторых формах ювенильной подагры, у женщин пожилого возраста, которые принимают мочегонные препараты, при заболеваниях почек, сопровождающихся повышением уровня мочевой кислоты в крови.
Для диагностики подагры при наличии тофусов ревматологи назначают исследование концентрации мочевой кислоты в сыворотке крови. Ключевым моментом диагностики подагры является выявление кристаллов моноурата натрия в синовиальной жидкости. Их поиск проводят в синовиальной жидкости, полученной из воспаленного сустава. При хроническом течении подагры определение кристаллов моноурата натрия из невоспалённого сустава позволяет установить точный диагноз в межприступный период.
На рентгенограммах поражённого сустава в начале заболевания определяется сужение суставной щели, деструкция суставной поверхности. Типичным, но поздним признаком подагры является симптом «пробойника». Патоморфологическим субстратом этого рентгенологического феномена является внутрикостный тофус. Впечатление о кистозном образовании создаётся из-за того, что кристаллы МУН не задерживают рентгеновских лучей. Выявляя «пробойник», ревматологи определяют, как хроническую тофусную стадию болезни. Тофусы при подагре можно увидеть на фото на ногах.

Лечение
Для лечения подагры ревматологи направляют усилия на купирование острого подагрического артрита и проводят систематическую терапию нарушений пуринового обмена. Важным компонентом лечения подагры является соблюдение пациентом диеты с низким содержанием пуринов. При составлении меню диетологи исключают из рациона блюда, приготовленные из печени, мозгов, почек, лёгких, мяса птиц животных, грибных и мясных бульонов, студня.
Пациентам не следует употреблять в пищу рыбу, грибы, острые закуски, приправы, бобы, чечевицу, зеленый горошек, фасоль, соленья. Не рекомендуется употребление крепкого чая, кофе, какао, шоколада. Спиртные напитки ухудшают выведение почками мочевой кислоты и провоцируют приступ подагры. Поскольку подагра почти всегда сопровождается повышением уровня в крови щавелевой кислоты, в рационе пациентов с подагрическими тофусами ограничивают щавель, ревень, шпинат, перец, сельдерей, редис, брюкву. При всех формах подагры назначают обильное питьё: отвар шиповника, яблок, молоко, соки из свежих фруктов, ягод, мочегонный чай.
Лечение острого подагрического приступа начинают как можно раньше, предпочтительно в течение 24 часов от начала артрита. Ревматологи при остром приступе подагры назначают пациентам терапевтические дозы нестероидных противовоспалительных средств или колхицин. При непереносимости этих препаратов или невозможности их применение проводят лечение глюкокортикоидами. Антигиперурикемическая терапия направлена на стойкое снижение концентрации мочевой кислоты в сыворотке крови, предотвращение прогрессирования заболевания, обратное развитие подагрических тофусов.
Пациентов с подагрой госпитализируют в клинику терапии при наличии следующих показаний:
- Артрит, который длится более трёх месяцев, несмотря на адекватную терапию нестероидными противовоспалительными препаратами;
- Лечение артрита и подбор антигиперурикемической терапии у пациентов с тяжелой сопутствующей патологией (сахарным диабетом, артериальной гипертензией, ишемической болезнью сердца, хронической сердечной недостаточностью, почечной недостаточностью);
- Пожилой возраст пациентов.
Тщательный сбор анамнеза, внимательный осмотр пациента и знание диагностических критериев подагры помогают врачам Юсуповской больницы диагностировать заболевание без существенных затруднений. Приём нестероидных противовоспалительных препаратов в сочетании с соблюдением диеты позволяет повысить эффективность лечения острого подагрического артрита и улучшить качество жизни пациентов.
Удаление тофусов при подагре производят на руках, ногах, любой другой части тела. Операцию хирурги выполняют амбулаторно под местной анестезией. Врач из небольшого разреза иссекает сумку с патологическими тканями и с бело-серым содержимым. После промывания растворами антисептиков накладывает косметические швы.
Швы снимают на 7-10 сутки. Ревматологии проводят коррекцию дальнейшего лечения. Удалять тофусы при подагре необходимо своевременно, так как при отсутствии своевременного вмешательства патологические изменения в суставах и окружающих тканях прогрессируют. Это приводит к развитию деформирующего артроза первого плюснефалангового сустава на стопе, коленных суставов и суставах кистей. При наличии подагрических тофусов записывайтесь на приём к ревматологу Юсуповской больницы, позвонив по телефону контакт центра.
Подагра
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Эта акция – для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб, Яндекс.Дзене и Инстаграм! Если вы являетесь другом или подписчиком страницы.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Подагра (в переводе с греческого языка – «нога в капкане») – заболевание, возникающее в результате нарушения обмена мочевой кислоты и характеризующееся периодическими атаками острого артрита, чаще всего в области большого пальца стопы. При этой болезни кристаллы мочевой кислоты (моноурат натрия) начинают накапливаться в различных тканях, прежде всего в области суставов, почках и других органах.
Подагра – болезнь достаточно древняя и известна еще со времен Гиппократа, который одним из первых дал подробную характеристику основных симптомов болезни и связал ее развитие с перееданием. В средние века подагра считалась заболеванием королевских особ и аристократии, склонных к обильным застольям.
Сегодня «болезнь аристократии и королей» широко распространена в разных социальных слоях общества, однако всех больных объединяет одно – склонность к чрезмерному употреблению мясных продуктов. По-видимому, это частично объясняет тот факт, что мужчины болеют подагрой в 10 раз чаще, чем женщины. Однако неправильный образ жизни, «перекосы» в питании (в частности увлечение новомодными «белковыми» диетами) делают и современных женщин уязвимыми перед этим заболеванием.

Что такое подагра?
В настоящее время подагра считается системным заболеванием, поскольку помимо суставов поражает практически весь организм.
Нарушение обмена мочевой кислоты приводит к повышению ее концентрации в крови и моче, образованию уратных кристаллов и их отложению в мягких тканях, в том числе в области суставов верхних и нижних конечностей. Со временем отложения кристаллов мочевой кислоты (ураты) формируют узелковые подкожные образования – тофусы, которые хорошо видны невооруженным глазом и позволяют врачу поставить диагноз даже при обычном внешнем осмотре. Однако задолго до образования тофусов болезнь проявляет себя приступообразным, необычно тяжелым воспалением суставов – подагрическим артритом (чаще всего располагающимся в области большого пальца стопы, хотя возможно поражение других суставов, чаще ног).
При подагре поражаются внутренние органы, в частности почки, которые длительное время работают в условиях повышенной нагрузки, связанной с необходимостью выведения мочевой кислоты из крови. Со временем развивается мочекаменная болезнь, усугубляющая негативное действие мочевой кислоты на почечную ткань. Дополнительным повреждающим фактором является частый и как правило бесконтрольный прием обезболивающих средств по поводу болей в суставах. Постепенно функция почек нарушается – формируется почечная недостаточность, которая и определяет окончательный прогноз болезни
Виды подагры
Подагра может быть первичной и вторичной.
Первичная подагра передается по наследству и связана с недостаточной функцией ферментов, участвующих в регуляции уровня мочевой кислоты.
Вторичная подагра развивается на фоне уже имеющегося заболевания, при котором в силу тех или иных причин отмечается повышенное образование мочевой кислоты, например, при заболеваниях крови или хронических болезнях почек. В таких случаях лечение должно быть направлено на лечение болезни, приведшей к развитию вторичной подагры.
Нормальными считаются следующие показатели уровня мочевой кислоты в крови:
- у мужчин моложе 60 лет – 250-450 мкмоль /л; старше 60 лет – 250-480 мкмоль /л;
- у женщин до 60 лет – 240-340 мкмоль /л; в более старшем возрасте – 210-430 мкмоль /л;
- у детей до 12 лет – 120-330 мкмоль /л.
Превышение этих показателей указывает на нарушение обмена мочевой кислоты и повышенный риск развития симптомов, свойственных подагре. В такой ситуации необходимо пройти обследование для уточнения причины такого нарушения, а также своевременного выявления заболеваний, ведущих к повышению уровня мочевой кислоты. Раннее выявление таких фоновых заболеваний в ряде случаев позволяет своевременно начать лечение и избежать опасных для жизни осложнений. При длительном нарушении обмена мочевой кислоты с повышенным выведением ее с мочой неизбежно развивается мочекаменная болезнь и в конечном итоге почечная недостаточность.
Клиническая картина
Классический острый приступ подагры возникает внезапно, как правило, ночью на фоне хорошего общего здоровья. Развитию приступа обычно предшествуют события, предрасполагающие к резкому повышению уровня мочевой кислоты к крови – фуршеты, дни рождения, застолья с обильным употреблением мясных продуктов. Последние, как известно, нередко используются в качестве закуски после приема алкогольных напитков. Сочетание этих факторов крайне неблагоприятно, поскольку алкоголь ухудшает выведение мочевой кислоты с мочой, что быстро приводит к «скачку» мочевой кислоты в крови и созданию необходимых условий для развития подагрического артрита. Еще одним фактором, предрасполагающим к обострению или возникновению приступа суставной подагры, является обезвоживание организма, что нередко случается при обильном потоотделении после посещения бани или сауны. Спровоцировать начало обострения подагры могут также переохлаждение и травма, в том числе незначительная травма, например, ношение тесной обуви. Приступ подагры достаточно однотипен: возникает чрезвычайно интенсивная боль в 1 плюснефланговом суставе (сустав большого пальца), он резко опухает, становится горячим и красным, а затем сине-багрового цвета. Функция сустава нарушается, больной не может даже пошевелить пальцем.
Приступы подагры обычно продолжаются в течение 3-10 дней, затем боли постепенно исчезают, кожа приобретает нормальный цвет, сустав вновь начинает действовать. Следующий приступ подагры может появиться через несколько месяцев или даже лет. Однако со временем «светлые» периоды становятся все короче и короче.
Если подагрический артрит переходит в хроническую форму, то это приводит к деформации суставов и нарушению их функции.
Подагра: причины, симптомы, диагностика, лечение
Подагра – системное заболевание, характеризующееся нарушением обмена пуринов в организме и отложением кристаллов урата в суставах. Основным проявлением расстройства считаются повторяющиеся приступы артрита с интенсивной болью в суставах и возникновением тофусов – подагрических узелков. Также при этом заболевании возможно накопление солей в почках с развитием мочекаменной болезни и почечной недостаточности.
Распространенность заболевания среди взрослого населения в Европе составляет от 0,9 до 2,5%, а в США достигает 3,9%. Наиболее часто подагру выявляют у мужчин старше 40 лет. Среди женщин патология встречается в 6-7 раз реже.
Причины подагры
Подагра также известна как «болезнь пирующих королей». Такое название она получила из-за того, что основным источником ее возникновения считалась неумеренность в еде и спиртных напитках.
Теперь же заболевание изучено более подробно и выделены следующие факторы, предрасполагающие к развитию патологии:
- употребление пищи, богатой пуринами – мяса, жирной рыбы, бобовых, кофеинсодержащих продуктов, субпродуктов (почки, печень, мозг), морепродуктов, а также спиртного в больших количествах;
- употребление газированных, сладких напитков и фруктовых соков;
- ожирение;
- гемолитическая анемия, лейкоз, лимфома;
- генетические дефекты (как правило, у мужчин) и снижение ферментов, участвующих в метаболизме мочевой кислоты;
- применение лекарственных средств, таких как мочегонные препараты, цитостатики, салицилаты.
У женщин подагра развивается обычно в постменопаузу, поэтому прослеживается связь заболевания также и с гормональными изменениями в организме.
Симптомы подагры
Первым клиническим проявлениям патологии может предшествовать длительный бессимптомный период гиперурикемии, когда нарушения выявляются лишь при лабораторном исследовании крови.
Первые приступы боли возникают внезапно, преимущественно ранним утром или ночью, склонны нарастать в первый день и полностью проходят за несколько часов или в течение суток. Во время обострения подагры могут также присутствовать признаки интоксикации – повышение температуры тела, озноб, слабость. После стихания воспаления подагрический артрит возникает вновь, как правило, в срок от полугода до двух лет. По мере прогрессирования заболевания продолжительность периодов его бессимптомного течения сокращается, суставные боли возникают все чаще и переносятся тяжелее.
При переходе в хроническую форму подагрический артрит сопровождается деформацией и ограничением движений в суставах, боль разной интенсивности приобретает постоянный характер. В дальнейшем отложения кристаллов мочевой кислоты становятся видимыми. Под кожей, чаще в области суставов, появляются тофусы – узелки белого или желтого цвета с крошковидным, творожистым содержимым. Над ними возможно образование язв, гнойных ран.
Гиперурикемия сопровождается частыми обострениями сопутствующих заболеваний – ишемической болезни, сахарного диабета, артериальной гипертензии, атеросклероза. В случае развития осложнений подагры присоединяются свойственные им симптомы. Для мочекаменной болезни это тянущая боль в пояснице, периодическое появление крови в моче, учащенное мочеиспускание в ночное время. При продолжительном течении хронической тофусной подагры суставной хрящ разрушается, ограничение подвижности сустава сохраняется вне периодов обострения, возможно полное заращение суставной щели с формированием анкилоза (полной неподвижности сустава). Последствием постоянного болевого синдрома может быть также депрессия.
Диагностика подагры
В случае подозрения на подагру проводятся следующие анализы:
- Клинический анализ крови. Во время атаки подагрического артрита возможны ускорение СОЕ, увеличение количества лейкоцитов и сдвиг лейкоцитарной формулы влево.
- Определение уратов в сыворотке крови. Около 70% пациентов при обострении подагры имеют высокий уровень мочевой кислоты – более 0,42 ммоль/л у мужчин и 0,36 ммоль/л у женщин.
- Определение мочевой кислоты в суточной моче. Метод используют для оценки риска образования почечных камней.
- Общий анализ мочи. Проводится с целью диагностики заболеваний мочевыделительной системы, способствующих развитию подагры или являющихся ее осложнением.
- Исследование синовиальной жидкости. Забор биоматериала для анализа осуществляется с помощью пункции пораженного сустава. Наличие кристаллов моноурата натрия в суставной жидкости позволяет подтвердить подагру, а ее стерильность при бакпосеве исключить инфекционные причины артрита.
- Микроскопическое исследование биоптата из тофусов. Ураты при осмотре через поляризационный микроскоп выглядят как кристаллы иглообразной формы с заостренным концом. Этот метод также высокоспецифичен в диагностике подагры, как и предыдущий.
Инструментальная диагностика подагры может включать такие методы исследования, как:
- УЗИ пораженных суставов;
- МРТ и КТ;
- рентгендиагностика.
Рентгенография в начале заболевания проводится с целью дифференциальной диагностики с другими артропатиями, специфические же признаки подагры при этом отсутствуют. Только при переходе патологии в хроническую форму на снимках можно увидеть внутрикостные тофусы, краевые эрозии костей.
Ультразвуковое исследование суставов до развития хронической подагры результативно только во время обострений.
МРТ позволяет обнаружить тофусы внутри суставов еще до их появления под кожей, благодаря чему удается раньше начать специфическую терапию гиперурикемии. Метод применяется в дифференциальной диагностике с другими заболеваниями, а также для контроля эффективности лечения. КТ в сравнении с прочими способами визуализации позволяет более точно дифференцировать тофусные массы.
Лечение подагры
Диета при подагре предполагает исключение продуктов, богатых пуринами или задерживающих их в организме:
- сладких газированных напитков;
- морепродуктов;
- мяса;
- пряной, острой и копченой пищи;
- шоколада, мороженого;
- соленых сыров;
- кофеина, какао, крепкого чая;
- алкоголя.
Эндогенные пурины повышаются при употреблении большого количества белка животного происхождения, поэтому его суточной нормой для больного подагрой считается не более 1,5 г на 1 кг веса тела пациента. Молочные же продукты с невысокой жирностью, такие как кефир, творог, простокваша, способствуют выведению мочевой кислоты из организма. Сходным действием обладают полиненасыщенные жирные кислоты, например, в составе оливкового масла. Также при подагре необходимо соблюдать питьевой режим – не менее 2,5 литров воды в сутки.
Медикаментозное лечение подагры желательно начинать в первые сутки возникновения острого артрита. Для купирования приступа местно или системно используют нестероидные противовоспалительные средства, колхицин и глюкокортикостероидные препараты. Гипоурикемическая терапия назначается после лабораторного и инструментального подтверждения диагноза. Она направлена на:
- снижение мочевой кислоты до целевого уровня – 0,36 ммоль/л;
- уменьшение очагов накопления уратов в организме;
- снижение размеров тофусов;
- сокращение частоты приступов подагрического артрита.
Препаратом выбора для этого считается Аллопуринол. При его непереносимости возможно применение селективного ингибитора ксантиноксидазы – фебуксостата. Умеренное урикозурическое действие оказывают также Лозартан, Амлодипин и Фенофибрат. Диуретики используются с большой осторожностью, только по жизненным показаниям. Хирургическое удаление тофусов проводится лишь при появлении тяжелых осложнений, например, туннельного синдрома, спинномозговой компрессии.
Подагра, подагрический артрит: симптомы, признаки и лечение
Автор: Evdokimenko · Опубликовано 27.11.2019 · Обновлено 20.03.2020
Подагра, или подагрический артрит — это болезнь, при которой в организме происходит нарушение обмена веществ, и в суставах откладываются соли мочевой кислоты. Это очень неприятное, но легко поддающееся лечению заболевание.
Встречается подагра относительно нечасто. Хотя само слово «подагра» мне приходится слышать чуть ли не каждый день. Например, большинство бабушек называет «подагрой» артроз большого пальца ноги. Обычно они так и говорят: «У меня на ноге выросла подагра». 
В действительности подагра, хотя и поражает все те же большие пальцы ног, чаще всего удел мужчин. У женщин подагра (настоящая, истинная подагра) встречается в несколько раз реже.
Раньше, каких-нибудь 100 лет назад, подагра вообще считалась исключительно мужской болезнью. Но в наше время, в связи с тем, что женщины стали лучше питаться, есть больше мяса и колбас, подагра у них стала встречаться гораздо чаще, чем, например, столетие назад.
Кроме того, подагра у женщин стала встречаться чаще из-за употребления некоторых лекарств, в первую очередь — лекарств от повышенного давления. Некоторые препараты для снижения повышенного артериального давления при длительном применении приводят к повышению концентрации в организме мочевой кислоты.
Но все равно у мужчин подагра проявляет себя гораздо острее и «агрессивнее», поскольку на концентрацию мочевой кислоты заметное влияние оказывают мужские половые гормоны.
Ниже я расскажу вам про симптомы, признаки и лечение подагры, а также о том, какой диеты нужно придерживаться при этой болезни.
Признаки подагры
«Классическая» подагра относится к группе артритов. Она развивается у людей, имеющих наследственную предрасположенность к этой болезни. Причем потенциальный больной может даже не подозревать о своей наследственности.
Скажем, если его родители или родственники ведут здоровый образ жизни, не злоупотребляют спиртным и правильно питаются, то болезнь у них может не проявиться и будет всю жизнь существовать только в латентном, скрытом виде.
А наш потенциальный больной, имеющий предрасположенность к этому заболеванию, спровоцирует у себя болезнь только в том случае, если будет вести не совсем здоровый (с точки зрения склонности к подагре) образ жизни.
Так, типичный подагрик — это часто (но не всегда) полный мужчина, злоупотребляющий либо алкоголем, либо так называемыми «пуриновыми продуктами питания»: мясом, мясными супами, копченостями, рыбно-соленой пищей, субпродуктами (печенью, почками), бобами, фасолью, шоколадом, виноградным вином.
При злоупотреблении перечисленными продуктами происходит повышенное образование в крови мочевой кислоты, которая, в свою очередь, образует плохо растворимую соль урата натрия. Когда концентрация мочевой кислоты в крови достигает предельного уровня, ее соли в виде микрокристаллов осаждаются в полости сустава, образуя там своеобразное «депо».
Наличие микрокристаллов урата натрия в полости сустава является для него серьезным раздражителем. Но тем не менее кристаллы могут долгое время находиться в суставе бессимптомно — до тех пор, пока какая-либо провокация (физическая перегрузка, стресс, длительное голодание или, наоборот, перебор «пуриновых продуктов» и спиртного) не спровоцирует острую подагрическую атаку, то есть приступ подагры. Именно регулярные острые приступы подагры — главный признак этой болезни.
Симптомы подагры
Первые атаки подагрического артрита практически всегда бывают краткосрочными. Начинается приступ обычно внезапно, чаще всего ночью. Воспаляется в большинстве случаев сустав большого пальца ноги (иногда один, иногда оба). Реже воспаляются большие пальцы на руках, коленные, голеностопные, локтевые суставы, пяточные сухожилия и совсем редко — лучезапястные суставы.
Боль такая, что, по рассказам моих пациентов, хочется от нее буквально «лезть на стену». Пораженный сустав распухает, краснеет, кожа над ним становится ярко-красной или багряной и горячей на ощупь. Даже легкое прикосновение к воспаленному суставу или малейшее движение в нем причиняют невыносимую боль. 3—4 дня больной мучается, как вдруг приступ проходит, будто ничего и не было.
Однако спустя какое-то время боль так же внезапно повторяется. Причем, если в начале болезни интервалы между приступами достаточно длительные, от одного до восьми месяцев, а сами приступы непродолжительны, то со временем все меняется. Приступы становятся все длительнее, а интервалы между ними — короче.
В конце концов, наступает момент, когда боль в суставах становится постоянной, а промежутки между приступами практически отсутствуют. Это состояние называется «подагрический статус», или хронический подагрический артрит. При хроническом подагрическом артрите происходит разрушение суставного хряща, а в прилежащих к суставу костях образуются особые дефекты — «пробойники», которые представляют собой полость, заполненную микрокристаллами урата натрия.
Кроме того, кристаллы урата натрия могут откладываться даже под кожей, образуя белесые твердые узелки, заполненные кашицеобразной массой. Такие узелки называются тофусами, и чаще всего они располагаются на ушных раковинах или около суставов. Иногда тофусы прорываются и через образовавшийся свищ выделяются кристаллы мочевой кислоты. К счастью, обычно в течение нескольких дней после прорыва тофуса ранка заживает без последствий.
Помимо вышеперечисленных неприятностей подагра, особенно запущенная, почти всегда сопровождается отложением уратов в почках, что приводит к мочекаменной болезни, а иногда и к воспалению почек (пиелонефриту).
Женские варианты подагры обычно протекают гораздо мягче. У женщин очень редко бывают острые подагрические приступы, гораздо реже образуются тофусы и пробойники в костях. Чаще всего женская подагра проявляет себя нерезкими хроническими болями в колене или голеностопном суставе. И догадаться, что это не артроз, опытный врач может только по сильной отечности воспаленного сустава, нехарактерной для артроза.
Диагностика подагры
Предположив наличие у пациента подагрического артрита (а в классических случаях это довольно легко), грамотный ревматолог или артролог направит пациента на рентген кистей и стоп, а так же на биохимический анализ крови.
При запущенной подагре врач без труда обнаружит на рентгеновских снимках кистей и стоп характерные подагрические «пробойники» в околосуставных костях. А анализ крови покажет повышение уровня мочевой кислоты. Если такое повышение явно выражено и сочетается с наличием «пробойников» в костях и характерной подагрической симптоматикой, то диагноз считается достоверным, а далее нам необходимо лишь подобрать правильное лечение.
Проблема, однако, состоит в том, что если делать анализ на мочевую кислоту в сам момент приступа (а обычно именно в это время пациент и обращается к врачу), то такой анализ может не зафиксировать никаких отклонений. То есть в момент приступа уровень мочевой кислоты в крови может оказаться нормальным (ведь в момент приступа максимальное количество мочевой кислоты уходит в воспаленный сустав).
А потому необходимо измерить уровень мочевой кислоты в крови несколько раз, включая межприступные периоды. Но вот на это у больных подагрой часто не хватает терпения. Как только очередной приступ «сходит на нет», они часто опять совершенно перестают думать о своем здоровье.
Между тем, без правильной диагностики и без правильного лечения подагра может приводить к весьма нежелательным последствиям не только для суставов, но и для почек.
Продолжая тему, хочу заметить, что, несмотря на частое упоминания термина «подагра» в литературе и в разговорах, на деле выясняется, что правильный диагноз больным подагрой ставят не всегда и часто с большим опозданием. Порой приходится сталкиваться с чудовищными диагностическими ошибками.
Например, одному из моих пациентов в момент приступа хирурги умудрились поставить диагноз «гангрена большого пальца ноги», и ампутировали воспаленный подагрой палец. Буквально через 3 недели у него воспалился большой палец на другой ноге, и пациенту собрались ампутировать и его тоже! К счастью, мужчина догадался, что на сей раз надо бы проконсультироваться у другого врача, и обратился ко мне за помощью. На осмотре сразу стало понятно, что у пациента не гангрена, а классическая подагра. Я назначил пациенту противоподагрический препарат колхицин, и приступ был ликвидирован буквально за один день! От мнимой гангрены уже назавтра не осталось и следа.
Еще одного пациента на протяжении семи лет лечили от артроза, при том что его суставы воспалялись приступами, поочередно, примерно раз в месяц, и никогда воспаление не держалось дольше 5—7 дней. Самым удивительным в этой истории было то, что у пациента в многочисленных анализах крови, взятой из вены, мочевая кислота просто зашкаливала. Она была выше нормы больше чем в 2 раза! Но врачи раз за разом умудрялись не обратить на это внимания. И продолжали гнуть свою линию. В один из приступов мужчине даже успели прооперировать колено и удалили вполне здоровый мениск. Но операция, естественно, не принесла пациенту никакого облегчения. Колено периодически продолжало воспаляться наряду с другими суставами.
Лишь после того, как мужчина попал ко мне на прием и выложил передо мной кипу анализов, где явно читалось постоянное повышение уровня мочевой кислоты, пациенту было наконец подобрано адекватное противоподагрическое лечение. И уже спустя месяц после начала лечения приступы подагры, впервые за все прошедшие годы, стали сходить на нет. А потом прекратились вовсе.
Лечение подагры
Поставив пациенту диагноз, я обычно без всякой иронии говорю: «Поздравляю, у вас подагра». Я действительно не иронизирую, ведь из всех возможных диагнозов этот — один из самых благоприятных. Подагра очень легко поддается лечению и не представляет особой сложности для грамотного специалиста.
Хотя и здесь, как это часто бывает, не обходится без «ложки дегтя в бочке меда». Да, подагра очень хорошо лечится, но многие больные подагрой не хотят принять те условия, которые нужны для выздоровления — поскольку «условиями» является отказ от тех продуктов питания (и алкоголя), которые вызвали нарушение обмена веществ. И когда я говорю пациентам, что для избавления от болезни надо отказаться от любимых кушаний и спиртного, меня зачастую просто не хотят слышать.
Потому каждый раз мне приходится терпеливо объяснять, что без диеты не может быть и речи о выздоровлении — какие бы «крутые» лекарства не применялись. Другое дело, что во многих случаях диета — мера временная, и при соблюдении определенных условий через год-два жесткие ограничения можно будет отменить.
Классическая, но устаревшая версия диеты при подагре здесь >>
Обновленная и исправленная доктором Евдокименко диета при подагре здесь >>
Лекарственная терапия подагрического артрита состоит из двух составляющих: лечение острого приступа и терапия собственно подагры.
Для купирования острой подагрической атаки с успехом применяют нестероидные противовоспалительные препараты (вольтарен, ибупрофен, мовалис, нимулид и др.), или специальный антиподагрический препарат короткого действия — колхицин. Местно на больной сустав можно поставить водочный компресс.
Препараты для купирования острого приступа используют недолго, коротким трех-семидневным курсом. А непосредственно для терапии подагры, при отсутствии противопоказаний, на протяжении нескольких месяцев или лет используют препарат, уменьшающий образование мочевой кислоты в организме — пуринол, он же аллопуринол.
Соблюдение диеты и применение пуринола (аллопуринола) приводит к нормализации состояния больных в течение первого же месяца терапии. Хотя первую неделю, на фоне терапии пуринолом или аллопуринолом, может даже случиться обострение заболевания. Но затем приступы становятся слабее и случаются все реже, а со временем прекращаются вовсе.
И примерно через год, при хорошем самочувствии моего подопечного, я допускаю некоторые послабления в его режиме. Я спрашиваю пациента, что бы он хотел отменить — диету или прием медикаментов, поскольку дальше мы можем ограничиться чем-то одним. Если пациент уже привык к диете, то нет смысла ее нарушать. В этом случае лучше снизить дозу принимаемых лекарств или отменить их вовсе.
Если же больной с трудом переносит ограничения в питании, то тогда можно отказаться от диеты, но продолжать прием медикаментов. Однако применять лекарства придется на протяжении нескольких лет — что, в общем-то, не страшно, поскольку пуринол (аллопуринол) редко вызывает какие-либо побочные эффекты и в целом хорошо переносится больными.
Статья доктора Евдокименко© для книги «Артрит», опубликована в 2004 году.
Отредактирована в 2011г. Все права защищены.
Подагра причины, симптомы, методы лечения и профилактики
Подагра — это хроническая патология суставов, вызванная отложениями уратов. Ураты — соли мочевой кислоты в крови человека, которые не успевают выходить из организма из-за различных расстройств почек и других внутренних органов. Медицинское название заболевания — подагрический артрит. Чаще встречается у мужчин и пожилых людей, поражает обычно область пальцев ног, но может локализоваться в любой суставной части тела. Характерными признаками болезни считаются сильные боли, покраснение кожных покровов, отёчность и воспаления. Для лечения необходимо обращаться к врачу-ревматологу.
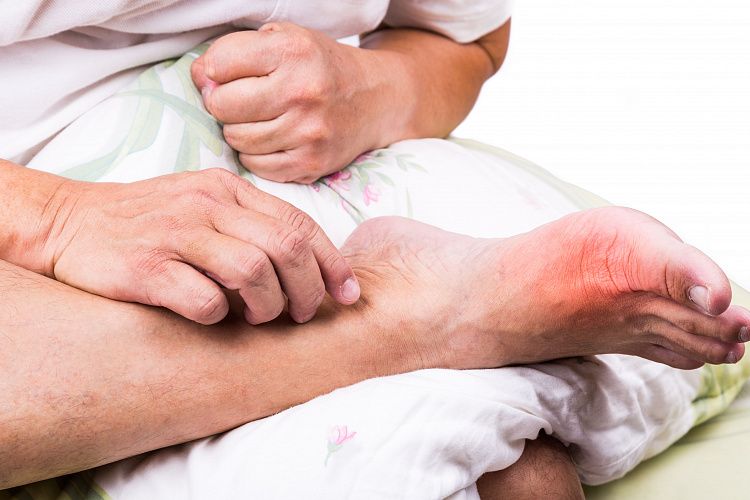
Симптомы подагры
Отличительные признаки патологии — это образование тофусов и уратов. Первые представляют собой узелки в виде солей мочевины, которые откладываются в околосуставной области и соединительных тканях. Вторые — те же самые кристаллы, которые скапливаются непосредственно в самом суставе. Подобные скопления в почках формируют камни. Подагрический артрит может возникнуть на стопе, кистях рук, в коленях, локтях, плечах, тазобедренной кости. Врачи диагностируют подагру по таким симптомам:
- наличие солевых отложений мочевой кислоты в крови;
- острый болевой синдром в области суставов и суставной сумки;
- резкое покраснение кожи, которое проявляется в течение 1-2 дней;
- асимметричная площадь поражения конечности;
- ограничение подвижности органа;
- хруст и тугоподвижность суставов;
- воспалительные процессы с припухлостью;
- иррадиация воспаления на другие органы;
- появление болезненных отёков;
- возможно нагноение поражённой области;
- повышение температуры тела;
- общая слабость, лихорадка;
- обострение боли вечером и ночью;
- появление болезней почек и мочевыводящих путей.
Статью проверил

Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 15 Декабря 2021 года
Содержание статьи
Причины
Спутники болезни, ураты и тофусы, появляются в организме из-за превышения нормы мочевины в крови. У здорового человека избытки мочевой кислоты выводят почки, но при патологических процессах в органе начинают накапливаться кристаллы, мешающие свободной подвижности. В чём причина заболевания:
- наследственная предрасположенность;
- длительное применение мочегонных средств;
- болезни органов мочеполовой системы;
- расстройства кровообращения в сосудах;
- почечная недостаточность;
- расстройства пищеварения и ЖКТ;
- эндокринные заболевания;
- нарушения процессов метаболизма;
- избыток мясных продуктов в рационе;
- лишний вес и избыточное питание;
- малоподвижный образ жизни;
- злоупотребление алкоголем;
- тесная неудобная обувь;
- сахарный диабет;
- гипертония.
Классификация
По клинической картине различают следующие формы заболевания:
- почечную — со сниженным выведением из организма мочевой кислоты;
- метаболическую — с чрезмерным её образованием;
- смешанную — с сочетанием нарушений со стороны выработки мочевой кислоты и её выведения из организма.
По причинам развития выделяют две формы заболевания:
- первичную — обусловленную генетическими факторами и врождённой гипофункцией ферментов, которые участвуют в выработке и выведении мочевой кислоты;
- вторичную — развивающуюся вследствие других заболеваний, например, болезней крови, псориаза, почечных патологий.
Тофусы при подагре
Тофусы формируются на последних стадиях развития болезни. Так, сначала в крови накапливается высокая концентрация уратов, затем развивается подагрический артрит и наступает ремиссия. Как правило, через 5-6 лет обострений и ремиссий в суставах образуются тофусы — отложения кристаллов мочевой кислоты, которые накапливаются в подкожной клетчатке над суставами.
Чаще всего они формируются в кистях и стопах, ушных раковинах, на голенях и предплечьях. Тофусы выглядят как гранулёмы характерного бежево-кремового цвета. При дальнейшем отсутствии лечения может развиться воспаление в околосуставных сумках и сухожилиях возле тофусов. Воспалительный процесс сопровождается сильной болью.
Первая помощь при приступе подагры
Острые приступы сильнейше боли чаще всего случаются ночью или рано утром. Пациент испытывает мучительную боль в поражённом суставе большого пальца ноги, просыпается и в дальнейшем не может уснуть из-за болезненных ощущений. Чтобы облегчить состояние, нужно:
- оставаться в положении лёжа и положить больную ногу на возвышенность, например, на подушку;
- избегать контакта больного места с носками, в дальнейшем — с обувью и одеждой;
- по возможности соблюдать постельный режим, пока приступ не утихнет;
- пить больше щёлочных жидкостей, например, настойки лимона или отвара шиповника;
- принять обезболивающее, назначенное врачом;
- если прикосновения к суставу не вызывают сильной боли, приложить к воспалённому месту холодный компресс.
Стадии развития подагры
Болезнь развивается постепенно, причём на начальном этапе может проходить бессимптомно, что затрудняет диагностику и занимает время, которое могло быть потрачено на лечение. Всего известно 4 стадии развития патологии:
- Бессимптомная. Начало расстройства — гиперурикемия, ускоренное накапливание мочевой кислоты в печени, которое вовремя не выводится почками. Симптомов практически не бывает, может появиться небольшая боль и дискомфорт.
- Острая. Стадия формирования подагрического артрита. Возникает обычно рано утром или ночью, когда приостанавливаются процессы регидратации в организме. Сопровождается острой пронзительной болью в виде приступов.
- Межкритическая. Периоды обострения болевого синдрома чередуются с облегчением, что вводит больных в заблуждение — кажется, что болезнь отступила.
- Хроническая. Запущенная стадия, при которой деформируются костно-хрящевые и суставные ткани, что сопровождается болью, скованностью движений, сильными отёками конечностей и воспалительными процессами в организме.
Разновидности
Заболевание может быть первичным (обусловленным генетическими особенностями организма) и вторичным (возникшим после патологических нарушений внутренних органов и тканей). Первичная и вторичная подагра подразделяется на типы по характеру течения болезни и источнику происхождения.
Классификация подагры по МКБ
- Идиопатическая. Может возникнуть без выраженных причин, чаще такой тип относят к первичной форме (вследствие наследственных факторов). Как правило, длительное время протекает без видимых признаков, что способствует отсутствию лечения и быстрому переходу в хроническую стадию.
- Свинцовая. Развивается при воспалительной полиартропатии. Бывает только вторичной и возникает на фоне других патологий. Появляется при отравлении свинцом и тяжёлыми металлами, например, у работников вредного производства.
- Лекарственная. Возникает обычно как аллергическая реакция на определённые виды лекарств. В группе риска находятся люди со слабым иммунитетом, которые употребляют множество препаратов и часто без назначения врача.
- Почечная. Наблюдается у пациентов с хроническими нарушениями почек и почечной недостаточностью. Сопровождается расстройствами мочеполовой системы, инфекциями и воспалениями мочевыводящих путей.
Подагра по причине происхождения и течению болезни
- Классическая — самый распространённый вид патологии со стандартными причинами появления, симптомами и методами лечения.
- Ревматоидная — обычно поражает суставы верхних конечностей (локтевые и плечевые, кисти рук).
- Периартрическая — проявляется в околосуставных тканях, сухожилиях, мышечных и хрящевых волокнах.
- Инфекционно-аллергическая — следствие аллергии и острых инфекций.
- Малосимптомная — имеет слабо выраженные признаки, проходит практически безболезненно.
- Подострая — чаще поражает стопу и большой палец ноги, сопровождается резкими болями.
- Псевдофлегмонозная — напоминает течение инфекции в организме, поражает не только суставы, но и окружающие мягкие ткани.
Диагностика
Для исследования заболевания врачи используют лабораторные и инструментальные методы диагностики:
- Анализ крови и мочи на уровень содержания лейкоцитов, мочевой кислоты, ферментов.
- Пункция синовиальной жидкости из сустава для определения количества мочевины в капсуле.
- УЗИ почек, мочевого пузыря, органов малого таза и брюшной полости для выявления камней.
- Рентген, КТ и МРТ конечностей для выявления деформации и повреждений костно-суставных тканей.
В сети клиник ЦМРТ можно пройти обследования такими способами:
Подагрический артрит
Название болезни – подагра – известно, пожалуй, каждому. Но при появлении первых симптомов подагрического артрита о ней мало кто вспоминает. Бывает, что после праздничных возлияний или обильного стола на корпоративе может возникнуть внезапная боль в ногах – она рискует оставаться неузнанной до появления первых тофусов. Именно эти узлы, уродующие суставы конечностей, в обиходе и считают главным признаком подагры. Но эти уплотнения в подкожной клетчатке возникают не скоро, через 5-10 лет после начала болезни.
Меж тем, подагрический артрит настигает каждого 20-го человека пожилого возраста и может быть предвестником других, еще более серьезных заболеваний. Давайте же разберемся, что представляет собой это заболевание и как с ним можно бороться.
Что происходит с суставами при подагрическом артрите
Будучи метаболическим нарушением, подагра сопряжена с недостаточным выведением почками мочевой кислоты. Из-за этого продукты распада начинают накапливаться в крови (в частности, в плазме) вызывая гиперурикемию. Сама по себе гиперурикемия не означает начало подагры – она может возникать вследствие злоупотребления жирной пищей или физических перегрузок. Однако эта патология вызывает поражение почечных клубочков и постепенно приводит к поражению почек и, как следствие, подагрическому артриту. Игнорировать симптомы подагрического артрита нельзя – они как бы предупреждают больного о еще более серьезных осложнениях. Так, избыточное содержание мочевой кислоты в крови отрицательно сказывается на сердечно-сосудистой системе, повышая риск инфаркта и инсульта.
Со временем однозамещенный урат натрия кристаллизуется в суставах, почках, на лбу, мочках ушей и в других тканях через 5-6 лет после начала болезни, провоцируя уплотнение соединительной ткани (тофусы). Тофусы со временем могут нарастать на пораженных участках целыми гроздьями, снижая качество жизни пациентов и требуя лечения подагрического артрита препаратами.
Часто последствием подагрических узлов становится воспаление околосуставных сумок и сухожилий. Оно вызывает не только болезненность в суставе, но и постепенно приводит к ограничению его подвижности. Подагре сопутствуют обширные эрозии суставных поверхностей, вызванные кальциевыми отложениями в прилегающих тканях, а также нарушение образования и разрушения костной ткани.
Заболевание также приводит к образованию в почках конкрементов (мочекислых камней), хроническому воспалительному процессу и почечным коликам.
Группа риска по подагрическому артриту
Подагра является заболеванием с выраженной коморбидностью, т.е., часто сопутствует другим хроническим заболеваниям, таким как сахарный диабет II-го типа, артериальная гипертония и другие сердечно-сосудистые патологии, болезнь Гирке, хроническая почечная недостаточность. Решая вопрос как лечить подагрический артрит, нельзя оставлять без терапии данные патологии.
Помимо упомянутых факторов, повышенный риск подагрического артрита создает:
избыточное потребление пищи с пуринами – химическими предшественниками мочевой кислоты;
наличие аутоиммунных заболеваний и проблем с мочеполовой системой;
шоковое состояние и стресс (в т.ч. вследствие переутомления);
прием лекарственных средств, которые повышают выработку мочевой кислоты;
высокоуглеводная диета, в особенности, с активным потреблением полуфабрикатов;
недостаточное или несбалансированное питание;
Отмечается, что мужчины после 40 лет нуждаются в лечении подагрического артрита примерно в 12 раз чаще женщин.
Симптомы подагрического артрита
Симптомы и лечение подагрического артрита могут различаться в зависимости от периода заболевания подагрой – латентного, острого или хронического. И если во время латентной стадии раскрыть заболевание помогает только биохимический анализ крови или мочи, то острый подагрический приступ пропустить невозможно. Приступы происходят нерегулярно, интервалы между ними варьируются от пары недель до года и более. Для подагры характерны боли при движении и нажатии на ткани вокруг пораженного сустава: негативная симптоматика обычно возрастает ночью.
Болезнь, как правило, поражает мелкие суставы конечностей, в 9 из 10 случаев первым страдает большой палец ноги.
Клиническая картина подагрического артрита в хронической стадии (когда боли длятся 3 месяца и более) подразумевает наличие обострений и ремиссий. На поздних стадиях наблюдается деформация пораженных суставов и конечностей.
Кстати, уровень уратов в крови может оставаться низким даже невзирая на солидные отложения в суставах, ушах и прилегающих тканях.
Важно: артрит и остеоартроз способствует локализации подагрических поражений сустава в затронутых ими участках. В этом случае особенно важна дифференциальная диагностика двух заболеваний, которую может провести только врач.
Острый подагрический артрит
Острый подагрический артрит возникает как следствие гиперурикемии, протекающей бессимптомно. Одновременно с ним может возникать почечнокаменная болезнь. При отсутствии лечения — это состояние уже через 3-4 года может привести к частым пиелонефритам, нефросклерозу и почечной недостаточности. К симптомам этого патологического состояния относится:
лихорадка, которая сопровождается сильной болью и воспалением в суставах;
1-й день болей наиболее мучителен;
кожа над больным суставом краснеет и становится горячей;
сустав большого пальца ноги (первый плюснефаланговый) опухает и сильно болит;
асимметричные отеки суставов.
Симптомы и лечение острого подагрического артрита должен устанавливать врач при пальпации, рентгенографии и посеве синовиальной жидкости.
Как лечить подагрический артрит
Являясь, по сути, одним из хронических артритов, подагрический поддается лечению гораздо лучше, чем другие заболевания суставов. И хотя полное излечение невозможно, метаболические нарушения можно контролировать при помощи медикаментозной, физиотерапии и диеты.
Схема лечения определяется индивидуально. Она может включать меры по купированию обострения и болевых приступов, профилактике рецидива, устранению дискомфорта от хронического заболевания
Если подагрический артрит у пациента не имеет генетической этиологии и не связан с другими хроническими заболеваниями, ее течение полностью зависит от соблюдения больным терапевтического режима, в частности, рациона со сниженным содержанием пуринов.
Также рекомендован регулярный контроль уровня мочевой кислоты и курсовый прием энтеросорбентов. Хирургически подагру не лечат, однако при чрезмерном нарастании тофусов может проводиться небольшая операция для удобства пациента.
Клинические рекомендации при подагрическом артрите обязательно включают избавление от лишнего веса.
Лечение подагрического артрита медикаментами
Комплексная схема лечения подагрического артрита медикаментами включает противовоспалительные средства (стероидные или нестероидные – в зависимости от состояния), урикодепрессивные, урикозурические и уриколитические препараты. После снятия воспаления первоочередной задачей терапии становится стимуляция выделительной функции почек, благодаря чему уровень мочевой кислоты в организме пациента снижается.
Физиотерапия в лечении подагры
Физиотерапевтические методики для лечения подагрического артрита в первую очередь направлены на облегчение болевых симптомов, стимуляцию обменных процессов в тканях. Наилучший эффект демонстрирует:
УФ-облучение в эритемных дозах;
УВЧ-терапия малой интенсивности;
Если упомянутые виды терапии больному противопоказаны, возможно лечение пиявками.
Диета при подагрическом артрите
Диета играет ведущую роль в дискуссиях о том, как лечить подагрический артрит. Чтобы держать симптомы подагрического артрита под контролем, крайне важно соблюдать низкоуглеводную диету с минимальным уровнем пуринов. И хотя эти соединения содержатся во всех без исключения продуктах питания, важно исключить их главные источники:
мясные, рыбные и другие бульоны;
томаты, картофель и другие пасленовые растения;
бобовые (в особенности, фасоль, горох, чечевицу).
Потребление мяса и рыбы нужно снизить, насколько возможно. В качестве источников белка при противоподагрической диете используется молоко и кисломолочные продукты, яйца. Рекомендуется минимизировать потребление шоколада, грибов, а также фруктозы.
Под запретом находится и все жареное. Предпочтение стоит отдавать блюдам, приготовленным на пару, а также путем тушения или варки. Алкоголь необходимо полностью исключить,он не только вызывает гиперпродукцию уратов, но и снижает действенность лечения подагрического артрита препаратами. Помните, что алкоголь – один из главных “провокаторов” обострения.
Ни в коем случае нельзя голодать. Потребление жидкости (от 2 л в сутки) должно включать минеральную и очищенную воду, зеленый чай, несладкие морсы для профилактики мочекислых почечных камней.
Соблюдение диеты помогает существенно снизить потребность больного в лечении подагрического артрита медикаментами.
Лечение острого периода подагры
Как правило, симптомы при лечении острого подагрического артрита снимаются при помощи НПВП (таких, как Нимесил, Мелоксикам, Артрадол). Важен домашний режим. При значительном воспалительном процессе врач может назначить внутрисуставные инъекции глюкокортикостероидов. Их бесконтрольное применение чревато усугублением состояния, проблемами с эндокринной и пищеварительной системой.
Также при пиковых показателях мочевой кислоты в крови эффективен плазмафарез – удаление плазмы крови с токсическими компонентами. Он помогает устранить воспаление в околосуставных тканях, снижает выраженность суставного синдрома, способствует рассасыванию тофусов. Курсы экстракорпоральной гемокоррекции проводятся не чаще, чем с интервалом 6-8 месяцев.
При обострении, особенно, первом, рекомендовано стационарное лечение подагрического артрита в ревматологическом отделении, а также наблюдение нефролога. Ни в коем случае нельзя ждать пока “само пройдет” !

 Гипертония, стойкое повышение артериального давления;
Гипертония, стойкое повышение артериального давления; Шероховатая кожа с выпуклостями;
Шероховатая кожа с выпуклостями;


