Косолапость
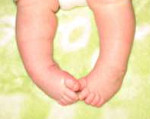
Косолапость – аномалия развития костно-мышечной системы, характеризующаяся отклонением пальцев кнутри, подгибанием внутреннего края подошвы вверх и кнутри. Проявляется внешней деформацией, изменением походки, ограничением движений стопы. Возможны боли. Диагностика косолапости у детей до 3-х мес. проводится при помощи УЗИ, у детей более старшего возраста – с помощью рентгенологического исследования. Лечение осуществляется ортопедом и включает ношение ортопедической обуви, массаж, гимнастику, физиотерапию, возможно использование гипсовых повязок и специальных шин.
МКБ-10
- Причины косолапости
- Классификация
- Симптомы косолапости
- Диагностика
- Лечение косолапости
- Цены на лечение
Общие сведения
Косолапость (эквиноварусная деформация стопы) – одна из самых распространенных аномалий развития костно-мышечной системы (33-38%). Как правило, возникает с двух сторон. У мальчиков косолапость выявляется в два раза чаще, чем у девочек.
Причины косолапости
Причины развития патологии до конца не ясны. Предполагают, что факторами риска возникновения косолапости могут быть аномалии положения плода, недостаток околоплодных вод, курение, прием алкоголя и наркотических препаратов. Вследствие неблагоприятного воздействия на плод нарушается развитие костей стопы, мышц и нервов голени. Возможна вторичная косолапость, возникающая вследствие патологии других отделов костно-мышечной системы.
Классификация
В травматологии и ортопедии выделяют следующие виды косолапости:
- Идиопатическая косолапость. Характеризуется уменьшением таранной кости, сочетающимся с патологическим расположением ее шейки, эквинусом (конской стопой), при котором пятка подтянута вверх, а стопа изогнута в сторону подошвы, нарушением расположения передней части стопы по отношению к задней, нарушением развития суставных поверхностей суставов стопы, укорочением икроножной мышцы, нарушением развития большеберцовых сосудов в передних отделах голени.
- Постуральная (позиционная) косолапость. Пяточная и таранная кости не изменены. Суставные поверхности нормально развиты и находятся в состоянии подвывиха.
- Врожденная косолапость, сочетающаяся с врожденной нейропатией и миопатией. Деформация стопы носит вторичный характер, вызывается патологией развития других отделов костно-мышечной системы (множественные искривления костей конечностей, двухсторонний врожденный вывих бедра и т.д.).
- Синдромологическая косолапость. Сочетание предыдущей формы косолапости с внескелетной патологией (амниотические перетяжки, аномалии развития почек и т.д.).
Симптомы косолапости
Наблюдается эквинус, варусная деформация (стопа подогнута, пальцы отклонены кнутри) и супинация (стопа развернута подошвой кверху и кнутри). Движения в голеностопном суставе ограничены. Из-за изменения положения стопы ребенок с косолапостью при ходьбе опирается не на всю подошву, а на наружный край стопы. Развивается своеобразная походка, при которой больной во время каждого шага перешагивает через опорную ногу.
Со временем нарушения усугубляются. Кости стопы еще больше деформируются, возникают подвывихи в суставах стопы. Кожа наружной поверхности стоп становится грубой. Не участвующие в ходьбе мышцы голеней атрофируются, нарушается работа коленных суставов. Чем позже начато лечение врожденной косолапости, тем труднее компенсировать возникшие нарушения и восстановить форму стопы.
Диагностика
Важно определить, является ли косолапость истинной (обусловленной нарушением развития костей стопы) или позиционной. При позиционной косолапости стопа пациента более подвижна, активно или пассивно выводится в нормальное положение. Эквинус слабо выражен. На тыле стопы есть поперечные складки, свидетельствующие о достаточной подвижности. Как правило, позиционная косолапость самостоятельно исчезает в течение первых недель жизни ребенка, однако, при выявлении этой формы косолапости в любом случае показана консервативная терапия.
Рентгенографические методы исследования неинформативны при обследовании детей до 3 месяцев, поскольку в этом возрасте кости состоят преимущественно из хрящевой ткани и не отображаются на рентгенограммах. Детям старше трех месяцев проводят рентгенографическое исследование в двух проекциях: переднее-задней и боковой. Рентгенограммы делаются при максимально возможном подошвенном и тыльном сгибании стопы. Для обследования детей до 3 месяцев используется УЗИ. Этот метод абсолютно безвреден, но менее информативен, поскольку позволяет увидеть лишь один из двух уровней (вид сбоку или сверху).
Лечение косолапости
Тактика лечения выбирается травматологом-ортопедом в зависимости от выраженности патологии. Лечение должно быть как можно более ранним, последовательным и постоянным. Исход лечения зависит от степени косолапости. При легкой степени косолапости в 90% случаев удается добиться исправления положения стопы без операции. Тяжелая степень косолапости исправляется консервативно всего в 10% случаев.
Консервативная терапия косолапости начинается с первых недель жизни больного, поскольку в этот период костные структуры стопы ребенка очень мягкие и стопу можно без операции перевести в правильное положение. Назначается лечебная гимнастика и массаж стоп. Применяется мягкая фиксация стоп при помощи фланелевых бинтов. После исправления формы стопы на ножку ребенка накладывают специальную шину. При более выраженной косолапости проводится поэтапное выведение стопы в правильное положение с использованием гипсовых повязок.
В последующем детям с косолапостью показано физиолечение, массаж, лечебная гимнастика, ношение ортопедической обуви. На ночь на ноги накладывают специальные полиэтиленовые шины. При неэффективности консервативной коррекции косолапости выполняется операция. Хирургическое лечение проводится по достижении ребенком возраста 1-2 лет, включает в себя пластику сухожилий, связочного аппарата и апоневрозов стопы. В послеоперационном периоде назначается ношение гипсовых повязок сроком до полугода.
Лечение косолапости у детей
- Акции
- Новости
- Статьи
- Вопрос ответ
- Медицинский туризм
- Политика конфиденциальности

Заболевание относится к группе врожденных заболеваний опорно-двигательного аппарата и характеризуется стойкой эквинополо-варусной деформацией стопы. Различают две формы косолапости у детей: типичную (80%) и атипичную (20%).
Это один из самых частых пороков опорно-двигательной системы: частота составляет приблизительно 1-3 на 1000 человек. У мальчиков патология встречается в 2-3 раза чаще, чем у девочек. При рождении сразу отмечаются следующие деформации:
увеличен свод стопы.
Причины косолапости
Почему ребенок родился косолапым? Данный вопрос тревожит многих родителей.
Косолапость не является мальформацией, это порок развития. Обычно здоровая ножка плода деформируется в косолапую в течение второго триместра беременности, это период, когда идет усиленное наращивание коллагена в сухожилиях и связках. И на этот процесс могут повлиять десятки факторов: стресс, хронические заболевания, алкоголь, генетическая предрасположенность.
Так, например, если у одного из родителей косолапость, то риск развития ее у ребенка – 3-4%, если оба родителя – 30%.
Заметить данный порок на УЗИ до 16-й недели беременности получается редко.

Когда начинать лечение?
Лечение врожденной косолапости должно всегда начинаться консервативно: с помощью этапных гипсовых повязок! Поэтому начинать консервативное лечение нужно как можно раньше – на 7-10 день после рождения. Сразу после рождения ребенка мягкие ткани имеют более выраженную эластичность, поэтому коррекция стопы до 1 года может быть намного проще, чем в последующем периоде.
С ходом времени эластичность тканей уменьшается. Это не значит, что лечение косолапости становиться невозможно, но есть вероятность, что потребуется большее количество этапов.
В возрасте свыше 9 месяцев консервативное лечение теряет эффективность.
В 3,5-4 лет деформируется скелет стопы, что резко повышает вероятность рецидива;
Лечение оперативными методами целесообразно после завершения костного роста.
В любом возрасте важно носить специальную обувь и делать упражнения.

Что такое гипсования по методу Понсети?
Сегодня основным и признанным во всем мире методом лечения врожденной косолапости является гипсование по Понсети (Ponseti).
Данный метод разработал американский ортопед Игнасио Понсети (Университет Айовы, США) в 40-х годах прошлого века.
Данный метод подходит даже для позднего лечения в раннем детском возрасте. В большинстве случаев требуется хирургическая коррекция, но её объем будет меньшим, чем был бы необходим, без предварительного гипсования по Понсети.
Метод Понсети состоит из 3 этапов:
Лечение косолапости по Понсети простая и понятная методика, однако предусматривает четкое соблюдение последовательности коррекции и этапности.
1. Гипсование
Все начинается с гипсования. На ногу ребенка накладывается гипсовая повязка с учетом коррекции деформации. Повязка меняется один раз в неделю. За это время сухожилия, мышцы, связки и капсула сустава растягиваются. Каждая последующая повязка предполагает еще большее устранение деформации. В среднем требуется 5 гипсований. К этому моменту, как правило, устраняются приведение переднего отдела стопы, супинация, а также нормализуется положение пяточной кости.
2. Ахиллотомия
После повязок остается вопрос тыльного сгибания. У 75% детей остается эквинус или же стопы выводятся только до 900 тыльного сгибания (экстензии). В таких случаях рекомендуется применение ахиллотомии. Это миниоперация, предполагающая подкожное рассечение ахиллова сухожилия. Производится для того, чтобы удлинить это сухожилие, тем самым ослабив патологическое его воздействие на пяточную кость.
После ахиллотомии пятка окончательно занимает свое нормальное положение, опускается пяточный бугор (он теперь может быть пропальпирован) и появляется возможность тыльного сгибания стопы. Накладывается очередная гипсовая повязка, но уже на срок 3 недели. После чего можно переходить к следующему этапу.
3. Брейсы

Это специальное ортопедическое изделие для поддержания коррекции, достигнутой в ходе этапного гипсования. Это пара ботинок, соединенная планкой. На концах планка изогнута под углом 5-100. Ботинки фиксируются на планке в положении отведения:
При двусторонней косолапости фиксируются две стопы с отведением 600;
При коррекции одной стопы, на ней создается отведение в 600, а на здоровой стороне – 30-400.
Рекомендуется носить брейсы по следующей схеме: сразу после снятия гипсовой повязки в течение первых 3-х месяцев – 23-24 часа в сутки. Затем изделия используются во время дневного и ночного сна.
Научно доказано, что при четком выполнении рекомендаций доктора, правильном ношении брейсов, вероятность рецидива составляет менее 10%. А вот при несоблюдении протокола вероятность возрастает практически до 80%. Срок ношения брейсов составляет несколько лет, и продолжается до 4-х летнего возраста.
Как часто случаются рецидивы?
При соблюдении полного протокола рецидивы деформации врожденной косолапости достаточно редки. Также редки рецидивы в возрасте старше 5 лет, после отмены брейсов.
Возникновение рецидива деформации может говорить об ассоциации косолапости с патологией других систем.
При наличии остаточных компонентов косолапости или частичном рецидиве деформации, может потребоваться оперативное вмешательство. Заключение о необходимости хирургического лечения делается на основании жалоб, клинического и рентгенологического обследования пациентов.
Детское косолапие — лечение и профилактика
С появлением в семье малыша, родители очень внимательно следят за его развитием. Нередко на первых неделях жизни они замечают, что ребенок косолапит. В таком случае необходимо немедленно обратиться к врачу. Ранняя диагностика и лечение позволяет относительно быстро и безболезненно избавиться от проблемы.
Под косолапием подразумевают врожденную патологию, которая называется эквиноварусная деформация стопы. Визуально это выглядит как ступня, завернуться внутрь. Исправляют дефект врачи-ортопеды. Косолапие наблюдается у трех детей из тысячи, при этом мальчики в два раза чаще подвержены патологии, чем девочки.
Врожденная деформация происходит у плода во время внутриутробного развития. На это влияет много факторов, в том числе и генетическая предрасположенность. Важно вовремя диагностировать патологию и начать ее лечение.

Современные методы обследования позволяют вычислить косолапие на 16 неделе беременности женщины. После появления ребенка на свет в роддоме его проверяет неонатолог, после выписки — педиатр. Врачи, как правило, сразу замечают проблему и сообщают о ней родителям. Некоторые узнают о наличии деформации только тогда, когда малыш начинает делать свои первые шаги. Следует внимательно следить за тем, как ставит ножки при ходьбе ребенок. В этом помогают следы малыша: стопы должны находиться параллельно друг другу, а носки разведены в стороны.
Чем старше становится малыш, тем сложнее исправить дефект. Косолапость приводит к атрофии мышц, работа суставов нарушается, развивается сколиоз. Человек не может нормально ходить, что со временем приводит к инвалидности.
Формы и степени тяжести косолапия
Косолапие у ребенка может быть:
- Врожденным. Возникает из-за генетической предрасположенности или механических повреждений. Данную форму опытные специалисты выявляют во время беременности, либо сразу после появления новорожденного на свет.
- Приобретенным. Проявляется ближе к 3 годам из-за определенных нарушений функционирования организма. Такую форму замечают не сразу, но она также поддается исправлению.
Типичная патология затрагивает только ступню, и встречается в подавляющем большинстве случаев. Возникает из-за специфического строения мышц. Атипичная деформация возникает из-за серьезных заболеваний центральной нервной системы и опорно-двигательного аппарата.
Врожденное косолапие различается степенью тяжести:
- легкое. Стопа искривлена, но сразу выпрямляется при нажатии рукой. Такой вариант встречается редко, быстро и легко поддается исправлению;
- среднее. Если рукой выправлять положение ступни, чувствуется сопротивление. Самая распространенная степень тяжести, при которой голеностоп свободно двигается;
- тяжелое. Искривление заметно на стопе и голеностопе, при нажатии ладони положение не меняется. Встречается нечасто, при своевременном обращении к врачу восстановление возможно.
Причины косолапости у детей
Такая патология стопы у детей, как врожденное косолапие, может возникнуть по ряду причин:
- Генетическая предрасположенность. Если в роду одного из родителей встречалась подобная деформация, то риск возникновения нарушения многократно возрастает. В медицине явление получило название синдром Эдвардса. В этом случае нужно обратить внимание специалиста, проводящего УЗИ, и неонатолога на возможную проблему для раннего выявления и устранения.
- Механические повреждения. На развитие плода большое внимание оказывает давление матки, количество околоплодных вод, положение пуповины. При маловодии или опухоли матки, стенки плодного пузыря могут мешать полноценному развитию конечностей. Из-за постоянного механического воздействия ступни заворачиваются во внутрь.
- Наличие неблагоприятных факторов. Употребление будущей матерью алкоголя, наркотиков и курение многократно повышают риск возникновения косолапия. Без назначения и врачебного контроля нельзя постоянно и в больших количествах употреблять медицинские препараты. Следует избегать постоянного стресса, особенно в первом триместре беременности. Необходимо чутко следить за собственным здоровьем, так как некоторые инфекции, например токсоплазмоз, могут спровоцировать патологию.
- Нарушения в работе спинного мозга, сбои в формировании мышц и связок, нехватка нервных волокон. Постоянный медицинский контроль хода беременности снижает риск возникновения деформации стопы у ребенка
- Авитаминоз у будущей матери. На протяжении всей беременности важно поддерживать свой организм и употреблять комплексы витаминов и минералов. Особенно это касается наличия кальция и витамина Д.

Первые три месяца развития плода — самые важные. Именно в этот период формируется скелет и мышечная система человека. Особенно тяжелые случаи косолапия бывают при сочетании генетических особенностей с внешним негативным воздействием. Важно своевременно заметить отклонение в развитии и оперативно устранить его.
В случае приобретенной патологии нередко возникает вопрос, как исправить косолапие у подростка. Данная проблема может возникнуть из-за таких причин:
- развитие рахита. Острая нехватка в детском организме витамина Д и кальция приводит к негативным изменениям в голеностопе. Это может быть одним из признаков рахита, поэтому важно вовремя диагностировать заболевание. Помимо проблем с ножками нужно обратить внимание на волосы на затылке, вздутый живот, слабость в мышцах, изменение формы головы. Педиатры для предотвращения развития рахита назначают малышам витамин Д в каплях;
- нарушение работы центральной нервной системы или негативные механические воздействия на стопу. Изменение положения ног — одна из причин спастического паралича. Также на развитие косолапости влияют травмы голеностопа, ожоги, неправильно сращенные кости, полиомиелит, плохая обувь;
- чрезмерная нагрузка на опорно-двигательный аппарат. В случае, когда малыш рано пошел, или его пытались ставить на ноги раньше положенного срока, обязательно нужно следить за тем, как он ставит ножки. Несвоевременная большая нагрузка на ступню может привести к развитию патологии. Избыточный вес при этом играет негативную роль. Рост костной ткани может опережать развитие мышц и сухожилий. В этом случае также возможна деформация стопы.
Симптомы и диагностика заболевания
Чтобы быстро исправить косолапость ребенка, нужно внимательно следить за ножками малыша. После 16-й недели беременности опытный врач, проводящий УЗИ, способен выявить симптомы патологии:
- стопы повернуты друг к другу;
- пальцы отклонены внутрь;
- наружная часть ступни поднята, а тыльная опущена;
- пятка приподнята.
После рождения при наличии деформации можно наблюдать дополнительные признаки проблемы: пятка и голеностоп находятся на разных осях. В случае односторонней косолапости одна нога короче другой, и стопы различаются по размеру. Когда дети начинают ходить, они опираются не на всю ступню (передвигаются на цыпочках), переваливаются и загребают ногами, загибают носки внутрь.
Диагностика заболевания проводится на протяжении беременности при обследовании плода с помощью ультразвука. В первые часы жизни малыша проверяет неонатолог, визуально осматривая и пальпируя ножки. После выписки из роддома за ножками следит педиатр. При малейших признаках искривления стопы проводится осмотр новорожденного ортопедом. Родители также должны постоянно следить за положением ножек ребенка. Особенно хорошо видны отклонения, когда мышцы полностью расслаблены, например, во время сна.
Лечение косолапости
Устранение патологии проводится двумя методами и определяется по степени тяжести искривления.
- Консервативная терапия. Назначается чаще всего. При самой легкой форме заболевания заключается в массажах и ЛФК. Для средней тяжести, самой распространенной, детский ортопед назначает лечение по методу Понсети. Это использование гипсовых повязок для разных частей ноги для коррекции положение голеностопа.
Консервативные методы лечения включают в себя:
- специальные лечебные упражнения при косолапости;
- массажи;
- мягкое бинтование фланелью;
- гипсование;
- электростимуляцию;
- физиотерапию в виде парафина, грязей, магнитотерапии или ванночек с добавлением хвои.
После лечения для профилактики применяются брейсы — специальная обувь. Также рекомендуется продолжать заниматься ЛФК.
- Операционное вмешательство. Показано при тяжелой степени искривления, когда заболевание поздно выявлено, и стандартная терапия не эффективна. Хирург делает коррекцию сухожилий, мышц, а иногда и костей ноги. После операции стопа фиксируется гипсом. Для полного восстановления назначают массажи, лечебную физкультуру. Кроме того, важно правильно подбирать обувь при косолапости. Она должна быть из качественных материалов, с высоким твердым задником и хорошим супинатором.
Профилактика косолапия
Профилактики врожденного косолапия, которая даст гарантированный результат, не существует. Особенно это касается детей, в чьих семьях есть генетическая предрасположенность к заболеванию. Тем не менее, для снижения риска возникновения дефекта будущая мама должна выполнять ряд несложных правил:
- следить за своим здоровьем, и при малейших признаках инфекции обращаться за помощью к врачу;
- хорошо питаться, чтобы получать все необходимые витамины и минералы;
- избегать стрессов.

После рождения малыша нужно следить за положением ног. Особенно хорошо заметны изменения во время сна, когда ребенок максимально расслаблен. Чтобы предотвратить ортопедические болезни стоп у детей часто используют ортопедические коврики и качественную обувь с твердым задником. Очень важными факторами остаются здоровый образ жизни и правильное питание. После консультации с педиатром можно добавить в рацион витамин Д.
Косолапость — это обратимая деформация практически в 100% случаев. Главное вовремя диагностировать патологию и обратиться за помощью к специалистам. Опытный ортопед из Daily Medical поможет быстро выявить и устранить проблему.
Причины появления косолапости у детей до года, классификация болезни и способы терапии
Косолапость в большинстве случаев бывает врожденной, такой диагноз сегодня врачи ставят примерно 13% новорожденных детей. Причина болезни – неправильное развитие тканей стопы во внутриутробном развитии. Если ребенок в утробе матери лежал в скрюченном состоянии или плод, испытывал сдавливание мышцами матки и пуповиной могут проявиться деформация стопы, что и становится причиной косолапости.
Не исключается наследственная предрасположенность к косолапости, часто в семьях, где отец или мать не может похвастаться стройностью ног, дети также рождаются косолапыми. Некоторые гинекологи считают, что формирование косолапости плода происходит из-за неблагоприятной экологической обстановки, например, воздействия радиоактивных и электромагнитных полей, токсических и химических веществ. Конечно, если ребенку поставили диагноз косолапость, родителям уже не важно, почему это случилось, их больше интересует насколько эффективно косолапость можно вылечить.
Родителям не стоит пытаться самостоятельно диагностировать косолапость новорожденного ребенка, обычно болезнь определяет врач при осмотре в роддоме и советует после выписки из роддома посетить хирурга или детского ортопеда. Откладывать визит к этим специалистам не стоит, старайтесь их посетить сразу после выписки из роддома.
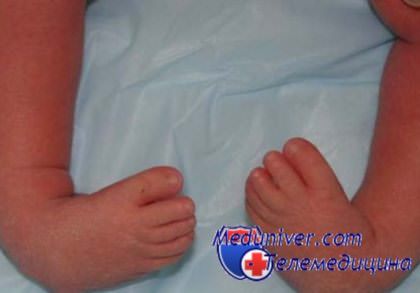
Очень важно начинать лечить деформацию стопы с первых дней рождения, ведь чем ребенок старше, тем больше мышцы становятся менее пластичными. Безоперационный метод лечения начинают уже с недельного возраста. Врач разминает стопу и приводит ее в правильное положение, затем фиксирует стопу “сапожком”. Раньше для этих целей применяли бинтование и наложение гипса, сейчас используются специальные лонгетки. Слепок из полимерного материала изготавливается по ноги манекена, которому должна соответствовать нога ребенка после лечения.
Косолапость – это болезнь, уродующая человека, если своевременно не лечить деформацию стопы у малыша, то с возрастом его походка будет неправильной, носками внутрь, из-за чего будет страдать и координация движений. Такой ребенок трудно вживается в коллектив, повергается постоянным насмешкам сверстников, что приводит к возникновению психологических проблем у ребенка. Некоторые родители проявляют большую беспечность, оставляя без внимания диагноз косолапость и ошибочно считая, что со временем малыш сам научиться ставить ноги прямо.
Лечить у детей косолапость надо от момента заживания пуповины до возраста восьми месяцев, то есть пока малыш не научился ходить. Если консервативные методы лечения не дали результатов, то назначается операционное вмешательство. В России операцию для исправления деформации стопы делают детям, начиная с годовалого возраста. После операцию ногу фиксируют гипсовой повязкой выше колена на три месяца, после снятия повязки проводится курс реабилитации.
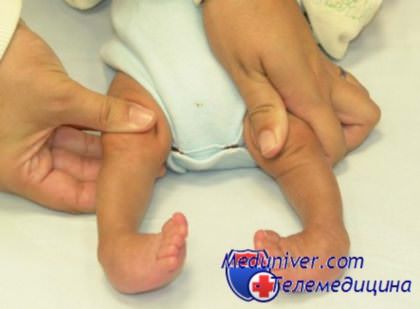
После того, как ноги малыша принимают привычный вид, гипсовые повязки снимают и назначают ребенку курсы массажа, физиотерапии и лечебную физкультуру. После лечения ребенок должен носить специальную ортопедическую обувь, которую надо менять по мере его роста. Нельзя переходить на обычную обувь пока он не начнет ходить в школу. Не следует пренебрегать регулярным посещением врача, так как угроза рецидива сохраняется до окончания периода роста ребенка, независимо от того какое лечение ему проводили.
Чаще всего родителей беспокоит то, когда их малыш начинает ходить косолапо, хоть и деформаций стоп у него не обнаружили. Такое наблюдается при легкой дисплазии тазобедренного сустава, гипертонусе мышц, недоразвитости костей, при легкой форме рахита, при наследственной установке и неправильно подобранной обуви. В этих случаях ребенок ставит стопы неровно или наступает при ходьбе только на цыпочки, так ему удобнее ходить. Все эти проблемы с ходьбой легко решаемые, они не требуют специального лечения. Просто родителям необходимо поработать над тем, чтобы ребенок научился правильно ставить ножки. В этих случаях надо самостоятельно делать массаж ног и гимнастику, направленные на расслабление и развитие группы мышц. Комплекс упражнений и массаж назначает ортопед-хирург. Очень полезно для исправления походки ребенка приобретение массажного коврика, по которому надо ходить с малышом. Рекомендуется также проведение лечебных ванночек и ношение ортопедической обуви.
С возраста 3-4 лет приучайте малыша к спорту. Начинайте ежедневно делать гимнастику, упражнения на вытягивание позвоночника и растяжку опорно-двигательного аппарата. Очень полезно научить ребенка танцам, катанию на велосипеде, плаванию и ходить больше босиком. Занимаясь физическими упражнениями, ребенок вырастает здоровым и начинает правильно ходить, у него формируется красивая осанка.
– Вернуться в оглавление раздела “Профилактика заболеваний”
Гигрома ( Киста синовиальной сумки , Синовиальная киста , Сухожильный ганглий )
Гигрома – это осумкованное опухолевидное образование, наполненное серозно-фибринозной или серозно-слизистой жидкостью. Располагается рядом с суставами или сухожильными влагалищами. Небольшие гигромы обычно не причиняют никаких неудобств, кроме эстетических. При их увеличении или расположении рядом с нервами появляются боли; в некоторых случаях возможно нарушение чувствительности. Патология диагностируется с учетом данных анамнеза и физикального осмотра. Консервативная терапия малоэффективна, рекомендуется хирургическое лечение – удаление гигромы.
МКБ-10

- Причины гигромы
- Патанатомия
- Симптомы гигромы
- Отдельные виды гигром
- Диагностика
- Лечение гигромы
- Консервативное лечение
- Хирургическое лечение
- Цены на лечение
Общие сведения
Гигрома (от греч. hygros – жидкий, oma – опухоль ) – доброкачественная кистозная опухоль, состоящая из плотной стенки, образованной соединительной тканью, и вязкого содержимого. Содержимое по виду напоминает прозрачное или желтоватое желе, а по характеру представляет собой серозную жидкость с примесью слизи или фибрина. Гигромы связаны с суставами или сухожильными влагалищами и располагаются поблизости от них. В зависимости от локализации могут быть либо мягкими, эластичными, либо твердыми, по плотности напоминающими кость или хрящ.
Гигромы составляют примерно 50% от всех доброкачественных опухолей лучезапястного сустава. Прогноз при гигромах благоприятный, однако, риск развития рецидивов достаточно высок по сравнению с другими видами доброкачественных опухолей. У женщин гигромы наблюдаются почти в три раза чаще, чем у мужчин. При этом подавляющая часть случаев их возникновения приходится на молодой возраст – от 20 до 30 лет. У детей и пожилых людей гигромы развиваются достаточно редко.

Причины гигромы
Причины развития патологии до конца не выяснены. В травматологии и ортопедии предполагается, что гигрома возникает под действием нескольких факторов. Установлено, что такие образования чаще появляются у кровных родственников, то есть, имеет место наследственная предрасположенность. Чуть более, чем в 30% случаев, возникновению гигромы предшествует однократная травма. Многие исследователи считают, что существует связь между развитием гигромы и повторной травматизацией или постоянной высокой нагрузкой на сустав или сухожилие.
Теоретически гигрома может появиться в любом месте, где есть соединительная ткань. Однако на практике гигромы обычно возникают в области дистальных отделов конечностей. Первое место по распространенности занимают гигромы на тыльной поверхности лучезапястного сустава. Реже встречаются гигромы на ладонной поверхности лучезапястного сустава, на кисти и пальцах, а также на стопе и голеностопном суставе.
Патанатомия
Широко распространена точка зрения, что гигрома представляет собой обычное выпячивание неизмененной суставной капсулы или сухожильного влагалища с последующим ущемлением перешейка и образованием отдельно расположенного опухолевидного образования. Это не совсем верно.
Гигромы действительно связаны с суставами и сухожильными влагалищами, а их капсула состоит из соединительной ткани. Но есть и различия: клетки капсулы гигромы дегенеративно изменены. Предполагается, что первопричиной развития такой кисты является метаплазия (перерождение) клеток соединительной ткани. При этом возникает два вида клеток: одни (веретенообразные) образуют капсулу, другие (сферические) наполняются жидкостью, которая затем опорожняется в межклеточное пространство.
Именно поэтому консервативное лечение гигромы не обеспечивает желаемого результата, а после операций наблюдается достаточно высокий процент рецидивов. Если в области поражения остается хотя бы небольшой участок дегенеративно измененной ткани, ее клетки начинают размножаться, и болезнь рецидивирует.
Симптомы гигромы
Вначале в области сустава или сухожильного влагалища возникает небольшая локализованная опухоль, как правило, четко заметная под кожей. Обычно гигромы бывают одиночными, но в отдельных случаях наблюдается одновременное или почти одновременное возникновение нескольких гигром. Встречаются как совсем мягкие, эластичные, так и твердые опухолевидные образования. Во всех случаях гигрома четко отграничена. Ее основание плотно связано с подлежащими тканями, а остальные поверхности подвижны и не спаяны с кожей и подкожной клетчаткой. Кожа над гигромой свободно смещается.
При давлении на область гигромы возникает острая боль. В отсутствие давления симптомы могут различаться и зависят от размера опухоли и ее расположения (например, соседства с нервами). Возможны постоянные тупые боли, иррадиирующие боли или боли, появляющиеся только после интенсивной нагрузки. Примерно в 35% случаев гигрома протекает бессимптомно. Достаточно редко, когда гигрома расположена под связкой, она может долгое время оставаться незамеченной. В таких случаях пациенты обращаются к врачу из-за болей и неприятных ощущений при сгибании кисти или попытке обхватить рукой какой-то предмет.
Кожа над гигромой может как оставаться неизмененной, так и грубеть, приобретать красноватый оттенок и шелушиться. После активных движений гигрома может немного увеличиваться, а затем в покое снова уменьшаться. Возможен как медленный, почти незаметный рост, так и быстрое увеличение. Обычно размер опухоли не превышает 3 см, однако в отдельных случаях гигромы достигают 6 см в диаметре. Самостоятельное рассасывание или самопроизвольное вскрытие невозможно. При этом гигромы никогда не перерождаются в рак, прогноз при них благоприятный.
Отдельные виды гигром
Гигромы в области лучезапястного сустава обычно возникают на тыльной стороне, по боковой или передней поверхности, в области тыльной поперечной связки. Как правило, они хорошо заметны под кожей. При расположении под связкой опухолевидное образование иногда становится видимым только при сильном сгибании кисти. Большинство таких гигром протекает бессимптомно и лишь у некоторых пациентов возникает незначительная боль или неприятные ощущения при движениях. Реже гигромы появляются на ладонной поверхности лучезапястного сустава, почти в центре, чуть ближе к лучевой стороне (стороне большого пальца). По консистенции могут быть мягкими или плотноэластичными.
На тыльной стороне пальцев гигромы обычно возникают в основании дистальной фаланги или межфалангового сустава. Кожа над ними натягивается и истончается. Под кожей определяется небольшое плотное, округлое, безболезненное образование. Боли появляются только в отдельных случаях (например, при ушибе).
На ладонной стороне пальцев гигромы образуются из сухожильных влагалищ сгибателей. Они крупнее гигром, расположенных на тыльной стороне, и нередко занимают одну или две фаланги. По мере роста гигрома начинает давить на многочисленные нервные волокна в тканях ладонной поверхности пальца и нервы, расположенные по его боковым поверхностям, поэтому при такой локализации часто наблюдаются сильные боли, по своему характеру напоминающие невралгию. Иногда при пальпации гигромы выявляется флюктуация. Реже гигромы возникают у основания пальцев. В этом отделе они мелкие, величиной с булавочную головку, болезненные при надавливании.
В дистальной (удаленной от центра) части ладони гигромы также возникают из сухожильных влагалищ сгибателей. Они отличаются небольшим размером и высокой плотностью, поэтому при осмотре их иногда путают с хрящевыми или костными образованиями. В покое обычно безболезненны. Боль появляется при попытке крепко обхватить твердый предмет, что может мешать профессиональной деятельности и доставлять неудобства в быту.
На нижней конечности гигромы обычно появляются в области стопы (на тыльной поверхности плюсны или пальцев) или на передне-наружной поверхности голеностопного сустава. Как правило, они безболезненны. Боли и воспаление могут возникать при натирании гигромы обувью. В отдельных случаях болевой синдром появляется из-за давления гигромы на расположенный поблизости нерв.
Диагностика
Обычно диагноз гигрома выставляется на основании анамнеза и характерных клинических проявлений. Для исключения костно-суставной патологии может быть назначена рентгенография. В сомнительных случаях выполняют УЗИ, магнитно-резонансную томографию или пункцию гигромы. Ультразвуковое исследование дает возможность не только увидеть кисту, но и оценить ее структуру (однородная или наполненная жидкостью), определить, есть ли в стенке гигромы кровеносные сосуды и т. д. При подозрении на узловые образования пациента могут направить на магнитно-резонансную томографию. Данное исследование позволяет точно определить структуру стенки опухоли и ее содержимого.
Дифференциальная диагностика гигромы проводится с другими доброкачественными опухолями и опухолевидными образованиями мягких тканей (липомами, атеромами, эпителиальными травматическими кистами и т. д.) с учетом характерного места расположения, консистенции опухоли и жалоб больного. Гигромы в области ладони иногда приходится дифференцировать с костными и хрящевыми опухолями.

Лечение гигромы
Консервативное лечение
Лечением патологии занимаются хирурги и травматологи-ортопеды. В прошлом гигрому пытались лечить раздавливанием или разминанием. Ряд врачей практиковали пункции, иногда – с одновременным введением энзимов или склерозирующих препаратов в полость гигромы. Применялось также физиолечение, лечебные грязи, повязки с различными мазями и пр. Некоторые клиники используют перечисленные методики до сих пор, однако эффективность такой терапии нельзя назвать удовлетворительной.
Хирургическое лечение
Процент рецидивов после консервативного лечения достигает 80-90%, в то время как после оперативного удаления гигромы рецидивируют всего в 8-20% случаев. Исходя из представленной статистики, единственным эффективным методом лечения на сегодняшний день является хирургическая операция. Показания для хирургического лечения:
- Боль при движениях или в покое.
- Ограничение объема движений в суставе.
- Неэстетичный внешний вид.
- Быстрый рост образования.
Особенно рекомендовано хирургическое вмешательство при быстром росте гигромы, поскольку иссечение крупного образования сопряжено с рядом трудностей. Гигромы нередко располагаются рядом с нервами, сосудами и связками. Из-за роста опухоли эти образования начинают смещаться, и ее выделение становится более трудоемким. Иногда хирургическое вмешательство выполняют в амбулаторных условиях. Однако во время операции возможно вскрытие сухожильного влагалища или сустава, поэтому пациентов лучше госпитализировать.
Операция обычно проводится под местным обезболиванием. Конечность обескровливают, накладывая резиновый жгут выше разреза. Обескровливание и введение анестетика в мягкие ткани вокруг гигромы позволяет четче обозначить границу между опухолевидным образованием и здоровыми тканями. При сложной локализации гигромы и образованиях большого размера возможно использование наркоза или проводниковой анестезии. В процессе операции очень важно выделить и иссечь гигрому так, чтобы в области разреза не осталось даже небольших участков измененной ткани. В противном случае гигрома может рецидивировать.
Опухолевидное образование иссекают, уделяя особое внимание его основанию. Внимательно осматривают окружающие ткани, при обнаружении выделяют и удаляют маленькие кисты. Полость промывают, ушивают и дренируют рану резиновым выпускником. На область раны накладывают давящую повязку. Конечность обычно фиксируют гипсовой лонгетой. Иммобилизация особенно показана при больших гигромах в области суставов, а также при гигромах в области пальцев и кисти. Выпускник удаляют через 1-2 суток с момента операции. Швы снимают на 7-10 сутки.
В последние годы наряду с классической хирургической методикой иссечения гигромы многие клиники практикуют ее эндоскопическое удаление. Преимуществами данного способа лечения являются небольшой разрез, меньшая травматизация тканей и более быстрое восстановление после операции.
Гигрома. Что это такое и как ее лечить
Содержание
Суставы часто преподносят неприятные «сюрпризы» в виде отеков, болей, хруста или ограничения подвижности. Например, вчера еще вы легко установили в тренажерном зале собственный рекорд по жиму лежа или с удовольствием играли в пляжный волейбол, а сегодня из-за резкой боли не можете взять в руку маленькую чашку с утренним кофе. Или заметили возле лучезапястного сустава подозрительную шишку, которая особо не беспокоит, но с каждым днем заметно увеличивается в размерах. Что это такое и откуда оно взялось? К какому врачу записаться на консультацию? Как лечить болезнь? Не стоит особо переживать раньше времени, но обязательно нужно записаться на прием к травматологу-ортопеду. Возможно, у вас относительно безопасная гигрома.
Что такое гигрома
Гигрома (синовиальная киста) – это заполненная экссудатом синовиальная сумка сустава, которая увеличилась в размерах и стала похожа на подкожную водянку. Синовиальная сумка (иногда ее называют бурсой от лат. bursa synovialis) – полость, расположенная в области сустава и заполненная синовиальной жидкостью. Она разделяет кости сустава и мягкие ткани, защищает сустав от механических ударов, смягчает трение костей об натянутые мышечные волокна, сухожилия в местах постоянного сгибания и разгибания.
При гигроме синовиальная сумка заполняется лимфоидным инфильтратом, серозным или геморрагическим экссудатом. При этом стенки поверхностных синовиальных сумок (расположенных близко к поверхности кожи) часто уплотняются и утолщаются, могут спаиваться с мягкими тканями.
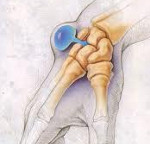
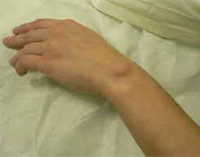
Гигрома может образовываться в области любых суставов, но чаще всего появляется на лучезапястном.
На рисунке представлена гигрома лучезапястного и локтевого сустава:
Симптомы
Сначала гигрома имеет размер крупной горошины (ок. 0,5-1 см), которая постепенно увеличивается в размере. Максимальный диаметр гигромы не превышает 6 см. Причем чем мельче синовиальная киста – тем гуще ее содержимое. В крупных образованиях обычно содержится более жидкий экссудат.
При пальпации под кожей ощущается эластичная капсула, заполненная жидкостью. Если нет спаек с мягкими тканями, то она ограниченно подвижна и смещается при надавливании, как бы уходит в сторону. Исключение составляют случаи, когда стенки синовиальной сумки патологически изменены (утолщены, уплотнены, например, при пролиферативных процессах, гиперкератозе). В этих случаях прощупать содержимое сумки невозможно, она ощущается как плотный комок.
Если синовиальная киста сопровождается воспалительным процессом или достигла больших размеров, то при пальпации появляются болезненные ощущения. Она сдавливает все окружающие мягкие ткани, может защемлять нервные окончания.
Причины образования гигром
Гигромы бывают врожденными и приобретенными. Они могут появляться в любом возрасте у представителей обеих полов (у детей, подростков, женщин и мужчин).
Наиболее вероятными причинами скопления жидкости в синовиальной сумке сустава являются следующие факторы:
- чрезмерная физическая нагрузка, особенно при занятиях в тренажерном зале без разминки
- травмы сустава, рецидивирующие (привычные) вывихи
- выполнение монотонных однообразных движений (например, связанных с профессиональной деятельностью). Это может быть работа наборщика текста на клавиатуре, сборщика или упаковщика на конвейере и др.
- воспалительные, инфекционные болезни, системные, аутоиммунные заболевания, нарушение обменных процессов и любые другие заболевания, поражающие суставы (артрозы различной этиологии)
Иногда причина появления гигромы известна пациенту, например, если «шишка» начала расти после травмы с разрывом сухожилий. А в некоторых случаях установить причину патологии не удается, потому что не было никаких провоцирующих факторов. Поэтому можно с уверенностью сказать, что от гигромы не застрахован никто. Методами профилактики, пусть и не очень надежными, считается защита от травматизма и своевременное лечение любых заболеваний, которые могут вызвать патологию суставов.
Насколько опасна гигрома? Не является ли она опухолью?
Гигрома является новообразованием, но не содержит мутировавших дефектных клеток и не может переродиться в злокачественную опухоль. Но если киста сопровождается воспалительным процессом, то синовиальная сумка может наполняться серозным,
фибринозным или геморрагическим экссудатом. По мере увеличения его количества появляются неприятные ощущения из-за растянувшейся сумки и сдавливания мягких тканей, сосудов и нервов, может начаться процесс венозного застоя и неврологические боли.
Также не стоит забывать о том, что «безобидная гигрома» может оказаться симптомом бурсита или действительно быть опухолевым новообразованием. Поэтому обязательно нужно проконсультироваться у травматолога-ортопеда
Диагностика
Истинную гигрому можно диагностировать по совокупности клинических признаков. Но для исключения абсцесса, периферической аневризмы, опухоли назначают рентген, МРТ, КТ или УЗИ для дифференциальной диагностики и уточнения диагноза.
Нужно ли лечить гигрому
Небольшую синовиальную кисту, которая не беспокоит пациента, лечить не обязательно. Если она вызвана перенапряжением, чрезмерными физическими нагрузками, то просто нужно создать на некоторое время для сустава условия покоя. Для этого используют иммобилизующий ортопедический ортез.
При дискомфорте, умеренных болях рекомендуется консервативное лечение. Ортопед-травматолог обычно назначает физиотерапевтические процедуры, которые улучшают кровообращение и отток лимфы в этой области, способствуют уменьшению воспалительного процесса и регенерации тканей.
При сильных болях, в случаях, когда лечение оказывается неэффективным и киста продолжает увеличиваться в размерах, назначают оперативное лечение. Существует несколько методов:
- аспирация – удаление содержимого гигромы через прокол и синовиальной оболочке
- хирургическое иссечение – открытая полостная операция
- удаление гигромы лазером
Удалить гигрому несложно, но существует риск рецидива. Поэтому сначала нужно найти причину скопления жидкости, чтобы киста не выросла через некоторое время вновь. Если же гигрома содержит гнойный экссудат, то обязательно нужно санировать полость и поставить дренаж, делать промывание. В любом случае необходимо обязательно обратиться к врачу, а не лечиться сомнительными народными методами или ждать, пока «пройдет само».
Гигрома стопы: лечение и удаление

- Лечение гигромы стопы
- Удаление гигромы на ноге
Гигрома стопы преимущественно образуется в области голеностопного сустава или на внешней стороне фаланг. Само по себе образование безопасно, не дает серьезных осложнений. Однако крупная гигрома мешает ношению обуви и нормальной ходьбе, сдавливает нервы и сосуды, давая неврологическую симптоматику.
Гигрома на ноге имеет несколько синонимов: узелок, ганглий, опухоль. Необходимо четко понимать, что это доброкачественное образование, которое никогда не перерастает в злокачественную опухоль. Чаще в данной области формируются единичные узелки, содержащие жидкий секрет.
Капсула гигромы стопы имеет плотную эластичную стенку, спаяна с окружающими тканям, однако кожа свободно смещается над узелком. В результате различных провоцирующих факторов происходит метаплазия суставной капсулы и формируется гигрома, наполненная жидким секретом.
Предрасполагающие факторы развития гигромы на ноге:
- Генетическая предрасположенность.
- Ношение неудобной обуви.
- Частые травмы и вывихи стопы.
- Чрезмерные физические нагрузки, например, при занятии спортом.
- Хронические бурситы и тендовагиниты.
- Другие заболевания суставов.
Растет гигрома стопы довольно медленно и длительное время не приносит дискомфорта. Постепенно с ростом узелка появляется дискомфорт при ходьбе после длительной нагрузки, затем боль сохраняется и в покое. Могут появляться парестезии в ноге и похолодание стоп.
Лечение гигромы стопы

Гигрома стопы лечится хирургом, ортопедом или травматологом. При незначительных, маленьких узелках пациента динамически наблюдают, проводя консервативную терапию. Для этого назначают различные аппликации, ультразвуковое лечение, электрофорез. Проводят пункции с аспирацией секрета и инъекциями кортикостероидов. При необходимости в сустав вводят антибактериальные препараты.
Голеностопный сустав и стопу рекомендуют разгружать, поэтому на время проводят иммобилизацию конечности, подбирают ортопедическую обувь. Консервативная терапия эффективна на ранних стадиях, однако статистика показывает, что частота рецидивов при данном лечении огромна. Именно поэтому врачи рекомендуют хирургическое лечение гигромы стопы.
Удаление гигромы на ноге
Показания к удалению гигромы на ноге:
- стойкий болевой синдром;
- значительное ограничение движения в стопе;
- косметический дефект;
- стремительный рост гигромы;
- воспаление или нагноение узелка.
Современная медицина предлагает малоинвазивные методики, которые дают хороший и стойкий результат, без рецидивов (вероятность развития рецидива составляет 5 %). Эндоскопические методики имеют ряд преимуществ:
- не разрушают здоровые ткани;
- малокровны;
- практически нет косметического дефекта;
- минимальное количество возможных осложнений;
- минимальный реабилитационный период.
Удаляется гигрома в амбулаторных условиях, вмешательство не требует общего наркоза. Особенность анатомического строения стопы требует высокой квалификации хирурга. Малоинвазивные операции проводятся в условиях хорошо оснащенной операционной под контролем высокоточного оборудования.
Сама по себе гигрома не опасна, однако может происходить повреждение стенки узелка и истечение секрета. Раньше использовался подобный метод лечения — раздавливание гигромы, но клиническая практика доказала, что впоследствии на месте одного узелка появляются несколько.
Также может развиться воспалительный процесс в гигроме, присоединиться нагноение и инфекция. Именно поэтому лечение должен осуществлять грамотный хирург, который примет решение относительно оперативного вмешательства, его вида, объема.
Почему Вам стоит прийти именно к нам?
- Клиника оснащена современным лечебно-диагностическим оборудованием, позволяющим в кратчайшие сроки провести обследование и удаление гигромы стопы.
- Ортопедия стопы является приоритетным направлением нашей клиники.
- Предпочтения отдаются малоинвазивным техникам.
- Мы возвращаем нашим пациентам радость движения.


