Признаки варусной деформация и как лечить искривление стопы у детей
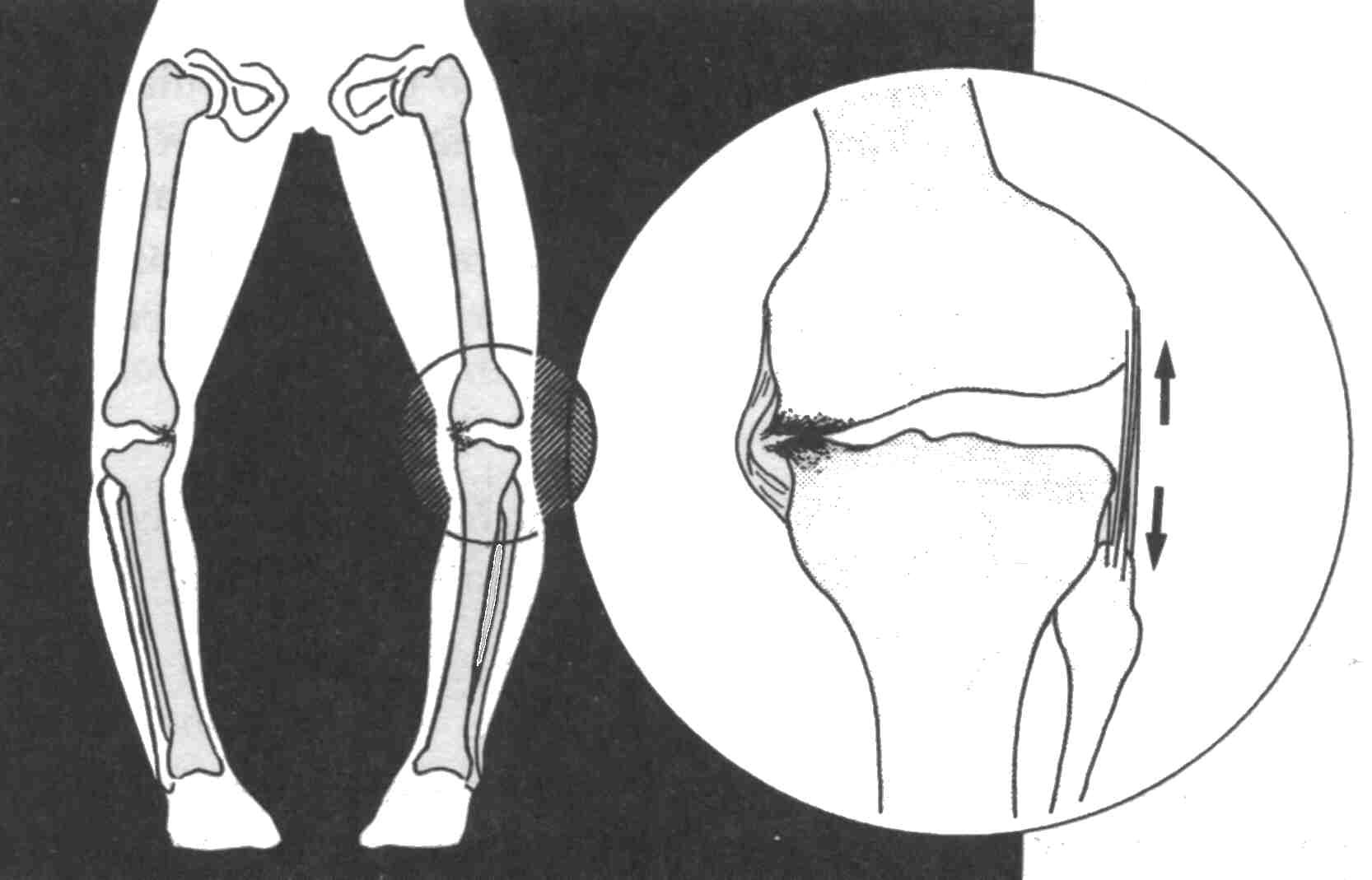
Это искривление ног определяется у стоящего с плотно сжатыми стопами ребёнка, если его колени отклонены кнаружи и между ними имеется промежуток, по величине которого можно судить о величине деформации, основной причиной О-образных ног является рахит.
Однако, этот дефект может быть и у практически здоровых детей, которым разрешили стоять и ходить слишком рано, то есть Тогда, когда тяжесть тела представляла ещё чрезмерную нагрузку для слишком податливых костей ребёнка особенно страдают дети полные и тяжёлые.
Для профилактики рахита и, особенно, его осложнений необходимо как можно чаще гулять с малышом на свежем воздухе, делать ему массаж, заниматься гимнастикой, не стоит ставить ребёнка на ножки, дождитесь, пока он сделает это самостоятельно, не стоит помещать ребёнка в манеж и в тому подобные устройства, ограничивающие его подвижность и позволяющие стоять подолгу.
Ребёнок обязательно должен ползать на четвереньках и ползать как можно дольше, потому что только этим способом он приобретает нужную выносливость мышц и устойчивость скелета, необходимые в дальнейшем для вертикальной позы. При варусной деформации происходит неравномерное развитие коленного сустава, увеличение наружного мыщелка бедренной кости и уменьшение внутреннего приводит к сдавливанию внутреннего мениска, суставная щель становится шире с наружной стороны и уже с внутренней, растягиваются связки, укрепляющие коленный сустав, особенно с наружной стороны. Кости голени часто искривлены выпуклостью кнаружи, в тяжёлых случаях происходит ротация (поворот) бедра кнаружи, а голени (её нижней трети) кнутри, стопы приобретают плосковарусную установку: пятки отклонены вовнутрь, передние отделы стоп- тоже, развивается косолапость, ребёнок не разгибает полностью колени, что заметно, если посмотреть на него сбоку.
Лечить О-образное искривление ног надо обязательно, так как в запущенных случаях нарушается походка, ребёнок часто падает, быстро устаёт, страдает позвоночник, появляются (по закону компенсации) различные нарушения осанки, возможен сколиоз. Лечение длительное и настойчивое под контролем врача-ортопеда, может в значительной степени уменьшить деформацию костей и суставов, нормализовать тонус мышц и в конечном счёте привести к полному излечению.
Детский организм очень пластичен, всё в нём растёт и изменяется, поэтому консервативный метод лечения особенно эффективен, в этот метод обязательно входит (в лёгких случаях является основой) массаж и лечебная гимнастика. Ортопедическая обувь подбирается с учётом рекомендаций врача, она должна быть новой, не разношенной, с жёстким задником, хорошо фиксировать голеностопный сустав, применяется скошенный кнутри каблук или ортопедические стельки, сделанные по индивидуальному заказу. Дома не следует носить мягкие шлёпанцы и войлочные тапки, лучше ходить босиком, давая возможность развиваться мелким мышцам стопы. В тяжёлых случаях применяют корригирующие укладки во время сна и ношение специальной обуви постоянно, всем детям необходимо делать специальный массаж и заниматься с ними лечебной гимнастикой.
Лечебная гимнастика и массаж- наиболее физиологические способы исправления костномышечных деформаций, позволяющие учитывать индивидуальные особенности ребёнка, его физическое и умственное развитие, в то же время оказывающие общее оздоравливающее воздействие на весь организм, это тот редкий случай, когда лечение не имеет побочных эффектов, надо только проконсультироваться со специалистом по лечебной физкультуре и внимательно наблюдать за ребёнком. Массаж проводится курсами по 12-20 процедур ежедневно или через день, с перерывами между курсами две-четыре недели, интенсивность воздействия постепенно возрастает к середине курса, массаж необходимо сочетать с упражнениями для исправления порочного положения стопы. Исходное положение- ребёнок лежит на животе, под голеностопными суставами- небольшой валик- массаж спины- поглаживание по всей спине от поясницы вверх к шее и в стороны к подмышкам, растирание (кончиками пальцев, тыльной поверхностью согнутых пальцев, пиление), разминание, снова поглаживание, поглаживание проводится несколько раз после каждого приёма, в начале и в конце, кроме этого, поглаживанием всего тела начинается и заканчивается сеанс массажа. Пояснично-крестцовая область- поглаживание, энергичное растирание, разминание, поглаживание от позвоночника вниз и в стороны. Ягодичная область- поглаживание в круговом или X-образном направлении, интенсивное растирание гребешками согнутых пальцев, энергичное разминание, тонизирующие ударные приёмы (поколачивание, похлопывание, рубление), поглаживание. Задняя поверхность бедра- поглаживание, мягкое растирание, мягкое разминание по типу валяния, поглаживание, при тугоподвижности в коленном суставе применяется большее количество поглаживаний, потряхивание мышц бедра и голени (задних поверхностей), вибрация. Голень (задняя поверхность)- щадящий массаж- поглаживание, лёгкое растирание, разминание (валяние), потряхивание, поглаживание по внутренней части икроножной мышцы, наружная часть массируется более энергично, ахиллово сухожилие не массируется. Область коленного сустава (коррекция)- поглаживание боковых поверхностей сустава, их растирание, надавливание на наружную поверхность (наружный мыщелок), для коррекции бедра и голени применяется ритмичное надавливание по наружной стороне ноги. Исходное положение- ребёнок лежит на спине (валик под коленями)- передняя поверхность бедра- поглаживание в направлении от колена вверх и кнаружи, интенсивное растирание и разминание, тонизирующие ударные приёмы, поглаживание. переднебоковая поверхность голени- поглаживание от стопы вверх до наружной стороны колена, энергичное растирание и разминание, поглаживание, для коррекции повторить ритмичное надавливание по наружной поверхности бедра и голени. Область коленного сустава- поглаживание по контуру большими пальцами, растирание, разминание в виде сдвигания коленной чашечки в продольном и поперечном направлении, коррекция- надавливание на наружный мыщелок бедра. Стопа- поглаживание на тыльной поверхности от пальцев к голеностопному суставу, растирание поперечное или граблеобразное, поглаживание и растирание вокруг лодыжек, особенно интенсивно вокруг наружной, растирание и разминание наружного края стопы, растягивание внутреннего края, поглаживание. Во время массажа и следующих за ним упражнений для стоп необходимо следить за тем, чтобы коленные чашечки на обеих ногах смотрели строго вверх, это положение ног старайтесь соблюдать по возможности чаще, особенно во время сна на спине, полезно класть в ножной конец кроватки плотный валик или что-нибудь, создающее упор для стоп, если малыш спит на животе, то стопы должны свисать с края кровати.
Малыш, страдающий искривлением ног, не должен ходить или стоять подолгу, с учётом этого подбираются игры и занятия. Очень полезно ползание, постарайтесь сохранить этот навык подольше, ребёнок, передвигаясь на четвереньках, не нагружает ноги и в то же время тренирует мышцы практически всего тела, некоторые дети передвигаются, опираясь только на ладони и стопы- по-медвежьи, это тоже неплохо. У сидящего ребёнка контролируйте положение колен- они должны занимать строго соединённое положение, хороша для игр поза сидения между стоп. Полезно научить малыша кататься на велосипеде, если есть возможность, купите своему сынишке или дочурке трёхколёсный велосипед и позвольте кататься на нём не только во время прогулок, но и дома. Незаслуженно забыты педальные машинки, которые также подолгу занимают ребёнка и в то же время укрепляют (без осевой нагрузки) мышцы ног, развивают координацию движений и творческое воображение. Плавание необходимо всем детям для гармоничного развития, но особенно в нём нуждаются дети с заболеваниями костномышечной системы, вода, мягко воздействуя на тело, снимает излишнее мышечное напряжение, успокаивает нервную систему, движения совершаются легче, но в большем объёме. Плавание развивает и укрепляет мышцы всего тела, благотворно влияет на обменные процессы в организме, тренирует дыхательную и сердечно-сосудистую системы, усиливает иммунитет.
Особенно полезно (для детей с О-образным искривлением ног) плавание на спине, важно, чтобы ноги ребёнка не совершали движений, как при плавании брассом, а были вытянуты и работали преимущественно стопами. Если нет возможности ходить в бассейн, то можно заниматься с малышом в ванне с тёплой (не горячей) водой, в ванне, конечно, двух-трёхлетний ребёнок плавать не сможет, зато ему будет легче выполнять упражнения лечебной гимнастики. Сгибание стоп в голеностопных суставах, ребёнок сидит, опираясь сзади руками, ноги выпрямлены, коленные чашечки смотрят строго вверх, стопы параллельны, он сгибает стопы сначала одной ногой, затем другой, обеими попеременно, нужно помогать малышу, акцентируя сгибание в тыльную сторону. Вращение стоп кнаружи- исходное положение прежнее- ребёнок вращает стопами, сначала каждой стопой по отдельности, затем обеими одновременно кнаружи. Поднимание прямых ног, ребёнок лежит на спине- поднимает выпрямленные ноги поочерёдно или обе одновременно, стараясь дотянуться до вашей ладони или игрушки. Велосипед, малыш лежит на спине, поднимает ноги вверх и поочерёдно сгибает и разгибает их, имитируя езду на велосипеде, во время выполнения упражнения 3 и 4 необходимо следить за правильным положением ног, не допуская разворота колен кнаружи, а стоп кнутри. Поза- сидя между пяток, первый вариант- ребёнок стоит на коленях, стопы разведены носками врозь, опускается и садится между пяток, второй вариант- малыш стоит на четвереньках, покачивается вперёд-назад, затем садится между пяток, такая поза очень полезна детям с О-образным искривлением ног, почаще усаживайте ребёнка таким образом, предлагая разнообразные игры и занятия. Во время ходьбы и стояния необходимо следить за положением стоп: они должны быть параллельны друг другу, для профилактики и лечения косолапости можно использовать ходьбу по дорожке-ёлочке, нарисуйте на полу мелом или на бумаге яркими красками ёлочку длиной 1-2 метра, с веточками под углом 15-30 градусов, предложите малышу пройти по такой дорожке, наступая на каждую веточку, разворачивая кнаружи стопы, летом можно такую дорожку нарисовать на песке, выложить из дощечек или кирпичей, и пусть ребёнок ходит по ней несколько раз в день.
Постепенно, благодаря вашей настойчивости и терпению, вырабатывается правильная установка стоп, нормализуется походка, исправляется искривление ног.
Лечение варусной деформации нижних конечностей
Оглавление
- Что такое варусные деформации?
- Виды и степени деформации
- Причины и симптомы деформаций
- Диагностика
- Как проводится лечение варусной деформации нижних конечностей?
- Преимущества обращения в МЕДСИ
Варусная деформация нижних конечностей является достаточно опасной патологией. Чаще всего она встречается у малышей дошкольного возраста и требует обязательного лечения. В противном случае повреждениям будет подвергаться не только измененная стопа, но и голень, и бедро.
Сегодня существуют эффективные методы лечения варусной деформации у детей и взрослых. Необходимо лишь своевременно обратиться к опытным специалистам. Они подберут необходимую технику для проведения терапии на различных стадиях развития дефекта.
Что такое варусные деформации?
Данная патология аппарата характеризуется искривлением сводов стопы и ее оси. Стопа разворачивается во внутреннюю сторону. Это приводит к неравномерному распределению нагрузки при ходьбе и при статичном положении тела. В отличие от врожденной косолапости, дефект может возникать как в первые годы жизни ребенка, так и у взрослых людей под действием различных агрессивных факторов.
Лечение варусной деформации нижних конечностей нужно проводить как можно раньше. В противном случае будут изменяться и голени, они приобретут форму. Страдают при такой патологии и коленные суставы. Они развиваются неравномерно по отношению друг к другу. Таким образом, дефект вносит изменения во всю хрящевую и костную структуру нижних конечностей.
Лечение варусной деформации стопы и голени у детей и взрослых особенно актуально по причине таких возможных последствий, как:
- выраженная отечность конечностей
- развитие мышечной дистрофии
- застой крови в ногах
- варикозное расширение вен
- частое растяжение связок
- защемление нервных окончаний
При патологии пятка человека постоянно располагается неправильно, что может провоцировать нарушение походки. В некоторых случаях на фоне нарушения развивается остеоартроз – заболевание, которое приводит к постепенному разрушению хрящей и костей.
На фоне врожденной или приобретенной в первые годы жизни деформации могут возникнуть задержки в умственном и психическом развитии. Это обусловлено тем, что биологически активные точки на стопе не получают нужной нагрузки. Дети могут столкнуться с трудностями общения со сверстниками, так как они лишены возможностей в подвижных играх. Все это приводит к серьезным последствиям!
Виды и степени деформации
Перед началом лечения варусной деформации стопы обязательно определяются ее вид и степень.
В зависимости от причины патологии выделяют следующие ее типы:
- Статическая. Этот тип обычно возникает при нарушениях осанки, когда нагрузка распределяется неправильно
- Структурная. Такой дефект является результатом неправильного положения таранной кости (формирующей нижнюю часть голеностопного сустава)
- Рахитическая. Такая деформация возникает по причине рахита
- Компенсаторная. Стопа искривляется по причине врожденных нарушений в голеностопном сочленении, деформации большеберцовой кости или укорочения ахиллового сухожилия
- Паралитическая. Патология является следствием таких тяжелых заболеваний, как полиомиелит или энцефалит
- Спастическая. Болезнь развивается как следствие мышечных спазмов и становится причиной не только искривления ступни, но и укорочения конечности
- Травматическая. Дефект является следствием перенесенных разрывов связок, вывихов и иных травм
- Гиперкоррекционная. Деформация возникает при неправильном лечении иных заболеваний стопы
Различают и несколько степеней патологии:
- Легкая. На этой стадии деформация практически незаметна, так как угол наклона пятки не превышает 15 градусов и не визуализируется. Такую патологию невозможно выявить даже очень внимательным мамам детей. Именно поэтому следует регулярно проходить обследование у . Он сразу же заподозрит нарушение и назначит рентгеновское обследование для уточнения диагноза
- Средняя. На этой стадии уже можно заметить нарушения, так как стопа деформируется все больше, развиваются патологические изменения медленно, поэтому заметить их (особенно у детей) все также сложно. Тем не менее, ребенок, как и взрослый, начинает испытывать неприятные симптомы, например, боли при длительном стоянии. Визуально заметными становятся отклонения при ходьбе. Если посмотреть на подошву обуви пациента, можно заметить повышенную стираемость с внешней стороны
- Тяжелая. При такой деформации уже заметны все изменения. Ноги становятся искривленными, зачастую колени просто невозможно свести, так как между ними образуется пространство. Пациенты жалуются на сильную боль
Причины и симптомы деформаций
К основным причинам патологии относят:
- Наследственный фактор
- Врожденные изменения
- Родовые травмы
- Эндокринные заболевания
- Избыточный вес ребенка
- Травмы нижних конечностей в раннем возрасте
- Ослабленный иммунитет
- Рахит вследствие недостатка витамина D
- Неправильный подбор обуви
Важно! До 2 лет диагноз «Варусная деформация стопы» не ставится и лечение не проводится. Это обусловлено тем, что у малышей небольшие отклонения считаются нормой. При формировании суставов и костей они естественным образом устраняются. Терапия назначается после постановки диагноза уже в 2 года и после. Чтобы не пропустить момент, когда норма превратилась в патологию, нужно тщательно следить за ребенком.
О нарушениях у детей обычно свидетельствуют:
- неуверенность походки и неловкие прыжки
- постоянные падения
- трудности при беге и активных играх
- невозможность полностью выпрямить колени
Взрослые могут сталкиваться с проблемами, связанными с:
- неодинаковым положением коленных суставов на разных ногах
- смещением бедра в сторону
- визуально заметными отклонениями наружу средней части голени
- неровной походкой
- косолапостью
- быстрым истиранием обуви с внешнего края
Диагностика
Выявление патологии всегда начинается с простого осмотра. Опытный ортопед способен выявить изменения уже на ранних стадиях.
Для постановки точного диагноза назначаются:
- Рентгенологическое обследование. Такая диагностика позволяет получить снимки стоп в 3 проекциях и сделать выводы о наличии патологии, ее виде и стадии. Также врач сможет определить степень вовлеченности в дефект окружающих мягких тканей
- КТ и МРТ. Эти исследования являются еще более информативными. Благодаря полученным снимкам врач может делать выводы о степени отклонения всех суставов и костей от нормы. Также специалистам доступны сведения о состоянии связок, суставов и мышц. В рамках обследования можно подтвердить или исключить целый ряд заболеваний стоп
Как проводится лечение варусной деформации нижних конечностей?
Методика подбирается индивидуально. При подборе оптимальных способов и схем терапии учитываются:
- степень заболевания
- возраст пациента
- общее состояние
- сопутствующие заболевания
В некоторых случаях ограничиваются профилактическими мерами.
Они подразумевают проведение:
- массажа стоп
- ношения ортопедической обуви
- физиотерапии
- занятий ЛФК
В запущенных случаях зачастую не обойтись без оперативного вмешательства.
Устраняется деформация при помощи остеотомии. При таком вмешательстве выполняются разрезы в костях и устанавливается аппарат Илизарова, который подбирается индивидуально под пациента. Процесс лечения варусных голеней у детей и взрослых является достаточно длительным.
Преимущества обращения в МЕДСИ
- Наличие современного оборудования для диагностики. Благодаря ему комплексное обследование проводится в кратчайшие сроки и позволяет получить точные данные о состоянии сустава
- Опытные врачи. Наши ортопеды обладают всеми необходимыми знаниями и навыками, постоянно их совершенствуя, внедряют новые методики коррекции различных патологий
- Индивидуальный подбор методики лечения варусной деформации стопы и коленного сустава
- Отсутствие очередей. Благодаря этому вам не придется долго ждать и терять время
- Современные операционные и стационар. Они оснащены всем необходимым. В операционных имеется оборудование экспертного класса. Врачами используются специализированные инструменты. В палатах есть необходимая мебель и техника для обеспечения комфорта больных. Пациенты окружаются круглосуточным вниманием персонала
- Возможность для комплексной реабилитации. Восстановление обеспечивается по современным методикам и программам
Если вы планируете лечение варусного искривления стопы и голени у ребенка или взрослого, хотите уточнить стоимость и другие особенности терапии, позвоните .
Исправление варусной деформации нижних конечностей, голеней
О-образная кривизна (варусная деформация) – самый частый повод для косметической ортопедической коррекции формы ног (примерно в 15-20 раз чаще, чем Х-образное искривление).
Классификация формы ног (Артемьев А.А., 2001 г.):
- Идеальные ноги;
- Истинная О-образная кривизна (варусная деформация);
- Ложная кривизна;
- Истинная Х-образная кривизна (вальгусная деформация);
Ниже – видео о том, как исправить кривые ноги
Что такое О-образная кривизна
Пользуясь классификацией, легко самостоятельно определить, какая у Вас форма ног и решить, нужно что-то менять или нет.
- Идеальные ноги. Смыкаются колени, икры и стопы, между ними – три промежутка.
- Истинная О-образная кривизна (варусная деформация). Не смыкаются коленные суставы при сомкнутых стопах, образуется веретенообразный дефект внутреннего контура от промежности до стоп.
- Ложная кривизна. Связана с особенностями распределения мягких тканей на голени. При ложной кривизне колени и стопы смыкаются, и икры – нет. В результате от коленей до лодыжек образуется дефект мягких тканей, и создается впечатление худых и кривых ног.
- Истинная Х-образная кривизна (вальгусная деформация) – смыкаются колени, не смыкаются стопы.
Очень важно, что своевременная коррекция деформации голеней позволяет не только добиться очень хорошего эстетического результата, но и предотвращает развитие заболеваний коленных суставов в зрелом и пожилом возрасте. Неправильное распределение нагрузок при варусной деформации приводит к неравномерному и преждевременному «износу» коленных суставов.
Поэтому своевременное исправление кривизны ног – это мера профилактики артроза коленных суставов.
Три варианта коррекции формы ног
Вы можете не сомневаться в том, что мы сделаем идеальные ноги практически в любом случае (см. фото. ). Дело в том, сколько времени займет этот процесс. Мы предлагаем три способа исправления варусной деформации ног:
- Коррекция по Илизарову (см. подробнее ниже);
- Экспресс-метода;
- Усовершенствованный экспресс-метод.
Экспресс-методы предполагают фиксацию штифтом, что значительно сокращает сроки реабилитации – фактически можно приступить к активной реабилитации уже через 19 дней после операции (подробнее. )
Если Вы считаете, что у Вас ложная кривизна – смотрите здесь.
Принципы коррекции формы ног аппаратом Илизарова
О-образная кривизна – самый частый повод для косметической ортопедической коррекции формы ног (примерно в 15-20 раз чаще, чем Х-образное искривление).
Общий принцип коррекции формы ног – пересечение кости в области деформации и сращение в правильном положении.
Для выполнения остеотомии вовсе не обязательно делать большой разрез кожи. Достаточно небольшого (5 мм) прокола и наложения одного шва. При эстетически благоприятном распределении мягких тканей на голени отличного результата можно добиться, не пересекая кость полностью, а лишь надламывая её с одной стороны. Это позволяет рассчитывать на сокращение сроков лечения на 5-15%.
После пересечения кости (остеотомии) необходимо вывести ось конечности в правильное положение и зафиксировать в этом положении до сращения.
Х-образная деформация исправляется таким же образом, только направление смещения костных фрагментов прямо противоположное.
Идеальным устройством для выведения оси конечности в правильное положение и фиксации является аппарат Илизарова. К сожалению, далеко не все представляют возможности этого метода. Максимальный опыт применения аппарата Илизарова накоплен в России. С целью эстетической коррекции формы ног мы применяем этот метод с 1996 года. За это время выполнили более 1,5 тыс. коррекций и удлинений бедра и голени при самых различных состояниях – разной длине ног, неправильном сращении переломов и, конечно же, при увеличении роста и косметической коррекции формы.
Аппарат Илизарова позволяет:
- исправлять угловую деформацию;
- производить медиализацию;
- устранять ротационные смещения;
- убирать выступающую головку малоберцовой кости;
- удлинять конечность.
Более упрощенные конструкции с незамкнутым контуром имеют ограниченные возможности. При этом аппарат Илизарова без всяких проблем закрывается брюками и весит всего 900 граммов.
Угловая коррекция
Угловая коррекция – самый простой способ исправления формы ног. По желанию пациента с помощью аппарата Илизарова можно исправить любую кривизну, независимо от вида и степени выраженности.
Необходимым условием получения отличного результата путем выполнения одной только угловой коррекции является эстетически благоприятное распределение мягких тканей на голени – когда икроножные мышцы располагаются по внутренней поверхности голеней. Причина такого состояния заключается в особенностях прикрепления головки икроножной мышцы, а не в том, мышцы не «накачаны». Физические упражнения в данном случае не приведут к успеху.
При исправлении варусной деформации можно одновременно выполнить медиализацию, которая позволит значительно улучшить эстетический эффект.
Медиализация большеберцовой кости
Медиализация – это смещение кнутри периферического (нижнего) фрагмента большеберцовой кости после выполнения остеотомии. В современных спице-стержневых аппаратах эта процедура выполняется по желанию пациента практически безболезненно и постепенно путем подкручивания стержней в процессе исправления кривизны.
По желанию пациентов угловая коррекция дополняется медиализацией почти в 60% случаев и значительно улучшает эстетический эффект.
Ротация
Ротационное смещение обусловлено установкой конечности в положении смещения вокруг продольной оси.
Этот вид деформации встречается в 2-3% случаев, бывает односторонним (асимметричным) или двусторонним. Коррекция ротации производится при значительной выраженности или при асимметрии на разных ногах.
Низведение выступающей головки малоберцовой кости
Выступающая головка малоберцовой кости в сочетании с варусной деформацией встречается не более чем в 1% случаев.
Низведение головки малоберцовой кости предполагает удлинение голеней на величину 1-2 см, что значительно усиливает косметический эффект.
Удлинение
Удлинение конечностей основано на открытии Г.А.Илизарова – на растяжение биологические ткани отвечают регенерацией. Достигается это путем увеличения расстояния между кольцами аппарата, что влечет за собой увеличение расстояния между костными фрагментами и, соответственно, растяжение тканей.
Удлинение на небольшую величину (2-4 см) с целью оптимизации пропорций значительно улучшает эстетический эффект при коррекции искривления ног, полностью меняет самооценку человека, а зачастую – и его образ жизни. Молодой человек на фото рассказал о том, как достиг намеченной цели, в своем дневнике.
Способы сокращения сроков лечения и реабилитации при исправлении кривизны ног
Средний срок от операции до снятия аппаратов – 3 месяца. В случае удлинения голени нужно добавлять примерно 1 месяц на каждый сантиметр удлинения. Указанный срок предполагает постепенное увеличение нагрузок и активности в процессе фиксации и возможность полностью нагружать ноги и свободно без ограничений ходить сразу же после снятия аппаратов. Можно снять аппараты раньше, например, через 50-60 дней. Однако после этого придется резко ограничить нагрузки (вплоть до ходьбы с костылями) еще на те же полтора месяца до наступления окончательного сращения.
Существуют следующие способы уменьшить сроки лечения:
- постепенное увеличение нагрузок на ноги (под контролем врача) сокращает сроки фиксации аппаратами Илизарова на 5-10%;
- неполная остеотомия сокращает срок фиксации на 5-15%.
Альтернативные способы коррекции (без аппарата Илизарова)
- остеотомия с фиксацией пластиной позволяет исправить искривление ног без аппаратов Илизарова;
- остеотомия с выведением ног аппаратами в правильное положение с последующим переходом на фиксацию стержнем позволяет снять аппараты примерно через месяц после операции и сразу приступить к реабилитации.
Особенности реабилитации
Реабилитация – это восстановление после временных ограничений функции. После операции восстановление двигательной активности должно проходить постепенно и строго в соответствии с рекомендациями врача.
Постепенное расширение режима активности облегчается при использовании специальных средств опоры и передвижения.
Дополнительная информация и часто задаваемые вопросы
На этапе принятия решения и в процессе коррекции часто возникают дополнительные вопросы. Ответы на все перечисленные ниже вопросы – на отдельной странице. Здесь Вы можете узнать, какое обследование необходимо перед операцией, как правильно делать фото для заочной консультации и многое другое.
— Помогут ли упражнения для того, чтобы исправить истинную кривизну ног?
— Нет, не помогут. Причина — деформация кости, которая является причиной такой формы ног.
— Помогут ли упражнения в тех случаях, когда имеется ложная кривизна ног?
— Нет, не помогут. Ложная кривизна ног связана с распределением мягких тканей. Многие считают, что имеется дефицит мягких тканей, мышца не «накачана». На самом деле объем мышц у всех людей, как правило, пропорционален объему голени. Но у некоторых икроножная мышца располагается по внутренней поверхности, она хорошо видна, и это красиво. У других людей кажется, что объем икроножных мышц маленький. На самом деле объем достаточный, но эти мышцы смещены кзади. Упражнения увеличат их объем, но это не уменьшит дефицит внутреннего контура, который собственно, и создает впечатление ложной кривизны ног.
— У ребенка ножки кривые, что делать?
— Если ребенок в возрасте от 0 до 8 лет, то форма меняется в этом возрасте. Нужно просто наблюдаться. Если это вызывает серьезное беспокойств, и кривизна выраженная, то нужно обратиться к детскому ортопеду с целью выявления различных заболеваний, которые могут вызвать деформацию ножек. Эффективность массажа, упражнений и других консервативных методов в таком возрасте сильно преувеличена. Если деформация является следствием заболеваний, например, болезнь Блаунта, то операцию нужно делать не откладывая. Если же кривизна ног является особенностью строения, то лучше дождаться закрытия ростковых зон. Это обычно происходит в возрасте 14-18 лет. Это оптимальный возраст для исправления т.н. идиопатической варусной или вальгусной деформации.
— Влияет ли деформация голени на положение стопы?
— Да, влияет. Как правило, это взаимосвязанные процессы. Родители обращают внимание больше на положение стопы, так как возникают проблемы с подбором обуви. На самом деле в таких случаях нужно обследовать ребенка целиком. Нужно оценить форму всей нижней конечности. В 90% случаев деформации стопы при внимательном обследовании будет обнаружена деформация коленных с уставов, разная длина ног и многое другое. Причем коррекцию нужно начинать сверху вниз — сначала бедра, потом голени, и лишь потом стопы.
Если Вы хотите изучить проблему более подробно, рекомендуем обратиться вот к этой книге:

Если Вас заинтересовала рассматриваемая проблема, и Вы хотите получить дополнительную информацию или профессиональную консультацию, звоните по телефону +7 909 641-36-41
Вальгусная и варусная деформации стоп
Оглавление:
Даже незначительная деформация стопы может со временем привести к серьезным заболеваниям позвоночника, суставного аппарата и других структур опорно-двигательной системы. В своей практике врачи-ортопеды чаще всего сталкиваются с вальгусной и варусной деформацией стоп, которые могут возникать как у детей, так и во взрослом возрасте.
Обе формы искривления стоп сопровождаются поражением суставных и костных тканей. Своевременное обращение к специалисту, позволяет исправить патологические процессы консервативными способами без хирургического вмешательства.

Если же пациент обращается к врачу, когда деформация уже сильно выражена и необратима, единственный способ устранить искривление – операция. Специалисты медицинского центра «ГарантКлиник» помогут справиться с вальгусной и варусной деформацией стоп любой степени выраженности.
Что такое вальгусная деформация стопы?
Вальгусная деформация стопы – это патологическое искривление плюсне-фалангового сустава первого пальца, которое приводит к дальнейшей деформации других пальцев ноги. Головка плюсневой кости при этом сильно отклоняется, а в области боковой поверхности стопы возле большого пальца формируется выпирающая шишка.
Такой нарост, без своевременного лечения, может сопровождаться болью и воспалением окружающих тканей, вызывает быструю утомляемость ног, нарушает походку и провоцирует тяжелые искривления позвоночника.
Причины вальгусной деформации стопы
Врачи выделяют несколько возможных причин развития вальгусной деформации:
- наследственная предрасположенность;
- высокая нагрузка на структуры стопы в связи с лишним весом пациента;
- артроз суставов;
- гормональные изменения в организме, на фоне климакса, беременности и эндокринных заболеваний (например, сахарный диабет);
- длительное ношение узкой неудобной обуви на высоком каблуке;
- высокие профессиональные нагрузки на стопы – занятие профессиональным спортом, балетом и т.д.);
- травмы и механические повреждения стопы.
Иногда патология развивается на фоне совокупности нескольких из перечисленных выше причин.
У детей вальгусная деформация развивается из-за несовершенства сухожильно-связочного аппарата и патологий опорно-двигательной системы. Первые проявления патологии становятся заметны родителям уже к 10-12 месяцам, когда малыш пытается сделать свои первые шаги. Еще одним провоцирующим фактором может выступать мышечная гипотония у ребенка.
Симптомы вальгусной деформации стопы
Самым очевидным симптомом развития вальгусной деформации становится формирование выпирающей косточки на боковой поверхности стопы возле большого пальца. Кроме этого проявления у пациента отмечаются такие симптомы:
- сильное отклонение большого пальца от оси кнаружи;
- молоткообразная деформация других пальцев стопы;
- выраженная плоскостопия;
- сильная боль в стопе, сначала при ходьбе, а позже и в состоянии покоя;
- быстрая утомляемость;
- невозможность ношения привычной обуви;
- развитие воспалительных процессов мягких тканей и гнойничковое поражение кожи в области косточки.

Чаще всего пациенты длительное время игнорируют симптомы развития вальгусной деформации и обращаются к врачу, только когда выбрать подходящую обувь из-за выпирающей косточки становится уже невозможно. На этой стадии деформации, лечение консервативными способами оказывается уже неэффективным. Устранить патологию поможет только проведение операции.
Диагностика вальгусной деформации стопы
Опытный ортопед-травматолог может поставить диагноз, просто осмотрев стопу с патологией и проведя пальпацию тканей. Суставная ткань при этом плотная, а любые прикосновения могут причинять боль пациенту. Для подтверждения диагноза и определения степени выраженности вальгусной деформации проводят рентгенографию стоп в 3 – х проекциях. Иногда в качестве дополнительных диагностических методик используется магнитно-резонансная томография и плантография (отпечатки стоп для выявления плоскостопия).
Как предотвратить появление выпирающей косточки на ноге?
Профилактика патологии предполагает соблюдение простых правил:
- Внимательное отношение к состоянию стоп – при появлении первых признаков повышенной утомляемости, дискомфорта и воспалительных процессов стоп необходимо немедленно обратиться к ортопеду-травматологу. Диагностировав заболевание на ранних стадиях, можно избежать операции и восстановить здоровье стоп консервативными методами лечения.
- Ношение удобной обуви – специалисты рекомендуют очень внимательно подбирать обувь, в строгом соответствии с размером ноги. Также важно исключить длительное ношение неудобной обуви с острыми узкими носками и высокими тонкими каблуками (выше 7 см). Ношение обуви из «недышащих» синтетических материалов также может привести к ускорению развития различных патологий стопы.
- Использование ортопедических стелек – специальные стельки помогают снизить нагрузку на переднюю часть стопы, равномерно распределить вес человека и смягчить механические удары.
- Регулярный отдых – если профессиональная деятельность пациента связана с длительным пребыванием на ногах, очень важно предоставлять стопам полноценный отдых.
Что такое варусная деформация стопы у ребенка?
Варусная деформация – это патология стопы, вызывающая деформирование средней части голеней с отклонением наружу. При этом у пациента отмечается характерная О-образная форма голеней. Развивается такая патология на фоне неправильного распределения нагрузок на суставы организма – коленный, тазобедренный и т.д. Основной фактор, провоцирующий патологию — сдавливание внутреннего мениска.

Это, в свою очередь, уменьшает внутренний мыщелок костей бедра, но увеличивает наружный, что повышает нагрузку на коленный сустав. При варусной деформации стопы внешняя ее часть находится в перегруженном состоянии, что приводит к дальнейшему перекосу других частей тела и искривлению позвоночника.
Патология обычно развивается еще в детском возрасте. О-образную форму голеней называют в народе еще косолапостью. При отсутствии своевременного лечения, варусная деформация стопы может привести не только к тяжелым заболеваниям опорно-двигательного аппарата, но и к психологическим проблемам у ребенка.
Причины развития варусной деформации стопы
Патология может носить врожденный или приобретенный характер. Причиной приобретенной варусной деформации стопы во взрослом возрасте обычно становится болезнь Педжета, сопровождающаяся поражением берцовой и бедренной кости. Также привести к формированию патологии может длительная иммобилизация конечностей после тяжелых травм.
Чаще всего варусная деформация имеет врожденный характер и проявляется еще в раннем детском возрасте. К усугублению состояния приводят такие дополнительные факторы:
- ношение ребенком неудобной сдавливающей стопу обуви;
- перенесение тяжелых инфекционных заболеваний, в том числе и гриппа;
- тяжелые формы авитаминоза, связанные в первую очередь с недостатком в организме витамина D и кальция;
- патологии костей и суставов;
- тяжелые эндокринные заболевания;
- чрезмерная нагрузка на ноги;
- травмы и механические повреждения тканей ног.
Симптомы варусной деформации стоп
Симптомы варусной деформации могут развиваться очень медленно, что приводит к длительному бесконтрольному течению заболевания. В связи с неправильным распределением нагрузки на позвоночник и суставы, это может привести к тяжелым патологиям опорно-двигательного аппарата.
Симптомы варусной деформации, которые можно заметить визуально:
- внешние изменения формы ног – О-образная форма голени;
- формирование характерной варусной стопы – внутренний свод высокий, а пятка ноги отклонена внутрь;
- изменение походки, частая потеря равновесия и падения;
- синдром повышенной утомляемости стоп;
- дискомфорт при надевании и ношении обуви.
При появлении таких симптомов у ребенка следует как можно скорее обратиться к специалисту ортопеду-травматологу.
Диагностика и профилактика варусной деформации стопы
Обычно для постановки диагноза достаточно провести визуальный осмотр. Если специалисту нужна дополнительная информация, назначается рентгенографическое исследование нижних конечностей. Еще одно информативное исследование при варусной деформации стоп – магнитно-резонансная томография.
Предотвратить развитие варусной деформации помогает выполнение следующих правил:
- ношение удобной обуви, соответствующей размеру ноги;
- полноценное питание, содержащее все необходимые организму витамины и микроэлементы;
- недопущение переутомления нижних конечностей;
- своевременное посещение ортопеда с профилактическими целями.
Лечение и реабилитация вальгусной деформации
Лечение вальгусной деформации стопы на начальных этапах формирования шишки может проводиться при помощи консервативных методов – лечебная гимнастика, физиотерапия, ношение ортопедической обуви, соблюдение режима труда и отдыха. Если патология развивается во взрослом возрасте, лечение предполагает хирургическое вмешательство.

Операция по удалению косточки на ноге может проводиться двумя способами:
Классическая хирургическая методика
В этом случае операция проводится под общим наркозом или под действием эпидуральной анестезии. Специалист рассекает мягкие ткани, получает доступ к костным и суставным структурам и удаляет нарост на кости. В некоторых случаях хирургу приходится частично удалять фалангу большого пальца или вовсе производить протезирование суставов стопы. В этом случае собственные суставы иссекаются и заменяются протезами.
Реабилитация после хирургического вмешательства сложная и длительная. Первые дни после операции пациенту нельзя ходить. Далее на протяжении нескольких месяцев больному нельзя опираться на оперированную ногу. Передвигается пациент только при помощи костылей или палочки.
Для ускорения восстановления двигательной активности применяется лечебная гимнастика, физиотерапия и массаж. Только спустя несколько месяцев (4-6) пациент может вернуться к нормальной жизни и носить привычную обувь. При этом специалисты рекомендуют таким пациентам отдавать предпочтение ортопедической обуви и избегать каблуков и моделей с узкими носами.
Лазерная методика удаления шишки на ноге
Лазерный метод лечения вальгусной деформации специалисты считают самым щадящим и малоинвазивным. Операция может проводиться под спинальной и внутривенной анестезией, что снижает общую нагрузку на организм.
Хирург делает небольшой разрез тканей в области образования выпирающей косточки и удаляет нарост при помощи направленного лазерного луча. Лазер послойно испаряет клетки, формируя здоровую форму костных и суставных структур. После операции на место разреза накладывается несколько небольших косметических швов, которые снимаются уже через 10-12 дней после операции.

Важное преимущество лазерного метода удаления вальгусной деформации – отсутствие риска развития кровотечения, в связи с коагуляцией сосудов под действием лазерного луча. Кроме того, лазер обладает бактерицидной активностью, что исключает инфицирование раневой поверхности.
Восстановление после лазерного лечения шишки на ноге проходит намного легче и быстрее чем после классического хирургического вмешательства. Уже на второй день пациент может ходить без костылей и дополнительной опоры.
Через 2-3 недели допускается ношение обуви без каблуков, а через 2 месяца пациент может вернуться к привычной физической активности. При этом в связи с низкой травматичностью метода проведения операции, ткани быстро заживают и восстанавливаются, исключая рецидив патологии.
Лечение и реабилитация варусной деформации стопы
Лечение варусной деформации стопы у детей следует начинать как можно раньше, поскольку на ранних стадиях развития патологии ее можно исправить без операции. Для этого ортопед порекомендует использовать следующие методы коррекции:
- Ношение правильной обуви. Необходимо подобрать специальную ортопедическую обувь в соответствии с размером стопы ребенка и особенностями его патологии. Желательно сделать выбор под контролем специалиста-ортопеда. Обувь при варусной деформации должна обязательно иметь жесткий задник, супинаторы и корректоры. Это позволяет зафиксировать стопу ребенка в правильном положении и равномерно распределять нагрузку на всю поверхность стопы.
- Хождение босиком. По возможности необходимо предоставлять ребенку ходить без обуви. Усилить эффект этого метода лечения поможет использование специальных ортопедических ковриков.
- Массаж. Профессиональный лечебный массаж стоп поможет укрепить мышцы стопы, обеспечит прилив крови и ускорение обменных процессов и окажет положительное влияние на все структуры опорно-двигательного аппарата. Массаж проводится курсом не менее 10 сеансов.
- Физиотерапия. Основная физиотерапевтическая методика лечения варусной деформации стопы у детей – лечебная физкультура. Комплекс упражнений включает сгибание и разгибание стопы, наружные вращения ногой, стояние на пятках, приседания с опорой и т.д.
Если консервативное лечение не приносит желаемых результатов, специалист может назначить проведение операции. Хирургическое вмешательство обычно проводится уже во взрослом возрасте. Операция проводится по сложной методике Зацепина, при которой хирург делает сразу 4 разреза мягких тканей.
Суть операции заключается в проведении тенолигаментокапсулотомии. При этом врач корректирует длину сухожилий мышц и пальцев, удаляет излишки фасций. Все эти действия позволяют вывести стопу в среднее положение. Успех операции во многом зависит от квалификации хирурга.
Операция лечения варусной деформации отличается высокой травматичностью и длительным периодом реабилитации. После хирургического вмешательства пациенту предстоит минимум 1 месяц носить гипс, после чего его можно будет заменить специальным гипсовым сапожком.
Его необходимо носить еще до 4 месяцев. Все это время опираться на больную ногу категорически запрещено. После снятия гипсовой повязки пациенту предстоит длительное восстановление, включающее массаж, лечебную гимнастику и физиотерапию.
Специалисты-ортопеды медицинского центра ГарантКлиник приглашают пациентов, страдающих варусной и вальгусной деформацией стоп для проведения точной профессиональной диагностики и эффективного лечения патологий. Современное оборудование и высокая квалификация врачей – залог безопасного, безболезненного лечения и быстрого восстановления пациента.
Возраст или артрит голеностопного сустава?
Артрит голеностопного сустава – это острый или хронический воспалительный процесс в области лодыжки, который приводит к нарушению обмена веществ в суставных структурах. Это состояние сопровождается болевыми ощущениями и скованностью при движении. Но главная его опасность заключается в том, что оставленная без лечения болезнь вызывает деградацию хрящевой и даже костной ткани, переходит на связки, сухожилия и мышцы. В запущенных случаях артрит голеностопа ведет к инвалидности и утрате трудоспособности.

Артрит голеностопа суставов изматывает постоянными болями и может приводить к полной недееспособности.
Поскольку голеностопный сустав – один из самых нагруженных в человеческом организме, при его повреждении человек инстинктивно переносит вес тела на другую ногу. Это запускает “эффект домино” – вскоре другие сочленения нижних конечностей и позвоночника начинают выходить из строя. Можно ли предотвратить это состояние и как лечить артрит голеностопного сустава, если он уже диагностирован?
Причины артрита голеностопного сустава
Спровоцировать воспаление и разрушение хрящевой ткани может целый ряд причин, от травмы до инфекции, которая попала в синовиальную сумку. Поэтому, с точки зрения этиологии, болезнь принято разделять на первичный (связанный с непосредственным поражением сустава) или вторичный (связанный с внесуставным заболеванием) артрит голеностопа.
Существует 4 группы причин голеностопного артрита:
воспалительные (септические, туберкулезные, анкилозирующий спондилоартрит), дистрофические (деформирующий остеоартроз, обменные и эндокринные заболевания, патологии, связанные с условиями труда),
травматические (закрытые травмы или длительное и регулярное вибрационное воздействие)
другие (связанные с интоксикацией, заболеваниями сердечно-сосудистой, нервной и других систем).
Чаще всего артрит голеностопа возникает на фоне:
- обменных нарушений (сахарный диабет, подагра);
- аутоиммунных заболеваний (ревматоидный артрит, системная красная волчанка, псориаз);
- дегенеративно-дистрофических патологий (артроз коленного, голеностопного, плюснефаланговых суставов);
- системных инфекционных заболеваний (микоплазмоз, хламидиоз, грипп, дизентерия, сальмонеллёз и другие кишечные, а также респираторные инфекции);
- травмы нижних конечностей.
К числу факторов, предрасполагающих к артриту голеностопа, также относятся:
- лишний вес;
- преклонный возраст;
- малоподвижный образ жизни;
- аллергия;
- курение;
- злоупотребление алкоголем;
- хронический стресс;
- несбалансированное питание;
- болезни позвоночника, связанные с ухудшением проводимости нервных импульсов;
- повышенные профессиональные или спортивные нагрузки на сустав;
- неблагоприятные микроклиматические или антисанитарные условия проживания или труда.
Если болезнь не зашла далеко, признаки артрита голеностопного сустава могут полностью уйти при устранении негативного воздействия – например, снижении массы тела, отказе от вредных привычек, нормализации режима и питания.
В противном случае под воздействием упомянутых выше факторов происходит массовая гибель клеток во всем организме. В связи с тем, что метаболизм в суставах идет медленно из-за отсутствия кровеносных сосудов в хрящах, продукты распада мертвых клеток не успевают выводиться. Это приводит к тому, что в суставах накапливаются ферменты, которые “разъедают” хрящевую выстилки. Именно поэтому нельзя пускать артрит голеностопного сустава на самотек – даже непродолжительное обострение чревато необратимыми последствиями!
Артрит голеностопного сустава: симптомы болезни
Признаки артрита голеностопного сустава несложно перепутать с другими заболеваниями опорно-двигательного сустава, которые вызывают боль в лодыжке (например, тендинит ахиллового сухожилия). Поводом для обращения к врачу должны стать следующие симптомы артрита голеностопа:
- боль при движении в суставе, легком нажатии или даже прикосновении к коже над щиколоткой (гиперчувствительность кожи);
- быстрая утомляемость ног;
- хруст при движении в суставе;
- эритема (покраснение на коже, связанное с тем, что ткани переполнены кровью);
- отечность сустава и стоп, вызванная синовитом;
- локальное повышение температуры и покраснение кожи над больным суставом;
- скованность при движении;
- частые спазмы и судороги в районе голени и стопы;
- на поздних этапах – заметное искривление ноги или образование шишек.
Главная отличительный симптом артрита голеностопа – это острая или ноющая боль, которая не оставляет больного во время отдыха. Многие пациенты жалуются на усиление болевого синдрома после того, как нога длительное время находится в неподвижности (например, после ночного сна). По утрам, как правило, увеличивается отек и другие симптомы болезни – при артрите голеностопа больным требуется в среднем 40-60 минут движения, чтобы восстановить подвижность лодыжки.

Симптомы артрита голеностопа легко перепутать с другими заболеваниями, поэтому для наиболее точной постановки диагноза обратитесь к врачу.
Достаточно часто артрит голеностопного сустава приходит “как гром среди ясного неба” – человек ложился здоровым, а наутро нога уже распухла и болит. Особенно это характерно для инфекционной формы артрита. Воспаление в суставе, связанное с обменными и аутоиммунными заболеваниями, может совпадать во времени с обострениями основной болезни.
Характерны для артрита голеностопного сустава и системные проявления – температура тела повышается, появляется слабость, лихорадка с ознобом, повышенное потоотделение, вялость, наблюдается потеря аппетита, снижение массы тела.
При появлении 3-х и более признаков артрита голеностопного сустава, упомянутых выше, требуется диагностическое обследование у ортопеда или ревматолога. При опросе врач устанавливает наличие травмы, аллергии, метаболических патологий в анамнезе, уточняет род деятельности пациента. Проверяется объем движений в суставе. Лабораторные исследования требуются для дифференциальной диагностики – как правило, нужны анализы СОЭ и лейкоцитов, мочевой кислоты и ревмофактора. При четких симптомах артрита голеностопа специалист может ограничиться рентгенографией.
Стадии артрита голеностопного сустава
При артрите голеностопа подвижность в суставе нарушается, начинается застой синовиальной жидкости, голодание и разрушение хрящевой ткани. Степень развития патологических изменений и признаков артрита голеностопного сустава позволяет врачам выделить три стадии болезни.
1-я стадия артрита голеностопного сустава
Острый артрит начинается внезапно, с покраснения, сильной отечности и резкой боли. Среди первых симптомов артрита голеностопа в хронической форме возникает слабая боль при движении, которую больные списывают на усталость после трудового дня. Со временем дискомфорт не уходит, а лишь нарастает.
Хотя при хроническом течении болезни пациенты редко обращаются за помощью на этой стадии, именно на ней лечение артрита голеностопного сустава дает лучший результат.
2-я стадия артрита голеностопного сустава
Болевой синдром досаждает больному практически постоянно. Подчас боль носит приступообразный характер, то стихая, то нарастая, но никогда не уходит полностью. Появляются нарушения сна. Лодыжки становятся горячими, отекают (особенно заметно, когда пациент пытается обуться). Симптомы артрита голеностопного сустава появляются и на коже – это покраснение, горячность, острая чувствительность. Ограничение подвижности (невозможность повернуть стопу), метеочувствительность и спазмы заставляют большинство пациентов обратиться к врачу, чтобы узнать чем лечить артрит голеностопа.
3-я стадия: артрита голеностопного сустава
Положение стопы становится заметно деформированным. Движение в суставе ограничено почти полностью даже при наличии лечения от артрита голеностопа. Больной испытывает трудности при ходьбе и нуждается во вспомогательных приспособлениях (трость, костыли, ходунки). Наступает инвалидность.
Как лечить артрит голеностопного сустава
Лечение артрита голеностопного сустава ведется поэтапно и комплексно, с учетом стадии и индивидуальной динамики заболевания. В первую очередь больным подбирают медикаменты и витаминные добавки, назначают физиотерапию для снятия воспаления, обезболивания и улучшения обменных процессов. Попутно применяется диетотерапия (особенно эффективна при подагрическом артрите) и комплекс ЛФК при артрите голеностопного сустава.
После снятия острой симптоматики и наступления ремиссии больной переходит в ведение врача-реабилитолога, который назначает ему массаж, мануальную терапию, ношение поддерживающих ортезов и бандажей.
В запущенных случаях, когда консервативное лечение артрита голеностопа не приносит результат, могут потребоваться хирургические манипуляции – эндропротезирование, артропластика и другие реконструктивные операции.
Все меры лечения артрита суставов голеностопа усиливают друг друга и не должны применяться по отдельности.
Физиотерапевтическое лечение артрита голеностопного сустава
Физиотерапевтическое лечение артрита суставов голеностопа (как правило, проводится сеансами – от 8 до 24) подключают к терапии, когда воспаление идет на спад. Оно помогает устранить остаточные застойные явления, улучшить подвижность в суставе, обеспечить стойкую ремиссию и скорее вернуть пациента к нормальной жизни без симптомов артрита голеностопного сустава.
Физиотерапия является одним из эффективных способов борьбы с болями при артрите голеностопа
Ряд процедур (магнитотерапия, лекарственный электрофорез) допускается и на пике заболевания. Они усиливают эффект от препаратов системного и местного действия.
Для лечения артрита голеностопного сустава используется:
- лазерная терапия;
- ультравысокочастотная терапия (УВЧ);
- амплипульс;
- фонофорез с гидрокортизоновой мазью;
- УФ-терапия;
- лечебный массаж;
- криотерапия;
- диадинамотерапия;
- бальнеотерапия и грязелечение.
Любое самостоятельное прогревание больного сустава в острой стадии строго запрещено!
Массаж в лечении артрита голеностопа
Массаж при артрите голеностопного сустава помогает восстановить питание хрящевой ткани, поддержать ослабленные за время болезни мышцы и связки, устранить скованность и продлить ремиссию даже при хроническом течении. Процедура проводится на обе ноги, с захватом бедер, голеней, щиколоток, свода стоп.
Обратите внимание: массажные методики используются строго после снятия “острых” симптомов. Массаж при наличии даже незначительного остаточного воспаления может вызвать рецидив артрита.
Самомассаж без ведома специалиста при артрите голеностопного сустава крайне нежелателен.
ЛФК при артрите голеностопного сустава
Упражнения при артрите голеностопа следует начинать спустя 2-4 недели, т.е., после того, как пройдет острый период болезни. Если какое-то упражнение вызывает резкую боль следует отложить его выполнение до тех пор, пока связки не окрепнут. Особую осторожность следует соблюдать при травматическом артрите голеностопного сустава – упражнения противопоказаны при наличии свежих переломов, растяжений и других повреждений.
Курс ЛФК при артрите голеностопного сустава составляет минимум 2-3 месяца, если присутствует риск рецидива – вплоть до 2-3 лет. Комплекс упражнений при артрите голеностопного сустава важно выполнять каждый день (1 раз), без пропусков.
Рекомендуем следующие простые упражнения при артрите голеностопа, которые подойдут больным любого возраста и с любым уровнем физподготовки:
- Исходное положение – сидя на стуле ровно, руки удерживают сидение. Не отрывая пятки от пола, разведите стопы максимально широко в стороны и вверх, а затем сведите их в и.п.
- Исходное положение – сидя на стуле, стопы стоят на полу примерно на ширине плеч. Медленно и плавно сводите стопы кнутри и вверх, пока большие пальцы не соприкоснутся.
- Исходное положение – позади стула, руки лежат на спинке. Приподнимитесь на носках до ощущения напряжения в верхней точке, не делая упор на руки (они держатся за стул для подстраховки).
- Исходное положение – то же. Делая упор на пятку, поднимайте носки настолько высоко, насколько можете, как бы оттягивая их на себя.
- Исходное положение – стоя, ноги расставлены нешироко. Мягко поднимитесь на носках, сводя пятки.
- Исходное положение – то же. Поднимитесь на носках, разводя пятки.
- Исходное положение – ноги широко расставлены, здоровая нога стоит впереди (носок вперед), больная сзади (носок чуть в сторону). Опираясь ладонями на колено здоровой ноги, делайте неглубокий присед на здоровую ногу (больная не сгибается). Стопы при этом должны полностью стоять на полу, не отрываясь. Повторите то же самое, поставив больную ногу вперед.
Следующие упражнения при артрите голеностопного сустава можно выполнять утром, лежа в кровати – это поможет размяться и уменьшить боль при выполнении бытовых дел.
Исходное положение – лежа на спине. Выполняйте носками ног круговые движения с максимальной амплитудой по и против часовой стрелки.
Исходное положение – лежа на спине. Сводите и разводите носки с максимальной амплитудой, раскачивая их влево и вправо.
Исходное положение – то же. Носок левой ноги вытяните вперед, от себя. Правой – назад, к себе. Плавно смените ноги.
Исходное положение – то же. Сожмите пальцы ног, напрягая мышцы, и сведите стопы. Затем натяните пальцы по направлению “на себя” и разведите стопы.
Указанные упражнения для артрита голеностопного сустава выполняются 6-8 раз. Избегайте резких движений.
Обратите внимание, что в первые дни упражнения при артрите голеностопного сустава могут вызывать умеренную боль, а боль в суставе может даже усилиться. Но уже через 2-4 недели дискомфорт полностью исчезнет, а амплитуда движений увеличится.
Медикаментозное лечение артрита голеностопного сустава
Лечение артрита голеностопного сустава медикаментами ведется в нескольких направлениях:
- снятие воспаления;
- устранение болевых ощущений;
- восстановление хрящевой выстилки сустава;
- вывод продуктов распада из сустава и околосуставных тканей;
- улучшение питания тканей (стимуляция кровообращения).
При вторичном заболевании голеностопа необходима также терапия основной патологии – например, прием антибиотиков, цитостатиков, антигистаминных и базисных препаратов для лечения ревматоидного артрита. Препараты принимаются внутрь, наружно или в виде внутрисуставных уколов при артрите голеностопного сустава.

Медикаментозное лечение артрита способно быстро купировать боли и частично восстановить хрящевую ткань сустава.
Внимание: обычные анальгетики для лечения артрита голеностопного сустава используются не дольше 3-х дней, до визита к врачу, поскольку они маскируют осложнения!
Противовоспалительные препараты при артрите голеностопа
Противовоспалительные препараты для лечения артрита голеностопа бывают стероидными (гормональными) и нестероидными. В первую очередь применяются нестероидные лекарства (НПВП) которые призваны облегчить симптомы артрита голеностопного сустава, но не влияют на состояние хрящевой ткани. К ним относятся: артрадол, ибупрофен, диклофенак, кетопрофен, мелоксикам, нимесулид, индометацин, целекоксиб, лорноксикам.
Если НПВП оказываются не способны снять боль, врач назначает короткий курс ГК (глюкокортикоидов) – чаще всего в форме уколов при артрите голеностопного сустава. Проходить курс следует не чаще 2 раз в год, строго соблюдая рекомендации врача, поскольку при бесконтрольном приеме ГК негативно влияют на иммунитет, эндокринную систему, способны ухудшить состояние суставов.
Чаще всего в лечении артрита голеностопного сустава применяют: гидрокортизон, преднизолон, метилпреднизолон, дипроспан.
Хондропротекторы при артрите голеностопа
Медикаментозное лечение артрита голеностопного сустава при помощи НПВП и ГК является симптоматическим. Но для регенерации суставу необходимы питательные вещества – глюкозамин и хондроитин, которые входят в состав синовиального хряща и суставной жидкости. Они обеспечивают достаточную вязкость синовиальной смазки, повышают эластичность и амортизационные характеристики хряща.
Наибольшей эффективностью в лечении артрита голеностопа отличаются: артракам, артравир, хондроитин комплекс, дона, структум, протекон, артра, алфлутоп, мовекс актив, терафлекс.
Спазмолитики и миорелаксанты при артрите голеностопа
При артрите голеностопного сустава обычны нарушения мышечного тонуса и спазмы, которые нарушают обменные процессы и провоцируют обострение болевого синдрома.
Чтобы устранить их используют: дротаверин, толперизон, тизанидин, мидокалм, баклосан.
Разогревающие средства при артрите голеностопа
Разогревающие средства в лечении артрита голеностопного сустава представлены мазями, кремами, гелями, компрессами и бальзамами для наружного применения. Они обладают местнораздражающим эффектом, помогают снять боль и воспаление, улучшают трофику тканей.
В любой аптеке можно приобрести: диклофенак, вольтарен, фастум гель, финалгон, никофлекс, випросал В, капсаициновую, индометациновую мазь.
Диета при лечении артрита голеностопного сустава
Диета при артрите голеностопа назначается индивидуально, с учетом возраста и хронических обменных заболеваний.
В любом случае, при лечении артрита голеностопного сустава желательно:
- ограничить жирную мясную пищу – вместо этого отдавайте предпочтение рыбе северных морей, диетическому мясу птицы;
- употреблять как можно больше продуктов, богатых коллагеном (холодцы, желе, заливное);
- избегать соленых и сладких блюд, которые усиливают отеки;
- отказаться от алкоголя и газировки;
- исключить из меню полуфабрикаты и колбасные изделия.
Меню больного при лечении артрита голеностопа должно быть богато витаминами А, В1, В3, В6, В12 (снимает воспаление), селеном, серой, цинком и незаменимыми аминокислотами. Для этого ешьте яйца, молочные продукты, орехи, пророщенную пшеницу и цельнозерновые каши.
Следите за здоровьем, и ноги Вас не подведут!
Боль в голеностопном суставе
Почему голеностоп уязвим?
Сам голеностоп представляет собой кольцо из трех костей: центральная часть – таранная кость, по бокам – большеберцовая и малоберцовая. Они соединены между собой сухожилиями и мышцами, осуществляющими сгибание и разгибание пальцев ног, различные движения ступни. Смещению костей препятствуют связки, фиксирующие сустав. Кости голеностопа весьма прочны: ведь они обеспечивают стабильность положения человеческого тела и выдерживают основную нагрузку при ходьбе.

Повышенная двигательная активность этой части ноги способствует тому, что проблемы в ней – явление довольно частое. По статистике, боль в голени ноги – одна из самых распространенных причин обращения к медицинским специалистам.
Как правило, болевой синдром в этой области сопровождается и другими симптомами, например:
- отеком лодыжки/лодыжек;
- покраснением кожи над суставом;
- повышенной температурой локального участка кожи;
- характерным хрустом;
- нарушением подвижности стопы.

Чтобы поставить диагноз, больному обычно назначается рентгенография или МРТ. В клиниках тибетской медицины к этим диагностическим методам добавляются традиционно-восточные методы:
- опрос, представляющий из себя беседу с пациентом об образе жизни последнего, его питании, характере, частоте стрессовых ситуаций, встречающихся на его жизненном пути и т.п.;
- осмотр, включающий в себя пальпацию нижних конечностей, биоактивных точек, а также изучение внешнего вида слизистых оболочек, белков глаз, ногтей и волос, кожных покровов;
- пульсовая диагностика, сводящаяся к выслушиванию и анализу частоты и других параметров сердечных сокращений в различных местах прохождения артерий.
Боли в голеностопном суставе. Возможные причины
Дискомфорт и неприятные ощущения в ногах могут вызывать причины, как объективные, так и скрытые, не очевидные на первый взгляд. Резкая боль в большинстве случаев свидетельствует о травме, тогда как менее интенсивная может быть признаком самых разных, и не всегда безобидных, заболеваний.
Повреждение. Растяжение связок, перелом лодыжки, плюсневой, пяточной, большеберцовой кости, пальцев ног, трещина в кости, вывихи и подвывихи могут вызывать острую боль в голеностопе при ходьбе и в состоянии покоя. Обычно пациент травмирует ногу, неожиданно ее подворачивая, прыгая с высоты или роняя на нее тяжелый предмет. Поврежденная конечность опухает, сильно болит, подвижность стопы ограничена, возможна ее деформация и появление гематомы. Травмы голеностопного сустава обусловлены нетренированностью и слабостью связочного аппарата, чрезмерным весом и возрастанием нагрузки на сустав, неожиданно увеличившейся физической активностью. Если имеют место первые два условия, то повреждения обычно повторяются и впоследствии провоцируют начало разрушения хряща и развитие артроза.
Артрит и артроз голеностопа.
Это наиболее частая причина интересующего нас вида боли. Изношенная или поврежденная хрящевая ткань перестает защищать сустав, возникает воспалительный процесс. Артрит беспокоит человека преимущественно ночью, а артроз создает дискомфорт обычно днем. Начальные стадии болезни проходят с неярко выраженными симптомами, что затрудняет своевременное начало лечения. Однако надо насторожиться, если имеются болевые ощущения в других суставах: как правило, артрит поражает не одно костное сочленение.
Подагра. Специфический вид подагрических стоп – отличительная черта аристократов ХIХ века, отличавшихся неумеренностью в еде и пристрастием к жирному мясу и алкогольным напиткам. Избыток пуринов и нарушение обмена веществ приводили и приводят к отложению солей и избыточной мочевой кислоты в тканях. Боль интенсивная, режущая, ощущается в стопе и голеностопном суставе, мешает свободным движениям и ухудшает самочувствие.
Синовит. Воспаление в синовиальной сумке и скопление там жидкости провоцирует возникновение боли. Соединительная ткань преобразуется в фиброзную, нарушается крово- и лимфообращение. Из-за избытка синовиальной жидкости нога выглядит отечной, дискомфорт имеет приглушенный характер, из-за чего больные обращаются к врачу не сразу. Не до конца вылеченный синовит приводит к деформирующему артрозу голеностопного сустава.
Тибетские доктора считают, что проблемы с голеностопными и другими суставами в большинстве случаев вызывает возмущение в энергетической «доша» «слизь» и «ветер».
«Возмущение» этих конституций происходит по одной или нескольким следующим причинам:
- переохлаждение. Внешние погодные условия, работа в сырых и/или неотапливаемых помещениях, купание в воде с низкой температурой, слишком легкая одежда зимой или в межсезонье – все это способствует развитию болезней холода («возмущение» конституции «слизь»);
- неразумное питание. Слишком большое количество сладкого, алкоголя, частые диеты и голодания, еда в фастфуде, на бегу, переизбыток продуктов с «холодными» свойствами, переедание также охлаждают организм и провоцируют болезни Слизи;
- лень, отсутствие двигательной активности, лишний вес, образ жизни «кровать-стул-диван» ослабляет опорно-двигательный аппарат и, в частности, суставы;
- переутомление. Нагрузки и физические, и умственные должны быть рациональными и систематическими, в противном случае, суставы оказываются не готовыми к интенсивной активности. К «возмущению» желчи приводит также злоупотребление слишком горячей, жирной, мясной едой и алкоголем. К этому можно также добавить, что проявление таких отрицательных эмоций как гнев, вспыльчивость, обида усиливают «возмущение» желчи. Большие физические нагрузки (например, занятия фитнесом, физические работы на даче и т.п.) дают нагрузку на печень, усиливают ее работу, а затем истощают ее энергию. «Возмущение» доша желчь приводит к избыточному выбросу в кровь различных комплексов,
- стрессы и негативные эмоции также наносят вред здоровью так как усиливают «возмущение» и «слизи», и «желчи».
Боль в голеностопном суставе. Как лечат в клиниках тибетской медицины?
Западная медицина для лечения заболеваний, свидетельствующих о проблемах в голеностопе, традиционно применяет антибиотики, глюкокортикоиды, противовоспалительные средства и физиотерапию. Если консервативные методы не помогают, следующий шаг аллопата – оперативное вмешательство.
Врачи клиники тибетской медицины «Наран» уверены: для того чтобы лечение было правильным, полноценным и максимально эффективным, доктор должен поставить верный диагноз, определив истинную причину болезни и источник энергетического дисбаланса. В этом случае специалист сможет воздействовать не только на видимые беспокоящие пациента симптомы, но и на «корень» недуга. Для этого не нужны медикаменты и хирургические операции, лечение может быть и должно быть мягким, естественным. Комплекс мер, используемых при лечении заболеваний тибетской медициной, способствует общему оздоровлению и омоложению организма, что помогает ему самостоятельно противостоять болезни.
Необходимые для лечения конкретной болезни процедуры, их количество и продолжительность сеансов определяет личный врач после предварительной консультации и проведенной диагностики.
Комплексный подход к терапии включает в себя такие методы как:
- диетотерапия;
- фитотерапия, нормализующая обмен веществ и циркуляцию энергии;
- моксотерапия, устраняющая спазмы мышц;
- иглоукалывание, ослабляющее боль и останавливающее воспалительный процесс;
- масляные компрессы, согревающие организм;
- вакуум-терапия, налаживающая кровоснабжение и питание пораженного сустава;
- точечный массаж, восстанавливающий иммунитет;
- гирудотерапия, обновляющая и очищающая кровь;
- и другие.
Что делать, если болит голеностоп?
Удивительно, но многие пациенты не воспринимают всерьёз дискомфортные ощущения в голеностопе – мол, поболит и перестанет. А между тем, боль в суставе, ограничение двигательной активности и отёки могут свидетельствовать о различных, и порой очень серьёзных проблемах.
В этой статье мы рассмотрим, когда может болеть голеностоп у здоровых людей, какой врач лечит боли в голеностопе и что делать если болит голеностоп.
Однако обо всём по порядку.
Голеностопный сустав – это мобильное соединение костей голени и стопы. Анатомически его составляет большебердцовая, малобердцовая и таранная кости, заключённые в суставную капсулу и окружённые связками. Этот сложный блоковидный сустав даёт нам возможность ходить – он отвечает за движение стопы во всех плоскостях. Вращение стопой и подъём на носочки попросту невозможны с больным голеностопом.
Причины боли в голеностопном суставе
Голеностоп отличается выраженной подвижностью и силой, но в то же время – это очень уязвимый сустав, особенно с наружной стороны. Среди факторов, предрасполагающих к развитию заболеваний голеностопного сустава, можно выделить высокий индекс массы тела. По этой же причине страдают суставы и у беременных женщин.
Все причины болей в голеностопе можно разделить на 3 большие группы:
- Травматические,
- Инфекционные (воспалительные),
- Дистрофически-дегенеративные.
Рассмотрим каждую группу на примере.
Характер боли при различных патологиях, сопутствующие симптомы
Травмы голеностопа
Самым распространенным вариантом травматического повреждения голеностопного сустава является растяжение связок или подвывих стопы. При ходьбе, беге или во время прыжка вы можете неловко наступить на ногу и подвернуть её вовнутрь, перерастянув связки голеностопного сустава. Чем больше волокон будет повреждено – тем тяжелее характер повреждения и ярче болевая симптоматика. Кроме боли нога отреагирует выраженным отёком, зачастую появляется кровоподтёк («синяк»).
Переломы менее характерны для этого сустава. Однако при прыжке или падении с большой высоты может произойти перелом пяточной кости или лодыжки. Симптоматика сходна с такой при вывихе или растяжении, но гораздо интенсивнее. На ногу не наступить, и при ощупывании травмированного сустава возникает резкая, нестерпимая боль. Пятка утолщается и словно разворачивается к наружной поверхности.
Артрит голеностопного сустава
Общее название всех воспалительных поражений сустава – артрит. По виду причинного микроорганизма артрит может быть вирусным или бактериальным. Корь, ветрянка или гонорея при распространении по организму могут захватывать и суставы. Вокруг пораженного сустава возникает характерная сыпь, кожа над ним меняет цвет. Пациент зачастую предъявляет жалобы на ноющие боли в голеностопе, но двигательная функция сохраняется. Схожая симптоматика характерна и для туберкулёзного артрита.
Однако если в суставе отмечается интенсивная распирающая, пульсирующая боль – это может натолкнуть врача на мысли о гнойном артрите. При таком реактивном течении болезни ухудшается общее самочувствие, возникает температура, озноб и чувство слабости.
Остеоартроз (артроз) голеностопного сустава
У профессиональных спортсменов, которые подвергают голеностопы вывихам и перерастяжениям раз за разом, со временем развивается дегенеративный остеоартроз. Из-за множественной травматизации поверхностей лодыжек, малобердцовых и большебердцовых костей их поверхность теряет естественную гладкость. Физиологичное скольжение в суставе нарушается, движения становятся всё более и более болезненными, лодыжки отекают, что даже влияет на выбор одежды и обуви.
Однако не только спортсмены подвержены артрозу, в настоящее время всё больше достаточно молодых людей предъявляют жалобы на боли в суставе после покоя, которые проходят при движении, как будто нужно «расходиться». На ранних стадиях болезни разрушение сустава можно приостановить, замедлить.
Прочие причины болевого синдрома
Среди других этиологических факторов болезненности в голеностопе специалисты отмечают плоскостопие, тендинит и заболевание с необычным названием «пяточная шпора». Сходную симптоматику может давать варикоз, новообразования в данной области или остеопороз. Кроме того, длительное ношение тесной обуви также вызывает дискомфорт в голени.
Диагностика боли в голеностопе
После опроса пациента, осмотра сустава, определения степени его подвижности и отёчности, после бережной пальпации голеностопа специалист назначает рентгенологическое исследование. Этот несложный метод достоверно показывает:
- нарушение целостности костей, линию перелома,
- сужение или сращение суставной щели,
- остеопороз (истончение кости),
- остеонекроз (разрушение кости),
- костные остеофиты (выступы).
При необходимости более детальной диагностики назначают компьютерную томографию (КТ). Для исследования связок, хрящей и иных некостных элементов сустава проводят магнитно-резонансную томографию (МРТ). При сосудистых патологиях, таких как варикоз или тромбофлебит, не будет лишним проведение УЗИ с доплерографией. Как правило, назначают общий и биохимический анализ крови, обращая особое внимание на лейкоцитарную формулу и значение С-реактивного белка.
При подозрении на артрит, артроз может быть проведена пункция сустава с последующим цитологическим исследованием полученной жидкости.
Какой врач лечит боли в голеностопе?
При возникновении симптомов, похожих на описанные ранее, рекомендуется обратиться на очную консультацию к травматологу, ортопеду, хирургу или ревматологу. Врачи данных специальностей проведут осмотр, выполнят необходимую диагностику и по показаниям направят к эндокринологу, гинекологу или реабилитологу для дополнительных исследований.
Лечение боли в голеностопном суставе – основные методы
Симптоматическое лечение
Неотложной помощью при болях в голеностопе является так называемая симптоматическая терапия – то есть, направленная на симптом, а не на причину. Не будет лишним обеспечить суставу неподвижность, в случае травмы – провести иммобилизацию. Хорошо работает прикладывание холода местно к суставу. Можно нанести на сустав противоотёчную мазь. Для снятия болевого синдрома показан приём обезболивающих препаратов.
Препараты для снятия болей
Для улучшения состояния голеностопного сустава используют целый ряд лекарственных препаратов. Самые эффективные из них:
- Нестероидные противовоспалительные препараты (НПВС) – обезболивают и снимают проявления острой фазы воспаления, используются в виде мазей, таблеток, растворов для инъекций.
- Кортикостероиды – находят свое применение на поздних стадиях дегенеративных процессов, когда нужна «тяжелая артиллерия».
- Хондропротекторы – назначаются в фазу ремиссии, во время отсутствия болевой симптоматики для профилактики рецидивов и укрепления хрящей и связок. Применяются длительно, курсами.
- Противоотечные средства – в виде мазей, наносимых на пораженный сустав.
Помните, что лекарственные препараты должны применяться по назначению врача и под его контролем!
Физическая терапия при боли в голеностопе
Воздействие природных или искусственно воссозданных природных факторов лежит в основе физиотерапевтического метода лечения. Помимо относительно невысокой стоимости, он еще и практически не имеет противопоказаний – подходит всем. Мягкое направленное воздействие холода, ультразвуковых волн магнитного поля улучшает кровообращение, обмен веществ и усиливает действие лекарственных препаратов в комплексной терапии.
При лечении травматических растяжений и подвывихов хороший эффект даёт кинезиотейпирование. Правильно наложенный тейп приподнимает кожу и ослабляет мышцы, что способствует улучшению местного кровотока и снижению болезненности. Отёки развиваются в меньшей степени, а восстановление происходит быстрее. Сам тейп совершенно не причиняет неудобств и не ограничивает в принятии ванны и душа.
Ещё одна полезная и приятная методика восстановления после вывихов голеностопа – лечебный массаж. Сразу после травмы массаж не назначается, только после купирования выраженной болевой симптоматики – не ранее, чем через 48 часов. Массаж начинают с прогревания зоны поражения, затем прорабатывается область выше поврежденного сустава, чтобы улучшить лимфоток. И лишь после этого начинается сам массаж. Специалист регулирует интенсивность и силу нажима, чтобы не вызывать у пациента болевых ощущений.
Магнитотерапия и электротерапия для лечения голеностопа могут быть назначены не только для лечения, но и в качестве поддерживающей терапии в постоперационный период. Как правило, они назначаются параллельно (редко – отдельно), оказывают выраженный противоотёчный и обезболивающий эффект.
Отличные результаты даёт использование ультразвуковой терапии. Воздействие ультразвука за счёт микровибрации от переменного акустического давления оказывает эффект, похожий на микромассаж. Кроме противоотечного действия, ультразвук снимает спазмы, усиливает выработку гепарина и гистамина, а также улучшает трофику (питание) тканей.
На разных этапах терапии патологий голеностопа применяется лечебная гимнастика и лечебная физкультура. Широко востребована кинезиотерапия, особенно в реабилитации после операций и для предотвращения изнашивания хрящей при дегенеративных патологиях.
Грамотно подобранная физиотерапия – это безопасный и простой способ вернуть суставу подвижность и предотвратить прогрессирование болезни.
Как забыть о болях в суставах?
Конечно, любое заболевание проще предотвратить, чем лечить. Поэтому мы рекомендуем вам разумно подходить к физической активности, не забывать про растяжку и разогрев перед тренировкой, следить за своим состоянием и сигналами тела во время занятий спортом.
Ваш организм скажет вам спасибо, если вы выберете удобную ортопедическую обувь из натуральных материалов.
Не менее важно следить за весом и при необходимости воспользоваться программами для похудения и нормализации массы тела.
В клинике физической терапии KANO в Минске мы предлагаем вам опыт наших специалистов, который они собрали и воплотили в программе реабилитации «Здоровая стопа и голень», благодаря которой вы сможете снова двигаться без боли и заниматься любимым делом, либо попросту забыть о проблеме, которая преследовала вас много лет.