Виды травм коленного сустава и особенности их лечения
Одна из наиболее частых видов травм – это повреждение коленного сустава. В группе риска находятся профессиональные спортсмены, а также люди, ведущие активный образ жизни, в том числе футболисты, занимающиеся велоспортом, горными лыжами, сноубордисты и т.д. Однако довольно часто травмируются и те, кто далек от спорта – после автомобильной аварии, при неудачном падении, резкой нагрузке на коленный сустав. Если речь идет о легком ушибе, нужно наложить охлаждающий компресс, воспользоваться специальной мазью и на некоторое время снизить физическую нагрузку. Если же имеет место травма более тяжелого характера, важно своевременно обратиться к врачу-травматологу – в некоторых случаях не обойтись и без хирургического вмешательства, реабилитации и физиотерапевтических мероприятий.
Факторы риска
Конечно, от травмы коленного сустава никто не застрахован, но есть определенные факторы, которые могут повысить вероятность ее возникновения:
- Лишний вес. Он усиливает нагрузку на суставные части даже в процессе выполнения обычных движений – при ходьбе, подъеме или спуске с лестницы. Более того, большой вес увеличивает риск появления артритов и артрозов, разрушает суставные хрящи.
- Слабо развитая мышечная система. Хорошо натренированные мышцы позволяют удерживать суставы, увеличивать диапазон движений при необходимости, защищают от повреждений. Если мышцы развиты очень слабо, это приводит к куда более частому травмированию.
- Наличие застарелых травм и патологий. Различные воспалительные заболевания, разрушение хрящевой и костной тканей, недостаточное питание тканей, а также плохо залеченные травмы значительно повышают риск различного рода недугов.
- Занятия отдельными видами спорта. Так, в группе риска находятся лыжники, баскетболисты,футболисты, хоккеисты, а также бегуны (особенно те, которые занимаются бегом трусцой).
Основные виды травм коленного сустава
Повреждения передней крестообразной связки (ПКС)

ПКС обеспечивает колену динамическую устойчивость, она фиксирует голень и не дает ей перемещаться внутрь и вперед. По сути, ПКС является основным стабилизатором колена, и если она повреждена, то нормальная работа конечности попросту невозможна. Травма ПКС весьма распространенная – она может произойти как в ходе спортивных мероприятий, так и в быту, при падении с велосипеда и т.д. В большинстве случаев она вызывается внезапным торможением, остановкой при ходьбе или беге, часто встречается при авариях и в контактном спорте.
Нарушения работы задней крестообразной связки (ЗКС)

Встречается гораздо реже. Задача ЗКС состоит в удержании голени от смещения назад. Как правило, если имеет место разрыв ЗКС, речь идет о серьезной и тяжелой травме. Разрыв ЗКС происходит только под очень сильным физическим воздействием – к примеру, при мощнейшем ударе по ноге во время спортивного состязания, либо при ударе бампером автомобиля.
Травмы менисков

Относится к наиболее часто встречающимся травмам нижних конечностей. Мениски выполняют амортизирующую функцию в суставе, они не дают происходить трению даже при самых серьезных нагрузках. Основополагающая причина травмирования – удар, падение, нетипичный поворот ноги, резкое разгибание.
Перелом надколенника
Бывает закрытого и открытого типа, случается одинаково часто как у мужчин, так и у женщин, в пожилом и молодом возрасте. Это внутрисуставное нарушение, происходящее в большинстве случаев в результате удара по надколеннику, при быстром сокращении четырехглавой мышцы, либо при сочетании этих двух процессов. Перелом может быть поперечным, нижнего полюса или вертикальным (последний встречается крайне редко, иногда его даже не диагностируют).
Ушибы
Это нарушение мягких тканей, при котором целостность анатомических структур сохраняется, однако внутрисуставные элементы могут пострадать (иногда из-за ушиба развивается гемартроз или синовит).
Вывихи коленного сустава
Составляет около двух процентов от всех травм, в группе риска находятся профессиональные спортсмены, а также те, кто ведет сидячий образ жизни. Происходят вывихи в результате удара или резкого движения.

Принято выделять первичные и вторичные травмы. После первичной крайне важно правильно осуществить лечение и восстановление. Именно застарелые, недолеченные повреждения в итоге приводят к возникновению вторичной травмы, а также развитию других патологий.
Общая симптоматика травм
В зависимости от разновидности повреждения оно может сопровождаться различными симптомами. Наиболее часто встречаются следующие:
- Сильный отёк;
- Снижение подвижности, блокировка ряда движений;
- Хруст, щелчки, посторонние звуки;
- Деформация костной ткани;
- Увеличение температуры в области коленной чашечки;
- Невозможность поднять тяжелый предмет;
- Острая боль;
- Постоянная ноющая боль;
- Снижение чувствительности.
Диагностика травм коленного сустава
Первое, что осуществляет доктор – это сбор анамнеза. Врач тщательно собирает информацию о том, каким образом произошло травмирование, есть ли у пациента какие-либо патологии, какой образ жизни он ведет. Кроме клинической оценки могут потребоваться такие мероприятия, как рентгенография, лабораторные исследования, магнитно-резонансная томография, компьютерная томография. Путем обследования можно выявить локализацию – разрыв сухожилия четырехглавой мышцы (тогда надколенник смещен в нижнюю сторону), разрыв связки надколенника (в этом случае он перемещен в верхнюю часть), поперечный перелом (путем пальпации можно ощутить границы между разными фрагментами кости). Выявлению проблемы может мешать сильновыраженная отечность. Если отек очень большой, без КТ или МРТ не обойтись. Кроме того, оценивается возможность разгибания сустава. Рентген позволяет выявить смещение, но иногда он показывает, что все нормально даже при наличии серьезного повреждения.
Консервативное лечение травм
Если речь идет о легкой травме, прибегают к консервативным методам лечения. Прежде всего, это:
- Лечебная гимнастика, осуществление различного рода упражнений под руководством специалиста в течение отведенного времени (как правило, это целый курс ЛФК – от одного занятия эффекта не происходит);
- Физиотерапевтические мероприятия – магнитная терапия, воздействие ультразвуком, кинезиотейпирование, занятия на специальных тренажерах;
- Прием медикаментов.
Какие именно лекарственные препараты будут выписаны, какие физиотерапевтические процедуры использованы, определит врач – он назначит лечение в зависимости от тяжести травмы, от особенностей организма конкретного пациента.
Операция на коленном суставе

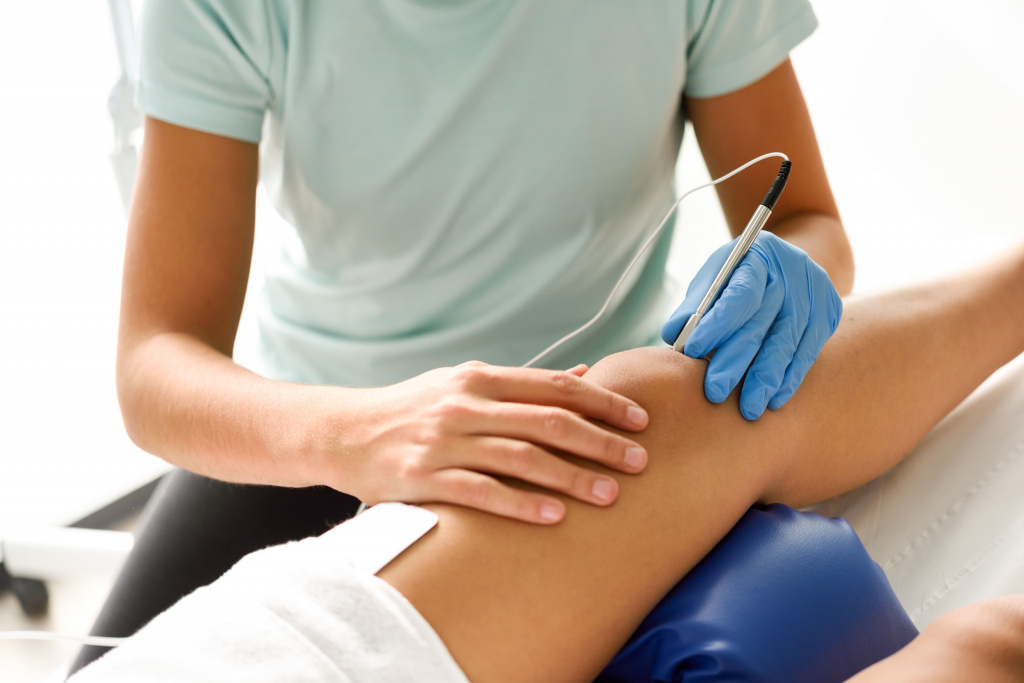
Если речь идет о разрыве мениска или ПКС, то без операции не обойтись. Сегодня мало кто прибегает к открытой хирургии, наиболее эффективным и безопасным способом лечения является артроскопия коленного сустава. Она позволяет минимально повреждать окружающие ткани, а также дает возможность с точностью диагностировать проблему и сразу же осуществить лечение. При помощи троакара в колене осуществляются два или три отверстия (по необходимости), через один вводятся хирургические инструменты, внутрисуставная полость промывается. В другое отверстия вставляется длинная трубка с камерой на конце – артроскоп. Изображение выводится в высоком разрешении на экран, благодаря чему врач может в режиме реального времени наблюдать за всеми осуществляемыми манипуляциями. Это позволяет проводить операцию максимально качественно и без осложнений.
Один из дополнительных бонусов артроскопии – быстрое восстановление. Начать реабилитацию в большинстве случаев можно уже на третий день. Не требуется проводить много времени в стационаре, а уже через несколько недель пациент получит доступ к выполнению привычных движений и вернется в спорт. Еще один плюс – это отсутствие больших шрамов. От артроскопического вмешательства, так как оно является малоинвазивным, остаются только небольшие следы с боковой части колена.
Реабилитация после операции на коленном суставе

После операции исключительно важно осуществлять реабилитацию, она включает физиотерапию и проведение гимнастики. В частности, используются:
- Нестабильные платформы боссу для стабилизации нижней части корпуса;
- Выпады и упражнения на фитболе;
- Эксцентрические приседания, скоростно-силовые движения;
- Реабилитация по системе Neurac на оборудовании Redcord;
- Кинезиотерапия на мультистанциях TechnoGym и т.д.
Лечение коленного сустава
Во время ходьбы, бега и другой активной повседневной деятельности на колено приходится значительная нагрузка, при этом коленный сустав достаточно уязвим. Кроме того, ряд патологий этого сустава области обладает схожей симптоматикой, но в то же время причины их развития различны. Соответственно, лечение коленного сустава в каждом случае должно осуществляться грамотным врачом и в строго индивидуальном порядке.
Классификация болезней коленного сустава
Как правило, все заболевания коленного сустава классифицируются по их этиологии. Так, патология может иметь воспалительный характер (причем воспалительный процесс может обладать как инфекционной, так и неинфекционной природой), а также дистрофический (в случае нарушения обменных процессов в тех или иных тканях) или травматический. Кроме того, по характеру протекания патологического процесса он является либо острым, либо хроническим.
Болезни коленного сустава относятся чаще всего либо к артрозам (дегенеративно-дистрофические патологии), либо к артритам (различные воспаления суставных тканей). Значительно реже встречаются и другие заболевания, например:
- менископатия,
- вывих надколенника,
- дисплазия мыщелков бедренной кости,
- бурсит,
- тендинит,
- хондроматоз,
- киста Беккера,
- болезнь Кенига,
- болезнь Осгуда-Шлаттера и т.д.
Cимптоматика патологий коленного сустава
Большая часть болезней колена имеет ряд общих симптомов. В первую очередь, это продолжительная боль, которая, как правило, усиливается при сгибании пораженной конечности в коленном суставе. Симптоматическое лечение патологий колена предполагает первоочередное купирование выраженных болей.
Другие общие симптомы, указывающие на необходимость лечения коленного сустава:
- появление дискомфорта при нагрузке на больную ногу;
- щелчки при сгибании колена;
- деформация конечности в области больного колена, появление припухлости.
Воспалительные заболевания обычно сопровождаются значительным отеком. Также может отмечаться повышение температуры (всего тела или же только области пострадавшего сустава). Все это указывает на острый характер патологии.
Дистрофические отклонения, напротив, развиваются медленно и переходят в хроническую форму с острыми периодами и ремиссиями. Обычно они связаны с наследственностью или врожденными изменениями, а также повышенными нагрузками на сустав. В редких случаях такого рода проблемы становятся следствием нарушения обмена веществ. Нужно отметить, что такие патологии требуют долгого и постоянного лечения, четкого выполнения всех предписаний врача. Посттравматические патологии бывают как острыми, так и хроническими.

Диагностика коленного сустава
Поскольку различные заболевания могут иметь схожие симптомы, для их эффективного лечения необходимо как можно скорее провести всестороннюю диагностику. Чтобы вылечить коленный сустав, следует устранить истинную причину заболевания, а не бороться с негативными симптомами.
Для обследования пациентов, жалующихся на проблемы с коленными суставами, в Израиле применяют современные высокоэффективные методы диагностики:
- магнитно-резонансную томографию;
- компьютерную томографию;
- ультразвуковое исследование;
- рентгенографию;
- артроскопию;
- пункцию сустава с изучением синовиальной жидкости;
- биопсию тканей сустава с изучением биоптата, и т.д.
Врач оценивает функциональность и стабильность сустава, изучает поведение сустава в динамике. Многое о состоянии коленного сустава скажут грамотному специалисту околосуставные ткани — кожные покровы, мышцы, нервы и кровеносные сосуды.
Наиболее распространенные заболевания коленного сустава
К числу часто диагностируемых патологий коленного сустава относятся следующие заболевания:
Артроз и артрит
Лечение артроза напрямую зависит от стадии заболевания и степени поражения тканей. Учитывая, что эта болезнь обычно принимает хроническое течение, главная задача врача состоит в том, чтобы средствами, минимально вредящими здоровым органам и тканям пациента, добиться продолжительной ремиссии. Специалист должен снять сильную боль, принять меры к восстановлению целостности хрящевой ткани, обеспечить нормальный объем движений в суставе.
Для лечения коленного сустава при артрозах и артритах применяются различные лекарственные препараты, массаж и мануальная терапия, лечебная физкультура и, если другие методы лечения не помогли, хирургическое вмешательство.
В устранении артрита помогают противовоспалительные средства, гормоны и ацетилсалициловая кислота. Могут назначаться антибиотики, а также препараты в виде мазей. При артрозах применяются хондропротекторы, позволяющие замедлить или вовсе остановить разрушение суставного хряща.
Тяжелые случаи артрозов требуют хирургического лечения, наиболее эффективным вариантом которого является эндопротезирование суставов. В настоящее время операции протезирования суставов в Израиле очень популярны у пациентов из других стран, в том числе из России. Наиболее часто в клиниках Израиля производится эндопротезирование тазобедренного и коленного суставов.
Тендинит и бурсит
Воспалительные явления в области связок и сухожилий в Израиле устраняют, используя различные противовоспалительные средства и обеспечивая больной конечности покой. С помощью пункций выводят лишнюю жидкость и вводят антибиотики.
Тяжелые случаи этих патологий подразумевают проведение хирургического лечения. Например, операция потребуется в случае выявления отложений кальция в суставе. Иногда необходимо провести удаление суставной сумки.
Хондропатия, менископатия, тендопатия
Эта группа патологий включает заболевания невоспалительной природы, которые обусловлены травмами или же хроническими дистрофическими процессами. Опасность такого рода болезней состоит в том, что их начальные стадии не сопровождаются характерной яркой симптоматикой, поэтому к врачу нередко обращаются уже на последних стадиях патологии. У этих заболеваний достаточно узкая «специализация» – они развиваются только в области мениска, хряща или сухожилия и наиболее часто встречаются у тех, кто серьезно занимается спортом.
Точный диагноз в случае подобных проблем может быть поставлен с трудом, поэтому необходимы серьезные диагностические исследования: не только рентгенография, но и томографическая диагностика (КТ или МРТ) или артроскопия.
В процессе лечения заболеваний коленного сустава, которые включены в данную группу, первым делом нужно выявить и устранить причину, которая вызвала патологический процесс. Чаще всего консервативные методы недостаточно эффективны, поэтому израильские специалисты в качестве основного метода лечения коленного сустава при указанных патологиях обычно применяют хирургию.
Лечение коленного сустава в Израиле
Медицинский центр Ilyssa Medical Group предлагает гражданам России, Украины, Беларуси и других стран эффективное лечение патологий коленных суставов в наилучших условиях и по приемлемым ценам. Мы сотрудничаем с такими высококвалифицированными и известными хирургами-ортопедами, как И. Казанский, А. Калганов, Э. Атун. и др. Обратившись в наш израильский медицинский центр, Вы можете быть уверены, что наши специалисты сделают все возможное для того, чтобы ваши суставы вновь стали здоровыми.
Патология коленного сустава, травмы и заболевания
Коленный сустав — это один из самых больших суставов в организме, он образуется двумя самыми большими костями — большеберцовая кость и бедренная кость.
98% веса тела приходится на коленный сустав, в связи с этим он наиболее часто подвержен травмам и заболеваниям . Чем больше вес человека, тем больше давление на коленный сустав, соответственно он быстрее изнашивается. Также сказывается на здоровье суставов нарушение в питании, недостаточность микроэлементов и других компонентов которые необходимы для нормальной жизнедеятельности коленных суставов.
Артроз коленного сустава.
Самое частое заболевание — гонартроз. Это дегенеративное дистрофическое заболевание. Простым языком суставные поверхности стачиваются и плохо сочленяются, от этого появляются боли и неприятные ощущения. Основные причины развития: травмы, либо операции, которые когда-либо происходили. Артрозом страдают, как правило, люди после 40-50 лет. Но в каждом правиле есть исключения. Встречаются случаи, когда заболевание выявляют у молодых людей в возрасте 25 и 30 лет.
Различается 4 стадии гонартроза от первой (лёгкая) до 4 (тяжёлая), при которой необходимо эндопротезирование коленного сустава. Рентгенологически на каждой стадии мы определяем сужение суставной щели, соответственно, если зазор между суставными поверхностями становится меньше — объём движений в суставе сокращается и движение становится болезненным. Для диагностики артроза достаточно рентгенологического снимка и присутствия пациента на приёме для клинического осмотра. Так же при диагностики используется МРТ, иногда, но очень редко информативностью обладают УЗИ и КТ, но начинать всегда нужно с самого простого — рентгена.
Если у пациента начинаются боли в коленном суставе, при ходьбе боли усиливаются — пациент ходит меньше, соответственно мышцы вокруг сустава атрофируются и заболевание прогрессирует намного быстрее. Если пациент даёт нагрузки — болевой синдром настолько сильный, что пациент не может ходить. Здесь важно найти «золотую середину»: где-то ходить с тростью, где-то отдыхать. Далее назначается , как правило, нестероидная группа противовоспалительных препаратов ( «Кетонал», «Кетопрофен» и т.д.). Все препараты принимаются только по назначению врача, т.к. препараты сейчас имеют огромное количество противопоказаний, а так же нужно смотреть на реакцию организма у каждого пациента индивидуально.
По поводу внутрисуставных инъекций. Инъекций великое множество, от применения препарата «Дипроспан», до «Гиалурома». Сейчас всё чаще практикуется плазмолифтинг (PRP-терапия) у этого метода нет противопоказаний, нет аллергических реакций, нет побочных действий. Суть метода заключается в следующем: мы берём кровь из вены пациента, из которой мы получаем плазму, обогащённую тромбоцитами, и ставим её в коленный сустав пациента. Тромбоциты снимают воспаление и провоцируют синтез волокон коллагена , которые являются строительным материалом для суставных поверхностей. PRP-терапия в 99% случаев безвредна. Самое страшное, что может случиться — это то, что процедура не поможет (но это может произойти с любым препаратом).
Немного о травмах.
Т.к. в коленном суставе очень много мягко-тканных образований: это мениск, крестообразные связки и т.д. Все они могут травмироваться.
Начнём с повреждения мениска (это хрящевая прослойка между суставными поверхностями бедренной и большеберцовой кости. Мениск необходим для амортизации и лучшего сочленения суставных поверхностей, когда он лежит ровно, он помогает бедренной кости лучше скользить по большеберцовой. Когда происходит разрыв мениска, он встаёт в неправильное физиологическое положения и лоскут мениска защемляется между суставными поверхностями, и колено не может нормально функционировать, всё это так же сопровождается болями. Чаще всего мениск повреждается после прямых травм.
- Боль после физических нагрузок
- Отёчность сустава
- Болезненность при спуске по лестнице вниз
При этих симптомах нужно сразу обращаться к травмпункт, где вам сделают рентгенографию на которой мы НЕ увидим повреждённый мениск. Рентген делается в травмпункте для того чтобы исключить перелом кости. Далее доктор рекомендует жёсткий артез, либо накладывает гипс и направляет на дообследование. При возможности это МРТ (лучшее решение), либо УЗИ (менее информативно). Далее два варианта — консервативное лечение: 2-3 месяца в гипсе, принятие противовоспалительных препаратов и максимальное ограничение себя в физических нагрузках. Либо оперативное лечение — артроскопия парциальной резекции мениска, когда двумя проколами доктор входит в коленный сустав, через один прокол вводится видеокамера, через второй вводится инструмент, которым отсекается лоскут мениска. Некоторые доктора сейчас его пришивают, но эта операция намного сложнее, и её мало кто проводит. После операции так же необходим период реабилитации. Травма или операция в любом случае даст о себе знать через несколько лет.
Не редко происходит травмирование крестообразных связок (передняязадняя).
Чаще всего травмируется передняя крестообразная связка. Она отвечает за стабильность коленного сустава. Крестообразные связки рвутся, в основном, когда голень ротируется наружу относительно бедра, т.е. стопа уходит наружу, тогда она перенапрягается и разрывается. Не всегда это полные разрывы, иногда это разволокнение, либо частичное повреждение. Симптомы примерно такие же как при повреждении мениска.
Лечение: консервативный метод при не полном разрыве. При полном разрыве — оперативное вмешательство. Сухожилие подшивается и протезируется крестообразная связка. Операция очень сложная и сложный восстановительный период, т.к. доктор в операционной не всегда может рассчитать длину протеза связки и колено может не до конца сгибаться, после чего его необходимо разрабатывать.
Боковые связки коленного сустава. Отвечают за боковую стабильность. Повреждаются редко.
Чаще всего воспаляются, лечится как любое воспалительное заболевание покоем и приёмом нестероидных противовоспалительных препаратов , также применяется физиолечение, ударно-волновая терапия, лечение магнитами и пр. Методы действенны в каждом случае индивидуально, но лечение, как правило, предстоит длительное.
Необходимо ли проверять для профилактики суставы, если ничего не беспокоит?
— Нет, если не было травм, оперативных вмешательств и ничего не беспокоит – лишний раз подвергать себя облучению необходимости нет.
Лечение всегда назначается индивидуально. При любых симптомах обращайтесь к специалисту.
Мыльников Иван Игоревич
Врач травматолог-ортопед
Записаться на прием к специалисту вы можете по телефону: +7 (391) 220-03-03, 200-03-03
Деформирующий артроз колена
Деформирующий артроз коленного сустава (гонартроз, ДАК) – хроническое прогрессирующее заболевание суставного хряща. Для него характерно разрушение суставных структур, которое сопровождается болью, воспалением и характерным искривлением конечности (“ноги колесом” или Х-образная деформация).
Но деформирующий артроз колена, вопреки названию, разрушает не только коленный сустав. Вследствие искривления конечности и ухудшения амортизационных свойств хряща начинают болеть тазобедренные, голеностопные, межпозвоночные суставы, появляются грыжи, изнашиваются связки и мениски.

Дефомирующий артроз колена – прогрессирующее заболевание суставного хряща.
Эта болезнь больше не является уделом отдельных пожилых людей. Всемирная организация здоровья прогнозирует рост заболеваемости гонартрозом в ближайшие 2-3 десятилетия. Он может стать причиной инвалидности у каждой 4-й женщины и каждого 8-го мужчины. А в данный момент заболеваемость ДАК среди взрослых уже составляет от 13 до 29% в разных регионах. Среди других артрозов по частоте развития он уступает лишь коксартрозу (дегенеративное заболевание тазобедренного сустава). Но как лечить деформирующий артроз коленного сустава?
Причины деформирующего артроза колена
Без нормальной смазки сустав “высыхает”, растрескивается и теряет высоту, обнажая головки костей. При этом замыкающая пластина суставной поверхности кости остается беззащитной; перераздражение многочисленных нервных окончаний, которые в ней находятся, вызывает боль и дискомфорт.
Стать причиной возникновения деформирующего артроза колена могут следующие факторы или их совокупность:
- наличие заболеваний суставов (и коленного – в частности) у родственников;
- генетические нарушения, связанные с формированием аномальных, нестабильных хрящевых клеток или ускоренной их гибелью;
- врожденные и приобретенные пороки развития опорно-двигательного аппарата (плоскостопие, гипермобильность суставов, дисплазии, сколиоз, кифоз и другие);
- избыточные профессиональные, бытовые или спортивные нагрузки;
- микротравмы и травмы коленного сустава и мениска, операции на нем, переломы ног;
- нарушения кровоснабжения (варикоз, атеросклероз, тромбоз и другие болезни сосудов), их последствия (рассекающий остеохондрит), а также другие причины возникновения продолжительных спазмов в ногах;
- воспалительные болезни суставов и околосуставных тканей (синовит, бурсит, тендинит, артрит), в т.ч. аутоиммунной природы (ревматоидный, псориатический артрит);
- метаболические нарушения (подагра, сахарный диабет);
- возрастные процессы старения суставов и вымывания кальция из костей;
- гормональные сбои и изменения гормонального фона (к примеру, связанные с недостатком эстрогенов у женщин);
- гиповитаминоз;
- лишний вес (наблюдается у ⅔ пациентов);
- гиподинамия.
Но главная причина того, что деформирующий артроз колена так распространен, кроется в его строении. Коленный сустав имеет лишь одну ось (плоскость) движения. А потому объем допустимых движений очень ограничен. Один неловкий поворот может травмировать околосуставные ткани и запустить артрозные изменения – ведь больное колено будет подвергаться ежедневной нагрузке.

Причинами развития деформирующего артроза колена может являться большое количество факторов
Симптомы деформирующего артроза коленного сустава
Постепенно растущая болезненность в районе коленного сустава. Сначала боль заметна только при движении – например, при резком выпрямлении или сгибании ноги, есть чувство, что “неудачно наступили на ногу”. На ранних стадиях болевой синдром может иметь эпизодический характер или быть настолько слабым, что воспринимается как дискомфорт. Затем боли усиливаются после физических нагрузок или длительного пребывания в одной и той же позе. Становится болезненной и кожа – она чувствительно реагирует на любые прикосновения, в т.ч. и одежды.
Боль при этом нестабильна – она может усиливаться из-за микротравм, неизбежных при артрозе, но незаметных для пациента, а затем вновь стихать, порой надолго. Пока не становится постоянной на последних этапах.
Различают 3 вида специфической боли при деформирующем артрозе коленного сустава:
- стартовая (длится 15-30 минут после выхода сустава из продолжительного состояния покоя);
- механическая (ощутима при физнагрузках и проходит после отдыха);
- блокадная (чувство резкого защемления в колене).
Быстрая утомляемость и ухудшение опорной функции. При ходьбе и других повседневных нагрузках конечность быстро устает, появляется дискомфорт и чувство напряжения. Становится тяжело подолгу стоять, возможны судороги, спазмы мышц. Наблюдается утренняя скованность (до 30 минут).
Снижение функциональности колена. При сгибании и разгибании возникает сначала неприятное чувство пульсации; на следующей стадии болезни появляется ощущение физического препятствия или “песка” в суставе. Постепенно амплитуда движений сокращается из-за разрастания остеофитов, все чаще слышен глухой хруст.
Неврологические и обменные нарушения. Они проявляются в чувстве онемения и скованности, которые особенно быстро и сильно проявляется, если больной принимает неудобную позу (например, подожмет ноги под себя), долго сидит или стоит. После этого пациент вынужден “расходиться”. Нередко больные артрозом страдают от судорог. Вследствие плохого питания конечности растет утомляемость, снижается мышечная масса.
Деформация конечности. Поначалу изменяется форма и размер самого сустава – он распухает, резко выделяется фоне артрофирующихся мышц и связок. В зависимости от того, какой участок кости подвергся большему истиранию, на поздних стадиях болезни нога искривляется кнаружи или кнутри (вальгусная или варусная деформации), появляется хромота, больной припадает на больную конечность. Еще до того, как деформация станет заметной невооруженным глазом, происходит изменение походки.
Симптомы деформирующего артроза колена, как правило, нарастают медленно из-за того, что болезни не свойственен быстрый прогресс. В этом кроется коварство артроза – постепенно привыкая к дискомфорту от болезни, пациент “привыкает” к боли, не замечает ухудшение и откладывает визит к врачу.

Знание основных симптомов деформирующего артроза колена поможет распознать болезнь вовремя
Стадии остеоартроза колена
Прогрессирование гонартроза легче всего отметить после ознакомления со стадиями болезни. Крайне важно своевременное лечение деформирующего артроза колена, противодействие дегенеративным процессам. Ведь гонартроз может не только сделать человека инвалидом, но и снижает иммунитет, провоцирует раздражительность и депрессивность, ведет к общему истощению.
Деформирующий артроз коленного сустава 1 степени
Боль при деформирующем артрозе коленного сустава 1 степени возникает вследствие серьезных физических нагрузок и уходит сама собой после отдыха. По утрам и после долгой неподвижности в колене отмечается скованность, тугоподвижность, суставу сложно возвращаться к движению в полном объеме.
На этой стадии лечение деформирующего артроза колена особенно эффективно, однако пациенты редко замечают изменения в своем состоянии. Поражение сустава малозаметно также на рентгеновских снимках и при других диагностических обследованиях.
Деформирующий артроз коленного сустава 2 степени
Боли возникают при повседневной активности пациента, но начинают досаждать ему и в состоянии покоя. Болевой синдром усиливается при смене погоды, переохлаждении. Движения в суставе сопровождаются грубым хрустом, который повторяется из раза в раз. Начинают появляться контрактуры – стойкие ограничения подвижности в суставе, которые пока что имеют обратимый характер, но уже мешают выполнению отдельных видов работ. Также меняется походка.
При 2 степени деформирующего артроза коленного сустава колено почти все время отечное, припухшее, нередко – горячее. Пациенты жалуются на хроническую усталость в ногах. Начинается постепенная деформация пораженной конечности. Если коленный сустав поражен только с одной стороны, второй тоже начинает ускоренно изнашиваться из-за декомпенсированной нагрузки. Поэтому отсутствие лечения деформирующего артроза колена на данном этапе может привести к инвалидности.
На 2 стадии болезни рентгенограмма отображает явные признаки артроза: сужение суставной щели, остеофиты, очаговые эрозии и кистозные полости.
Деформирующий артроз коленного сустава 3 степени
На этой стадии гонартроз превращает пациента в инвалида, который не может обходиться без сторонней помощи, постоянной терапии или хирургической операции. Больной нетрудоспособен. Болевой синдром имеет непрерывный характер и мешает сну. Пациент страдает от сильной боли днем и ночью, вне зависимости от нагруженности сустава. Суставы громко хрустят при каждом движении и имеют признаки хронического воспаления. Ходьба затруднена, возможна только со вспомогательными средствами (костыль, палка для ходьбы). Форма суставов изменена, как и форма конечностей (в форме буквы О или Х), также одна из ног может стать короче другой. Мышцы вокруг колена атрофированы, находятся в хроническом спазме. Движения в суставе резко ограничены или невозможны вообще из-за блокады колена. Лечение деформирующего артроза колена теперь сугубо хирургическое.
На рентгеновском снимке суставная щель практически не имеет просвета, видны массивные разрастания на краях кости, головки костей стерты. Также диагностируется разрушение синовиального хряща, связок, мениска.
Лечение деформирующего артроза коленного сустава
Лечение деформирующего артроза коленного сустава заключается в комплексном применении медикаментозных средств, дозированной нагрузке на сустав, физиотерапевтических процедурах и использовании ортопедических приспособлений.
В процессе лечения крайне важно чередовать нагрузку и разгрузку, не допускать статической нагруженности колена. Также замедлить болезнь помогают ортопедические стельки, специализированная обувь, трости, костыли, ходунки, эргономичные кресла для работы и отдыха. Особенно эффективны ортезы с изменяемым ребром жесткости, позволяющие смоделировать физиологическую ось ноги и компенсировать деформацию.
На ранних стадиях деформирующего артроза колена цель лечения заключается в восстановлении разрушенного сустава и связочного аппарата, купировании боли и увеличении диапазона произвольных движений. На поздних – в облегчении состояния больного. Для этого проводится санационная артроскопия (промывание антисептиками) при отломе кусочка остеофита, корригирующая остеотомия (исправление искривленной кости), эндопротезирование (замена) сустава.
Помимо ортопеда, как лечить деформирующий артроз коленного сустава подскажут физиотерапевты и мануальные терапевты, специалисты по ЛФК и лечебному массажу, хирурги.
Лечение деформирующего артроза суставов – сложный и долгий процесс, требующий комплексного подхода
Физиотерапия
Среди прочих физиотерапевтических методик для лечения деформирующего артроза коленного суставаиспользуются:
- лазерная и магнитотерапия;
- микроволновая терапия;
- ударно-волновая терапия;
- амплипульс;
- ультразвуковая терапия;
- электрофорез с анальгином, новокаином, химотрипсина и т.д.;
- фонофорез с глюкокортикоидами;
- парафиновые и озокеритовые аппликации;
- криотерапия;
- иглорефлексотерапия;
- тракция суставов и кинезитерапия;
- бальнеотерапия.
Массаж при деформирующем артрозе коленного сустава
Лечебный и лимфодренажный массаж при деформирующем артрозе коленного сустава, а также мануальная терапия проводятся специалистом после снятия воспаления в суставе. Для самостоятельного массажа на дому рекомендованы поглаживания и растирания, а также движения, направленные на вытяжение мышц и связок, глубокая разминка (проводится в последнюю очередь, после разогревающего воздействия). Хорошо сочетается самомассаж с местнораздражающими средствами и эфирными маслами. Помните, что при деформирующем артрозе коленного сустава массаж проводится на обоих суставах, даже если поражен лишь один из них.
Упражнения при деформирующем артрозе коленных суставов
Лечебная гимнастика (ЛФК) при деформирующем остеоартрозе коленного сустава проводится в положении сидя или лежа, также эффективна аквааэробика. Индивидуальный комплекс упражнений при деформирующем остеоартрозе коленного сустава составляет инструктор. Ниже предлагаем короткую разминку, направленную на укрепление ножных мышц.
- Сядьте на пол, ноги прямые, упор на руки за спиной. Сгибайте и разгибайте пальцы ног.
- Исходное положение то же, не спеша сгибайте ногу, в конце движения упираясь носком в пол. Повторите, ставя стопу за другую ногу.
- Продолжайте в том же исходном положении, поднимайте вытянутую ногу перед собой, носок на себя.
- Не меняя исходное положение, тянем руки к пальцам прямых ног.
- Сидя на полу, обнимите согнутое колено, а другую ногу постарайтесь поднять над полом.
- Сидя на полу, разведите ноги на ширину плеч. По очереди проворачивайте ноги таким образом, чтобы носок совершал движение на 180 градусов.
- Сидя на полу, ноги согнуты. Перекатывайте стопу с пятки на носок, ощущая работу в задней поверхности бедер.
Отлично! Выполняйте упражнения при деформирующем остеоартрозе коленного сустава не менее 3-6 раз в день.
Лекарственные препараты при деформирующем артрозе колена
Медикаментозное лечение деформирующего артроза коленного сустава позволяет быстро купировать острую боль, уменьшить воспаление и отек, наладить питание сочленения. Поэтому лекарственные препараты применяются на всех стадиях болезни и помогают вернуть колену подвижность.
Хондропротекторы
Хондропротекторы в виде таблеток, капсул, саше и инъекций используются для регенерации и поддержания синовиального хряща.
К самым эффективным хондропротекторам относятся артракам, дона, терафлекс, структум, мовекс, артрон, алфлутоп.
Противовоспалительные
Для лечения деформирующего артроза коленного сустава применяются стероидные и нестероидные противовоспалительные средства. Их прописывают в виде таблеток, инъекций, саше, кремов, мазей и прочих средств для наружного и внутреннего применения.
К нестероидным средствам (НПВП) относятся: артрадолдиклофенак, нимесулид, парацетамол, мелоксикам, индометацин, кеторолак, ибупрофен, пироксикам и другие.
К стероидным: гидрокортизон, преднизолон, дексаметазон, кеналог, флостерон, метилпреднизолон.
Противовоспалительные средства могут применяться совместно с анестетиками (новокаин, лидокаин, тримекаин), которые вводятся в полость сустава в качестве блокады.
Спазмолитики
Снятие спазма необходимо для возврата пациента к нормальной деятельности и нормального поступления питательных веществ в ткани. С этой целью используется бускопан, пенталгин, папаверин, дротаверин (но-шпа), спазмалгон, галидор, новиган и другие.
Ангиопротекторы
При деформирующем артрозе коленного сустава используются троксевазин и троксерутин, пентоксифиллин, препараты на основе конского каштана, детралекс, трентал, циннаризин и прочие.
Разогревающие средства
Среди разогревающих средств стоит выделить препараты на основе натуральных компонентов: змеиного и пчелиного яда, жгучего перца, горчицы. Например, капсикам, випросал, апизартрон.
Также используются вольтарен, долобене, фастум, финалгон и никофлекс. Все эти препараты улучшают кровоснабжение тканей и отвлекают от болевых ощущений.
Питание при деформирующем артрозе колена
Здоровое питание при деформирующем артрозе коленного сустава включает блюда со сниженным содержанием трансжиров и “быстрых” углеводов. Предпочтение стоит отдавать нежирному мясу и рыбе, морепродуктам и овощам, приготовленным на пару, в фольге или тушением под крышкой. Также полезны фрукты, ягоды и напитки, богатые антиоксидантами – дикоросы, черника, брусника, клюква, качественный зеленый чай и кофе. Можно есть и цельнозерновые каши, бобовые.
А вот картофель, белый хлеб, сладости, полуфабрикаты, фастфуд и алкоголь стоит исключить.
Если при деформирующем артрозе коленного сустава Вы имеете избыточный вес, рассмотрите варианты низкоуглеводных диет..
Почему вылетает коленная чашечка и что делать при травме
Коленная чашечка, или надколенник, представляет собой округлую кость, которая защищает сустав от повреждений. Она удерживается прочными соединительнотканными образованиями — связками, они и удерживают ее в стабильном положении. Если вылетела коленная чашечка, это может сопровождаться растяжением или разрывом связок, а в момент травмы пациент чувствует острую боль. Затем она может встать на место самостоятельно, но в большинстве случаев она выскакивает при последующих падениях или ушибах.

Причины и симптомы

Основная причина выбитой коленной чашечки — это неудачное падение или поворот коленного сустава . Риск повреждения повышается у спортсменов и у людей с избыточным весом, чьи колени несут повышенную нагрузку. Надколенник также может смещаться в момент сильного удара в область сустава.
Симптомы травмы видны невооруженным глазом:
- чашечка меняет свое нормальное положение и смещается из сустава;
- острая боль не позволяет пострадавшему подняться и опереться на конечность;
- нет возможности полностью выпрямить ногу — попытки сопровождаются болевым синдромом и ощущением постороннего предмета;
- сухожилия находятся в постоянном напряжении, что можно определить при ощупывании колена.
Вправление вывиха может произойти самостоятельно. В большинстве случаев чашечка смещается наружу, и ее можно вернуть в нормальное положение одним движением. Процедура болезненная, но после устранения вывиха боль прекращается. Если вовремя не оказать первую помощь, в области сустава появится выраженный отек.
Способы диагностики

Несмотря на то, что положение надколенника можно определить визуально, потребуются дополнительные методы диагностики. Если чашечка сместилась в сторону, это значит, что ее связки также повредились.
Чем дольше эта кость будет находиться в неправильном положении после того, как вылетело колено, тем больше риск разрыва связок и сухожилий.
Эти изменения можно увидеть на рентгене . Если у пациента периодически вылетает колено, но затем возвращается обратно — симптом требует более детальной диагностики. Сустав обследуют при помощи УЗИ и МРТ , эти способы позволяют визуализировать состояние мягких тканей, связок, мышц и сухожилий. На основании результатов обследования будет назначено лечение.
Методы лечения
После травмы необходимо оказать первую помощь пострадавшему. Вправлять сустав самостоятельно может быть опасно, но алгоритм действий, которые нужно выполнить до приезда врача, существует. Пациент при этом должен оставаться в лежачем или сидячем положении, не пытаясь задействовать поврежденную конечность.
Первая помощь заключается в следующем:

- ногу стоит обездвижить в максимально комфортном положении;
- на область колена накладывают лед или холодные компрессы;
- если боль слишком острая, можно принять обезболивающие препараты.
Обездвиживание конечности — это самое главное условие.
Когда надколенник смещается, его связки удлиняются. Положение ноги, при котором боль ощущается не слишком остро, значит, что связки немного укоротились и расслабились. При неосторожном движении или попытке вправить коленную чашечку самостоятельно, они могут полностью разорваться.
Консервативные методы

Если надколенник смещается впервые, а на обследовании явных нарушений целостности связок не выявлено, пациенту рекомендуют носить повязки из эластичного бинта в течение нескольких недель. Чрезмерные нагрузки следует исключить, но опираться на ногу при ходьбе не запрещается.
Лечение будет состоять из нескольких основных пунктов:
- применения местных обезболивающих и противовоспалительных препаратов;
- лечебной физкультуры для повышения прочности и эластичности мышц и связок;
- УВЧ;
- физиопроцедуры для улучшения кровообращения;
- массаж у грамотного специалиста.
Наложение гипса также относится к консервативным способам лечения. В этом есть необходимость, если травма сопровождается острой болью, происходит частичный разрыв волокон связок.
Гипсовую повязку носят 2—3 недели, после чего ее меняют на эластичный бандаж.
Хирургическое лечение

Хирургическое вмешательство необходимо только в том случае, если в момент травмы была нарушена целостность связок или сухожилий мышц. Частичный разрыв волокон лечится под гипсом, но если связка полностью разделилась — ее концы нужно соединить путем наложения шва. Операция выполняется методом артроскопии — через два небольших прокола около коленного сустава. Заживление происходит под гипсом или тугой эластичной повязкой.
Период реабилитации после операции может длиться до 6 месяцев.
Последствия
Даже если после смещения надколенник вернулся на свое место самостоятельно, стоит обратиться в больницу для диагностики. Если вовремя не оказать первую помощь или выполнить манипуляцию неправильно, это грозит серьезными последствиями:
- хронической нестабильностью суставов, при которой они смещаются при малейшей нагрузке;
- если вправить чашечку неправильно — разрывом связок, деформацией сустава, кровотечением в суставную полость;
- дегенеративными изменениями в структуре костей и хрящей сустава.
Лучший способ профилактики травм — это легкие физические нагрузки и здоровый образ жизни. В норме связки колена выдерживают ушибы и падения, а надколенник остается в естественном положении. Однако, от подобной травмы никто не застрахован, и важно вовремя принять правильные меры оказания первой помощи. Вправлением сустава и дальнейшим лечением должен заниматься хирург.
Комплекс упражнений для коленных суставов и связок. Реабилитация после травмы колена
Вывих коленного сустава ( Вывих колена )
Вывих коленного сустава – это смещение суставных поверхностей костей, образующих коленный сустав, относительно друг друга. В коленном суставе может возникать два вида вывихов: смещение большеберцовой кости относительно бедренной и смещение надколенника относительно большеберцовой и бедренной костей. Патология проявляется резкой болью, отеком и деформацией зоны повреждения. Движения в суставе невозможны. Лечение – немедленное вправление с последующей иммобилизацией. При вывихах большеберцовой кости часто требуются восстановительные операции в отдаленном периоде.
МКБ-10
- Причины
- Патогенез
- Симптомы
- Передний вывих коленного сустава
- Задний вывих коленного сустава
- Боковые вывихи коленного сустава
- Вывих надколенника
- Врожденные вывихи коленного сустава
- Осложнения
- Диагностика
- Лечение вывиха коленного сустава
- Первая помощь
- Лечение вывиха надколенника
- Лечение вывиха ББК
- Лечение врожденных вывихов
- Прогноз
- Профилактика
- Цены на лечение
Общие сведения
Вывих коленного сустава – патологическое состояние, при котором суставные поверхности костей смещаются и перестают быть конгруэнтными. Под данным термином в травматологии и ортопедии понимают два вида вывихов, значительно различающихся по тяжести: вывих большеберцовой кости и вывих надколенника. Вывихи большеберцовой кости возникают чрезвычайно редко, являются результатом значительного травматического воздействия и нередко влекут за собой тяжелые отдаленные последствия (болтающийся сустав, артроз). Вывих надколенника – достаточно распространенная травма, прогноз при этой патологии благоприятен.

Причины
Вывихи коленного сустава могут быть приобретенными (травматическими) или врожденными. Причиной травматического вывиха большеберцовой кости (ББК) могут стать природные или производственные катастрофы, автодорожные аварии, падение с высоты и т. д. Нередки сочетания с другими поражениями: переломами костей скелета, ЧМТ, повреждением грудной клетки, травмой мочеполовых органов. Вид вывиха ББК определяется механизмом травмы:
- Передний вывих возникает вследствие насильственного переразгибания коленного сустава при фиксированной голени либо прямого грубого воздействия на нижнюю часть бедра спереди или на верхнюю часть голени сзади.
- Задний вывих формируется в результате форсированного давления или сильного толчка сзади на нижние отделы бедра или спереди на верхний отдел голени.
- Наружный и внутренний вывихи развиваются при интенсивном резком давлении на боковые поверхности бедра при фиксированных нижних отделах конечности или, наоборот, на боковые части голени при фиксированном бедре.
Причиной приобретенного вывиха надколенника, как правило, становится падение или боковой удар по колену, сочетания с иными травмами наблюдаются нечасто. Врожденные вывихи коленного сустава встречаются редко, обусловлены неблагоприятными воздействиями на этапе эмбриогенеза.
Патогенез
Бедренная и большеберцовая кости соединяются между собой, формируя коленный сустав, который имеет капсулу и укреплен мощными связками. Между суставными концами костей находятся эластичные прокладки – мениски. Значительное смещение суставных поверхностей костей возможно только при высокоэнергетических травмах, сопровождающихся нарушением целостности множества элементов сустава, поэтому вывихи коленного сустава сочетаются с разрывами связок, повреждениями менисков, переломами эпифизарной и метафизарной зон.
Надколенник располагается спереди, является сесамовидной костью (окостеневшей частью сухожилия), не соединяется с другими костями, сверху фиксируется сухожилиями четырехглавой мышцы бедра, снизу – собственной связкой надколенника. При вывихе надколенник может смещаться вбок (кнутри или кнаружи), разворачиваться вокруг своей оси или вклиниваться в суставную щель между большеберцовой и бедренной костями. Основные структуры колена при этом зачастую остаются неповрежденными или повреждаются незначительно.
Симптомы
Передний вывих коленного сустава
Считается наиболее распространенным вывихом ББК. Сопровождается разрывом крестообразных связок и задних отделов суставной сумки. Нередко также наблюдается разрыв боковой, срединной связок. Возможно сдавление или повреждение подколенных сосудов, малоберцового и большеберцового нервов. При повреждении сосудов голень бледная, холодная, синюшная, пульс ослаблен или не определяется. При повреждении нервов возможны расстройства чувствительности и параличи.
Пациент отмечает интенсивные боли в зоне поражения. Колено отечно, резко деформировано, при осмотре выявляются гематомы и кровоизлияния. Активные движения невозможны, при попытке пассивных движений определяется пружинящее сопротивление. Опора невозможна. При полных вывихах нога в состоянии разгибания или незначительного сгибания, обнаруживается укорочение конечности.
При неполных вывихах конечность в положении легкого сгибания, укорочение отсутствует. Выявляется значительное увеличение коленного сустава в переднезаднем направлении. По передней поверхности выдается бугристость и мыщелки большеберцовой кости, по задней выстоят мыщелки бедренной кости. Надколенник занимает косое положение и «ложится» на суставную поверхность ББК.
Задний вывих коленного сустава
Сопровождается повреждением крестообразных связок, часто также рвутся боковая и срединная связки. Возможен отрыв собственной связки надколенника в месте прикрепления (в области бугристости большеберцовой кости). Больной предъявляет жалобы на невыносимые боли. В области повреждения определяется значительный отек, синюшность, участки кровоизлияний, выраженная деформация. Движения в колене отсутствуют, опорная функция конечности утрачена.
При полном вывихе нога находится в положении разгибания, укорочена. При неполном вывихе нижняя конечность согнута, укорочение отсутствует. Впереди выстоят мыщелки бедра, сзади – суставная поверхность большеберцовой кости. Надколенник располагается косо и лежит на мыщелках бедра. Часто наблюдаются повреждения нервов и сосудов, проявляющиеся соответствующей симптоматикой.
Боковые вывихи коленного сустава
Внутренний и наружный вывихи колена встречаются редко и обычно бывают неполными. Сопровождаются разрывом боковой и срединной связки. Колено деформировано, отечно, резко болезненно. Отмечается невозможность опоры и движений. Нога в положении сгибания, стопа повернута. Надколенник смещается в сторону, противоположную вывиху, и занимает косо-поперечное положение.
Вывих надколенника
Повреждение сопровождается резкой болью. Коленный сустав отечен, слегка согнут. В передних отделах выявляется деформация. Наиболее распространенным является вариант, при котором надколенник смещается кнаружи (наружный вывих), смещение кнутри и вклинение между другими костями встречаются реже. Объем колена увеличен, как правило, определяется гемартроз. Активные движения отсутствуют, пассивные существенно ограничены. Пальпаторно – надколенник смещен, ощупывание области повреждения резко болезненно.
Врожденные вывихи коленного сустава
Данная разновидность врожденной аномалии сустава обнаруживается при рождении или в раннем возрасте. Вывих надколенника чаще встречается у мальчиков, сочетается с недоразвитием надколенника и наружного мыщелка, могут выявляться и другие аномалии развития коленного сустава. Основными проявлениями являются шаткость походки, неустойчивость и быстрая утомляемость конечности.
Врожденный вывих голени нередко возникает с двух сторон, одновременно выявляется недоразвитие коленного и голеностопного суставов. Возможна гипоплазия или аплазия большеберцовой кости. Без хирургического лечения с возрастом патология усугубляется, врожденные вывихи надколенника и большеберцовой кости становятся причиной развития тяжелых артрозов.
Осложнения
Ранние осложнения вывиха надколенника встречаются редко. В отдаленные сроки иногда наблюдается нестабильность, привычные вывихи. Смещение ББК сопровождается массивным повреждением других структур, при таких вывихах колена всегда обнаруживается разрыв связок, нередко выявляется нарушение целостности сосудов и нервных стволов. После выздоровления существует вероятность формирования нестабильности сустава, раннего развития прогрессирующего гонартроза.
Диагностика
Диагностика производится в условиях приемного покоя, характер повреждения устанавливается по результатам осмотра травматолога и данным дополнительных исследований. План обследования при вывихах коленного сустава включает:
- Внешний осмотр. Визуальное распознавание вывихов ББК не составляет труда из-за грубого нарушения контуров сустава, патогномоничного для вывихов отсутствия движений на фоне пружинящего сопротивления. Смещение надколенника также хорошо распознается при визуальном осмотре из-за деформации передней части колена.
- Рентгенография коленного сустава. Является основным инструментальным методом исследования. По данным рентгенограмм определяют тип (передний, задний, боковые) и выраженность (полный, неполный) вывиха ББК, диагностируют сопутствующие переломы. При вывихах надколенника на снимках уточняют вариант смещения (вбок, с разворотом, с вклинением).
- Другие визуализационные методики. Относятся к числу вспомогательных, применяются при необходимости уточнить характер и тяжесть повреждения мягких тканей и выбрать оптимальную тактику лечения. Для оценки состояния капсулы и связок могут быть назначены МРТ и УЗИ коленного сустава.
- Артроскопическое исследование. На этапе первичного обследования артроскопия не используется. Может назначаться после вправления при неэффективности результатов консервативного лечения и необходимости планирования оперативного вмешательства.
При подозрении на повреждение сосудов необходима консультация сосудистого хирурга, при возможном сдавлении или разрыве нервов – консультация нейрохирурга или невропатолога.
Лечение вывиха коленного сустава
Первая помощь
На этапе первой помощи ногу пострадавшего фиксируют шиной от стопы до тазобедренного сустава в том положении, в котором она находится. Попытки насильственного изменения положения конечности категорически запрещены, поскольку могут усугубить травму. Пациенту дают обезболивающий препарат, к области колена прикладывают холод для уменьшения отечности, организуют немедленную доставку в специализированное медицинское учреждение.
Лечение вывиха надколенника
Ведение больного обычно консервативное. Травматолог-ортопед осуществляет вправление надколенника под местной анестезией (у детей используется наркоз), при наличии гемартроза производит пункцию коленного сустава. Затем накладывают гипсовую лонгету и выполняют контрольную рентгенографию. Иммобилизацию продолжают 4-6 недель, больному назначают УВЧ и массаж.
В ряде случаев, особенно при раннем прекращении иммобилизации возможны рецидивы, поэтому в последние годы для улучшения отдаленных результатов активную тактику лечения все чаще используют не только при развитии привычных вывихов, но и профилактически. Хирургические методики включают:
- Артроскопическую стабилизацию. Является малоинвазивным вмешательством, производится при наружных вывихах на раннем этапе лечения для профилактики рецидивов, подвывихов и нестабильности сустава. Включает чрескостный шов медиальной связки в сочетании с латерорелизом (рассечением) латеральной связки.
- Открытую фиксацию. Выполняется при привычных вывихах коленного сустава с использованием традиционного разреза. Предусматривает фиксацию надколенника путем подшивания мышечного лоскута, участка фасции четыреглавой мышцы или капсулы сустава.
В послеоперационном периоде проводят перевязки, назначают антибиотикотерапию, осуществляют реабилитационные мероприятия.
Лечение вывиха ББК
Осуществляется в условиях травматологического отделения. Для предупреждения последствий возможного повреждения сосудов и нервов необходимо немедленное вправление. Манипуляция проводится под спинномозговой анестезией или общим наркозом. Затем выполняется пункция сустава, накладывается гипсовая повязка и проводится обязательный рентгенконтроль. Могут производиться следующие хирургические вмешательства:
- При разрыве сосудов, нервов, осложняющем вывих коленного сустава, показано оперативное лечение. Возможен шов нерва с привлечением нейрохирурга, шов или перевязка артерии при участии сосудистого хирурга.
- Из-за значительных повреждений сумочно-связочного аппарата исходом вывиха ББК нередко становится болтающееся колено, поэтому многие специалисты с самого начала выбирают активную хирургическую тактику, осуществляя не закрытое, а открытое вправление и сшивание связок.
После вправления вывиха коленного сустава больного направляют на УВЧ. Гипс сохраняют 4-6 нед., затем разрешают ходьбу. В восстановительном периоде назначают ЛФК и массаж.
Лечение врожденных вывихов
Основным методом лечения являются хирургические операции. Выбор методики и возраст проведения вмешательства определяются характером вывиха:
- Вывихи надколенника. Операции выполняют в детском или юношеском возрасте. Метод предусматривает перемещение собственной связки с ее последующей фиксацией.
- Вывихи голени. Хирургическую коррекцию рекомендуют проводить после достижения 2 лет. Объем вмешательств сильно варьируется, зависит от особенностей патологии, может включать костную пластику, пластику связок и другие манипуляции.
Прогноз
Исход определяется типом вывиха коленного сустава. После вывихов ББК рецидивы возникают редко. Может выявляться шаткость походки и ограничение объема движений. Нередко наблюдается нестабильность сустава, возможно раннее развитие деформирующего артроза. Многим пациентам для полного восстановления трудоспособности требуются реконструктивные операции на связках.
При травмах надколенника прогноз считается благоприятным, однако у некоторых больных после выздоровления формируется привычный вывих, требующий хирургического лечения. Полнота восстановления функций конечности при врожденных пороках определяется тяжестью аномалии, своевременностью и адекватностью лечения.
Профилактика
Меры по предупреждению травматических вывихов колена включают соблюдение техники безопасности на производстве, следование правилам дорожного движения, предупреждение бытовых и спортивных травм. Профилактика врожденных вывихов не разработана.
Вывих коленного сустава



Сильная боль в колене после падения, невозможность согнуть ногу в коленном суставе и отек, появляющийся буквально на глазах – все это возможные признаки вывиха коленного сустава. Повреждение может быть разным, с вовлечением связок, суставной капсулы и надколенника, костей, образующих сустав. Поэтому не стоит заниматься самолечением, использовать мази или компрессы, надеясь, что все само пройдет. Вывих нужно правильно вправить, а сустав зафиксировать, чтобы ткани восстановились. Если этого не сделать, можно познакомиться с привычным вывихом колена, когда сустав «вылетает» от малейшей активности.
Колени – это часть нижних конечностей, достаточно мощные суставы, которые держат вес корпуса и таза. Они достаточно подвижные и крепкие, повредить их в обычной жизни не так просто, и вывих коленного сустава может возникать в результате достаточно серьезных воздействий.
- серьезные ДТП с повреждением ног, резкими толчками в область коленей;
падения на ноги или колени с высоты;
сильные удары по области колена спереди (реже – сзади);
Вывихи колена составляют около 2 – 3% от всех вариантов травм, но зачастую они не бывают одиночными, сочетаясь с травмой груди, таза или позвоночника, переломами трубчатых костей ног или рук.
Риск вывихов в колене повышается у не тренированных людей со слабыми связками, которые форсировано начинают занятия спортом, или у людей с порокам развития скелета (деформации коленной чашечки, дисплазия соединительной ткани).
Для того чтобы врач мог выбрать наиболее верную тактику лечения, все варианты вывихов колена классифицируют по определенным признакам. Это помогает определить – можно ли лечить пациента консервативно или придется делать операцию.
Возможна травма в области надколенника (она несколько легче) и поражение большеберцовой кости. Если затронута кость, придется делать операцию на колене, при таком вывихе рвутся связки, повреждаются нервы и крупные сосуды.
Есть также несколько типов вывиха, в зависимости от повреждений тех или иных связок. Важно подчеркнуть, что это мощный и укрепленный сустав, просто так кости не смещаются, обязательно травмируются связки и суставная сумка, надколенник.
- передний вывих – пожалуй, одна из распространенных травм, при нем происходит разрыв мощных крестообразных связок;
задний – его диагностируют, если удар пришелся на подколенную ямку, страдают также крестообразные связки;
наружный – при нем боковой удар разрывает переднюю крестообразную связку, частично страдает еще боковая связка (коллатеральная);
Возможна травма с неполным вывихом (травматологи обычно называют это состояние подвывих колена) и полным, когда травма особенно серьезная. Поражение колена может быть закрытым, когда травмируются вязки и суставная капсула без разрыва кожи, а при открытом – сустав контактирует с окружающей средой, повреждены все ткани в области колена.
По причине возникновения вывихи в области колена делят на:
- травматический – его причина понятна из названия;
патологический, который формируется на фоне болезней суставов – артритов, артрозов;
Особый вариант поражения коленного сустава – так называемый привычный вывих. Он формируется при постоянном травмировании коленей, если человек не менее 3 – 4 раз переносил разрывы связок или их растяжение. В этом случае сустав «разболтанный» и не может удержать на месте все свои части при малейшем неловком движении.


