Гигрома ( Киста синовиальной сумки , Синовиальная киста , Сухожильный ганглий )
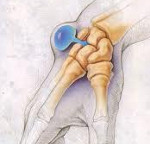
Гигрома – это осумкованное опухолевидное образование, наполненное серозно-фибринозной или серозно-слизистой жидкостью. Располагается рядом с суставами или сухожильными влагалищами. Небольшие гигромы обычно не причиняют никаких неудобств, кроме эстетических. При их увеличении или расположении рядом с нервами появляются боли; в некоторых случаях возможно нарушение чувствительности. Патология диагностируется с учетом данных анамнеза и физикального осмотра. Консервативная терапия малоэффективна, рекомендуется хирургическое лечение – удаление гигромы.
МКБ-10

- Причины гигромы
- Патанатомия
- Симптомы гигромы
- Отдельные виды гигром
- Диагностика
- Лечение гигромы
- Консервативное лечение
- Хирургическое лечение
- Цены на лечение
Общие сведения
Гигрома (от греч. hygros – жидкий, oma – опухоль ) – доброкачественная кистозная опухоль, состоящая из плотной стенки, образованной соединительной тканью, и вязкого содержимого. Содержимое по виду напоминает прозрачное или желтоватое желе, а по характеру представляет собой серозную жидкость с примесью слизи или фибрина. Гигромы связаны с суставами или сухожильными влагалищами и располагаются поблизости от них. В зависимости от локализации могут быть либо мягкими, эластичными, либо твердыми, по плотности напоминающими кость или хрящ.
Гигромы составляют примерно 50% от всех доброкачественных опухолей лучезапястного сустава. Прогноз при гигромах благоприятный, однако, риск развития рецидивов достаточно высок по сравнению с другими видами доброкачественных опухолей. У женщин гигромы наблюдаются почти в три раза чаще, чем у мужчин. При этом подавляющая часть случаев их возникновения приходится на молодой возраст – от 20 до 30 лет. У детей и пожилых людей гигромы развиваются достаточно редко.

Причины гигромы
Причины развития патологии до конца не выяснены. В травматологии и ортопедии предполагается, что гигрома возникает под действием нескольких факторов. Установлено, что такие образования чаще появляются у кровных родственников, то есть, имеет место наследственная предрасположенность. Чуть более, чем в 30% случаев, возникновению гигромы предшествует однократная травма. Многие исследователи считают, что существует связь между развитием гигромы и повторной травматизацией или постоянной высокой нагрузкой на сустав или сухожилие.
Теоретически гигрома может появиться в любом месте, где есть соединительная ткань. Однако на практике гигромы обычно возникают в области дистальных отделов конечностей. Первое место по распространенности занимают гигромы на тыльной поверхности лучезапястного сустава. Реже встречаются гигромы на ладонной поверхности лучезапястного сустава, на кисти и пальцах, а также на стопе и голеностопном суставе.
Патанатомия
Широко распространена точка зрения, что гигрома представляет собой обычное выпячивание неизмененной суставной капсулы или сухожильного влагалища с последующим ущемлением перешейка и образованием отдельно расположенного опухолевидного образования. Это не совсем верно.
Гигромы действительно связаны с суставами и сухожильными влагалищами, а их капсула состоит из соединительной ткани. Но есть и различия: клетки капсулы гигромы дегенеративно изменены. Предполагается, что первопричиной развития такой кисты является метаплазия (перерождение) клеток соединительной ткани. При этом возникает два вида клеток: одни (веретенообразные) образуют капсулу, другие (сферические) наполняются жидкостью, которая затем опорожняется в межклеточное пространство.
Именно поэтому консервативное лечение гигромы не обеспечивает желаемого результата, а после операций наблюдается достаточно высокий процент рецидивов. Если в области поражения остается хотя бы небольшой участок дегенеративно измененной ткани, ее клетки начинают размножаться, и болезнь рецидивирует.
Симптомы гигромы
Вначале в области сустава или сухожильного влагалища возникает небольшая локализованная опухоль, как правило, четко заметная под кожей. Обычно гигромы бывают одиночными, но в отдельных случаях наблюдается одновременное или почти одновременное возникновение нескольких гигром. Встречаются как совсем мягкие, эластичные, так и твердые опухолевидные образования. Во всех случаях гигрома четко отграничена. Ее основание плотно связано с подлежащими тканями, а остальные поверхности подвижны и не спаяны с кожей и подкожной клетчаткой. Кожа над гигромой свободно смещается.
При давлении на область гигромы возникает острая боль. В отсутствие давления симптомы могут различаться и зависят от размера опухоли и ее расположения (например, соседства с нервами). Возможны постоянные тупые боли, иррадиирующие боли или боли, появляющиеся только после интенсивной нагрузки. Примерно в 35% случаев гигрома протекает бессимптомно. Достаточно редко, когда гигрома расположена под связкой, она может долгое время оставаться незамеченной. В таких случаях пациенты обращаются к врачу из-за болей и неприятных ощущений при сгибании кисти или попытке обхватить рукой какой-то предмет.
Кожа над гигромой может как оставаться неизмененной, так и грубеть, приобретать красноватый оттенок и шелушиться. После активных движений гигрома может немного увеличиваться, а затем в покое снова уменьшаться. Возможен как медленный, почти незаметный рост, так и быстрое увеличение. Обычно размер опухоли не превышает 3 см, однако в отдельных случаях гигромы достигают 6 см в диаметре. Самостоятельное рассасывание или самопроизвольное вскрытие невозможно. При этом гигромы никогда не перерождаются в рак, прогноз при них благоприятный.
Отдельные виды гигром
Гигромы в области лучезапястного сустава обычно возникают на тыльной стороне, по боковой или передней поверхности, в области тыльной поперечной связки. Как правило, они хорошо заметны под кожей. При расположении под связкой опухолевидное образование иногда становится видимым только при сильном сгибании кисти. Большинство таких гигром протекает бессимптомно и лишь у некоторых пациентов возникает незначительная боль или неприятные ощущения при движениях. Реже гигромы появляются на ладонной поверхности лучезапястного сустава, почти в центре, чуть ближе к лучевой стороне (стороне большого пальца). По консистенции могут быть мягкими или плотноэластичными.
На тыльной стороне пальцев гигромы обычно возникают в основании дистальной фаланги или межфалангового сустава. Кожа над ними натягивается и истончается. Под кожей определяется небольшое плотное, округлое, безболезненное образование. Боли появляются только в отдельных случаях (например, при ушибе).
На ладонной стороне пальцев гигромы образуются из сухожильных влагалищ сгибателей. Они крупнее гигром, расположенных на тыльной стороне, и нередко занимают одну или две фаланги. По мере роста гигрома начинает давить на многочисленные нервные волокна в тканях ладонной поверхности пальца и нервы, расположенные по его боковым поверхностям, поэтому при такой локализации часто наблюдаются сильные боли, по своему характеру напоминающие невралгию. Иногда при пальпации гигромы выявляется флюктуация. Реже гигромы возникают у основания пальцев. В этом отделе они мелкие, величиной с булавочную головку, болезненные при надавливании.
В дистальной (удаленной от центра) части ладони гигромы также возникают из сухожильных влагалищ сгибателей. Они отличаются небольшим размером и высокой плотностью, поэтому при осмотре их иногда путают с хрящевыми или костными образованиями. В покое обычно безболезненны. Боль появляется при попытке крепко обхватить твердый предмет, что может мешать профессиональной деятельности и доставлять неудобства в быту.
На нижней конечности гигромы обычно появляются в области стопы (на тыльной поверхности плюсны или пальцев) или на передне-наружной поверхности голеностопного сустава. Как правило, они безболезненны. Боли и воспаление могут возникать при натирании гигромы обувью. В отдельных случаях болевой синдром появляется из-за давления гигромы на расположенный поблизости нерв.
Диагностика
Обычно диагноз гигрома выставляется на основании анамнеза и характерных клинических проявлений. Для исключения костно-суставной патологии может быть назначена рентгенография. В сомнительных случаях выполняют УЗИ, магнитно-резонансную томографию или пункцию гигромы. Ультразвуковое исследование дает возможность не только увидеть кисту, но и оценить ее структуру (однородная или наполненная жидкостью), определить, есть ли в стенке гигромы кровеносные сосуды и т. д. При подозрении на узловые образования пациента могут направить на магнитно-резонансную томографию. Данное исследование позволяет точно определить структуру стенки опухоли и ее содержимого.
Дифференциальная диагностика гигромы проводится с другими доброкачественными опухолями и опухолевидными образованиями мягких тканей (липомами, атеромами, эпителиальными травматическими кистами и т. д.) с учетом характерного места расположения, консистенции опухоли и жалоб больного. Гигромы в области ладони иногда приходится дифференцировать с костными и хрящевыми опухолями.

Лечение гигромы
Консервативное лечение
Лечением патологии занимаются хирурги и травматологи-ортопеды. В прошлом гигрому пытались лечить раздавливанием или разминанием. Ряд врачей практиковали пункции, иногда – с одновременным введением энзимов или склерозирующих препаратов в полость гигромы. Применялось также физиолечение, лечебные грязи, повязки с различными мазями и пр. Некоторые клиники используют перечисленные методики до сих пор, однако эффективность такой терапии нельзя назвать удовлетворительной.
Хирургическое лечение
Процент рецидивов после консервативного лечения достигает 80-90%, в то время как после оперативного удаления гигромы рецидивируют всего в 8-20% случаев. Исходя из представленной статистики, единственным эффективным методом лечения на сегодняшний день является хирургическая операция. Показания для хирургического лечения:
- Боль при движениях или в покое.
- Ограничение объема движений в суставе.
- Неэстетичный внешний вид.
- Быстрый рост образования.
Особенно рекомендовано хирургическое вмешательство при быстром росте гигромы, поскольку иссечение крупного образования сопряжено с рядом трудностей. Гигромы нередко располагаются рядом с нервами, сосудами и связками. Из-за роста опухоли эти образования начинают смещаться, и ее выделение становится более трудоемким. Иногда хирургическое вмешательство выполняют в амбулаторных условиях. Однако во время операции возможно вскрытие сухожильного влагалища или сустава, поэтому пациентов лучше госпитализировать.
Операция обычно проводится под местным обезболиванием. Конечность обескровливают, накладывая резиновый жгут выше разреза. Обескровливание и введение анестетика в мягкие ткани вокруг гигромы позволяет четче обозначить границу между опухолевидным образованием и здоровыми тканями. При сложной локализации гигромы и образованиях большого размера возможно использование наркоза или проводниковой анестезии. В процессе операции очень важно выделить и иссечь гигрому так, чтобы в области разреза не осталось даже небольших участков измененной ткани. В противном случае гигрома может рецидивировать.
Опухолевидное образование иссекают, уделяя особое внимание его основанию. Внимательно осматривают окружающие ткани, при обнаружении выделяют и удаляют маленькие кисты. Полость промывают, ушивают и дренируют рану резиновым выпускником. На область раны накладывают давящую повязку. Конечность обычно фиксируют гипсовой лонгетой. Иммобилизация особенно показана при больших гигромах в области суставов, а также при гигромах в области пальцев и кисти. Выпускник удаляют через 1-2 суток с момента операции. Швы снимают на 7-10 сутки.
В последние годы наряду с классической хирургической методикой иссечения гигромы многие клиники практикуют ее эндоскопическое удаление. Преимуществами данного способа лечения являются небольшой разрез, меньшая травматизация тканей и более быстрое восстановление после операции.
Гигрома
Оглавление
- Что такое гигрома?
- Причины гигромы и характер развития заболевания
- Виды гигромы
- Симптомы гигромы
- Диагностика гигромы
- Лечение гигромы
- Народные средства при гигроме
- Почему стоит обратиться в клинику «Мама Папа Я»
Что такое гигрома?

Это не опасное для жизни образование. Может возникнуть одна крупная гигрома или множество мелких, но обычно соединяющихся в глубине тканей между собой. Этот тип новообразований составляет около половины всех опухолей, поражающих мягкие ткани, особенно на руках.
Заболевание чаще наблюдается у женщин, в 70% случаев регистрируется у людей в возрасте от 20 до 40 лет. Гигрома у ребенка до 10 лет – большая редкость.
Чаще всего возникает гигрома лучезапястного сустава кисти. При этом она становится более заметной, если согнуть кисть. Также гигрома лучезапястного сустава может возникать со стороны ладони.
В более редких случаях возникновение опухоли происходит у основания пальцев руки в виде небольших бугорков или в зоне кутикулы. Также встречается гигрома коленного сустава, а также области лодыжки. Наконец, иногда наблюдается гигрома стопы, расположенная в ее верхней части.
Причины гигромы и характер развития заболевания
Существует несколько теорий, объясняющих причины гигромы. Врачи предполагают, что опухоль является следствием травмы. Повреждение сустава ведет к формированию небольших полостей в хрящевой и сухожильной ткани, которые затем сливаются в одну.
Наиболее вероятные причины возникновения гигромы запястья или других суставов – врожденная слабость тканей в суставной капсуле и скопление в ней внутрисуставной жидкости, прогрессирующее под действием микротравм, например, при физической нагрузке или работе за компьютером.
Гигрома сухожилия или сустава развивается медленно. Она не достигает гигантских размеров и не переходит в злокачественную опухоль. Однако в развитии заболевания возможны и осложнения. Они связаны с повышенным риском травмы образования, затруднением движений в конечности, случайным инфицированием гигромы при повреждении кожи, косметическим дефектом.
Если имеется гигрома кисти, стопы или другого сустава, лучше вовремя удалить ее, чтобы образование не мешало в повседневной жизни и не травмировалось.

Виды гигромы
Новообразования классифицируются в зависимости от места их расположения:
- тыльная часть запястья и пальцы на руке в области мышцы carpus radialis brevis – 88%;
- голеностопный сустав и стопа – 11%;
- колено в области крестообразных связок, под надколенником, у начала сухожилия икроножной мышцы;
- шея и плечо в области сочленения акромиального конца лопатки и ключицы или сухожилия бицепса.
Кроме наружных гигром, в очень редких случаях наблюдается внутреннее расположение опухоли, например, в кости, мышце или даже в позвоночнике.
Симптомы гигромы
Основные признаки заболевания:
- мягкий бугорок под кожей размером 1 – 5 см, расположенный в области сустава, безболезненный и несмещаемый;
- симптомы могут появиться внезапно или со временем, иногда размер опухоли уменьшается, она исчезает, но может рецидивировать;
- после травмы сустава гигрома некоторое время может быть болезненной, но в 35% случаев не вызывает никаких симптомов, кроме изменений рельефа кожи;
- если имеется боль, то она обычно постоянная, усиливающаяся при движениях;
- может отмечаться слабость в мышцах кисти или пальцев.
Своевременное лечение гигромы запястья помогает избежать контрактуры сустава, постоянного ограничения его подвижности.
Диагностика гигромы
Заболевание обычно диагностирует ортопед или хирург. В зависимости от тяжести проявлений лечение гигромы может быть разным, поэтому необходима тщательная диагностика патологии. Обычно бывает достаточно внимательного осмотра сустава и проверки его функции.
Дополнительные методы исследования:
- аспирационная биопсия, когда часть жидкого содержимого кисты отсасывается с помощью шприца и анализируется под микроскопом;
- ультразвуковое исследование, которое помогает определить плотность содержимого, а также наличие вблизи крупных сосудов.
Для наблюдения за гигромой очень ценную информацию предоставляет МРТ, но это исследование довольно дорогое.

Лечение гигромы
Многие такие образования могут исчезнуть самостоятельно. Однако если гигрома мешает нормальной жизни, имеется несколько способов ее удаления.
Лечение гигромы без операции включает аспирацию ее содержимого шприцом, инъекцию в полость раствора глюкокортикоидов и шинирование сустава. Вероятность полного излечения при этом составляет от 30 до 50%.
Хирургическое удаление гигромы необходимо, когда образование болезненно, мешает движениям, вызывает онемение или покалывание конечности или пальцев. Опухоль можно удалить под местной анестезией, нередко для этого даже не требуется ложиться в стационар.
Народные средства при гигроме
Домашняя медицина использует множество рецептов с рассасывающим действием, однако их эффективность ниже, чем при аспирации, а тем более при хирургическом удалении. Лечение гигромы народными средствами, в частности, включает:
- компрессы с морской солью или соком чистотела;
- мазь от гигромы с использованием желтка куриных яиц, уксуса и скипидара;
- натирания опухоли медом или спиртовой настойкой календулы.
Курсы такого лечения занимают несколько недель. Гораздо удобнее обратиться к врачу. Сеть семейных клиник «Мама Папа Я» в таких случаях предлагает квалифицированные медицинские услуги, цены на которые доступны всем.
Почему стоит обратиться в клинику «Мама Папа Я»
- консультации опытных хирургов и ортопедов;
- быстрое и эффективное лечение гигромы без операции или хирургическим путем;
- возможность удаления образования не только у взрослых, но и у детей.
Не стоит ждать, пока гигрома рассосется. Чтобы избежать неудобств, связанных с заболеванием, запишитесь на прием к врачу по телефону или на нашем сайте и посетите специалиста в удобное для вас время.
Отзывы

Доктор внимательно осмотрела моего мужа, назначила ЭКГ и поставили предварительный диагноз. Дала рекомендации по нашей ситуации и назначила дополнительное обследование. Пока замечаний нет. Финансовые договоренности соблюдены.

Роах Ефим Борисович
Я просто в восторге от доктора и клиники. Давно не получал удовольствия в клиниках. Всё прошло идеально с точки зрения логистики, строго по времени. Так же получил удовольствие эстетическое и как пациент и как человек. Я мог общаться и это общение доставило мне огромное удовольствие. Нижайший поклон доктору УЗИ.

Лузина Софья Хамитовна
Мне очень понравилась доктор Власова. Приятная и милая женщина, хороший специалист. На все свои вопросы я получила ответ, врач дала мне много хороших советов. Визитом осталась довольна более чем.

Посетили с ребенком Клинику «Мама Папа Я». Нужна была консультация детского кардиолога. Клиника понравилась. Хороший сервис, врачи. В очереди не стояли, по стоимости все совпало.

Очень понравилась клиника. Обходительный персонал. Была на приеме у гинеколога Михайловой Е.А. осталась довольна, побольше таких врачей. Спасибо.

Удалял жировик у Алины Сергеевны, операцию сделала великолепно! Огромное ей спасибо за чуткое внимание и подход к каждой мелочи.

Сегодня обслуживалась в клинике, осталась довольна персоналом, а также врачом гинекологом. Все относятся к пациентам с уважением и вниманием. Спасибо им большое и дальнейшего процветания.

Клиника “Мама Папа Я” в Люберцах очень хорошая. Коллектив дружелюбный, отзывчивый. Советую данную клинику всем своим знакомым. Спасибо всем врачам и администраторам. Клинике желаю процветания и много адекватных клиентов.

Сегодня удаляла родинку на лице у дерматолога Кодаревой И.А. Доктор очень аккуратная! Корректная! Спасибо большое! Администратор Борщевская Юлия доброжелательна, четко выполняет свои обязанности.

Хочу выразить благодарность работникам клиники Мама, Папа, я. В клинике очень дружелюбная атмосфера, очень приветливый и веселый коллектив и высококвалифицированные специалисты. Спасибо вам большое! Желаю процветания вашей клинике.

Первое посещение понравилось. Меня внимательно осмотрели, назначили дополнительные обследования, дали хорошие рекомендации. Буду продолжать лечение и дальше, условия в клинике мне понравились.

Хорошая клиника, хороший врач! Раиса Васильевна может понятно и доступно объяснить, в чем суть проблемы. Если что-то не так, она обо всем говорить прямо, не завуалированно, как это порой делают другие врачи. Не жалею, что попала именно к ней.
Гигрома у взрослых: симптомы, причины, лечение

Гигрома представляет собой новообразование в виде осумкованной опухоли, которая заполнена серозно-слизистой или серозно-фиброзной жидкой массой. Любимые места размещения гигромы располагаются около суставов или сухожилий. В обычном состоянии самый большой дискомфорт приносит неприглядный внешний вид опухоли. Когда новообразование растет или находится около нервных окончаний, гигрома болит или, наоборот, наблюдается нарушенная чувствительность.
Диагностика патологии включает в себя анализ анамнеза и физического осмотра. При этом классические методы лечения приносят мало пользы, наиболее эффективным является удаления путем хирургического вмешательства.
Слово гигрома в переводе с греческого означает жидкую опухоль. В медицине же этим словом обозначают патологию в виде доброкачественной опухоли, которая состоит из образованных соединительными тканями плотных стенок и вязкого наполнителя.
Внешне содержимое выглядит как прозрачное или желтое желе. Химически содержимое состоит из серозной жидкости с добавлением фибрина или слизи. Плотность опухоли может быть разной, поэтому выделяют гигромы мягкие и эластичные, твердые как хрящ или кость.
На данную патологию приходится около половины всех доброкачественных новообразований в лучезапястном суставе. Несмотря на благоприятные прогнозы, сохраняется высокий процент вероятности рецидивов заболевания. В группе риска женщины в возрасте от 20 до 30 лет, тогда как мужчины, дети и пожилые практически не имеют подобной патологии.
Наиболее часто встречаются гигромы на запястье или других местах лучезапястного сустава. Самым редким случаем проявления выступает гигрома головного мозга, которая является последствием черепно-мозговой травмы.
Симптомы и признаки
Изначальным симптомом гигромы является появление в области суставов или сухожилий небольшой опухоли, которая четко видна под кожей. В большинстве случаев патология является одиночной, но иногда случается появление сразу нескольких новообразований. Какой бы ни была опухоль, она всегда имеет четкие границы. Основная часть ее плотно привязана к подлежащим тканям, тогда как прочие поверхности сохраняют подвижность и не связаны с кожей или подкожными тканями, поэтому кожа может свободно перемещаться.
При нажатии на место гигромы взрослый испытывает острый приступ боли. В спокойном состоянии симптомы зависят от локализации и размера образования, это могут быть:
- тупая боль на постоянной основе;
- боль под большой нагрузкой;
- иррадиирующая боль.
Около трети случаев патологии вообще не имеют симптомов. Если дефект локализуется под связками, то внешне он будет долго незаметен. В этом случае симптомом является неприятные болевые ощущения в момент сгибания кисти или обхвата предметов руками.
Кожные покровы могут становиться грубыми, шелушиться и краснеть или оставаться в неизменном виде. В момент активного движения опухоль обычно растет, а в состоянии покоя возвращается к своим размерам. Образование со временем увеличивается в размере иногда скоротечно. Обычно максимальный размер достигает диаметра 3 см, но бывали случаи и по 6 см.
Причины возникновения и развития
Причины гигромы окончательно не установлены. Травматология и ортопедия выделяют несколько наиболее вероятных причин появления, установленных статическим способом:
- наследственная предрасположенность – чаще всего появляется у близких по крови родственников;
- однократная травма – около трети пациентов изначально получили единственную травму, далее они просто перенагружали место травмирования чрезмерной нагрузкой.
Наиболее популярные места развития патологии также являются одной из причин гигромы. В теории патология может появиться везде, где есть соединительные ткани, но практически ее излюбленным местом стали дистальные отделы конечностей:
- тыльная поверхность лучезапястного сустава;
- ладонная поверхность этого же сустава – сюда же относится гигрома кисти;
- гигрома на стопе или голеностопе, а также гигрома на пальце.
Пути заражения и факторы риска
Как выглядит гигрома? Многие считают, что это просто выпяченная суставная капсула или сухожилие, в котором из-за ущемленного перешейка появилась опухоль, расположенная отдельно. На самом деле данное мнение не совсем точное. Гигрома суставы поражает и сухожилия, но при этом клетки капсулы изменены дегенеративно, так как они развиваются в процессе перерождения соединительных тканей. Лечению гигрома поддается тяжело, стандартные методы не приносят эффекта, а хирургия пестрит высоким процентом рецидивов за счет процессов перерождения клеток соединительных тканей. Удаленная гигрома при сохранении даже малейшей части дегенеративных клеток появится снова.
Осложнения
Чем опасна гигрома? Наиболее частым осложнением является гнойный тендовагинит, который приводит к нарушениям функционирования пораженного участка.
Повреждение оболочки образования приводит к вытеканию жидкого наполнения наружу или близлежащие ткани. В последующем оболочка восстановится и повлечет за собой появление новых образований, чаще всего в большем количестве.
Когда следует обратиться к врачу
Занимается лечением гигромы врач травматолог-ортопед или хирург. Записаться на прием к любому из этих специалистов можно в АО «Медицина» (клиника академика Ройтберга) в центре Москвы возле станции метро Маяковская. Клиника имеет богатый опыт работы и индивидуально относится к каждому обратившемуся пациенту. Прием ведут только первоклассные специалисты международного уровня. Записаться на прием можно по телефону +7 (495) 775-73-60, с помощью формы обратной связи на сацте или у администраторов в клинике: 2-й Тверской-Ямской переулок д.10.
Диагностика
Для постановки диагноза «гигрома» врач собирает анамнез и клинические признаки. В ряде случаев для исключения возможности ошибки в постановке диагноза проводятся следующие обследования:
- рентген гигромы – исключает патологию костного-суставного свойства;
- МРТ проводится в случае подозрений на узловые опухоли для определения структуры стенок и содержимого образования;
- пункция гигромы;
- гигрома на УЗИ показывает саму кисту, однородность структуры, наполненность жидкостью, наличие в стенках образования кровеносных сосудов и прочие важные аспекты.
Основная задача диагностики – разграничение гигромы и других опухолей и образований мягких тканей, например, липомы, травматические кисты, атеромы и другие. При этом учитывается локализация, характер жалоб пациента и консистенция образования. Гигромы на руке необходимо различать с костными и хрящевыми новообразованиями.
В АО «Медицина» (клиника академика Ройтберга) можно пройти любое диагностическое исследование с высокой точностью результатов.
Лечение
Лечение гигромы делится на два вида – консервативное и хирургическое. Причем первый вид менее эффективен, чем второй.
Среди консервативных методов можно выделить:
- раздавливание или разминание – самые первые способы из прошлого;
- пункции – введение в полость образования склеротиков или энзимов;
- физиотерапия – лечебные грязи и повязки с мазями.
Операция по удалению гигромы имеет большую эффективность. Возвращение болезни происходит не более чем в 20% случаев, тогда как консервативная терапия достигает 90% случаев.
Показания для проведения операции гигромы:
- болевые ощущения в состоянии покоя и движении;
- ограниченность движений в суставах;
- неэстетичность внешнего вида;
- большая скорость роста опухоли – самый явный признак для удаления гигромы, так как чем больше размер, тем тяжелее операция.
Сложность операции гигромы увеличивается при наличии следующих факторов:
- расположение около сосудов и связок, а также нервов – сложность заключается в смещении данных образований;
- вскрытие сухожилий – предполагает проведение операции в стационаре, тогда как большая часть удалений осуществляется амбулаторно;
- сложные локализации или большие размеры – применяется наркоз или проводниковая анестезия.
Что делать при гигроме? Идти к хирургу и удалять. Операции проводятся под местным наркозом, так как это совместно с наложением резинового жгута позволяет за счет обескровливания и введения анестетика четко отграничить здоровые и поврежденные ткани. Данное разграничение имеет огромное значение в процессе операции, ведь оставленные мельчайшие части измененных тканей приводят к новому образованию гигромы.
Как убрать гигрому навсегда? В процессе удаления необходимо полностью иссечь дегенеративные ткани и тщательно осмотреть основание на предмет наличия мелких кист, которые также требуется удалять.
Как лечить гигрому хирургически? После полного иссечения поврежденных тканей промывается полость, которая ушивается. Рана подлежит дренированию. Конечность фиксируют гипсовой лонгетой после наложения давящей повязки. Особенно сильно необходима жесткая фиксация в следующих случаях:
- гигрома суставов;
- гигрома на пальце;
- гигрома на руке.
Швы не позднее, чем на десятые сутки.
Сегодня получает большое распространение лазерное удаление гигромы. Преимуществами удаления гигромы лазером является:
- малая площадь разреза;
- малая травматизация тканей;
- меньший срок на восстановление.
Прогноз лечения является благоприятным, так как образование доброкачественное и подлежит полному удалению в процессе лечения.
Народные рецепты
Народные рецепты при гигроме кисти могут оказывать лишь дополнительное действие, направленное на облегчение симптоматики – уменьшение воспаления и боли, а также снижение уровня дискомфорта. В этих целях применяется:
- капустный лист – в качестве компресса вместе с медом или употребления в пищу;
- капустный сок в свежевыжатом виде два раза в день по полстакана на протяжении месяца натощак;
- сок полыни – в качестве компресса необходимо втирать в место опухоли.
Профилактика
Профилактическими мерами являются:
- исключение травм лучезапястного сустава и кисти;
- своевременность лечения воспалений в суставах, таких как бурсит и тендовагинит.
Гигрома
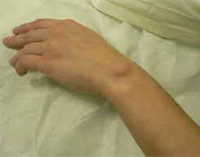
Гигрома может изрядно напугать человека. Это шишка, которая без видимых причин появляется возле сустава. Многие начинают паниковать, опасаясь рака. Однако гигрома, как и большинство других новообразований, не имеет к онкологии никакого отношения. И, тем не менее, вам обязательно нужно обратиться к врачу.
Что это такое
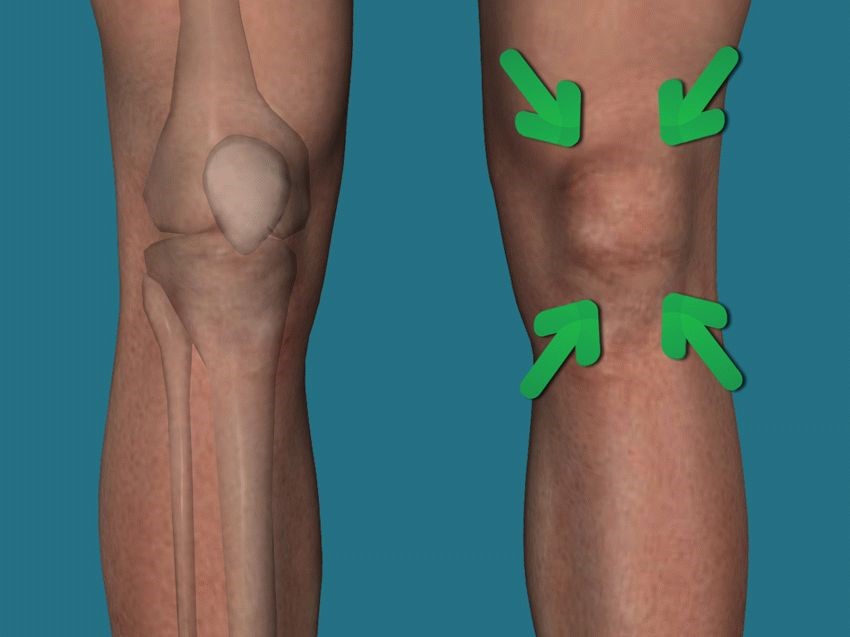
Гигрома (синовиальная киста или ганглион) – образование, представляющее собой капсулу, которая заполнена густой жидкостью. Это доброкачественная киста, которая преимущественно образуется в области суставов. Чаще всего эти опухоли появляются на руках. Более половины всех новообразований на руках приходится на гигромы.
Размер гигромы варьирует от 0,5 до 6 см в диаметре. Небольшие опухоли, как правило, не доставляют дискомфорта, кроме эстетического. С большими гигромами могут быть сложности. Связано это с давлением на близлежащие нервные волокна. Это приводит к болевым ощущениям, что требует скорейшего медицинского вмешательства. При этом примерно в 50% случаев гигромы проходят самостоятельно¹.
Согласно данным одного из эпидемиологических исследований, ежегодно гигромы образуются у 3-х людей на каждые 10 тысяч населения². В подавляющем большинстве случаев это лица в возрасте 20-30 лет. У пожилых людей и детей гигромы встречаются крайне редко. У женщин такие опухоли появляются в 2-3 раза чаще, чем у мужчин.
«Профессиональные» гигромы
Чаще всего гигромы образуются у спортсменов, пользующихся спортивными снарядами. Это теннисисты, хоккеисты, гольфисты, штангисты и другие. Музыканты, наборщики текстов, маляры и токари также часто сталкиваются с гигромой. Любая работа, связанная с высокой нагрузкой на сустав (или группу суставов), это повышенный риск появления синовиальных кист.
Симптомы гигромы
В 30-40% случаев гигромы протекают бессимптомно. Единственное проявление, которое беспокоит человека – уплотненная шишка возле сустава. Чаще всего это лучезапястный сустав или пальцы. В других местах синовиальные кисты появляются намного реже.
Гигромы редко бывают большими. Они очень медленно растут и просто не успевают достичь больших размеров.
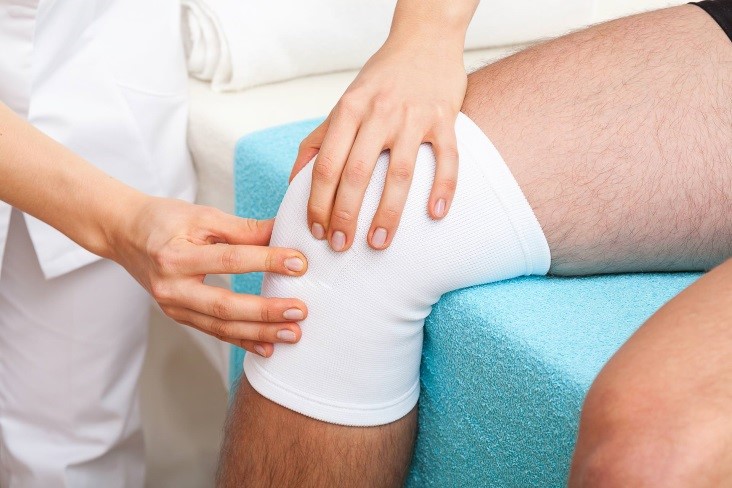
 Врач осматривает гигрому. Фото: familylifestyle / Depositphotos
Врач осматривает гигрому. Фото: familylifestyle / Depositphotos
Помимо шишковидного образования, при синовиальной кисте также наблюдаются и другие симптомы:
- ограниченная подвижность пораженного сустава;
- болевые ощущения в области кисты (как правило, это ноющие боли);
- снижение или повышение чувствительности кожи (возможно легкое онемение в области гигромы);
- чувство жжения, покалывания, ползания мурашек и другие ощущения (возникают из-за давления на нервные волокна).
Более выраженные симптомы наблюдаются, когда гигрома располагается под связкой сустава. В таком случае шишка над кожей может и не образоваться. При этом кожа над кистой становится грубой и шелушится. Подсвязочные гигромы часто приводят к тупой и давящей боли. Иногда боль распространяется на другие части конечности.

Сделать это может только врач, поэтому при появлении любых образований (шишек, бугорков и т.д.) нужно обратиться в клинику. В отличие от злокачественных опухолей, гигромы могут увеличиваться и уменьшаться в размерах. Как правило, синовиальная киста уменьшается в состоянии покоя. После нагрузок она заметно увеличивается в объеме.
Характерная особенность гигромы в том, что кожа над ней сохраняет все свои свойства (цвет, структуру, эластичность). Исключение составляет гигрома, растущая под связкой. В большинстве случаев гигромы на руке остаются безболезненными и при пальпации.
Когда обратиться к врачу
К врачу следует обратиться при появлении характерного бугорка или шишки.
Осложнения
Основная опасность гигромы заключается в том, что она может сдавливать нервные волокна, сосуды и мягкие ткани. Это происходит при увеличении размеров синовиальной кисты.
При сдавливании нервных окончаний возникает болевой синдром. В большинстве случаев это ноющая или давящая боль. Но бывают и случаи острой нестерпимой боли (все зависит от задетых нервных окончаний).
При сдавливании сосудов развиваются трофические нарушения. В таком случае ткани недополучают кислород и питательные вещества. В самых тяжелых вариантах это становится причиной некроза (отмирания) ткани.
В редких случаях синовиальная киста приводит к следующим серьезным осложнениям:
- Тромбофлебит – воспаление стенок вен с образованием тромбов. При этом возле гигромы образуется отек, а кожа приобретает синюшный оттенок.
- Поражение нервов с их дальнейшим замещением. При этом нарушается иннервация. У человека появляются различные ощущения, часто покалывание или онемение.
- Контрактуры – нарушение подвижности сустава.
- Воспалительные заболевания суставов – бурситы и тендовагиниты.
- Нагноение и сепсис. Такие осложнения возникают в случае, когда гигрома лопается.

Часто это происходит с кистами, расположенными на ладонной поверхности. При выполнении бытовых работ гигрома может повредиться. В таком случае не нужно выдавливать содержимое кисты. Обработайте пораженный участок антисептическим средством и наложите стерильную повязку. Постарайтесь в течение нескольких часов обратиться к хирургу.
Диагностика гигромы
Как правило, диагноз устанавливают на основании характерных симптомов. Для исключения костно-хрящевых опухолей и иных патологий пациенту могут провести рентгенографию, УЗИ или магнитно-резонансную томографию.
В редких случаях диагностика может включать в себя биопсию. Как правило, это аспирационная биопсия – взятие жидкости кисты при помощи шприца. Затем отобранную жидкость анализируют под микроскопом на предмет наличия атипичных клеток (например, злокачественных).
Лечение гигромы
Если гигрома небольших размеров и не доставляет проблем, то можно обойтись без специального лечения. Единственное, что нужно сделать человеку – пройти обследование. Следует убедиться, что это действительно гигрома, а не другая опухоль.
Как показывают статистические данные, примерно в 33% случаев гигрома проходит самостоятельно в течение нескольких месяцев или лет (как правило, до 6 лет). А в 50% случаев период самопроизвольного рассасывания кисты составляет 10 лет³.
Если у гигромы много камер, она сравнительно быстро растет или является источником боли и воспаления, то в таком случае ее нужно лечить. Самый эффективный способ лечения гигромы – операция. В 8-9 случаях из 10 после удаления гигромы не происходит рецидивов. При консервативном же лечении в 80-90% случаев гигромы появляются вновь.
Несмотря на очевидную эффективность хирургического лечения, от консервативной терапии врачи не отказались. Рассмотрим эти методы подробнее.
Консервативное лечение
Основным нехирургическим способ лечения гигромы является аспирационная пункция. В кисте делают небольшой прокол, откуда с помощью аспиратора или шприца высасывают содержимое. После такой процедуры в полость кисты вводят гормональные противовоспалительные препараты и склерозанты. Последние приводят к склеиванию стенок кисты и рубцеванию (вместо жидкости капсула заполняется соединительной тканью). Если гигрома содержит патогенные бактерии, то в полость также вводят антибиотики.
В некоторых клиниках практикуют физиотерапевтические способы лечения гигром. Это электрофорез, магнитотерапия, грязелечение, парафиновые аппликации и другие. Однако такие методы терапии неэффективны. Если вы решитесь на такое лечение, то будьте готовы к тому, что оно окажется нерезультативным.
Хирургическое лечение
Как правило, показаниями к хирургическому лечения гигромы являются:
- выраженный болевой синдром;
- контрактуры;
- быстрый рост новообразования;
- неэстетичный внешний вид.
Если вы заметили быстрый рост кисты, то как можно раньше обращайтесь к хирургу. Чем больше размер гигромы, тем сложнее ее удалять. Связано это со сдавливанием сосудов и нервных волокон – хирургу будет сложнее отделить кисту.
Удаление гигромы – несложная операция, которая проводится под местной анестезией. При сложных локализациях гигромы и/или больших ее размерах допускается общая или проводниковая анестезия (полное обезболивание нужного участка).
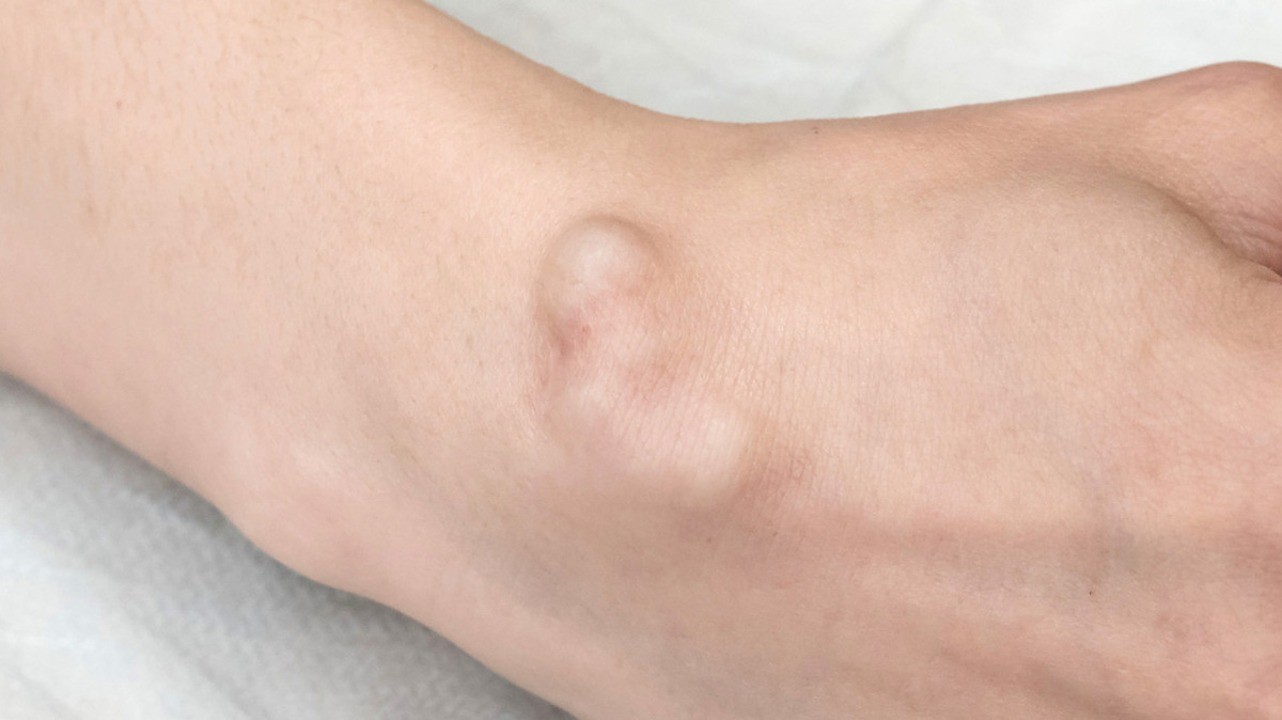
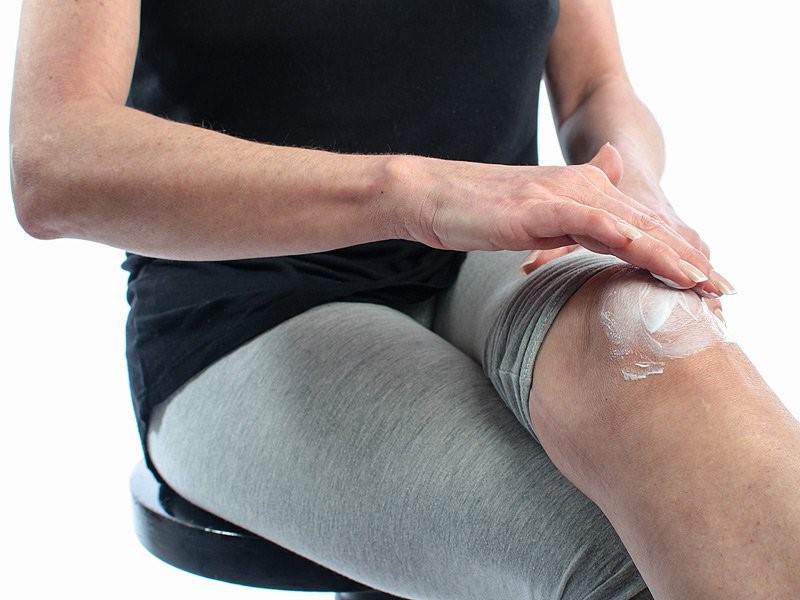
 Хирургическое удаление гигромы. Фото: familylifestyle / Depositphotos
Хирургическое удаление гигромы. Фото: familylifestyle / Depositphotos
При удалении гигромы сустава важно убрать все клетки кисты. В противном случае высока вероятность рецидива заболевания. После удаления новообразования и промывания капсулы устанавливается дренажная трубка для оттока жидкости. Как правило, спустя 1-2 дня трубку снимают. На рану пациенту накладывают давящую повязку, а конечность фиксируют гипсовой лонгетой. Уже на 7-10 день послеоперационная рана заживает и пациенту снимают швы.
Народная медицина
При гигроме лечение народными средствами включают в себя компрессы с морской солью, мази на основе желтка и уксуса, а также натирание кисты спиртовыми настойками. Такое лечение малоэффективно. Так вы только потеряете время. Делать этого категорически нельзя, особенно, если гигрома увеличивается в размерах.
Виды гигром
Гигромы бывают единичными и множественными. Есть случаи, когда несколько синовиальных кист образуются на ограниченном участке тела, а потом срастаются.
Классифицируют гигромы по их расположению на теле. Чаще всего встречаются гигромы запястья, кисти и пальцев рук. На них приходится около 90% всех случаев. Значительно реже такие кисты образуются в коленном (киста Беккера) или голеностопном суставах. Рассмотрим подробнее эти разновидности гигром.
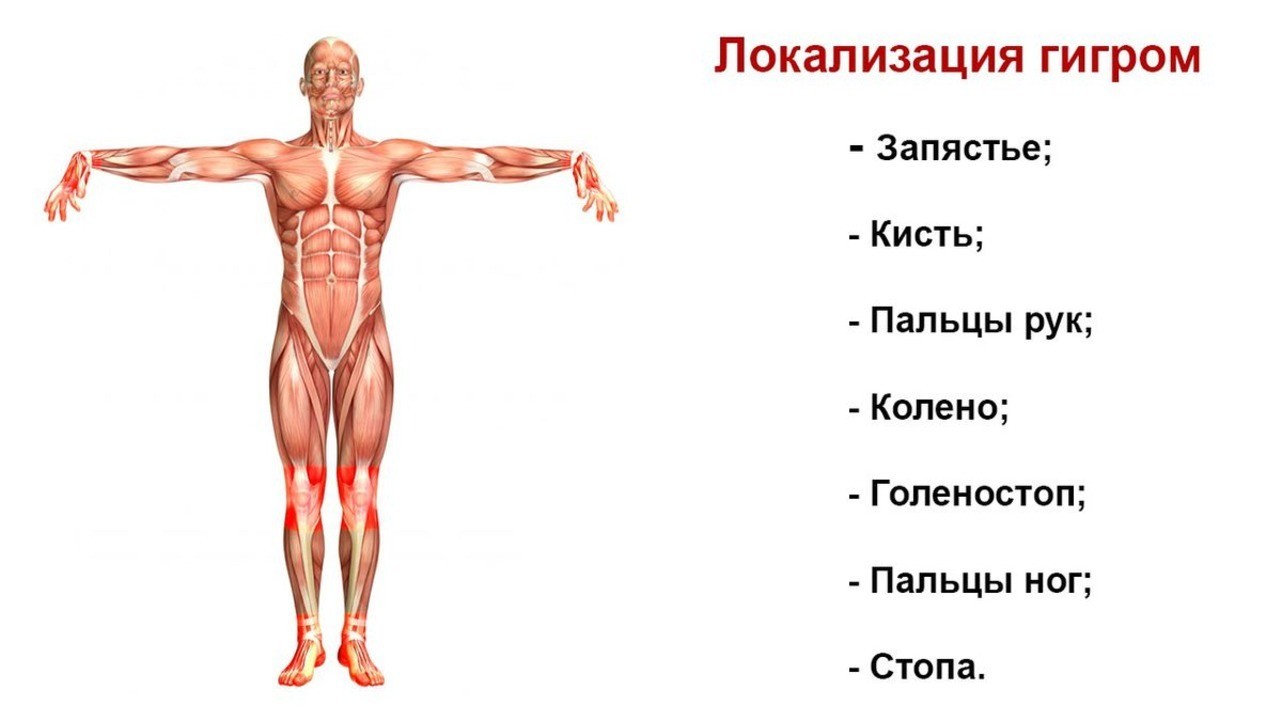 Рисунок 1. Локализация гигром. Изображение: kjpargeter / freepik.com
Рисунок 1. Локализация гигром. Изображение: kjpargeter / freepik.com
Гигрома запястья
Это самая распространенная локализация синовиальной кисты. Она особенно заметна, если согнуть лучезапястный сустав. В большинстве случаев такая киста появляется на тыльной стороне сустава. Но иногда гигрома образуется на боковой стороне или у основания ладони.
Наощупь такая шишка напоминает резину. При пальпации ощущается пружинящий эффект.
Гигрома кисти
Чаще всего такие новообразования возникают на пальце или ладони. Гигрома кисти редко доставляет беспокойство. В большинстве случаев она небольших размеров (до 1 см). Большие гигромы кисти могут дать о себе знать при выполнении бытовых работ.
Гигрома на пальце
В большинстве случаев такие гигромы образуются на тыльной стороне пальца возле ногтя. Подобные кисты отличаются твердостью, поэтому могут ошибочно восприниматься как костные или хрящевые разрастания.
Гигромы на ладонной стороне пальцев обычно крупнее тыльных. Поскольку на этой стороне пальца по бокам проходят нервные волокна, такие синовиальные кисты могут быть болезненными.
Гигромы нижних конечностей
На ногах гигромы возникают значительно реже. Чаще всего это происходит на тыльной стороне пальцев или стопы, а также в области голеностопного сустава. Если гигрома больших размеров или расположена рядом с нервными волокнами, то возникают серьезные проблемы с ношением обуви.
Причины
Точные причины появления гигромы неизвестны. Возможно, имеет место наследственный компонент, поскольку у кровных родственников кисты образуются чаще. Связано это с врожденной слабостью тканей, которые образуют суставную капсулу. Также отмечается, что причиной могут служить воспалительные заболевания суставов – тендовагинит, бурсит и другие.
Среди факторов, способствующих развитию гигром, выделяют следующие:
- Высокие физические нагрузки. Часто гигромы появляются у людей, занимающихся в тренажерном зале.
- Выполнение однообразных движений. Как правило, это высокие нагрузки на сустав, связанные с профессиональной деятельностью человека. Например, с заболеванием сталкиваются наборщики текстов, работники на конвейере и другие.
- Воспалительные заболевания. Помимо воспалительных заболеваний суставов, это нарушения обмена веществ, аутоиммунные и инфекционные патологии, при которых поражаются суставы.
- Травмы и перенесенные операции. Нередко гигромы образуются после травм или операций на кисти.
 Работа, связанная с повышенной нагрузкой на суставы, увеличивает риск гигромы. Фото: undrey / freepik.com
Работа, связанная с повышенной нагрузкой на суставы, увеличивает риск гигромы. Фото: undrey / freepik.com
Прогноз и профилактика
От гигром не застрахован никто. Эта опухоль может появиться даже в отсутствии вышеперечисленных факторов. Специфических способов профилактики в отношении синовиальных кист не разработано. При этом некоторые рекомендации позволяет снизить вероятность появления гигромы. К таковым относятся:
- избегание травм и переохлаждений суставов;
- своевременное лечение воспалительных заболеваний опорно-двигательного аппарата (в частности, артритов, артрозов и других);
- соблюдение техники безопасности при занятиях спортом (никогда не пренебрегайте разминкой перед основной тренировкой);
- давайте отдых суставам во время работы;
- соблюдайте принципы здорового образа жизни.
Заключение
Гигрома (или синовиальная киста) представляет собой опухолевидное образование, заполненное жидкостью. В большинстве случаев синовиальная киста не представляет опасности здоровью человека. В 30-50% случаев гигрома проходит самостоятельно. При обнаружении гигромы важно провести дифференциальную диагностику. Нужно убедиться, что это действительно гигрома, а не другая опухоль. В случаях, когда синовиальная киста быстро растет или является источником боли, она подлежит хирургическому удалению. Консервативные методы лечения гигромы малоэффективны и часто приводят к рецидивам. Связано это с тем, что не удаленные дегенеративные клетки спустя время вновь формируют кисту. Поэтому единственным эффективным способом устранения кисты является операция. Это несложное вмешательство, которое проводят под местной анестезией.
Источники
1. Ferri, Fred F. (2014). Ferri’s Clinical Advisor 2015 E-Book: 5 Books in 1. Elsevier Health Sciences. p. 472. ISBN 9780323084307. Archived from the original on 2017-09-10.
2. Cooney, William P. (2011). The Wrist: Diagnosis and Operative Treatment. Lippincott Williams & Wilkins. p. 1089. ISBN 9781451148268. Archived from the original on 2017-09-10.
3. “Clinical treatments for wrist ganglia” (PDF). ROYAL AUSTRALASIAN COLLEGE OF SURGEONS. Archived from the original (PDF) on 27 March 2018.
Воспаление сустава колена – жар, боль и отек
Воспаление сустава колена – это защитный процесс организма. Спровоцировать его может как проникновение возбудителя (например, инфекции) или травмирующего фрагмента (например, отломка кости или подагрического кристалла мочевой кислоты), так и просто наличие в тканях поврежденных, разрушенных клеток (вследствие травмы, окислительного шока при стрессе).

Воспаление сустава колена мешает вести привычный образ жизни и без своевременного лечения может привезти к инвалидности.
При воспалении сустава колена иммунные клетки начинают группироваться в области поражения и уничтожать раздражитель (ведь продукты распада собственных клеток организму тоже нужно выводить).
Кажется, все прекрасно: у организма есть свои механизмы борьбы с раздражителем, и никакие препараты от воспаления суставов коленей не нужны. Если бы не несколько “но”:
- даже при высокой активности иммунных агентов погибшие клетки все равно выделяют ферменты, которые начинают повреждать близлежащие ткани (кромка воспаления как бы расползается);
- из-за того, что клетки в зоне воспаления не могут нормально функционировать, недоокисленные продукты их метаболизма приводят к скоплениям в тканях кислот – это провоцирует их дальнейшее разрушение;
- чем дальше заходит воспаление, тем больше времени займет реабилитация пораженного участка – ведь в процессе участвуют гормоны, клетки крови, патологический процесс сказывается на работе нервных окончаний, в тканях накапливаются свободные радикалы.
Поэтому оставлять свой организм один на один с врагом нельзя: он, конечно, победит, но отнюдь не малой кровью и не без последствий. Как же лечить воспаление сустава колена?
Причины воспаления в суставе колена
Воспаление в области колена не всегда связано с повреждением хряща или архитектуры сустава. Вызывать его могут изменения в нормальной работе мышечно-связочного аппарата (например, миозиты) или нервов. Также воспалительный процесс также может начаться не в суставе колена, а непосредственно в кости – например, при остеомиелите. Обычно такие патологии сопряжены с некротическими изменениями костной и хрящевой ткани.
Но самая распространенная причина “воспалительных” болей в области колена – это структурные и функциональные нарушения в коленном суставе.
Их могут вызывать:
- травмы;
- инфекционные заболевания;
- метаболические и эндокринные нарушения (подагра, сахарный диабет, гормональные сбои);
- аутоиммунные заболевания (ревматоидный артрит, системная красная волчанка);
- сосудистые заболевания нижних конечностей (варикоз, тромбоз);
- воздействие вибрации или других источников микротравматизации;
- неправильное питание (в особенности, бедное витаминами А, В, С, Е);
- избыточный вес;
- чрезмерные нагрузки (например, при переносе тяжестей или занятиях спортом);
- отравления;
- хронические стрессы;
- переохлаждение или перегрев;
- ношение неудобной обуви.
Даже если очаг патологии находится, к примеру, в мягких тканях, воспаление всегда может “переброситься” на сустав, словно лесной пожар, даже от небольшой гематомы. Поэтому так важно лечить любые околосуставные воспаления и повреждения (суставной сумки, менисков, связок, нервов, костей, коленной чашечки) и системные инфекции (холецистит, пневмония, уретрит, эндометрит) при первых симптомах.
Воспаление сустава колена при артрозе
Артроз – это дегенеративно-дистрофическое заболевание, которое поражает суставной хрящ и головки костей. При отсутствии лечения оно приводит к сращению и полной неподвижности сустава, т.е., инвалидности.
Коленный сустав – один из наиболее уязвимых перед артрозом, поскольку он испытывает высокую нагрузку ежедневно. Даже если вы не занимаетесь бегом или прыжками, а просто работаете в неудобной позе подолгу или мало двигаетесь, риск заболевания повышается.
Явные признаки воспаления при артрозе колена – отек, горячая кожа, покраснение и скованность – как правило, появляются уже на 2-й стадии заболевания.
Поэтому обратиться к врачу следует при появлении боли и дискомфорта в колене после физической нагрузки, которые проходят по мере отдыха – тогда препараты от воспаления суставов коленей будут наиболее эффективны.
Воспаление сустава колена при артрите
Артрит коленного сустава – это воспалительный процесс, возникающий в суставной сумке вследствие травмы, инфекции или по другой причине, которая нарушает обмен веществ в колене.
Помимо боли и скованности, при артрите часто наблюдается общая слабость, повышение температуры, отеки. Кожа над коленом становится болезненной и разгоряченной, краснеет. В отличие от боли при артрозе, болевой синдром при артрите лишь усиливается в состоянии покоя – нарастает в ночное время и к моменту пробуждения, во время неподвижной работы.
Диагностика артрита требует установления его причин. Для этого врач может назначить рентген, МРТ или КТ, общий и биохимический анализ крови, пункцию синовиальной жидкости.
Воспаление сустава колена при бурситах и тендинитах
Бурсит – это воспаление суставной сумки с синовиальной жидкостью, которое зачастую возникает на фоне травмы, инфекции или подагры. Главный симптом бурсита – сильная болезненность при движении в суставе. Колено заметно опухает, может болеть при прикосновении к коже. Для точной диагностики бурсита, помимо осмотра, может потребоваться УЗИ или забор синовиальной жидкости.
Уже упомянутые причины могут вызывать и тендинит – воспалительно-дистрофическое заболевание сухожилия. Для него характерна острая или жгучая боль во время и после движения, скованность в суставе, напряженность мышц и связок. Отек с образованием характерного “узла” – характерный, но необязательный симптом этой патологии.
При отсутствии лечения бурсита и тендинита они могут перейти в периартрит – воспаление сухожилий, мышц и связок вокруг колена, которое отдает болью при любой нагрузке на сустав.
Воспаление сустава колена при хондропатиях и поражения мениска
Хондропатия – это собирательное название для ряда заболеваний, связанных с нарушением обмена веществ в хрящевой ткани. Нередко причиной хондропатий становятся болезни, связанные с нарушением синтеза коллагена, анатомические особенности строения (например, врожденные и приобретенные деформации надколенника). Из-за слабости хрящевой ткани и неправильного распределения нагрузки суставной хрящ начинает разрушаться. В суставную щель могут попадать мышечные волокна и связки, что приводит к их травмированию, появлению кровоизлияний и развитию воспаления. Для хондропатий характерно чувство трения при попытке согнуть колено, боль при нажатии, отечность сустава.
Чрезмерное сгибание или разгибание, выворотные движения в коленном суставе могут привести к воспалению мениска и его дальнейшей дегенерации. Для повреждения мениска характерна острая боль, отек, тугоподвижность сустава, щелчки и ощущение инородного тела в колене при движении.
Стадии воспаления сустава колена
Любой воспалительный процесс имеет 3 стадии:
- альтерация – собственно повреждение;
- экссудация – образование отеков в тканях;
- пролиферация – размножение клеток и восстановление пораженных тканей.
В случае с коленом этот процесс имеет свою особенность. Хрящевая ткань разрастается очень медленно, даже при условии, что околосуставной метаболизм протекает нормально. В случае же воспаления разрушенный участок хряща в коленном суставе может восстановиться лишь частично или (в пожилом возрасте) не восстановиться вовсе.
Поэтому стоит выделить также 3 стадии воспалительного процесса в коленном суставе:
1 стадия: слабые болевые ощущения, скованность движений, по утрам нужно “расходиться”, больным кажется, что суставы затекли от неудобной позы сна.
2 стадия: появляются отеки, боль усиливается, в особенности, после физических нагрузок, повышается температура кожи над суставом.
3 стадия: подвижность сустава сильно ограничена, боль мучает пациентов как в движении, так и в состоянии покоя, выполнение бытовых задач без приема сильнодействующих обезболивающих невозможно.
Воспаление в коленном суставе может быть как острым (от 3 дней до 3-х недель), так и хроническим (свыше 3-х недель). Оба эти состояния нуждаются в незамедлительном лечении и устранении причин.
Острое воспаление в колене дает о себе знать болью (иногда несильной – тянущей или распирающей, а иногда резкой, стреляющей), судорожными подергиваниями мышц, отеком, покраснением кожи над суставом, локальным повышением температуры. Часто больной сустав становится сложно сгибать или разгибать полностью. Больным тяжело подолгу стоять, появляется ощущение скованности или желание беречь колено.
Как лечить воспаление сустава колена
Лечение воспаления сустава колена направлено снятие болезненных ощущений, устранение отека и недопущение осложнений. Также важно восстановить метаболизм и микроциркуляцию крови в околосуставных тканях, защитить хрящевую ткань от разрушения и стимулировать ее восстановление.

Комплексное лечение воспаления суставов колена даст наиболее устойчивый результат в избавлении от болей.
На ранних стадиях проводится сугубо консервативное лечение воспаления в суставе колена:
- фармакотерапия;
- физиотерапия;
- диетотерапия.
При наличии в хряще крупных очагов эрозии, трещин и сколов, массивных скоплений экссудата, а также зарастании суставной щели остеофитами проводится оперативное лечение воспаления в суставе колена при помощи:
- пункции;
- шлифовки хряща;
- артроскопии;
- околосуставной остеотомии;
- частичного или полного эндопротезирования.
Также унять воспаление помогает введение в сустав протезов синовиальной жидкости.
Помимо основного лечения, нужно придерживаться рекомендаций врачей по поводу ортопедического режима:
- носите удобную обувь на низком каблуке;
- старайтесь не сидеть подолгу в позе “нога на ногу”;
- укрепляйте мышцы и разгружайте колени при помощи упражнения “велосипед” при первой возможности;
- одевайтесь по погоде.
Физиотерапия
Физиотерапевтические методики при воспалении сустава колена направлены на борьбу с отеками, болевым синдромом и трофическими нарушениями, нормализацию кровообращения и метаболизма, укрепление мышц и связок, возвращение подвижности суставу. Для этого используются:
- импульсные токи низкой частоты (амплипульс);
- УВЧ-терапия (токи ультравысокой частоты);
- электрофорез (с препаратами от воспаления суставов коленей);
- ультразвуковая терапия;
- радоновые, сероводородные ванны и другие бальнеологические процедуры;
- криотерапия;
- парафинотерапия.
Перед курсом физиотерапии нужно получить направление врача: некоторые методики могут только усилить воспаление.
Массаж
Массаж при воспалении в колене показан только после снятия обострения. Если кожа чувствительна и болезненна, имеет место невылеченная травма, любое массажное воздействие строго противопоказано!
Во остальных случаях больным рекомендовано прохождение лечебного классического и лимфодренажного массажа у специалиста-реабилитолога. Стандартный терапевтический курс составляет 10 сеансов.
С разрешения врача легкий самомассаж с наружными препаратами от воспаления в суставах коленей можно делать и дома, чтобы улучшить трофику тканей. Массировать нужно не само больное колено, а всю ногу от тазобедренного до голеностопного сустава, выполняя вращательные движения без сильного нажима в течение 10-15 минут. Даже если воспаление было диагностировано только в одном колене, массировать нужно оба. Массаж стоит выполнять 1 раз в день и прекращать при первых неприятных ощущениях.
Лечебная гимнастика после воспаления коленного сустава выполняется с величайшей осторожностью и под присмотром инструктора. Начинать упражнения можно при полном отсутствии болевого синдрома (в т.ч. при сгибании) и мышечной атонии, а также выпота в сустав. Нагрузки наращиваются постоянно, а реабилитация подразумевает 3 этапа.
Пассивное укрепление (до 1,5 месяцев).
- Пациент сидит на полу с ровной спиной, ноги прямые. Коленная чашечка медленно поднимается вверх напряжением бедренной мускулатуры, и фиксируется в верхней точке на несколько секунд.
- Исходное положение – лежа на спине, руки по швам, на ногах утяжелители. Сгибаем здоровую ногу (стопа стоит на полу), больную медленно поднимаем вверх (носок тянем к себе) до 45 градусов к полу. Фиксируем положение на 3-5 секунд.
- И.п. – лежа на животе, ноги прямые, руки вдоль тела. Сгибаем ногу в коленном суставе на 45-90 градусов и задерживаемся на 5 секунд.
Активная реабилитация (1,5-2 месяца).
- Выполняем неглубокие приседания, насколько позволяет состояние сустава.
- И.п. – стоя, руки на поясе. Делаем мягкие, плавные выпады вперед и назад поочередно обеими ногами.
- Желательно: махи с эспандером (закрепляем петлю на стопе, а эспандер закрепляем на уровне примерно 20 см от пола). И.п. – стоя, руки на поясе, спина прямая. При выполнении пытаемся тянуть носок на себя.
Окончательная реабилитация (до 4 месяцев).
На этом этапе рекомендованы занятия на тренажере. Если такой возможности нет, делаем следующие упражнения:
- И.п. – сидя на стуле, спина ровная. Сгибаем и разгибаем ноги до появления жжения или пульсации.
- И.п. – спиной к стенке. “Съезжаем” вниз, сгибая ноги примерно на 60 градусов и фиксируемся в этом положении на 30 секунд.
- И.п. – стоя перед стулом, руки на спинке. Держась за спинку, постепенно приседайте, так, чтобы бедро было перпендикулярно полу.
Препараты от воспаления суставов коленей
Как снять воспаление с сустава колена? Для лечения воспаления параллельно применяют местные средства, препараты для перорального приема. При генерализованном или чрезвычайно сильном воспалительном процессе врач может добавить инъекции. При инфицировании сустава назначают антибиотики, противомикробные средства, сульфаниламиды.

Существует несколько групп препаратов, которые назначают при воспалении суставов колена.
Противовоспалительные средства
Для лечения воспаления в суставе колена препаратами используются нестероидные средства и глюкокортикоиды (в тяжелых случаях).
Курсами по 10-12 дней принимают следующие НПВС:
- мелоксикам;
- кетопрофен;
- ибупрофен;
- диклофенак;
- индометацин;
- нурофен;
- нимесил.
Среди ГК для лечения суставов наиболее эффективны:
- дексаметазон;
- гидрокортизон;
- преднизолон;
- метилпреднизолон.
Хондропротекторы
Хондропротекторы при воспалении колена призваны защитить хрящевую ткань от повреждения, поставить необходимые вещества для укрепления синовиального хряща и связок. Они помогают уменьшить боль и воспаление, предотвратить обострения в дальнейшем, сохранить объем движения.
Врачи назначают для лечения воспаления в суставе колена препараты на основе хондроитин и глюкозамин сульфата:
- артракам;
- артра;
- хондрогард;
- структум;
- хондроитин комплекс;
- эльбона;
- артрадол;
- терафлекс.
Принимать их можно заранее, для профилактики – тогда вопрос как снять воспаление с сустава колена, с высокой вероятностью, обойдет Вас стороной.
Спазмолитики
Спазмы при воспалении выражаются в непроизвольных сокращениях, которые могут вызывать сильную боль, а также в непроходящем мышечном напряжении. Они ухудшают трофику тканей и подвижность сустава.
- дротаверин (но-шпа);
- папаверин;
- пенталгин;
- мидокалм;
- сирдалуд.
Местнораздражающие средства и корректоры микроциркуляции
Разогревающие и местнораздражающие средства очень важны в лечении воспаления сустава колена: они расширяют сосуды и увеличивают приток крови к пораженному участку. А значит, больше иммунных клеток и питательных веществ достигнет цели, уменьшится отек, снизятся болевые ощущения. Чтобы поддержать нагруженные сосуды (особенно, при массивном воспалении), параллельно принимают ангиопротекторы – в лечении воспаления в суставе колена препаратами они играют роль поддерживающей терапии.
Разогревающие мази, гели и кремы:
- финалгон;
- випросал и апизартрон (при отсутствии аллергии на пчелиный яд);
- капсикам или эспол;
- никофлекс;
- эфкамон;
- бальзам “Звездочка”;
- гель “Лошадиная Сила” для суставов.
- пентоксифиллин;
- циннаризин;
- экстракт конского каштана;
- троксерутин;
- троксевазин.
Питание при воспалении сустава колена
При воспалении суставов рекомендована диета, которая нормализует выработку простагландинов и антител – главных агентов воспаления в нашем организме. Поэтому меню должно содержать большое количество витаминов А, В, С и Е, полифенолов и флавоноидов, незаменимых жирных кислот. Для этого нужно есть:
- яйца;
- рыбу;
- молочные продукты;
- овощи (кроме картофеля) и фрукты;
- бобовые;
- цельнозерновые продукты и блюда из пророщенной пшеницы.
Мясо тоже важно для восстановления сустава, но есть нужно только нежирное (желательно, птица или кролик), приготовленное на пару или в фольге. Во время воспаления лучшие избегать жареных, соленых, сладких, острых продуктов – снеков, колбасных изделий, кондитерки.
Важно не голодать: разбейте суточную норму пищи на 5-6 приемов. Обязательно пейте чистую воду – свыше 2 литров в сутки.
Теперь, когда Вы знаете все необходимое о лечении воспаления в суставе колена, рекомендуем заняться профилактикой – ведь болезнь проще не допустить!
Боль в колене
Из-за сложной структуры и функций коленный сустав очень подвержен повреждениям, которые могут вызвать боль. Многие люди, особенно в пожилом возрасте и спортсмены, часто жалуются на этот недуг. Перегрузки, ушибы, растяжения, растяжения, деформации, разрывы являются наиболее частыми причинами боли в коленях. Какие еще причины могут вызвать боли в колене? Нужно ли посетить врача? Как ухаживать за коленями? Что делать, чтобы они не болели?
Строение колена
Коленный сустав – самый крупный сустав в организме человека, который чаще всего поражается различными видами травм. Благодаря ему можно выпрямлять и сгибать ногу, а также совершать вращательные движения.
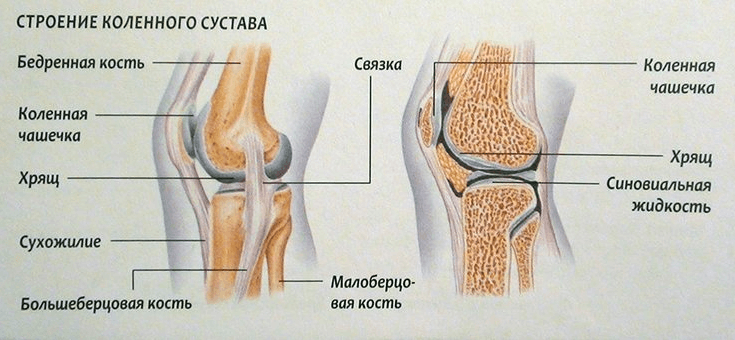
Колено располагается между бедренной костью и большеберцовой костью, имеет ширину 11-22 см. В конструкции колена различают:
- мениск,
- связки,
- коленная чашечка.
Мениск
Мениск представляет собой две жесткие пластины с гибким хрящом.
Различают латеральный и медиальный мениск. Адаптируясь к суставной поверхности, они могут двигаться при сгибании колена назад на 12 мм. Эти свойства позволяют им действовать как амортизаторы во время прыжков и равномерно распределять вес тела.
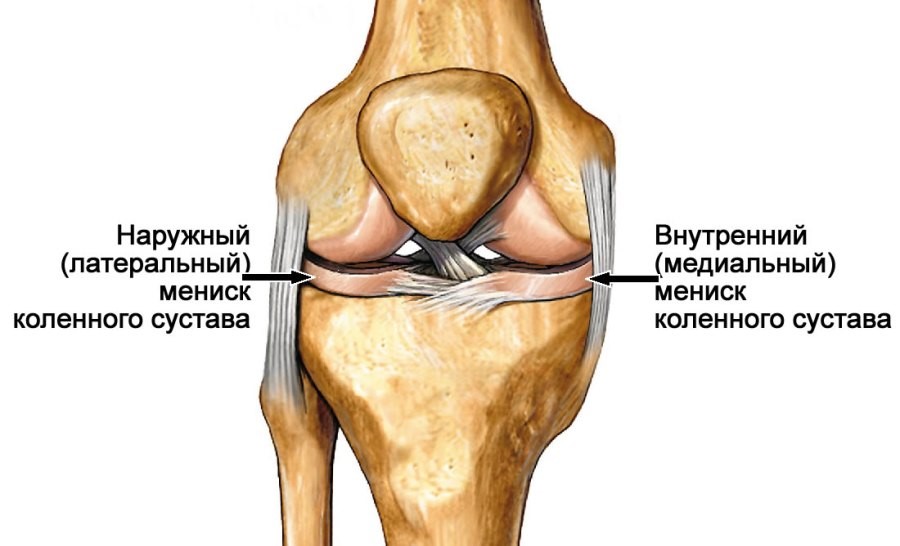
При повреждении мениска вы можете почувствовать следующие симптомы:
- затруднение сгибания и разгибания сустава;
- острая боль в колене;
- затрудненное движение;
- отек;
- чувство скованности и слышимый щелчок.
Причиной повреждения мениска может быть:
- дегенеративные изменения;
- киста внутри сустава;
- тяжелые сгибательные и торсионные травмы;
- нарушение структуры мениска,
- перегрузка.
Связки
Колено укреплено внешними коллатеральными связками и суставными капсулами, а также внутренними связками : передней и задней крестообразными связками. Первый предотвращает движение большеберцовой кости вперед, второй предотвращает скольжение голени назад.
Крестообразные связки защищают коленный сустав от слишком быстрого износа и поддерживают плавную походку.
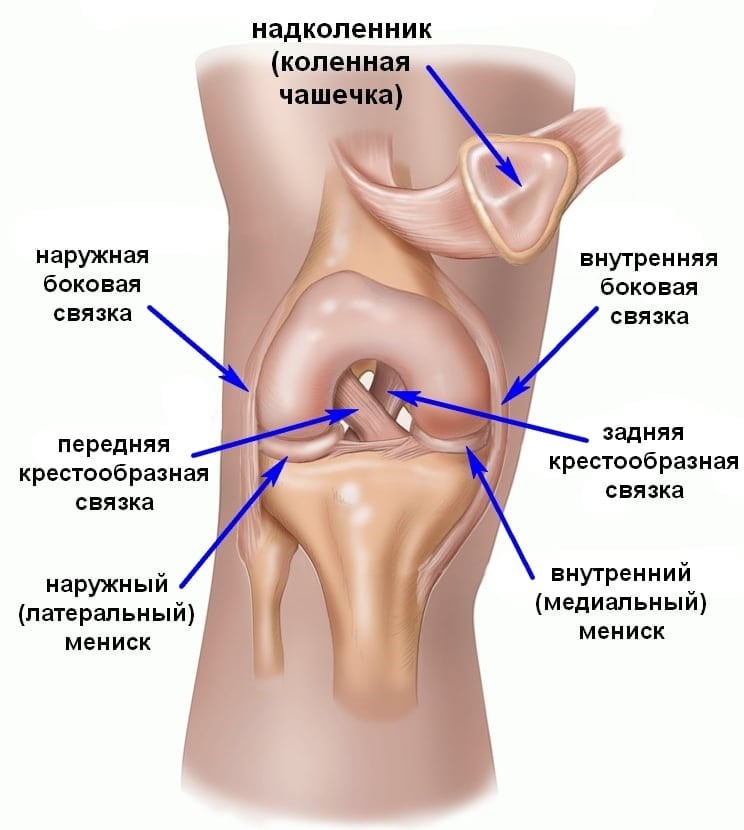
Повреждение связок коленного сустава вызывает нестабильность колена , то есть чрезмерную подвижность по отношению к физиологическому состоянию.
Наиболее частым травмам подвержена передняя крестообразная связка, которая препятствует продвижению голени вперед по отношению к бедренной кости.
На травмы связок колена чаще всего указывают серьезная травма колена, ощущение вывиха и гематома в суставе.
Коленная чашечка
Коленная чашечка представляет собой плоскую кость, расположенную перед коленом. Вместе с бедренной костью он образует пателлофеморальный сустав . В нормальных условиях коленная чашечка перемещается в борозде коленного сустава.
Когда он выскальзывает из бороздки, возникают боли и проблемы с ходьбой. Наиболее частыми заболеваниями являются хронодромаляция надколенника и синдром боковой поддержки надколенника.
Хондромаляция – это заболевание хряща, окружающего коленную чашечку. Причина этого недуга – неправильный угол движения коленной чашечки четырехглавыми мышцами бедра, из-за чего коленная чашечка трутся о кость, а не скользит.
Боль в коленях причины
Боль в колене может быть вызвана множеством причин. Боль может быть болезненной после интенсивного бега, лазания, тяжелых нагрузок и травм вызванной растяжением связок. Боль в коленях также возникает из-за бактериального воспаления, метаболических нарушений, таких как подагра, и хронических заболеваний, таких как дегенеративное заболевание суставов.
Однако боль в коленях чаще всего поражает спортсменов, которые нагружают коленные суставы, особенно так называемые «кресельные спортсмены», которые не занимаются какой-либо деятельностью и внезапно решают покататься на лыжах или начать бегать. Боль в коленях характеризуется ограниченной подвижностью суставов и опуханием колен, которое часто возникает после интенсивных упражнений.
Почему болят колени в молодом возрасте

Наиболее частыми причинами боли в коленях, особенно у молодых людей, являются физические нагрузки и растяжение суставов. Если это не вызвано прямой травмой, скорее всего, это связано с ошибками тренировки:
- Неправильная техника бега,
- Плохо подобранная обувь (не предназначенная для бега или не учитывающая дефекты стопы, например плоскостопие),
- Бег по слишком твердой поверхности (например, асфальту или булыжнику),
- Отсутствие должной разминки,
- Слишком высокая интенсивность упражнений.
Перегрузка колена также может возникать в результате частого и длительного стояния на ногах и ожирения.
Боли в коленях лечение
Перед началом лечения болей в коленях необходимо проконсультироваться со специалистом. В зависимости от степени травмы и симптомов проводится консервативное или хирургическое лечение.
Консервативное лечение боли в коленях содержит в себе алгоритм из следующих действий:
- В первую очередь, конечность должна быть защищена от дальнейшей травмы. Колену придается жесткость и снимается нагрузка при помощи костылей.
- Необходимо избегать нагрузок на конечность, избегать действий, вызывающих боль, что способствует заживлению тканей.
- Понижение температуры тканей производится с целью минимизировать риск появления отека или уменьшить имеющийся. Кроме того, он обладает обезболивающим действием. Охлаждение проводят в первые 48-72 часа после травмы в течение 10-15 минут, примерно каждые 2 часа.
- Необходимо придавать умеренное давление в виде перевязки конечности. Это предотвращает отек.
- Желательно разместить конечность на высоких подушках в положении лежа. Это поможет предотвратить распространение опухоли на поврежденную область.
- Использование мазей и таблеток, прописанных профессиональным врачом позволит быстрее заживить место боли.
Хирургическое лечение боли в колене рассматривается, когда консервативное лечение не помогло и необходима операция или реконструкция поврежденной структуры колена, например, реконструкция крестообразной связки, менискэктомия , ушивание порванного сухожилия или перелома кости.
К какому врачу обратиться боль в колене
Вначале лучше всего посетить вашего терапевта, который проведет первичный осмотр поврежденного колена, на основании которого можно будет диагностировать его возможную причину. Врач осмотрит больное место и по возможности назначит соответствующую фармакотерапию (чаще всего это будут противовоспалительные и обезболивающие) или реабилитацию. Если проблема более сложная, ваш терапевт направит вас к ортопеду или ревматологу для более глубокой диагностики.
Если у вас есть подозрение, что колено могло быть повреждено в результате травмы, не следует откладывать визит к врачу. Быстрое определение причины боли не только поможет вам с ней бороться, но, что наиболее важно, избавит вас от серьезных последствий, таких как повреждение суставов и инвалидность.
Лекарство от боли в коленях
Если у вас появились боли в коленях, то лучше всего обратиться к врачу, который выпишет вам необходимые фармакологические средства. Самолечение может не дать вам никаких результатов, а чаще может только усугубить проблему.
Для улучшения двигательной системы и снятия боли рекомендуется употреблять пищевые добавки для суставов (с глюкозамином, коллагеном, гиалуроновой кислотой, хондроитином), которые поддерживают выработку синовиальной жидкости, необходимой для правильного функционирования суставов. Временно, чтобы облегчить чувство боли, можно использовать обезболивающие или гели для местного применения (с парацетамолом, ибупрофеном, диклофенаком). Кроме того, накладываемые на больное место пластыри и согревающие мази снимают боль в костях и суставах, обеспечивая эффективное движение.
Боль в колене при сгибании
Боль в колене при сгибании может быть вызвана перегрузкой во время повседневной жизни или занятий спортом. В данном случае помогает отдых и покой поврежденному месту.
У многих пациентов с болями в коленях диагностируются различные состояния, которые влияют на дисфункцию коленного сустава. К таким заболеваниям относятся:
- Дегенеративные изменения. Дегенеративным заболеванием, поражающим коленный сустав, является гонартроз.
- Хондромаляция надколенника – при этом заболевании размягчается суставной хрящ, покрывающий коленную чашечку.
- Подколенная киста Бейкера – при этом заболевании жидкость скапливается в подколенной ямке. Киста лечится хирургическим путем.
- Колено прыгуна – профессиональное заболевание, которое чаще всего встречается у очень активных людей. Возникает в результате перегрузки верхней части коленной чашечки.
- Колено бегуна – это травма сустава между коленной чашечкой и бедренной костью, обычно поражающая людей, которые тренируются.
- Анкилозирующий спондилоартрит
- Ревматоидный артрит
- Бактериальные инфекции
- Болезнь Лайма – заболевание, которое во многих случаях поражает суставы, в том числе колени.
Боль в колене при ходьбе
Боль в коленях при ходьбе характеризуется характерным хрустом и треском. Она имеет тенденцию ухудшаться при беге, занятиях спортом, подъеме по лестнице или ходьбе. Болевые симптомы появляются также при долгом сидении на одном месте, например, при многочасовой работе за компьютером или во время вождения автомобиля.
Боль в колене изнутри при ходьбе часто связана с повреждением коленной чашечки, мениска (эластичного компонента колена) или связок. Во избежание развития физиопатологических процессов лечение нужно начинать как можно раньше, иначе есть риск хирургического вмешательства.
Боль в коленях при спуске по лестнице может вызвать так называемые синдром синовиальной складки, который возникает у людей, которые очень физически активны, постоянно сгибают и разгибают колени. Резкая боль в колене снаружи при ходьбе обычно тесно связана с боковым повреждением мениска, который более подвижен и поэтому более подвержен травмам. От боли под коленом при ходьбе в основном жалуются пожилые люди. Это связано с тем, что уровень клеток, образующих васкуляризованный мениск, с возрастом уменьшается.
Боль в колене с внутренней стороны
Причиной боли в колене может быть патология коленного сустава, например, в результате травмы или остеоартроза. Иногда боль в коленях может быть результатом ревматологического заболевания, например, подагры, или других заболеваний, таких как болезнь Лайма. Частая причина боли в коленях – перегрузка из-за избыточного веса или занятий спортом. Боль в колене, области икр может указывать на заболевание сосудов. Помимо наличия боли важны и сопутствующие симптомы. Поэтому стоит посетить терапевта, который после знакомства с пациентом закажет возможные диагностические исследования и направит, например, к ортопеду и травматологу или ревматологу.
Боль в колене сбоку
Боль в боковом колене – одна из самых частых жалоб на боль после травмы. Это может произойти внезапно или развиваться постепенно. Эти типы симптомов довольно часто встречаются у бегунов и людей, которые занимаются спортом, требующим активности, например скручивания или резкого поворачивания конечности. Боль сбоку в колене может вызвать ограниченную подвижность и другие симптомы, такие как припухлость или подергивание в суставах (подергивание, треск в колене).
Наиболее частые симптомы, о которых сообщают пациенты: покалывание в колене сбоку , ощущение жжения, боль в коленях после бега, ходьбы или в состоянии покоя. Как правило, визуализация позволяет очень точно определить степень повреждения структур этого сустава. Здесь используют рентген, УЗИ коленного сустава и самую точную магнитно-резонансную томографию. Иногда необходимо провести диагностическую процедуру, называемую исследовательской артроскопией. Это имеет место в случае неясной клинической картины и недостаточной информации из проведенных на данный момент исследований.
Боль в колене с внешней стороны
Единственной причины возникновения боли нет, но есть несколько причин, по которым у вас может быть боль в колене. Чаще встречается:
- У спортсменов: бегунов, велосипедистов, единоборцев, гимнастов.
- После травмы, которая выталкивает колено наружу (в сторону от другой ноги).
- У тех, кто делает упражнения, которые включают скручивание или вращение колен
- У людей, которые склонны к тому, чтобы быть согнутыми в коленях или кривоногими, создавая нагрузку на внешнее колено
Также боль в колене с внешней стороны может быть вызвана травмой. Поставить диагноз сможет лишь профессиональный врач.
Упражнения при болях в коленях
Упражнения – хороший способ предотвратить боль в коленях , но их нельзя делать сразу после травмы. На регенерацию коленным суставам нужно дать минимум 2-3 дня – за это время следует полностью отказаться от тренировок. Когда болевые симптомы заметно уменьшатся, можно приступать к упражнениям легко, но только в таком диапазоне движений, который не усугубляет дискомфорт.
Перед тем, как приступить к занятиям, обязательно потратьте около 5 минут на разминку. Лучше всего подойдет короткая тренировка на велотренажере в легком, умеренном темпе. Вы также можете сделать несколько кругов соединенными коленями (стоя, согните их, соедините их и сделайте небольшие круги руками на них; повторите несколько раз в обоих направлениях).
- Отжимание полотенцем.
Подготовьте небольшое полотенце и сверните его. Сядьте на пол прямо. Правую ногу выпрямите, носки вверх. Подложите свернутое полотенце под правое колено. Согните левую ногу в колене и поставьте ступню на землю. Для лучшего баланса подпирайтесь руками сзади. Плотно сожмите правое бедро и прижмите тыльную сторону колена к полотенцу, как бы прижимая его к полу. Удерживайте напряжение 5 секунд, затем расслабьтесь. Повторите 10 раз, затем смените ногу.
- Отжимание подушки.
Лягте на спину, ноги согните в коленях. Положите подушку между коленями. Свободно вытяните руки вдоль тела. Прижимая колено к колену, постарайтесь как можно сильнее сжать подушку. Задержитесь на 10 секунд и расслабьтесь. Повторите упражнение трижды.
Вы также можете сжать подушку, сидя на стуле.
- Поднятие ноги в разгибании.
Лягте на спину, затем подпирайтесь локтями. Согните одну ногу в колене и поставьте ступню на землю. Другой рукой полностью распрямите ее и поднимите пальцы вверх. Медленно выдохните, поднимите вытянутую ногу, пока ступня не окажется на уровне головы. Задержитесь на 3 секунды, затем медленно опустите ногу на вдохе. Повторите упражнение по 10 раз для каждой ноги.
Боль в коленном суставе: причины и лечение патологии
На боль в коленном суставе при ходьбе могут жаловаться люди любых возрастов и различного образа жизни, хотя чаще всего данный симптом возникает у пожилых лиц и профессиональных спортсменов. К причинам появления болевого синдрома в коленном суставе относят как незначительные травмы, так и серьезные заболевания. При движении у здоровых людей, как правило, не возникает болезненных ощущений, их появление может быть обусловлено ежедневным износом суставов, чрезмерными физическими нагрузками либо травмами. При этом возникновение дискомфорта и нарушения подвижности может ощущаться во время спортивных занятий, отдыха, выполнения домашних дел или рабочих задач.
Боль в коленном суставе: причины
Боль в суставе колена может возникать при наличии следующих заболеваний:
- артроза коленного сустава (гонартроза);
- повреждений менисков (менископатии);
- артритов (воспалений суставов);
- артроза тазобедренного сустава (коксартроза);
- нарушения кровообращения коленного сустава;
- воспаления коленных сухожилий (периартрита сумки «гусиной лапки»).
Боль в коленном суставе при гонартрозе
От 30 до 40% случаев возникновения болей в коленном суставе приходится на долю гонартроза. Артроз коленного сустава чаще всего диагностируется у людей старше 40-45 лет. Патологический процесс может развиться как в одном, так и в обоих коленных суставах. Сначала интенсивность болей слабо выражена, возникновение дискомфорта наблюдается только после долгой ходьбы. По мере развития заболевания отмечаются сильные боли в коленном суставе, беспокоящие человека при ходьбе даже на короткие расстояния.
Больному становится тяжело подниматься со стула, вставать с корточек, спускаться и подниматься по ступенькам. Больное колено не беспокоит его в состоянии покоя, в ночные часы, за исключением случаев чрезмерной нагрузки на колено накануне.
На следующих стадиях гонартроза болевые ощущения дополняются хрустом в колене (в процессе ходьбы) и деформацией сустава. Данная симптоматика с каждым годом становится все более выраженной.
Боль в коленном суставе при менископатии
Менископатия (повреждение менисков) наряду с гонартрозом также является распространенной причиной возникновения болей в коленном суставе (до 40% случаев).
Мениски колена могут повреждаться в любом возрасте, одинаково часто как у женщин, так и у мужчин. Преимущественно наблюдается повреждение одного коленного сустава.
Менископатию можно отнести к травмам, однако нередко она может возникнуть на, казалось бы, ровном месте. Характерной чертой повреждения менисков колена, в отличии от гонартроза, является стремительное и часто довольно неожиданное развитие, которое провоцируется неудачным движением при беге, ходьбы, прыжках, катании на лыжах и т.д.
Повреждение сопровождается хрустом в колене, ощущением острой боли в коленном суставе, интенсивность которой настолько высока, что пострадавший не может двигаться. После легкого ослабления острой боли, что происходит, как правило, через 10-15 минут, способность к движению у больного восстанавливается. Однако на следующие сутки либо через сутки болевой синдром снова усиливается, колено сильно опухает. На этой стадии клиническая картина менископатии дополняется характерным отличительным признаком защемления мениска – прокалыванием в колено при ходьбе, ощущением «вбитого гвоздя» в колене или возможного надлома колена при ходьбе.
Продолжительность острого периода заболевания составляет, как правило, от двух до трех недель, после чего у больного наступает облегчение. При отсутствии грамотной терапии заболевание переходит в хроническую форму. Болевые ощущения стихают, затем какие-либо обстоятельства (сильные нагрузки, приседания, неудачные резкие движения) провоцируют их повторное возникновение.
Менископатия, в отличии от гонартроза, крайне редко сопровождается деформацией костей коленного сустава, что может происходить только при развитии артроза колена, связанным с повреждением мениска.
Боль в коленном суставе при артритах
Боль в коленном суставе в 5-10% случаев связана с артритом. Данное заболевание свойственно людям любого возраста, однако чаще всего оно начинает развиваться в молодости. Воспалительный процесс при артрите может обнаруживаться как в одном, так и в обоих коленях.
Поражение коленных суставов может быть обусловлено не только артрозом и менископатией, но и одним из видов артрита, который бывает ревматоидным, реактивным, псориатическим. Кроме того, к артритам относятся и такие заболевания, как подагра, болезнь Бехтерева, суставный ревматизм.
Артрическое воспаление коленного сустава характеризуется быстрым началом (за 1-3 суток), которому сопутствуют явный отек и опухание колена, а также усиление болевого синдрома в пораженном суставе в ночные часы. Выраженность болевых ощущений при артрите может быть сильнее в состоянии покоя, чем при движении, что отличает заболевание от артроза и менископатии, имеющих сходный симптом – боль в коленном суставе. Лечение противовоспалительными препаратами при артрите позволяет уменьшить болевой синдром, снять воспаление.
Боль в коленном суставе при коксартрозе
Коксартрозом (артрозом тазобедренного сустава) страдают от 3 до 7% людей, которые обращаются к врачу по поводу болей в коленном суставе. Заболевание проявляется тем, что несмотря на сохранение подвижности колена, отсутствие сложностей с его безболезненным сгибанием и разгибанием, больному с коксартрозом сложно развести ноги в стороны, вращать ногами «от бедра».
Боль в коленном суставе при нарушении кровообращения
Сосудистые боли в коленях, связанные с нарушением кровообращения, составляют от 5 до 10% случаев обращений к врачу по поводу проблем с коленями.
Ухудшение кровообращения коленных суставов, сопровождающееся возникновением болей, знакомо многим. Как правило, впервые эти дискомфортные ощущения появляются в подростковом возрасте, так как скорость развития сосудов в период активного роста ребенка иногда гораздо ниже, чем скорость роста костей.
В случае возникновения сосудистых болей однажды, необходимо быть готовым, что они будут появляться в течение всей жизни. Однако степень их интенсивности чаще всего снижается после 19-20 лет.
Боли при сосудистых нарушениях обычно бывают симметричными, т.е. их выраженность в левом и правом колене одинакова. Возникновение болевого синдрома связано с переменой погоды, изменением температуры воздуха, простудами и физическими нагрузками. Для лечения подобных болей используются согревающие мази, массажи, самомассаж (энергичное растирание коленей), а также препараты сосудорасширяющего действия. Специальное лечение при данных состояниях не требуется.
Боль в коленном суставе при воспалении коленных сухожилий
Приблизительно 10-15% случаев болей в коленном суставе связано с воспалением коленных сухожилий (периартритом «гусиной лапки»). Чаще всего данная патология встречается у женской половины, преимущественно после 40 лет. Болевой синдром возникает при ходьбе вниз по ступенькам и при ношении тяжестей. Спокойная ходьба по ровной поверхности при воспалении коленных суставов крайне редко сопровождается появлением болевых ощущений.
Боли, обусловленные периартритом, не распространяются на все колено, а локализуются только на внутренних поверхностях коленей, на 3-5см ниже точки соприкосновения коленей при сведении их вместе. Периартрит сумки «гусиной лавки» в отличии от артрита, артроза и менископатии не сопровождается ограничением подвижности коленного сустава. Сгибание и разгибание колена не нарушено, деформация и опухоль колена отсутствуют.
Боль в коленном суставе: лечение в Юсуповской больнице
Основными задачами лечения болей в коленном суставе, которые ставят перед собой врачи клиники терапии Юсуповской больницы, являются следующие:
- устранить отечность;
- избавить пациента от дискомфортных ощущений;
- восстановить функции коленного сустава;
- предотвратить новые приступы.
Для купирования болевого синдрома используются нестероидные противовоспалительные средства и анальгетики. Эффективно применение согревающих и отвлекающих мазей, а также общеукрепляющих препаратов.
В стадии ремиссии пациентам назначается применение физиотерапевтических методик, массажей, лечебной гимнастики.
При отсутствии эффективности от консервативной терапии специалисты, учитывая все «за» и «против», рассматривают вопрос о целесообразности проведения хирургического лечения.
Кроме того, существует ряд средств народной медицины, которые способствуют снижению болевого синдрома, однако их использование необходимо предварительно обговорить со специалистами, контролирующими ход лечения, направленного на устранение боли в коленном суставе. Чем лечить данную патологию – должен решать только опытный, высококвалифицированный врач, знакомый с результатами исследований пациента, индивидуальными особенностями его организма и многими другими важными нюансами.


