Остеохондроз у взрослых: симптомы, причины, лечение
Остеохондроз – дегенеративно-дистрофическое заболевание, при котором наблюдается постепенное уменьшение высоты гиалиновых межпозвоночных хрящей. Простыми словами, диски просто истираются и со временем утрачивают свои функции.
Остеохондроз позвоночника чаще всего возникает в возрасте 30-35 лет. Им страдают около 40% населения до 35-40 лет и почти 90% в пожилом возрасте. При воздействии на организм неблагоприятных факторов болезнь может проявляться и раньше.
Именно остеохондроз считается основной причиной возникновения болей в спине. Без лечения болезнь приводит к поражению нервных корешков, повреждениям спинного мозга и нарушению работы внутренних органов.
Симптомы и признаки остеохондроза
В зависимости от локализации поражений межпозвоночных дисков остеохондроз делится на несколько видов. Выделяются:
- шейный остеохондроз. Часто встречающаяся форма заболевания, что обусловлено достаточно слабым развитием мышечного каркаса шеи и близким расположением позвонков по отношению друг к другу;
- грудной остеохондроз. Более редкая форма заболевания, возникающая на фоне сколиоза, врожденного или приобретенного;
- поясничный остеохондроз. Наиболее распространенная форма заболевания. Это объясняется тем, что поясница является амортизатором при большинстве движений и поэтому испытывает самые серьезные нагрузки.
Еще существует распространенная форма остеохондроза, при которой наблюдается поражения остеохондрозом отделов всего позвоночника.
Поясничного отдела
Остеохондроз поясничного отдела вызывает следующие симптомы:
- боли в пояснице. Они усиливаются при выполнении упражнений, длительном сидении и резких поворотах. Боль носит ноющий характер. Если она резкая, это говорит уже о развитии межпозвоночной грыжи;
- боль в ногах. Возникает по причине защемления корней спинного мозга, может распространяться только на одну сторону бедра. Боли при остеохондрозе бывают ноющими или простреливающими;
- ограничения в подвижности при сидении, наклонах и поворотах;
- спазмы в нижних конечностях. Кожа на ногах становится сухой, шелушится, а в области появления дискомфорта покрывается мурашками.
Поясничный остеохондроз позвоночника вызывает и общие симптомы недомогания. Человек быстро утомляется, страдает от головных болей, усталости и раздражительности. Из-за дискомфорта в спине ему не удается выбрать удобное положение для сна. Еще остеохондроз поясничного отдела позвоночника может провоцировать нарушения в работе мочеполовой системы:
- боли в области почек;
- проблемы с мочеиспусканием;
- ухудшение потенции;
- проблемы с маткой, яичниками и придатками у женщин.
Шейного отдела
Остеохондроз шейного отдела позвоночника возникает при поражении межпозвоночных дисков в области 1-7 позвонков. В этой области они наиболее мелкие, а поэтому особенно уязвимые перед подобным заболеванием. Остеохондроз шеи вызывает боли, которые могут локализоваться по всему шейному отделу, в ключице и плече или на передней поверхности грудной клетки. Головная боль может возникать также в затылочной зоне. На фоне этого наблюдается тяжесть в голове.
Еще остеохондроз шейного отдела вызывает хруст в области шеи при повороте головы. Мышцы в этой области постоянно напряжены, в плечах и руках может наблюдаться онемение и покалывание. Другие симптомы шейного остеохондроза:
- трудности с отведением рук в сторону;
- сильные прострелы в шее;
- головокружение и головные боли;
- боль в области сердца;
- онемение и покалывание пальцев;
- ощущение комка в горле.
Грудного отдела
Остеохондроз грудного отдела встречается реже остальных видов этого заболевания. Для него характерны опоясывающие боли в области груди, которые усиливаются при движениях и наклонах. Они отдают в сердце, внутреннюю поверхность плеча, область подмышек. Еще у пациента отмечаются проблемы с дыханием, возможна сильная одышка.
Симптомы остеохондроза грудного отдела также могут проявляться в форме приступов межреберной невралгии. Для нее характерно возникновение острой боли в одной половине грудной клетки. Она отдает в загрудинную область, эпигастрий, руки и лопатки.
Причины развития
Остеохондроз – это мультифакторное заболевание, которое имеет множество возможных причин развития. В основном болезнь развивается как следствие прямохождения человека, при котором самые большие нагрузки испытывает именно позвоночник. Положение усугубляется тем, что с возрастом ухудшаются функции сосудов, становится менее полноценным рацион питания, а организм в целом стареет. На фоне этого запустить развитие остеохондроза могут абсолютно любые факторы:
- плоскостопие;
- лишний вес;
- малоподвижный образ жизни;
- ношение сумки на одном плече;
- сон на мягкой подушке или матрасе;
- сколиоз и другие нарушения осанки;
- нестабильность позвонков;
- многократные беременности;
- длительный стаж в курении.
Факторы риска
Симптомы остеохондроза могут появляться вследствие травм или тяжелых физических нагрузок, что особенно актуально для спортсменов. К быстрому истиранию межпозвоночных дисков могут приводить врожденные дефекты позвоночника. К факторам риска развития остеохондроза также относятся:
- нервно-эмоциональное истощение;
- физическое перенапряжение организма;
- работа на вибрационных платформах;
- генетическая предрасположенность;
- недостаток витаминов в организме;
- многоплодная беременность.
Осложнения
Без правильного лечения остеохондроз может провоцировать осложнения, среди которых наиболее распространены:
- протрузия;
- межпозвоночная грыжа;
- кифоз;
- радикулит;
- инсульт спинного мозга;
- атрофия мышц нижних конечностей;
- паралич ног.
Когда следует обратиться к врачу
Симптомы и лечение остеохондроза – компетенция врача-невролога, которого стоит посетить при первых же признаках заболевания. Такая патология сложно поддается лечению, и чем больше она запущена, тем сложнее справиться с развившимися симптомами. Поэтому не стоит откладывать визит к врачу на потом. В АО «Медицина» (клиника академика Ройтберга) вы можете обратиться к неврологу даже в праздничные или выходные дни. Наша клиника работает без выходных и находится в удобном месте в центре Москвы, в пешей доступности от станций метро Маяковская, Белорусская, Новослободская.
Подготовка к посещению врача
Особой подготовки к посещению невролога не требуется. Важно лишь максимально точно описать врачу имеющиеся симптомы и время их появления. Для этого лучше заранее записать их на листок бумаги, чтобы на приеме не забыть ни о чем упомянуть.
Диагностика остеохондроза
Для правильной постановки диагноза при подозрении на остеохондроз прибегают в основном к инструментальным методам. В АО «Медицина» (клиника академика Ройтберга) вы можете пройти все необходимые в таких случаях исследования:
- рентгенографию того или иного отдела позвоночника;
- компьютерную и магнитно-резонансную томографию (КТ и МРТ);
- миелографию;
- неврологическое исследование чувствительности и рефлексов.
Лечение
Лечение остеохондроз в общем виде включает следующие мероприятия:
- курсы физиотерапии;
- прием лекарственных препаратов;
- разные виды массажа;
- рефлексотерапию;
- тракция;
- мануальную терапию;
- лечебную физкультуру (ЛФК).
Прием лекарственных препаратов
Лечение остеохондроза осуществляется с помощью препаратов из разных групп. Основные медикаменты, назначаемые врачом:
- нестероидные противовоспалительные средства. Их цель – устранить воспаление и снять симптомы остеохондроза. В легких случаях назначаются в форме таблеток, в тяжелых – в инъекциях. Используются курсом в 7-14 дней. Дополнительно могут применяться в форме мазей;
- глюкокортикостероиды. Используются в более тяжелых случаях. Вводятся в виде уколов непосредственно в болевую область;
- миорелаксанты. Временно снижают напряжение в мышцах, снимая болевой и воспалительный синдром. Назначаются как в острый период, так и во время ремиссии;
- витамины группы B. Полезны для улучшения нервной проводимости позвоночника;
- хондопротекторы. Помогают улучшить питание межпозвонковых хрящей, укрепляют диски;
- сосудистые препараты. Улучшают кровоснабжение позвоночника.
Лечебный массаж
При остеохондрозе 2 раза в год необходимо проходить курс лечебного массажа. Он помогает снять напряжение в мышцах, устранить зажимы, улучшить кровоснабжение тканей. Массаж разрешен только на стадии ремиссии. Он положительно влияет на состояние нервной системы и повышает сопротивляемость организма к заболеваниям.
Тракция
Тракцией называется процедуры искусственного вытяжения позвоночника с помощью специального оборудования и тренажеров. В результате удается добиться равномерного распределения позвонков по всей длине позвоночника. Так чрезмерное напряжение в месте воспаления спадает, и боли уходят, поскольку защемленные сосуды и нервы освобождаются.
Мануальная терапия
Цель мануальной терапии – коррекция искривления позвоночника. В основе методики физическое точечное воздействие на костно-мышечную систему человека. Это помогает улучшить кровообращение и циркуляцию лимфы, что способствует повышению подвижности опорно-двигательного аппарата.
Физиотерапия
Лечение шейного остеохондроза методами физиотерапии практикуется в период ремиссии заболевания. Процедуры направлены на снижение симптомов и увеличение эффекта от принимаемых лекарственных препаратов. Наиболее часто при остеохондрозе задействуются ультразвук, токи низкой частоты, лазер и магнитные колебания.
Рефлексотерапия
Суть рефлексотерапии – правильное воздействие на болевые точки и рефлекторные зоны. Методика не применяется самостоятельно, только в сочетании с массажем, поскольку так наблюдается более значительный эффект. С помощью рефлексотерапии удается снять болезненные ощущения, восстановить естественную нагрузку на позвоночник.
Лечебная физкультура
Упражнения при остеохондрозе являются неотъемлемой частью лечения заболевания вне зависимости от зоны поражения. Дозированные нагрузки на суставы и мышцы помогают укрепить мышечный корсет спины, сделать ее более гибкой и улучшить общее самочувствие. Занятия лечебной физкультурой должны проходить вне острой стадии заболеваний, когда купированы сильные боли, иначе состояние может только ухудшиться.
Основные методики ЛФК:
- механотерапия – выполнение упражнений на специальных тренажерах и аппаратах. В такой методике прибегают при наличии затруднений в движениях на фоне серьезной степени поражения позвоночника;
- кинезотерапия – сочетание физических упражнений и дыхательной гимнастики. Комплекс разрабатывается под конкретного пациента;
- терренкур – пешие прогулки с комплексом несложных упражнений, улучшающих функции дыхательной и сердечно-сосудистой систем;
- лечебное плавание – одна из лучших форм нагрузок при остеохондрозе. Помогает в выработке правильной осанки и возвращении положения плечевого отдела к естественному виду.
Домашние средства лечения
Чтобы лечить остеохондроз в домашних условиях, необходимо сначала проконсультироваться с лечащим врачом. Народное лечение в основном заключается в применении различных мазей и питье травяных сборов, а также использовании растирок. Из домашних средств для лечения остеохондроза можно применять:
- настойку из сабельника. Ею необходимо натереть больное место, после чего обвязаться сверху теплым платком или укутаться одеялом. Дополнительно можно принимать настойку внутрь – по паре капель каждый день перед сном;
- мазь. Смешать 1 ст.л. уксуса с 1 ст.л. муки, 100 г сливочного масла и яйцо. Оставить смесь в темном месте на 2 дня. Затем тщательно перемешать и втирать в больное место;
- настойки из редьки. К 300 мл сока этого овоща добавить 100 мл водки и 200 г меда. Полученной смесью растирать больное место ежедневно перед сном до устранения болевых ощущений.
Мифы и опасные заблуждения
Многие пациенты не считают остеохондроз серьезным заболеванием, из-за чего не обращаются за помощью к специалистам. Такой подход к подобной болезни совсем неверный. Остеохондроз нужно лечить. И делать это необходимо своевременно.
Причина еще и в том, что это заболевание не только позвоночника, а всего организма. Позвоночник отвечает практически за все функции организма, выступает каркасом для внутренних органов, из-за чего при остеохондрозе появляются проблемы со многими системами организма.
Многие не обращают внимание на боли в спине, считая, что они пройдут сами собой. В реальности по мере прогрессирования остеохондроза боли будут только усиливаться и со временем приносить еще больше дискомфорта. Стоит помнить еще и о том, что своевременное лечение при таком заболевании приносит очень хорошие результаты. Многим пациентам удается избавиться от болей, остановить прогрессирование и избежать осложнений остеохондроза.
Профилактика
Основным способом профилактики остеохондроза является ведение активного образа жизни. Врачи рекомендуют больше двигаться: делать зарядку, плавать, ездить на велосипеде, бегать и больше гулять. Не менее важно поддерживать нормальную осанку, особенно при сидячей работе. Спина должна быть ровной, а плечи – расслабленными. Сидеть во время работы можно только на удобных стульях и креслах, которые обеспечивают должную поддержку позвоночнику.
Другие меры профилактики остеохондроза:
- ношение удобной обуви;
- правильное питание с достаточным количеством витаминов;
- сон на ортопедическом матрасе и подушке;
- выполнение упражнений на спин и брюшной пресс;
- отказ от каблуков по возможности.
Шейный остеохондроз: симптомы и лечение
Шейный остеохондроз: симптомы и лечение
Раньше шейный остеохондроз у мужчин обычно проявлялся, начиная с 45-50 лет, у женщин – немного позже – 50-55 лет. Но теперь наблюдается стремительное омоложение: типичная картина – заметные признаки болезни у 30-летних, не редки случаи и появление первых симптомов в 20 лет.
Остеохондроз шейного отдела позвоночника: симптомы
На ранних стадиях болезнь практически не проявляется болезненными симптомами: вы можете почувствовать неприятные ощущения в шее после большой физической нагрузке или длительного сидения в напряженной позе, после резкого движения или наклона головы.
Основные симптомы – головная боль, головокружение и нарушение координации, легкий хруст при движении головы, общая слабость; реже наблюдается слабость рук, онемение языка и нарушение речи, проблемы с дыханием, зрением, слухом, повышенное потоотделение, аномально высокое артериальное давление. Основные зоны – затылок, шея, воротниковая зона. В большинстве случаев одновременно наблюдается всего несколько из перечисленных признаков болезни.
В целом симптоматика остеохондроза не очевидна, часто их маскирует использование обезболивающих препаратов. В этом и состоит одна из его опасностей: большинство симптомов возможны и при других патологиях, что затрудняет диагностику шейного остеохондроза.
Симптомы у женщин
Особенности женского организма позволяют обнаружить признаки болезни на более ранних стадиях, так как они проявляются достаточно быстро, особенно от 45 до 65 лет. Кроме того, имеется ряд “резервных” симптомов, которые именно у женщин проявляются чаще или ярче выражены:
- резкие скачки давления
- синюшность кожи
- онемение кожных покровов, сопровождающееся покалыванием
- тошнота
Стадии развития остеохондроза
В развитии шейного остеохондроза принято выделять 4 стадии. Но это довольно условное деление, так как большинство симптомов болезни могут проявляться и в других патологиях. Кроме того, реальная степень деградации тканей шейного отдела позвоночного столба может не соответствовать внешне проявляемым симптомам.
Первая стадия (доклиническая)
На начальной стадии симптомы слабо выражены и их часто приписывают стрессам или другим заболеваниям. Чувствуется неприятная скованность в шее, боль при резких движениях или наклонах. На этой стадии вполне можно избавиться от зарождающегося остеохондроза с помощью лечебной гимнастики или просто больше двигаться, скорректировать питание.
Вторая стадия
Боли усиливаются, становятся постоянными, при резких поворотах или наклонах уже сильные. Появляются сильные головные боли, больной начинает быстро уставать, становится рассеянным, периодически немеют участки лица.
Третья стадия
Образование грыжи дисков часто вызывает головокружение, слабость рук, боль отдает в затылок и руки, постоянно ощущается в плечах.
Четвертая стадия
В конце концов межпозвоночные диски разрушаются, они замещаются соединительной тканью. Нервы защемляются, что приводит к трудностям в движении, острой боли, усилению головокружения, появляется шум в ушах.
Причины и факторы риска
Как ни странно, возможность развития остеохондроза у человека обусловлена одним из его эволюционных преимуществ – прямохождении: позвонки давят друг на друга, а с возрастом соединительная ткань деградирует. Как следствие, у пожилых это почти неизбежный процесс. Но есть и множество факторов, способствующие более раннему и интенсивному развитию шейного остеохондроза:
- В первую очередь – это сидячий и малоподвижный образ жизни, часто наблюдающийся в современной жизни (офисные работники, водители и прочие “сидячие” специальности, телевизор, долгие часы за компьютером), отсутствие физических нагрузок
- Напряженные, неестественные позы в процессе работы: например, за компьютером человек часто наклоняется вперед, принимая напряженную позу
- Противоположная причина – слишком высокие, непривычные для данного человек нагрузки; но в зоне риска – даже тренированные спортсмены, например, штангисты;
- Любые причины, нарушающие естественную осанку человека: неудобная обувь, особенно на высоком каблуке, неудачная поза при сне, плоскостопие, ревматизм, сколиоз;
- Излишний вес, что часто вызвано неправильным питанием
- Частые стрессы, сильное нервное напряжение, постоянное переутомление
- Локальное переохлаждение
Чем опасен шейный остеохондроз
В области шеи сосредоточено много жизненно важных сосудов, артерий, капилляров, поэтому любые нарушения там могут иметь неприятные последствия, включая кислородное голодание, гипертонию, вегетососудистую дистонию.
Шейный остеохондроз поражает сегменты позвоночника, управляющие работой плечевых и локтевых суставов, щитовидной железы, кистей рук и других органов. При остеохондрозе, если его не лечить, велика вероятность защемления нервов, сдавливание сосудов, что неизбежно сказывается на работе других органов.
К какому врачу обратиться
Кто будет в дальнейшем проводить лечение, зависит от стадии заболевания и обнаруженных при диагностике нарушениях. Например, при образовании грыжи или смещении дисков может потребоваться помощь травматолога. Массаж и ЛФК, физиотерапия – нехирургические методы лечения, в тяжелых случаях пациент направляется к хирургу.
Диагностика
Так как симптоматика остеохондроза слабо выражены и часто пересекается с другими патологиями, первичный осмотр лучше провести у терапевта или другого специалиста – невролога, ортопеда. Он расспросит вас о болевых и прочих симптомах, проверит подвижность шеи, состояние кожи, равновесие, рефлексы.
Если поставлен первичный диагноз “шейный остеохондроз”, врач дальше направит вас на дополнительные исследования. Самым эффективным из них является МРТ, потом – компьютерная томография. Рентгеновские исследования по сравнению с первыми двумя гораздо менее эффективны, особенно при запущенной болезни. Состояние мягких тканей проверяется с помощью УЗИ. Если у врача есть подозрение на повреждение кровеносных сосудов, вас могут направить на дуплексное сканирование сосудов.
Так как некоторые симптомы пересекаются с признаками стенокардии и ишемической болезни сердца, может понадобиться консультация кардиолога, который направит вас на ЭКГ и эхокардиографию.
Как лечить шейный остеохондроз
Мы настоятельно не советуем прибегать к самолечению, в первую очередь из-за того, что симптомы остеохондроза могут означать совсем другое заболевание: мало того, что выбранные вами препараты не помогут в лечении, они еще могут и повредить. Даже при болевых обострениях не спешите в аптеку за обезболивающим – лучше запишитесь на прием к врачу, а еще лучше – сделайте это заранее, при первых симптомах.
Снятие острой боли
Остеохондроз, особенно на поздних стадиях, сопровождается сильной болью, поэтому первая задача лечащего врача – облегчить ваши страдания. Он назначит вам обезболивающие средства, противовоспалительные препараты, витамины, хондропротекторы для восстановления хрящевых тканей, лекарства для улучшения кровообращения и снижения спазма мышц.
В этой статье мы намеренно не приводим названия конкретных препаратов – их выбор лучше предоставить врачам, которые учтут все возможные последствия и оценят противопоказания.
Лечебная гимнастика при шейном остеохондрозе
Самый простой и доступный, в том числе дома, способ – лечебная гимнастика. При этом она еще и достаточно эффективна, так как укрепляет мышцы шеи, восстанавливает кровообращение в поврежденных участках, компенсируют недостаток движения в обычной жизни. Лечебную физкультуру можно дополнить плаванием, аквагимнастикой.
Существует много методик, в том числе с использованием тренажеров: большинство из них не требуют специального оборудования или каких-то особых условий, но мы советуем вам обратиться в кабинет ЛФК, где вам подберут наиболее эффективные комплексы упражнений и проведут занятия под руководством опытного специалиста.
Физиотерапия
Правильное и постоянное применение физиотерапевтических методов способствует улучшению кровообращения в поврежденных участках, снижению воспаления и болевых ощущений, замедляет процесс окостенения.
При остеохондрозе шейного отдела используют электрофорез, магнитотерапию, лазеротерапию, ударно-волновую терапию, лечебные ванны и душ, грязелечение и другие методы.
Массаж шеи при остеохондрозе шейного отдела позвоночника
При остеохондрозе массаж может быть очень эффективен: он улучшает кровообращение, уменьшает вероятность спазмов за счет снижения тонуса мышц, облегчает болевые симптомы и улучшает общее самочувствие больного.
Но массаж и мануальную терапию надо применять крайне осторожно, так как неумелое и грубое воздействие на больные участки тела может лишь навредить. Мы настоятельно советуем сначала проконсультироваться с врачом.
Хирургическое лечение
В особо запущенных случаях не исключено даже хирургическое вмешательство: сужение просвета позвоночного столба, образование грыжи межпозвонковых дисков, при спондилолистезе.
Решение о необходимости и способе хирургического вмешательства принимает хирург, он же определяет подготовительные операции, длительность послеоперационного периода и реабилитации.
Возможные осложнения и последствия
В области шеи находится много нервных окончаний и кровеносных сосудов, непосредственно влияющих на работу других частей тела: если не лечить шейный остеохондроз, это может привести к усилению множества других заболеваний:
- Мигрень – именно в области шеи позвоночная артерия, доставляющая кровь в мозг: еще сужение приводит к сильным головным болям.
- Нарушение зрения – через шею проходят сонная и позвоночная артерия, отвечающие за снабжение кровью органы зрения: сжатие нервных корешков и сосудов приводит к снижению зрения.
Прогноз
Шейный остеохондроз относится к заболеваниям, полностью излечить которое маловероятно, но зато с помощью разнообразных методик можно затормозить развитие болезни и заметно облегчить жизнь больного. Естественно, при запущенной болезни давать какие-то твердые прогнозы невозможно.
Профилактика шейного остеохондроза
Остеохондроз шейного отдела – заболевание, негативное воздействие которого при правильной и своевременной профилактике может быть сведено к минимуму. О его предотвращении надо задуматься еще в детстве: нарушение осанки, плоскостопие у ребенка – повод обратиться к врачу для проведения диагностики.
Основа профилактики остеохондроза – правильный образ жизни: разумные физические нагрузки и периодические нагрузки при сидячей работе, здоровое питание, контроль веса тела.
Врачи
В медицинском центре Семашко работают опытные и квалифицированные врачи-неврологи:
Чем опасен остеохондроз шейного отдела на каждой из стадий?
 От остеохондроза страдают практически все люди старше 25 лет, болезнь в два раза чаще поражает шейный отдел позвоночника.
От остеохондроза страдают практически все люди старше 25 лет, болезнь в два раза чаще поражает шейный отдел позвоночника.
Во многом это связано с его повышенной подвижностью, так как на него приходится нагрузка по удержанию головы.
Патология в одинаковой степени распространена среди пациентов обоего пола, изменения могут быть вызваны самыми разными причинами.
За последнее время болезнь серьезно помолодела, первые симптомы могут возникать еще в школе или ВУЗе, это связано с нарушениями осанки и сидячим образом жизни.
Отсутствие лечения может привести к серьезным осложнениям и неприятные последствиям, при появлении неприятных симптомов следует сразу обращаться к врачу.
Что такое остеохондроз шейного отдела
Остеохондроз шейного отдела представляет собой прогрессирующее дегенеративно-дистрофическое поражение межпозвоночных дисков данного участка, патология приводит к изменениям в позвонках и межпозвоночных дисках. Процесс сопровождается образованием остеофитов – костных разрастаний в позвонках шеи, которые вызывают раздражение и перенапряжение мышц, еще больше усугубляя состояние пациента.

Механизм развития болезни напрямую связан с анатомическими особенностями организма, так как шейный отдел состоит всего из 7 позвонков. В грудном и поясничном отделах позвонки относительно однородны, в шее из-за больших по сложности амплитудных движений головы плечевого пояса и головы они различаются по строению.
Подвижная шея переходит в относительно статичный грудной отдел, поэтому 1, 2, 7 позвонки отличаются друг от друга. Через данный участок помимо спинного мозга, сосудов, спинномозговых нервов, проходит большое количество периферических нервов.
Некоторые из этих нервов, блуждающий, например, иннервируют органы брюшной полости и диафрагму. Кроме нервов здесь проходят важные магистральные кровеносные сосуды. При остеохондрозе повышается риск возникновения нарушений кровообращения мозга, может возникать боль в шее, головная боль и т. д. Развитие заболевания может спровоцировать патологии неврологического характера, может ухудшаться работы ЦНС.
Причины
Причины развития заболевания самые разные, многие из них связаны с деформациями хрящевых тканей вследствие скопления солей в лимфе и крови.
При правильном питании и регулярной физической активности соли не скапливаются, в тяжелых случаях хрящевые ткани становятся менее подвижными, снижается их гибкость, в результате смещения позвонков происходит защемление нервных окончаний и артерий.
Основной причиной патологий шейного отдела считается малоподвижный образ жизни, болезнь хорошо знакома офисным работникам. Люди, вынужденные заниматься тяжелым физическим трудом, также страдают от остеохондроза, так как повышенные нагрузки на спину в совокупности в неудобным положением корпуса и давними травмами спины оказывают неблагоприятное воздействие, что приводит к перенапряжению данной зоны.
В медицине принято выделять 2 основных фактора, приводящих к развитию остеохондроза:
- патологический – дегенеративные процессы межпозвоночных дисков и других позвоночных структур с вовлечением близлежащих тканей, нервных пучков и сосудов происходит под влиянием негативных внешних факторов, чем тяжелее факторы, тем выше скорость развития процессов;
- физиологический – все процессы определяются естественными возрастными изменениями, старением хрящевых тканей в позвоночнике, отложениями солей и др.
Конкретные причины остеохондроза шейного отдела позвоночника:
- нарушения обмена веществ, некоторые стадии ожирения;
- заболевания сердечно-сосудистой системы, провоцирующие перепады давления, нарушения кровообращения в мозгу;
- гиподинамия – сопровождается ограничением подвижности, в данную категорию относятся болезни или травы, сидячая работа, малоподвижный образ жизни;
- неправильная осанка — разные формы ревматизма, сколиоза, плоскостопия;
- травмы шейного отдела (ушибы, удары, растяжения), большую роль могут сыграть травмирования других отделов позвоночного столба;
- повышенные физические нагрузки на шейный отдел позвоночника, возникшие вследствие тяжелого физического труда или интенсивных занятий спортом;
- избыточная маса тела;
- малоподвижный образ жизни — приводит к перенапряжению шейного отдела и позвоночника;
- грыжа шейных позвонков, сопутствующие болезни;
- вынужденное продолжительное удерживание головы в неестественном или неудобном положении, когда перенапрягаются мышцы, происходит искривление позвоночника;
- нервное перенапряжение, постоянные стрессы;
- врождённые аномалии строения позвоночного столба.
Видео: “Последствия остеохондроза”
Последствия остеохондроза шейного отдела при отсутствии лечения
Чем опасен на первой стадии
Первая стадия сопровождается образованием трещин на дисках позвонков и усыханием пульпозного ядра, в результате повышается хрупкость конструкции, снижается сопротивляемость нагрузкам. На данном этапе наблюдаются боль и скованность движений в шее.

Чем опасен на второй стадии
На второй стадии происходит разрушение поверхности позвонков, вследствие чего ядро выдавливается и расширяет межпозвоночное пространство, в результате образуются протрузии и грыжи дисков. Они провоцируют сильные непрекращающиеся боли, скованность движений, слабость, ощущение онемения лица и рук.

Чем опасен на третьей стадии
Наибольшую опасность представляет третья стадия болезни, сопровождающаяся образованием межпозвоночных грыж. Продолжается процесс разрушения поверхности позвонкового диска, повышается угроза повреждения расположенных недалеко от позвоночника кровеносных сосудов, мышц, связок, нервов.

Каждый позвонок становится более острым и грубым, что оказывает негативное воздействие на мышцы, вследствие непроизвольного сокращения ограничивается двигательная активность не только шейного отдела, но и всего позвоночника. В результате защемления нервов ухудшается проводимость нервных импульсов к отдельным органам и тканям.
Симптомами третьей стадии считается ноющая боль в затылке и шее, распространяющиеся на плечо и кисти рук, онемение и боль, затрудняются движения головы. Пациент ощущает ухудшения слуха и зрения, часто возникает рвота и тошнота.
Чем опасен на четвертой стадии
В ходе дегенеративного восстановления позвоночника происходит срастание поврежденных позвонков с костными наростами-остеофитами. Осложнения начальных стадий болезни усугубляются, позвоночник теряет подвижность, что грозит инвалидностью.

Другие опасности шейного остеохондроза:
- Вегето-сосудистая дистония — патология развивается на фоне постоянных стрессов и хронической усталости, болезнь сопровождается разными, трудно поддающимися диагностике симптомами. Заболевание часто сопутствует остеохондрозу, патология проявляется паническими атаками, ощущениями слабости, приступами тахикардии, повышенной потливостью.
- Головные боли. Болевой синдром в сосудах мозга, оболочках мозга, мягких тканях головы, стремительно усиливается, повышается его интенсивность, в глазах появляются «звездочки» и «круги», наблюдается фото- и фонофобией, шум в ушах.
- Проблемы с артериальным давлением. Смещение позвонков провоцирует стеноз, в результате сдавливания нервов и кровеносных сосудов нарушается функционирование регуляции дыхания, тонуса артерий и сердечного ритма. В результате развития заболевания наблюдаются дисфункции нервных центров, от которых зависит кровоснабжение спинного и головного мозга. Вследствие смены первоначального положения межпозвоночного диска происходит кислородное голодание, на которое организм реагирует перепадами АД. Головокружения, потери равновесия – симптом свидетельствует о нарушениях функционирования вестибулярного аппарата, возникающего вследствие сдавливания позвонками нервов, мышц и сосудов, расположенных около позвоночника. В результате такого сдавливания происходит стимуляция ложных нервных импульсов из мозга к мозжечку. Ситуация усугубляется тем, что органы страдают от патологий кровообращения и кислородного голодания.
- Нервная система – проблемы с нервами могут стать причиной инвалидности, привести к смерти пациента, такие нарушения могут сопровождаться неспецифическими симптомами – высокой температурой, скачками давления, болевыми ощущениями.
Видео: “Упражнения при проблемах с шеей”
Мифы о последствиях остеохондроза шейного отдела
За годы существования болезни появилось большое количество мифов, которые распространены не только среди пациентов но и среди врачей.
Мифы: невозможность излечения заболевания — в большинстве случаев болезнь неизлечима, но возможно добиться ее ремиссии, при изменении образа жизни период восстановления может длиться десятилетиями; отсутствие необходимости в лечении — остеохондроз опасная болезнь, даже если на начальных стадиях он может никак не проявляться, в организме происходят необратимые изменения.
Шейный остеохондроз причины, симптомы, методы лечения и профилактики
Шейный остеохондроз — это окостенение позвонков в области шеи. Костные ткани начинают сдавливать кровеносные сосуды и нервные окончания. Чтобы диагностировать шейный остеохондроз, нужно обратиться к неврологу.
Чем опасен остеохондроз шейного отдела
Многие пациенты жалуются на то, что болит шея и голова одновременно. Пациентам приходится выбирать определенное положение, в котором боль стихает или кажется не такой острой. Это не всегда комфортно, поэтому работоспособность снижается.
С течением заболевания развивается протрузия дисков, межпозвонковые ткани разрушаются, а щели уменьшаются. На последней стадии болезни диск полностью разрушается, на его месте образуется соединительная ткань. Из-за этого у пациента появляется ограничение подвижности: например, он не может повернуть или наклонить голову.
Если вовремя не вылечить остеохондроз в шейном отделе, он может привести к сдавливанию спинного мозга, инвалидности и параличу.
Статью проверил

Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 09 Сентября 2021 года
Содержание статьи
Причины
Когда нагрузка на шею увеличивается, мышечные ткани провоцируют спазм. Это может произойти из-за:
— избыточной массы тела;
— сидячего образа жизни;
— физических повреждений позвоночника;
— нарушения обмена веществ;
— интенсивных физических нагрузок;
— частых стрессовых ситуаций;
— длительного пребывания в неудобной позе;
— частого напряжения мышечных тканей спины и шеи. Например, во время управления автомобилем;
— аномального развития шейного отдела позвоночника;
— неправильного рациона питания;
— заболеваний, провоцирующих дегенеративный процесс хрящей.
Симптомы
На начальной стадии появляются:
— болезненные ощущения в шейном и затылочном отделе, они могут отдавать в область плеч и верхних конечностей;
— слабость мышц рук;
— болезненные ощущения при повороте головой;
— хруст при движениях головой;
— дезориентация в пространстве;
Впоследствии могут появиться другие симптомы:
— невротические нарушения: чувство тревожности из-за плохого кровообращения головного мозга;
— точки перед глазами;
— тошнота и рвота;
— болезненные ощущения в области рук в ночное время суток;
— паралич мышечных тканей лица;
— онемение мышц плеч.
Разновидности
Выделяют несколько синдромов шейного остеохондроза.
Корешковый синдром шейного остеохондроза. Происходит при защемлении нервного корешка. При этом уменьшается упругость кожных покровов, появляется отечность. Болезненные ощущения распространяются от шеи к предплечью и далее — к рукам. Дополнительный симптом — чувство покалывания.
Синдром позвоночной артерии шейного остеохондроза. Распространяется на затылочную и височную область и сопровождается постоянной пульсирующей болью. Пациент чувствует еще больший дискомфорт после длительного пребывания в неудобной позе. Также у больного ухудшаются слух и зрение, возможны обмороки и тошнота.
Синдром шейной мигрени. Симпатические узлы раздражаются, нарушается кровообмен. Может развиться гипертония. Дополнительные симптомы — заложенность и звон в ушах.
Гипертензионный синдром шейного остеохондроза. Его характеризует повышенное давление в артериальных сосудах. У болезненных ощущений распирающий характер. Больные жалуются на тошноту. Возможно повышение температуры тела.
Стадии развития шейного остеохондроза
Прогрессирование болезни происходит в 4 стадии.
- На первой стадии неяркая симптоматика. Отмечают небольшое напряжение мышц и болезненные ощущения. То есть мышцы шеи устают быстрее, чем в здоровом состоянии.
- На второй стадии развивается протрузия и уменьшается расстояние между позвонками. Начинается процесс разрушения фиброзного кольца. У больного ухудшается работоспособность.
- На третьей стадии признаки заболевания обостряются. Пациент испытывает постоянную боль. Возможно онемение мышечных тканей и прогрессирование грыжи. Суставы и движения пациенты скованы.
- На четвертой стадии разрушается межпозвоночный диск, вместо него образуется соединительная ткань. У больного учащаются приступы головокружения и нарушается координация.
Осложнения
Если своевременно не вылечить заболевание, то могут появиться осложнения:
— грыжа межпозвонкового диска;
— сжатие артериальных каналов;
Диагностика
Шейный остеохондроз диагностирует невролог. Также может понадобиться консультация вертебролога, эндокринолога, онколога, ортопеда, травматолога или нейрохирурга.
Врач спрашивает больного о симптомах, определяет подвижность шеи, проверяет рефлексы, чувствительность и напряжение в мышцах. После этого проводят диагностику: рентгенографию, компьютерную или магнитно-резонансную томографию.

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Компьютерная электроэнцефалография

Чек-ап (комплексное обследование организма)
Лечение шейного остеохондроза
Основу восстановительной терапии составляет лечебная физкультура, массаж, рефлексотерапия, иглоукалывание и другие физиопроцедуры.
ЛФК при шейном остеохондрозе
Упражнения при остеохондрозе шеи подбирают индивидуально в зависимости от стадии болезни и особенностей организма пациента. Например, врач может рекомендовать следующий комплекс упражнений:
- медленное вращение головой по кругу, по 10 раз в обе стороны;
- поднятие головы, торса и спины из положения лёжа на животе, при этом руки упираются в пол, а спина остается прямой;
- повороты головой налево и направо в положении лёжа до момента касания пола ухом;
- давление ладонями на лоб, а лбом — на ладони в течение 30 секунд и столько же с руками, сведёнными на затылке.
Мануальная терапия при шейном остеохондрозе
Лечение мануальной терапией снимает мышечное напряжение и блокировку суставов, избавляет от боли, восстанавливает возможности мышечно-суставного аппарата. Врач оценивает состояние мышц, определяет болевые точки и степень спружинивания позвоночного сустава. Далее путем активных и пассивных движений руками оказывает воздействие на поврежденные сухожилия, связки и мышцы. Лечение мануальной терапии противопоказано в период острого воспаления и при нестабильности позвонков.
Иглоукалывание
Иглоукалывание при шейном остеохондрозе осуществляют с применением стерильных игл, которые вводят в предварительно выбранные точки на разную глубину и оставляют на определённое время. Иглы выбирают очень тонкие, чтобы минимизировать неприятные ощущения. Процедура облегчает боль, активизирует микроциркуляцию, нормализует обменные процессы, улучшает общее состояние здоровья и повышает эффективность медикаментозного лечения.
Кинезиотейпирование
Это наложение на область шейно-воротниковой зоны эластичного бинта в виде буквы Y с сохранением подвижности шеи. Тейпы при шейном остеохондрозе купируют боль, сдерживают воспаление, обеспечивают поддержку околопозвоночных мышц.
Ортопедические воротники
Воротник при остеохондрозе шейного отдела нужен в остром периоде заболевания. Он фиксирует кости и суставы, уменьшая нагрузку на пораженный сегмент. Также воротник корректирует положение деформированных позвонков и костей скелета, облегчает боль.
С учетом степени фиксации ортопедические воротники бывают нескольких видов:
- мягкая шина (воротник Шанца). Это изделие из плотного, эластичного пенополиуретана в чехле из ткани с креплением в виде липучки, пуговицы или пластиковой застежки. С ее помощью можно регулировать объем воротника. Мягкую шину носят от 2 недель до 4 месяцев, после каждых двух часов использования нужно сделать перерыв;
- надувной воротник. Состоит из плотного, гибкого материала. Курс лечения зависит от стадии остеохондроза. В первые дни рекомендовано носить воротник по пять минут дважды в день, постепенно увеличивая время до 30 минут. Надувной воротник носят для профилактики шейного остеохондроза;
- воротник полужёсткой фиксации. Полужёсткий корсет для шеи изготавливают из полиуретана с застежкой сзади. По сравнению с мягкой шиной он прочнее фиксирует шею. Он представлен в разных размерах;
- воротник жесткой фиксации. Выполнен из термопластичного материала с передним и задним суппортом. Его изготавливают по индивидуальным размерам и рекомендуют использовать в течение всего курса лечения шейного остеохондроза.
Массаж при шейном остеохондрозе
В лечении остеохондроза шейного отдела применяют классический ручной массаж шейно-воротниковой зоны. Воздействие на мышцы и связки укрепляет мышечный корсет и увеличивает мышечную работоспособность. Также массаж оказывает лимфодренажный, расслабляющий и болеутоляющий эффект.
Во время массажа пациент лежит на животе с прижатым к груди подбородком. Руки должны быть согнуты в локтях, а лоб — касаться кистей рук, мышцы шеи должны быть расслаблены.
Физиолечение
Физиопроцедуры при остеохондрозе шейного отдела — это:
- лекарственный электрофорез>. Под воздействием электрического тока препарат попадает в место поражения;
- магнитотерапия>. Активизирует ток крови по сосудам, запускает обменные процессы, уменьшает отечность и обезболивает;
- ультразвук>. Снижает чувствительность нервных окончаний, восстанавливает поврежденные нервные волокна, обеспечивает противовоспалительный и анальгезирующий эффект;
- диадинамические токи>. Уменьшают отек, боль и воспаление, улучшают трофику тканей, стимулируют мышцы и нервные волокна.
Медикаментозное лечение шейного остеохондроза
Современная медицина старается уходить от медикаментов. Некоторые лекарства очень тяжелые и могут отрицательно отразиться на здоровье пациента. Если без медикаментозного лечения не обойтись, применяют подобранный комплекс из нескольких лекарств, в числе которых:
- нестероидные противовоспалительные средства. Они снимают боль, отек и воспаление поврежденного нервного корешка. Чаще всего это мази и медикаменты для приема внутрь. Обезболивающие уколы при шейном остеохондрозе назначают, если нет эффекта от лечения таблетками;
- витамины группы В. Улучшают обменные процессы в нервной ткани;
- хондропротекторы. Восстанавливают костно-хрящевую ткань, сдерживают дегенеративно-дистрофические изменения;
- миорелаксанты. Снимают мышечное напряжение, расслабляют мускулатуру;
- вазодилататоры, ангиопротекторы, ноотропы. Расширяют сосуды, улучшают микроциркуляцию, восстанавливают питание поврежденных нервных окончаний.
Другие способы лечения
В курс специализированной неврологической помощи при шейном остеохондрозе входят и другие методы лечения:
- лазерная терапия. Оказывает противовоспалительный, сосудорасширяющий, лимфодренирующий, антимикробный, иммуностимулирующий эффект;
- лечебная физическая культура. Восстанавливает функции позвоночника, укрепляет мышцы спины и шеи, улучшает общую физическую форму, предотвращает развитие осложнений;
- ударно-волновая терапия при шейном остеохондрозе. Через воздействие на ткани акустическими волнами уменьшает боль, усиливает кровоток и метаболизм, оказывает противовоспалительное и противоотечное действие;
- хирургическое вмешательство. Подразумевает удаление образований, вызывающих сужение спинномозгового канала, лазерную реконструкцию диска, замену поврежденного диска имплантом, стабилизацию позвоночника.
Лечение смещения позвонков
О том, что такое смещение позвонков, на личном опыте знают на сегодняшний день практически все люди среднего и пожилого возраста. Каждый из них хотя бы раз испытывал сильную боль в спине, которой предшествовал щелчок где-то в позвоночнике, прозвучавший в момент, например, потягивания, а затем — скованность в теле.
Тот самый звук и сигнализировал о смещении тела одного позвонка относительно другого вперед или назад. Если такие смещения происходят регулярно, это может сигнализировать о спондилолистезе – заболевании позвоночника, способного привести к его деформации и другим неприятным и болезненным ощущениям.
- Классификация смещений позвонков
- Причины появления
- Симптомы
- Последствия
- Методы диагностики
- Наши методы лечения
- Профилактика
| ✓ Опыт и квалификация специалистов |
| ✓ Индивидуальный подход и безопасные методы |
| ✓ Контроль качества в процессе лечения |
| ✓ Успешные результаты |
Наши цены
Консультация
Первичный прием специалиста
Включает в себя оформление истории болезни, сбор анамнеза, полную оценку состояния организма, мышечное тестирование, оценка состояния опорно-двигательного аппарата в статике и динамике, составление строго индивидуального алгоритма лечения или обследования. 1400 руб.
Классификация смещений позвонков
Различают спондилолистез:
- Стабильный – когда между позвонками (сместившимся и расположенными ниже) во время движения соотношение не изменяется.
- Нестабильный – соотношение между позвонками изменяется во время движения.
Есть несколько видов позвонковых смещений:

- Антелистез – смещается вперед;
- Ретролистез – смещается назад;
- Боковое смещение (соскальзывание).
На сегодняшний день антелистез у пациентов диагностируется чаще всего.
Различают две степени смещения:
- Линейную;
- Угловую.
Стадии смещения:
- Первая – самым сильным и одновременно слабым местом в человеческом позвоночнике является поясничный отдел. В этой области и появляется знакомая многим боль после больших физических нагрузок или длительного пребывания в статичной позе (стояние в очереди, сидение за столом). Такая боль эпизодична, с ней редко кто приходит к врачам. При этом сместившийся диск выходит из своего нормального положения на 25% относительно соседних.
- Вторая – здесь сдвиг диска уже на 50%, намного чаще ощущается боль в районе поясницы, в том числе после занятий спортом или поднятия тяжестей.
- Третья – человек страдает от постоянной боли, не утихающей и в спокойном состоянии. На этой стадии сдвиг происходит более чем на 50%, структура позвонков меняется, нервные корешки защемляются, а структура хрящевых прослоек постепенно разрушается.
- Четвертая – болезнь становится необратимой. Человек ощущает сильную боль не только в пояснице, но и в коленях, бедрах, ногах, руках, периодически немеют кисти и стопы, могут наблюдаться спазмы в мышцах спины, долго ходить или стоять становится невозможно, а качество жизни при этом ощутимо ухудшается.
Не обращаясь своевременно за помощью к врачам и затягивая процесс лечения до последней стадии, человек может потерять чувствительность в конечностях или стать инвалидом.
Причины появления
- Большие физические нагрузки или неправильное их распределение;
- Напряжение, вызванное длительным пребыванием в статичном положении;
- Полученные травмы позвоночника;
- Остеохондроз с осложнением;
- Слабый мышечный каркас;
- Врожденные заболевания позвоночника;
- Возрастные изменения.
Симптомы
Человеческое тело мгновенно сигнализирует болью на любые нарушения, происходящие в нем. О том, что в какой-то части позвоночника сместился один из позвонков, становится известно сразу, поскольку человек начинает чувствовать целую гамму очень неприятных ощущений, хотя проявляться они могут и не все одновременно.
Степень смещения и его локализация влияют на симптоматику, но самым главным и верным признаком наличия проблемы всегда является острая боль.
Смещения в шейном отделе проявляются:
- Болями в шее и головными болями;
- Невозможностью делать полноценные наклоны и повороты головы;
- Суставным хрустом в позвоночнике во время движения;
- Онемением пальцев на руках, болью в руке, появлением «мурашек»;
- Онемевшим языком и горлом;
- Ушным шумом, ВСД, скачками давления.
Смещения грудного отдела:
- Ощущается боль меж лопаток;
- Спинные мышцы спазмируются;
- Болит спина слева (похожие на сердечные боли);
- Невозможно глубоко вдыхать воздух, грудина скована.
Смещения поясничного отдела:
- Острая и внезапная боль в области поясницы;
- Седалищный нерв может защемляться и воспаляться;
- Радикулит;
- Возможность двигаться ограничена;
- Спазмы мышц, онемение пальцев на ногах, «мурашки».
Не всегда о повреждениях в позвоночнике человек узнает сразу. В редких случаях (например, после ДТП) симптомы смещения или травмы могут появиться через пару дней, несколько месяцев или лет. И даже если человек лишь изредка ощущает слабую боль в позвоночнике, которая проходит сама, то при большой нагрузке или неудачном наклоне ситуация может ухудшиться, так как увеличится степень смещения позвонка. Поэтому важно вовремя обращаться к специалистам и проходить обследования.
Последствия
Смещение позвонков не просто доставляет человеку дискомфорт, но и влияет на разные органы и части тела. Каждый отдел позвоночника провоцирует свои болезни или болезненные ощущения.
Шейный отдел:
- Мигрень, головные боли, головокружение, потеря памяти;
- Проблемы со слухом, зрением, обмороки;
- Невралгия, экзема, прыщи;
- Аденоиды, сенная лихорадка;
- Различные болезни горла;
- Заболевания щитовидной железы.
Грудной отдел:
- Проблемы с дыханием;
- Болезни сердца, груди, боль в руках;
- Болезни легких;
- Страдают желчный пузырь, печень, желудок;
- Анемия, нарушенное кровообращение;
- Язвы, гастриты, аллергические реакции;
- Бесплодие (в некоторых случаях).
Поясничный отдел:
- Запоры, колиты;
- Судороги;
- Нарушения менструального цикла у женщин, импотенция у мужчин;
- Поясничные боли;
- Холодные ноги, судороги мышц на ногах, утрудненное кровообращение.
Методы диагностики
- Рентген – дает возможность исследовать состояние позвонков и дисков, а также узнать степень подвижности отдельных сегментов позвоночника. Рентген шейного отдела нужно проводить при любом повреждении или подозрении на него, даже если человек находится без сознания.
- МРТ – магнитно-резонансная томография. Данный метод исследования зачастую используется для изучения состояния поясничного и крестцового отделов позвоночника. С его помощь можно оценить, в каком состоянии находятся диски между позвонками и суставы. Использование МРТ позволяет избежать люмбальной пункции, ранее часто использовавшейся для диагностики состояния позвоночника.
- Компьютерная томография (КТ) – дает возможность исследовать поясницу на наличие дисковых грыж.
Наши методы лечения
Лечение смещения начинается только после детального обследования позвоночника!
 Chiropractor massage the female patient spine and back
Chiropractor massage the female patient spine and back
Мы используем новейшие системы диагностики и эффективные безоперационные методики лечения смещения позвонков. Полностью избавиться от симптомов и остановить дальнейшее развитие заболевания можно лишь при комплексном подходе к лечению.
На первом приёме врач диагностирует боль в спине, оценивает двигательную функцию, состояние позвоночника, проверяет мышечную силу, оценивает рефлексы, кожную чувствительность, проводит функциональные тесты, выявляет наличие изменений со стороны опорно-двигательного аппарата, определяет стадию патологического процесса.
При необходимости для постановки диагноза назначаются дополнительные обследования:
- Рентгенография
- КТ (компьютерная томография)
- МРТ (магнитно-резонансная томография)
- Лабораторные исследования
- Консультации узких специалистов
Снятие болевого синдрома возможно уже на первом сеансе с помощью блокады нервных корешков, иглоукалывания, биопунктуры, вакуумной терапии, гирудотерапии, определённых массажных методик.
Облегчение боли не лечит причину, а убирает рефлекторный мышечный спазм, расслабляет мышцы и высвобождает зажатый нервный корешок.
После полного диагностического мероприятия врач составляет индивидуальную схему лечения. Во время лечения схема может изменяться.
- Ортопедия (изготовление ортезов)
- Физиотерапия
- УВТ
- Массаж
- ЛФК
- Мануальная терапия
- Гирудотерапия
Наша задача — помочь организму запустить и ускорить процессы естественного восстановления. Лечение заболевания завершается при снятии нагрузки на позвоночник, восстановлении обменных процессов, кровоснабжения.
Хирургическое вмешательство – крайняя мера, которая требуется только если болезнь запущена или заметно прогрессирует. В случае необходимости, мы сотрудничаем с ведущими клиниками России и зарубежья, даём направления на консультативный приём к хирургу.
Помните, самостоятельное купирование боли фармакологическими препаратами, физиопроцедурами или народными средствами позволяет лишь временно загасить симптомы, но не останавливает развитие заболевания.
Результаты
| ✓ Снятие болевого симптома |
| ✓ Восстановление функций опорно-двигательного аппарата |
| ✓ Формирование здоровой и красивой осанки |
Репутация клиники укрепляется и растёт с каждым годом!
В Клинике «АДАНАЯ», специализирующейся на лечении заболеваний позвоночника и суставов, работает команда профильных специалистов по лечению смещения позвонков. Более 7 лет мы успешно восстанавливаем здоровье наших пациентов, возвращая им свободу и радость движения без боли. Лечение в клинике даёт положительные результаты в 98% случаев, что подтверждается отзывами о наших специалистах.
Мы не оставляем вас наедине с болезнью. Мы лечим руками и сердцем.
Профилактика
Врачи клиники «АДАНАЯ» рекомендуют:
- Умеренные, но регулярные физические нагрузки, двигательная активность и соблюдение других правил ЗОЖ.
- При работе за письменным или компьютерным столом следите за положением спины. Сидеть нужно прямо, а высота стула должна быть отрегулирована (сиденье на уровне коленей). Под ноги можно поставить маленькую скамейку или другую подставку.
- Если работа стоячая или приходится выстаивать длинную очередь, важно часто менять позу (каждые 10 минут). Также помогает ходьба на месте, перекатывание с пятки на носок
- При поднятии и перемещении тяжестей важно правильно распределять вес. Лучше всего делить ношу на части, чтобы нести не в одной руке, а в двух. Если нужно что-то тяжелое поднять, то сгибаться должна не спина, а колени, чтобы не было нагрузки на поясницу. На большие расстояния переносить груз лучше в рюкзаке, который будет расположен на спине, а не в сумке через плечо или в одной руке (тек безопаснее для позвоночника).
- Спать тоже нужно правильно. Постель должна быть полумягкой, а вместо валика под головой – прямоугольная подушка.
- Занятия спортом тоже не помешают, но вместо бега лучше выбирать спортивную ходьбу, поскольку она менее травматична для позвоночника.
- Рекомендуется избегать сквозняков и переохлаждения, поскольку из-за этого может возникать дополнительное напряжение в мышцах, прилегающих к позвоночнику, что создает дополнительные условия для болезней.
Лечение антелистеза
Лечение антелистеза (антеролистеза) поясничного отдела позвоночника консервативно, т.е. без операции не эффективно, т.к. зафиксировать позвонки без хирургического вмешательства не представляется возможным. Как показывает наш и зарубежный опыт, ношение корсета или “закачивание” мышц спины не приводит к долгосрочным положительным результатам.
Мануальная терапия также носит временный характер, так как после возвращения пациента в вертикальное положение позвонок вновь “съезжает” в свое привычное смещенное состояние.
Со временем смещение позвонков увеличивается, что может потребовать, в дальнейшем, более сложной и травматичной операции: выполнение фиксации не только из задне-срединного доступа, но и из переднего. Поэтому сохранение болевого синдрома более 2-х месяцев несмотря на проводимое консервативное лечение является показанием к обращению к нейрохирургу. В случае же выявления неврологической симптоматики в виде слабости в стопе или ноге, нарушения тазовых функций в виде запоров и/или задержки/учащенного мочеиспускания необходимо срочно обратиться к нейрохирургу для оперативного лечения.
Различают 2 принципиально разных по виду смещения листеза: антелистез и ретролистез. Под антелистезом – понимается смещение позвонка кпереди, под ретролистезом – смещение позвонка кзади. Иногда отмечается смещение позвонка в сторону (латеролистез), который не имеет большого клинического значения.
Операции при антелистезе
Хирургическое лечение антелистеза поясничного отдела позвоночника заключается в фиксации сместившего позвонка к нижележащему позвонку титановыми винтами. Это связано с тем, что наиболее частой причиной антелистеза является спондилолиз, т.е. врожденное нарушение целостности позвонка. Кроме того, при антелистезе по сравнению с ретролистезом более грубо нарушается биомеханика позвоночника, так называемый «сагиттальный баланс», что требует в свою очередь более жесткой фиксации.
Винты выполняются из специального «медицинского » сплава титана, абсолютно нейтрального для организма человека. Винт проводится в тело позвонка через его дужку (с лат. «педикула»), поэтому такая фиксация называется «транспедикулярной».
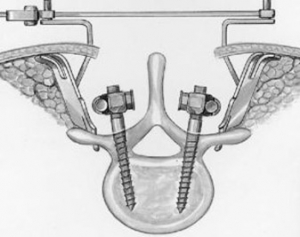 | 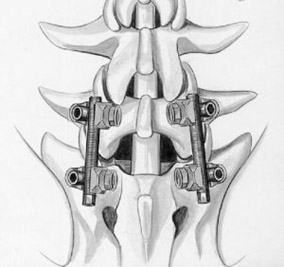 |
| Рис. 1a. Схема введения винтов через дужки позвонка при транспедикулярной фиксации позвоночника. | Рис. 1b. Схема транспедикулярной фиксации L5-S1 позвонков титановой конструкцией. Окончательный вид конструкции в сборе (вид сверху) |
Кроме того, в зависимости от техники проведения операции могут использоваться межтеловые кейджи. Кейдж (в переводе с английского «cage» означает «сетка») представляет собой титановый или пластиковый имплант, заполняемый собственной костной крошкой пациента или другим остеоиндуктивным (костьобразующим) материалом. Кейджи устанавливаются в полость диска, в результате чего восстанавливается высота последнего и соответственно высота фораминального отверстия (через который выходит спинномозговой корешок из позвоночного канала). Кейджи могут быть цилиндрической или прямоугольной формы, выполненными из титана или «PEEK»-керамики. В настоящее вермя наиболее часто используются кейджи из «PEEK» керамики.
Операции при ретролистезе
Хирургическое лечение ретролистеза может быть как титановыми винтами, так и межостистым фиксатором, в зависимости от степени смещения. Нарушение биомехании в данном случае менее выражено. При I степени ретролистеза, особенно у молодых пациентов, может быть использован динамический межостистый фиксатор «ДИАМ» на уровне L5-S1. На уровне L4-L5, т.е. при смещении L4 позвонка – кроме «ДИАМа» можно исользованить титановый межостистый фиксатор «Cтенофикс». При II степени смещения и выше целесообразно использовать транспедикулярную фиксацию.
Почему это стоит сделать у нас
Лечение антелистеза поясничного отдела позвоночника проводятся на специальном высококлассном оборудовании с помощью современных микрохирургических инструментов под увеличением хирургического микроскопа.
Лично мной выполнено более 500 операций по фиксации позвоночника различными системами. В 97% случаев отмечалось уменьшение болевого синдрома у пациентов в ранний послеоперационный период, перенесших операцию фиксации позвоночника. В 3% случаев болевой синдром оставался на прежнем уровне. Сохранение болевого синдром на начальном уровне было связано с небольшим сроком наблюдения за дынными больными (3-12 дней), большой распространенностью дегенеративного процесса, пожилым возрастом пациентов, а также наличием у небольшой части пациентов сопутствующего заболевания – коксартроза (заболевания тазобедренного сустава).
Противопоказания к операции хирургического лечения антелистеза
- Наличие местной или генерализованной инфекции.
- Декомпенсация хронических заболеваний.
- Эрозивный гастрит или язва желудка и 12-перстной кишки.
- Тромбоз глубоких или поверхностных вен.
Как проходит лечение
Все лечение занимает 7-10 дней. Пациент госпитализируется за 1 день до операции с готовыми анализами.
Операция проводится под общим наркозом, т.е. для пациента вся операция проходит за 1-2 секунду, нейрохирургу для выполнения операции требуется 3-4 часа.
На следующий день после операции можно вставать и ходить по палате, через день после операции можно ходить по коридору в корсете.
Перед выпиской даются подробные рекомендации для ближайшего и отдаленного послеоперационного периода.
Основные рекомендации после операции:
Прием при необходимости таблетированных нестероидных противовоспалительных препаратов (мовалис 15 мг х 1 раз в день или целебрекс 200 х 2 раза в день или нимесил по 100мг 2 раза в день).
Отказ на 2 месяца от электропроцедур, бальнеопроцедур (грязи), массажа области операции. Возможна лазеро- и магнитотерапия.
Не рекомендуется в течение 1,5 месяцев активно заниматься физическими упражнениями (нельзя ходить на занятия в спортзал, бассейн и т.п.). Обычная активность человека – ходьба, непродолжительная езда на автомобиле (не более 40 мин.), занятия домашними делами и пр. не ограничиваются. Но необходимо исключить выраженные нагрузки (например, работа на приусадебном участке, передвигание мебели и т.п.).
В течение 1,5 месяцев после процедуры рекомендуется ношение полужесткого корсета при нагрузках на оперированный отдел позвоночника.
Кроме того, после оперативного лечения пациент должен постараться пересмотреть свой образ жизни, потому что только изменение образа жизни может предохранить от возникновения проблем с позвоночником в дальнейшем.
Антелистез позвоночника: L3, L4, L5, C2, C4 позвонка
 Антелистезом называют патологию позвоночного столба, при которой происходит смещение отдельных позвонков.
Антелистезом называют патологию позвоночного столба, при которой происходит смещение отдельных позвонков.
Чаще всего такие деформации происходят у взрослых пациентов, но в медицинской практике существуют единичные случаи детского антелистеза.
Смещение позвонка при данном заболевании происходит вперед (в противоположность этому явлению существует ретролистез, при котором смещение происходит назад).
Повреждение даже одного единственного позвонка и его смещение может пагубно отразиться на всем позвоночнике и привести к серьезным осложнениям.
Что такое антелистез?
Антелистез – это одна из разновидностей деформации и смещения позвонков. Чаще всего антелистез развивается на фоне прогрессирующего остеоартроза или врожденного спондилолиза.
 Антелистез – смещение позвонка относительно позвоночника вперед
Антелистез – смещение позвонка относительно позвоночника вперед
При данной патологии происходит смещение одного или нескольких позвонков вперед. Если не заняться лечением антелистеза, то в будущем пациента ждут серьезные осложнения, вплоть до развития корешкового синдрома и ограничения подвижности позвоночного столба.
Разновидности патологии
Антелистез имеет три основных разновидности:
- Шейный антелистез;
- Грудной антелистез;
- Поясничный антелистез.
Чаще всего в медицинской практике встречается поясничный антелистез (позвонков L3, L4 и L5), гораздо реже диагностируется шейный антелистез (позвонков С2, С3, С4). Обычно патология развивается у людей до 45 лет.
Различают также несколько видов смещения позвонков:
- Инволютивное;
- Посттравматическое;
- Истмическое;
- Патологическое;
- Диспластическое.
Смещение может быть стабильным и нестабильным. Нестабильное смещение подразумевает смещение позвонков при изменении положения тела.Также выделяют четыре степени смещения: при первой степени расположение позвонка изменяется на 1/4 его длины, при второй степени эта величина достигает половины длины позвонка и т.д.
 Выделяют четыре стадии смещения позвонков
Выделяют четыре стадии смещения позвонков
Код по МКБ 10
Антелистез не имеет собственного кода в МКБ 10. Патология зафиксирована в группе «Другие деформирующие дорсопатии» и числится в группе патологий М43.
Распространенность
Распространенность патологии составляет около 2-4% среди населения. Обычно антелистез развивается совместно с другой патологией (например, остеохондрозом, кифозом, сколиозом и т.д.).
Причины развития патологии
В современной медицине зафиксировано более двадцати причин развития антелистеза. Чаще всего в медицинской практике встречаются всего десять из них.
К распространенным причинам развития антелистеза относят:
- Врожденные нарушения и дефекты позвоночника;
- Тяжелые травмы позвоночника, а также посттравматические нарушения;
- Воспалительные процессы различного происхождения;
- Различные новообразования (как злокачественные, так и доброкачественные);
- Последствия хирургического вмешательства (после удаления части позвонка);
- Дегенеративно-дистрофические заболевания различного рода;
- Чрезмерные физические нагрузки и неправильное поднятие тяжестей;
- Спазмы и резкие сокращения спинных мышц;
- Долгое пребывание в вынужденном неудобном положении;
- Переохлаждение.
Последствия
Если оставить патологию без должного лечения, то можно получить ряд серьёзных осложнений, в числе которых:
- Недержание кала и мочи;
- Паралич мышц;
- Парезы мышц;
- Хронические боли в пояснице;
- Деформации и искривления позвоночника.
В особенно запущенных случаях пациента ждет инвалидность.
Видео: “Что такое листез позвоночника?”
Симптомы
Основным признаком наличия патологии является болевой синдром. Боль обычно локализуется в тех отделах, где имеется нарушение или деформация. Сочетаются болевые ощущения с симптомами неврологического характера.
Болевые ощущения могут отдавать в поясницу, бедра, нижние конечности. У людей среднего возраста боль может отдавать в шейный отдел.
Внешне патология может проявляться в изменении положения таза: он наклоняется вперед или слегка поворачивается назад.
При запущенных случаях может наблюдаться небольшое увеличение нижних конечностей. Корпус пациента укорачивается, а спинная борозда углубляется. Появляется или усиливается кифоз грудного отдела, начинает формироваться горб. Наблюдается мышечное напряжение.
Помимо этого, пациент может жаловаться на неприятные или болезненные ощущения при пальпации пораженной зоны, а также на покалывание или онемение в конечностях.
 При прогрессировании болезни появляются боли в спине и нарушения функциональности нижних конечностей При активной прогрессии патологии, могут наблюдаться следующие симптомы:
При прогрессировании болезни появляются боли в спине и нарушения функциональности нижних конечностей При активной прогрессии патологии, могут наблюдаться следующие симптомы:
- Тяжесть в нижних конечностях;
- Положительный симптом Ласега;
- Парезы и парестезии;
- Нарушение работы некоторых рефлексов;
- Усиление коленных рефлексов.
На поздних стадиях развития патологии может начаться формирование синдрома конского хвоста.
Для этого синдрома характерно недержание мочи, вялый парез нижних конечностей или потеря чувствительности в промежности. Возникает болевой синдром в области крестца, бёдер и в области ягодиц.
Диагностика
В первую очередь пациент с подозрением на наличие антелистеза должен пройти общий осмотр у невролога, а затем у хирурга-вертебролога.
После этого пациенту дадут направления на лабораторные исследования, в числе которых МРТ, электромиография, рентгенологическое исследование.
Видео: “Как диагностировать смещение позвонка?”
Лечение патологии
Консервативное лечение антелистеза подразумевает наличие нескольких основных терапевтических методик:
- Прием медикаментов, способствующих купированию болевого синдрома, снятию мышечных спазмов и отёков;
- Ношение специального ортопедического корсета;
- Выполнение специальных физических упражнений, которые подбираются лечащим врачом индивидуально для каждого пациента;
- Физиотерапевтические процедуры;
- Подбор качественного ортопедического матраса, ортопедической подушки, избавление от лишнего веса (нормализация питания), минимальная двигательная активность (хотя бы на уровне выполнения индивидуального физического комплекса упражнений).
Медикаментозная терапия
Лекарственные препараты назначаются при антелистезе редко. Это происходит только в том случае, когда патология мешает профессиональной и повседневной деятельности, т.е. при сильных болях и при ограничении подвижности.
Обычно назначаются препараты из следующих групп:
| НПВС (нестероидные противовоспалительные препараты) | купируют боль |
| Миорелаксанты | снижают отечность, снимают спазмы |
| Анальгетики | применяются в том случае, когда сдавлены нервные корешки, но не задет спинной мозг |
| Новокаиновые блокады | применяются местно при сильном болевом синдроме |
Лечебная физкультура
В случае, когда у пациента диагностировано смещение позвонков, может назначаться комплекс физических упражнений. Лечебная физкультура считается самым эффективным борцом с проблемами позвоночника.
При антелистезе комплекс подбирается строго индивидуально для каждого пациента. Поскольку антелистез может быть подкреплен наличием других дегенеративно-дистрофических заболеваний, а также локализоваться в разных отделах позвоночника, лечебная гимнастика должна быть подобрана для каждого пациента в отдельности.
Хирургическое вмешательство
К оперативному вмешательству прибегают в том случае, когда консервативное лечение не дало нужных результатов, и патология развилась до 3 или 4 степени и теперь угрожает пациенту инвалидностью.
Операция имеет некоторые особенности:
- Если антелистез локализуется в шейном отделе позвоночника, то особое внимание уделяется исключению риска повреждения спинного мозга. Хирург осторожно освобождает сдавленные нервные окончания и фиксирует позвонки в нужном положении;
- Если патология локализуется в поясничном отделе, то применяются радикальные методы, в том числе и частичное протезирование при сильном смещении позвонков.
Хирургическое вмешательство, естественно, имеет свои риски. Например, во время операции могут повредиться мышцы или связки, что повлияет на дальнейшую реабилитацию. На протяжении долгого времени пациенту придется носить жёсткий корсет и отказаться от любых нагрузок.
Профилактика
 Обратите внимание на методы профилактики антелистеза Дозируйте нагрузку, поднимайте тяжести правильно, старайтесь не перетруждать свой организм;
Обратите внимание на методы профилактики антелистеза Дозируйте нагрузку, поднимайте тяжести правильно, старайтесь не перетруждать свой организм;- Постарайтесь также избегать долгого нахождения в статичной позе;
- Обзаведитесь качественным ортопедическим матрасом и подушкой;
- Постарайтесь избегать переохлаждения;
- Начните правильно питаться;
- Откажитесь от вредных привычек.
Помимо общих рекомендаций стоит добавить: если у Вас имеется одного или несколько дегенеративно-дистрофических изменений позвоночника, то обязательно займетесь лечением этих патологий. Это поможет избежать не только развития антелистеза в будущем, но и других схожих патологий.
Прогноз выздоровления
На начальной стадии у пациента есть все шансы избавиться от патологиии с помощью консервативных методов терапии.
На поздних стадиях не обойтись без операции, а это в свою очередь сопряжено с множеством рисков и долгой реабилитацией с частичной потерей некоторых функций.
Заключение
При антелистезе происходит смещение отдельных позвонков. Такая деформация может привести к серьезным осложнениям, в том числе и инвалидности.
Поэтому важно помнить об особенностях этой патологии:
- Антелистез может развиваться на фоне чрезмерных физических нагрузок, травм позвоночника, переохлаждения и прогрессирующих дегенеративно-дистрофических заболеваний позвоночника;
- При отсутствии должного лечения, антелистез может привести к серьезным последствиям, в числе которых хронические боли, недержание кала и мочи, парезы, инвалидность;
- При появлении первых ощутимых симптомов (болей в спине, онемения конечностей, нарушения чувствительности и рефлексов) обязательно следует обратиться к врачу и пройти диагностику;
- Лечение антелистеза включает в себя ношение ортопедических корсетов, выполнение индивидуально подобранных физических упражнений, физиотерапию и реже прием медикаментов. К хирургическому вмешательству прибегают в случае стремительной прогрессии патологии и угрозы для нормальной жизни пациента.
Пройдите тест и оцените свои знания: Что такое антелистез? В каком отделе развивается антелистез? Степени патологии.

 Обратите внимание на методы профилактики антелистеза Дозируйте нагрузку, поднимайте тяжести правильно, старайтесь не перетруждать свой организм;
Обратите внимание на методы профилактики антелистеза Дозируйте нагрузку, поднимайте тяжести правильно, старайтесь не перетруждать свой организм;
