Лечение сколиоза у детей
Сколиоз – это медицинский термин, образованный из греческого слова, означающего кривизну. Эта деформация позвоночника может развиваться в детстве, и это приводит к тому, что позвоночник может изгибаться влево или вправо.
Сколиоз является наиболее распространенной деформацией позвоночника у детей школьного возраста. Примерно 3 миллиона новых случаев заболевания диагностируются в Соединенных Штатах каждый год, причем большинство из них являются подростковым идиопатическим сколиозом.
В США ежегодно проводится около 29 000 операций по поводу сколиоза. Лечение сколиоза у детей зависит от угла искривления, степени прогрессирования и наличия вторичных функциональных нарушений во внутренних органах.
Типы сколиоза
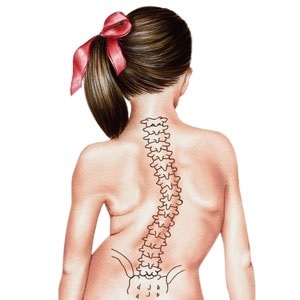
Существует шесть типов сколиоза, которые могут развиваться детей:
- Детский идиопатический сколиоз диагностируется у детей в возрасте от 0 до 3 лет.
- Ювенильный идиопатический сколиоз диагностируется у детей в возрасте от 4 до 10 лет.
- Подростковый идиопатический сколиоз диагностируется у молодых людей в возрасте от 11 до 18 лет. Это наиболее распространенный тип сколиоза.
- Врожденный сколиоз возникает, когда позвоночник не развивается должным образом во внутриутробном периоде .
- Нервно-мышечный сколиоз вызван патологическими состояниями спинного, головного мозга и мышечной системы.
- Синдромный сколиоз развивается как часть основного синдрома или заболевания (например, синдром Марфана, мышечная дистрофия).
Многие типы сколиозов не имеют очевидной причины, и они называются идиопатическими.
В дополнение к указанным выше типам, сколиоз может считаться ранним, если деформация обнаружена до 10 лет.
По данным Национального института артрита и костно-мышечных заболеваний, у трех-пяти из каждых 1000 детей развиваются искривления, которые считаются достаточно большими для назначения лечения.
Симптомы
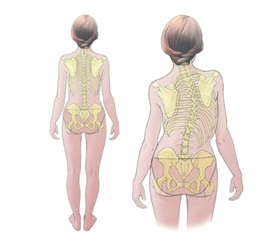
Небольшие искривления часто остаются незамеченными до тех пор, пока ребенок не достигнет периода быстрого роста опорно-двигательного аппарата во время полового созревания, и появляются очевидные признаки, такие как:
- Неровные плечи с наклоном, с одной лопаткой, выступающей больше, чем другая
- Выдающиеся ребра с одной стороны
- Неровная талия
- Одно бедро выше другого
Поскольку подростки часто застенчивы и избегают носить облегающую одежду, многие случаи сколиоза сначала обнаруживаются во время школьного скрининга или обычного педиатрического осмотра.
Если педиатр подозревает сколиоз, то он может направить к детскому врачу-ортопеду для полной оценки деформации и выработки плана лечения.
Диагностика
Осмотры в школах. Как правило, осмотры школьников проводятся в 5-6 классе ,когда начинается пубертатный возраст и скелет начинает расти. Школьная медсестра обычно использует тест Адама с наклоном вперед, который является наиболее распространенным физическим скрининговым тестом для сколиоза. Во время этого теста ребенок наклоняется вперед по талии, руками прямо вперед, как будто погружаясь в бассейн. Обычно это позволяет обнаружить аномалии, такие как выпирание ребер или неправильная форма спины.
Тест Адама вперед по сгибанию помогает выявить наличие искривления, но он не может определить, насколько серьезно искривление. Для этого нужно обратиться к врачу.
Физическое и неврологическое тестирование

Врач тщательно изучает историю болезни пациента, и врач может использовать следующие физические тесты, чтобы увидеть и измерить кривизну:
- Тест Адама с наклоном вперед.
- Проверка линии отвеса: это быстрая визуальная проверка, чтобы убедиться, что ось позвоночника прямая. При сколиозе линия отвеса будет проходить слева или справа от позвоночника, а не через середину ягодиц.
- Сколиометр: если врач видит реберный горб, он может использовать сколиометр для измерения размера горба. Это безболезненный и неинвазивный тест.
- Длина ног: для того, чтобы определить расхождение, проводится измерение и сравнение ног.
- Пальпация: врач будет определять наличие спинальных аномалий пальпаторно. Ребра или поясничные мышцы могут быть более заметными с одной стороны позвоночника, чем другие.
- Диапазон движений: врач будет определять степень, возможности ребенок выполнять такие движения как сгибание, разгибание наклоны в сторону и повороты туловища. Врач также отмечает наличие асимметрии.
В дополнение к физической оценке, врач выполняет неврологическое обследование. Цель состоит в том, чтобы выявить наличие области онемения, покалывания, слабости и других неврологических симптомов, которые могут включать изменения функции кишечника или мочевого пузыря.
Методы медицинской визуализации
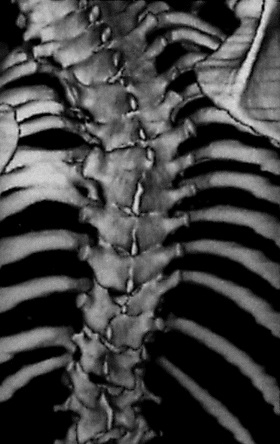
Врач может назначить методы визуализации, такие как рентген, компьютерная томография и магнитно-резонансная томография (МРТ). Анализ изображений дает возможность врачу увидеть, где в позвоночнике развился сколиоз и степень кривой. Кроме того, методы визуализации очень важны, так как они необходимы для планирования индивидуального плана лечения.
Хотя МРТ и компьютерная томография могут использоваться для некоторых пациентов с подозрением на сколиоз, тем не менее, рентгенография является стандартным методом визуализации для идентификации и контроля прогрессирования кривой.
Чтобы увидеть всю длину позвоночника, ребенок должен стоять во время рентгена. Два вида рентгенографии обычно используются для полной идентификации кривизны:
- задне / передний и латеральный (боковой) рентгеновский снимок.
- при наклоне туловища в сторону рентгеновские лучи определяют гибкость позвоночника.
Результаты рентгеновских снимков позволяют врачу измерять и классифицировать кривую по ее размерам в градусах.
- Кривые, превышающие 25 градусов до 30 градусов, значительны.
- Кривые, превышающие 45 градусов до 50 градусов, являются серьезными.
Рентгеновские снимки являются ключевыми не только для иллюстрации полного характера сколиоза – они также важны для определения скелетного возраста и зрелости костной ткани. Прогрессирование кривизны может прекратиться, как только ребенок достигнет зрелости, поэтому знание того, сколько лет осталось до завершения роста , имеет важное значение для планирования лечения.
Чтобы определить возраст скелета, врач может сравнить рентгеновский снимок позвоночника со стандартом. Это позволит определить зрелость костной ткани и риск прогрессирования .
Рентгенологические исследования являются неотъемлемой частью диагностики, но они также используются для отслеживания прогрессирования кривой и принятия решений по лечению еще долго после того, как был выставлен первоначальный диагноз. Эти дополнительные рентгеновские снимки вызывают радиационные проблемы, особенно воздействие на ткани груди.
Чтобы уменьшить любые неблагоприятные последствия сканирования позвоночника, врачи ограничивают количество рентгенографий, которые пациент получает каждый год, и используют свинцовые щитки для защиты тканей груди.
Лечение сколиоза у детей
Если у ребенка сколиоз, рекомендуемое лечение будет зависеть от его возраста, от тяжести искривления и от того, насколько быстро прогрессирует деформация.
Многие дети не нуждаются в активном лечении, и лишь небольшому количеству детей со сколиозом показано хирургическое вмешательство.
Мониторинг
Лечение не всегда необходимо для очень маленьких детей, потому что позвоночник у них может выпрямляться по мере их роста.
Но если кривизна не исчезает самостоятельно, существует определенный риск того, что это может уменьшить пространство для роста органов, поэтому тщательный мониторинг со стороны специалиста имеет большое значение.
Детский врач-ортопед может рекомендовать регулярные обследования и рентгеновские снимки позвоночника для наблюдения за кривой и принятия решения о необходимости активного лечения.
Регулярный мониторинг также может быть рекомендован для детей старшего возраста с легким сколиозом, поскольку может понадобиться лечение, если со временем будет отмечаться прогрессирование.
Гипсование
Этот метод лечения может быть использован у младенцев и маленьких детей и гипсование позволяет выправить позвоночник по мере его роста.
Гипсовый корсет носится постоянно и не может быть удален, но он меняется каждые несколько месяцев по мере роста ребенка.
Родителям часто бывает легче, чтобы их ребенок носил гипсовый корсет, пока они еще очень малы, вместо того, чтобы каждый день носить съемный корсет.
Когда ребенок станет старше, то можно перейти на обычный корсет.
Корсетирование

Если искривление позвоночника ребенка прогрессирует, специалист может рекомендовать ношение корсета до окончания роста скелета.
Это не исправит кривизну позвоночника, но может помочь остановить ее ухудшение. Тем не менее, есть некоторые неопределенности в отношении того, насколько это эффективно работает, поэтому корсетирование не всегда рекомендуются врачами ортопедами.
Корсет:
- изготавливается на заказ, с учетом тела ребенка
- обычно изготавливаются из жесткого пластика, хотя иногда доступны гибкие варианты
- такие корсеты почти незаметны под одеждой
- обычно нужно носить 23 часа в день
- не должны мешать повседневной деятельности – корсет нужно снимать только для принятия душа, ванны, для плавания и т.д.
Детям обычно приходится носить корсет до завершения роста. Для большинства детей это означает, что они могут перестать носить корсет , когда им исполнится 16 или 17 лет.
Регулярные физические упражнения важны для детей со сколиозом. ЛФК может помочь увеличить мышечную силу и уменьшить боль в спине.
Дети со сколиозом обычно могут выполнять большинство видов упражнений без вреда для позвоночника. Им нужно только избегать определенных действий, которые могут навредить позвоночнику. Поэтому, подбор упражнений для лечения сколиоза у детей должен проводиться врачом ЛФК.
Мануальная терапия
В настоящее время мало надежных доказательств того, что другие методы лечения, такие как остеопатия и мануальная терапия, могут помочь исправить искривление позвоночника или остановить его прогрессирование. Тем не менее, мануальные манипуляции позволяет улучшить мобильность в двигательных сегментах позвоночника.
Хирургическое лечение
Хирургия может быть рекомендована, если сколиоз у ребенка продолжает неуклонно прогрессировать и лечение не оказывает эффекта, а также, если есть тяжелый сколиоз после завершения роста.
Тип операции зависит от возраста ребенка.
Хирургия сколиоза у детей
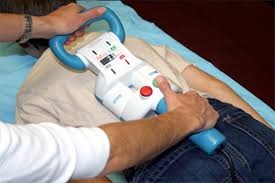
Младшим детям (возраст меньше 10 лет) могут рекомендовать операцию по установке специальных стержней рядом с позвоночником. Это позволяет приостановить прогрессирование деформации позвоночника по мере роста ребенка.
После операции ребенку необходимо каждые несколько месяцев обращаться к своему специалисту для удлинения стержней, чтобы не мешать росту костей.
В зависимости от типа используемых стержней это будет выполняться либо:
- во время незначительной хирургической процедуры, когда стержни растягиваются через небольшой разрез сзади
- с помощью специального пульта дистанционного управления, который активирует магниты внутри стержней – и тогда для удлинения стержней не требуются никакие разрезы
Даже если ребенку провели операцию, то ему может понадобиться ношение корсета для поддержания спины.
После завершения роста ребенка, стержни могут быть удалены, и может быть выполнена заключительная операция по выпрямлению позвоночника.
Хирургия у подростков и молодых людей
Подросткам и молодым людям, которые перестали расти, для исправления кривизны могут провести операцию, называемую спинальным слиянием.
Это объемная операция, когда позвоночник выпрямляется с помощью металлических стержней, винтов, крючков вместе с кусочками кости, взятыми из другого места в теле, часто из бедра.
Они обычно остаются в позвоночнике постоянно.
Риски хирургии
Как и любая операция, хирургия позвоночника имеет определенный риск осложнений. Поэтому хирургу необходимо определить, что преимущества перевешивают риски.
Сколиоз у детей



«Спину ровно!» – под неусыпным надзором родителей и педагогов дети шагают в школу, грызут гранит науки за партами, делают домашку и выступают на утренниках. Но как только выдается свободная минутка, пошел процесс полного расслабления, и вот уже не грудь колесом – а спина.
Впрочем, сколиоз у детей не всегда провоцирует неправильная поза во время сидения, есть и масса других причин. В любом случае, не считаться с этой проблемой чревато серьезными последствиями.
Причины сколиоза у детей
– Сколиоз это стойкое деформирование позвоночника, характеризующееся его боковым искривлением в левую, правую или обе стороны, – рассказывает педиатр, массажист, инста-блогер Иван Коваленко. – Другой особенностью сколиоза является скручивающееся вращение позвоночника вокруг своей оси, из-за чего данное заболевание опорно-двигательного аппарата способствует серьезным нарушениям строения и функционирования многих внутренних органов. Кроме того, сколиоз приводит к появлению и развитию межпозвоночных грыж, остеохондроза, радикулита и других патологий позвоночника.
Не всегда сколиоз – приобретенный. С таким диагнозом можно родиться. Проблема возникает, когда во время беременности у плода развиваются аномалии формирования позвоночного столба и ребер.
А приобретенный сколиоз у детей, по словам нашего эксперта, может спровоцировать целый ряд причин:
- родовые травмы – в этом случае плод в утробе развивается нормально, но во время родов, как говорится, «что-то пошло не так»;
- детский паралич центрального генеза;
- дистрофия мышц;
- полиомиелит – не забывайте, что в поликлиниках детям бесплатно делают прививки от этого страшного заболевания;
- повреждения спинного мозга;
- метаболические расстройства, приводящие к изменениям скелета;
- чрезмерное вертикальное давление на позвоночник;
- длительное пребывание в неправильной позе. Да-да, все-таки домашку надо делать с ровной спиной.
Степени сколиоза у детей
– Выделяют четыре степени деформации позвоночника, градация производится в градусах, – поясняет педиатр. – А помимо рентгенологических (которые измеряются в градусах), сколиоз делят также по локализации искривления: в грудопоясничном, в поясничном, в грудном отделах позвоночника.
Рентгенологические степени сколиоза по Коббу:
I степень – угол деформации 1-10 градусов;
II степень – угол деформации 11-25 градусов;
III степень – угол деформации 26-40 градусов;
IV степень – угол деформации более 40 градусов.
Чем больше угол деформации, тем дольше придется лечиться и прилагать более серьезные усилия, а в наиболее серьезных случаях без операции не обойтись.
Лечение сколиоза у детей
Если вы подозреваете у своего ребенка сколиоз и только собираетесь к доктору, заранее готовьте чадо к корсету. Скорее всего, его придется носить и притом долго.
– Корсет носится круглосуточно, снимается для проведения гигиенических мероприятий и лечебных процедур, не более чем на 40-50 минут подряд, – говорит Иван Коваленко. – Таким образом, пациент находится в корсете не менее 20 часов в сутки.
Но это далеко не единственное, что могут предложить врачи для решения проблемы сколиоза у детей. В так называемое комплексное немедикаментозное лечение входит:
- Специальный ортопедический и двигательный режим,
Общеукрепляющие и закаливающие процедуры,
Аппаратная физиотерапия курсами 2- 3 раз в год.
ЛФК в чередовании с «отдыхом позвоночника».
Рентгенологический контроль каждые 4-6 месяцев.
Все это позволит предупредить дальнейшее развитие деформации, укрепить мышечный корсет, улучшить функции внешнего дыхания и привести в порядок сердечно-сосудистую систему. А в результате может полностью вылечить ребенка от сколиоза.
Диагностика
Как правило, пациент обращается к врачу с жалобой на боль в спине, нарушение осанки, усталость и слабость.
– Дальше собирается анамнез жизни и заболевания. Иными словами специалист будет выяснять, какие были травмы у ребенка, заболевания в прошлом, уточнит насчет врожденного сколиоза, – рассказывает Иван Коваленко. – Остальную информацию доктор получит во время профилактического осмотра. Для правильной постановки диагноза нужно оценить расположение надплечий, углов лопаток, треугольников талии.
Кроме того, нередко требуется сделать рентгенографию позвоночника, МРТ, КТ. На основании полноценного обследования врач ставит диагноз и назначает.
Профилактика сколиоза у детей в домашних условиях
Помимо строгого контроля: «Не сутулься!», доктора рекомендуют делать простые упражнения.
- Лечь на спину, руки – за голову. На вдохе разведите локти в стороны, на выдохе – в исходное положение. Повтор – пять раз.
Лечь на спину, руки – за голову. Согните одну ногу, подтяните к животу колено, то же – второй ногой, затем – двумя вместе. Повтор 3-4 раза.
Лечь на живот, руки вытянуть по швам, ладонями упереться в пол. На вдохе, опираясь на руки, приподнимите одну ногу вверх, насколько возможно. На выдохе – в исходную позицию. То же самое – для другой ноги. Каждое упражнение нужно повторить хотя бы по три раза.
Лечь на спину, руки вытяните вдоль головы. Делаем пассивное вытяжение: вдыхая, старайтесь тянуть голову и плечи вверх, а ноги одновременно с этим – вниз.
Упражнения для мышц спины:
- Лечь на живот, руки – по сторонам. Поднимите вверх голову и попытайтесь приподнять плечи, одновременно с этим сжимая кисти в кулак и разжимая. Повтор: с пяти раз, довести постепенно до 15.
Упражнения для боковых мышц спины:
- Лечь на правый бок, правую ногу поднять вверх по ходу туловища, левую положить ровно сверху. Плавно поднимайте левую ногу и так же плавно ее опускайте. Повтор для каждой стороны по пять раз.
Лечь на бок. Руку, которая внизу, вытяните вверх, упритесь второй рукой в пол на уровне груди. Обе ноги поднимите насколько возможно. То же самое повторите для другого бока. Повтор на каждую сторону – по три раза.
Для мышц брюшного пресса:
- Лечь на спину, руки – по швам. Поднимите одну ногу, не сгибая колено, подержите несколько секунд. То же самое – для другой ноги. После поднимите две ноги вместе. Повтор: с трех раз, увеличивая нагрузку до 7 раз.
Упражнение для исправления осанки:
- Лечь на спину. Ноги вместе, руки – вдоль тела. На секунду поднять голову и плечи, затем плавно опустить их, без рывков.
Упражнение для выправления позвоночника:
- Заранее подготовьте пакет с песком весом не более 1 кг. Сядьте на стул, поместите пакет на голову. Затем плавно встаньте и немного походите, пакет не должен упасть.
Лечение сколиоза 1, 2 и 3 степени у подростков
Причины развития сколиоза у подростков
Такое заболевание может быть двух разновидностей. А именно:
- Врожденное.
- Приобретенное.
Лечение сколиоза у детей и подростков в первом случае понадобится из-за того, что имело место неправильное формирование тела ребенка еще в утробе матери. Предупредить такое положение дел невозможно. Приобретенный же сколиоз провоцируется целым рядом факторов. К ним относятся:
- неправильная осанка;
- недостаточно крепкий мышечный корсет;
- неравномерное развитие костей и мышц;
- ношение тяжестей на одном плече;
- недостаточные физические нагрузки;
- вегетососудистая дистония;
- полученные травмы.
Лечение сколиоза 2 или 3 степени у подростков будет зависеть от причин, повлекших за собой такое состояние.
Виды сколиоза у подростков
Сколиоз, который встречается у детей в подростковом возрасте (10–17 лет), называется ювенильным. Различается он по количеству дуг искривления:
- C-образный – одна дуга искривления, это наиболее распространенный вид болезни;
- S-образный – позвоночник искривился сразу в двух отделах в две стороны;
- Z-образный – такой сколиоз хуже всего поддается лечению.
Случается и такое (крайне редко), что к позвоночному изгибу присоединяется искривление грудины и горб на ребрах – кифосколиотический сколиоз. Также сколиоз возникает у подростков с первой стадии и прогрессирует до четвертой. На первой кривизна составляет 5–10 градусов, на второй – 11–25 градусов, на третьей – 26–50 градусов, на четвертой – более 50 градусов.
Симптомы
Как диагностировать сколиоз у подростка
Важно не только своевременно обращаться к доктору при наличии видимых проблем, но и быть внимательными к состоянию здоровья своего ребенка. Чтобы вовремя начать лечение сколиоза 1 и 2 степени у ребенка, стоит научиться некоторым методам диагностики патологии. А именно:
- Попросите ребенка лечь на живот и осмотрите его позвоночник: если видите искривление, которое не уходит с переменой позы, вероятнее всего, в наличии сколиоз.
- Попросите ребенка встать к вам спиной, вытянуть руки и нагнуться: если заметите асимметрию, имеет смысл показаться врачу-неврологу.
Для того чтобы подтвердить или опровергнуть диагноз «сколиоз», врач назначает рентген позвоночного столба в прямом положении, используется методика Кобба. Доктор определит наличие сколиоза и его степень – 1, 2 или 3, и расскажет, как лечить эту патологию у подростка.
Лечение сколиоза у подростков
Способ лечения определяется врачом в зависимости от степени развития недуга, а также общего состояния здоровья ребенка. Часто случается, что ювенильный сколиоз уже сильно запущен и успел спровоцировать массу осложнений, поэтому лечение строго индивидуальное.
ЛФК и гимнастика
Массаж
Лечение сколиоза позвоночника у подростков подразумевает и массаж, который улучшает кровообращение в мышцах спины. Такие воздействия позволят быстрее избавиться от искривления позвоночного столба.
Оперативное вмешательство
Гимнастика и упражнения будут полезны при сколиозе 1–2 степени у подростка, но при 3 или 4 стадии состояние здоровья ребенка может быть неудовлетворительным. Хирургическое вмешательство нужно, если к заболеванию присоединяются осложнения, очень сильные боли, неврологические симптомы, одышка, сердечная недостаточность и пр.
Корректоры осанки
Лечение 2 и 3 стадии невозможно без применения корсетов. Они позволят выровнять осанку подростка, при этом снизив нагрузку на позвоночный столб. Если доктор своевременно назначит подростку со сколиозом корсет, патологию можно будет устранить полностью.
Как лечить сколиоз 2 степени у подростков
Лечение сколиоза 2 степени у подростков часто заключается в применении физиотерапии, миофасциальном релизе (упражнения на растяжение мышц) и иглоукалывании. Не менее полезным будет ношение корсета, а также ежедневное выполнение упражнений. Чтобы проследить, насколько хорошо поддается лечению состояние и определить уровень здоровья ребенка, каждые полгода или 10 месяцев делается рентген.
Как лечить сколиоз 3 степени у подростков
На третьей стадии недостаточно ЛФК, как при сколиозе у подростков 1 и 2 степени. Иногда есть необходимость в хирургическом вмешательстве, но его целесообразность определяется лечащим врачом. Также при сколиозе 3 степени может понадобиться устранять осложнения состояния и купировать болевой синдром. Самым правильным будет внимательно следить за состоянием здоровья своего ребенка, чтобы не допустить запущенного состояния, возникновения массы осложнений и, как следствие, трудного лечения.
Лечение сколиоза у детей
Сколиоз – это медицинский термин, образованный из греческого слова, означающего кривизну. Эта деформация позвоночника может развиваться в детстве, и это приводит к тому, что позвоночник может изгибаться влево или вправо.
Сколиоз является наиболее распространенной деформацией позвоночника у детей школьного возраста. Примерно 3 миллиона новых случаев заболевания диагностируются в Соединенных Штатах каждый год, причем большинство из них являются подростковым идиопатическим сколиозом.
В США ежегодно проводится около 29 000 операций по поводу сколиоза. Лечение сколиоза у детей зависит от угла искривления, степени прогрессирования и наличия вторичных функциональных нарушений во внутренних органах.
Типы сколиоза

Существует шесть типов сколиоза, которые могут развиваться детей:
- Детский идиопатический сколиоз диагностируется у детей в возрасте от 0 до 3 лет.
- Ювенильный идиопатический сколиоз диагностируется у детей в возрасте от 4 до 10 лет.
- Подростковый идиопатический сколиоз диагностируется у молодых людей в возрасте от 11 до 18 лет. Это наиболее распространенный тип сколиоза.
- Врожденный сколиоз возникает, когда позвоночник не развивается должным образом во внутриутробном периоде .
- Нервно-мышечный сколиоз вызван патологическими состояниями спинного, головного мозга и мышечной системы.
- Синдромный сколиоз развивается как часть основного синдрома или заболевания (например, синдром Марфана, мышечная дистрофия).
Многие типы сколиозов не имеют очевидной причины, и они называются идиопатическими.
В дополнение к указанным выше типам, сколиоз может считаться ранним, если деформация обнаружена до 10 лет.
По данным Национального института артрита и костно-мышечных заболеваний, у трех-пяти из каждых 1000 детей развиваются искривления, которые считаются достаточно большими для назначения лечения.
Симптомы

Небольшие искривления часто остаются незамеченными до тех пор, пока ребенок не достигнет периода быстрого роста опорно-двигательного аппарата во время полового созревания, и появляются очевидные признаки, такие как:
- Неровные плечи с наклоном, с одной лопаткой, выступающей больше, чем другая
- Выдающиеся ребра с одной стороны
- Неровная талия
- Одно бедро выше другого
Поскольку подростки часто застенчивы и избегают носить облегающую одежду, многие случаи сколиоза сначала обнаруживаются во время школьного скрининга или обычного педиатрического осмотра.
Если педиатр подозревает сколиоз, то он может направить к детскому врачу-ортопеду для полной оценки деформации и выработки плана лечения.
Диагностика
Осмотры в школах. Как правило, осмотры школьников проводятся в 5-6 классе ,когда начинается пубертатный возраст и скелет начинает расти. Школьная медсестра обычно использует тест Адама с наклоном вперед, который является наиболее распространенным физическим скрининговым тестом для сколиоза. Во время этого теста ребенок наклоняется вперед по талии, руками прямо вперед, как будто погружаясь в бассейн. Обычно это позволяет обнаружить аномалии, такие как выпирание ребер или неправильная форма спины.
Тест Адама вперед по сгибанию помогает выявить наличие искривления, но он не может определить, насколько серьезно искривление. Для этого нужно обратиться к врачу.
Физическое и неврологическое тестирование

Врач тщательно изучает историю болезни пациента, и врач может использовать следующие физические тесты, чтобы увидеть и измерить кривизну:
- Тест Адама с наклоном вперед.
- Проверка линии отвеса: это быстрая визуальная проверка, чтобы убедиться, что ось позвоночника прямая. При сколиозе линия отвеса будет проходить слева или справа от позвоночника, а не через середину ягодиц.
- Сколиометр: если врач видит реберный горб, он может использовать сколиометр для измерения размера горба. Это безболезненный и неинвазивный тест.
- Длина ног: для того, чтобы определить расхождение, проводится измерение и сравнение ног.
- Пальпация: врач будет определять наличие спинальных аномалий пальпаторно. Ребра или поясничные мышцы могут быть более заметными с одной стороны позвоночника, чем другие.
- Диапазон движений: врач будет определять степень, возможности ребенок выполнять такие движения как сгибание, разгибание наклоны в сторону и повороты туловища. Врач также отмечает наличие асимметрии.
В дополнение к физической оценке, врач выполняет неврологическое обследование. Цель состоит в том, чтобы выявить наличие области онемения, покалывания, слабости и других неврологических симптомов, которые могут включать изменения функции кишечника или мочевого пузыря.
Методы медицинской визуализации

Врач может назначить методы визуализации, такие как рентген, компьютерная томография и магнитно-резонансная томография (МРТ). Анализ изображений дает возможность врачу увидеть, где в позвоночнике развился сколиоз и степень кривой. Кроме того, методы визуализации очень важны, так как они необходимы для планирования индивидуального плана лечения.
Хотя МРТ и компьютерная томография могут использоваться для некоторых пациентов с подозрением на сколиоз, тем не менее, рентгенография является стандартным методом визуализации для идентификации и контроля прогрессирования кривой.
Чтобы увидеть всю длину позвоночника, ребенок должен стоять во время рентгена. Два вида рентгенографии обычно используются для полной идентификации кривизны:
- задне / передний и латеральный (боковой) рентгеновский снимок.
- при наклоне туловища в сторону рентгеновские лучи определяют гибкость позвоночника.
Результаты рентгеновских снимков позволяют врачу измерять и классифицировать кривую по ее размерам в градусах.
- Кривые, превышающие 25 градусов до 30 градусов, значительны.
- Кривые, превышающие 45 градусов до 50 градусов, являются серьезными.
Рентгеновские снимки являются ключевыми не только для иллюстрации полного характера сколиоза – они также важны для определения скелетного возраста и зрелости костной ткани. Прогрессирование кривизны может прекратиться, как только ребенок достигнет зрелости, поэтому знание того, сколько лет осталось до завершения роста , имеет важное значение для планирования лечения.
Чтобы определить возраст скелета, врач может сравнить рентгеновский снимок позвоночника со стандартом. Это позволит определить зрелость костной ткани и риск прогрессирования .
Рентгенологические исследования являются неотъемлемой частью диагностики, но они также используются для отслеживания прогрессирования кривой и принятия решений по лечению еще долго после того, как был выставлен первоначальный диагноз. Эти дополнительные рентгеновские снимки вызывают радиационные проблемы, особенно воздействие на ткани груди.
Чтобы уменьшить любые неблагоприятные последствия сканирования позвоночника, врачи ограничивают количество рентгенографий, которые пациент получает каждый год, и используют свинцовые щитки для защиты тканей груди.
Лечение сколиоза у детей
Если у ребенка сколиоз, рекомендуемое лечение будет зависеть от его возраста, от тяжести искривления и от того, насколько быстро прогрессирует деформация.
Многие дети не нуждаются в активном лечении, и лишь небольшому количеству детей со сколиозом показано хирургическое вмешательство.
Мониторинг
Лечение не всегда необходимо для очень маленьких детей, потому что позвоночник у них может выпрямляться по мере их роста.
Но если кривизна не исчезает самостоятельно, существует определенный риск того, что это может уменьшить пространство для роста органов, поэтому тщательный мониторинг со стороны специалиста имеет большое значение.
Детский врач-ортопед может рекомендовать регулярные обследования и рентгеновские снимки позвоночника для наблюдения за кривой и принятия решения о необходимости активного лечения.
Регулярный мониторинг также может быть рекомендован для детей старшего возраста с легким сколиозом, поскольку может понадобиться лечение, если со временем будет отмечаться прогрессирование.
Гипсование
Этот метод лечения может быть использован у младенцев и маленьких детей и гипсование позволяет выправить позвоночник по мере его роста.
Гипсовый корсет носится постоянно и не может быть удален, но он меняется каждые несколько месяцев по мере роста ребенка.
Родителям часто бывает легче, чтобы их ребенок носил гипсовый корсет, пока они еще очень малы, вместо того, чтобы каждый день носить съемный корсет.
Когда ребенок станет старше, то можно перейти на обычный корсет.
Корсетирование

Если искривление позвоночника ребенка прогрессирует, специалист может рекомендовать ношение корсета до окончания роста скелета.
Это не исправит кривизну позвоночника, но может помочь остановить ее ухудшение. Тем не менее, есть некоторые неопределенности в отношении того, насколько это эффективно работает, поэтому корсетирование не всегда рекомендуются врачами ортопедами.
Корсет:
- изготавливается на заказ, с учетом тела ребенка
- обычно изготавливаются из жесткого пластика, хотя иногда доступны гибкие варианты
- такие корсеты почти незаметны под одеждой
- обычно нужно носить 23 часа в день
- не должны мешать повседневной деятельности – корсет нужно снимать только для принятия душа, ванны, для плавания и т.д.
Детям обычно приходится носить корсет до завершения роста. Для большинства детей это означает, что они могут перестать носить корсет , когда им исполнится 16 или 17 лет.
Регулярные физические упражнения важны для детей со сколиозом. ЛФК может помочь увеличить мышечную силу и уменьшить боль в спине.
Дети со сколиозом обычно могут выполнять большинство видов упражнений без вреда для позвоночника. Им нужно только избегать определенных действий, которые могут навредить позвоночнику. Поэтому, подбор упражнений для лечения сколиоза у детей должен проводиться врачом ЛФК.
Мануальная терапия
В настоящее время мало надежных доказательств того, что другие методы лечения, такие как остеопатия и мануальная терапия, могут помочь исправить искривление позвоночника или остановить его прогрессирование. Тем не менее, мануальные манипуляции позволяет улучшить мобильность в двигательных сегментах позвоночника.
Хирургическое лечение
Хирургия может быть рекомендована, если сколиоз у ребенка продолжает неуклонно прогрессировать и лечение не оказывает эффекта, а также, если есть тяжелый сколиоз после завершения роста.
Тип операции зависит от возраста ребенка.
Хирургия сколиоза у детей

Младшим детям (возраст меньше 10 лет) могут рекомендовать операцию по установке специальных стержней рядом с позвоночником. Это позволяет приостановить прогрессирование деформации позвоночника по мере роста ребенка.
После операции ребенку необходимо каждые несколько месяцев обращаться к своему специалисту для удлинения стержней, чтобы не мешать росту костей.
В зависимости от типа используемых стержней это будет выполняться либо:
- во время незначительной хирургической процедуры, когда стержни растягиваются через небольшой разрез сзади
- с помощью специального пульта дистанционного управления, который активирует магниты внутри стержней – и тогда для удлинения стержней не требуются никакие разрезы
Даже если ребенку провели операцию, то ему может понадобиться ношение корсета для поддержания спины.
После завершения роста ребенка, стержни могут быть удалены, и может быть выполнена заключительная операция по выпрямлению позвоночника.
Хирургия у подростков и молодых людей
Подросткам и молодым людям, которые перестали расти, для исправления кривизны могут провести операцию, называемую спинальным слиянием.
Это объемная операция, когда позвоночник выпрямляется с помощью металлических стержней, винтов, крючков вместе с кусочками кости, взятыми из другого места в теле, часто из бедра.
Они обычно остаются в позвоночнике постоянно.
Риски хирургии
Как и любая операция, хирургия позвоночника имеет определенный риск осложнений. Поэтому хирургу необходимо определить, что преимущества перевешивают риски.
Последствия шейного остеохондроза. Могут ли воспалиться лимфоузлы при данном недуге?
С тяжестью в области затылка, шумом в ушах, болью в шее при повороте головы, онемением или покалыванием в руках, внезапными нарушениями координации сталкивается ежедневно множество людей. Такие симптомы, чаще всего, свидетельствуют о развитии шейного остеохондроза. Кажущееся вполне безобидным, заболевание может со временем привести и к более серьезным последствиям.
Взаимосвязь лимфосистемы и ШОХ
Лимфоузел представляет собой своеобразный фильтр, через который проходят все вещества, попадающие в кровоток.
Может ли быть воспалительный процесс?
 Итак, могут ли увеличиваться лимфоузлы при шейном остеохондрозе?
Итак, могут ли увеличиваться лимфоузлы при шейном остеохондрозе?
В случае дегенеративно-дистрофических изменений дисков в шейном отделе позвоночника ущемляются корешки нервов, отходящих от спинного мозга, что способствует ухудшению кровоснабжения близлежащих тканей и развитию в них воспалительного процесса. Патология сопровождается ускорением оседания эритроцитов в периферической крови.
Лимфатическая система формирует иммунный ответ: происходит увеличение выработки защитных, уничтожающих чужеродные вещества, клеток – лимфоцитов. Процесс на начальном этапе характеризуется незначительным увеличением лимфоузлов.
При прогрессирующей патологии костных тканей могут появиться симптомы:
- резкое воспаление лимфоузлов, при котором они не только увеличены, но и болезненны;
- человеку становится некомфортно поворачивать голову;
- незначительное повышение температуры тела.
Увеличение лимфоузлов при дегенеративных процессах в шейном отделе позвоночника происходит в зоне шеи, под или над ключицей. В редких случаях патология может наблюдаться в подмышечной впадине.
Каких изменений не наблюдается?
Лимфоузлы при шейном остеохондрозе не изменяют свою структуру, не спаиваются с соседними тканями и остаются подвижными, что хорошо ощущается при пальпации.
Также отсутствует зуд и покраснение кожных покровов в области очага воспаления.
Лимфоаденопатия при заболевании позвоночника
Лимфоаденопатия – медицинский термин, подразумевающий увеличение одного или нескольких лимфоузлов. Диагноз является предварительным и требует уточнения этиологии заболевания.
Симптомы
 Симптоматику лимфаденита можно разделить на группы:
Симптоматику лимфаденита можно разделить на группы:
- Признаки общей интоксикации организма (в выраженной форме или незначительной степени) – повышение температуры, вялость, утомляемость, ощущения ломоты в мышцах.
- Локальная клиническая картина – увеличение, болезненность лимфоузла при надавливании на него. Возможно развитие гнойного процесса в узле с выходом белой или зеленоватой жидкости (гноя) сквозь кожные покровы.
Если вас мучает остеохондроз шейного отдела, контролируйте состояние лимфоузлов – на начальном этапе лимфаденит может протекать бессимптомно. Проявление признаков заболевания требует обязательной консультации врача.
Что вызывает боль?
В некоторых случаях даже значительное увеличение лимфоузла не сопровождается болью, что свидетельствует о наличии скрытого очага воспаления. При этом лимфоциты успевают устранить инфекцию, и узел возвращается к своим первоначальным размерам.
Появление болезненных ощущений в лимфоузле будет говорить о том, что воспалились ткани периферического органа.
Диагностика
Необходима консультация терапевта, в ходе которой специалист проводит сбор анамнеза и визуальный осмотр пациента. Также может потребоваться посещение невропатолога, хирурга или вертебролога.
Методы обследования
Целью диагностического обследования является определение первопричины развития лимфаденита.
Лабораторные методы: 
- общий, биохимический анализ крови;
- общий анализ мочи;
- иммунограмма – определение состояния иммунной системы человека по основным показателям.
Специалист может дополнительно назначить ультразвуковое исследование пораженного лимфоузла.
Чем опасно?
Отсутствие лечения лимфаденита опасно развитием осложнений:
- Тромбофлебита.
- Периаденита.
- Флегмоны – поражения мягких тканей гноеродными микроорганизмами в результате распространения воспалительного процесса за пределы лимфоузла. В случае отсутствия лечения осложнения существует риск летального исхода.
Что делать?
Если дегенеративно-дистрофические процессы шейного отдела позвоночника повлекли за собой увеличение лимфатических узлов, вам необходимо обязательно обратиться к врачу в кратчайшие сроки.
До оказания медицинской помощи предпримите следующие меры:
- контролируйте чистоту кожных покровов в области воспаления;
- примите болеутоляющий препарат или средство для снижения температуры (при наличии гипертермии).
Лечение
Комплексная терапия, назначемая врачом, направлена на устранение первопричины лимфаденита – шейного остеохондроза:
- прием больным хонропротекторов – препаратов, стимулирующих восстановление хрящевой ткани (Структум, Афлутоп, Артра, мазь Хондроксид);
- противовоспалительные средства – Нимесулид, Диклофенак;
- препараты для снятия мышечного спазма и снижения рефлекторной активности центральной нервной системы — Мидокалм, Сирдалуд.
В случае гнойного лимфаденита показано лечение антибиотиками и хирургическое вмешательство:
- вскрытие абсцесса;
- удаление жидкости;
- дренаж раны.
Также в терапию лимфаденита и остеохондроза входит прием больным витаминных комплексов.
Как предотвратить?
 Профилактика лимфоаденопатии заключается в предотвращении появления очагов воспаления:
Профилактика лимфоаденопатии заключается в предотвращении появления очагов воспаления:
- соблюдение правил личной гигиены;
- обязательная обработка царапин и других травм кожных покровов;
- избегание переохлаждения организма.
Чтобы исключить воздействие на лимфоузлы шейного остеохондроза, посоветуйтесь с врачом и разработайте комплекс гимнастических упражнений для позвоночника, не допускайте длительного сидения в одной позе, правильно организуйте свое рабочее место и соблюдайте принципы сбалансированного питания.
В большинстве случаев прямой связи между увеличением лимфоузлов и шейным остеохондрозом нет. Чаще всего причиной патологических процессов в лимфатической системе является проникновение в организм инфекционных агентов.
Однако, беспечное отношение и отсутствие лечения при первых признаках дегенеративно-дистрофических изменений дисков шейного отдела позвоночника может привести к развитию воспаления в лимфоузлах.
Увеличение шейных лимфоузлов
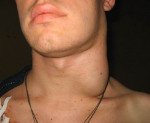
Увеличение шейных лимфоузлов (шейная лимфаденопатия) — это наличие на боковой и задней поверхности шеи образований лимфоидной ткани размером более 5 мм, имеющих эластичную или плотную консистенцию. Симптом наблюдается при вирусных и бактериальных инфекциях ЛОР-органов, воспалительных процессах в ротоглотке, опухолевых образованиях шеи и головы. Для выяснения причины лимфаденопатии назначают УЗИ, пункционную биопсию, лимфографию, лабораторные анализы. Симптоматику купируют с помощью нестероидных противовоспалительных препаратов, анальгетиков, антисептических средств.
- Причины увеличения шейных лимфоузлов
- Рак щитовидной железы
Причины увеличения шейных лимфоузлов
Эта группа лимфоузлов дренирует область головы, шеи, верхней части грудной клетки, проксимальных отделов верхних конечностей. Соответственно, увеличенные шейные узлы чаще всего свидетельствуют о наличии заболеваний щитовидной железы, воспалительных процессов в ротоглотке, бактериальных и вирусных инфекций. Симптом патогномоничен для краснухи, развивается при кори, может выявляться при более редких инфекционных патологиях — орнитозе, лихорадке Эбола и Марбург, микоплазменных инфекциях.
Рак щитовидной железы
Неоплазии щитовидки составляют около 1,5% от всех злокачественных новообразований и в большинстве случаев протекают бессимптомно. Наиболее типичным вариантом является папиллярный рак. Достаточно распространены фолликулярные опухоли. При этих объемных образованиях всегда происходит увеличение шейных лимфоузлов, что свидетельствует об усиленной пролиферации злокачественных тиреоцитов, метастазировании опухолевых клеток. Обычно лимфатический узел долгое время остается мягким и подвижным, поскольку процесс не затрагивает капсулу и окружающие ткани.
Пациенты, как правило, обращаются к врачу по поводу случайно обнаруженного узла в щитовидной железе, когда он достигает 1 см и более. По мере роста опухоли присоединяются другие проявления: кашель, охриплость голоса, связанные с компрессией соседних анатомических структур. Большие новообразования способны сдавливать дыхательные пути, вызывая одышку и удушье. При распространении рака за пределы капсулы органа возникает расширение подкожной венозной сети, деформация контуров шеи. У пожилых больных нарастает кахексия.
Шейная лимфаденопатия служит одним из признаков лимфомы щитовидной железы — агрессивной неоплазии, отличающейся интенсивным ростом и вовлечением в патологический процесс соседних органов. Болезнь чаще развивается на фоне аутоиммунного тиреоидита. Опухоль быстро растет, занимая целую долю органа. Пациенты зачастую сами обнаруживают узел деревянистой плотности, который сочетается с увеличением и уплотнением шейных лимфоузлов на стороне поражения. Компрессия окружающих тканей провоцирует дисфагию, парез голосовых связок, смещает пищевод и трахею.
Органические заболевания щитовидной железы
При других поражениях эндокринной железы увеличение лимфоузлов обусловлено повышением кровотока в 10-15 раз, усилением продукции и дифференцировки нормальных лимфоцитов в ответ на стимуляцию чужеродными антигенами. Размеры лимфатических узлов составляют более 1 см, они эластичные, не спаянные с окружающими тканями, иногда бывают чувствительными при пальпации. Симптом характерен для острых воспалительных процессов, однако встречается и при доброкачественных новообразованиях, хроническом аутоиммунном тиреоидите. К шейной лимфаденопатии приводят:
- Острый тиреоидит. Болезнь начинается внезапно с резкой боли в области щитовидной железы, которая иррадиирует в нижнюю челюсть, ухо. Лимфатические узлы увеличиваются с двух сторон, становятся очень болезненными, отмечается покраснение кожи. Гнойный тиреоидит протекает с повышением температуры до фебрильных цифр, выраженными симптомами интоксикации. Возможны жалобы на чувство давления и распирания в шее, усиление симптомов при кашле.
- Узлы и кисты. По данным статистики, различные доброкачественные образования щитовидной железы выявляются у 10% населения, но чаще протекают бессимптомно. Увеличение лимфоузлов в шейной области происходит при воспалении или нагноении кист, гормонально активных неоплазиях. Лимфатические узлы эластичные, практически безболезненные, кожа над ними не изменена. Развернутая клиническая картина поражения щитовидки наблюдается при гиперпродукции гормонов — тиреотоксикозе.
Краснуха и корь
Шейная лимфаденопатия с вовлечением в процесс заднешейных и затылочных узлов является важным симптомом краснухи. Лимфатические узлы умеренно увеличены в размерах, безболезненны, не спаяны с окружающей кожей. Для детей типично появление «картечных» лимфоузлов — множественных мелких образований на шее. Одновременно с лимфаденопатией возникает сыпь — мелкоточечные или папулезные высыпания локализуются на разгибательных поверхностях конечностей, в области туловища и головы. Сыпь исчезает через несколько дней, не оставляя шелушения и пигментации.
Лимфаденит с увеличением шейных лимфоузлов развивается в катаральной стадии кори. Лимфаденопатия сочетается с ринитом, конъюнктивитом, гиперемией зева и одутловатостью лица. У взрослых проявления катарального периода выражены слабее. Патогномоничный признак кори — пятна Бельского-Филатова-Коплика на слизистой щек. Через 4-5 дней начинается вторая волна лихорадки, которая совпадает с появлением пятнисто-папулезной сыпи. В 1-й день высыпания расположены на лице и шее, к концу первых суток распространяются на туловище, на третий день сыпь переходит на конечности.
Другие инфекционные болезни
Шейная лимфаденопатия выявляется при различных инфекциях, протекающих в полости рта, ЛОР-органах. Возможно проявление симптома при системных бактериальных и протозойных поражениях — ангинозно-бубонной форме туляремии, сонной болезни, дифтерии. Увеличение лимфатических узлов связано с первичным проникновением и размножением патогенных микроорганизмов, интенсивной пролиферацией и накоплением специфических клонов лимфоцитов в фолликулярной и паракортикальной зонах. С поражением шейных лимфоидных образований протекают:
- Врожденный листериоз. Инфекционная патология развивается при трансплацентарном или интранатальном инфицировании ребенка и проявляется в первые дни после рождения. Поражение шейных узлов сочетается с фебрильной температурой тела, розеолезной или геморрагической сыпью, гранулемами на слизистой полости рта. Поздняя форма сопровождается мышечным тремором, судорожным синдромом, увеличением печени и селезенки.
- Сифилис. После попадания в организм бледная трепонема размножается в регионарных лимфоузлах, вызывая их увеличение. Шейная лимфаденопатия часто наблюдается при проникновении возбудителя через слизистую оболочку ротовой полости или губ, где и локализуется первичный аффект — твердый шанкр. Спустя месяц шанкр исчезает самостоятельно, затем появляется полиморфная сыпь, что указывает на генерализацию инфекции и развитие вторичного сифилиса.
- Бруцеллез. В продромальном периоде пациенты жалуются на миалгии, артралгии, головные боли. Потом возникает лихорадка, длящаяся от нескольких дней до 3 недель и чередующаяся с проливными потами. На высоте температуры отмечается гиперемия лица, увеличение шейных и подмышечных лимфатических узлов, которые могут быть болезненными при пальпации. При острой форме появляются мелкие фиброзные образования по ходу сухожилий.
- Паховый лимфогранулематоз. Увеличение лимфоузлов шеи и подчелюстной области отмечается во вторичном периоде при локализации первичного аффекта (язвы) в области слизистой рта и глотки. По мере прогрессирования болезни лимфоидные образования превращаются в крупнобугристые опухоли, теряют подвижность. В дальнейшем узлы нагнаиваются, присоединяются лихорадка, интоксикация, формируются свищи.
- Тонзиллит, фарингит. Реакция шейных лимфоузлов выявляется при тонзиллитах, что обусловлено повышенной антигенной стимуляцией лимфоидных образований. Симптом сопровождается болями в горле, покраснением зева и миндалин, лихорадкой. На поверхности гланд можно заметить желтоватые точки или распространенный налет. Увеличение лимфоузлов также обнаруживается при герпетическом фарингите, для которого характерна везикулярная сыпь на слизистой глотки.
Тяжелые случаи тонзиллита могут осложниться заглоточным абсцессом — гнойным воспалением клетчатки глотки. Кроме лимфаденопатии верхних шейных и затылочных лимфатических узлов пациента беспокоят резкие боли в горле, затруднение глотания, при больших размерах гнойника возможны расстройства дыхания. Общее состояние нарушено, температура тела повышается до 39-40° С. Увеличение лимфоузлов, сочетающееся с поражением яремной вены и септицемией, патогномонично для синдрома Лемьера. У детей шейная лимфаденопатия зачастую свидетельствует об аденоидите.
Опухоли головы и шеи
Лимфа от лица и шеи попадает непосредственно в шейные лимфоузлы, поэтому при различных злокачественных образованиях этой зоны они являются типичным местом метастазирования. Лимфатические узлы обычно деревянистой плотности, плотно соединены с кожей и окружающей клетчаткой, малоболезненны. Лимфаденопатия при определенных видах опухолей служит начальным признаком заболевания, когда первичное новообразование еще не вызывает клинической симптоматики. Увеличение лимфоузлов наблюдается при таких злокачественных неоплазиях, как:
- Новообразования челюстей. Опухоль может характеризоваться экзофитным ростом с формированием выступающего узла с изъязвлениями. Возможно протекание по типу длительно незаживающей язвы с гнойно-сукровичным отделяемым. О поражении костей (остеосаркоме) свидетельствуют простреливающие боли, расшатывание и выпадение зубов. Лимфоузлы увеличены с обеих сторон, имеют каменистую плотность, спаяны с кожей, подкожной клетчаткой.
- Рак языка. Хотя при неоплазиях этой локализации чаще отмечается увеличение подчелюстных лимфоузлов, иногда метастазирование происходит и в шейную группу. Неоплазия языка внешне выглядит как диффузное уплотнение органа с формированием язв или локальным выростом ткани. Рано появляется болевой синдром, выражены нарушения приема пищи, прогрессирует исхудание.
- Новообразования ЛОР-органов. Шейная лимфаденопатия — симптом эпителиальных опухолей носоглотки, которые также проявляются носовыми кровотечениями, затруднением дыхания. Симптом определяется при эстезионейробластоме и сочетается с аносмией, заложенностью носа, слизистыми выделениями. Иногда одностороннее увеличение и уплотнение лимфатических узлов указывает на неоплазии уха (базалиомы, эпителиомы, саркомы).
- Опухоли глаз. Увеличенные узлы наблюдаются при запущенной стадии новообразований конъюнктивы, когда злокачественные клетки прорастают в окружающие ткани, распространяются лимфогенным и гематогенным путями. Увеличение лимфоузлов подчелюстной области и шеи встречается при меланоме глаза — агрессивном новообразовании пигментных клеток, которое быстро прогрессирует с развитием отдаленных метастазов.
- Тимома. Увеличение шейных лимфоидных структур выявляется при доброкачественных и злокачественных опухолях вилочковой железы. Инвазивный рост новообразования вызывает компрессионный синдром с интенсивными загрудинными болями, сухим кашлем, затруднением дыхания. При сдавлении периферических нервов возникает синдром Горнера, осиплость голоса, дисфагия. Около 30% случаев болезни сопровождаются миастенией.
Системные поражения лимфоидной ткани
Увеличенные лимфоузлы шеи могут стать первым признаком лимфогранулематоза — злокачественной гиперплазии лимфоидной ткани с образованием специфических гранулем. Для заболевания характерно появление плотных безболезненных узлов, которые располагаются в виде цепочки. При локальной форме поражения происходит увеличение одной группы лимфатических узлов, при генерализованной форме развивается тотальная лимфаденопатия с поражением внутренних органов. Шейные лимфоузлы поражаются при хроническом лимфолейкозе, аутоиммунном лимфопролиферативном синдроме.
Обследование
Увеличение шейных лимфоузлов, которое не сопровождается другими симптомами, является показанием для консультации гематолога. При сочетании лимфаденопатии с признаками поражения органов дыхательной, пищеварительной систем могут потребоваться консультации других специалистов. Диагностика предполагает оценку состояния патологически измененных лимфоузлов и выявление причины состояния. Наиболее ценными являются:
- Ультразвуковое исследование. УЗИ лимфоузла проводится для изучения морфологической структуры пораженной ткани, метод позволяет обнаружить гиперэхогенные и гипоэхогенные зоны. Дополнительно рекомендованы УЗИ щитовидной железы и сонография вилочковой железы для выяснения первопричины лимфаденопатии.
- Анализы крови. Инфекционные и гематологические болезни, при которых возможно увеличение шейных лимфатических узлов, характеризуются изменениями показателей крови. Пациентам назначают стандартный общий анализ, биохимическое исследование, определение уровня острофазовых показателей.
- Биопсия лимфоузла. Забор цитологического материала из пораженного органа с последующим гистологическим исследованием рекомендован для верификации диагноза. Метод преимущественно используется для дифференциальной диагностики злокачественных опухолей лимфоидной ткани и метастазов с другими заболеваниями.
- Лимфография. Радионуклидное исследование лимфатической системы при помощи введения специального радиофармпрепарата назначают для изучения путей лимфооттока и исключения онкопатологии. Метод широко применяется для зоны шеи, поскольку проведение стандартной рентгенографии затруднено.
Дальнейший список исследований формируется с учетом жалоб пациента. Часто требуется обследование верхних отделов дыхательных путей — фарингоскопия, риноскопия, ларингоскопия. Для подтверждения инфекционной этиологии процесса выполняют специфические серологические реакции (РИФ, ИФА, ПЦР). При подозрении на связь поражения шейных лимфатических структур с патологией щитовидной железы проводят анализ крови на трийодтиронин и тироксин, сцинтиграфию с радиоактивным йодом.
Симптоматическая терапия
При инфекционных заболеваниях с поражением зева для снятия локальных симптомов рекомендованы полоскания горла раствором антисептиков, полезны ингаляции и обильное теплое питье. Для купирования болей в области шеи и ЛОР-органов назначаются нестероидные противовоспалительные средства, анальгетики. Этиотропное лечение подбирается только после консультации специалиста. При сочетании шейной лимфаденопатии с фебрильной лихорадкой, пальпируемыми образованиями области головы, шеи, быстрым ухудшением общего состояния необходимо как можно скорее обратиться к врачу.
Могут ли воспаляться лимфоузлы при шейном остеохондрозе?
Остеохондроз — неприятное заболевание, которое чаще всего сопровождается болью. Причиной возникновения болевого синдрома является воспаление хрящевых тканей. При остеохондрозе могут возникать самые различные симптомы, которые указывают на нарушения в функциональности позвоночного столба. У болеющих нередко возникает вопрос могут ли воспаляться лимфоузлы при шейном остеохондрозе, так как многие отмечают их увеличение в процессе лечения. Врачи отмечают, что увеличение лимфоузлов может быть как реакцией организма на воспалительные процессы в хрящевой ткани, так и признаком других серьезных заболеваний.
Что такое остеохондроз

Шейный остеохондроз — болезнь, которая затрагивает всё больше людей в возрасте 25-35 лет. Болезнь чаще всего сопровождается болезненными ощущениями и на 3-4 стадии может привести к ограничению подвижности человека. В позвоночнике происходят определенные процессы, которые приводят к изменениям в хрящевой ткани. Так как именно от состояния дисков зависит положение позвонков, то при их утончении нарушается работоспособность всего позвоночного столба. Также к развитию остеохондроза могут привести травма шеи, спины и конечностей. Остеохондроз обычно развивается постепенно, но в некоторых случаях может прогрессировать очень быстро. Шейный остеохондроз является самым опасным видом заболевание, так как именно в шее находится нервный корешок, который идёт от спинного мозга. Также остеохондроз шейного отдела опасен сдавливанием кровеносных сосудов, питающих мозг. При своевременном лечении возможно серьезное ухудшение состояния больного и развитие гипоксии.
Воспаление лимфоузлов при остеохондрозе
Вопреки распространенному мнению, что остеохондроз затрагивает только хрящевую ткань, болезнь может оказывать негативное влияние и на располагающиеся рядом органы и системы. Воспаление лимфоузлов возникает часто на фоне изменений в хрящевой ткани и болевого синдрома. Боль у человека, болеющего остеохондрозом, возникает именно по причине воспаления тканей, которые могут также распространяться за пределы позвоночного столба. На шее насчитывается большое количество лимфоузлов, которые реагируют на застой жидкости в воспаленных тканях. Застоявшаяся жидкость попадает в лимфоузел и происходит его воспаление.
Лимфоузлы при остеохондрозе чаще всего увеличиваются незначительно и проходят в течение пары дней. Сильное увеличение лимфатических узлов свидетельствует о наличие в организме серьезной инфекции. В некоторых случаях может понадобиться медикаментозное лечение, которое должен назначить врач.
Симптомы, при которых поход к врачу нельзя оттягивать:
- Увеличение лимфоузлов более чем два раза и их болезненность.
- Увеличение узлов при повышенной температуре тела, лихорадке, боли в шее и других частях организма.
- Воспаление лимфоузлов не только на шее, но и в подмышечной впадине.
- Интоксикация организма.
Диагностика
При воспалении лимфоузлов врач назначает стандартные диагностические исследования:
- УЗИ;
- общий анализ крови;
- КТ либо МРТ;
- гистологическое исследование.
Врач может назначить как все исследования, так и отдельные из них. Так как чаще всего причиной воспаления лимфоузлов является вирусная инфекция, заболевания ротовой полости, аллергия и онкология, то в первую очередь врач исключит именно эти недуги.
Лечение

Так как увеличение лимфоузлов свидетельствует о воспалительном процессе в тканях, то сначала снимается воспаление, а потом уже проводят комплексное лечение остеохондроза. Врачи обычно назначают противовоспалительные нестероидные препараты Ибупрофен, Диклофенак, Нурофен, Ремантадин. Если остеохондроз сопровождается сильными болями, то возможно дополнительное назначения преднизолона. Дозировка препарата рассчитывается лечащим врачом. Также при лечении часто используют физиотерапию. Врач может назначать сеансы электрофореза с определенными препаратами. Физиотерапия позволит проникнуть действующим веществам глубоко в ткани и действовать напрямую на воспаленный участок.
Как предотвратить развитие шейного остеохондроза
Существуют различные методики облегчения состояния при остеохондрозе, но реального способа излечить его полностью нет. Профилактика остеохондроза заключается в ведении здорового образа жизни. Наличие вредных привычек негативно влияет на состояние всего организма. Правильный режим дня и чередование отдыха и работы позволяет снизить нагрузку на позвоночник, благодаря чему снижается вероятность заболевания остеохондрозом и радикулитом. Отказ от вредных продуктов, кофеина и сладкой газировки предотвратит нарушение обмена веществ, которое приводит к развитию недуга.
Ещё одним эффективным видом профилактики является регулярное занятие спортом. Длительные пешие прогулки укрепляют мышцы спины и улучшают циркуляцию крови. Стоит учитывать, что не все виды физических нагрузок полезны, а некоторые могут принести вред позвоночнику. В профилактических целях полезен курс массажа. Классический массаж хорошо разгоняет кровь и приводит в тонус мышцы. Важно чтобы массаж был легкий и не травмировал мышцы спины и сам позвоночник.
Помимо массажа эффективна будет мануальная терапия. Важно выбрать опытного специалиста, который имеет соответствующее образование и не навредит позвоночнику. Мануальщик никогда не сильно давит на позвонки, так как знает что излишняя нагрузка может привести к их серьёзному повреждению.
В домашних условиях очень действенна гимнастика для укрепления мышц. Она сочетает в себе комплекс упражнений, направленных на улучшение состояния мышечного корсета спины. Регулярное выполнение гимнастики самостоятельно позволит снизить вероятность воспаления хрящевой ткани, а, следовательно, и лимфоузлов на шее. Самая простая гимнастика состоит всего из 5 упражнений, которые необходимо выполнять ежедневно. Для выполнения комплекса понадобится всего 15 минут.

Первое упражнение предполагает обхватывание руками колен и их подтягивания груди. Во время выполнения упражнения необходимо расположить подбородок между коленями. Мышцы спины при этом будут достаточно напряжены. Первое время с выполнением упражнения могут возникнуть некоторые сложности, но спустя всего 5-7 тренировок мышцы привыкнуть и будут более податливыми. Второе упражнение рассчитано на увеличение эластичности мышц. Необходимо дотронуться правой стопой к колену левой ноги. Одновременно с этим правая нога должна быть выпрямлена на полу. Колено прижимается к полу, а голова поворачивается в противоположную сторону. Третье упражнение рассчитано на растягивание самого позвоночника. Для этого лежа на спине кладется стопа левой ноги на правое бедро. Колено левой ноги направляется наружу, а бедро тянется по направлению к себе. Потом нога меняется. Четвёртое упражнение укрепляет мышцы брюшины. Лежа на животе необходимо поднять руки перед собой в вытянутом положении. В таком положении необходимо пролежать 20 секунд. Последнее упражнение рассчитано на улучшение эластичности брюшных мышц. Ноги необходимо поднять из положения лежа до угла 90 градусов. Упражнение повторяется 10 раз.





