Люмбаго
Редактор HTML кодаПеренос строк
Почему люмбаго представляет опасность, что это за болезнь и как её лечить – актуальные вопросы для современного человека. Данная проблема может возникнуть неожиданно, резко ухудшив качество жизни пациента. Сильная нестерпимая боль способна продолжаться до двух недель, буквально приковывая человека к постели. В ряде случаев болевой синдром будет являться признаком серьёзной патологии.
Люмбаго – что это такое?
Люмбаго имеет характерные симптомы, главными из которых являются резкая приступообразная боль в пояснице и мышечный спазм. Патология чаще регистрируется у мужчин в возрасте от 30 до 40 лет. Она довольно быстро переходит в хроническую форму, становясь серьёзной проблемой для человека.
В международной классификации болезнь люмбаго встречается в двух вариантах:
- М54.4 – люмбаго с ишиасом (воспаление седалищного нерва);
- М54.5 – люмбаго БДУ (без дополнительных уточнений).
Также выделяют первичную и вторичную формы патологического состояния. В первом случае болевой синдром является результатом возрастных изменений в позвоночнике. Вторичное люмбаго с клинической точки зрения – это проявление других заболеваний.
Причины люмбаго
Чаще всего болевой синдром в пояснице возникает на фоне остеохондроза, грыжевых образований межпозвоночных дисков и спондилоартроза. Также он может быть следствием сильного перенапряжения связок и мышц спины. Примерно у 30% пациентов этиология люмбаго остаётся невыясненной, несмотря на проведение комплексной диагностики.
Выделяют следующие причины заболевания:
- неловкие резкие движения;
- травмы позвоночника;
- резкий подъём тяжести;
- длительное нахождение в неудобной позе;
- переохлаждение, особенно с предшествующим перегревом организма.
Кроме того, к появлению люмбаго причастны причины, приводящие к развитию в позвоночнике дегенеративно-дистрофических изменений и формированию межпозвоночных грыж. Большую роль играет неправильный малоподвижный образ жизни или, наоборот, чрезмерные нагрузки на позвоночник (профессиональный спорт, сферы деятельности, связанные с физическим трудом). Также этиологическими факторами являются: ожирение, нерациональный пищевой рацион с низким содержанием витаминов и микроэлементов, некоторые эндокринные и обменные нарушения в организме.
Повреждение межпозвоночного диска
Преимущественно люмбаго проявляется в начальной стадии дистрофического процесса в межпозвоночном диске. Последний теряет свою упругость и структуру. Его студенистое ядро деформируется, «расползаясь» в стороны или смещаясь в сторону, чаще всего назад или назад и в сторону.
Студенистое ядро при движениях и физическом напряжении еще больше смещается, оказывая давление на фиброзное кольцо диска, которое содержит чувствительные рецепторы. Раздражение периферических сенсорных нервных окончаний вызывает ответный импульс в структурах головного мозга, что проявляется болью, тоническим напряжением мышц поясницы и рефлекторными реакциями.
Смещение позвонков
Симптомы люмбаго могут быть вызваны спондилолистезом (соскальзывание отдельного позвонка относительно подлежащего). Чаще патология возникает после ДТП, неудачного падения, продолжительного нахождения в нефизиологичной позе или после резкого поднятия тяжестей.
Смещение тела позвонка за пределы нормальной оси позвоночника приводит к защемлению нервных стволов и появлению резкой боли. В большинстве случаев спондилолистез выявляется на уровне L5-S1, реже – L3-L4. По данным разных авторов, патология встречается у 2-6% населения.
Врожденные аномалии позвонков
Качественные и количественные дефекты поясничного отдела позвоночника часто проявляются болевым синдромом. При сакрализации (сращение крестца и пятого поясничного позвонка), люмбализации (отделение первого крестцового позвонка от крестца) или слиянии нескольких позвонков поясницы между собой может происходить сдавливание спинальных корешков. Компрессия нервных волокон вызывает сильную боль.
При изменении формы, незаращении тел и дужек позвонков, часто развиваются межпозвоночные грыжи и другие патологии позвоночного столба. В итоге, появляются болезненные ощущения разной выраженности, нарушения двигательной и чувствительной сферы.
Редкие причины люмбаго
Очень редко люмбаго возникает на фоне ревматических заболеваний, некоторых инфекционных болезней и опухолевых процессов. При этом может поражаться само фиброзное кольцо межпозвоночного диска или прилегающие к нему связки.
Новообразования могут сдавливать (доброкачественные опухоли) или прорастать (злокачественные опухоли) костные, хрящевые, мышечные и соединительнотканные структуры. Боль при этом носит выраженный хронический характер. Она может не прекращаться в течение нескольких месяцев и даже лет.
Клинические проявления
Для люмбаго характерны следующие симптомы:
- боль;
- мышечный спазм;
- нарушение подвижности в поясничной области.
Кроме того, могут наблюдаться другие проявления, характерные для заболевания, которое послужило причиной развития люмбаго.
В основном симптомы и последствия люмбаго связаны с болью. Она чаще бывает симметричной, реже – возникает с одной стороны. Болевой синдром появляется резко. Люди, которые испытали на себе приступ люмбаго, часто характеризуют его следующими образом – «словно кол в поясницу вбили».
Внезапная интенсивная, иногда нестерпимая боль заставляет человека застыть в одной позе. Любое движение провоцирует её усиление. Часто человек без посторонней помощи даже не может сдвинуться с места.
Болевой приступ способен локализоваться не только в поясничной области, но и распространяться на соседние анатомические области (подвздошная область, ягодицы, бёдра, нижняя часть грудной клетки) и внутренние органы. Боль ощущается внутри тела, она может быть пульсирующей или простреливающей, продолжающейся от нескольких минут до нескольких часов и даже суток.
Люмбаго может прекратиться внезапно, что иногда не связано с лечением – это явление пациенты описывают, как «что-то в спине встало на своё место». После приступа в течение нескольких дней (реже – недель) в поясничной области наблюдаются незначительные симптомы и относительно слабые болезненные ощущения. Они усиливаются при натуживании, кашле, чихании и смехе.
Повторные болевые приступы могут возникать при воздействии провоцирующих факторов или без явной причины. Если боли в пояснице постепенно усиливаются в течение нескольких недель, то говорят о хронизации процесса. Болезненные ощущения могут практически исчезать в покое и возобновляться при движениях. Хроническая рецидивирующая люмбалгия всегда говорит о наличии серьёзной патологии, поэтому она является показанием для комплексного обследования и лечения у невролога или остеопата, в зависимости от механизма ее развития.
Мышечный спазм
Часто перенапряжение мышечного каркаса поясницы приводит к появлению люмбаго. Боль, в свою очередь, провоцирует мышечный спазм. Иногда из-за скованности мышц больной падает, так как не может шевелить туловищем и ногами. Когда пациент стоит, его тело немного наклоняется вперёд.
Нарушение подвижности в пояснице
Во время болевого приступа пациент не может согнуться в пояснице (симптом доски). В постели человек принимает вынужденное положение тела. Чаще больной лежит на спине с притянутыми к животу ногами, либо на животе с подложенной под него подушкой. Чтобы сесть, пациент опирается на руки (симптом треножника) и делает это с большой осторожностью.
Диагностика люмбалгии
Болезнь люмбаго выявляется врачом после комплексного обследования пациента. Доктор проводит подробный опрос и осмотр с выявлением неврологической или вертебральной симптоматики. При пальпации поясничного отдела позвоночника определяется резкая болезненность и скованность мышц.
Для уточнения диагноза назначаются дополнительные методы диагностики:
- рентгенография, миелография (рентген с контрастом) или КТ позвоночного столба;
- МРТ поясничного отдела позвоночника;
- люмбальная пункция с изучением полученной спинномозговой жидкости;
- лабораторные анализы (ОАК, биохимия крови и т. д.).
По показаниям список обследований расширяют. При необходимости проводятся консультации узких специалистов (вертебролог, травматолог, онколог и другие).
При исключении опухолевых, инфекционных и других процессов, требующих преимущественно хирургического или медикаментозного лечения, наиболее информативно проведение остеопатического обследования. Такое исследование проводит врач-остеопат при помощи рук. Выявляются возможные причины нарушения кровоснабжения или движения в области поясницы, которые, в конечном итоге, могли привести к возникновению воспаления или ущемлению нервов и, в конце концов, к боли.
Лечение люмбаго
Врачебная тактика при люмбаго определяется с учётом выраженности болевого приступа, его этиологии и общего состояния пациента. Лечение люмбаго поясничного отдела всегда начинается с назначения постельного режима на несколько дней до прекращения интенсивных болей.
Больному рекомендуется спать на ортопедическом матрасе. Он не должен провисать, как гамак, в то же время быть достаточно мягким, чтобы огибать выступающие части тела. Чтобы расслабить мышцы и придать позвоночнику физиологическое положение, желательно принять положение лёжа на спине с несколько приподнятыми ногами (можно положить подушку или свёрнутое одеяло) или лежать на боку с согнутыми нижними конечностями в коленных и тазобедренных суставах. Дальнейшая активация пациента проводится постепенно, с использованием специального поясничного корсета.
Больному рекомендуется сбалансированное рациональное питание. Также требуется временное ограничение соли в рационе, чтобы устранить отёчность тканей.
Для каждого пациента врач составляет индивидуальный план терапевтических мероприятий. Лечение люмбаго поясничного отдела преследует две главные цели:
- убрать симптомы;
- устранить причины.
Для решения этих задач доктор может использовать консервативные и хирургические методы.
Стандартная схема лечения люмбаго
Так как ведущим проявлениям люмбаго является боль, лечение всегда начинается с адекватного обезболивания. Обязательно назначается медикаментозная терапия:
- анальгетики;
- нестероидные противовоспалительные средства;
- спазмолитики;
- анестетики;
- миорелаксанты;
- транквилизаторы.
Обезболивающие средства могут применяться локально в виде мазей и гелей, системно в форме таблеток, капсул или инъекций. В тяжёлых случаях проводят блокады. Также в зависимости от конкретного заболевания могут быть назначены дополнительные препараты (хондропротекторы, витаминно-минеральные комплексы, антибиотики и другие).
Помимо фармакотерапии, лечение люмбаго поясничного отдела включает в себя:
- остеопатические сеансы для устранения первопричины воспаления и боли в пояснице;
- применение специальных ортопедических изделий для поясницы;
- физиопроцедуры (ионофорез, ультразвуковые методики, УФ-облучение, иглорефлексотерапия, грязевые аппликации, магнитотерапия и т. д.);
- массаж;
- лечебную гимнастику.
В период ремиссии показано лечение на бальнеологических курортах.
Альтернативные методы лечения люмбаго
Некоторые пациенты при возникновении люмбаго проводят лечение самостоятельно в домашних условиях. Такой подход является неверным и опасным для здоровья. Чаще всего используются следующие народные рецепты и способы для устранения болевого приступа в пояснице:
- сухое тепло (шарфы и пояса из шерсти животных, прогревающие лампы и грелки);
- втирания вдоль позвоночника и согревающие компрессы со спиртовыми настойками лопуха, хрена, редьки, красного перца и прочими целебными растениями;
- массаж с эфирными маслами, продуктами пчеловодства и специальными средствами;
- употребление чайных напитков и отваров с лекарственными травами;
- компрессы с солью.
Самостоятельно проводить лечение в домашних условиях не рекомендуется. Даже самые безобидные методы могут усугубить течение заболевания. Любые действия всегда необходимо обсуждать с врачом.
Лечение люмбаго при беременности
Диагностика и лечение люмбаго у беременных женщин проводится под контролем врача-гинеколога. Многие медикаментозные обезболивающие препараты противопоказаны при вынашивании плода, поэтому их назначение выполняется по строгим показаниям.
Лечение люмбаго поясничного отдела у беременных предполагает преимущественное использование средств для местного применения (мази, пластыри, гели) и ортопедических изделий (специальные корсеты и бандажи для поясницы).
Методом выбора при беременности является остеопатия, доказавшая свою эффективность и безопасность для будущего ребёнка. Затем к ней добавляют массаж и лечебную физкультуру.
Реабилитационное лечение после люмбаго
После устранения болевого приступа в пояснице, пациенту рекомендуется выполнять следующие рекомендации:
- вести активный образ жизни;
- ежедневно делать зарядку;
- правильно питаться, чтобы организм получал все витамины и минералы;
- давать адекватные физические нагрузки для спины ;
- исключить травмы и любые провоцирующие факторы (переохлаждение, стресс, резкие движения в пояснице и т. д.);
- своевременно лечить очаги инфекции, болезни позвоночника и системные заболевания;
- сидеть на работе и во время отдыха в правильной позе, в т.ч. с сохранением естественного прогиба в пояснице – лордоза. Для этого следует учитывать правила эргономики, в частности, при выборе подходящей мебели;
- Регулярно планово посещать остеопата, оптимально – один раз в полгода, а в случае получения какой-либо травмы (не обязательно позвоночника) – при первой возможности. При беременности плановое посещение остеопата рекомендуется с частотой один раз в месяц.
Реабилитационное лечение люмбаго поясничного отдела всегда проводится с учётом основной патологии.
Что такое люмбаго с ишиасом
Люмбаго с ишиасом – это такое патологическое состояние, при котором боль в пояснице сочетается с воспалением или защемлением седалищного нерва. При этом болезненные ощущения локализуются не только в поясничной области, но и распространяются на крестец, в ягодицу, в бедренную зону и далее вниз по ноге.
Сочетание люмбаго и ишиаса чаще возникает из-за смещения межпозвоночных дисков. Оно также может сигнализировать о выраженных нарушениях в позвоночнике, обусловленных серьёзными заболеваниями (злокачественные опухоли, гнойные процессы и т. д.).
Чем отличаются люмбаго и люмбалгия?
Люмбаго, по сути, представляет собой один из вариантов люмбалгии, которая является общим термином для всех продолжительных болей в пояснично-крестцовой зоне. Она может иметь разные причины, связанные и несвязанные с заболеваниями позвоночника. Боль в пояснице может появляться при заболеваниях внутренних органов (почки, желчный пузырь, печень, матка, яичники и другие). Также её возникновению способствует нарушение иннервации и кровоснабжения позвоночного столба. Оно нередко сопровождает беременность.
Какие упражнения помогают вылечить люмбаго?
Лечение люмбаго поясничного отдела всегда включает в себя лечебную физкультуру. Она назначается после снятия острой боли. Комплекс упражнений подбирается врачом или инструктором ЛФК для каждого конкретного пациента с учётом его индивидуальных особенностей. Умеренные физические нагрузки оказывают комплексное воздействие:
- укрепляют мышечный каркас поясницы;
- удерживают позвонки в физиологическом положении;
- активизируют обменные процессы в костной, хрящевой, нервной и мышечной тканях;
- снимают мышечное напряжение;
- повышают эластичность связок и хрящей;
- запускают процессы естественной регенерации и восстановления;
- улучшают двигательную активность в пояснице;
- предупреждают появление межпозвоночных грыж и дегенеративных изменений в позвоночнике;
- снижают риск повторного возникновения люмбаго.
Комплекс упражнений подбирается индивидуально. При этом важно строго соблюдать технику, иначе они окажутся неэффективными. Подробно об упражнениях при люмбаго расскажет инструктор ЛФК.
Насколько эффективны нетрадиционные методы лечения люмбаго?
Лечение люмбаго поясничного отдела должно проходить только под контролем врача. Иногда нетрадиционные методы терапии способны давать положительный результат у некоторых людей в силу их индивидуальных особенностей. Однако рекомендовать их всем, без предварительного комплексного врачебного обследования и оценки общего состояния пациента, нельзя.
Для люмбаго характерны следующие симптомы:
- боль;
- мышечный спазм;
- нарушение подвижности в поясничной области.
Кроме того, могут наблюдаться другие проявления, характерные для заболевания, которое послужило причиной развития люмбаго.

Вам понравилась статья? Добавьте сайт в Закладки браузера
- Симкин Дмитрий Борисович
- Бикетова Александра Викторовна
- Валетчик Виолетта Игоревна
- Захарова Александра Вадимовна
- Мясоедов Илья Глебович
- Эйвазов Сардар Магомедович
- Люмбаго – что это такое?
- Причины люмбаго
- Повреждение межпозвоночного диска
- Смещение позвонков
- Врожденные аномалии позвонков
- Редкие причины люмбаго
- Клинические проявления
- Боль
- Мышечный спазм
- Нарушение подвижности в пояснице
- Диагностика люмбалгии
- Лечение люмбаго
- Стандартная схема лечения люмбаго
- Альтернативные методы лечения люмбаго
- Лечение люмбаго при беременности
- Реабилитационное лечение после люмбаго
- Что такое люмбаго с ишиасом
- Чем отличаются люмбаго и люмбалгия?
- Какие упражнения помогают вылечить люмбаго?
- Насколько эффективны нетрадиционные методы лечения люмбаго?
- Беременность и восстановление после родов
- Болезни дыхательной системы
- Детские болезни
- Женские заболевания
- Заболевания нервной системы
- Заболевания позвоночника
- Заболевания костей, суставов, мышц
- Лечение травм
- Об остеопатии
- Советы остеопата
- Об ортопедии
- Проблемы в период беременности
- Остеохондроз

Нравится статья?
Добавьте сайт в Закладки браузера
Лечение ишиалгии седалищного нерва
Много людей сталкивается с люмбаго, при этом они уверены, что с ними случился ишиас. Однако на деле ишиас – целый комплекс причин и факторов, являющихся основой болевого синдрома. Речь идет об ишиалгии, как заболевании, в результате которого страдает седа



Мягко, приятно, нас не боятся дети




Мягко, приятно, нас не боятся дети


У ишиалги имеются свои причины возникновения, симптоматика, диагностика и методики лечения.
Ишиалгия из-за своих проявляющихся болей бывает крайне мучительной. Больному не терпится избавиться от данного неприятного процесса. Поэтому многие прибегают к любым, в том числе и нетрадиционным методам лечения.
Причины заболевания
Что лежит в основе ишиалгии? Самым длинным и толстым нервом человеческого организма считается седалищный нерв лечение заболеваний которого зачастую затруднено. Этот нерв является частью области пояснично-крестцового сплетения. Его формируют 5 пар корешков нервных окончаний спинного мозга, ответвления от которых отходят в ягодицы и бедра.
Ишиалгию ошибочно считают самостоятельной болезнью, но на деле – это всего лишь синдром, который возникает из-за множества патологий. Синдром имеет способность возникать в следующих случаях:
- искривление позвоночника;
- болезнь Бехтерева;
- туберкулез позвоночника;
- состояние беременности;
- различные позвоночные опухоли и травмы;
- остеохондроз с грыжами.
Симптоматика
Главный из симптомов при заболевании – боль, поражающая области поясницы и ягодиц. Далее эта боль опускается на бедра, переходит в голень и уже после этого в тыльную область стопы. Если перед этим накануне наблюдаются поясничные прострелы, то это люмбаго. Подобная патология называется люмбоишиалгией. Бывают случаи, когда боль поражает сустав в коленях.
Второстепенные признаки заболевания:
- расстройства движений (начиная с хромоты, заканчивая обездвиживанием);
- недержание мочи и кала;
- низкая чувствительность пораженной области;
- постоянное напряжение мышц в области поясницы, таза и нижних конечностей;
- чувство покалывания и жжения.
Как диагностировать ишиалгию?
Если у вас появились описанная выше симптоматика, обращайтесь к врачу-неврологу. Не стоит лечиться самостоятельно. В целом диагноз можно поставить, исходя из:
- жалоб больного;
- симптомов неврологического характера;
- анализа крови и мочи;
- результатов компьютерной или магнитно-резонансной томографии;
- результатов рентгенограммы;
- внешнего облика пациента.
Методы лечения
Среди методов лечения можно выделить традиционное лечение как с использованием медицинских препаратов, так и без них, а также лечение средствами народной медицины.
При традиционном лечении важно действовать по следующей схеме:
- воздействие на воспаление;
- избавление пациента от боли;
- восстановление мышечного тонуса;
- увеличение объема движений.
При этом врач может применять в лечении медицинские препараты, процедуры физиотерапии, массажные процедуры, гимнастику. Помимо таблеток и уколов уместно применение мазей.
Из немедикаментозных методов широко распространены и действенны лечебная физическая культура, физиопроцедуры и массаж. Данные методы приводят к укреплению мышц, улучшению кровотока и процессов обмена веществ в организме. Особое внимание из физиотерапии стоит уделить следующим:
- фонофорезу;
- амплипульстерапии;
- диадинамотерапии;
- УВЧ.
Относительно ЛФК стоит заметить, что ею следует заниматься в положении лежа. Лишь это положение является максимально положительным и щадящим. Нужно начинать с минимальной нагрузки, постепенно увеличивая объем.
Массаж может быть как точечным, так и сегментным, до 30 минут каждый день.
Лечение медикаментами не допускается у больных туберкулезом, у беременных женщин, детей, а также у людей, страдающих опухолями и болезнями кожи.
Из народных методов лечения можно выбирать бесконечно. Но подмечены три наиболее действенных рецепта, спасающих больных ишиалгией.
- Один яичный белок смешать со скипидаром (15 мл). Данной смесью пропитать марлю и наложить как компресс на поясничную область, прикрыв бумагой. Обмотать все это шерстяным платком и ходить до возникновения болей. Снять компресс, удалив все с кожи. Повторять каждые 6 часов.
- Перетереть хрен с редькой, взяв каждого по 200 грамм. Перемешать с 15 мл столового уксуса, 1 ст. ложкой поваренной соли и 10 мл керосина. Настаивать в течение 10 суток. Накладывать в виде компресса на 60 минут. Повторять 2 раза за день.
- 30 грамм хозяйственного мыла растереть, перемешать с 1 ст. ложкой меда и одним яичным белком. Также использовать в виде компрессов на 2 часа по 1 разу каждый день.
Стоит помнить, что используя народные методы лечения, вы не избавитесь от причины болезни. Вам необходима помощь квалифицированного врача.
Упражнения при защемлении седалищного нерва –показания, методики и результативность
Защемление нерва (ишиас) – это процесс сдавливания нерва, вызывающий раздражение нервных волокон и иннервацию. Наиболее часто защемление нерва происходит в области крестцовых позвоночных дисков или в щели грушевидной мышцы.
Команда докторов Юсуповской больницы в своей медицинской практике используют только современные и актуальные методики лечения, а также проверенные препараты, эффективность которых не раз подтверждена европейскими исследованиями.
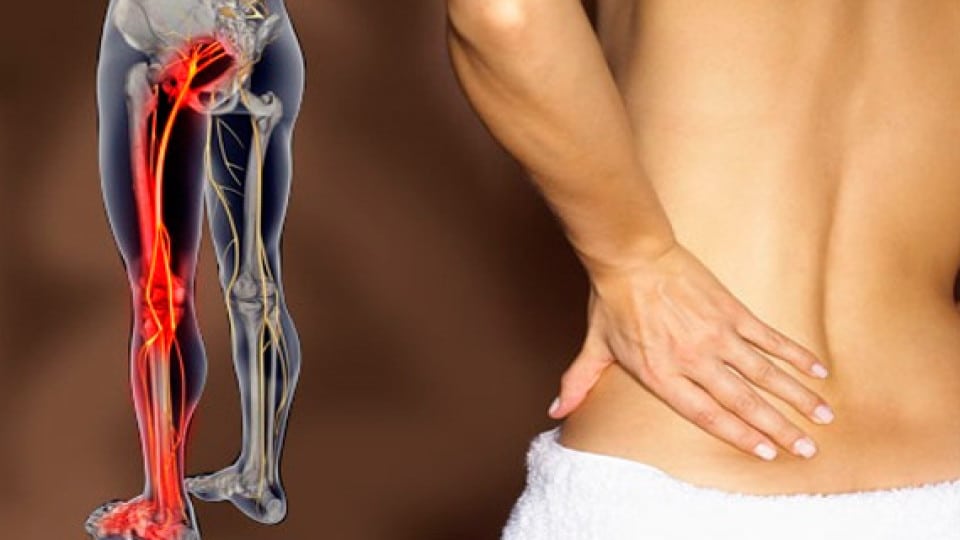
Причины защемления седалищного нерва
Ишиас вызывает сильный болевой синдром, причина которого может скрываться в наличии следующих патологий:
- остеохондроз;
- грыжа межпозвонкового диска поясничного отдела позвоночника – является наиболее распространенной причиной защемления седалищного нерва. Протрузия, переходя в стадию грыжи, начинает оказывать давление на нервный корешок в межпозвоночном отверстии, и в результате развивается болевой синдром;
- остеохондроз. Это серьезное заболевание, характеризующееся дегенеративными изменениями межпозвонковых дисков. Деформированные межпозвонковые диски в определенном положении способны сдавливать корешки седалищного нерва, вызывая болевые ощущения;
- стеноз спинномозгового канала поясничного отдела. Данная патология предусматривает сужения канала, где располагается спинной мозг. Как следствие сдавливания канала, а вместе с ним и нерва, развиваются побочные патологии, неврологические симптомы и болевые ощущения. Заболевание более характерно для людей возраста от 60 лет;
- спондилолистез. Смешение позвонков, вызванное клинически повышенной подвижностью позвоночника, может стать причиной ишиаса;
- синдром грушевидной мышцы. В данном случае компрессия нерва происходит на фоне чрезмерного давления или спазма грушевидной мышцы, находящейся в районе ягодиц над седалищным нервом;
- инфекционные заболевания органов малого таза;
- абсцесс в области седалищного нерва.
Внезапная боль любого характера в области позвоночника может свидетельствовать о развитии серьезных патологий. При дискомфортных болевых ощущениях в районе спины следует обратиться к грамотному специалисту, который сможет точно определить диагноз и назначить корректное лечение.
Лечение седалищного нерва медикаментами – гимнастика и массаж, медикаментозная терапия и физиотерапевтические мероприятия
Как правило, лечение защемленного седалищного нерва является комплексным. Основными терапевтическими практиками является лечебная гимнастика при защемлении седалищного нерва, точечный массаж при воспалении седалищного нерва и физиотерапевтические процедуры.
Медикаментозную терапию назначает исключительно врач, так как самолечение в данной ситуации может лишь усугубить проблему, а не устранить ее. В первую очередь назначаются нестероидные противовоспалительные и болеутоляющие препараты, которые могут вводиться как инъекционно, так и применяться перорально. С их помощью уменьшатся компрессия, отступает боль и снимается воспаление на самом нерве. Однако прием этих препаратов является лишь изначальной или ургентной стадией лечения, поскольку при длительном использовании они могут вызвать проблемы с функционированием печени, почек, снизить свертываемость крови, а также в некоторых случаях могут спровоцировать появление язвенной болезни желудка.
При очень сильных болях пациенту могут назначаться стероидные препараты, задачей которых является не только снять болевой синдром, но и убрать отек. Однако прием данных медикаментов также ограничен по времени вследствие большого количества побочных эффектов и противопоказаний. Дополнительно могут быть назначены препараты для улучшения кровотока или разогревающие мази, которые наносятся локально.
Физиотерапия при защемлении седалищного нерва способствует общему улучшению состояния пациента, нормализации микроциркуляции крови и снятия спазма или отека с воспаленной области. Как правило, физиопроцедуры проводятся после восстановления двигательной функции человека и при условии его свободного передвижения. Современное техническое оснащение Юсуповской больницы позволяет сделать любую физиотерапевтическую процедуры результативной и максимально комфортной для наших пациентов.
Основными физиотерапевтическими мероприятиями при лечении воспаления седалищного нерва являются:
- фонофорез и электрофорез с новокаином на седалищный нерв. Данный метод заслужил признание многих врачей благодаря как быстрому, так и накопительному эффекту. Электрофорез часто применяется с новокаином или другими лекарственными препаратами для скорейшего купирования боли и снятия отека;
- УВЧ-терапия. Данный метод заключается в воздействии на болевой очаг электромагнитным полем ультразвуковой частоты. Такая терапия обладает высоким противоспазмовым действием, что обеспечит снятие острого болевого синдрома с седалищного нерва;
- магнитотерапия. Эта физиотерапевтическая методика основывается на воздействии на воспаленную зону магнитными полями. Данный метод обладает сильным обезболивающим действием, усиливает оксигенизацию крови, также прекрасно справляется с отечностью;
- парафиновые аппликации. Эта методика заключается в длительном воздействии тепловой процедуры на очаг воспаления. Тепло способствует снижению отечности, уменьшению болевого синдрома, а также улучшает обменные процессы;
- кинезиотейпирование седалищного нерва. Этот метод является достаточно современным и широко применяется в медицине с целью восстановления поврежденных мышц, суставов, а также для восстановления кровотока в воспалённые области. Тейпы имеют вид пластырей, сделанных из хлопка, что позволяет носить их 24 часа в сутки от 3 до 6 дней;
- иглоукалывания. Данный метод нетрадиционной медицины применяется достаточно редко в случаях, если имеются определенные показания;
- точечный массаж. Точечный массаж седалищного нерва является древним и проверенным методом. Сутью данной методики является мануальное воздействие на определённые точки на теле человека, отвечающие за разные органы и системы в организме человека. Массаж при ишиасе седалищного нерва способствует устранению воспалительного процесса и улучшению кровотока и микроциркуляции в область отека;
- упражнения при воспалении седалищного нерва. Ежедневная зарядка при защемлении седалищного нерва показана только после обследования у врача. Усиленная, однако умеренная физическая нагрузка способствует скорейшему выздоровлению и возобновлению моторных функций. Существует специально разработанная гимнастика при защемлении седалищного нерва, которая направленна на проработку мышц ягодиц и ног. Данная гимнастика назначается врачом, так как является не профилактическим, а терапевтическим методом и может нанести вред при неуместном или неправильном занятии.
Упражнения для лечения седалищного нерва
Некоторые упражнения при защемлении седалищного нерва в ягодице могут выполняться самостоятельно после обследования в больнице. Гимнастика при воспалении седалищного нерва как правило направлена на растяжение спазмированных мышц. Людям со слабой физической подготовкой такая зарядка для седалищного нерва может легко даться не сразу, однако регулярные тренировки обязательно принесут желаемый результат. Зарядка для седалищного нерва за 6 минут поспособствует не только угасанию болевого синдрома, но и общему укреплению тонуса мышц.
Для лечения воспаления седалищного нерва выполняются следующие упражнения:
- лягте на пол, колени подожмите к груди. Пролежите в таком положении 30 секунд, после чего выпрямитесь и повторить снова 2 раза;
- сядьте на пол, ноги согните в коленях и сядьте на них. Положите лоб на пол, руки вытягивайте вперед как можно дальше. Не прекращая вытягивать руки, не смещайте корпус с исходного положения. Пробудьте в такой позе 30 секунд. Повторить 3 раза;
- станьте прямо, руки вытяните вверх, ноги расставьте на ширине плеч. Начните наклонять корпус в одну сторону с вытянутой рукой, ноги при этом остаются неподвижными. Повторите 10 раз в каждую сторону;
- лягте на спину, руки, согнутые в локтях, заведите за голову. Поднимите ноги перпендикулярно полу, чтобы образовался угол 90 градусов. Начните разводить обе ноги в разные стороны, не допуская болевых ощущений. Повторить 15-20 раз;
- лягте на пол, ноги согните в коленях, обняв их руками. Старайтесь максимально прижать колени к груди, сворачиваясь в клубок. Продержитесь в таком положении 15-20 секунд;
- исходное положение – лежа на спину, руки вытянуты вдоль тела. Начните попеременно прижимать к корпусу колени, обхватив их руками. Повторите 15-20 раз;
- станьте на четвереньки, запястья находятся под плечами. Начните аккуратно выгибать спину дугой, затем медленно выгибать ее вовнутрь. Проделайте эту манипуляцию 20 раз.
Некоторые упражнения при защемлении седалищного нерва при боли могут существенно помочь. Однако стоит помнить, что данная гимнастика против защемления седалищного нерва имеет своим противопоказания. Данная гимнастика при ишиасе седалищного нерва подлежит обсуждению с лечащим врачом Юсуповской больницы в случае наличия грыжи или опухоли позвоночника, а также острых воспалительных или инфекционных заболеваний.
Седалищный нерв – лечение массажем и ЛФК в Москве
Лечением пациентов с защемлением седалищного нерва занимаются специалисты центра реабилитации Юсуповской больницы в Москве.
Команда докторов Юсуповской больницы обеспечивает надежное и корректное проведение всех терапевтических мероприятий, направленных на восстановление после ущемления седалищного нерва, в том числе и лечебного массажа. В своей работе мы используем самые актуальные методики лечения, составляя план сообразно анамнезу и потребностям пациента. Записаться на прием к доктору можно, позвонив по телефону Юсуповской больницы, либо обратившись к врачу-координатору на нашем сайте.
Защемление седалищного нерва, симптомы и лечение

Одна из самых частых причин острой боли в спине и нижних конечностях – это защемление седалищного нерва. По разным источникам от 3 до 40% людей хотя бы раз в жизни сталкиваются с этой проблемой. Чтобы визит к врачу стал продуктивнее, рассмотрим симптомы и лечение защемления седалищного нерва. Когда пациенты имеют представление о болезни, её причинах и способах лечения, то более четко и последовательно излагают жалобы. Соответственно, у врача больше времени остается на осмотр и на конкретные уточняющие вопросы.
Что такое седалищный нерв?
Позвоночник человека состоит из 33-34 позвонков, которые условно сгруппированы в пять отделов: шейный, грудной, поясничный, крестцовый и копчиковый. Внутри позвоночного столба расположен спинной мозг – орган центральной нервной системы. Между каждыми двумя соседними позвонками по бокам есть отверстия. Через них проходят нервные корешки, которые связывают спинной мозг со всеми остальными нервами организма.
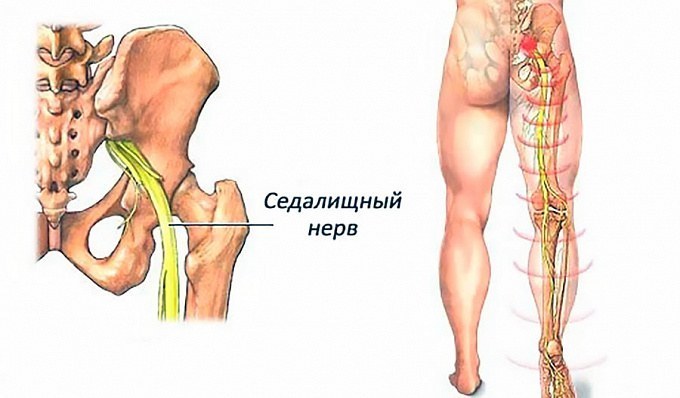 Рис.1 Изображение седалищного нерва
Рис.1 Изображение седалищного нерва
Седалищный нерв образуется из двух поясничных и трех крестцовых спинномозговых нервов (LIV, LV, SI -SIII). Это самый крупный нерв в теле человека: его толщина сопоставима с указательным пальцем. И самый длинный: ветви седалищного нерва иннервируют мышцы ягодичной области и ноги, начиная от бедра и заканчивая пальцами на стопе. Благодаря этому нервному пучку мы можем двигать ногой, чувствовать куда наступаем, ощущать боль, если ударились коленкой или натерли мозоль. То есть вся информация о состоянии кожи, мышц, костей и суставов ноги передается в мозг по веточкам седалищного нерва, и движения обеспечиваются ими же.
В зависимости от уровня поражения нерва жалобы пациента отличаются. Задача врача – выяснить, по какой причине развилось защемление, чтобы устранить её, а не просто облегчить симптомы.
Причины защемления и воспаления седалищного нерва
В переводе с греческого ишиас — это воспаление седалищного нерва. Не любое сдавление нерва сопровождается воспалением. Но для простоты понимания ишиас и защемление седалищного нерва условно считают равнозначными терминами.
Ишиас – это не болезнь, а синдром. То есть группа симптомов, за которыми скрываются разные патологии.
Основные причины ишиаса:
- Грыжа межпозвоночного диска.
Обнаруживается в 90% случаев защемления седалищного нерва. При этом обратное условие «есть грыжа, значит будет защемление» не верно. Грыжи бывают бессимптомными.
- Стеноз позвоночного канала, спондилоартроз.
Возрастные изменения костной ткани и связок. Отверстия между позвонками уменьшаются в диаметре из-за костных наростов, и нервным корешкам становится тесно, они сдавливаются.
- Опухоль. Сдавливает нерв своим объемом. Редкая, но опасная патология.
- Спазм грушевидной мышцы.
Седалищный нерв проходит внутри грушевидной мышцы, поэтому при её напряжении сдавливается.
- Повреждение нерва при внутримышечных инъекциях. Уколы можно делать только в верхний наружный квадрант ягодицы, потому что ниже в глубине мышц проходит седалищный нерв. Медицинские работники об этом знают, а дилетанты – не факт.
- Повреждение нерва при травмах, переломах в области тазобедренного сустава, при протезировании сустава.
- Инфекции (грипп, малярия и др.). Воспаление происходит за счет общего воздействия инфекционных токсинов.
- Беременность.
Увеличенная матка во втором-третьем триместре давит на тазовые мышцы, вызывая их спазм. Перераспределение центра тяжести и смещение поясничных позвонков предрасполагает к ущемлениям на уровне нервных корешков. В области малого таза нерв придавливает растущая голова плода. Все эти причины сочетаются при беременности. Боли в пояснице беспокоят от 40 до 80% беременных. Но по результатам осмотра, только 5% из них имеют ишиас.
Факторы риска ишиаса
Факторы риска не гарантируют болезнь, но повышают вероятность. Есть факторы риска, на которые мы повлиять не можем, например, пол и возраст. А есть те, которые можно изменить. Например, бросить курить или начать делать растяжки по утрам.
Факторы, повышающие риск ишиаса:
Симптомы ишиаса
Лечением болей в спине занимается врач-невролог. Но если ситуация срочная, а специалист занят, то врач общей практики или терапевт тоже может принять больного и назначить обследование.
Для постановки диагноза врач подробно выясняет жалобы, собирает анамнез и проводит осмотр. Все три пункта позволяют определить симптомы, т.е. характерные признаки болезни.
- Боль в спине, пояснице или ягодичной области. Пациенты описывают боль как острую, жгучую, стреляющую. Она возникает внезапно, распространяется в ногу ниже колена, вплоть до пальцев стопы. Поражение чаще всего одностороннее. Боль усиливается при долгом стоянии и смене положения тела, а также при чихании, кашле и смехе. Реже болевой синдром начинается постепенно с тянущих, ноющих болей, которые усиливаются при физической нагрузке.
- Нарушение подвижности в суставе: полностью разогнуть ногу невозможно, как будто её «заклинило». Бывает, что пациенты хромают.
- Онемение, покалывание, неприятные ощущения в виде мурашек, холода или жара.
- Изменение цвета кожи по сравнению со здоровой ногой. Может быть бледность или наоборот, покраснение.
- Повышение температуры тела и общее недомогание, если причина ишиаса – инфекционное заболевание.
- Симптом Ласега или симптом натяжения – специфичен для ишиаса. Больной лежит на спине, а врач поднимает вверх его разогнутую в колене ногу. У здорового человека нога поднимается на 900. При защемлении седалищного нерва угол меньше, т.к. боль не позволяет двигаться выше.
Если есть сомнения в диагнозе, необходима дополнительная инструментальная диагностика: магнитно-резонансная или компьютерная томография. 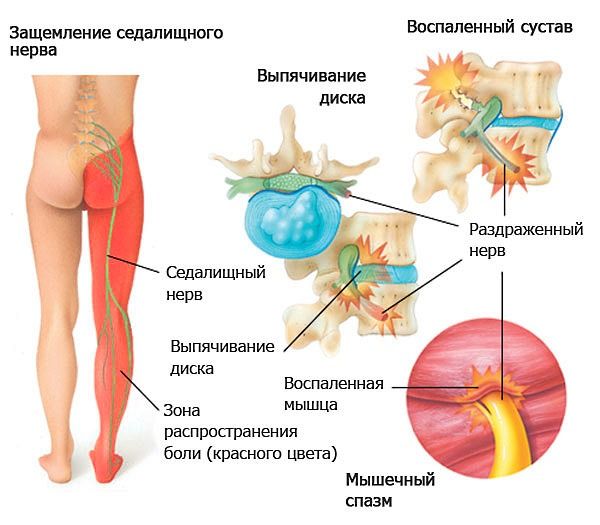 Рис.2 Как выглядит защемление седалищного нерва
Рис.2 Как выглядит защемление седалищного нерва
Что делать при защемлении седалищного нерва?
Если нерв ущемился внезапно и боль сильная, человек обратится за помощью как можно быстрее. Если же симптомы нарастают постепенно или болезненность не постоянная, то визит в клинику может долго откладываться на потом. При этом пациента всё равно волнует, как избавиться от боли в седалищном нерве в домашних условиях. Особенно, если ишиас возник у женщины во время беременности, когда способы лечения ограничены из-за потенциального риска для плода.
Самое простое, что можно сделать для облегчения боли – выбрать удобную позу. Здесь нет универсального решения. Каждый руководствуется личными ощущениями.
Как положение тела влияет на болевой синдром:
- Мышцы устают находиться в одной позе длительное время, и тогда возникает спазм. При спазме грушевидной мышцы защемляется седалищный нерв. Соответственно, то положение, которое стало причиной боли, надо сменить. Долго сидели – встаньте и пройдитесь, долго стояли – сядьте.
- Положение, выбранное для облегчения боли, тоже надо менять. Выберете два-три варианта, в которых боль минимальна, и чередуйте их.
- Если вы вынуждены долго стоять, переносите вес тела на одну, то на другую ногу. Так мышцы таза поочередно разгружаются. По возможности делайте шаги. В движении мышцы устают меньше.
- При долгой сидячей работе выбирайте моменты встать, пройтись, потянуться. Разминайтесь по пять минут через каждый час.
- Для облегчения боли в положении сидя выберете высокий стул, под спину положите подушку, чтобы спина была выпрямлена, а в коленях образовался прямой или тупой угол.
- Положение лежа и полулежа пациенты выбирают чаще всего. Используйте дополнительные подушки: под колени и поясницу, когда лежите на спине; между согнутых колен и под верхнюю руку, когда лежите на боку. Для таких случаев удобны «подушки для беременных». Они длинные, имеют форму буквы П или Г, то есть одновременно поддерживают поясницу, ноги и руки. При одностороннем ишиасе пациенты отмечают, что легче лежать на здоровом боку.
- Согревание и массаж совместно с расслабляющими позициями убирают напряжение мышц. В случае спазма грушевидной мышцы этого может быть достаточно для выздоровления.
Иногда защемление прекращается без медицинских вмешательств. Но если улучшение не наступает в течение одного-трех дней, без визита к врачу не обойтись. Чем быстрее будет проведено обследование, тем больше шансов на эффективное лечение.
Способы лечения защемления седалищного нерва
При лечении ишиаса врачи стараются начинать с консервативных методов, кроме случаев, когда операция – единственный способ. Обычно обострение ишиаса длится не больше шести недель. Если ожидаемого улучшения не наступило, то решают вопрос о хирургическом лечении.
1. Как вылечить защемление седалищного нерва консервативно:
- Использовать лекарства из группы нестероидных противовоспалительных средств (НПВС). Конкретный препарат, дозировку и продолжительность приема подбирает врач после осмотра. Согласно исследованиям, у лекарств в таблетках такая же эффективность, как в уколах.
- Лечебная физкультура (ЛФК) с использованием растяжек. Этот способ наиболее безопасен для беременных. Упражнения должны быть направлены на растяжение мышц, окружающих седалищный нерв, в первую очередь грушевидной мышцы. Можно заниматься самостоятельно после инструктажа врача ЛФК.
- Плавание. Также помогает мягко снять нагрузку и растянуть мышцы.
- Массаж и мануальная терапия. Расслабляет, помогает снять боль.
- Физиотерапия: магнитотерапия, лазер, электротерапия. Широко используется в России и странах СНГ. За рубежом методы признаны не эффективными.
- Эпидуральные инъекции кортикостероидов и местных анестетиков.
Используется при хроническом ишиасе, когда боль беспокоит больше месяца. Лекарственное вещество вводится в спинномозговой канал – пространство между спинным мозгом и внутренней поверхностью позвоночника. Кортикостероиды – это препараты, снимающие воспаление. Иногда их вводят вместе с местным анестетиком – лекарственным веществом, снижающим чувствительность. Введения анестетика как самостоятельное лечение называется блокадой.
Такие уколы делают 1 раз в месяц, лечебный эффект длительный.
2. Как устранить причину защемления хирургическим путем:
- Минимально-инвазивная операция. Малотравматичное вмешательство, в ходе которого устраняют факторы, непосредственно сдавливающие седалищный нерв. Например, рассекают межпозвоночные связки, сращивают соседние позвонки, удаляют межпозвоночные диски, заменяют их на искусственные. Уменьшить количество и площадь разрезов помогает использование эндоскопических инструментов.
- Лазерная хирургия. Также является малотравматичной операцией. Позволяет удалить костные шпоры, т.е. разрастания костей, из-за которых сужается позвоночный канал и межпозвоночные отверстия. Лазером полностью или частично удаляют межпозвоночные диски (нуклеопластика).
- Нейрохирургические операции с традиционным широким доступом. Через разрез на спине производится нужная операция: удаление и замена дисков (дискэктомия), рассечение связок, удаление остистых отростков и дужек позвонка (ламинэктомия), сращение позвонков (спондилодез).
Спондилоартроз позвоночника: причины, симптомы и эффективное лечение спондилоартроза в домашних условиях
Спондилоартроз позвоночника, шеи, поясницы– такие диагнозы сегодня не редкость. Это заболевание наблюдается у 85-90% пациентов пожилого возраста. У лиц молодого возраста спондилоартроз может начать развиваться уже после 25-30 лет
Спондилоартроз (артроз межпозвонковых (фасеточных) суставов, фасеточная артропатия) является одной из форм остеоартроза, при которой поражаются суставы позвоночника. Дистрофические изменения начинаются с хряща суставов, который истончается и теряет эластические свойства, распространяются на суставную сумку и околосуставные участки кости, в результате чего образуются костные шиповидные выросты.
Причины возникновения и развития спондилоартроза
Спондилоартрозможет быть вызван врожденными аномалиями позвоночника, травмами позвоночника и хроническими микротравмами. Также причиной спондилоартроза может быть нарушение осанки, нарушение обмена веществ (особенно в пожилом возрасте). Постоянные статические нагрузки, вызывающие перегрузки позвоночного столба (сидячая работа – например, за компьютером) могут вызвать спондилоартроз.
Еще одна причина спондилоартроза – это длительные физические нагрузки (профессиональный спорт, занятие тяжелой атлетикой и др.). Кроме того, причиной возникновения этого заболевания может быть плоскостопие (различного характера). При данном заболевании происходит нарушение походки и соответственно неправильное распределение нагрузки на позвоночник в вертикальном положении, что в свою очередь приводит к спондилоартрозу.

Виды и симптомы спондилоартроза позвоночника
Спондилоартроз проявляется болями в позвоночнике, ограничением подвижности в пораженных участках позвоночного столба. Можно выделить следующие виды этого заболевания:
- Спондилоартроз поясничного отдела (люмбоартроз). Наиболее распространенный вид спондилоартроза. Для поясничного спондилоартроза характерны хронически рецидивирующие ноющие боли в спине и в поясничной области, которые могут отдавать в ягодичную область, в область бедра. Боль может усиливаться при поворотах и наклонах назад. Как правило, боль при спондилоартрозе поясницы имеет локализованный характер, и в отличие от боли, вызванной грыжей диска, не отдает в ногу и не сопровождается онемением и слабостью. Чаще всего боли возникают после пребывания в однообразной позе (сидя, лежа), при переходе из состояния покоя к движению. Боли могут сопровождаться ощущением скованности в поясничном отделе позвоночника и проходят после разминочных движений в пояснице (фасеточный синдром).
- Шейный спондилоартроз (цервикоартроз). При шейном спондилоартрозе пациентов беспокоят боли в шее, которые могут отдавать в надплечье, межлопаточную область, в область лопатки, в верхнюю конечность, в затылочную область. Костно-хрящевые разрастания при шейном спондилоартрозе со стороны суставов также могут приводить к сужению межпозвонковых отверстий и раздражению шейных корешков спинного мозга (корешковый синдром). Кроме этого остеофиты (патологические наросты на поверхности костной ткани) могут вдаваться в канал позвоночной артерии и вызывать развитие синдрома позвоночной артерии.
- Спондилоартроз грудной (дорсартроз). Грудной спондилоартроз выявляется значительно реже, так как исследование в этом отделе позвоночника дугоотростчатых суставов затруднено, поскольку они прикрыты ребрами. Специалисты считают, что спондилоартроз в грудном отделе встречается не реже, чем в других отделах, особенно у пожилых людей, но редко достигает значительной степени выраженности. К тому же подвижность грудного отдела невелика, особенно в пожилом возрасте, поэтому вероятность травмирования сосудов и нервов в межпозвонковых отверстиях мала. Этим, вероятно, и объясняется тот факт, что выраженные неврологические расстройства в грудном отделе позвоночника при его дистрофическом поражении встречаются редко.
Что такое спондилоартроз и в чем его причины?
Рассказывает Е.Л. Шахраманова, к.м.н., врач консультативно-поликлинического отделения НИИ ревматологии
Лечение спондилоартроза
При лечении спондилоартроза назначаются:
- противовоспалительная терапия (НПВС) назначаются при выраженном болевом синдроме;
- миорелаксанты центрального действия – при выраженном мышечном спазме;
- хондропротекторы – препараты, способствующие замедлению дегенерации хрящевой ткани;
- иглорефлексотерапия;
- тракционная терапия (вытяжение позвоночника);
- щадящая лечебная гимнастика, в т.ч. посещение бассейна.
У лиц пожилого возраста при заболевании спондилоартрозом, а также при наличии противопоказаний для активных мероприятий по укреплению мышечного каркаса, широко используются физиотерапевтические процедуры.
Очень хорошие результаты при лечении спондилоартроза позвоночника показал лечебный пластырь НАНОПЛАСТ форте.
Спондилоартроз: лечение с помощью лечебного пластыря НАНОПЛАСТ форте

При лечении спондилоартроза лечебный пластырь НАНОПЛАСТ форте очень эффективен, он позволяет снять боль и воспаление, улучшить кровообращение в пораженном спондилоартрозом участке, позволяет снизить дозу обезболивающих и противовоспалительных средств.При терапевтическом лечении спондилоартроза применяются различные средства, такие как НПВС, анальгетики, гормоны. Все эти средства эффективны, но при длительном применении могут нанести вред организму. Поэтому очень важно минимизировать побочные эффекты и повысить эффективность лечения спондилоартроза. В этом может помочь препарат нового поколения – обезболивающий противовоспалительный лечебный пластырь НАНОПЛАСТ форте.
При спондилоартрозе лечебный пластырь НАНОПЛАСТ форте наносится на область пораженного сустава позвоночника, в зависимости от места локализации – поясница, шея или грудь. Для снятия острой симптоматики при спондилоартрозе применять от 3 до 5 дней. Продолжительность курсового лечения при спондилоартрозе – от 9 дней. Обычно рекомендуется использовать пластырь с утра на 12 часов, но возможно применять его и на ночь.
Высокая эффективность, уникальность состава, длительное (до 12 часов!) лечебное воздействие, удобство применения и доступная цена делают НАНОПЛАСТ форте средством выбора в лечении спондилоартроза.
Спондилез грудного отдела позвоночника
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний позвоночника. Читайте подробнее на странице Лечение позвоночника.
Опорно-двигательную функцию вертебрального столба обеспечивают позвонки, связки, мышцы, хрящи. Артроз грудного отдела позвоночника — поражение дугоотростчатых сочленений, локализованных между суставными отростками позвонков. Клинические проявления вариативны и чаще связаны с другими дегенеративно-дистрофическими заболеваниями — остеохондрозом, спондилезом. Диагностические мероприятия включают проведение рентгенографии, в осложненных случаях — компьютерной и магнитно-резонансной томографии.
Лечение спондилоартроза грудного отдела позвоночника подразумевает индивидуальный подход: консервативный или хирургический. В составе комплексной терапии восстановлению функций вертебрального столба способствуют немедикаментозные способы лечения: массаж, физиопроцедуры, комплекс лечебной гимнастики.
Рассказывает специалист ЦМРТ

Дата публикации: 18 Мая 2021 года
Дата проверки: 19 Мая 2021 года
Содержание статьи
Причины спондилоартроза грудного отдела позвоночника
Деструктивные изменения дугоотросчатых суставов позвонков могут быть первичными:
- посттравматическими, в том числе – ятрогенными
- связанными с перегрузками при тяжелом физическом труде, спортом
вторичными, возникающими на фоне заболеваний или аномалий развития суставных отростков, обменных нарушений, системных воспалительных процессов.
Перегрузка вертебрально-двигательного сегмента, неизбежная при снижении высоты вовлеченного диска и патологической подвижности структур, приводит к нарушению функций и дистрофии суставных отростков.
Спондилоартроз шейного и грудного отделов позвоночника проявляется субхондральным склерозом, некротизацией хрящевой ткани, неровностью суставных поверхностей, перерастяжением капсульно-связочного аппарата. Компенсаторно, для увеличения площади опоры, формируются костные разрастания на суставных отростках, что приводит к контрактурам. На продвинутой стадии диагностируют сужение позвоночного канала, сдавление нервно-сосудистых пучков, компрессию спинного мозга.
Симптомы спондилоартроза грудного отдела позвоночника
Первоначально пациента беспокоят тупые ноющие боли в спине, усиливающиеся после физической нагрузки. После сна присутствует ощущение скованности в грудном отделе позвоночного столба, при поворотах туловища регистрируют звуковые феномены — щелчки, хруст, крепитации. Длительный процесс приводит к атрофии мускулатуры в отделе. Постепенно усиливается степень выраженности болевого синдрома: пациент постоянно испытывает дискомфорт, возможно нарушение осанки по типу грудного кифоза.
Стадии развития спондилоартроза грудного отдела позвоночника
По стадиям, опираясь на данные компьютерной томографии, выделяют несколько этапов прогрессирования заболевания:
- Для первой типичны субхондральный остеосклероз, сужение или расширение межсутавной щели.
- Вторую характеризуют гиперплазия отростков, четкая визуализация расширенной внутрисуставной щели с утратой анатомической сопоставимости поверхностей сочленения, присутствие краевых костных разрастаний на увеличенных головках суставных отростков.
- При третьей стадии обнаруживают подвывих, кистозную дегенерацию костной ткани, выраженную неконгруэнтность, прогрессирование имеющихся изменений.
Как диагностировать
После оценки неврологического и ортопедического статуса и исключения/подтверждения вовлечения компрессии корешков шейных спинномозговых нервов при физикальном осмотре врач может назначить:
Рентгенографию отдела позвоночника или ее разновидности: обзорную, прицельную, функциональную, контрастную миелографию, дискографию. На снимках видна патология костной ткани — аномалии строения, состояние фасеточных сочленений, отложения кальция.
Компьютерная томография. Исследование более информативно, может быть выполнено с усилением, демонстрирует изменения костных структур на ранних стадиях.
Магнитно-резонансная томография. МРТ при спондилоартрозе назначают для получения представления о состоянии мягкотканных компонентов — хрящей, связок, сосудов, обнаружения сопутствующей патологии — межпозвонковой грыжи, спондилоартрита, опухолей, сосудистых мальформаций. МРТ показывает степень дегенерации дисков, нарушение циркуляции ликворной жидкости, диаметр позвоночного канала.
Спондилоартроз – симптомы и лечение
Что такое спондилоартроз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тихонов И. В., мануального терапевта со стажем в 13 лет.


Определение болезни. Причины заболевания
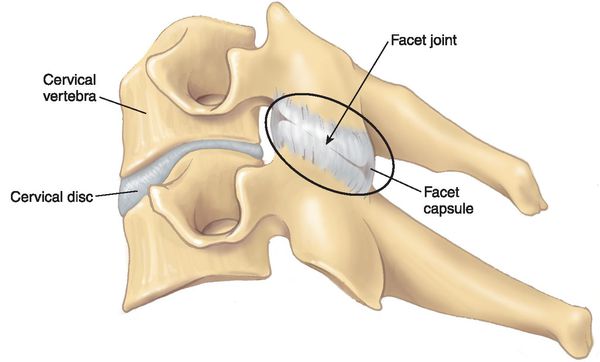
Спондилоартроз (spondylо — позвонок, arthrо — сустав, osis — заболевание) — приобретённое хроническое дистрофическое поражение фасеточных межпозвонковых суставов.
Краткое содержание статьи — в видео:
Одна из основных теорий развития заболевания — неспецифическое воспаление позвонковых структур, которое может развиваться в результате их старения или механического повреждения.
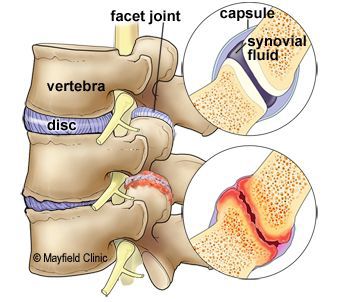
Как правило, возникновению спондилоартроза предшествует ряд причин:
- увеличенная масса тела;
- малоподвижный образ жизни;
- нарушенный обмен веществ в организме;
- чрезмерные физические нагрузки;
- нерациональный двигательный режим;
- врождённые/приобретённые искривления позвоночника.
Кроме того, формированию спондилоартроза могут способствовать системные заболевания:
- инфекционные (туберкулёз, вирусные инфекции);
- дисметаболические (сахарный диабет, ожирение);
- дистрофические (остеохондроз, остеоартроз);
- ревматические (системный ревматоидный артрит, болезнь Бехтерева);
- травматические (трещины, переломы тел позвонков и их отростков);
- редко токсические (воздействие на организм ядохимикатов и радиации).
Спондилоартрозом примерно в равной степени страдают мужчины и женщины преимущественно старше 45 лет. Будучи самостоятельным заболеванием, спондилоартроз может быть следствием таких болезней, как сколиотическая болезнь позвоночника, системное ревматоидное поражение суставов, инфекционные и онкологические заболевания позвоночника и его травматическое поражение. Также спондилоартроз является предшественником дальнейшего поражения межпозвонковых суставов — спондилёза (изнашивание структур позвоночника), грыжи межпозвонкового диска, спондилолистёза (соскальзывание позвонка) и других. [1] [7] [9]
Симптомы спондилоартроза
Одним из главных симптомов и основной причиной обращения за медицинской (или альтернативной) помощью при спондилоартрозе является боль — неприятное сенсорное и эмоциональное ощущение, которое связано с реальным или потенциальным повреждением структур организма (согласно определению Международной ассоциации по изучению боли).
В большинстве случаев болевое ощущение локализуется в повреждённом сегменте позвоночника. При начальной стадии заболевания оно может длиться несколько минут, а на последней стадии при отсутствии квалифицированного лечения бывает практически круглосуточным.
Боль часто вызывается движением в поражённом отделе позвоночника (шейном, грудном, пояснично-крестцовом). По этой причине возникает следующий симптом — ограничение амплитуды движений в позвоночнике. Подвижность в межпозвонковых суставах может также ограничиваться локальным повышенным напряжением мышц и фасций (оболочек), которое возникает в качестве защитного механизма, а также изменениями структуры поражённых межпозвонковых суставов при длительном течении заболевания.
По данным ряда современных медицинских исследований спондилоартроза, у пациентов с длительным течением заболевания (более трёх месяцев) и ежедневными болевыми эпизодами может происходить развитие астено-невротических нарушений (неврастении). Более 80% пациентов, страдающих от спондилоартроза более года, имеют тревожно-депрессивные состояния различной степени выраженности. Поэтому для составления наиболее действенной программы реабилитации необходимо подтверждение психо-неврологических симптомов.
Нередко пациенты со спондилоартрозом отмечают утреннюю напряжённость, скованность в повреждённом отделе позвоночника, которая довольно быстро уменьшается самостоятельно или после лёгкой разминки. [1] [7] [8] [9]
Патогенез спондилоартроза
Патогенез спондилоартроза во многом схож с механизмом развития артроза в периферических суставах опорно-двигательного аппарата.
В результате чрезмерной осевой нагрузки на структуры фасеточных суставов и гипермобильности (повышенной гибкости) возникает нарушение микроциркуляции и диффузии веществ в хрящевой ткани. Следующие за этим дегенерация суставного хряща и синовит приводят к подвывихам в суставах и растягиванию суставной капсулы.
Формирующееся неспецифическое воспаление является причиной ноцицептивных (физиологических) болевых ощущений в поражённых сегментах позвоночника. Последующая неадекватная нагрузка на межпозвонковые суставы и связки может вызывать раздражение менингеальных ветвей спинальных нервов — развивается нейропатический механизм боли.
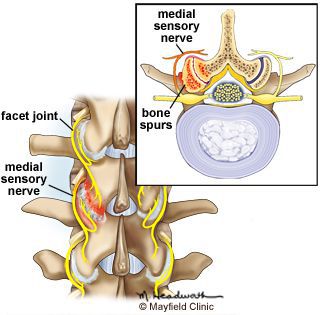
На последующих стадиях заболевания околосуставные зоны кости, подвергающиеся механической перегрузке, образуют костные наросты — остеофиты. Эта защитная реакция организма приводит к ограничению подвижности в межпозвонковых и ограничению нагрузки на фасеточные суставы.
Продолжающееся разрастание костных наростов в участках поражённых межпозвонковых суставов в завершающей стадии спондилоартроза приводит к анкилозу (неподвижности сустава) и постепенно развивающемуся стенозу позвоночного канала со сдавлением прилегающих сосудов, спинного мозга и его корешков. [1] [3] [4] [6] [7]
Классификация и стадии развития спондилоартроза
В зависимости от уровня локализации различают:
- шейный спондилоартроз;
- грудной спондилоартроз;
- пояснично-крестцовый спондилоартроз;
- полисегментарный спондилоартроз (при поражении нескольких отделов позвоночника).
Существуют различные виды течения спондилоартроза:
- унковертебральный — поражаются остистые отростки шейных позвонков (ункусы);
- дугоотростчатый — поражение локализуется в дугоотростчатых суставах грудного отдела позвоночника и местах соединения позвонков с рёбрами;
- деформирующий — изменение формы позвонков разрастающимися остеофитами;
- дегенеративный — разрушение межпозвонковых суставов и структуры межпозвонковых дисков;
- анкилозирующий — характерен для ревматического поражения позвоночника и периферических суставов при болезни Бехтерева;
- диспластический — значительное изменение формы строения межпозвонковых суставов.
Клинические стадии спондилоартроза:
- I стадия — болевые ощущения отсутствуют, происходит незначительное нарушение в паравертебральных связках, снижается эластичность диска;
- II стадия — поражаются фиброзные кольца межпозвонковых дисков, проявляется слабовыраженный болевой синдром, лёгкая скованность в мышцах, незначительное ограничение подвижности;
- III стадия — начинается рост остеофитов, появляется неспецифическое воспаление, поражаются связочный аппарат и костная поверхность межпозвонкового сустава;
- IV стадия — происходят значительные структурные изменения в суставах позвоночника, вплоть до анкилоза и спондилёза, нарушается сосудистая циркуляция и иннервация поражённого паравертебрального сегмента.
Осложнения спондилоартроза
При отсутствии своевременного и правильного лечения осложнения спондилоартроза могут быть представлены:
- хроническим болевым синдромом, значительно снижающим качество жизни пациента и приводящим к развитию психоэмоциональных нарушений (тревожность, депрессия);
- значительным ограничением, вплоть до отсутствия подвижности в поражённых сегментах позвоночника, и, как следствие, изменением стереотипа ходьбы, невозможностью длительного пребывания в положении сидя и стоя;
- нарушением невральных структур (спинномозговых корешков, спинного мозга) с развитием моторных, сенсорных и смешанных нарушений в зависимости от уровня повреждения;
- невозможностью выполнения привычных бытовых и профессиональных нагрузок, приводящей к ивалидизации.
Осложнения длительно текущего спондилоартроза шейного отдела позвоночника могут быть представлены также вестибулярными нарушениями — преимущественно вертиго (голокружением) и атаксией (расстройством координации движений). Они возникают вследствие механического сдавления позвоночной артерии в результате унковертебрального спондилоартроза.
При хроническом спондилоартрозе поясничного отдела позвоночника может развиваться нестабильность позвонков, которая способна привести к спондилолистезу с ирритацией (раздражением) или компрессией прилежащих спинномозговых корешков. Это, в свою очередь, может вызвать распространение болевого синдрома в нижние конечности. [3] [7] [9]
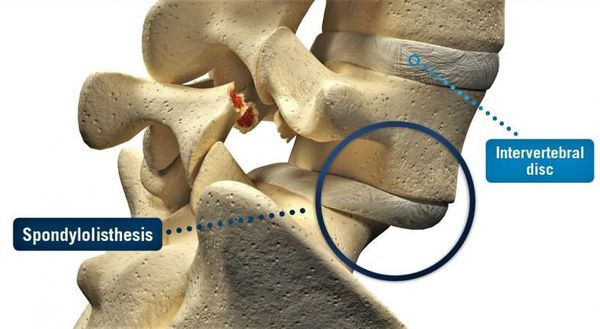
Диагностика спондилоартроза
Объективная диагностика осуществляется методами визуализации (рентгенографией, магнитно-резонансной и компьютерной томографией), которые подбираются индивидуально с акцентом на поражённый отдел позвоночника:
- при поражении шейного отдела с сосудистыми нарушениями проводится ультразвуковая диагностика сосудов шеи и магнитно-резонансная томография сосудов с контрастированием;
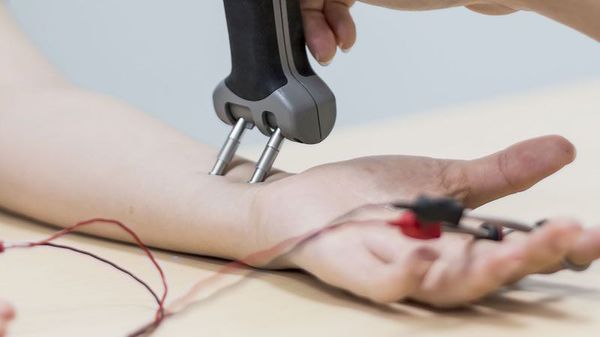
- при симптомах поражения невральных структур для выявления уровня и степени поражения назначается электромиография (стимуляционная или игольчатая).
Для определения выраженности воспалительного процесса исследуется общий анализ крови с оценкой факторов ревматического поражения (при подозрении на системность заболевания).
Неотъемлемой клинической диагностикой является сбор жалоб и анамнеза, проведение стандартного неврологического осмотра и мануального обследования позвоночника.
Симптомы спондилоартроза, как правило, слабо выражены или вообще отсутствуют на ранних стадиях заболевания и максимальны при выраженных структурных нарушениях. В зависимости от уровня поражения позвоночника могут появляться дополнительные симптомы, связанные с поражением прилегающих анатомических структур.
Так, при длительно текущем спондилоартрозе шейного отдела позвоночника пациент может жаловаться на появляющиеся сосудистые нарушения (головокружение, неустойчивая походка), связанные со сдавлением позвоночных артерий. Компрессия шейных корешков спинного мозга сопровождается иррадиирующей болью в область иннервируемого участка верхней конечности и возможных моторных, сенсорных и вегетативных нарушений.
Симптомы спондилоартроза в грудном отделе позвоночника беспокоят пациентов в меньшей степени ввиду ограниченной подвижности данных сегментов. Болевое ощущение иногда может распространяться вдоль рёберной дуги, имитируя боль в сердце, поджелудочной железе, печени или желчном пузыре.
В пояснично-крестцовом отделе позвоночника — наиболее распространенное место развития спондилоартроза — болевой синдром может локализоваться в области поясницы, ягодиц, верхней трети бёдер, а при повреждении спинномозговых корешков иррадиировать в нижнюю конечность. [1] [3] [7] [9]
Лечение спондилоартроза
Симптоматическое лечение спондилоартроза заключается в избавлении пациента от основного страдания — болевого синдрома. При ноцицептивной боли назначаются нестероидные противовоспалительные препараты (НПВП), которые также будут устранять имеющееся неспецифическое воспаление. Современные исследования подтверждают примерно равную эффективность селективных ЦОГ-2 НПВП при соразмерных дозировках и продолжительном применении. В связи с этим стоит отдать предпочтение менее гастро- и кардиотоксичным препаратам (Celecoxib, Meloxicam, Nimesulide).
При нейропатической боли используются антиконвульсанты (Gabapentin, Pregabalin), ингибиторы обратного захвата серотонина и норадреналина (Venlafaxine, Duloxetine), трициклические антидепрессанты (Amitriptyline, Imipramine) и анальгетики центрального действия — “миорелаксанты” (Baclofen, Tolperisone, Benzodiazepines). В случае лёгкого и умеренного ноцицептивного болевого синдрома при спондилоартрозе не стоит забывать об эффективности селективных ЦОГ-3 препаратов (Аcidum acetylsalicylicum, Acetaminophen). Устойчивый выраженный болевой синдром требует назначения опиоидных препаратов (Tramadol, Codeine).
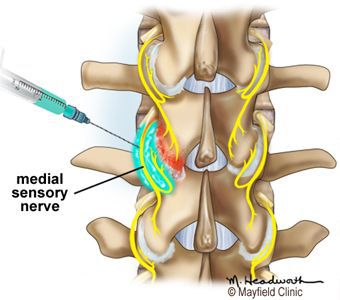
Эффективной является локальная инфильтрационная анестезия местными анестетиками (Novocaine, Lidocaine) в сочетании с глюкокортикостероидами (Betamethasone, Dexamethasone) болезненных мышечных уплотнений и триггерных точек паравертебральных мышц поражённого спондилоартрозом отдела позвоночника.
В доступной для изучения научной медицинской литературе нет данных об исследованиях применения хондропротекторов при спондилоартрозе. Поэтому целесообразность использования этой группы препаратов при данном заболевании сомнительна.
Немедикаментозное лечение при спондилоартрозе направлено на:
- снятие миофасциального спазма (мануальная терапия и чрескожная электронейростимуляция);
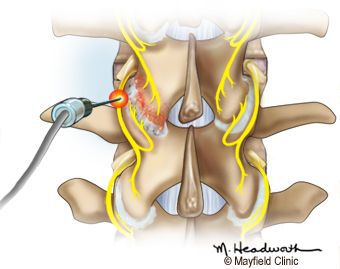
- поддержание и восстановление подвижности поражённых суставов (мануальная терапия и лечебная физкультура).
При сопутствующих тревожных и депрессивных расстройствах, развивающихся при длительно текущем болевом синдроме, эффективны психотерапевтические методики (индивидуальная и групповая когнитивно-поведенческая терапия).[reference:] [4] [5] [8] [9]
Прогноз. Профилактика
Прогноз заболевания зависит от его выявленной формы и стадии. На более ранних этапах поражения возможно значительное восстановление двигательных функций межпозвонковых суставов и купирование болевого синдрома. IV стадия считается необратимой, поэтому главной задачей в данном случае является остановка дальнейшего структурного разрушения и формирование приспособительных механизмов функционирования для поддержания трудоспособности и бытовой активности пациента.
Профилактика спондилоартроза, прежде всего, заключается в:
- проведении регулярного медицинского обследования позвоночника;
- поддержании физиологичной массы тела;
- рациональном профессиональном и бытовом двигательном режиме;
- устранении физических перегрузок (в том числе спортивных);
- регулярной физической активности (адекватных фитнес-программах с инструктором);
- своевременном квалифицированном лечении воспалительных заболеваний.
Питание при спондилоартрозе, равно как и при большинстве других заболеваний, должно быть сбалансированным, максимально натуральным. Поскольку большинство людей, страдающих спондилоартрозом, имеют лишнюю массу тела, пересмотр пищевых предпочтений должен быть направлен на менее калорийные продукты. В целом необходимо помнить о довольно простом правиле всех диетических программ по снижению массы тела: количество затраченной энергии должно быть больше количества потребляемой энергии.
Распространённая рекомендация многих специалистов “следить за осанкой” при данном заболевании безусловно имеет право на существование, однако практическая эффективность такой рекомендации зачастую сведена к нулю. Даже условно здоровый человек не способен в течение дня наблюдать за своим положением спины ввиду многочисленных профессиональных и бытовых отвлекающих причин. Тем более не сможет следить за осанкой пациент со спондилоартрозом, так как он стремится принять наиболее безболезненную позу.
Формирование наиболее физиологичной осанки происходит при регулярном выполнении лечебной физкультуры (фитнес-реабилитации) с квалифицированным инструктором в течение не менее шести месяцев. За этот период формируется наиболее адекватный паравертебральный мышечный тонус, позволяющий придать позвоночнику максимально физиологическое положение без контроля внимания.

Программы фитнес-реабилитации должны быть неотъемлемой частью лечения пациентов со спондилоартрозом. Под контролем лечащего врача подбирается индивидуальный комплекс лечебных упражнений с учётом стадии заболевания и общего состояния пациента. Раннее начало коррекции двигательных нарушений и обучение правильному двигательному стереотипу способствует более быстрому восстановлению трудоспособности. [1] [7] [9]


