Диагностика
При аритмогенной кардиомиопатии морфометрические параметры сердца не изменены. При эхокардиографии визуализируется умеренное расширение правого желудочка, дискинезия и локальное выпячивание верхушки или нижней стенки сердца. Методом МРТ выявляются структурные изменения миокарда: локальное истончение стенки миокарда, аневризмы.
- снижение физической активности
- соблюдение диеты с ограниченным потреблением животных жиров и соли
- исключение вредных окружающих факторов и привычек.
Миодистрофии
Строго говоря, кардиомиопатией данная разновидность не считается. Суть заключается в развитии слабости мускулатуры, постепенном ослаблении сократимости, уменьшении общей массы активных тканей вобще. Страдает, в том числе и сердце. Объективно патологический процесс проявляет себя разрастанием кардиальных структур.
В чем причины становления?
Болезнь имеет чисто генетическое происхождение. Представлена группой синдромов: Нунан, Фридрейха, Дюшенна. Наследуется от родителей. Проявляет себя активно с первых же месяцев жизни.
Клиническая картина усугубляется постепенно, по мере прогрессирования состояния:
- Боли в грудной клетке, дискомфорт в мышцах. Сопровождает человека с самого начала.
- Слабость мускулатуры. Проявляется в недостаточной развитости мимических структур, пациент не может нормально выражать эмоции, у него неподвижное лицо, речь невнятная по тем же причинам. Дети с синдромами генетического плана позже встают на ноги. Движения неуверенные, возможны частые падения.
- Снижение интеллекта. Проявляется с самого начала.
- Одышка. В состоянии покоя из-за нарушенного газообмена.
- Аритмии опасного вида. Мерцательный тип или экстрасистолия, когда аномальных сокращений слишком много в течение суток.
Примерно на 10-12 году жизни пациенты полностью утрачивают способность ходить. Размеры миокарда достигают значительных величин, диагностируются изменения посредством эхокардиографии.
Сократимость мышечного слоя падает, отсюда гипоксия, ишемия тканей. Возможен инфаркт. Смерть наступает в результате сердечной недостаточности в 25-30 лет максимум. Есть исключения из правил, но они малочисленны и не имеют клинического значения.
Лечение не представляется возможным, поскольку это генетические патологии. Они заложены в человека на фундаментальном уровне.
Есть шансы на замедление прогрессирования с помощью стероидных препаратов. Дополнительно назначается физкультура по утвержденному плану. Эффект частичный.
Есть шансы на замедление прогрессирования с помощью стероидных препаратов. Дополнительно назначается физкультура по утвержденному плану. Эффект частичный.
Клиника и симптомы
Клиническая картина определяется основной триадой:
 Симптомокомплекс ХСН;
Симптомокомплекс ХСН;- Наличие нарушений ритма и проводимости сердца;
- Тромбоэмболические осложнения.
У 70-85% пациентов с ДКМП первым проявлением выступает прогрессирующая ХСН.
Главные симптомы:
- одышка при физических нагрузках, со временем и в покое
- мучительные удушья ночью;
- отеки конечностей;
- сердцебиение;
- болезненные ощущения в правом подреберье, увеличение живота;
- перебои в работе сердца;
- вертиго;
- обмороки.
При ГКМП на первый план выступают:
- одышка;
- давящие боли за грудиной;
- обмороки.
Пациенты с РКМП предъявляют жалобы на:
- сердцебиение, перебои в работе сердца;
- отеки;
- боли в правом подреберье.
При аритмогенной правожелудочковой КМП на первый план выступают:
- приступы головокружения;
- частые обмороки;
- перебои в работе сердца.
- перкуторное расширение границ сердца в обе стороны;
- систолический шум на верхушке и под мечевидным отростком;
- тахикардия, мерцательная аритмия, экстрасистолия, ритм галопа;
- признаки левожелудочковой недостаточности — периферические отеки, асцит, набухание яремных вен, увеличение печени;
- признаки легочной гипертензии – акцент II тона над легочной артерией, влажные мелкопузырчатые хрипы в нижних отделах легких;
Причины и факторы риска кардиомиопатии
В большинстве случаев причина кардиомопатии не известна. Однако в некоторых случаях кардиомиопатия может быть спровоцирована следующими факторами:
Дилатационная кардиомиопатия:
- Генетика: считается, что около 20-30% случаев дилатационной кардиомиопатии протекают в семьях. Точные вовлеченные гены неизвестны;
- Вирусная инфекция сердечной мышцы (миокардит), вызванная вирусом Коксаки и проч.;
- Алкоголь и другие токсины, включая химиотерапевтический препарат Доксорубицин;
- Беременность;
- Другие заболевания: гемохроматоз, саркоидоз, системная красная волчанка (СКВ), системный склероз и мышечная дистрофия — все эти болезни связаны с дилатационной кардиомиопатией.
Гипертрофическая кардиомиопатия
Около 50% случаев являются семейными (т. е. наследственными). Тип наследования называется аутосомно-доминантным, что означает, что для того, чтобы ребенок получил расстройство, аномальный ген должен передаться только от одного из родителей.
Вовлеченные гены провоцирующие болезнь, связаны с сократительным механизмом сердца, поэтому при отклонении от нормы мышцы становятся толстыми и гиперактивными. ГКМП также может быть вызвана другими заболеваниями, такими как атаксия Фридрейха и синдром Нунана.
Рестриктивная кардиомиопатия
- Амилоидоз (и другие инфильтративные заболевания): это наиболее распространенная форма рестриктивной кардиомиопатии, когда аномальные белки накапливаются в сердечной мышце;
- Саркоидоз: это системное заболевание неизвестной причины, которое вызывает образование гранулем в различных тканях, включая сердечную мышцу;
- Радиационный фиброз;
- Эндомиокардиальный фиброз (заболевание, встречающееся в основном в Африке и тропических районах);
- Эндокардит Лоффлера (болезнь, вызывающая фиброз и утолщение сердечной мышцы).
В результате желудочковых аритмий пациенты подвержены риску внезапной смерти. Кроме того, сердечная недостаточность может прогрессировать и также стать опасной для жизни, поэтому требуется трансплантация сердца.
Характеристика
Мышечные клетки сердца заменяются жировой или фиброзной тканью, что приводит к желудочковой тахиаритмии. Встречается заболевание редко и изучено недостаточно, чтобы установить его первопричину. Но предполагается, что этиология связана с отягощенной наследственностью, воздействием вирусов, токсических веществ.
Кардиомиопатии нередко осложняются сердечной недостаточностью, нарушением проводимости и ритма сердца, окклюзий сосудов, внезапной сердечной смертью.
Симптомы
В зависимости от того какой из видов кардиомиопатии развивается у больного, проявление симптомы будет иметь некоторые особенности.
Дилатационная форма патологии сопровождается признаками:
- регулярное повышение значений артериального давления;
- больной испытывает упадок сил, сильно утомляется даже при незначительной физической активности;
- движения сопровождаются выраженной одышкой;
- кожные покровы становятся бледными;
- кончики пальцев рук приобретают синюшность;
- нижние конечности заметно отекают.
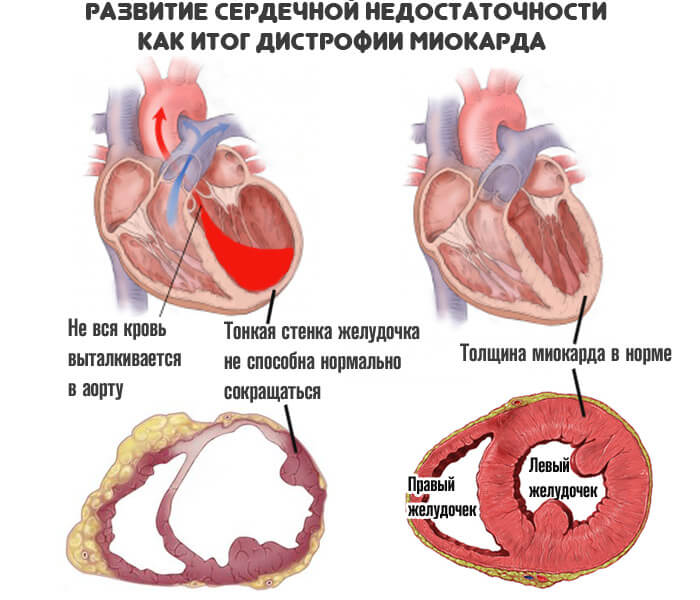
Такие симптомы возникают и сохраняются по причине нарастания сердечной недостаточности у больного – камеры органа расширяются, при этом утрачивается способность мышц сокращаться. Такое состояние становится смертельно опасным, требует регулярного лечения.
Развитие гипертрофической кардиомиопатии врач может заподозрить, если у пациента проявляются симптомы, связанные с постепенным прогрессированием сердечной недостаточности:
- нарушение сердечного ритма;
- устойчивая бледность кожи;
- человек отмечает, что у него возникает постоянная слабость;
- наблюдается одышка;
- наличие боли в груди;
- могут наблюдаться нарушения сознания.
Если больной будет игнорировать признаки, не пройдет диагностические исследования и не получит качественного лечения – велика вероятность его внезапной смерти.
Другая форма патологии – рестриктивная, сопровождается функциональными нарушениями:
- сопровождение любого физического действия выраженной одышкой;
- появление отеков.
Аритмогенная кардиомиопатия может быть заподозрена у пациента в случаях, если он испытывает нарушения сердечного ритма, часто это значительное учащение сердцебиения при увеличении физической нагрузки.
Комплексный подход предполагает проведение сразу нескольких исследований для выявления признаков кардиомиопатии сердца. Выбор конкретного метода зависит от наличия оборудования в клинике, наличия очереди для поведения диагностики, так как во многих случаях требуется оперативная информация для подтверждения диагноза для пациента.
Симптомы
Многие признаки этого заболевания похожи на симптомы вегето-сосудистой дистонии.
Причинами для беспокойства должны стать:
- частые головокружения;
- обморочные состояния, кратковременная потеря сознания;
- аритмия;
- сбои дыхания;
- болезненные ощущения за грудиной.
Ещё один повод насторожиться – если электрокардиограмма пациента показывает, что левый желудочек и левое предсердие увеличены. Кроме того, на миокарде просматриваются рубцы – образования, не обладающие способностью сокращаться.
Классификация кардиомиопатий
- атрофическая миотония;
- мышечная дистрофия Дюшенна;
- нейрофиброматоз.
Лечебные мероприятия
Лечение кардиомиопатии этого типа направлено, в первую очередь, на устранение истинной причины, которая спровоцировала прогрессирование недуга. Также специалисты проводят лечебные мероприятия, которые помогут предотвратить дальнейшее ухудшение состояния миокарда.
Симптомы ишемической кардиомиопатии:
3. Рестриктивная
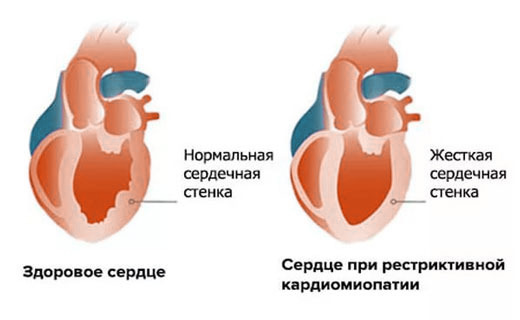
При данной разновидности рассматриваемого недуга миокард сохраняет свои размеры и толщину, однако его стенки утрачивают свою эластичность. Это приводит к неспособности полноценно перекачивать кровь.
Ученные выдвигают теорию о том, что данная форма кардиомиопатии является осложнением иных патологий, но не отдельным заболеванием.
Причиной потери эндокардом своей эластичности зачастую являются воспалительные процессы. Нередко рестриктивную кардиомиопатию связывают с гормональными сбоями, а также нарушением липидного обмена.
Данный недуг встречается крайне редко (1 случай из 5000). Однако в зону риска попадают молодые люди, которые активно занимаются спортом.
Чем опасна кардиомиопатия. Прогноз
 Кардиомиопатия представляет собой недоизученную патологию сердечной мышцы. Раньше можно было услышать и такое название – миокардиопатия (от сочетания слов: миокард и патология). Но эта вольная трактовка на сегодня не применяется, поскольку в МКБ-10 кардиомиопатия занимает два раздела – I 42 и I 43.
Кардиомиопатия представляет собой недоизученную патологию сердечной мышцы. Раньше можно было услышать и такое название – миокардиопатия (от сочетания слов: миокард и патология). Но эта вольная трактовка на сегодня не применяется, поскольку в МКБ-10 кардиомиопатия занимает два раздела – I 42 и I 43.
Логичней применять название кардиомиопатии, то есть во множественном числе, поскольку даже в МКБ-10 в двух разделах приведены полтора десятка разновидностей, которые различаются как по признакам, так и по причинам возникновения.
Заметим, что патология крайне неблагоприятна в прогнозе. Высока вероятность осложнений, которые могут привести к внезапной смерти.
Логичней применять название кардиомиопатии, то есть во множественном числе, поскольку даже в МКБ-10 в двух разделах приведены полтора десятка разновидностей, которые различаются как по признакам, так и по причинам возникновения.
Профилактика прогрессирования кардиомиопатии
Нельзя предотвратить только генетическую кардиомиопатию. Риск же прогрессирования остальных видов кардиомиопатии можно свести к минимуму, если грамотно составить профилактику.

- Откажитесь от курения и употребления алкоголя
- Не ешьте слишком жирные продукты и блюда
- Вовремя лечите заболевания, которые могут спровоцировать развитие той или иной кардиомиопатии
- Ведите активный образ жизни, больше двигайтесь, занимайтесь спортом, но не перетруждайте свой организм
- Не нервничайте по пустякам
- 2 раза в год проходите осмотры и обследования, особенно, если вам за 40
- Строго соблюдайте все назначения кардиолога
Первичная кардиомиопатия
Этот вид характеризуется ограниченным поражением миокарда при отсутствии признаков других патологий, обычно появляется неожиданно на фоне видимого здоровья человека.
У первичной кардиомиопатии причины могут быть следующими:
- Наследственность – генетические мутации, связанные с врожденным дефектом одного из белков, которые находятся в кардиомиоцитах и участвуют в процессе сокращения сердечной мышцы.
- Вирусные инфекции – установлена роль ряда вирусов, в частности Коксаки, цитомегаловируса, в патогенезе повреждений миокарда, это подтверждается обнаружением у пациентов характерных антител. Вирусы способны воздействовать на цепочки ДНК кардиомиоцитов, нарушая их работу. Эти инфекции не всегда распознаются, так как проявляются нетипичными для них признаками, зачастую единственной выявляемой проблемой является нарушение нормальной работы сердца.
- Аутоиммунный процесс – собственные антитела начинают атаковать клетки своего организма, а именно кардиомиоциты. Этот механизм может запускаться разными патологическими процессами, установить и контролировать которые чрезвычайно трудно. Кардиомиопатия при этом обычно быстро развивается с неблагоприятным прогнозом для пациента.
- Идиопатические склеротические изменения в сердечной мышце – происходит постепенное разрастание соединительнотканных волокон на месте функционально активных мышечных клеток без установленной причины (в отличие от вторичного фиброза после миокардитов или инфарктов). В результате сердечная мышца теряет способность к полноценным сокращениям.
Эта кардиомиопатия лечится симптоматически, поскольку выяснить причину патологии и устранить ее не удается.
На практике чаще всего используется классификация кардиомиопатий по клиническим признакам. Она основана на характере морфологических изменений в миокарде и симптомах болезни. Это разделение позволяет врачам проводить правильное лечение в соответствии с поставленным диагнозом, контролировать сердечную недостаточность, уменьшать риск ранних осложнений и определять прогноз для пациента. В зависимости от механизма развития выделяют три основных вида поражения миокарда.
Метаболическая
Данный вид сердечной патологии возникает на фоне серьезно нарушенных обменных процессов. При таком состоянии в сердце нарушается проводимость электроимпульсов. Как результат страдает миокард.
Этот вид сердечной патологии формируется на фоне ишемической болезни сердца, то есть недостаточного питания отделов сердца из-за стеноза артерий или их тромбирования. Из-за ИБС (ишемической болезни сердца) у пациента может случиться даже инфаркт миокарда.
Хирургическое вмешательство
Если медикаменты не оказали должного эффекта, а пациенту становиться все хуже, может применяться хирургическое лечение. При этом существуют такие методики:
- вживление кардиостимулятора (при нарушении сердечного ритма);
- имплантация дефибриллятора;
- пересадка донорского сердца.
Последняя процедура является очень сложной и опасной операцией. Она проводится, если другие методы не помогают и больной умирает.
- бета-адреноблокаторы (Атенолол, Бисопролол) способствуют улучшению сердечной работы, уменьшают его потребность в кислороде;
- антикоагулянты (уменьшают свертываемость крови) для профилактики развития тромбоза (Гепарин, Варфарин);
- препараты, снижающие артериальное давление (ингибиторы АПФ – Каптоприл и аналоги);
- антиоксиданты (Карведилол);
- мочегонные препараты (Фурасемид) для уменьшения отеков и снижения давления.

 Симптомокомплекс ХСН;
Симптомокомплекс ХСН;
