Почему хрустит челюсть при жевании
Согласно некоторым исследованиям, проведенным следи жителей России, далеко немногие относятся к этому симптому со всей серьезностью. Однако если поговорить с теми, у кого регулярно челюсть стучит при жевании, то вряд ли кто из них станет лестно отзываться о тех ощущениях, которые они испытывают. Мы склонны игнорировать некоторые факторы своего организма, если они до каких-то пор не вызывают у нас болевых симптомов. Но нужно ли дожидаться боли?
У вас хрустит челюсть или болит шея при повороте головы? Посмотрите видео
Мы на 1-ом канале с Еленой Малышевой, передача о болях в шеи
Если смотреть на вопрос глобально, то, наверное, каждый с уверенностью согласится с тем, что все процессы в человеческом организме должны протекать гармонично. Чем дольше существует и развивается медицина, тем больше мы понимаем, что все органы тесно взаимосвязаны между собой, и малейшее нарушение, даже не заметное для нас, может нанести серьезный вред здоровью. Когда у вас время от времени или постоянно челюсть щелкает когда открываешь рот, то это не просто вопрос дискомфорта или эстетики. Было бы мудро задуматься о возможных опасностях, связанных с тем что челюсть стучит при жевании и рассмотреть ситуацию с точки зрения анатомии и медицины.
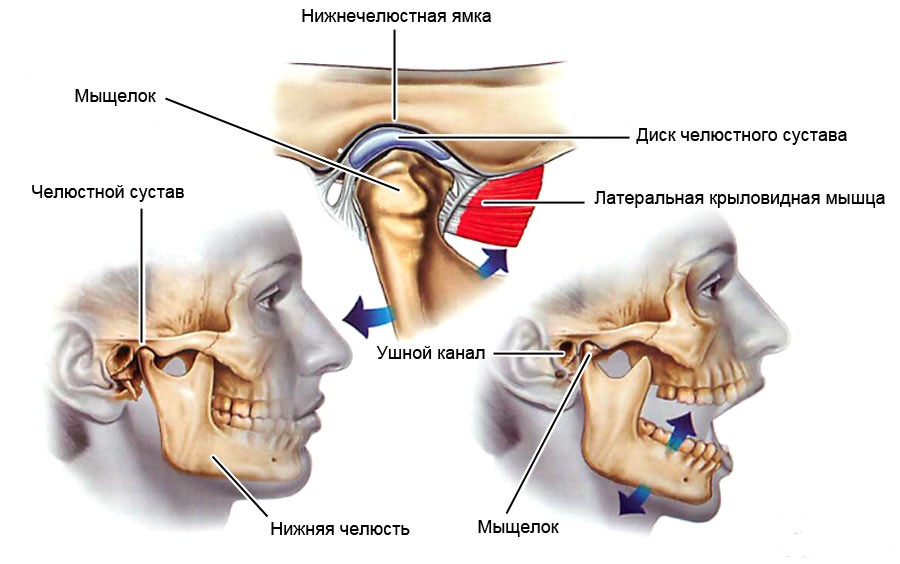
Когда нижняя челюсть двигается, то участвует височно нижнечелюстной сустав, лечение которого не всегда бывает быстрым. Он задействуется в исполнении многих функций: всякий раз, когда мы говорим, зеваем, выражаем свои эмоции – одним словом, при такого рода заболевании появляется хруст в ухе при движении челюстью. Однако наибольшая нагрузка возлагается на нижнюю челюсть тогда, когда мы едим, а именно – открываем рот и тщательно пережевываем пищу. Если сустав челюсти хрустит – стоит определиться с причиной, вызывающей хруст.
Ещё одно видео, в котором объясняется почему челюсть хрустит при жевании
Данная видео запись по большей части ориентирована на врачей-стоматологов так как снималась для них и содержит профессиональную терминологию. Хотя, так же будет полезна и вам, в нем затрагиваются проблемы связанные с височно-нижнечелюстным суставом и рассказывается почему хрустит челюсть когда открываешь рот, а также затрагивается проблема бруксизма.
Что делать если челюсть щелкает

Причин может быть несколько и чтобы разобраться, стоит обратить внимание на симптомы, которые сопутствуют таким проблемам. Один из вариантов того, почему хрустит челюсть, может быть затянувшийся или постоянный стресс, а также более серьезные расстройства нервной системы, например, невроз. Но как это взаимосвязано? У многих людей, подвергающихся стрессу, наблюдается скрежет зубов во время сна. Когда такое происходит, из-за нервного перенапряжения мышцы лица и шеи сильно спазмируются, вследствие чего нижняя челюсть начинает резко двигаться, вызывая сильное трение и звук, который мы называем скрипом. Все это не проходит бесследно для височно-нижнечелюстного сустава, ведь он может смещаться и деформироваться, из-за чего челюсть хрустит и болит.
Еще одна распространенная причина того, почему хрустит челюсть – неправильный прикус. Как правило, эта проблема тянется с детства и тут уж понятно, что основную ответственность в ее решении родители должны брать на себя. Но часто так случается, что мы узнаем о неправильном прикусе уже в достаточно взрослом возрасте, когда исправить ситуацию становится сложнее. Из-за того, что нижняя челюсть движется не под тем углом, происходит перекос и поэтому челюсть хрустит.
Кроме этого, разбираясь в причинах, не стоит исключать травмы, растяжения, нагрузки, связанные с профессией и вредные привычки (например, привычка неправильно держать мобильный телефон). Воспалительные процессы, связанные с развитием таких болезней, как артрит, артроз, ревматизм, эндокринные и обменные нарушения, а также некоторые инфекционные заболевания, которые могут давать осложнения на суставы, также способствуют тому, что сустав в челюсти щелкает.
Что делать если хрустит челюсть при жевании
Прочтение этой статьи наверняка убедило вас в том, что в таком вопросе очень сложно разобраться самому, без квалифицированной помощи опытного специалиста. Но к кому можно обраться с таким симптомом? Если челюсть хрустит при открывании то вам необходим врач-гнатолог.
Для того, чтобы поставить точный диагноз и определить почему щелкает при жевании челюсть, потребуется тщательное обследование. На самом деле, клиник, где есть специалисты, занимающиеся заболеваниями височно-нижнечелюстной сустава, не так много. Однако обратившись с вашей проблемой в клинику эстетической стоматологии «Эстетик Дент», вы всегда можете рассчитывать на квалифицированную помощь.
Что делать если хрустит челюсть? Первым делом нужно оставить самолечение в покое и обратиться в стоматологию за диагностикой и лечением. Ведь остановить заболевание на его начальной стадии значительно проще, и это должно быть важно для тех, кто бережет свое здоровье!
Что делать, если щелкает челюсть?
Регулярное щелканье челюсти – предвестник заболевания височно-нижнечелюстного сустава. Поначалу дискомфорт может быть редким и присутствовать только при активном жевании или широком открытии рта, поэтому не вызывает беспокойств. С развитием болезни челюсть начинает щелкать даже в спокойном состоянии, появляются болевые ощущения. На этой стадии для лечения могут потребоваться серьезные вмешательства. Именно поэтому важно обратиться к гнатологу как можно раньше: до появления осложнений и существенного снижения качества жизни.
Содержание

Богорад Светлана Михайловна
Опыт работы — 25 лет
Причины щелканья суставов челюсти
Хруст челюсти является следствием дисфункций ВНЧС. Проблема заключается в неправильном анатомическом соотношении структур сочленения. Особенностью нижнечелюстного сустава является то, что образующие его поверхности не соответствуют друг другу по форме, поэтому для компенсации разницы между ними располагается диск. При заболевании самого сустава или воздействии внешних факторов он может выталкиваться, и хрящи начинают контактировать друг с другом. Именно поэтому челюсть при открытии рта или жевании начинает щелкать.
Основными причинами, вызывающими щелканье челюсти являются:
- Повышение тонуса мышц. Проявляется, когда мышечные волокна сокращаются при жевании, особенно твердой пищи. В отдельных случаях происходит патологический спазм, вызванный воспалением, стрессом, перегрузкой.
- Травма. В результате приложения силы извне (удара справа или слева) происходит нарушение анатомии сустава: размозжение мениска, утрата целостности хряща, подвывих или вывих суставных головок.
- Кариес. Дефект зубов на одной из половин челюсти вызывает разницу в высоте прикуса, из-за чего нарушается взаимоотношение элементов сустава.
- Бруксизм – непроизвольный скрежет зубами, чаще в ночное время. По разным данным встречается вплоть до 10% взрослого населения. Вызван спазмом жевательной мускулатуры.
- Последствия стоматологического лечения. Неправильно установленные протезы, импланты и коронки являются причиной несовершенного прикуса. Это приводит к дисфункции нижнечелюстных суставов.
- Усталость сустава в результате длительного нахождения в одном положении. Например, когда открыт рот на приеме у стоматолога. Поэтому врач предлагает его прикрывать, когда это допустимо.
- Артрит – воспаление сустава, чаще бактериальной природы.
- Артроз – постепенное истончение и разрушение хрящевых поверхностей и диска в сочетании с компенсаторными разрастаниями.
Симптомы дисфункции ВНЧС
Помимо появления щелчков, у человека могут быть другие жалобы, на которые стоит обратить внимание. К консультации гнатолога стоит прибегнуть при следующих симптомах:
- ощущение спазма жевательной группы мышц;
- присутствие непривычных звуков при жевании или открытии рта, когда челюсть щелкает, хрустит, скрежещет;
- головная боль, особенно односторонняя, боль в ухе, челюсти;
- нарушение движения: заклинивание, когда невозможно открыть или закрыть рот, смещение в сторону;
- изменение прикуса;
- увеличение лимфатических узлов (реагируют со стороны воспаленного сустава).
Щелканье в области ВНЧС с любым из сопутствующих симптомов, а также при их нарастании, должно стать поводом для обращения к специалисту.
Характер щелчков и их виды
Щелчки могут быть разных видов в зависимости от причины их возникновения. Для более точной диагностики врачу важны следующие сведения:
- интенсивность щелчка: сильный (слышен на расстоянии от человека), средний (слышен преимущественно только пациентом), слабый (может быть незаметен).
- кратность: однократный или часто повторяющийся;
- ситуации, в которой возникают щелчки: при умеренном или широком открытии рта, в состоянии покоя, при жевании, разговоре, зевоте, смыкании зубных рядов.
Нарастание интенсивности, учащение щелканья и присоединение других симптомов (даже при малой нагрузке на сустав) говорит о развитии болезни.
Диагностика болезней височно-нижнечелюстного сустава
Поставить диагноз может только врач. Для того, чтобы определить не только само заболевание, но и его причину, желательно обращаться при первых жалобах. Симптомы, сопровождающие щелканье челюсти, могут быть специфическими, что помогает при диагностике. Помимо опроса врач делает осмотр, во время которого выявляются особенности прикуса и зубов: наличие кариеса, пломб, протезирования. Дополнительным методом диагностики является рентгеновское исследование. На снимках видны последствия травмы, воспаление и признаки артроза.
Осложнения болезней ВНЧС
Вовремя недиагностированные и невылеченные болезни нижнечелюстных суставов, сопровождающиеся щелканьем, могут привести к следующим осложнениям:
- необходимость оперативного лечения;
- сустав начинает постоянно болеть в результате необратимых дегенеративных изменений;
- расстройства нервной системы;
- анкилоз ВНЧС, из-за которого суставы челюсти могут не открываться, не позволяя жевать, говорить и осуществлять другие действия;
- изменение мимики;
- нарушение функции дыхательной и пищеварительной системы.
Для предотвращения осложнений важно вовремя обратить внимание на изменения со стороны работы нижней челюсти и на появления щелканья, болей и других симптомов. Своевременное лечение позволяет полностью восстановить функцию сустава.
Что делать если хрустит челюсть?
Содержание
- Причины хруста в челюсти
- Дисфункция ВНЧС (щелчки, зажимы, хруст)
- Что делать, если начала хрустеть челюсть?
- Хрустит челюсть: как лечить и к какому врачу обращаться
- Первичный приём у опытного ортодонта-гнатолога всего за 1 900 руб.

С какими проблемами работают наши ортодонты-гнатологи:
- хруст челюсти
- сложности открывания
- боли и дискомфорт
- щелчки при жевании
_________________
Но все по порядку.
Наверное каждый хотя бы раз в своей жизни сталкивался с таким не очень приятным ощущением, как хруст челюсти.
Он может возникать во время жевания, разговора, зевания, или же постоянно сопровождать человека даже при незначительных движениях челюстей.
Однако, не все задумываются, почему хрустит челюсть и либо попросту игнорируют такой симптом, либо начинают заниматься самолечением, тем самым только ухудшая ситуацию.
Причины хруста в челюсти
Причин, почему хрустит челюсть, есть множество — они могут быть как физиологическими, так и патологическими.
Итак, хруст челюсти может быть спровоцирован следующим:
- Физиологическая особенность.
- Детский и юный подростковый возраст, что характеризуется усиленным ростом костной ткани и не всегда достаточным образованием синовиальной жидкости. Синовиальная жидкость является своеобразной смазкой, которая уменьшает трение суставных поверхностей. Ее недостаточность и вызывает характерный хруст.
- Особенности профессии — нередко на хруст челюсти жалуются люди, работа которых предусматривает долговременные разговоры, пение.
- Такие стоматологические проблемы, как неправильный прикус, изношенные ортодонтические конструкции, неправильно поставленные пломбы, протезы, кариес.
- Бруксизм.
- Артрит, который может развиваться как первично, так и вследствие некоторых заболеваний (ангина, туберкулез, отит, гонорея и др.), ревматизм.
- Травмы челюсти.
- Спазм жевательных мышц.
Далее в статье мы расскажем, что делать, когда хрустит челюсть, нужно ли лечить хруст челюстных суставов, как его лечат и к какому врачу обращаться, если начала хрустеть челюсть.
Дисфункция ВНЧС (щелчки, зажимы, хруст)
Как диагностируется дисфункция ВНЧС?
Не получается открыть челюсть, блокирование ВНЧС
Что делать, если начала хрустеть челюсть?
 Первый вопрос, возникающий у людей, у которых начала хрустеть челюсть — что делать и нужно ли что-то делать вообще? Все зависит от того, как давно начала хрустеть челюсть, что стало причиной этого неприятного явления, сопровождается ли хруст другими симптомами, ограничивает ли он движения челюсти. Желательно не решать самостоятельно, что делать, если хрустит челюсть, а немедленно обратиться к врачу, так как самолечение может только усугубить ситуацию.
Первый вопрос, возникающий у людей, у которых начала хрустеть челюсть — что делать и нужно ли что-то делать вообще? Все зависит от того, как давно начала хрустеть челюсть, что стало причиной этого неприятного явления, сопровождается ли хруст другими симптомами, ограничивает ли он движения челюсти. Желательно не решать самостоятельно, что делать, если хрустит челюсть, а немедленно обратиться к врачу, так как самолечение может только усугубить ситуацию.
Тревожными симптомами, которые нередко возникают вместе с хрустом, являются боль, особенно иррадиирущая в ухо, виски, окологлазничную область, покраснение, отек в области челюстных суставов, шум в ушах.
У многих людей возникает вопрос, что делать, если хрустит челюсть, на догоспитальном этапе, в домашних условиях? Если хруст сопровождается болевыми ощущениями, или симптомами воспаления, можно принять обезболивающие и противовоспалительные препараты, смазать больное место анестетиком, или приложить лед.
Хрустит челюсть: как лечить и к какому врачу обращаться
Если хрустит челюсть, как лечить это неприятное явление можно сказать только после установления его причины. Один из главных вопросов, волнующих тех, у кого хрустит челюсть, — к какому врачу обратиться? Лечением данного симптома может заниматься стоматолог, ортодонт, челюстно-лицевой хирург.
Если хрустит челюсть, к какому врачу обратиться, будет зависеть также от причины возникновения хруста. Если его спровоцировала травма, необходимо сразу обращаться к челюстно-лицевому хирургу. Неправильный прикус, неправильно подобранные ортодонтические конструкции, или некачественное протезирование и пломбирование — частые причины, почему хрустит челюсть. Как лечить хруст челюсти в таком случае, знает стоматолог-ортопед, или ортодонт. Нередко лечением хруста челюсти занимается сразу несколько специалистов.
Если хрустит челюсть, лечение подбирается индивидуально в каждом отдельном случае. Практически всегда пациенту ставится мягкая суставная шина — она уменьшает нагрузку на суставы, расслабляет мышцы, предотвращает скрежет зубов. Кроме этого, если хрустит челюсть, лечение не обходится и без применения медикаментов. Зависимо от симптоматики и причинного заболевания, назначаются обезболивающие, противовоспалительные, седативные, гормональные, антибактериальные препараты. Нередко прибегают и к физиотерапевтическим процедурам, массажам, различным компрессам.
Лечение ВНЧС у наших опытных гнатологов, которые:
- умеют проводить точную диагностику и применять ее результаты на практике
- качественная диагностика более, чем по 50 параметрам
- знают, как лечить, чтобы первый результат был заметен уже через 7 дней
- могут доказать свой опыт на успешных результатах более 524 довольных пациентов с проблемами ВНЧС
- качественное лечение по ценам спального района Ясенево
Почему щелкает и хрустит челюсть при жевании

Полноценная жевательная и речевая способность отчасти обеспечивается нормальным развитием нижнечелюстного сустава. Именно он, за счет своей подвижности, позволяет тщательно дробить пищу и свободно общаться посредством речевой функции.
Но когда в его структуре запускается патологический процесс (перегрузка сустава, нарушение целостности суставной капсулы, инфекция и пр.), возникают нежелательные последствия – щелкает челюсть при жевании.
Содержание статьи:
Причины возникновения проблемы
В передней части черепа, с лицевых правой и левой стороны, располагаются два височно-нижнечелюстных сустава (ВНЧС). Жевательная, глотательная и речевая способность обеспечивается за счет мышечных структур и связок, которые окружают каждый сустав и соединяют подвижную челюсть с костным каркасом головы.
Образованный аппарат позволяет подвижной челюсти совершать движения в стороны, открывать и закрывать рот, выдвигаться вперед.
Синхронность работы двух суставов – признак правильной функциональности всего аппарата. Если же работа одного из суставов будет нарушена, второй также перестанет правильно выполнять свои функции.
Патологии ВНЧС – одна из самых распространенных проблем, с которой приходится сталкиваться ортодонтам в своей практике. Часто подобные сбои сопровождаются болезненными ощущениями, клацаньем, хрустом в челюсти или ее секундным заклиниванием.

При отсутствии боли человек с годами привыкает к нарушению и перестает обращать внимание на периодически возникающие звуки. А зря, ведь симптом может сигнализировать о начале развития серьезного заболевания.
Из причин дисфункции ВНЧС и появления хруста в челюсти стоит выделить следующее:
- Состояние сильного эмоционального и физического напряжения. В пугающей, раздражающей или угрожающей ситуации мышцы, окружающие сустав, могут спазматически сократиться, что неизбежно на мгновение смещает суставную головку.
- Вокальная деятельность, публичное исполнение стихов и других литературных произведений – наиболее частые причины щелканья челюсти в детском возрасте.
- Врачебные ошибки в стоматологии. Проблема может возникнуть из-за плохо отшлифованной пломбы, которая влияет на развитие прикуса или по причине установки неправильно подогнанного зубного протеза.
- Травма.
- Превышение норм интенсивности программы спортивных тренировок, что приводит к перенапряжению мышц.
- Длительное отсутствие жевательных зубов в боковых отделах.
- Ослабление тонуса жевательной мускулатуры.
- Ускоренное стачивание верхних слоев твердой ткани на всех зубах или в отдельных группах.
- Запущенные формы кариозного процесса.
- Аномалии прикуса.
Причинами развития неправильного прикуса и появления сопутствующего щелканья челюсти могут стать:
- Вредные детские привычки (сосание посторонних предметов, подпор щеки рукой во время сна и др.).
- Болезни ушей, горла и носа.
- Патологическое увеличение носоглоточной миндалины, приводящее к нарушению дыхания.
- Зубной скрежет.
- Заболевания тканей пародонта и другие.
В ряде случаев перечисленные выше причины сопровождаются другой сопроводительной симптоматикой:
- отек области проблемного сустава;
- боль в процессе пережевывания пищи;
- покраснение;
- затрудненное движение челюстью.
При появлении этих признаков нужно незамедлительно обратиться за врачебной помощью.
Классические симптомы дисфункции ВНЧС:
- боль в ушах, в области шеи, головы или жевательной мускулатуры;
- звон в ушах, заложенность, снижение слуха;
- чувство перенапряжения жевательных мышц после пробуждения;
- мигрень;
- щелканье челюсти или хруст в ней при открытии и закрытии рта;
- болезненные ощущения при жевании твердой пищи и широком открывании рта;
- частое заклинивание сустава;
- слабость в жевательной мускулатуре;
- неправильное смыкание челюстей;
- потеря фиксированной высоты прикуса.
При запущенных стадиях нарушений ВНЧС сложно определить первопричину их развития. Многие пациенты обращаются к врачу не после появления щелчков в челюсти, а при стойком состоянии болезненности.
Диагностические мероприятия
Поиск причин появления хруста в челюсти и щелчков врач начинает с опроса пациента и визуального осмотра. Ортодонт пальпирует нижнюю челюсть и нижнечелюстной сустав, определяет тип прикуса.
В ряде случаев назначается консультация невролога и исследование двигательной и чувствительной функций системы тройничного нерва.
Для точной диагностики используется ряд исследовательских мероприятий:
- биохимические анализы крови и мочи для определения наличия воспалительных процессов;
- ультразвуковое исследование;
- рентгенография;
- ЭМГ − функциональная диагностика состояния мышечной и нервной ткани, а также нервно-мышечной передачи;
- артоскопическая хирургическая процедура (малоинвазивное вмешательство с целью исследования различных суставных патологий и заболеваний);
- компьютерная томография;
- магнитно-резонансная томография.

Классификация патологии в зависимости от ее проявлений:
- Щелчок возникает с одной стороны челюсти. Клиническая картина указывает на дисфункцию нижней челюсти. Во врачебной практике чаще встречается односторонний дефект.
- Щелкает нижняя челюсть справа. Симптом сигнализирует о нарушении работы ВНЧС в зоне правых жевательных моляров.
- Звук возникает вблизи левого уха. Симптоматика указывает на вывих сустава или артроз. В запущенных случаях возможна частичная потеря слуха.
Если звук возникает редко и при этом не сопровождается дискомфортными ощущениями, такое явление может нести естественный и физиологический характер. Беспокоиться стоит, если нехарактерный звук повторяется часто и дополняется воспалением или болью.
 Чем опасно смещение средней линии зубов и как исправить дефект.
Чем опасно смещение средней линии зубов и как исправить дефект.
Заходите сюда, чтобы выяснить как исправляется кривая челюсть.
Методы лечения
Способ устранения проблем с ВНЧС напрямую зависит от причин развития патологии и особенностей ее течения. В комплексе с терапевтическими мероприятиями пациенту могут назначить прием противовоспалительных лекарственных средств, миорелаксантов, антистрессовых препаратов.
В ряде случаев для устранения проблемы прибегают к использованию фиксирующих ортопедических конструкций, таких как шины, пластинки, капы.
При серьезных проблемах в отделении челюстно-лицевой хирургии проводят операции на суставе. Сегодня медики применяют для хирургического лечения нарушений ВНЧС ряд методик.
Минимально инвазивная техника
Хирург вводит в структуру сустава специальный раствор, который будет способствовать выведению пораженных клеток твердой ткани.
Также действие препарата направлено на сглаживание хрящевой ткани и нормализацию производства синовиальной жидкости для быстрого восстановления сустава.
Суть процедуры − ликвидация воспаления и стимуляция продуцирования жидкости в суставе. Техника эффективна при слабо выраженных нарушениях.
Артроскопия челюсти
Артроскопия челюсти – минимально инвазивная манипуляция, осуществляемая в челюсно-лицевой хирургии в целях лечения поврежденных частей сустава.
Проводится с помощью тонкой трубки (артроскопа), которая вставляется в челюстную кость через небольшое отверстие в мягких тканях. К устройству фиксируется микроскопическая камера, которая передает на монитор изображение операционного поля крупным планом.
Инструментарий для проведения хирургических манипуляций вставляются через артроскоп. В процессе операции врач может сделать следующее:
- иссечь рубцы и утолщенную хрящевую ткань;
- «моделировать» форму челюстной кости;
- выполнить промывку сустава и его укрепление;
- ввести противовоспалительное средство в зону воспаления.
После такой операции обработанные ткани быстро восстанавливаются.

Операция открытого типа
Открытые операции на челюстной кости проводятся при серьезных травматических повреждениях, наличии опухоли и дегенеративных изменениях в структуре твердых тканей.
Из существующих способов открытия доступа к суставу наиболее эстетичным считается разрез по Рауэру. Хотя технически он сложен в выполнении. Длина разреза, проходящая по нижней части скуловой дуги немного не доходя до козелка уха, составляет около 3 см.
Такой же разрез выполняется от концевой части первого рассечения перпендикулярно вниз. В результате действий скальпелем получают лоскут мягкой ткани треугольной формы. Его отводят, отсекают от скуловой кости часть жевательной мускулатуры и открывают свободный доступ к суставу.
Процедура позволяет запустить регенеративные процессы.
Протезирование – замещение головки
Деформированный участок замещают только после проведения хирургической операции открытым способом. В процессе манипуляции головку пораженного сустава полностью заменяют.
Правильное распределение костных концевых частей обеспечивают закладкой мышечных и хрящевых элементов. К методике прибегают при запущенных патологиях и нарушениях.
Ретроаликулярная техника
Методика заключается в фиксации сустава специальными внутренними винтами. Разрез выполняется за ушной раковиной. Этот подход очень удобен в связи с хорошим осмотром необходимой области.
После операция сустав можно нагружать сразу, но незначительно.
Насколько эффективна лечебная гимнастика
После устранения причин развития заболевание врач назначает пациенту восстановительную гимнастику, а точнее комплекс упражнений, который поможет повысить функциональность жевательных мышц.
Суставная гимнастика выполняется после тепловой подготовки мышечных структур согревающим компрессом. Длительность манипуляции составляет не более 10 минут.
Хороших результатов можно достичь с помощью следующих упражнений:
- Выполните движения подвижной челюстью вперед и назад по 10 раз в каждом направлении.
- Переместите челюсть сначала вправо, а затем влево с разомкнутыми губами. Повторы не менее 10 раз.
- Прижмите подбородочную область рукой и постарайтесь с усилием поднять челюсть вверх. Длительность движения не менее 1 минуты.
- Попробуйте в течение 1 минуты выдвигать челюсть вперед, надавливая пальцами с двух сторон от подбородка.
Что можно предпринять в домашних условиях

Ликвидация симптоматики болезни в домашних условиях может лишь временно улучшить состояние пациента. Для своевременной диагностики желательно не медлить с визитом к врачу.
В тех ситуациях, когда щелчки, болезненность возникли неожиданно, снизить выраженность проявлений болезни и улучшить общее самочувствие можно с помощью народной медицины:
- Холод. Тканевую салфетку смачивают в холодной воде и прикладывают к болезненной области на 10 минут. Через час процедуру повторяют до наступления облегчения. Компресс эффективен при воспалительных процессах в суставе.
- Тепло. В емкость по типу бутылки наливают горячую воду. Тару оборачивают тканью во избежание ожогов и прикладывают к суставу. Процедура снижает напряжение мышц при артрозе.
- Лекарственные травы. Снять воспаление и снизить болезненные ощущения помогают отвары фенхеля, календулы, душицы или лопуха.
Для снижения жевательной нагрузки рекомендуется временно отказаться от твердых и грубых продуктов питания и отдать предпочтение мягкой пище. Широко раскрывать рот тоже крайне нежелательно.
Болезненность
Нередко компрессия в одном или двух суставах приводит к изменениям в структуре твердых тканей (артрит, артроз). Такое состояние всегда сопровождается болью.
Болезнь чаще возникает вследствие попадания инфекции, которая со временем может вызвать гнойное расплавление кости.
Артрит также может развиться по причине травматического повреждения нижней челюсти. При отсутствии лечения болезнь приводит к неподвижности сустава (анкилоз) после сращения костных, хрящевых и фиброзных структур. Состояние лечиться только хирургическим способом.
При катаральной и гнойной стадии первостепенная задача хирурга – обеспечение оттока экссудата. При этом часто применяется пращевидная повязка или ортодонтическая конструкция в виде пластины.
Дальнейшее лечение основано на приеме медикаментов, физиотерапии и лечебной физкультуре.
 В каких случаях показано расширение зубного ряда и какие используются аппараты.
В каких случаях показано расширение зубного ряда и какие используются аппараты.
В этой публикации поговорим об укорочении зубного ряда и используемых методах коррекции.
Профилактические меры
Главная превентивная мера в отношении развития заболеваний ВНЧС – это внимательное отношение к состоянию организма в целом.
Касательно предупреждения щелчков в челюсти специалисты рекомендуют следующее:
- пролечивать стоматологические заболевания на начальных этапах их развития;
- удаленные или разрушенные зубы сразу замещать искусственными аналогами;
- после получения травмы незамедлительно консультироваться с врачом;
- вовремя лечить болезни уха, горла, носа;
- не употреблять в пищу слишком жесткие и твердые продукты.
Перечисленные простые советы помогут сохранить здоровье челюстных суставов на всю жизнь.
В видео представлена дополнительная информация по теме статьи.
Отзывы
Хруст и щелчки в челюсти не проходят сами по себе. Врачебная помощь при таких проявлениях – необходимая мера. Самолечение только временно снижает дискомфорт и боль, еще больше усугубляя течение болезни.
Свои рекомендации и отзывы по поводу устранения щелчков в челюсти вы можете оставить в разделе «комментарии» под статьей. Возможно, именно ваш совет или терапевтический опыт поможет нашим читателям быстро и эффективно избавиться от проблемы.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Ишемический инфаркт – причины, последствия и лечение
 Определение
Определение
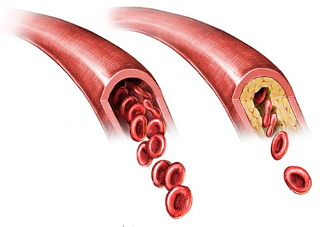
Инфаркт ишемический – вид сосудистого некроза, возникший из-за отсутствия притока артериальной крови. Ишемический инфаркт характеризуется наличием заметно отграниченного участка ткани бело-желтого цвета. Такой вид инфаркта, который еще называется «белым», происходит чаще всего в селезенке, головном мозге и почках. В тканях сердечной мышцы (миокарда) чаще встречается так называемый “белый инфаркт с геморрагическим венчиком” (участок некроза бело-желтого цвета очерчен зоной кровоизлияния).
Причины
Ишемический инфаркт сопряжен с закупоркой сосудов. Причины недуга кроются в уменьшении просвета сосудов, вследствие чего увеличивается вероятность их закупорки тромбом или эмболом, длительного спазма. В большинстве случаев предпосылкой к этому становится атеросклероз сосудов. Это хроническое заболевание поражает крупные артерии сердечно-сосудистой системы. Это объясняет, почему среди причин ишемического инфаркта мы видим типичные причины атеросклероза.
Факторы, которые влияют на вероятность возникновения инфаркта:
- Стресс и излишняя нервная нагрузка;
- Вредные привычки, особенно – курение;
- Неправильное питание и пассивный образ жизни;
Зная о наличии риска и заручившись рекомендациями врача о профилактике атеросклероза, есть шанс снизить вероятность образования закупорки артерии и некроза тканей.
Опасные последствия инфаркта
Инфаркт любого органа чрезвычайно опасен и требует незамедлительной госпитализации. Самым распространенным и опасным видом ишемического инфаркта считают инфаркт головного мозга – в рейтинге причин смертности он находится на втором месте после инфаркта миокарда или сердечного приступа. Вместе с тем, некроз тканей в результате отсутствия притока артериальной крови возникает и в таких органах, как кишечник, почки, селезенка и даже сетчатка глаза. В зависимости от того, насколько оперативно пациенту оказана помощь, зависит его жизнь и шансы на восстановление.
Симптомы
Любой инфаркт, в том числе ишемический, сопровождается острой болью и нарушениями работы пораженного органа. Симптомы при этом зависят от того, какой орган поражен.
Признаки инфаркта головного мозга – онемение в одной половине тела, потеря чувствительности, нарушения речи, головокружения, сильная головная боль.
Симптомы инфаркт миокарда – загрудинные боли, которые, в отличие от приступа стенокардии, длятся более 10 минут и не прекращаются в состоянии покоя. Подробнее о симптомах сердечного приступа читайте здесь.
Инфаркт почек проявляется резкими болями в пояснице, появлением крови в моче, повышением температуры тела.
Инфаркт селезенки бывает бессимптомным, а при значительном поражении органа проявляется тупыми болями слева в подреберье, тошнотой и рвотой, повышением температуры.
Лечение
Лечение любого – типа инфаркта проводится в условиях стационара под наблюдением врачей. Основная цель такого лечения – восстановление нормального кровоснабжения пораженных участков и предотвращение ишемии тканей. Для этого применяется медикаментозная терапия, хирургическое лечение или сочетание этих методов.
Сегодня при помощи эндоваскулярной хирургии эффективно лечат многие сосудистые заболевания. Почему люди предпочитают ;эндоваскулярные операции? По эффективности они не уступают традиционным открытым вмешательствам, а благодаря минимальной травматизации пациента, и вовсе превосходят их. Ангиопластика и стентирование сосудов – безболезненные способы восстановить кровоток и предотвратить развитие заболевания. Их выполняют для профилактики инфаркта, включая повторный инфаркт.
Последствия инфаркта непредсказуемыми: велика вероятность, что инфаркт приведет к летальному исходу или потере трудоспособности. Предотвратить это поможет профилактика сосудистых заболеваний, регулярные обследования и бережное отношение к здоровью.
Инфаркт: Симптомы, лечение, последствия и профилактика
Основная и самая распространенная причина возникновения инфаркта миокарда – это нарушение кровотока в коронарных артериях, которые снабжают сердечную мышцу кровью, а соответственно, кислородом. Чаще всего это нарушение возникает на фоне атеросклероза артерий, при котором происходит образование атеросклеротических бляшек на стенках сосудов. Эти бляшки сужают просвет коронарных артерий, а также могут способствовать разрушению стенок сосудов, что создает дополнительные условия для образования тромбов и стеноза артерий.
Факторы риска инфаркта миокарда
Выделяют ряд факторов, которые значительно повышают риск развития этого острого состояния:
- Атеросклероз. Нарушение липидного обмена, при котором происходит образование атеросклеротических бляшек на стенках сосудов – основной фактор риска в развитии инфаркта миокарда.
- Возраст. Риск развития заболевания повышается после 45–50 лет.
- Пол. По данным статистики, у женщин это острое состояние возникает в 1,5–2 раза чаще, чем у мужчин, особенно высок риск развития инфаркта миокарда у женщин в период менопаузы.
- Артериальная гипертония. Люди, страдающие гипертонической болезнью, имеют повышенный риск возникновения сердечно-сосудистых катастроф, поскольку при повышенном артериальном давлении повышается потребность миокарда в кислороде.
- Перенесенный ранее инфаркт миокарда, даже мелкоочаговый.
- Курение. Эта пагубная привычка приводит к нарушению в работе многих органов и систем нашего организма. При хронической никотиновой интоксикации происходит сужение коронарных артерий, что приводит к недостаточному снабжению миокарда кислородом. Причем речь идет не только об активном курении, но и пассивном.
- Ожирение и гиподинамия. При нарушении жирового обмена ускоряется развитие атеросклероза, артериальной гипертензии, повышается риск возникновения сахарного диабета. Недостаточная физическая активность также негативно сказывается на обмене веществ в организме, являясь одной из причин накопления избыточной массы тела.
- Сахарный диабет. Пациенты, страдающие сахарным диабетом, имеют высокий риск развития инфаркта миокарда, поскольку повышенный уровень глюкозы в крови оказывает пагубное действие на стенки сосудов и гемоглобин, ухудшая его транспортную функцию (перенос кислорода).
Это острое состояние имеет довольно специфичные симптомы, причем они обычно настолько выражены, что не могут остаться незамеченными. Тем не менее следует помнить, что встречаются и атипичные формы этого заболевания.
В подавляющем большинстве случаев у больных возникает типичная болевая форма инфаркта миокарда, благодаря чему у врача есть возможность правильно диагностировать заболевание и немедленно начать его лечение.
Основной симптом заболевания – это сильная боль. Боль, возникающая при инфаркте миокарда, локализуется за грудиной, она жгучая, кинжальная, некоторые больные характеризуют ее как «раздирающую». Боль может отдавать в левую руку, нижнюю челюсть, межлопаточную область. Возникновению этого симптома не всегда предшествует физическая нагрузка, нередко болевой синдром возникает в состоянии покоя или в ночное время. Описанные характеристики болевого синдрома схожи с таковыми при приступе стенокардии, тем не менее у них есть четкие различия.
В отличие от приступа стенокардии, болевой синдром при инфаркте миокарда сохраняется более 30 минут и не купируется в покое или повторным приемом нитроглицерина. Следует отметить, что даже в тех случаях, когда болевой приступ длится более 15 минут, а принимаемые меры неэффективны, необходимо немедленно вызвать бригаду скорой медицинской помощи.
Атипичные формы инфаркта миокарда
Инфаркт миокарда, протекающий в атипичной форме, может вызвать затруднения у врача при постановке диагноза.
Гастритический вариант. Болевой синдром, возникающий при этой форме заболевания, напоминает боль при обострении гастрита и локализуется в надчревной области. При осмотре может наблюдаться напряжение мышц передней брюшной стенки. Обычно такая форма инфаркта миокарда возникает при поражении нижних отделов левого желудочка, которые прилегают к диафрагме.
Астматический вариант. Напоминает тяжелый приступ бронхиальной астмы. У больного возникает удушье, кашель с пенистой мокротой (но может быть и сухим), при этом типичный болевой синдром отсутствует или выражен слабо. В тяжелых случаях может развиться отек легких. При осмотре может выявляться нарушение сердечного ритма, снижение артериального давления, хрипы в легких. Чаще всего астматическая форма заболевания возникает при повторных инфарктах миокарда, а также на фоне тяжелого кардиосклероза.
Аритмический вариант. Эта форма инфаркта миокарда проявляется в виде различных аритмий (экстрасистолия, мерцательная аритмия или пароксизмальная тахикардия) или атриовентрикулярных блокад различной степени. Из-за нарушения сердечного ритма может маскироваться картина инфаркта миокарда на электрокардиограмме.
Церебральный вариант. Характеризуется нарушением кровообращения в сосудах головного мозга. Больные могут жаловаться на головокружение, головную боль, тошноту и рвоту, слабость в конечностях, сознание может быть спутанным.
Безболевой вариант (стертая форма). Эта форма инфаркта миокарда вызывает наибольшие трудности в диагностике. Болевой синдром может полностью отсутствовать, пациенты жалуются на неопределенный дискомфорт в грудной клетке, повышенное потоотделение. Чаще всего такая стертая форма заболевания развивается у больных сахарным диабетом и протекает очень тяжело.
Иногда в клинической картине инфаркта миокарда могут присутствовать симптомы разных вариантов заболевания, прогноз в таких случаях, к сожалению, неблагоприятный.
Лечение инфаркта миокарда При появлении сильной жгучей боли в сердце больному следует принять получидячее положение и рассосать под языком таблетку нитроглицерина.
У больного можно заподозрить инфаркт миокарда, если:
- жгучая сильная боль за грудиной продолжается более 5–10 минут;
- интенсивность болевого синдрома не уменьшается в покое, с течением времени и после приема нитроглицерина, даже повторного;
- болевой синдром сопровождается появлением резкой слабости, тошноты, рвоты, головной боли и головокружением.
При подозрении на инфаркт миокарда необходимо немедленно вызвать бригаду скорой помощи и начать оказывать помощь больному. Чем раньше больному будет оказана первая помощь, тем благоприятнее прогноз.
Необходимо снизить нагрузку на сердце, для этого больного нужно уложить с приподнятым изголовьем. Нужно обеспечить приток свежего воздуха и постараться успокоить пациента, можно дать успокоительные препараты,
Следует дать больному под язык (можно предварительно измельчить) таблетку нитроглицерина и разжевать одну таблетку аспирина.
Если под рукой есть препараты из группы бета-блокаторов (Атенолол, Метапролол), то необходимо дать больному разжевать 1 таблетку. Если больной постоянно принимает эти лекарственные средства, то нужно принять внеочередную дозу лекарства.
Дополнительно пациент может принять таблетку панангина или 60 капель корвалола.
При подозрении на остановку сердца (потеря сознания, остановка дыхания, отсутствие пульса и реакции на внешние раздражители) необходимо немедленно начинать реанимационные мероприятия (непрямой массаж сердца и искусственное дыхание). Если больной не приходит в сознание, то продолжать их нужно до приезда врачей.
Квалифицированная помощь при инфаркте миокарда на догоспитальном этапе
Основная задача в лечении пациентов с инфарктом миокарда – это как можно более быстрое возобновление и поддержание кровообращения в пораженном участке миокарда. Здоровье и жизнь больных во многом зависит от оказания помощи на догоспитальном этапе.
Одна из важнейших задач, которая стоит перед врачами скорой медицинской помощи, – купирование болевого приступа, поскольку в результате активации симпатоадреналовой системы увеличивается нагрузка на сердце и потребность миокарда в кислороде, что еще больше усугубляет ишемию пораженного участка сердечной мышцы. Нередко врачам для купирования загрудинной боли приходится применять наркотические анальгетики, на догоспитальном этапе чаще всего используется морфин. Если обезболивающий эффект от применения наркотических анальгетиков недостаточен, возможно внутривенное введение нитропрепаратов или бета-адреноблокаторов.
Восстановление коронарного кровотока – не менее важная задача для врачей при лечении пациента с инфарктом миокарда. При отсутствии противопоказаний врач может начать проводить тромболизис в машине скорой помощи. Эта процедура показана не всем больным с инфарктом миокарда, показания к ней определяет врач, исходя из результатов электрокардиограммы. Эффективность тромболизиса напрямую зависит от сроков его начала, при введении тромболитических препаратов в первые часы после начала сердечно-сосудистой катастрофы вероятность восстановления кровотока в миокарде достаточно высока.
Решение о проведении тромболизиса на этапе транспортировки в стационар зависит от временного фактора. Введение препаратов начинает врач бригады скорой медицинской помощи, если время транспортировки больного в стационар превышает 30 минут.
Лечение инфаркта миокарда в стационаре
При появлении симптомов инфаркта миокарда больной в короткий срок должен быть госпитализирован в стационар.
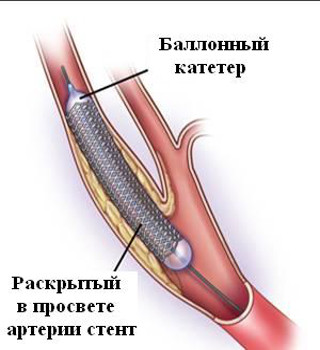
Лучший метод восстановления кровотока и проходимости коронарных артерий – немедленная операция ангиопластики сосуда, в ходе которой в артерию устанавливается стент. Стентирование также необходимо провести в первые часы от начала инфаркта миокарда. В некоторых случаях единственным способом спасения сердечной мышцы является срочная операция аортокоронарного шунтирования.
Пациента с инфарктом миокарда госпитализируют в блок интенсивной терапии, а при необходимости – в реанимационное отделение, где при помощи специальных аппаратов врачи могут постоянно наблюдать за состоянием больного.
В терапии этого заболевания может применяться большое количество групп препаратов, ведь при лечении инфаркта миокарда необходимо выполнять сразу несколько задач:
- предупреждение тромбообразования и разжижение крови достигается при помощи препаратов из групп антикоагулянтов, антиагрегантов и дезагрегантов;
- ограничение области поражения миокарда достигается путем снижения потребности сердечной мышцы в кислороде, для чего применяются препараты из групп бета-блокаторов и ингибиторов АПФ (ангиотензин-превращающего фермента);
- уменьшение болевого синдрома достигается при использовании ненаркотических и наркотических анальгетиков, антиангинальным эффектом обладают и нитропрепараты, которые также уменьшают потребность миокарда в кислороде и снижают нагрузку на сердце;
- для нормализации уровня артериального давления больному назначаются гипотензивные препараты;
- при возникновении нарушений сердечного ритма больному назначаются антиаритмические препараты.
Перечислены далеко не все группы препаратов, которые могут применяться для лечения инфаркта миокарда. Лечебная тактика зависит от общего состояния пациента, наличия сопутствующих заболеваний почек, печени и других органов, а также от многих других факторов. Поэтому лечение этого тяжелого заболевания должен проводить только квалифицированный врач, самолечение недопустимо и может привести к гибели больного.
Последствия инфаркта миокарда всегда негативно отражаются на состоянии всего организма. Конечно, это зависит от того, насколько обширно поражение миокарда. У больных, перенесших инфаркт миокарда, нередко развиваются нарушения ритма сердца. Из-за омертвения участка миокарда и формирования рубца снижается сократительная функция сердца, в результате чего развивается сердечная недостаточность.
В результате обширного инфаркта и формирования большого рубца может возникнуть аневризма сердца – состояние, угрожающее жизни больного и требующее оперативного лечения. Аневризма не только ухудшает работу сердца, но и повышает вероятность образования тромбов в ней, также велик риск ее разрыва.
Профилактика инфаркта миокарда
Профилактика этого заболевания подразделяется на первичную и вторичную. Первичная направлена на то, чтобы не допустить возникновение инфаркта миокарда, а вторичная – на предупреждение повторения сердечно-сосудистой катастрофы у тех, кто ее уже перенес. Профилактика необходима не только пациентам, страдающим сердечно-сосудистыми заболеваниями, но и здоровым людям, и сводится к устранению факторов, повышающих риск возникновения сердечно-сосудистых катастроф.
- Контроль массы тела. У людей, имеющих избыточный вес, нагрузка на сердце увеличивается, возрастает риск развития артериальной гипертензии и сахарного диабета.
- Регулярные физические нагрузки. Физическая активность способствует улучшению обмена веществ, а следовательно, снижению массы тела. Доказано, что регулярные упражнения на 30 % снижают риск повторного инфаркта миокарда у тех, кто его уже перенес. Комплекс упражнений и уровень нагрузок подбирается врачом.
- Отказ от вредных привычек. Учеными давно доказано, что курение и злоупотребление алкоголем значительно повышает риск развития сердечно-сосудистых заболеваний. У людей, не желающих отказываться от пагубных привычек, риск возникновения повторного инфаркта миокарда возрастает в 2 раза.
- Контроль уровня холестерина в крови. Всем людям в возрасте старше 45 лет рекомендуется регулярно контролировать показатели липидного обмена, поскольку атеросклероз, развивающийся при его нарушении, является одной из основных причин возникновения сердечно-сосудистых катастроф.
- Контроль артериального давления. При стойком повышении артериального давления выше 140/90 мм рт. ст. необходима его медикаментозная коррекция, поскольку при артериальной гипертензии нагрузка на сердце значительно повышается.
- Контроль уровня глюкозы в крови. Это необходимо для выявления нарушений углеводного обмена и предупреждения сахарного диабета, при котором также возрастает риск возникновения инфаркта миокарда.
- Диета. Рекомендуется ограничение употребления поваренной соли, продуктов, содержащих большое количество холестерина и тугоплавких жиров. В рационе следует увеличить количество фруктов и овощей, содержащих клетчатку, витамины и минералы, и морепродуктов.
- Прием препаратов, содержащих ацетилсалициловую кислоту. Аспирин входит в стандарт не только лечения инфаркта миокарда, но и его профилактики. На сегодняшний день в кардиологии применяется большое количество препаратов, содержащих это вещество (Аспикор, Кардиомагнил, Аспирин Кардио и др.). Для подбора оптимальной дозировки и выбора конкретного препарата необходимо обратиться к врачу.
При симптомах, напоминающих инфаркт миокарда, следует вызвать «Скорую помощь». Лечение больного с инфарктом проводит врач-кардиолог, он же осуществляет реабилитацию и диспансерное наблюдение после перенесенного заболевания. При необходимости стентирования или шунтирования их выполняет кардиохирург.
Инфаркт миокарда
Острым проявлением ишемической болезни сердца (ИБС) является инфаркт миокарда. Заболевание не без оснований считается одним из наиболее опасных. Поэтому его легче предотвратить, чем лечить последствия и осложнения. Крайне важно обратиться за квалифицированной помощью к врачам при первых же признаках ИБС. Если же инфаркт все же случился, необходимо кардинально поменять образ жизни и довериться медицинским специалистам, чтобы не допустить его повторения.
Что такое инфаркт миокарда?
ИБС развивается на фоне атеросклероза сосудов сердца, который, в свою очередь, возникает из-за образования в крупном сосуде атеросклеротической бляшки, состоящей из холестерина, кальция и других веществ. Постепенно бляшка расширяется и перекрывает кровоток, нарушая нормальное кровоснабжение сердечной мышцы. В сосудах растет давление, а сердце испытывает голодание, так как кислород поступает в его ткани в ограниченном количестве.
В месте появления бляшки сосуд истончается и может в любой момент лопнуть. Кровь начинает сворачиваться и образуется кровяной тромб – организм старается закрыть «брешь» в сосуде. Тромб вырастает в течение короткого времени. Чем крупнее и важнее сосуд, который он в итоге перекрывает, тем сложнее клинический случай.
Спровоцировать разрыв бляшки может физическая или эмоциональная нагрузка. Многие инфаркты, в том числе острые, а также повторные случаются утром, когда организм оказывается не готов к переходу от ночного покоя к дневным нагрузкам.
Тромб полностью блокирует один из сосудов, подводящих кровь к сердцу. Именно в этот момент человек переживает инфаркт миокарда, сопровождающийся острой, нестерпимой болью: часть тканей сердечной мышцы быстро отмирает, и работа сердца нарушается вплоть до его полной остановки!
В начале сердечного приступа больной нуждается в неотложной медицинской помощи и должен быть как можно быстрее доставлен в больницу.
Периоды (стадии) инфаркта миокарда
В ряде случаев инфаркт миокарда развивается стремительно и неожиданно. Однако существует несколько предварительных стадий заболевания (длящихся от 2-3 дней до нескольких месяцев), по которым опытный врач всегда определит степень опасности для пациента.
Первый период называют стадией повреждения. Происходит острое нарушение сердечного кровообращения, что фиксируется с помощью ЭКГ. На данном этапе появляются явные признаки инфаркта миокарда. В сердечной мышце образуется зона омертвевших тканей. Чаще всего это происходит через 1-2 суток после начала инфаркта, хотя в ряде случаев процесс занимает несколько недель. По данным ЭКГ врач делает прогноз развития ситуации.
Второй период – острая стадия. Острый инфаркт миокарда может длиться несколько дней или 1-2 недели — вследствие того, что часть тканей отмирает, а часть восстанавливается.
Третий период – подострая стадия, в ходе которой в сердце очерчивается определенная область некроза, по размерам которой можно определить степень и характер инфаркта. Этот период может длиться несколько недель.
Четвертый период – стадия рубцевания – может продолжаться несколько лет. Ткани сердца, подверженные поражению, постепенно рубцуются. Сердечная мышца восстанавливает работу и адаптируется в новых условиях. В ряде случаев возможно исчезновение рубца.
Формы инфаркта миокарда
Классификация заболевания достаточно обширна и зависит от локализации и характера развития.
Пораженный участок сердца может находиться:
- в левом желудочке (различают передний, задний, боковой, нижний инфаркт миокарда);
- в верхушке сердечной мышцы;
- в межжелудочковой перегородке;
- в правом желудочке (наименее распространенная форма).
Также известны различные сочетания: задне-передний, нижне-боковой инфаркт.
В зависимости от ширины области поражения различают мелкоочаговый и крупноочаговый (обширный) инфаркт миокарда. Последняя форма охватывает большую часть миокарда и вызывается тромбозом крупного сосуда или спазмом артерии. Мелкоочаговые инфаркты занимают около 20% от всего числа. При развитии могут отсутствовать разрывы сосудов и другие проявления.
В зависимости от поражения того или иного сердечного слоя бывает субэндокардиальный, субэпикардиальный, интрамуральный, острый трансмуральный инфаркт миокарда.
В зависимости от характера течения случается моноциклический, затяжной, рецидивирующий, повторный инфаркт миокарда.
Существует ряд атипичных форм заболевания:
- абдоминальная – симптомы похожи на острый панкреатит;
- астматическая – схожа с приступом астмы с одышкой;
- церебральная – сопровождается головокружениями, нарушениями сознания;
- бессимптомная – характерна для людей с пониженной чувствительностью (например, при сахарном диабете).
Также известны специфические формы патологии, в частности инфаркт миокарда q, название которому дал определенный зубец на ЭКГ, который фиксируется только при данной форме. В сердечных тканях увеличивается уровень ферментов, происходят обширные ишемические изменения (омертвение участка мышцы).
Наиболее тяжелой формой считается острый трансмуральный инфаркт миокарда – поражению подвергаются все слои сердца. Такое заболевание всегда обширное крупноочаговое, а среди последствий часто фиксируется постинфарктный кардиосклероз – рубцевание крупных участков ткани.
Точно определить форму, степень сложности и стадию патологии может только опытный и квалифицированный врач. Он примет экстренные меры для того, чтобы вы смогли избежать неприятностей.
Причины инфаркта миокарда
Основной причиной патологии является атеросклероз, который диагностируется у большинства мужчин после 45 и женщин после 55 лет. В целом же известны три основные причины:
1. Просвет коронарных артерий, подводящих кровь к сердцу, значительно сужают атеросклеротические бляшки. Из-за их образования сосуды теряют эластичность.
2. На фоне атеросклероза может возникнуть спазм коронарных сосудов, который становится причиной инфаркта. Впрочем, спазм может вызвать и физическое или эмоциональное напряжение (стресс).
3. Разрыв бляшки, которая может находиться где угодно в сосудистой системе, приводит к закупорке (тромбозу) коронарной артерии оторвавшимся от бляшки тромбом.
Существует несколько главных факторов риска развития данной патологии.
- Наследственность: если один из ваших близких родственников имел диагноз ИБС, перенес инфаркт, вы в зоне риска.
- Если не следить за уровнем холестерина в организме, рано или поздно в сосудах начнут образовываться атеросклеротические бляшки.
- Также заболеванию подвержены люди, страдающие гипертонией. С повышением артериального давления повышается и потребность миокарда в кислороде.
- Среди негативных факторов – курение, чрезмерное увлечение алкоголем (интоксикация приводит к сужению коронарных артерий).
- Малоподвижный образ жизни приводит к нарушениям обмена веществ и как следствие – ожирению.
- Риск развития инфаркта имеется у больных сахарным диабетом, особенно имеющих избыточный вес. Глюкоза в повышенном количестве разрушает стенки сосудов.
- Перенесенный ранее инфаркт в любой форме – один из важнейших факторов риска.
Лечение
При остром приступе сердечной недостаточности, который грозит перерасти в инфаркт, необходимо вызвать врачей и оказать больному неотложную помощь:
- обеспечить приток свежего воздуха;
- дать нитроглицерин, бета-блокаторы, обезболивающее;
- провести непрямой массаж сердца, если больной потерял сознание.
Врач прежде всего купирует боль, чтобы снять нагрузку на сердце и уменьшить вредные последствия. Далее задача специалистов – восстановить коронарный кровоток. В ряде случаев (при наличии показаний) это делается посредством тромболизиса.
Лечение острого инфаркта миокарда, направленное на минимизацию его последствий заключается в немедленном устранении тромба или стеноза (сужения) артерии. В первые часы после приступа проводится стентирование:
- через небольшой разрез открывается доступ к крупному периферическому сосуду;
- в сосудистую систему вводится катетер, который подводится к месту закупоривания артерии;
- по катетеру в артерию вводится специальный баллон, который расширяет просвет сосуда;
- для долгосрочного поддержания сосудистых стенок устанавливается искусственный стент, благодаря чему кровоток восстанавливается.
Могут проводиться реанимационные мероприятия. В дальнейшем назначается медикаментозное лечение препаратами нескольких групп.
В целом же прогнозы при обширном инфаркте миокарда могут быть оптимистичными, если пациент продолжает наблюдаться у врача с высокой квалификацией и опытом ведения постинфарктных больных.
Последствия инфаркта миокарда
Вернуться к привычной жизни после лечения будет непросто, восстановление может занять несколько месяцев. Многое зависит от формы заболевания. Последствия обширного инфаркта миокарда могут быть весьма печальными, если не придерживаться рекомендаций врача. Заболевание негативно влияет на работу всего организма, поэтому за болезнью последует необходимость полностью поменять образ жизни, дозируя любые нагрузки на сердце – физические и эмоциональные. Ведь последствия повторного инфаркта миокарда могут оказаться трагичными.
- Пациентам пожизненно назначается ряд препаратов.
- Обязательна дозированная физическая нагрузка для приведения в тонус сердечно-сосудистой системы.
- Придется полностью отказаться от алкоголя и табака и перейти на здоровое питание.
- Посещение физиотерапевтических процедур позволит быстрее преодолеть негативные последствия.
- Необходимо регулярно посещать кардиолога и проходить обследования, чтобы исключить повторный инфаркт.
К сожалению, инвалидность после острого инфаркта миокарда – частое явление. Однако только от вас и квалификации лечащего врача зависит, насколько эффективно вы преодолеете последствия заболевания.
Осложнения инфаркта миокарда
Степень осложнений зависит от формы болезни. Чаще всего при обширном инфаркте сердце утрачивает нормальную способность сокращаться, поэтому у пациента развиваются различные аритмии. Нередка и острая сердечная недостаточность, выражающаяся в одышке, нехватке кислорода. Диагностируются аутоиммунные осложнения.
Сразу после инфаркта в области поражения могут развиваться воспалительные процессы. Небольшой процент осложнений приходится на нарушения целостности сердечной мышцы: может выйти из строя митральный клапан, произойти разрыв миокарда. Возникает перикардит, аневризма. В ряде случаев заболевание негативно отражается на других органах – в частности вызывает отек легких.
Среди поздних осложнений наиболее часто встречаются нейротрофические расстройства. У большинства пациентов диагностируется постинфарктный синдром. Нередки случаи пристеночного тромбоэндокардита.
Профилактика
Атеросклерозу подвержены 85% населения Земли, однако в ваших силах минимизировать риски развития инфаркта и вовсе избежать его. Особенное внимание профилактике необходимо уделять людям, находящимся в возрастной зоне риска и имеющим генетическую предрасположенность к ИБС.
- Следите за артериальным давлением, весом.
- Поддерживайте в норме холестерин и глюкозу.
- Больше двигайтесь и находитесь на свежем воздухе.
- Избегайте курения, в т.ч. пассивного.
- Попросите своего врача разработать для вас индивидуальную диету.
Доказано, что дозированная физическая активность снижает риск повторного инфаркта на 30%. А люди, не желающие отказаться от вредных привычек, увеличивают его в 2 раза.
Диагностика и лечение в CBCP
Центр патологии органов кровообращения предоставляет пациентам широкие возможности для диагностики, лечения и реабилитации после инфаркта.
Заметили первые признаки нарушения работы сердца? Не ждите, когда они разовьются в серьезное заболевание с негативным прогнозом. Пройдите диагностику в CBCP на современном оборудовании европейского уровня. Наши специалисты выявят малейшие изменения в сердечно-сосудистой системе и назначат лечение, которое в максимальной степени предотвратит у вас развитие инфаркта миокарда.
Нуждаетесь в профессиональной реабилитации после заболевания? Мы предлагаем эффективные методики, основанные на инновациях в кардиологии.
Реабилитация после инфаркта
Жизнь после инфаркта, даже острого или повторного вовсе не заканчивается, а прогноз может быть оптимистичным: вас ожидает множество радостей. Квалифицированные специалисты нашего центра подберут современное лечение, разработают индивидуальные системы питания и физических упражнений, предложат уникальные физиотерапевтические процедуры для устранения последствий заболевания.

 Определение
Определение