Лечение нарушений ритма сердца
Почему терапия аритмий считается одним из самых сложных разделов кардиологии? Как классифицируются аритмии? Какие группы лекарственных препаратов используются при лечении аритмий? Нарушения ритма сердца (аритмии) представляют собой один из самы
Почему терапия аритмий считается одним из самых сложных разделов кардиологии?
Как классифицируются аритмии?
Какие группы лекарственных препаратов используются при лечении аритмий?
Нарушения ритма сердца (аритмии) представляют собой один из самых сложных разделов клинической кардиологии. Отчасти это объясняется тем, что для диагностики и лечения аритмий необходимо очень хорошее знание электрокардиографии, отчасти — огромным разнообразием аритмий и большим выбором способов лечения. Кроме того, при внезапных аритмиях нередко требуется проведение неотложных лечебных мероприятий.
Одним из основных факторов, повышающих риск возникновения аритмий, является возраст. Так, например, мерцательную аритмию выявляют у 0,4% людей, при этом большую часть пациентов составляют люди старше 60 лет [1, 2, 4]. Увеличение частоты развития нарушений ритма сердца с возрастом объясняется изменениями, возникающими в миокарде и проводящей системе сердца в процессе старения. Происходит замещение миоцитов фиброзной тканью, развиваются так называемые «склеродегенеративные» изменения. Кроме этого, с возрастом повышается частота сердечно-сосудистых и экстракардиальных заболеваний, что также увеличивает вероятность возникновения аритмий [17, 18].
Основные клинические формы нарушений ритма сердца
- Экстрасистолия.
- Тахиаритмии (тахикардии).
- Наджелудочковые.
- Желудочковые.
- Синдром слабости синусового узла.
- Нарушения атриовентрикулярной и внутрижелудочковой проводимости.
По характеру клинического течения нарушения ритма сердца могут быть острыми и хроническими, преходящими и постоянными. Для характеристики клинического течения тахиаритмий используют такие определения, как «пароксизмальные», «рецидивирующие», «непрерывно рецидивирующие» [2].
Лечение нарушений ритма сердца
Показаниями для лечения нарушений ритма являются выраженные нарушения гемодинамики или субъективная непереносимость аритмии. Безопасные, бессимптомные или малосимптомные легко переносящиеся аритмии не требуют назначения специального лечения. В этих случаях основным лечебным мероприятием является рациональная психотерапия. Во всех случаях прежде всего проводится лечение основного заболевания.
Антиаритмические препараты
Основным способом терапии аритмий является применение антиаритмических препаратов. Хотя антиаритмические препаты не могут «вылечить» от аритмии, они помогают уменьшить или подавить аритмическую активность и предотвратить рецидивирование аритмий.
Любое воздействие антиаритмическими препаратами может вызывать как антиаритмический, так и аритмогенный эффект (то есть, наоборот, способствовать возникновению или развитию аритмии). Вероятность проявления антиаритмического эффекта для большинства препаратов составляет в среднем 40–60% (и очень редко для некоторых препаратов при отдельных вариантах аритмии достигает 90%). Вероятность развития аритмогенного эффекта составляет в среднем примерно 10%, при этом могут возникать опасные для жизни аритмии. В ходе нескольких крупных клинических исследований было выявлено заметное повышение общей летальности и частоты случаев внезапной смерти (в 2 — 3 раза и более) среди больных с органическим поражением сердца (постинфарктный кардиосклероз, гипертрофия или дилатация сердца) на фоне приема антиаритмических препаратов класса I, несмотря на то что эти средства эффективно устраняли аритмии [7, 8, 9].
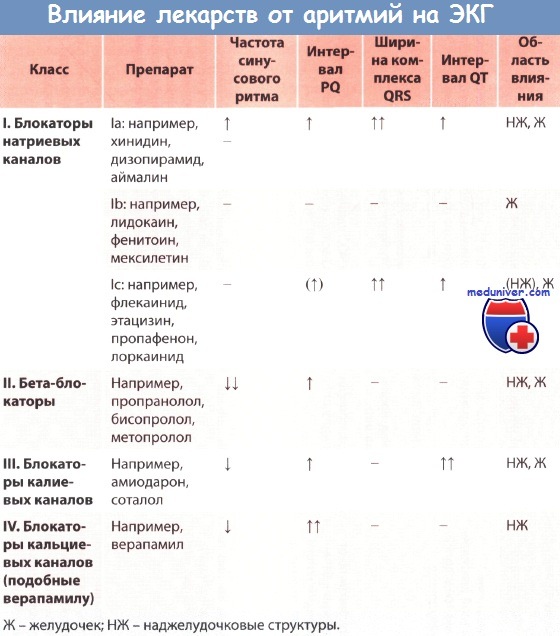
Согласно наиболее распространенной на сегодняшний день классификации антиаритмических препаратов Вогана Вильямса, все антиаритмические препараты подразделяются на 4 класса:
I класс — блокаторы натриевых каналов.
II класс — блокаторы бета-адренергических рецепторов.
III класс — препараты, увеличивающие продолжительность потенциала действия и рефрактерность миокарда.
IV класс — блокаторы кальциевых каналов.
Применение комбинаций антиаритмических препаратов в ряде случаев позволяет достичь существенного повышения эффективности антиаритмической терапии. Одновременно отмечается уменьшение частоты и выраженности побочных явлений вследствие того, что препараты при комбинированной терапии назначают в меньших дозах [3, 17].
Следует отметить, что показаний для назначения так называемых метаболических препаратов пациентам с нарушениями ритма не существует. Эффективность курсового лечения такими препаратами, как кокарбоксилаза, АТФ, инозие-Ф, рибоксин, неотон и т. п., и плацебо одинаковы. Исключение составляет милдронат, препарат цитопротективного действия, имеются данные об антиаритмическом эффекте милдроната при желудочковой экстрасистолии [3].
Особенности лечения основных клинических форм нарушений ритма
Экстрасистолия
Клиническое значение экстрасистолии практически целиком определяется характером основного заболевания, степенью органического поражения сердца и функциональным состоянием миокарда. У лиц без признаков поражения миокарда с нормальной сократительной функцией левого желудочка (фракция выброса больше 50%) наличие экстрасистолии не влияет на прогноз и не представляет опасности для жизни. У больных с органическим поражением миокарда, например с постинфарктным кардиосклерозом, экстрасистолия может рассматриваться в качестве дополнительного прогностически неблагоприятного признака. Однако независимое прогностическое значение экстрасистолии не определено. Экстрасистолию (в том числе экстрасистолию «высоких градаций») даже называют «косметической» аритмией, подчеркивая таким образом ее безопасность.

Как было уже отмечено, лечение экстрасистолии с помощью антиаритмических препаратов класса I C значительно увеличивает риск смерти. Поэтому при наличии показаний лечение начинают с назначения β-блокаторов [8, 17, 18]. В дальнейшем оценивают эффективность терапии амиодароном и соталолом. Возможно также применение седативных препаратов. Антиаритмические препараты класса I C используют только при очень частой экстрасистолии, в случае отсутствия эффекта от терапии β-блокаторами, а также амидороном и соталолом (табл. 3)
Тахиаритмии
В зависимости от локализации источника аритмии различают наджелудочковые и желудочковые тахиаритмии. По характеру клинического течения выделяют 2 крайних варианта тахиаритмий (постоянные и пароксизмальные. Промежуточное положение занимают преходящие или рецидивирующие тахиаритмии. Чаще всего наблюдается мерцательная аритмия. Частота выявления мерцательной аритмии резко увеличивается с возрастом больных [1, 17, 18].
Мерцательная аритмия
Пароксизмальная мерцательная аритмия. В течение первых суток у 50% больных с пароксизмальной мерцательной аритмией отмечается спонтанное восстановление синусового ритма. Однако произойдет ли восстановление синусового ритма в первые часы, остается неизвестным. Поэтому при раннем обращении больного, как правило, предпринимаются попытки восстановления синусового ритма с помощью антиаритмических препаратов. В последние годы алгоритм лечения мерцательной аритмии несколько усложнился. Если от начала приступа прошло более 2 суток, восстановление нормального ритма может быть опасным — повышен риск тромбоэмболии (чаще всего в сосуды мозга с развитием инсульта). При неревматической мерцательной аритмии риск тромбоэмболий составляет от 1 до 5% (в среднем около 2%). Поэтому, если мерцательная аритмия продолжается более 2 суток, надо прекратить попытки восстановления ритма и назначить больному непрямые антикоагулянты (варфарин или фенилин) на 3 недели в дозах, поддерживающих показатель международного нормализованного отношения (МНО) в пределах от 2 до 3 (протромбиновый индекс около 60%). Через 3 недели можно предпринять попытку восстановления синусового ритма с помощью медикаментозной или электрической кардиоверсии. После кардиоверсии больной должен продолжить прием антикоагулянтов еще в течение месяца.
Таким образом, попытки восстановления синусового ритма предпринимают в течение первых 2 суток после развития мерцательной аритмии или через 3 недели после начала приема антикоагулянтов. При тахисистолической форме сначала следует уменьшить ЧСС (перевести в нормосистолическую форму) с помощью препаратов, блокирующих проведение в атриовентрикулярном узле: верапамила, β-блокаторов или дигоксина.
Для восстановления синусового ритма наиболее эффективны следующие препараты:
- амиодарон – 300-450 мг в/в или однократный прием внутрь в дозе 30 мг/кг;
- пропафенон – 70 мг в/в или 600 мг внутрь;
- новокаинамид – 1 г в/в или 2 г внутрь;
- хинидин – 0,4 г внутрь, далее по 0,2 г через 1 ч до купирования (макс. доза – 1,4 г).
Сегодня с целью восстановления синусового ритма при мерцательной аритмии все чаще назначают однократную дозу амиодарона или пропафенона перорально. Эти препараты отличаются высокой эффективностью, хорошей переносимостью и удобством приема. Среднее время восстановления синусового ритма после приема амиодарона (30 мг/кг) составляет 6 ч, после пропафенона (600 мг) — 2 ч [6, 8, 9].
При трепетании предсердий кроме медикаментозного лечения можно использовать чреспищеводную стимуляцию левого предсердия с частотой, превышающей частоту трепетания, — обычно около 350 импульсов в минуту, продолжительностью 15–30 с. Кроме того, при трепетании предсердий очень эффективным может быть проведение электрической кардиоверсии разрядом мощностью 25–75 Дж после в/в введения реланиума.
Постоянная форма мерцательной аритмии. Мерцание предсердий является наиболее часто встречающейся формой устойчивой аритмии. У 60% больных с постоянной формой мерцательной аритмии основным заболеванием являются артериальная гипертония или ИБС. В ходе специальных исследований было выявлено, что ИБС становится причиной развития мерцательной аритмии примерно у 5% больных. В России существует гипердиагностика ИБС у больных с мерцательной аритмией, особенно среди людей пожилого возраста. Для постановки диагноза ИБС всегда необходимо продемонстрировать наличие клинических проявлений ишемии миокарда: стенокардии, безболевой ишемии миокарда, постинфарктного кардиосклероза.
Мерцательная аритмия обычно сопровождается неприятными ощущениями в грудной клетке, могут отмечаться нарушения гемодинамики и, главное, повышается риск возникновения тромбоэмболий, прежде всего в сосуды мозга. Для снижения степени риска назначают антикоагулянты непрямого действия (варфарин, фенилин). Менее эффективно применение аспирина [1, 17, 18].
Основным показанием для восстановления синусового ритма при постоянной форме мерцательной аритмии является «желание больного и согласие врача».
Для восстановления синусового ритма используют антиаритмические препараты или электроимпульсную терапию.
Антикоагулянты назначают, если мерцательная аритмия наблюдается более 2 суток. Особенно высок риск развития тромбоэмболий при митральном пороке сердца, гипертрофической кардиомиопатии, недостаточности кровообращения и тромбоэмболиях в анамнезе. Антикоагулянты назначают в течение 3 недель до кардиоверсии и в течение 3 — 4 недель после восстановления синусового ритма. Без назначения антиаритмических препаратов после кардиоверсии синусовый ритм сохраняется в течение 1 года у 15 — 50% больных. Применение антиаритмических препаратов повышает вероятность сохранения синусового ритма. Наиболее эффективно назначение амиодарона (кордарона) — даже при рефрактерности к другим антиаритмическим препаратам синусовый ритм сохраняется у 30 — 85% больных [2, 12]. Кордарон нередко эффективен и при выраженном увеличении левого предсердия.
Кроме амиодарона для предупреждения повторного возникновения мерцательной аритмии с успехом используются соталол, пропафенон, этацизин и аллапинин, несколько менее эффективны хинидин и дизопирамид. При сохранении постоянной формы мерцательной аритмии больным с тахисистолией для снижения ЧСС назначают дигоксин, верапамил или β-блокаторы. При редко встречающемся брадисистолическом варианте мерцательной аритмии эффективным может быть назначение эуфиллина (теопек, теотард).
Проведенные исследования показали, что две основные стратегии ведения больных с мерцательной аритмией — попытки сохранения синусового ритма или нормализация ЧСС на фоне мерцательной аритмии в сочетании с приемом непрямых антикоагулянтов — обеспечивают примерно одинаковое качество и продолжительность жизни больных [17].
Пароксизмальные наджелудочковые тахикардии
Пароксизмальные наджелудочковые тахикардии, встречающиеся гораздо реже, чем мерцательная аритмия, не связаны с наличием органического поражения сердца. Частота их выявления с возрастом не увеличивается.
Купирование пароксизмальных наджелудочковых тахикардий начинают с применения вагусных приемов. Наиболее часто используют пробу Вальсальвы (натуживание на вдохе около 10 с) и массаж сонной артерии. Очень эффективным вагусным приемом является «рефлекс ныряния» (погружение лица в холодную воду) — восстановление синусового ритма отмечается у 90% больных. При отсутствии эффекта от вагусных воздействий назначают антиаритмические препараты. Наиболее эффективны в этом случае верапамил, АТФ или аденозин.
У больных с легко переносящимися и сравнительно редко возникающими приступами тахикардии практикуется самостоятельное пероральное купирование приступов. Если в/в введение верапамила оказывается эффективным, можно назначить его внутрь в дозе 160–240 мг однократно, в момент возникновения приступов. Если более эффективным признается в/в введение новокаинамида — показан прием 2 г новокаинамида. Можно иcпользовать 0,5 г хинидина, 600 мг пропафенона или 30 мг/кг амиодарона внутрь.
Желудочковые тахикардии
Желудочковые тахикардии в большинстве случаев возникают у больных с органическим поражением сердца, чаще всего при постинфарктном кардиосклерозе [13, 14].
Лечение желудочковой тахикардии. Для купирования желудочковой тахикардии можно использовать амиодарон, лидокаин, соталол или новокаинамид.
При тяжелых, рефрактерных к медикаментозной и электроимпульсной терапии, угрожающих жизни желудочковых тахиаритмиях применяют прием больших доз амиодарона: внутрь до 4 — 6 г в сутки перорально в течение 3 дней (то есть по 20 — 30 табл.), далее по 2,4 г в сутки в течение 2 дней (по 12 табл.) с последующим снижением дозы [6, 10, 15, 16].
Предупреждение рецидивирования тахиаритмий
При частых приступах тахиаритмий (например, 1 — 2 раза в неделю) последовательно назначают антиаритмические препараты и их комбинации до прекращения приступов. Наиболее эффективным является назначение амиодарона в качестве монотерапии или в комбинации с другими антиаритмическими препаратами, прежде всего с β-блокаторами.
При редко возникающих, но тяжелых приступах тахиаритмий подбор эффективной антиаритмической терапии удобно проводить с помощью чреспищеводной электростимуляции сердца — при наджелудочковых тахиаритмиях — и программированной эндокардиальной стимуляции желудочков (внутрисердечное электрофизиологическое исследование) — при желудочковых тахиаритмиях. С помощью электростимуляции в большинстве случаев удается индуцировать приступ тахикардии, идентичный тем, которые спонтанно возникают у данного больного. Невозможность индукции приступа при повторной электрокардиостимуляции на фоне приема препаратов обычно совпадает с их эффективностью при длительном приеме [17, 18]. Следует отметить, что некоторые проспективные исследования продемонстрировали преимущество «слепого» назначения амиодарона и соталола при желудочковых тахиаритмиях перед тестированием антиаритмических препаратов класса I с помощью программированной электростимуляции желудочков или мониторирования ЭКГ.
При тяжелом течении пароксизмальных тахиаритмий и рефрактерности к медикаментозной терапии применяют хирургические способы лечения аритмий, имплантацию кардиостимулятора и кардиовертера-дефибриллятора.
Подбор антиаритмической терапии у больных с рецидивирующимим аритмиями
С учетом безопасности антиаритмических препаратов оценку эффективности целесообразно начинать с β-блокаторов или амиодарона. При неэффективности монотерапии оценивают действенность назначения амиодарона в комбинации с β-блокаторами [17]. Если нет брадикардии или удлинения интервала РR, с амиодароном можно сочетать любой β-блокатор. У больных с брадикардией к амиодарону добавляют пиндолол (вискен). Показано, что совместный прием амиодарона и β-блокаторов способствует значительно большему снижению смертности пациентов с сердечно-сосудистыми заболеваниями, чем прием каждого из препаратов в отдельности. Некоторые специалисты даже рекомендуют имплантацию двухкамерного стимулятора (в режиме DDDR) для безопасной терапии амиодароном в сочетании с β-блокаторами. Антиаритмические препараты класса I применяют только при отсутствии эффекта от β-блокаторов и/или амиодарона. Препараты класса I C, как правило, назначают на фоне приема бета-блокатора или амиодарона. В настоящее время изучается эффективность и безопасность применения соталола (β-блокатора, обладающего свойствами препаратов класса III).
П. Х. Джанашия, доктор медицинских наук, профессор
Н. М. Шевченко, доктор медицинских наук, профессор
С. М. Сорокoлетов, доктор медицинских наук, профессор
РГМУ, Медицинский центр Банка России, Москва
Флекаинид инструкция по применению
ИНСТРУКЦИЯ
по применению средства
Флекаинид
Форма выпуска
Таблетки (по 10 таблеток в блистере, по 3 или 6, или 12 блистеров в картонной коробке) .
Фармакологические свойства
Флекаинида ацетат является антиаритмическим средством класса ІС, предназначенный для лечения угрожающей жизни симптоматической желудочковой аритмии и суправентрикулярной аритмии высокой степени тяжести.
По электрофизиологическими свойствами флекаинид является местным анестетиком (класс ІС) противоаритмического действия. Это местный анестетик амидного типа, структурно близок к прокаинамиду и энкаиниду, поскольку указанные вещества также являются производными бензамида.
Флекаинид как соединение класса ІС имеет три основных свойства: выраженное угнетение быстрых натриевых каналов сердца; медленное начало действия и смещение кинетических характеристик торможения натриевых каналов (что является следствием медленного связывания и диссоциации от натриевых каналов); дифференцированное влияние лекарственного средства на продолжительность смены биоэлектрического потенциала мышц желудочков и волокон Пуркинье, а именно: отсутствие влияния на первые и значительное сокращение продолжительности смены для последних. Такая комбинация свойств обеспечивает значительное снижение проводимости волокон, деполяризация которых зависит от быстрых натриевых каналов, при умеренном увеличении эффективного рефрактерного периода, о чем свидетельствуют результаты исследований с применением изолированных сердечных тканей. Указанными электрофизиологическими свойствами флекаинида ацетата обусловлена возможность удлинения интервала P–R и комплекса QRS на ЭКГ. В очень высокой концентрации флекаинид вызывает слабое подавление медленных каналов миокарда. Это влияние ассоциируется с отрицательным инотропным эффектом.
Фармакокинетика. Флекаинид Сандоз при пероральном приеме абсорбируется почти полностью и не подвергается активному метаболическому преобразованию первого прохождения. Согласно имеющейся информации, биодоступность флекаинида в форме ацетата составляет примерно 90%. Диапазон терапевтической концентрации в плазме крови, как принято считать, составляет 200–1000 нг/мл. При в/в введении средняя продолжительность периода до достижения Cmax в плазме крови составляет 0,67 ч, а средний показатель биологической доступности — 98% по сравнению с 1 ч и 78% соответственно при приеме средства в форме р-ра для приема внутрь и 4ч и 81% соответственно — в форме таблеток.
Примерно 40% флекаинида связывается с белками плазмы крови.
Флекаинид Сандоз проникает через плаценту и экскретируется в грудное молоко.
Флекаинид Сандоз подвергается активному метаболическому преобразованию (зависящему от генетического полиморфизма), двумя главными метаболитами являются мета-О-деалкилированный флекаинид и мета-О-деалкилированный лактам флекаинида, оба метаболита относительно активные. Метаболическое превращение происходит при участии фермента системы цитохрома Р450, а именно фермента CYP 2D6, и ассоциировано с генетическим полиморфизмом.
Флекаинид Сандоз выводится преимущественно с мочой, около 30% полученной дозы выводится в форме неизмененного вещества, остальное — в виде метаболитов. Примерно 5% выводится с калом. Уровень выведения флекаинида снижается при почечной недостаточности, заболеваниях печени, сердечной недостаточности и при щелочной моче. При гемодиализе выводится только 1% флекаинида в форме неизмененного вещества. T½ флекаинида составляет примерно 20 ч.
Показания
AV-узловая стойкая тахикардия; аритмии, ассоциированные с синдромом Вольфа — Паркинсона — Уайта и подобными нарушениями, обусловленными наличием дополнительных проводящих путей — в случае неэффективности других видов лечения.
Симптоматическая пароксизмальная желудочковая аритмия высокой степени тяжести, угрожающая жизни пациента, при отсутствии ответа на другие виды терапии. Также применяется при непереносимости или невозможности проведения других форм терапии.
Пароксизмальная аритмия предсердий (фибрилляция предсердий, трепетание предсердий, тахикардия предсердий) у пациентов с неблагоприятной симптоматикой после конверсии, при условии наличия несомненной потребности в терапии, что подтверждается тяжестью клинической симптоматики, если другие виды лечения неэффективны.
Перед началом применения следует исключить наличие сердечных заболеваний органического генеза и/или нарушения фракции выброса левого желудочка, поскольку в таком случае повышается риск нежелательного усиления аритмии.
Противопоказания
Реакция повышенной чувствительности к флекаиниду или любому из вспомогательных веществ препарата.
Сердечная недостаточность, инфаркт миокарда в анамнезе, с бессимптомной вентрикулярной эктопией или бессимптомной неустойчивой желудочковой тахикардией.
Долгосрочная фибрилляция предсердий, в терапии которых не делалась попытка конверсии синусового ритма, а также вальвулярные сердечные заболевания со значимыми нарушениями гемодинамических показателей.
Снижение или нарушение вентрикулярной функции, при наличии кардиогенного шока, брадикардии высокой степени тяжести (
Применение в комбинации с противоаритмическими средствами I класса (блокаторы натриевых каналов).
При отсутствии возможности проведения кардиостимуляции флекаинид не следует применять в терапии пациентов с нарушением функции синусного узла, нарушением проводимости предсердий, при AV-блокаде II или более высокой степени, при блокаде ножки пучка Гиса или блокаде дистальных отделов.
Бессимптомная желудочковая аритмия или незначительно выраженные симптомы желудочковой аритмии.
Применение при беременности и кормлении грудью
Флекаинид Сандоз проникает через плаценту при приеме препарата в период беременности. Поэтому его не следует применять в период беременности, если ожидаемая польза не превышает потенциальный риск.
Применение в период лактации. Флекаинид Сандоз попадает в грудное молоко. Концентрация в плазме крови ребенка, находящегося на грудном вскармливании, в 5–10 раз ниже терапевтической. В случае необходимости лечения следует прекратить кормление грудью.
Дети. Флекаинид Сандоз не рекомендуется к применению в терапии детей в возрасте до 13 лет ввиду отсутствия надлежащих данных о безопасности и эффективности.
Состав
-таблетки по 60, или 120 таб, флекаинида ацетат – 50 мг;
-таблетки по 60, или 120 таб, флекаинида ацетат – 100 мг.
Способ применения и дозы
Флекаинид применяют перорально. Для устранения влияния пищи на абсорбцию лекарственного вещества Флекаинид Сандоз следует принимать натощак или за 1 ч до еды. Таблетку Флекаинид Сандоз 100 мг можно разделить на две равные части.
Начало терапии с применением флекаинида ацетата и изменения режима дозирования следует осуществлять под наблюдением с ЭКГ-мониторингом и контролем концентрации вещества в плазме крови.
У людей с сердечными заболеваниями органического генеза, особенно при наличии в анамнезе инфаркта миокарда, терапию с применением флекаинида следует начинать только в случаях, если другие лекарственные средства противоаритмического действия, за исключением препаратов класса ІС (особенно амиодарон), неэффективны или не переносятся пациентом, и при условии, что не медикаментозное лечение (хирургическое вмешательство, ампутация, имплантация дефибриллятора) не показано. В период проведения терапии необходим постоянный ЭКГ-мониторинг и контроль концентрации вещества в плазме крови.
Взрослые и дети в возрасте от 13 лет. Суправентрикулярная аритмия: рекомендуемая начальная доза составляет 50 мг 2 раза в сутки. Для большинства пациентов прием указанной дозы обеспечивает контроль нежелательной симптоматики. Если это необходимо, дозу можно повысить максимум до 300 мг/сут.
Желудочковая аритмия: рекомендуемая начальная доза составляет 100 мг 2 раза в сутки. Максимальная суточная доза составляет 400 мг, но такую дозу применяют только в терапии пациентов крупного телосложения или при необходимости быстрого обеспечения контроля аритмии. Через 3–5 дней рекомендуется постепенная коррекция дозы до минимально достаточного уровня, который обеспечивает контроль аритмии. При длительном применении препарата возможно снижение дозы препарата.
Применение в терапии пациентов пожилого возраста. В терапии пациентов пожилого возраста препарат применяется в начальной суточной дозе, не превышающей 100 мг (1 таблетка 50 мг 2 раза в сутки), поскольку скорость выведения флекаинида из плазмы крови у лиц данной возрастной категории может быть снижена. Это следует учитывать также и при коррекции дозы. Максимальная доза для пациентов пожилого возраста не должна превышать 300 мг (по 150 мг 2 раза в сутки).
Уровень в плазме крови. По показателям устранения желудочковых экстрасистол, для обеспечения максимального терапевтического эффекта содержание вещества в плазме крови должно составлять 200–1000 нг/мл. Концентрация в плазме крови более 700–1000 нг/мл ассоциируется с повышением вероятности неблагоприятных явлений.
Нарушение функции почек. В терапии пациентов с нарушением функции почек тяжелой степени (клиренс креатинина 35 мл/мин/1,73 м2 или ниже) начальная доза не должна превышать 100 мг/сут (или 50 мг 2 раза в сутки). При применении препарата в терапии таких пациентов настоятельно рекомендуется мониторинг концентрации вещества в плазме крови. В зависимости от эффекта и переносимости дозу можно постепенно и осторожно повышать. Через 6–7 дней режим дозирования подлежит коррекции с учетом эффективности и переносимости терапии. У некоторых пациентов с нарушением функции почек тяжелой степени клиренс флекаинида очень низкий, следствием чего является увеличение продолжительности T½ (60–70 ч).
Нарушение функции печени. При применении препарата в терапии пациентов с нарушением функции печени необходим тщательный мониторинг, начальная доза не должна превышать 100 мг/сут (по 50 мг 2 раза в сутки).
В терапии пациентов с имплантированным кардиостимулятором препарат следует применять с осторожностью, суточная доза не должна превышать 100 мг, дозу разделяют на 2 приема.
При одновременном применении вместе с циметидином или амиодароном необходим тщательный мониторинг. В терапии некоторых пациентов дозу следует снижать, суточная доза не должна превышать 100 мг, которую разделяют на 2 приема. Нужно проводить мониторинг состояния пациентов при проведении как начальной, так и поддерживающей терапии.
Рекомендуются мониторинг концентрации вещества в плазме крови и ЭКГ-мониторинг (проведение контрольных ЭКГ 1 раз в месяц). На этапе начальной терапии и при повышении дозы ЭКГ-обследование следует проводить каждые 2–4 дня.
При применении препарата Флекаинид Сандоз в терапии пациентов, нуждающихся в сниженных дозах, следует часто выполнять ЭКГ-мониторинг (в дополнение к мониторингу концентрации флекаинида в плазме крови). Коррекцию дозы производят с интервалами в 6–8 дней. Для контроля индивидуального режима дозирования ЭКГ-обследование таких пациентов следует проводить через 2 и 3 нед после начала терапии.
Побочные действия
Препарат обычно хорошо переносится.
Могут возникнуть побочные реакции. В этом случае возможны такие реакции, как:
– депрессия , парестезии, атаксия, гипестезия, обморок, тремор, судороги, дискинезия;
– нарушение зрения, слуха;
– остановка сердца, брадикардия, сердечная недостаточность, гипотония, инфаркт миокарда, тахикардия, предсердий, одышка;
– пневмониты, фиброз легких, интерстициальное заболевание легких.
Взаимодействие с другими препаратами
Противоаритмические средства класса І. Флекаинид Сандоз не следует применять одновременно с противоаритмическими средствами класса І.
Противоаритмические средства класса II. Следует учитывать возможность усиления нежелательного инотропного влияния антиаритмических средств класса II, таких как блокаторы β-адренорецепторов, при одновременном применении с флекаинидом.
Противоаритмические средства класса III. При одновременном применении флекаинида с амиодароном обычную дозу флекаинида следует снизить вдвое и обеспечить тщательный мониторинг состояния пациента для своевременного выявления нежелательных явлений.
Также рекомендуется мониторинг концентрации вещества в плазме крови.
Противоаритмические средства класса IV. Одновременное применение флекаинида с блокаторами кальциевых каналов, например верапамилом, следует осуществлять с осторожностью.
Возможны побочные эффекты, угрожающие жизни пациента, ассоциированные с лекарственными взаимодействиями, вызывающими повышение концентрации вещества в плазме крови. Метаболическое превращение флекаинида обеспечивается в основном изоферментами CYP 2D6, и при одновременном применении с лекарственными средствами, угнетающими (например антидепрессанты, нейролептики, пропранолол, ритонавир, некоторые антигистаминные) или повышающими активность (например фенитоин, фенобарбитал, карбамазепин) этого фермента, наблюдается соответственно повышение или снижение концентрации флекаинида в плазме крови.
Повышение концентрации флекаинида в плазме крови может быть также обусловлено и нарушением функции почек вследствие снижения клиренса флекаинида.
Гипокалиемию, как и гиперкалиемию, или другие нарушения электролитного баланса следует скорректировать до начала применения флекаинида. Гипокалиемия может быть следствием одновременного применения мочегонных средств, кортикостероидов или слабительных препаратов.
Антигистаминные средства. Риск возникновения желудочковой аритмии возрастает при назначении вместе с мизоластином и терфенадином. Следует избегать одновременного применения.
Противовирусные средства. Концентрация вещества в плазме крови возрастает при одновременном применении с ритонавиром, лопинавиром и индинавиром (повышение риска развития желудочковой аритмии) (следует избегать одновременного применения).
Антидепрессанты. Флуоксетин, пароксетин и другие антидепрессанты обусловливают повышение концентрации флекаинида в плазме крови; при одновременном приеме с трициклическими антидепрессантами увеличивается риск возникновения желудочковой аритмии.
Противоэпилептические средства. Ограниченные данные, полученные при приеме пациентами препарата вместе с активаторами ферментов (фенитоином, фенобарбиталом, карбамазепином), свидетельствуют о 30% повышении скорости выведения флекаинида.
Нейролептические средства. Клозапин — повышение риска развития аритмии.
Противомалярийные средства. Хинин способствует повышению концентрации флекаинида в плазме крови.
Противогрибковые средства. Тербинафин может вызывать повышение концентрации флекаинида в плазме крови вследствие угнетения активности фермента CYP 2D6.
Мочегонные средства. Классовый эффект препаратов, гипокалиемия, следствием которой является увеличение кардиотоксического влияния.
Н2-антигистаминные средства (для лечения язвы желудка). Антагонист Н2-рецепторов, циметидин, подавляет метаболическое превращение флекаинида. У здоровых добровольцев, получавших циметидин (по 1 г/сут) в течение 1 нед, значение AUC флекаинида возросло примерно на 30%, а T½ увеличился примерно на 10%.
Средства, помогающие бросить курить: одновременный прием бупропиона (метаболическое превращение которого осуществляется при участии фермента CYP 2D6) и флекаинида следует осуществлять с осторожностью и начинать лечение с минимальной дозы рекомендованного диапазона. Если бупропион назначают при получении пациентом флекаинида, следует рассмотреть целесообразность снижения дозы последнего.
Кардиогликозиды. При применении флекаинида возможно увеличение содержания дигоксина в плазме крови на 15%, что вряд ли имеет клиническое значение при концентрации в плазме крови пациентов в терапевтическом диапазоне. Рекомендуется определять уровень дигоксина в плазме крови пациентов, получающих препараты наперстянки, не менее чем через 6 ч после применения дигоксина, независимо от дозы, до или после приема флекаинида.
Антикоагулянты. Флекаинид можно применять одновременно с антикоагулянтами для перорального применения.
Передозировка
Передозировка Флекаинида Сандоз является угрожающей жизни и требует неотложного медицинского вмешательства. Повышенная чувствительность к препарату и увеличение концентрации в плазме крови до уровня, превышающего терапевтический, могут также быть обусловлены взаимодействием с другими лекарственными средствами. Специфический антидот неизвестен. Не существует известного метода быстро удалить Флекаинид Сандоз из организма. Проведение диализа или гемоперфузии неэффективно.
Необходима поддерживающая терапия, возможно удаление еще не абсорбированного вещества из ЖКТ. В дальнейшем возможны применение препаратов инотропного действия или стимуляторов сердечной активности, таких как допамин, добутамин или изопротеренол, а также механическая вентиляция легких и меры для поддержания кровообращения (например насос для вспомогательного кровообращения).
Следует рассмотреть целесообразность применения временного трансвенозного кардиостимулятора в случае блокады проводимости. Поскольку T½ из плазмы крови составляет примерно 20 ч, эти меры поддерживающей терапии следует проводить в течение длительного времени.
Форсированный диурез с окислением мочи теоретически способствует выведению вещества.
Условия хранения
В оригинальной упаковке при температуре не выше 25°С.
Срок годности
Срок годности – 3 года от даты изготовления, указанной на упаковке.
Флекаинид



![]()
- Состав и форма выпуска
- Фармакологическое действие
- Показания к применению
- Противопоказания
- Способ применения и дозы
- Передозировка
- Побочные действия
- Особые указания
- Взаимодействие с другими лекарственными средствами и другие формы взаимодействия
- Условия хранения
Состав и форма выпуска
Состав
действующее вещество: flecainide acetate;
1 таблетка содержит флекаинида ацетата 50 мг или 100 мг
вспомогательные вещества: крахмал кукурузный кукурузный, целлюлоза микрокристаллическая, крахмал кукурузный, натрия кроскармеллоза, магния стеарат.
Форма выпуска
Таблетки (по 10 таблеток в блистере, по 3 или 6, или 12 блистеров в картонной коробке):
Основные физико-химические свойства
- по 50 мг белые, круглые, двояковыпуклые, без оболочки, с тиснением «С» на одной стороне и идентифицирующими буквами «FI» на другой стороне;
- по 100 мг белые, круглые, двояковыпуклые, без оболочки, с линией разделения и тиснением идентифицирующими буквами «С» над линией и «FJ» под линией, на другой стороне – линия раздела.
Фармакологическое действие
Фармакодинамика
Флекаинида ацетат является антиаритмическим средством класса ИС, предназначенным для лечения угрожающей жизни симптоматической желудочковой аритмии и суправентрикулярной аритмии высокой степени тяжести.
По электрофизиологическими свойствами флекаинид является местным анестетиком (класс ИС) Противоаритмические действия. Это местный анестетик амидного типа, структурно близок к прокаинамида и энкаинида, поскольку указанные вещества также являются производными бензамида.
Флекаинид, как соединение класса ИС, имеет три основных свойства: выраженном угнетении быстрых натриевых каналов сердца; медленное начало действия и смещены кинетические характеристики торможения натриевых каналов (что является следствием медленного связывания и отделения от натриевых каналов) дифференцированный влияние средства на продолжительность смены биоэлектрического потенциала мышц желудочков и волокна Пуркинье, а именно: отсутствие влияния на первые и значительное сокращение продолжительности смены для последних. Такая комбинация свойств обеспечивает значительное снижение проводимости волокон, деполяризация которых зависит от быстрых натриевых каналов, при умеренном росте эффективного рефрактерного периода, о чем свидетельствуют результаты исследований с применением изолированных сердечных тканей. Указанными электрофизиологическими свойствами флекаинида ацетата обусловлена возможность удлинения интервала PR и комплекса QRS на ЭКГ. В очень высокой концентрации флекаинид вызывает слабое подавление медленных каналов миокарда. Это влияние ассоциируется с отрицательным инотропным эффектом.
Фармакокинетика
Флекаинид при пероральном приеме абсорбируется почти полностью и не испытывает активного метаболического преобразования первого прохождения. Согласно имеющейся информации, биодоступность флекаинида в форме ацетата составляет примерно 90%. Диапазон терапевтической концентрации в плазме крови, как принято считать, составляет от 200 до 1000 нг / мл. При внутривенном введении средняя продолжительность периода до достижения максимальной концентрации в сыворотке крови составляет 0,67 часа, а средний показатель биологической доступности – 98%, по сравнению с 1:00 и 78% соответственно при получении средства в форме раствора для приема внутрь и 4:00 и 81% соответственно – в форме таблеток. Примерно 40% флекаинида связывается с белками плазмы крови.
Флекаинид проникает через плаценту и экскретируется в грудное молоко.
Флекаинид испытывает активного метаболического преобразования (зависящего от генетического полиморфизма), двумя главными метаболитами цель-О-деалкилований флекаинид и мета-О-деалкилований лактам флекаинида, оба метаболиты являются относительно активными. Метаболическое превращение происходит при участии фермента системы цитохрома Р450, а именно фермента CYP2D6, и ассоциированное с генетическим полиморфизмом.
Флекаинид выводится преимущественно с мочой, около 30% полученной дозы выводится в форме неизмененного вещества, остальные – в виде метаболитов. Примерно 5% выводится с калом. Уровень вывода флекаинида снижается при почечной недостаточности, заболеваниях печени, сердечной недостаточности и при щелочной моче. При гемодиализе выводится только 1% флекаинида в форме неизмененного вещества. Период полувыведения флекаинида составляет примерно 20 часов.
Показания к применению
АВ-узловая стойкая тахикардия; аритмии, ассоциированные с синдромом Вольфа – Паркинсона – Уайта и подобными нарушениями, обусловленными наличием дополнительных проводящих путей – в случае неэффективности других видов лечения.
Симптоматическая пароксизмальная желудочковая аритмия высокой степени тяжести, угрожающего жизни пациента, при отсутствии ответа на другие виды терапии. Также применяется при непереносимости или невозможности проведения других форм терапии.
Пароксизмальная аритмия предсердий (мерцательная аритмия, трепетание предсердий, тахикардия предсердий) у пациентов с неблагоприятной симптоматикой после конверсии, при условии наличия несомненной потребности в терапии подтверждается тяжестью клинической симптоматики, если другие виды лечения неэффективны.
Перед началом применения следует исключить наличие сердечных заболеваний органического генеза и / или нарушения фракции выброса левого желудочка, поскольку в таком случае риск нежелательного усиления аритмии.
Противопоказания
- Реакция повышенной чувствительности к флекаинида или любой из вспомогательных веществ препарата.
- Сердечной недостаточности, инфаркт миокарда в анамнезе, с бессимптомной вентрикулярной эктопией или бессимптомной неустойчивой желудочковая тахикардия.
- Кардиогенный шок.
- Долговременная фибрилляция предсердий, в терапии которых не делалась попытка конверсии синусового ритма, а также вальвулярни сердечные заболевания со значимыми нарушениями гемодинамических показателей.
- Снижены или нарушены вентрикулярные функции, при наличии кардиогенного шока, брадикардии высокой степени тяжести (менее 50 ударов в минуту), гипотонии высокой степени тяжести.
- Применение в комбинации с Противоаритмические средствами I класса (блокаторы натриевых каналов).
- Синдром Бругада.
- При отсутствии возможности проведения кардиостимуляции флекаинид не следует применять в терапии пациентов с нарушением функции синусового узла, нарушением проводимости предсердий, при атриовентрикулярной блокаде второй или более высокой степени, при блокаде ножки пучка Гиса или блокаде дистальных отделов.
- Бессимптомная желудочковая аритмия или незначительно выраженные симптомы желудочковой аритмии.
Способ применения и дозы
Препарат применяют перорально. Для устранения влияния пищи на абсорбцию лекарственного вещества Флекаинид следует принимать натощак или за час до еды. Таблетку Флекаинид 100 мг можно разделить на две равные части.
Начало терапии с применением флекаинида ацетата и изменения режима дозирования следует осуществлять под контролем с ЭКГ-мониторингом и контролем концентрации вещества в плазме крови. Некоторым пациентам в настоящее время необходима госпитализация, в частности у пациентов с желудочковой аритмии, угрожающей жизни. Решение о необходимости госпитализации принимается специалистом. У пациентов с сердечными заболеваниями органического генеза, особенно при наличии в анамнезе инфаркта миокарда, терапию с применением флекаинида следует начинать только в случаях, если другие лекарственные средства Противоаритмические действия, за исключением препаратов класса ИС (особенно амиодарона), неэффективны или невыносимыми, и по условии, что безмедикаментозное лечение (хирургическое вмешательство, ампутация, имплантация дефибриллятора) не показано. В период проведения терапии необходим постоянный ЭКГ-мониторинг и контроль концентрации вещества в плазме крови.
Взрослые и дети в возрасте от 13 лет
Суправентрикулярная аритмия: рекомендуемая начальная доза составляет 50 мг два раза в сутки. Для большинства пациентов прием указанной дозы обеспечивает контроль нежелательной симптоматики. Если это необходимо, дозу можно увеличить максимум до 300 мг в сутки.
Желудочковая аритмия: рекомендуемая доза составляет 100 мг два раза в сутки. Максимальная суточная доза составляет 400 мг, но такую дозу применяют только в терапии пациентов крупного телосложения или при необходимости быстрого обеспечения контроля аритмии. Через 3 – 5 дней рекомендуется постепенное корректировки дозы до минимально достаточного уровня, который обеспечивает контроль аритмии. При длительном применении препарата возможно снижение дозы препарата.
Применение в терапии пациентов пожилого возраста
В терапии пациентов пожилого возраста препарат применяется начальной суточной дозой, не превышает 100 мг (1 таблетка 50 мг два раза в день), поскольку скорость выведения флекаинида из плазмы крови лиц пожилого возраста может быть снижена. Это следует учитывать также и при коррекции дозы. Максимальная доза для пациентов пожилого возраста не должна превышать 300 мг (по 150 мг два раза в день).
Передозировка
Передозировка флекаинида является угрожающим для жизни и требует неотложного медицинского вмешательства. Повышенная чувствительность к препарату и увеличение концентрации в плазме крови до уровня, превышающего терапевтический, могут также быть обусловлены взаимодействием с другими лекарственными средствами. Специфический антидот неизвестен. Не существует известного метода быстро удалить Флекаинид из организма. Проведение диализа или гемоперфузии неэффективно.
Необходима поддерживающая терапия, возможно устранение еще не абсорбированного вещества из желудочно-кишечного тракта. В дальнейшем возможно применение препаратов инотропного действия или стимуляторов сердечной активности, таких как допамин, добутамин или изопротеренол, а также механическая вентиляция легких и меры для поддержания кровообращения (например насос для вспомогательного кровообращения). Следует рассмотреть целесообразность применения временного трансвенозного кардиостимулятора в случае блокады проводимости. Поскольку период полувыведения из плазмы составляет примерно 20 часов, эти меры поддерживающей терапии следует проводить в течение длительного времени.
Форсированный диурез с окислением мочи, теоретически, способствует выведению вещества.
Побочные действия
Как и другие антиаритмические средства, флекаинид может способствовать усилению аритмии. Возможно увеличение интенсивности симптомов существующей аритмии или развитие нового эпизода. Риск Проаритмические воздействия является крупнейшим для пациентов с сердечными заболеваниями органического генеза и / или со значительными нарушениями функций левого желудочка.
Наиболее частыми побочными явлениями являются АВ-блокада II-III степени тяжести, брадикардия, сердечная недостаточность, боль в груди, инфаркт миокарда, гипотония, прекращение активности синусового узла, тахикардия (предсердная и желудочковая тахикардия) и сильное сердцебиение.
Такие частые побочные явления, как головокружение и нарушение зрения наблюдаются у примерно 15% пациентов при получении терапии. Эти неблагоприятные явления являются, как правило, временными, и исчезают при дальнейшем проведении терапии или при уменьшении дозы. Приведенный перечень побочных явлений основывается на опыте, полученном при проведении клинических исследований, и информации, полученной в рамках фармакологического надзора после регистрации препарата.
Побочные явления классифицированы по системам органов и классами, а также по частоте. Частота определяется следующим образом: очень часто (³ 1/10), часто (³ 1/100,
ВНИМАНИЕ! Цены актуальны только при оформлении заказа в электронной медицинской информационной системе Аптека 911. Цены на товары при покупке непосредственно в аптечных заведениях-партнерах могут отличаться от указанных на сайте!
Следить за новинками в социальных сетях
ТОВ «АПТЕКА 911.ЮА» Код ЄДРПОУ 43631965 Все лицензии партнеров
Электронная медицинская информационная система Аптека 911
Инструкция по применению Флекаинида при лечении аритмии, показания и противопоказания
Флекаинид является мощным препаратом, который можно назначать внутрь или внутривенно. Показаниями служат пароксизмальная ФП, синдромы преждевременного возбуждения желудочков и желудочковые нарушения ритма сердца. Он очень эффективно подавляет желудочковую эктопическую активность, однако менее эффективен в лечении ЖТ.
Препарат имеет длительный период полувыведения (приблизительно 16 ч), что позволяет принимать его дважды в сутки. Обычная схема приема внутрь – 100 мг 2 раза в день. При развитии побочных эффектов может помочь снижение суточной дозы до 50 мг. Редко оказывается эффективным прием препарата в дозе 50 мг 2 раза в день, а иногда требуется увеличение дозы до 300 мг/сут. Существует лекарственная форма флекаинида с медленным высвобождением. При ее использовании назначают 200 мг/сут. однократно.
При внутривенном использовании препарат вводится в дозе 1-2 мг/кг массы тела в течение 10 мин. У пациентов со сниженной функцией желудочков скорость введения необходимо снизить. Элиминация флекаинида осуществляется как путем метаболизма в печени, так и в результате почечной экскреции.
Препарат имеет узкий терапевтический диапазон. Другими словами, бывает сложно подобрать дозу, которая оказалась бы эффективной и не вызвала нежелательных последствий. Высокие дозы могут вызвать нарушения зрения (особенно при поворотах головы), головокружение и тошноту. Значительное расширение QRS (более чем на 25% от исходного) во время лечения указывает на избыточно высокий уровень препарата в плазме крови.
Было показано, что флекаинид повышает порог ЭКС (минимальный уровень энергии электрических импульсов, необходимый для возбуждения тканей сердца.).

Препарат оказывает выраженное отрицательное инотропное действие, в связи с чем следует избегать его назначения пациентам с сердечной недостаточностью или обширным поражением миокарда. Может проявлять аритмогенное действие, особенно у пациентов с устойчивой ЖТ в анамнезе и/ или со сниженной функцией желудочков.
В крупном исследовании с участием пациентов с желудочковой экстрасистолией, перенесших ИМ, показано, что флекаинид увеличивает летальность. В настоящее время имеется общее мнение, согласно которому препарат не следует назначать больным с подтвержденным диагнозом ИБС.
Флекаинид увеличивает продолжительность комплекса QRS и, следовательно, интервала QT. При этом продолжительность интервала JT – составной части интервала QT – не увеличивается, как это бывает при использовании хинидина или дизопирамида.
Флекаинид эффективен и безопасен, когда назначается для профилактики ФП или АВРТ у пациентов со структурно нормальным сердцем. Другим показанием служит симптомная частая идиопатическая желудочковая экстрасистолия.
Иногда флекаинид, как и другие препараты I класса, может ухудшить течение предсердных аритмий, в частности привести к трансформации ФП в ТП или к увеличению частоты сокращений желудочков на фоне ТП .
Флекаинид нельзя назначать пациентам с синдромом Бругада.
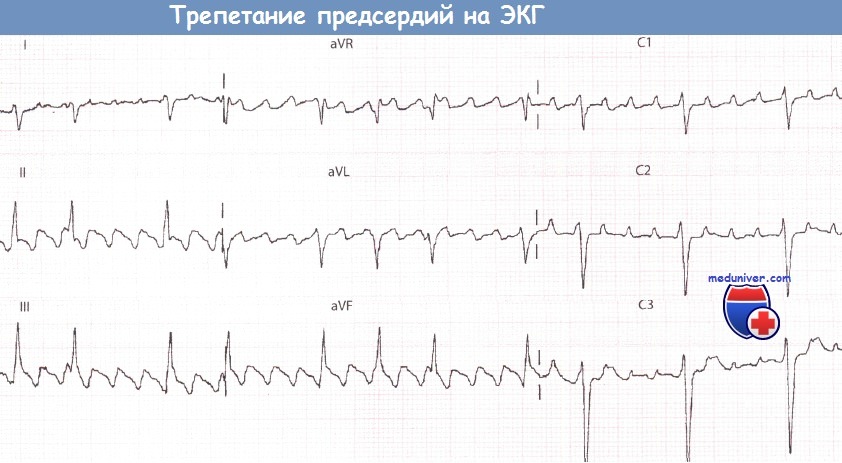 Пациент с трепетанием предсердий (ТП) и АВ-проведением 2:1-4:1
Пациент с трепетанием предсердий (ТП) и АВ-проведением 2:1-4:1 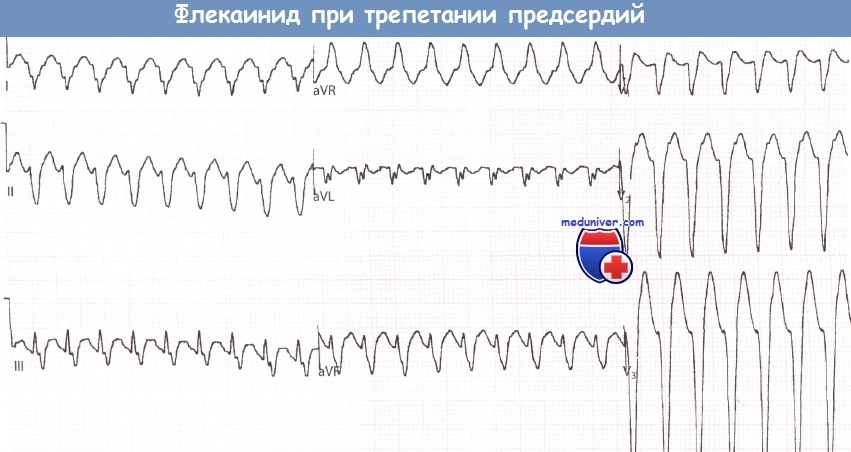 Тот же пациент что и выше после введения флекаинида: препарат вызвал уменьшение частоты сокращений предсердий, способствуя АВ-проведению 1:1 и, следовательно, существенному нарастанию частоты сокращений желудочков.
Тот же пациент что и выше после введения флекаинида: препарат вызвал уменьшение частоты сокращений предсердий, способствуя АВ-проведению 1:1 и, следовательно, существенному нарастанию частоты сокращений желудочков.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Место флекаинида в клинической практике врача-кардиолога
Флекаинид — новое или забытое старое?
Флекаинид известен в клинической практике достаточно давно: препарат синтезирован в 1972 г., в странах Европы его активно применяют с 1982 г. В Украине флекаинид зарегистрирован лишь несколько лет назад, однако с середины 1990-х годов был в наличии по гуманитарной помощи, и врачи-кардиологи имели возможность применять его в клинической практике.
Какова точка приложения действия флекаинида?
Флекаинид ингибирует натриевые каналы, способствуя снижению концентрации внутриклеточного кальция, за счет чего уменьшается выраженность оксидативного стресса (Aliot E. et al., 2011).
Препарат применяют в очень многих аспектах аритмологии: и при желудочковых, и при суправентрикулярных нарушениях ритма сердца. В настоящей лекции внимание сфокусировано на фибрилляции предсердий (ФП) и применении флекаинида именно при этом виде нарушения ритма.
Чем опасна ФП?
ФП — самая распространенная на сегодняшний день аритмия после суправентрикулярной экстрасистолии. К сожалению, статистика неутешительна: по данным европейских экспертов, в 2018 г. у каждого 4-го жителя Европы среднего возраста диагностирована ФП. По прогнозам к 2030 г. количество жителей Европейского Союза с диагнозом «фибрилляция предсердий» достигнет 14–17 млн человек (Kirchhof P. et al., 2016).
ФП чревата двумя основными осложнениями:
- кардиоэмболическим инсультом сопровождающимся высокой инвалидизацией и смертностью;
- развитием сердечной недостаточности (СН) — основным осложнением ФП, также приводящим к летальному исходу.
Медикаментозное восстановление синусового ритма
В настоящее время во всем мире стратегия ведения пациентов с ФП заключается в сохранении синусового ритма: у пациентов с синусовым ритмом реже развиваются инсульт, СН, они живут лучше, качественнее и дольше. Алгоритм фармакологической или электрической кардиоверсии при «срыве» ритма и возникновении у пациента пароксизма ФП, рекомендованный Европейским обществом кардиологов (European Society of Cardiology — ESC) (Kirchhof P. et al., 2016), представлен на рис. 1.
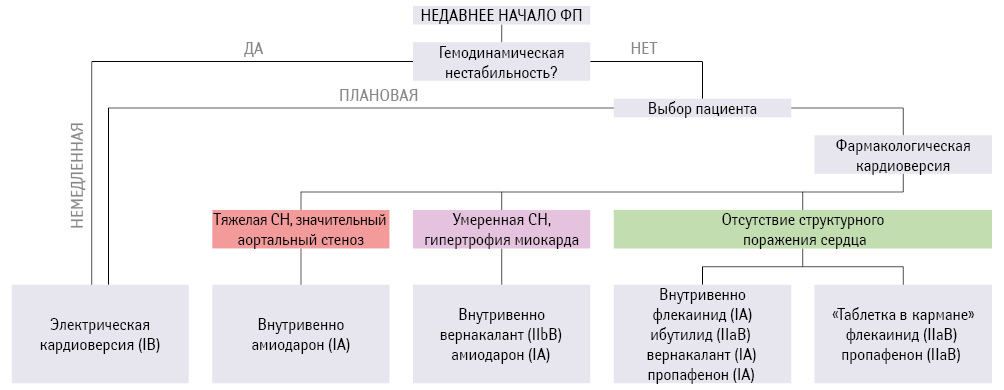
При осуществлении фармакологической кардиоверсии на сегодняшний день тактика врача основывается на выявлении основной патологии, на фоне которой возникло нарушение ритма.
Выделяют три основные группы пациентов:
1) с отсутствием или минимально выраженными структурными поражениями миокарда;
2) с умеренной СН и гипертрофией миокарда;
3) с выраженной СН и аортальным стенозом (пожалуй, наиболее тяжелая в прогностическом плане и плане курации группа).
В каждой из вышеперечисленных групп пациентов своя тактика фармакологической кардиоверсии. Наиболее широкую палитру антиаритмических препаратов (ААП) можно применять у пациентов с отсутствием структурных поражений миокарда. Согласно рекомендациям ESC (2016), у лиц без ишемического или структурного поражения сердца флекаинид, пропафенон или вернакалант (последний не зарегистрирован в Украине) рекомендованы для фармакологической кардиоверсии при новых эпизодах ФП (самый высокий класс рекомендаций и уровень доказательности — IА). У некоторых пациентов с недавно возникшей ФП при отсутствии выраженных структурных или ишемических заболеваний сердца единичная пероральная доза флекаинида или пропафенона (стратегия «таблетка в кармане») может быть рекомендована для кардиоверсии после оценки безопасности (класс рекомендаций IIа, уровень доказательности В) (табл. 1).
| Рекомендации | Класс рекомендаций | Уровень доказательности |
|---|---|---|
| Кардиоверсия при ФП | ||
| У пациентов без ишемического или структурного поражения сердца флекаинид, пропафенон или вернакалант рекомендованы для фармакологической кардиоверсии при новых эпизодах ФП | I | А |
| У пациентов с ишемическим или структурным заболеванием сердца ибутилид рекомендован для фармакологической кардиоверсии при ФП | IIа | В |
| У некоторых пациентов с недавно возникшей ФП при отсутствии выраженных структурных или ишемических заболеваний сердца единичная пероральная доза флекаинида или пропафенона (стратегия «таблетка в кармане») может быть рекомендована для кардиоверсии после оценки безопасности | IIа | В |
| У пациентов с ишемическим и/или структурным изменением сердца амиодарон рекомендован для кардиоверсии при ФП | I | А |
| Вернакалант может быть рекомендован как альтернатива амиодарону для фармакологической кардиоверсии при ФП у пациентов без гипотензии, тяжелой СН или выраженных структурных заболеваний сердца (особенно аортальный стеноз) | IIb | В |
Что означает термин «без органического поражения сердца»?
Понятие «без органического поражения сердца» четко оговаривается следующими позициями:
- отсутствие Q-инфаркта миокарда (ИМ) в анамнезе;
- отсутствие гипертрофической и дилатационной кардиомиопатии;
- фракция выброса левого желудочка (ФВ ЛЖ) >45%;
- отсутствие признаков застойной или прогрессирующей СН;
- стадия СН не более IIА;
- отсутствие врожденных или ревматических пороков сердца;
- отсутствие выраженной гипертрофии левого желудочка (ЛЖ) (толщина одной из стенок ЛЖ ≥14 мм).
В каких случаях следует прекратить применение ААП?
ААП Iс-класса можно применять только у пациентов без органического поражения сердца, поскольку в ряде исследований, к сожалению, завершившихся досрочно, на фоне их применения у пациентов часто наступала внезапная кардиальная смерть (The ESVEM Investigators, 1989; Echt D.S. et al., 1991; Cardiac Arrhythmia Suppression Trial II Investigators, 1992; Waldo A.L. et al., 1996). Как видно на рис. 2, пациенты были тяжелыми: преимущественно после ИМ, с частой желудочковой экстрасистолией высоких градаций по классификации B. Lown, M. Wolf (1971), низкой ФВ ЛЖ. Именно у этой тяжелой группы пациентов может возникать проаритмогенный эффект ААП. Развитие последнего обусловлено угнетением гемодинамики, удлинением интервала Q–T, снижением порога индукции аритмии, влиянием на проводящую систему сердца, усилением эктопической активности желудочков.

Предвестником проаритмогенного эффекта ААП Iс-класса является прогрессирующее ухудшение внутрижелудочковой проводимости и расширение комплекса QRS до 0,16–0,24 с. При использовании метода Холтеровского мониторинга электрокардиограммы (ЭКГ) отмечают:
- увеличение общего количества желудочковых экстрасистол в >2 раза;
- увеличение количества парных желудочковых экстрасистол в >4 раза;
- повышение частоты коротких (до 15 с) эпизодов желудочковой тахикардии в >10 раз;
- повышение частоты ритма при пароксизмах желудочковой тахикардии на >20 уд./мин;
- появление новых вариантов желудочковой тахикардии;
- появление эпизодов фибрилляции желудочков, прогрессирующее ухудшение внутрижелудочковой проводимости с трансформацией в желудочковую тахикардию и фибрилляцию желудочков (очень серьезное осложнение, требующее прекращения приема ААП вследствие риска возникновения неблагоприятных желудочковых аритмий).
Лечение следует прекратить при:
- учащении эктопических желудочковых комплексов;
- появлении блокад, брадикардии;
- расширении комплекса QRS на >25%, уменьшении его амплитуды;
- увеличении продолжительности зубца Р на ЭКГ >0,12 с.
Флекаинид: преимущества по сравнению с другими ААП
В метаанализе US Agency for Healthcare Research and Quality (AHRQ) показано, что при применении флекаинида у пациентов с отсутствием или минимально выраженными структурными изменениями миокарда эффективность кардиоверсии достаточно высока по сравнению с другими ААП (McNamara R.L. et al., 2000). В табл. 2 приведены результаты нескольких исследований, в которых сравнивали флекаинид, амиодарон, пропафенон и плацебо. Согласно полученным данным, флекаинид обеспечивает более эффективную кардиоверсию даже по сравнению с амиодароном (95 и 89% соответственно).
| Исследование | Пациенты, группы | Флекаинид (n, доза) | Исход: конверсия в сердечный ритм | Основные результаты, % |
|---|---|---|---|---|
| Capucci A. et al. (1992) | 62 пациента с ФП ≤7 сут |
Плацебо — 48, амиодарон — 37, флекаинид — 91
Амиодарон — 47, флекаинид — 91
Плацебо — 18, амиодарон — 25, флекаинид — 57
2 мг/кг массы тела
Плацебо — 28, флекаинид — 80, пропафенон — 68
Плацебо — 35, флекаинид — 86, пропафенон — 75
Подход «таблетка в кармане» («pill-in-the-poсket»)
«Таблетка в кармане» — успешный метод восстановления синусового ритма, который можно применять с использованием нагрузочной дозы пропафенона (450–600 мг) или флекаинида (200–300 мг) перорально. Такой подход может быть использован у отдельных пациентов с выраженной симптоматикой и нечастыми (от 1 раза в месяц до 1 раза в год) пароксизмами ФП. При этом необходимо соблюдать ряд важных условий.
Прежде всего, безопасность стратегии должна быть оценена в стационарных условиях под наблюдением врача, поскольку существует риск трансформации мерцательной аритмии в трепетание предсердий. Этот риск незначителен, однако имеет место, и если трансформация возникла один раз, вероятность повторных эпизодов чрезвычайно высока. Опасность трансформации в том, что частота желудочковых сокращений 2:1–1:1 чревата развитием достаточно серьезного нарушения ритма, возможно с гемодинамическими осложнениями.
Другой важный момент: следует убедиться в отсутствии у пациента структурных изменений миокарда. Для этого необходимо провести как минимум скрининговое обследование. P. Alboni (2007) предложил распределять пациентов на две группы, в зависимости от того, кому подходит или не подходит методика «таблетка в кармане» (табл. 3). При этом во 2-й группе вероятно присутствие пациентов, которых нельзя отнести к категории больных без структурных изменений миокарда.
| «Таблетка в кармане» | |||
|---|---|---|---|
| Подходит | Не подходит | ||
| Продолжительность эпизода ФП 120 мс | |||
| Частота сердечных сокращений на фоне ФП >70 уд./мин | P–Q 100 мм рт. ст. | Длительные эпизоды ФП в анамнезе (>7 сут) | |
| Хорошая переносимость ФП (отсутствие одышки, обмороков) | Хроническая СН или ФВ ЛЖ 0,5 с) или значимыми заболеваниями синоатриального узла или атриовентрикулярной узловой дисфункции, не имеющим функционирующего кардиостимулятора | III (вредно) | С |
| Продолжение антиаритмической терапии в период после абляции при ФП должно быть рекомендовано для поддержания синусового ритма, когда рецидив весьма вероятен | IIa | В | |
В этом аспекте представляют интерес результаты регистра RealiseAF, цель которого — определить, насколько назначение ААП пациентам с ФП соответствует современным рекомендациям Американского колледжа кардиологов/Американской ассоциации сердца/Европейского общества кардиологов (American College of Cardiology/American Heart Association/European Society of Cardiology — ACC/AHA/ESC) 2006 г. (The RealiseAF registry, 2010). Основу исследования составила информация о лечении 4947 пациентов с пароксизмальной или персистирующей формами ФП. Полученные результаты весьма интересны. При пароксизмальной форме ФП наиболее часто назначаемыми препаратами были флекаинид, пропафенон и соталол, при персистирующей — амиодарон, что, вероятно, логично. ААП класса IC назначены 11,9% пациентов, однако у 20% из них показания не соответствовали рекомендациям. Соталол назначен 4,4% пациентов, при этом у 16% показания не соответствовали рекомендациям. Амиодарон в качестве терапии первого ряда назначен 25,6% пациентов, при этом у 49,9% не было ни недостаточности кровообращения, ни выраженной гипертрофии ЛЖ.
Побочные эффекты амиодарона
С учетом вышесказанного отметим побочные эффекты длительного применения амиодарона, среди которых выделяют:
1. Кардиальные (блокада сердца, брадикардия, проаритмический эффект).
- эндокринные (дисфункция щитовидной железы). Амиодарон — йодосодержащий препарат, который встраивается в структуру обмена гормонов щитовидной железы. При длительном его применении необходим контроль уровня тиреотропного гормона. Отмена препарата обязательна при развитии амиодарон-индуцированного тиреотоксикоза;
- желудочно-кишечные (диспепсия, повышение уровня печеночных ферментов);
- кожные (изменение цвета кожи, сенсибилизация, облысение);
- неврологические (тремор, атаксия, бессонница);
- разнообразные нарушения зрения;
- поражение легких с развитием так называемой амиодарон-индуцированной легочной токсичности, для которой характерны:
− более частое развитие у мужчин, у лиц, длительно пребывавших на искусственной вентиляции легких (вспомогательное воздействие кислорода в высоких концентрациях вместе с механической вентиляцией легких может стимулировать развитие амиодарон-индуцированной легочной токсичности), а также длительно применявших амиодарон в высоких дозах (при применении в дозе ≥400 мг/сут развивается в 5–15% случаев с пиком через 2 мес, в дозе 200 мг/сут — 2% и >2 лет соответственно), у лиц с бронхолегочной патологией;
− повышение риска развития с возрастом;
− повышение риска развития токсичности амиодарона по мере увеличения его концентрации в плазме крови;
− зависимость от расовых и этнических факторов (например у японцев отмечается в несколько раз чаще, чем в других этнических группах).
Рентгенологическая картина при амиодарон-индуцированной легочной токсичности поражает своей динамикой: буквально в течение 3–4 дней на рентгенологических снимках легких одного и того же пациента можно получить абсолютно разную рентгенологическую картину. Эта патология характеризуется очаговыми или диффузными инфильтратами, обычно двусторонними и нередко мигрирующими. Заболевание сопровождается лихорадкой, лейкоцитозом и достаточно выраженной одышкой. Поэтому перед началом терапии амиодароном больному необходимо сделать контрольный рентгенологический снимок легких и провести спирометрическую оценку функции внешнего дыхания. Пациентам, длительно применяющим амиодарон, следует ежегодно проводить контрольное рентгенологическое обследование легких.
Тактика ведения пациента при терапевтической неудаче
В рекомендациях ESC (2016) предложена четкая тактика ведения пациента при невозможности удержать синусовый ритм на фоне применения ААП (рис. 6). Так, если пациент применял амиодарон, ему необходимо предложить либо катетерную абляцию, либо гибридную терапию. Последняя представляет собой совокупность методик (катетерная абляция, антиаритмическая терапия, хирургия на открытом сердце), совмещение которых дает возможность максимально долго сохранять у пациента синусовый ритм. Если неудача в лечении произошла на фоне применения дронедарона, флекаининда, пропафенона или соталола — следует выбрать либо амиодарон, либо другой ААП из этой же группы, либо прибегнуть к катетерной абляции. В этой ситуации должно быть принято единое решение команды специалистов (так называемая Atrial Fibrillation Heart Team), ведущих пациента.
Инструкция по применению Флекаинида при лечении аритмии, показания и противопоказания
Определение концентрации флекаинида в крови, используемое для оценки приверженности пациента режиму лечения, лекарственного мониторинга и диагностики передозировки.
Тамбокор, Апокрад, Фулкард.
Flecainid, Tambocor, Almarytm, Apocard, Ecrinal.
Поляризационный флуороиммуноанализ (ПФИА).
Нг/мл (нанограмм на миллилитр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 2-3 часов до исследования, можно пить чистую негазированную воду.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Флекаинид – это антиаритмический препарат, используемый для лечения наджелудочковых аритмий по типу re-entry, желудочковой экстрасистолии и тахикардии. По механизму действия флекаинид относится к классу антиаритмиков IС (в эту группу также входят пропафенон, этмозин и этацизин). Основной механизм действия флекаинида – это выраженная блокада натриевых каналов кардиомиоцитов и клеток проводящей системы сердца. Напомним, что быстрое поступление натриевых ионов через натриевые каналы называется фазой 0 потенциала действия кардиомиоцита (другое название – фаза начальной быстрой деполяризации) и находит свое отражение в длительности комплекса QRSЭКГ. Препараты, блокирующие натриевые каналы, увеличивают продолжительность комплекса QRS. Кроме того, флекаинид также оказывает действие на калиевые каналы, обеспечивающие движение калиевых ионов во время фазы 3 потенциала действия (другое название – фаза конечной быстрой реполяризации). Препараты, блокирующие калиевые каналы, увеличивают продолжительность интервала QT. В целом в терапевтическом диапазоне концентраций флекаинид оказывает тормозящий эффект на проведение электрического импульса в сердце.
Терапевтический эффект флекаинида проявляется при уровне препарата 0,2-1 мкг/мл (взрослые), который обычно достигается при суточной дозе 200-300 мг. Уровень препарата более 0,7-1 мкг/л (дозы, превышающие 400 мг в сутки) связан с повышенным риском интоксикации. Признаками интоксикации флекаинидом являются тошнота, рвота, нарушения ритма сердца в виде брадиаритмии (чаще) и тахиаритмии, гипотензия, головокружение, головная боль, нарушение зрения и другие.
Известно несколько факторов, влияющих на метаболизм и уровень флекаинида, в том числе печеночная, почечная и сердечная недостаточность, лекарственные средства (ингибиторы и активаторы CYP2D6), pH мочи и другие. Уровень флекаинида в крови исследуют для того, чтобы оценить приверженность пациента режиму лечения и избежать передозировки препарата.
При мониторинге концентрации флекаинида следует учитывать некоторые особенности его фармакокинетики. Препарат хорошо всасывается в кишечнике (биодоступность около 95 %). В крови 40 % флекаинида находится в связанной с белками плазме форме. Около 30 % поступившего препарата выводится почками в неизмененном виде. Оставшиеся 70 % подвергаются биохимическим превращениям в печени с образованием малоактивных метаболитов. Равновесная (стационарная, стабильная) концентрация препарата в плазме достигается только через 3-5 дней после начала приема, поэтому исследование уровня флекаинида целесообразно проводить по прошествии 3-5 дней. После достижения равновесной концентрации повторные исследования уровня флекаинида не показаны. Исключение составляют случаи, когда это равновесное состояние может изменяться (например, при развитии почечной или сердечной недостаточности, назначении новых лекарственных средств).
При подозрении на интоксикацию флекаинидом проводят целый комплекс диагностических исследований, в том числе анализ на калий, натрий, магний и бикарбонат в крови, нарушение концентрации которых могут усугублять состояние.
Результат исследования оценивают в комплексе со всеми значимыми анамнестическими, клиническими и инструментальными данными (в первую очередь ЭКГ).
Для чего используется исследование?
- Для оценки приверженности пациента режиму лечения и диагностики передозировки препарата.
Когда назначается исследование?
- При отсутствии желаемого эффекта на фоне лечения флекаинидом;
- при наличии симптомов передозировки флекаинида: тошноты, рвоты, нарушения ритма сердца, гипотензии, головокружения, головной боли, нарушения зрения и других;
- при назначении пациенту, принимающему флекаинид, некоторых лекарственных препаратов (ингибиторы CYP2D6: флуоксетин, бупропион, амиодарон; активаторы CYP2D6: рифампицин, фенитоин, фенобарбитал).
Что означают результаты?
Референсные значения: 200 – 1000 нг/мл.
- передозировка флекаинида.
- несоблюдение режима терапии.
Что может влиять на результат?
- Почечная недостаточность;
- печеночная недостаточность;
- сердечная недостаточность;
- прием некоторых лекарственных препаратов (ингибиторы и активаторы CYP2D6, бета-блокаторы, алкализирующие и ацидифицирующие мочу средства).
- Исследование уровня флекаинида целесообразно проводить по прошествии 3-5 дней после начала приема препарата;
- результат исследования оценивают в комплексе со всеми значимыми анамнестическими, клиническими и инструментальными данными (в первую очередь ЭКГ).
Информация для пациентов с мерцательной аритмией по антитромботической терапии
(Американский Колледж врачей-пульмонологов и торакальных хирургов, 2012г.)
*С правками переводчика от 2017г. в связи с изменениями в методах лечения ФП*
Что такое мерцательная аритмия?
– Мерцательная аритмия представляет собой такое состояние, когда нормальная электрическая активность верхних камер сердца (предсердий) становится нерегулярной. Как следствие, сердце бьется неорганизованно, что проявляется нерегулярностью сердечных сокращений и снижением эффективности насосной функции сердца.
– Мерцательная аритмия является широко распространенным состоянием. У каждого четвертого человека старше 40 лет мерцательная аритмия развивается в течение их жизни.
Каковы симптомы мерцательной аритмии?
– У пациентов с мерцательной аритмией могут быть такие симптомы, как сердцебиение, одышка, дискомфорт или боль в грудной клетке, головокружение, утомляемость или потери сознания.
– Другие пациенты могут не иметь симптомов мерцательной аритмии вовсе, и это состояние выявляется в результате планового профилактического визита к врачу или обследования по поводу другого заболевания.
Почему пациенты с мерцательной аритмией нуждаются в разжижающей кровь терапии?
– Нерегулярность сердечных сокращений приводит к изменению тока крови. Это может привести к слипанию клеток крови и увеличению риска формирования тромба в верхней камере сердца (предсердии).
– Местом, куда чаще всего мигрирует тромб у пациентов с мерцательной аритмией, является головной мозг, что приводит к инсульту.
– Риск развития инсульта у пациентов с мерцательной аритмией в пять раз больше в сравнении с другими пациентами того же возраста без мерцательной аритмии.
– Прием препаратов, разжижающих кровь, снижает свертываемость крови и может уменьшать вероятность развития инсульта в будущем.
Что такое кровяной тромб?
– Кровяной тромб формируется путем слипания клеток крови и других субстанций с образованием плотной массы внутри сосуда, которая может блокировать ток крови.
– Формирование кровяного тромба в случае его образования в просвете сосуда (артерии или вены) и препятствования току крови приносит вред.
– У пациентов с мерцательной аритмией наиболее распространенной локализацией миграции тромбов является головной мозг. Медицинский термин, обозначающий тромб, препятствующий кровотоку в мозговом сосуде, – «церебральная эмболия», более широко известная как инсульт.
Существуют ли разновидности инсультов?
– Существует 2 типа инсульта.
– Если кровяной тромб блокирует ток крови в мозговой артерии, речь идет об ишемическом инсульте.
– Если кровь проникает в вещество головного мозга, развивается геморрагический инсульт.
– Если у пациента с мерцательной аритмией происходит инсульт, он, как правило, более тяжелый, чаще приводит к смерти и инвалидизации в сравнении с инсультами у пациентов без мерцательной аритмии.
– Каждый четвертый ишемический (тромботический) и каждый второй геморрагический (связанный с кровоизлиянием) инсульты приводят к смерти.
– Если пациент выжил после перенесенного инсульта, в некоторых случаях какие-либо остаточные явления отсутствуют, тогда как у остальных пациентов сохраняются такие проявления инвалидизации, как слабость в одной половине тела, проблемы с ходьбой, а также проблемы с речью. Степень инвалидизации после перенесенного инсульта может варьировать в значительной степени.
Каковы факторы риска развития инсульта у пациентов с мерцательной аритмией?
– Предшествующий инсульт (включая «микроинсульты», как называют обычно транзиторные ишемические атаки).
– Сердечная недостаточность (в настоящее время или в прошлом).
– Высокое артериальное давление (в случае отсутствия адекватного контроля с помощью медикаментов).
– Возраст (риск растет по мере его увеличения).
– Сахарный диабет.
– Сосудистая патология (ишемическая болезнь сердца, препятствия кровотоку с артериях ног («атеросклероз периферических артерий»)).
– Женский пол.
Одинаков ли риск развития инсульта у пациентов с мерцательной аритмией?
– Нет. Риск развития инсульта зависит от того, есть ли у вас перечисленные факторы риска инсульта (предшествующий инсульт или транзиторная ишемическая атака, высокое артериальное давление, сердечная недостаточность, пожилой возраст (65 лет и старше), сахарный диабет, сосудистая патология, женский пол) и в каком количестве эти факторы риска присутствуют.
– Как правило, чем больше факторов риска имеет пациент, тем больше вероятность развития инсульта.
Какие меры могут быть предприняты для снижения риска инсульта?
– Для снижения тромбообразования и уменьшения риска возникновения инсульта пациенты могут принимать разжижающие кровь препараты, такие как антикоагулянты и антиагреганты.
Какие разжижающие кровь препараты применяются при мерцательной аритмии?
– Варфарин
– Дабигатран (Прадакса)
– Ривароксабан (Ксарелто)
– Апиксабан (Эликвис)
Каковы основные свойства данных препаратов, разжижающих кровь?
Пероральные антикоагулянты (варфарин, дабигатран (Прадакса), ривароксабан (Ксарелто), апиксабан (Эликвис))
– Варфарин используется более 50 лет. Он является наиболее распространенным препаратом, разжижающим кровь, и также применяется в виде таблеток.
– Пациенты, принимающие варфарин, должны регулярно сдавать анализ крови для контроля эффективности разжижения крови (исследуется уровень международного нормализованного отношения (МНО)), чтобы быть уверенными, что кровь не слишком «жидкая» и не слишком «густая». Доза варфарина может меняться (увеличиваться или снижаться) для того, чтобы варфарин работал эффективно. В случае если вы принимаете варфарин, вам необходимо ознакомиться с двумя последними разделами этой памятки «Что такое МНО?» и «Какие факторы влияют на уровень МНО?».
– Дабигатран (Прадакса), Ривароксабан (Ксарелто) и Апиксабан (Эликвис) – новые препараты, разжижающие кровь, которые также принимаются в виде таблеток. Один из них может быть использован вместо варфарина, при этом не требуется регулярного контроля анализов крови. Препараты одобрены управлением по контролю за пищевыми продуктами и лекарственными препаратами США для профилактики инсульта у пациентов с мерцательной аритмией.
В каких случаях назначается лечение для профилактики инсульта у пациентов с мерцательной аритмией?
– Профилактическая терапия разжижающими кровь препаратами должна быть назначена большинству пациентов с мерцательной аритмией, имеющих один или несколько факторов риска инсульта (предшествующий инсульт или транзиторная ишемическая атака, высокое артериальное давление, сердечная недостаточность, возраст 65 лет и старше, сахарный диабет, сосудистая патология). Женщины имеют больший риск инсульта в сравнении с мужчинами, особенно в возрасте 65 лет и более.
– Пациенты, перенесшие в прошлом инсульт или транзиторную ишемическую атаку («микроинсульт»), должны получать разжижающую кровь терапию для профилактики повторного инсульта.
– Преимущества разжижающего кровь препарата (снижение риска инсульта) должны соотноситься с увеличением риска кровотечений на фоне приема этого лекарства.
Как я могу решить, какой из этих препаратов принимать в случае необходимости?
– Исследования показали, что прием всех перечисленных препаратов пациентами с мерцательной аритмией эффективен в сравнении с отсутствием такого лечения. Следует обсудить с вашим врачом, какой из этих препаратов выбрать.
– Решение о выборе наиболее подходящего вам конкретного препарата должно быть принято в рамках беседы с вашим врачом. Препарат должен быть выбран на основании вашего индивидуального риска инсульта и риска кровотечения на фоне приема данного препарата.
Каковы побочные эффекты приема препаратов, разжижающих кровь?
– Наиболее частым побочным эффектом разжижающих кровь препаратов является кровотечение. Чаще всего кровотечение небольшое, например, в виде синяка или носового кровотечения. У 1-2% пациентов, принимающих разжижающие кровь препараты, может развиться более тяжелое кровотечение, такое как желудочное кровотечение (рвота кровью) или кишечное кровотечение (кровь в стуле), которые могут требовать переливания крови и прерывания приема препаратов, разжижающих кровь.
– Наиболее серьезным побочным эффектом разжижающих кровь препаратов является кровотечением в мозг («геморрагический инсульт»).
– Другие проблемы, такие как головная боль, тошнота, желудочное расстройство, которые довольно часто возникают при приеме других препаратов, на фоне терапии разжижающими кровь препаратами возникают нечасто, поэтому в случае их появления в первую очередь стоит искать другие медицинские причины этих ощущений.
Буду ли я все время получать один и тот же препарат, разжижающий кровь. В одной и той же дозе?
– Ваша разжижающая кровь терапия может измениться со временем в случае изменения у вас риска развития инсульта. Например, это может произойти, когда вы станете старше или у вас появится риск развития большого кровотечения на фоне продолжающегося приема препарата, разжижающего кровь. Ваш доктор обсудит с вами и сделает необходимые изменения в вашей терапии в случае необходимости.
– Если вы с вашим врачом приняли решение о попытке восстановления нормального («синусового») ритма, ваш врач может выбрать применение контролируемого электрического разряда на область сердца («электрическая кардиоверсия») или специализированной процедуры, известной как катетерная аблация. Если вы предпочли кардиоверсию или аблацию, вы нуждаетесь в приеме антикоагулянтов как минимум в течение некоторого периода времени до и после процедуры с целью предотвращения формирования кровяного сгустка как следствия этой процедуры.
Как долго я должен принимать разжижающие кровь препараты?
– Как правило, пациенты с мерцательной аритмией принимают назначенные им разжижающие кровь препараты всю жизнь. В ряде случаев может быть необходимо прекратить прием разжижающих кровь препаратов. Если это произошло, ваш доктор пояснит для вас причины изменения терапии.
Следующие 2 секции предназначены для пациентов, принимающих варфарин.
Что такое МНО?
– МНО (международное нормализованное отношение) является мерой того, насколько быстро образуется тромб, и демонстрирует степень разжижения крови под действием варфарина.
– У пациентов, не принимающих антикоагулянты, уровень МНО составляет порядка 1,0. Для снижения риска инсульта при мерцательной аритмии, кровь должна быть более жидкой в 2-3 раза, чем в норме. Это означает, что кровь сворачивается с образованием тромба в 2-3 раза медленнее.
– Целевой уровень МНО у пациентов с мерцательной аритмией составляет от 2,0 до 3,0.
– Если кровь слишком густая (МНО менее 2,0), риск инсульта все еще высок.
– Если кровь слишком жидкая (МНО более 3,0), повышен риск кровотечения.
Что я могу делать, чтобы способствовать сохранению МНО в целевом диапазоне?
– Если вы принимаете алкоголь, обращайте внимание на то, чтобы еженедельно принимать небольшое его количество (не более 8* порций в неделю, за 3 и более дней).
* Порция — это 15 мл чистого спирта (пиво крепостью 4,5% – 0,33л, бокал вина крепостью 12% или 40 мл крепкого алкоголя)- примечание переводчика.
– Не забывайте обсуждать с вашим врачом каждое новое назначаемое вам лекарство, в том числе покупаемые вами безрецептурные медикаментозные средства (включая фитопрепараты и витамины).
– Постарайтесь поддерживать постоянный уровень витамина К в вашей пище. Этого можно достичь путем употребления более или менее сходной пищи, а также регулярным питанием.
Напоминаем, что данные материалы носят исключительно обучающий характер и не могут заменить консультации врача. Пожалуйста, посетите вашего врача в случае необходимости обсуждения проблем, описанных в данном руководстве.
Материал подготовлен сотрудником отдела клинических проблем атеротромбоза Института Клинической Кардиологии им. А.Л.Мясникова к.м.н. Шахматовой О.О.
Дата публикации исправленной в соответствии с новыми данными версии – 21.11.2017
Уважаемый посетитель NOAT.RU!
Настоящий раздел предназначен исключительно для лиц, имеющих среднее и высшее медицинское образование, а также студентов медицинских ВУЗов.
Никакие из опубликованных материалов не могут служить заменой медицинскому осмотру и не должны быть использованы как руководство к лечению. Только врач, который имеет личный контакт с пациентом, знаком с его историей болезни и наблюдает за состоянием его здоровья, может рекомендовать тот или иной метод лечения. Информация на данном сайте или другие предоставляемые им услуги не могут служить основанием для диагностики или лечения без соответствующего участия врача.
Ни при каких обстоятельствах администрация, составители, консультанты и правообладатели сайта не могут быть ответственны за любой непрямой, случайный или косвенный вред, причиненный здоровью и жизни, а также материальный ущерб или утерю прибыли, наступившую в результате любого использования или доступа или невозможности использования или получения доступа к ресурсу NOAT.RU или его содержимому.
Администрация NOAT.RU не несет ответственности за содержание баннеров и информационных материалов третьих лиц.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом, фельдшером или студентом медицинского ВУЗа.




