Что делать при учащенном сердцебиении и нехватке воздуха

- Когда нужно записаться к врачу
- Причины
- Что делать в первую очередь
- Как лечить
- Заключение
Перебои в работе сердца в виде учащенного сердцебиения и нехватки воздуха приходилось испытывать всем. Это случается у здоровых людей при сильном волнении, испуге и других эмоциональных потрясениях. Это нормальный ответ сердечно-сосудистой системы на нагрузки. Но не всегда такие симптомы имеют физиологические причины. При физической активности сердце начинает биться быстрее у всех людей, и все знают, что так и должно быть. Но если при сердцебиении не хватает воздуха, и это повторяется периодически даже при незначительных нагрузках, нужно обследоваться. В таких случаях причиной, скорее всего, является заболевание.
Когда нужно записаться к врачу
Обязательно нужно обратиться к кардиологу, если:
- сердцебиение интенсивное и частое;
- начинается остро без видимых причин и долго не проходит;
- тяжело дышать даже при малых нагрузках;
- сердцебиение сопровождается головокружением, слабостью, потерей сознания;
- нарушается сердечный ритм, появляется ощущение пропуска ударов.
Причины
Если при небольших нагрузках одновременно с учащением сердцебиения становится трудно дышать, причин может быть несколько:
- Сердечная недостаточность.
- Сердечный кашель.
- Ишемическая болезнь сердца.
- Тахиаритмии, блокады, экстрасистолии.
- Вегетососудистая дистония.
- Инфаркт.
- Инсульт.
- Панические атаки.
Что делать в первую очередь
Чтобы облегчить состояние самостоятельно, нужно предпринять следующее:
- прекратить физическую работу, постараться успокоиться;
- открыть окно, чтобы впустить свежий воздух, или выйти на улицу;
- на лоб положить что-либо холодное (мокрую салфетку или полотенце, бутылку с водой);
- расслабиться, принять удобное положение;
- глубоко дышать, с быстрыми вдохами и медленными выдохами;
- можно попробовать снизить сердцебиение с помощью покашливания;
- на несколько минут нужно задержать дыхание и напрячь мышцы живота;
- вызвать рвоту надавливанием на корень языка;
- погрузить лицо в холодную воду;
- сильно и резко надавливать в месте угла нижней челюсти;
- принять капли (корвалол, валерьянку или валокордин);
- если человеку трудно дышать, нужно дать ему кислородный пакет;
- если состояние не улучшается, вызвать скорую помощь.
Если воздуха не хватает и участилось сердцебиение, нужно обратиться к терапевту или кардиологу. Возможно, пациента направят к другому специалисту, поскольку далеко не всегда эти симптомы присущи кардиологическим болезням.
Как лечить
Частое сердцебиение и одновременно нехватка воздуха – это проявление другого заболевания. Чтобы избавиться от тахикардии с одышкой, нужно лечить первичные патологии. Для этого нужно обследоваться у кардиолога или терапевта и найти причину таких симптомов. Возможно, потребуется консультация других узких специалистов (невролога, эндокринолога). В некоторых случаях медикаментозного лечения не потребуется, достаточно будет изменить образ жизни, питание, пить успокаивающие фиточаи и настои.
Симптоматическое лечение
Чтобы снизить частоту сердечных сокращений, могут назначить лекарственные средства. Обычно применяются препараты двух групп:
- Антиаритмические средства (внутривенные и пероральные). Они не только уменьшают сердцебиение, но и предотвращают возникновение приступов тахикардии. К ним относятся Верапамил, Пропранолол, Аденозин, Флекаинид и другие. Самостоятельно пить таблетки нельзя, они подбираются индивидуально с учетом других заболеваний и противопоказаний.
- Седативные (успокоительные) . Особенно эффективно помогают, если частое сердцебиение связано с нарушениями в работе нервной системы. Наиболее известные препараты этой группы: валериана (таблетки, настойка), Персен, Новопассит, Деазепам и другие.
Сердечная недостаточность
Одышка и тахикардия – спутники сердечной недостаточности. Целью лечения является уменьшение симптоматики, сдерживание прогрессирования болезни и увеличение продолжительности жизни. Особые сложности возникают при терапии сердечного кашля.
Лечение сердечной недостаточности комплексное и включает:
- Режим и диету . С помощью диеты улучшают питание сердечной мышцы и уменьшают объем жидкости в организме. Важно ограничить потребление соли и жидкости, отказаться от алкоголя, включать в рацион больше витаминов и белковых продуктов.
- Медикаментозное лечение . Назначают препараты нескольких групп: ингибиторы АПФ, сердечные гликозиды, бета-блокаторы, калийсберегающие диуретики, антагонисты альдактона, вазодилататоры, блокаторы кальциевых каналов, антикоагулянты.
- Оперативное вмешательство . Без хирургической операции зачастую не удается добиться положительных результатов. Чаще всего проводится установка кардиостимулятора.
Вегетососудистая дистония
При ВСД у больных очень много жалоб, в том числе на затрудненное дыхание и частое сердцебиение. Ее лечением занимается невролог. В зависимости от симптоматики могут подключаться и другие специалисты: кардиолог, терапевт, эндокринолог, уролог, гастроэнтеролог.
Основные принципы терапии при вегетососудистой дистонии:
- Соблюдать режим дня, труда и отдыха.
- Спать не менее 8 часов в сутки.
- Правильно питаться. В продуктах должны быть все необходимые питательные элементы. Нужно отказаться от полуфабрикатов, жирной, копченой, острой, пряной, консервированной пищи, соли, крепких напитков с кофеином.
- Избегать стресса.
- Заниматься аутотренингом.
- Заниматься нетяжелыми видами спорта (плаванием, ходьбой), лечебной гимнастикой.
При гипертонической форме используются спиртовые настойки:
- пустырника,
- валерианы,
- пиона,
- боярышника.
При ВСД по гипотоническому типу:
- настой лимонника китайского;
- настой бессмертника;
- настойка корня женьшеня;
- настойка заманихи.
Лекарственные препараты назначают в крайних случаях, если не помогают немедикаментозные методы. Особенно это касается детей и подростков. Взрослым назначают таблетки для симптоматического лечения:
- при гипертонической форме – адреноблокаторы (Бисопролол, Анаприлин);
- при стрессе, тревожности, панических атаках – антидепрессанты, транквилизаторы;
- препараты, стимулирующие мозговое кровообращение (Кавинтон, Танакан, Оксибрал).
Заключение
Если периодически учащается сердцебиение и становится трудно дышать, нужно проводить комплексное обследование. Такие проявления сопровождают многие заболевания, поэтому могут потребоваться консультации нескольких узких специалистов. Нередко такой симптом связан с расстройствами вегетативной нервной системы, которая лечится психотерапевтическими методами и медикаментозно. Более тяжелые случаи – это кардиологические заболевания, такие как сердечная недостаточность, инфаркт, инсульт. Они требуют немедленной медпомощи.
Причины учащенного сердцебиения, что делать, если не хватает воздуха и трудно дышать?
Какие меры предпринимать для нормализации состояния?
Что делать при учащенном сердцебиении и нехватке воздуха, если приступ застал внезапно? Ответ на этот вопрос должен знать каждый, кто страдает подобными проблемами:
- прекратить панику,
- отказаться от физической активности,
- занять удобное положение,
- обеспечить доступ воздуха в помещение,
- выпить прохладной воды мелкими глотками,
- положить на лоб холодный компресс, чтобы прикрывал височную часть,
- дышать по схеме (быстрый вдох и медленный выдох),
- глубоко вдохнуть, напрягая мышцы пресса, медленно выдохнуть,
- ополоснуть лицо,
- если позывы к рвоте, то надавить на корень языка,
- выпить растительные успокоительные капли Корвалол или Валерияну,
- если дыхание тяжелое, то обеспечить человеку кислородный пакет.
Когда предпринятые меры не помогают, вызывать скорую помощь. Часто одышка, жгучая боль в сердце и нехватка воздуха сопровождают приступ инфаркта миокарда.
Что делать при учащенном сердцебиении и нехватке воздуха?
В домашних условиях облегчить состояние помогут следующие советы:
- Если состояние ухудшилось в помещении, то нужно открыть все окна и прилечь. Желательно снять с себя одежду, стягивающую грудь, чтобы облегчить дыхание.
- Принять «Валокардин» или седативную настойку (боярышника, пустырника) для успокоения и расширения сосудов.
- Медленно и глубоко дышать. Вдох должен делаться 1,5-2 раза быстрее выдоха.
- Снизить частоту сокращений сердца поможет задержка дыхания или покашливание.
Частые приступы тахикардии и одышки должны стать поводом для похода к врачу-кардиологу или терапевту, особенно если они сопровождаются прочими симптомами. Подобное состояние может являться предвестником надвигающегося инфаркта или инсульта.
Посетить врача требуется как можно скорее при наличии следующих симптомов:
- ощущение нехватки воздуха проявляется при любых нагрузках;
- проявляется слабость и головокружение;
- приступ начинается беспричинно и не проходит длительное время;
- возникают серьезные сбои в сердцебиении.
Как диагностировать заболевание?
Учащенное сердцебиение и ощущение нехватки воздуха – вершина айсберга, которая позволяет врачу определиться с возможными патологиями или их отсутствием.

Чтобы определить болезнь, врачи прибегают к следующим методикам диагностики:
- анализ крови и мочи (важно знать количество гемоглобина, лейкоцитов и эритроцитов),
- анализ гормонов щитовидной железы,
- анализ крови на биохимический состав (помогает выявить количество необходимых витаминов для нормальной работы сердца),
- рентген грудной клетки (может показать размерные изменения сердца),
- холтеровский монитор (специальный аппарат считывает работу сердца на протяжении нескольких дней),
- эхокардиография и электрокардиограмма (определяет функциональные нарушения в сердце, способствует диагностике клапанов сердца).
По необходимости врач-кардиолог подключит к диагностике невролога, эндокринолога и терапевта, если выявленное заболевание не связано с работой сердечно-сосудистой системы.
Методы диагностики
 Учащенный ритм сердца в сочетании с ощущением нехватки воздуха для врача является лишь признаком определенной болезни или патологического состояния. Он опросит пациента и проведет осмотр, затем назначит ряд обследований для поиска причинного фактора:
Учащенный ритм сердца в сочетании с ощущением нехватки воздуха для врача является лишь признаком определенной болезни или патологического состояния. Он опросит пациента и проведет осмотр, затем назначит ряд обследований для поиска причинного фактора:
- анализ крови и мочи;
- рентгенография;
- компьютерная и магнитно-резонансная томография (КТ и МРТ);
- электрокардиограмма (ЭКГ);
- ультразвуковое исследование (УЗИ) сердца.
Дополнительно может потребоваться сделать суточный мониторинг ЭКГ и велоэргометрию. Первое обследования покажет работу сердца в течение дня, а второе во время нагрузки. По результатам диагностики врач поставит диагноз или перенаправит к более узкому специалисту (невропатологу, эндокринологу).
Сердце бьется часто, трудно дышать. Что делать?

— Иногда сердце начинает внезапно биться быстро без всяких причин, становится тяжело дышать и кружится голова. Физических нагрузок перед этим не было. Что это?

— У молодых пациентов, а также у пациентов без тяжелой сердечной патологии эти жалобы могут быть признаком наджелудочковой тахикардии — одного из видов аритмии. Это почти всегда внезапное усиление сердцебиения вплоть до 200 ударов в минуту. Во время приступа нередко падает артериальное давление, что приводит к резкой слабости, головокружению, чувству нехватки воздуха.
Такой эпизод аритмии внезапно начинается, и также внезапно может закончиться, продлившись считанные минуты или даже секунды. Однако для подтверждения аритмии только лишь жалоб недостаточно: необходимо зарегистрировать ЭКГ в момент приступа, поскольку похожие симптомы могут быть характерны и для других, более серьезных видов аритмии.
Если такие приступы короткие и врачи скорой помощи не успевают снять пленку, то можно зафиксировать ЭКГ самостоятельно. На сегодняшний день есть портативные аппараты ЭКГ, которые совместимы со смартфоном и фиксируют электрокардиограмму в режиме реального времени на экране телефона. Это поможет врачу поставить диагноз и назначить лечение.
— Аритмия — это серьезно?
— Нарушения сердечного ритма широко распространены и часто встречаются не только у больных, но и у здоровых людей. Аритмии могут быть обусловлены как серьезной органической патологией сердца, так внесердечными причинами и быть преходящими.
Аритмия становится опасной, когда нерегулярное, частое или редкое сердцебиение влияет на сократительную функцию сердца. В таком случае сердце не эффективно перекачивает кровь к жизненно важным органам.
Важно обсудить жалобы, которые беспокоят пациента, провести дополнительное обследование, чтобы определить вид аритмии и необходимость в лечении. Большинство аритмий на сегодняшний день достаточно хорошо лечатся с помощью лекарств или хирургических методов.
Почему сердце замирает
— Какая частота сердечных сокращений в норме у взрослого человека?
— В состоянии покоя частота сердечных сокращений у здорового человека — 60–90 ударов в минуту.
Значимые отклонения от указанных величин в покое, например, выраженная тахикардия (120–130 ударов в минуту) или же брадикардия (40–35 ударов в минуту) — повод обратиться к врачу.
Но небольшие отклонения от нормы в большую или меньшую сторону также могут быть. Очевидно, что частота сердцебиения увеличивается при физических и эмоциональных нагрузках, повышении температуры тела и окружающего воздуха. А вот ночью, во время сна, наоборот, сердце работает реже, с частотой даже менее 40 ударов в минуту.
Если вы здоровы и ваш пульс приближается к 100 ударов в минуту, не стоит беспокоиться. Больше занимайтесь спортом, избавьтесь от стрессов, соблюдайте режим дня, высыпайтесь.
У спортсменов наоборот, частота сокращений сердца снижается до 50 ударов в минуту. Это тоже норма. У них увеличивается объем сердечного выброса и сердцу не приходится совершать частые сокращения, чтобы обеспечить кровообращение. Сердце спортсмена работает медленно и эффективно.
— Иногда я слышу, как сердце словно замирает на несколько секунд, а потом бьется как будто с усиленным толчком. Это нормально?
— Эти симптомы похожи на экстрасистолию. Это внеочередное преждевременное сердечное сокращение, которое регистрируется у каждого здорового человека.
Однако иногда экстрасистолия требует лечения. Чтобы точно поставить диагноз, необходимо прежде всего сделать ЭКГ и провести суточное мониторирование ЭКГ — когда человек носит на себе датчики в течение суток. Возможно, понадобится выполнить эхокардиографию. Это поможет определить вид и количество экстрасистол.
Лечения требует только частая симптомная желудочковая экстрасистолия. Ее лечат с помощью антиаритмических препаратов и радиочастотной аблации. В остальных случаях достаточно изменения образа жизни: уменьшить употребление алкоголя и сигарет, наладить режим труда и отдыха, сохранять физическую активность.
Что нарушает сердечный ритм
— Можно ли распознать у себя аритмию?
— Иногда нарушения ритма можно вообще не чувствовать, а в других случаях появляется учащенное сердцебиение, перебои в работе сердца, ощущение его замирания. Нередко пациенты отмечают одышку, чувство нехватки воздуха, быструю утомляемость, слабость, снижение работоспособности. Эти симптомы могут сопровождать сердцебиение и перебои, но могут появиться без этих жалоб и быть не ярко выражены.
Иногда при критическом снижении частоты сердечных сокращений человек теряет сознание.
— Что может вызвать аритмии?
— Причины аритмии можно условно разделить на две группы: кардиальные и экстракардиальные.
- ишемическая болезнь сердца,
- артериальная гипертензия,
- пороки сердца,
- кардиомиопатии,
- генетически обусловленные аномалии проводящей системы сердца.
Экстракардиальные причины, которые могут спровоцировать аритмию:

расстройства эндокринной системы,
Диагностировать аритмию можно на основе электрокардиограммы. В зависимости от частоты сердечных сокращений сердца различают тахикардию — частота сердечных сокращений более 90–100 ударов в минуту и брадикардию — частота сердечных сокращений менее 60 ударов в минуту в состоянии покоя.
— Как предотвратить аритмию или замедлить ее развитие?
— Придерживаться здорового образа жизни: поддерживать нормальный вес, регулярно заниматься спортом, контролировать употребление алкоголя, не курить.
Если ночью вы храпите, нужно пройти обследование, ведь апноэ сна — это распространенное состояние, вызывающее аритмию. Лечение этой патологии может избавить вас от нарушений ритма сердца.
Как лечить аритмию
— Если у меня сильно бьется сердце, какие лекарства я могу принять?
— Существует много препаратов, которые уменьшают количество сердечных сокращений и применяются при высоком сердцебиении (тахикардии), однако самостоятельно принимать их не рекомендуется.
Прежде чем начать принимать лекарства, необходимо определить причину тахикардии. Тахикардия может быть симптомом органического заболевания, а может иметь физиологические причины.
Физиологическую тахикардию может провоцировать стресс или избыточная физическая нагрузка. В этом случае все очевидно: чтобы избавиться от такой тахикардии, надо убрать раздражающие факторы.
Неритмичное и частое сердцебиение нередко является симптомом серьезного заболевания — фибрилляции предсердий. Если приступ сердцебиения не проходит или же повторяется часто без видимых причин, сопровождается колебаниями артериального давления, одышкой, болями в сердце, то необходимо обратиться к врачу.
— Как врачи лечат аритмию?
— Лечение аритмии зависит от типа нарушений ритма сердца. Некоторые виды аритмии вообще не требуют лечения, например предсердная экстрасистолия. В других случаях необходимо медикаментозное или хирургическое вмешательство.

Для лечения и предотвращения новых приступов аритмии применяют лекарственные препараты — антиаритмики. Эти лекарства нередко используют в начале лечения.
При фибрилляции предсердий также назначают антикоагулянты. Поскольку нерегулярное сердцебиение приводит к образованию сгустков крови (тромба), антикоагулянты необходимы для препятствия образованию тромба и, следовательно, для предотвращения инсульта.
Кроме того, в некоторых случаях для купирования приступов аритмии применяют электрическую кардиоверсию — метод воздействия на сердечную мышцу с помощью разряда электрического тока.
Когда все методики неэффективны, а аритмия ухудшает жизнь больного, то врачи устраняют очаг, который задает неправильный ритм, с помощью операции радиочастотной аблации. Специальный диагностический катетер вводится в сердце через мини-разрезы , чтобы определить источник аномальных электрических сигналов. Как только источник аритмии будет обнаружен, с помощью катетера передается радиочастотная энергия, блокирующая аномальные электрические импульсы. Такая операция улучшает качество жизни, устраняет основную причину аритмии и снижает риск инсульта у пациентов с фибрилляцией предсердий.
При учащенном сердцебиении трудно дышать и не хватает воздуха – что делать
Одни из наиболее частых жалоб пациента на приеме у терапевта – тяжелое дыхание и учащенный ритм сердца. Тахикардия – состояние, когда частота сердечных сокращений увеличивается до более 90 ударов в минуту и может сопровождаться ощущением сердцебиения, потливостью, тревогой, головокружением.
Одышка – патологический симптом с нарушением глубины и частоты дыхания – воспринимается как нехватка воздуха, чувство удушья. Дыхание во время приступа становится более частым, слышным на расстоянии.
Причины одновременной тахикардии и одышки
Причины учащенного сердцебиения и одышки разные: от гипертермии до онкологических процессов. Обычно эти симптомы компенсаторного характера и появляются, чтобы быстро насытить организм кислородом.
Тахикардия и частое дыхание наблюдают и у здоровых людей (у новорожденных ЧСС 110-120 уд./мин. и количество дыхательных движений 40-60 в минуту считают нормой, а физические нагрузки – беременность, стресс – тоже относят к рефлекторному учащенному сердцебиению).

Сердечно-сосудистые проблемы
Функция сердечно-сосудистой системы – обеспечивать все органы и ткани организма кислородом. Если по каким-то причинам нарушается нормальный ток крови, появляется состояние гипоксии и включаются компенсаторные механизмы для возобновления адекватной оксигенации. Причины:
- Ишемическая болезнь сердца. При ИБС на стенках сосудов образуются атеросклеротические бляшки, которые ухудшают ток крови к сердцу, головному мозгу и другим органам.
- Аритмия – нарушение ритмичности и частоты сердцебиения, ухудшающее кровообращение.
- Гипертоническая болезнь. Повышенное давление не сразу проявляется как тахикардия и одышка. При длительном течении и отсутствии лечения растет нагрузка на сердце и развивается атеросклероз, а это – основание для появления таких симптомов.
- Врожденные и приобретенные пороки сердца, при которых нарушается структура строения клапанов, стенок, перегородок и, как следствие, – затруднение нормального тока крови.
- Сердечная недостаточность обычно – осложнение вышеперечисленных заболеваний, характеризуется слабостью и неэффективностью работы сердца.
Патологии других систем органов
Кроме болезней сердечно-сосудистой системы, тахикардия и трудное дыхание появляются и из-за других заболеваний:
- Болезни органов дыхания чаще всего протекают с проявлением диспноэ (расстройством акта дыхания). Причина – утрудненное прохождение воздуха по воздухоносным путям (бронхо- или ларингоспазм, инородное тело бронха, астма, обструктивный бронхит) или нарушения газообмена, вызванные дисфункцией легочной ткани (пневмония, рак легких, пневмосклероз).
- Анемия – развивается из-за нехватки гемоглобина в крови, причина – дефицит железа, витамина В 12, кровотечение, онкология, наследственные заболевания.
- Эндокринологические болезни: сахарный диабет, феохромоцитома, нарушение работы щитовидной железы.
- Дисфункция вегетативной нервной системы (ВСД).
- Инфекционные заболевания с повышением температуры тела.
- Аллергические реакции (отек Квинке, анафилактический шок).
- Вредные привычки (курение, употребление алкоголя, наркотиков). При резком отказе от этих веществ развивается синдром отмены.
Какую диагностику нужно пройти?
Если пациент заметил появление тахикардии и одышки в состоянии покоя или в сопровождении других симптомов, следует как можно раньше обратиться к доктору.
Первое, что сделает врач, – тщательно соберет анамнез. Важно выяснить, при каких обстоятельствах больной отмечает симптомы (физическая нагрузка, стресс, покой), есть ли боли в сердце, кашель, общая слабость, принимает ли человек какие-то препараты. Далее доктор детально осматривает пациента, включая визуальный осмотр слизистых оболочек и кожных покровов, измеряет пульс, артериальное давление, проводит пальпацию и аускультацию.
Из лабораторных исследований делают общий анализ крови и мочи, биохимию крови; из инструментальных – ЭКГ, рентген легких. При необходимости дополнительно проводят УЗИ внутренних органов, назначают консультацию узких специалистов. Тщательно собранный анамнез и правильно подобранное обследование – главные условия постановки диагноза.
Лечение и помощь больному
Человек, который жалуется, что у него быстро бьется сердце и ему тяжело дышать, часто подвержен панике и страху смерти. Причины возникновения этих симптомов опасные, потому больному необходимо незамедлительно помочь и назначить правильное лечение.
Доврачебная поддержка: подручные методы
Если одышка или тахикардия начались внезапно и усиливаются, немедленно едут в больницу или вызывают «скорую». До приезда врачей делают все, чтобы облегчить состояние при учащенном сердцебиении и нехватке кислорода – придают полусидящее положение с опорой на руки, обеспечивают доступ свежего воздуха. От того, в чем причина приступа, зависят дальнейшие методы и приемы помощи.
Когда человек стал задыхаться из-за попадания стороннего тела в горло, как можно быстрее его удаляют: применяют прием Геймлиха; при аллергической реакции – убирают раздражающий фактор, принимают антигистаминные.
Если сердцебиение резко участилось, рекомендуют выполнить вагусные пробы, которые уменьшают активность симпатической нервной системы и оказывают лечебный эффект:
- массаж каротидного синуса (место разветвления сонной артерии) три-пять минут;
- резкое натуживание после глубокого вдоха (проба Вальсальвы);
- задержка дыхания.
Прием медикаментов
При неизвестной причине приступа лекарство без назначения врача не принимают. Для выбора адекватной и эффективной терапии дополнительно обследуются.
От чего зависит схема лечения?
Частый пульс и одышка обычно не самостоятельное заболевание, а признак других болезней. Поэтому лечат основную патологию, а не симптом.
При сердечной недостаточности назначают большое количество препаратов, нормализующих артериальное давление (ингибиторы АПФ, сартаны, бета-блокаторы), антиаритмики и мочегонные средства, которые выводят лишнюю жидкость из организма и уменьшают отеки. При правильном лечении быстро достигается норма пульса и дыхания.
Если учащение дыхания и сердцебиение вызваны заболеваниями бронхолегочной системы (приступом астмы), применяют бронхолитики короткого действия в виде аэрозоля. Препарат на вдохе попадает в бронхи и ликвидирует спазм. Когда необходимо, в схему лечения включают ингаляционные кортикостероиды, пролонгированные бронходилататоры.
При пневмонии акцент делают на антибиотики и дезинтоксикационные мероприятия. Когда у пациента нарушенное дыхание и тяжелые проявления дыхательной недостаточности, ему назначают лечение в отделении интенсивной терапии.
При анемии используют препараты железа, витамины, в тяжелых случаях – переливание крови. Если причина одышки – опухоль, которая механически мешает пациенту вдохнуть, применяют хирургическое лечение, химиотерапию.
Длительность терапии
Срок лечения зависит от поставленного диагноза и степени тяжести сопутствующей патологии, возраста больного (пожилой пациент с не госпитальной пневмонией и сердечной недостаточностью, вызванной ишемической болезнью сердца, получает стационарное лечение в среднем две-три недели. После выписки больной продолжает поддерживающую терапию еще определенное время).
При туберкулезе легких человек длительно (от полугода) лечится антибиотиками. Поскольку противотуберкулезные препараты очень токсичны, то вызывают аллергию, боли в суставах, слабость. Чтобы защитить печень, к терапии добавляют гепатопротекторы и другие лекарства.
Если же молодой пациент жалуется на повышенную температуру тела, першение в горле, насморк и отмечает при этом учащенный пульс, незначительную слабость и одышку, то, скорее всего, причина недомогания – простуда. В таком случае лечатся амбулаторно. Когда нет осложнений, выздоровление наступает в течение недели.
Рекомендации по профилактике учащенного сердцебиения и одышки
Пациент с жалобами на частое сердцебиение и нехватку воздуха должен тщательно следить за здоровьем и придерживаться советов доктора. С целью профилактики появления новых эпизодов, избегают факторов, которые учащают пульс и дыхание, следуют таким рекомендациям:
- отказываются от курения;
- регулярно принимают поддерживающие препараты при ИБС, гипертонии, бронхиальной астме;
- избегают сильных физических нагрузок и эмоциональных стрессов;
- придерживаются принципов рационального питания;
- контролируют массу тела.
После пройденного лечения постепенно увеличивают физическую активность. Если тренировка в спортзале – неотъемлемая часть вашей жизни, то повышают нагрузку понемногу, следя за самочувствием.
Пожилые люди с большим количеством хронических патологий должны ответственно относиться к выполнению врачебных назначений (прием препаратов утром, контроль уровня сахара и артериального давления) для увеличения продолжительности и качества жизни.
Выводы
Частое сердцебиение и затрудненность сделать вдох вызывают различные болезни и самочувствие. Когда вы испытываете ощущение тахикардии и одышки в состоянии покоя, или их сопровождает головокружение, боль в груди, стоит обратиться к доктору и выяснить причину этих жалоб.
Если вовремя выявить первопричину болезни и начать лечение, можно избежать осложненных форм патологий. Повышенный пульс и одышка мешают вести привычный образ жизни, увеличивая риск внезапной смерти.
Для подготовки материала использовались следующие источники информации.
Внезапное учащенное сердцебиение и нехватка дыхания
Симптомы одышки
Чтобы своевременно определить обусловленную одышку от аномальной, необходимо успокоиться и не паниковать, провести по возможности анализ состояния и установить признаки:
- частый пульс;
- затрудненный забор воздуха;
- удушье;
- учащенное сердцебиение;
- слабость;
- нестабильное дыхание при ходьбе;
- головокружение;
- боли в груди;
- побледнение кожи;
- панические атаки;
- обильное потоотделение.
Вернуться к оглавлению
Мерцательная аритмия
Фибрилляция предсердий — наиболее распространенная причина нарушений ритма работы сердца. Это частое отклонение у людей старше 40. Есть существенный фактор риска возникновения инсульта, потому своевременное обращение к врачу становится жизненно необходимой мерой. Патология не возникает самостоятельно, а проявляется на фоне существующей болезни или нарушений в работе сердечно-сосудистой системы и частом пульсе. Признаки идентичны вышеуказанным, но осложняются возможной потерей сознания и аномально выраженным сердцебиением.
Вернуться к оглавлению
Атеросклероз
На начальных стадиях пациент не ощущает никаких симптомов или изменений своего состояния. Атеросклероз или накопление холестерина провоцируют одышку и ЧСС за счет облепливания атеросклеротическими бляшками стенок сосудов. В результате нарушается кровообращение, которое постепенно переходит в кислородное голодание. Возникновение такого недуга провоцируют многие факторы: от вредных привычек и возрастных изменений до нарушения обменных функций, стрессов, пассивного образа жизни и неправильного питания.
Вернуться к оглавлению
Проблемы с легкими
Сильная одышка — понятие закономерное для больных, страдающих сухотой и болезнями дыхательных путей. Существуют патологии не приобретенные, например, малая растяжимость легких. Диспноэ появляется у людей, которые травмировали грудной отдел, имеют воспалительные процессы в легких или страдали сухотой. Зачастую у этих пациентов одышка появляется в ночное время суток. Проблема усугубляется также затрудненным выдохом, поскольку в дыхательных путях обнаруживается мокрота и слизь.
Вернуться к оглавлению
Анемия и ее виды
Это заболевание развивается у людей с недостаточным количеством гемоглобина в крови. Состояние возникает по причинам проблемы с кишечником, инфекционных заболеваний, в связи с нехваткой витаминов и дефицитом микроэлементов. Анемия может быть: микроцитарная, нормоцитарная и макроцитарная. Они классифицируются по причинам возникновения и показателям микроэлементов в крови. Признаки и проявления недуга могут усугубляться увеличением размеров печени и расстройствами психики.
Вернуться к оглавлению
Сердечная недостаточность
Одышка при этой патологии появляется на фоне застоя жидкости в тканях легких, который возникает в результате неспособности сердца перекачать кровь в необходимом объеме. На начальных стадиях диспноэ характерно после физической активности, а по мере развития наблюдается и в состоянии покоя. В зависимости от степени нагрузки на сердце и легкие, различают 4 стадии, подробнее о которых в таблице:
| Степени | Когда появляется? |
| 1 | После нагрузок |
| 2 | После умеренной физической активности |
| 3 | Вследствие активных манипуляций и движений |
| 4 | В состоянии покоя и во время сна |
Вернуться к оглавлению
Пролапс митрального клапана
ПМК — один из пороков сердца, при котором сокращение левого желудочка проходит с выраженным пригибанием, одной или обеих створок. Патология умеренная и не опасная, многие пациенты живут с ней всю жизнь. Основные причины: врожденный или приобретенный пролапс. Симптоматика заболевания идентична, иногда у пациента возникает жжение в груди, и появляются нарушения в функционировании нервной системы. Основные признаки:
- продолжительное или кратковременное покалывание в сердце;
- усиленное сердцебиение;
- иррадирующие боли в грудной зоне.
Вернуться к оглавлению
Другие заболевания
Диспноэ вызывают многие другие причины, которые негативно влияют на работу сердечно-сосудистой системы и состояние человека в целом. Нередко патология встречается у людей с симптомами тахикардии, повышенной эмоциональной нестабильностью, пациентов, употребляющих алкогольные напитки в большом количестве и кофеиносодержащих веществ. В отдельных случаях одышка появляется во время приема определенных препаратов, таких как кортикостероиды и диуретики. Это негативно влияет на работу сердца и является причиной частого пульса.
Вернуться к оглавлению
Часто бьется сердце и трудно дышать: в чем дело
В норме частота дыхания составляет 16-20 движений в минуту. Одышка или диспноэ – это расстройство, которое характеризуется изменением глубины и ритма дыхательного процесса. Нарушение инспираторного типа возникает на вдохе, экспираторного – на выдохе. Иногда наблюдается смешанная форма. В повседневной жизни одышка периодически появляется у каждого здорового человека – взрослого или ребенка. Как вариант нормы она носит название физиологической и проходит после устранения причины (бега, физических нагрузок). В ситуациях, когда затрудненное дыхание сохраняется длительное время и вызывает дискомфорт, следует задуматься о наличии какой-либо патологии.
Подробнее о симптомах
Одышка при аритмии – это симптом, который сопутствует множеству различных заболеваний. Основными признаками данного состояния медики называют:
 учащенное сердцебиение и нехватка воздуха;
учащенное сердцебиение и нехватка воздуха;- нарастающее чувство удушья, которое испытывает человек;
- изменение характера дыхания – оно становится более частым;
- сочетание с отечностью, хрипами, свистом.
Одышка может протекать в различной форме (подострой, острой и хронической) и имеет несколько степеней. Тяжелая стадия выявляется у пациентов, испытывающих дискомфорт в состоянии покоя, при незначительном движении или малейшей бытовой нагрузке.
Самые частые причины состояния
Существует множество патологических состояний, которые проявляются в виде стесненного дыхания. Условно их можно разделить на три основные группы:
- сердечно-сосудистые нарушения;
- болезни органов дыхания;
- анемии.
Одышка может появляться в случае гипертермии, быть следствием курения или употребления алкоголя, развиться на фоне приема лекарственных средств, остеохондроза. В зависимости от этиологии состояния выбирается и тактика лечения.
Нарушения в работе легких
Легочная одышка – это расстройство инспиративного типа, вызванное практически всеми заболеваниями дыхательной системы. При его возникновении у человека сбивается дыхание и часто бьется сердце. Причинами такого состояния являются:
- курение;
- инфекции дыхательных путей;
- бронхит;
- обструктивная болезнь легких;
- пневмония.
Внимание! На фоне указанных симптомов могут развиваться опухолевые процессы, эмфизема, туберкулез, актиномикоз легких пневмоторакс, саркоидоз.
Сердечно-сосудистые патологии
Одышка, вызванная патологиями сердца, считается наиболее важным симптомом, и в большинстве случаев имеет хроническое течение. По степени ее выраженности и сочетанию с тахикардией можно судить о характере и стадии сердечной недостаточности. Причинами затрудненного дыхания и учащенного сердцебиения наиболее часто являются такие кардиологические явления:
- сердечная недостаточность;
- пороки сердца;
- миокардит;
- мерцательная аритмия;
- острый коронарный синдром;
- кардиомиопатия.
Сердечная недостаточность – это термин, описывающий не какое-то конкретное заболевание, а нарушения работы сердца, обусловленные развитием его морфологических изменений. Для синдрома характерно затруднение дыхания, которое вначале отмечается только во время ходьбы или физических нагрузок. По мере прогрессирования одышка принимает постоянный характер и появляется даже в покое.
Симптомами недостаточности функции сердца, которые часто сопутствуют одышке, являются:
- слабость в ногах и руках, сонливость, сильное сердцебиение;
- артериальная гипо- или гипертензия;
- цианоз – синюшный оттенок кожи на пальцах руки, ноги, мочках ушей, носу, стопах;
- частые головокружения, обморочные состояния;
- приступообразный сухой кашель, особенно, в часы покоя;
- никтурия – увеличение выработки мочи в ночное время;
- периодически возникающие боли в сердце.
Проблемой одышки и учащенного сердцебиения, возникающего на фоне сердечной недостаточности, занимаются терапевты, кардиологи, неврологи.

Приступы ВСД и неврозы
Вегето-сосудистая дистония является синдромом, который объединяет множество заболеваний, схожих по своим проявлениям. Она развивается на фоне стрессов, неврозов, эндокринных патологий, физических и умственных перегрузок. Пароксизмы возникают внезапно, и могут составлять от 10-15 минут до 2-3 суток, причем все это время сердце продолжает биться в усиленном режиме. В период приступа и по его окончании наступает ухудшение гемодинамики, из-за чего органы не получает достаточный объем кислорода и питательных веществ.
Чаще всего при ВСД встречается тахикардия, а именно синусовый тип. Одышка на фоне ускоренного ритма миокарда имеет легкую степень, и не доставляет дискомфорта. Наиболее опасным считается пароксизмальный тип, при котором частота сердцебиения достигает 220-250 ударов в минуту. Чаще всего он диагностируется у пожилых людей. Учащение ритма миокарда может наблюдаться даже в покое. Во время обострения человека мучают такие симптомы:
- общая слабость, сонливость, быстрая утомляемость;
- частый пульс;
- сильная одышка;
- тремор конечностей;
- легкое подташнивание, рвота;
- приступы паники;
- повышенная потливость;
- чувство недостатка кислорода.
Приступы повторяются часто, что обусловлено стрессами и переутомлениями на фоне молодого возраста и незрелости нервной системы.
Гормональный дисбаланс
Гуморальная регуляция является важным звеном цепи жизненно необходимых процессов организма. При изменении гормонального фона вследствие задержки месячных, климаксе, позднего срока беременности, прежде всего, страдает сердечная деятельность, при этом органические повреждения миокарда выявляются в редких случаях. Подобные явления приводят к учащению сердцебиения, которое носит название гормональной тахикардии.
Определить ее появление можно по учащенному ритму сердечных сокращений, который дополняется симптомами вегетативного расстройства:
- головная боль;
- чувство нехватки воздуха;
- головокружение;
- одышка;
- сильный шум ударов, отзывающийся в ушах;
- болезненные ощущения в области за грудиной;
- «выскакивание сердца из груди».
При органическом поражении миокарда симптомы могут дополняться обморочными состояниями.
Повышение температуры
Гипертермия считается одним из симптомов многих заболеваний. Практически всегда она указывает на развитие воспалительного процесса, который независимо от этиологии провоцирует усиленную выработку различных ферментов и специфических веществ. В совокупности они особым образом влияют на центр терморегуляции, вызывая повышение температуры. Пытаясь справиться с происходящими изменениями, организм начинает интенсивно выделять пот.
Из-за недостатка кислорода, который необходим для нормального протекания реакции, учащается дыхание, и усиливается нагрузка на сердце.
Важно знать! При повышении температуры даже на один градус частота сокращения миокарда у взрослого увеличивается на 10 ударов. Ребенок страдает еще сильнее, у него этот показатель выше на 50%. У новорожденного и малыша в год, сердцебиение может достигать 150 уд./ мин.
Анемия
Анемия характеризуется снижением уровня гемоглобина в крови. Она выступает как самостоятельное заболевание, или является симптомом патологических нарушений. Она может развиваться на фоне проблем с пищеварительной системой, инфекционных болезней или витаминно-минерального недостатка. Чаще всего возникает железодефицитная анемия.
Одышка формируется вследствие нарушения синтеза гемоглобина, выработки эритроцитов. В результате транспорт молекул кислорода к клеточным структурам органов и тканей ухудшается, что неизбежно приводит к гипоксии.
У человека развивается одышка и появляется ряд иных признаков:
- общая слабость;
- повышение температуры, озноб;
- нарушение координации и рефлексов;
- дрожь в теле и сердцебиение.
Нередко может наблюдаться увеличение размеров печени, а также выявляются расстройства психики.
Вредные привычки
Хроническая усталость, чрезмерное употребление алкогольных напитков, кофеинсодержащих продуктов, курение крепкого табака или большого количества сигарет, увлечение наркотиками (даже легкими), отсутствие режима сна и бодрствования негативно отражаются на самочувствии и со временем приводят к развитию одышки и учащенному сердцебиению. Избавление от пагубных пристрастий, восстановление правильного чередования периодов активной деятельности и отдыха поможет устранить неприятные проявления.
Побочные эффекты от приема лекарств
Возникновение одышки и учащенного сердцебиения могут провоцировать медикаментозные препараты группы кортикостероидов, диуретиков, а также лекарства, назначаемые для лечения астмы и болезней щитовидной железы. Это обусловлено усилением обменных процессов, при которых организм испытывает повышенную потребность в кислороде, и возбуждающим действием на симпатическую нервную систему. В результате рефлекторно увеличивается частота сердечных сокращений, что приводит к одышке.
Чаще всего такие симптомы проявляются в ночное время суток, когда человек отдыхает. Если они возникают регулярно, следует обратиться к специалисту, чтобы он заменил употребляемые лекарства иными, более безопасными.
Вариант нормы
С одышкой и учащенным биением сердца время от времени сталкивается каждый здоровый человек. В этом случае она называется физиологической, и может появиться при таких обстоятельствах:
- в замкнутом помещении с повышенной концентрацией углекислого газа;
- на большой высоте, где наблюдается нехватка кислорода и создаются условия гипоксии;
- при чрезмерных физических нагрузках, подъеме по лестнице.
Чтобы предупредить развитие головокружения, тошноты, сердцебиения, слабости в будущем, следует изменить образ жизни – больше двигаться, заниматься активными видами спорта, приспосабливаться к значительным высотам, скорректировать питание, снизить вес. Проявление сильных эмоций (радости, боли, страха, гнева) также может спровоцировать эти состояния. Не представляя угрозы здоровью, они через несколько минут проходят самостоятельно и не требуют врачебного вмешательства.
Опасность состояния и как возникает
Тахикардия, которая сопровождается одышкой, говорит о серьезных нарушениях в работе организма. Обычно эти признаки возникают при ишемической болезни или сердечной недостаточности.
 Патология сопровождается одышкой или диспноэ, которая усиливается во время физической активности. Учащение пульса возникает в связи с неспособностью сердца полноценно обеспечить кровоснабжение организма.
Патология сопровождается одышкой или диспноэ, которая усиливается во время физической активности. Учащение пульса возникает в связи с неспособностью сердца полноценно обеспечить кровоснабжение организма.
Ишемия проявляется тахикардией, так как при этом заболевании проходимость коронарных артерий нарушена по причине атеросклеротических изменений.
Подобные симптомы наблюдаются и при вегето-сосудистой дистонии, инфаркте миокарда, инсульте, панической атаке.
Все эти патологии представляют серьезную опасность для здоровья и жизни человека. Нарушение гемодинамики повышает риск появления тромбов и нарушает функции всех внутренних органов.
Если сильное биение сердца и трудности с дыханием появляются во время стрессов, употребления препаратов, физических нагрузок, то дело в физиологических факторах. От этого часто страдают люди пожилого возраста. Чтобы улучшить самочувствие, достаточно нормализовать образ жизни.
Диагностика
Для постановки правильного диагноза принципиально важным моментом является полный анамнез и изучение причины одышки. Это поможет установить фактор, провоцирующий это состояние, не прибегая к дополнительным исследованиям и анализам. В зависимости от первоначальной причины проводятся обследования:
- рентген;
- УЗИ;
- общие анализы мочи и крови для выявления патологий в работе почек и определения уровня гемоглобина.
Нехватка воздуха
Нехватка воздуха (инспираторная одышка) — это затруднение дыхания на вдохе с ощущением недостаточного поступления кислорода. Может сопровождаться шумным, свистящим дыханием. Возникает при беременности, заболеваниях гортани, легких, плевры, болезнях сердца, неотложных состояниях, травмах, неврозах. Для установления причин расстройства назначают рентгенографию грудной клетки, спирометрию, ЭКГ, ларингоскопию, анализы крови. До постановки диагноза для уменьшения выраженной одышки больному обеспечивают покой, доступ свежего воздуха, применяют седативные фитопрепараты.
Классификация
При установлении степени инспираторной одышки учитывают связь дыхательных нарушений с двигательной активностью. В норме в спокойном состоянии человек совершает не более 14-20 дыхательных движений за минуту, а чувство недостаточного вдыхания воздуха беспокоит только после тяжелых нагрузок. Выделяют 4 степени одышки, свидетельствующие о вероятном наличии заболевания:
- Легкая степень. Возникает при быстрой ходьбе, подъемах на лестницу или по крутому спуску. Быстро проходит самостоятельно.
- Средняя степень. Наблюдается при обычном темпе ходьбы. Пациент вынужденно замедляет движение или делает передышки.
- Тяжелая степень. Затруднение дыхания отмечается при медленной ходьбе на дистанции до 100 м. Больной часто останавливается для отдыха.
- Очень тяжелая степень. Нехватка кислорода ощущается в полном физическом и эмоциональном покое. Активность пациента резко ограничена.
Причины нехватки воздуха
Затруднение вдоха у здоровых людей вызвано несоответствием между количеством вдыхаемого воздуха и потребностью в кислороде. Такая одышка беспокоит при выполнении тяжелой работы, во время интенсивных тренировок, подъема в горы, в стрессовых ситуациях. Появлению чувства нехватки кислорода способствует ношение тесной одежды, поясов и корсетов, препятствующих нормальному дыханию. У пожилых людей в результату возрастных изменений сосудов и сердца одышка может появляться при минимальных нагрузках. Ощущением недостатка воздуха также проявляется ряд состояний и болезней.
Беременность
Одышка с чувством недостаточного вдоха возникает преимущественно во 2-й половине гестационного срока. При увеличении матки диафрагма поджимается вверх, из-за чего ограничивается глубина дыхания. Чем больше срок беременности, тем чаще ощущается нехватка кислорода даже при спокойной ходьбе и незначительных нагрузках. При этом частота дыхательных движений в покое возрастает до 22-25 вдохов за минуту. При одышке беременную обычно беспокоят легкое головокружение, иногда мелькание «мушек» и потемнение в глазах.
Симптом чаще проявляется и более выражен у пациенток, которые вынашивают крупный плод, многоплодную беременность, страдают многоводием. Усугубляющим фактором становится синдром нижней полой вены при беременности. При аорто-кавальной компрессии, кроме одышки, из-за ограничения подвижности диафрагмы женщины испытывает затруднение дыхания и недостаточность воздуха в положении лежа на спине. Дыхательное расстройство сочетается с внезапной слабостью, сильным головокружением вплоть до обморочного состояния.
Плеврит
Нарастающая одышка с затрудненным вдохом — характерный признак воспаления плевры. Дыхательные нарушения вызваны интенсивными болевыми ощущениями при сухом плеврите, скоплением жидкости в плевральной полости — при экссудативном, гнойном, геморрагическом процессе. Нехватка воздуха становится результатом поверхностного, щадящего дыхания: чтобы уменьшить острую колющую или тупую тянущую боль над пораженной участками, пациент ограничивает объем дыхательных движений. Часто одышка сопровождается мучительным сухим кашлем, повышением температуры, ознобом.
Заболевания легких
При воспалительном и диффузном поражении легочной ткани чувство недостатка вдыхаемого воздуха связано с выключением части легкого из дыхательного процесса, ограничением его подвижности и эластичности. Больные предъявляют жалобы не неполноту вдоха, слабость, быструю утомляемость, головокружение. С признаками легочной одышки, как правило, протекают:
- Долевая пневмония. Одышка начинается внезапно, одновременно с резким подъемом температуры до 39 °С и выше, сильной головной болью, болезненностью пораженной части грудной клетки, разбитостью, сухим, а позже влажным кашлем. Типичны суточные температурные колебания на 0,5-2 °С, профузная потливость.
- Интерстициальная пневмония. Чувство «неполного вдоха» появляется постепенно, сначала при нагрузке, позднее — в покое. Часто нехватка кислорода беспокоит по ночам. Одышка сопровождается сухим кашлем, нарушает сон, провоцирует быструю утомляемость в дневное время. При остром процессе изменения дыхания напоминают симптоматику долевой пневмонии.
- Первичный бронхолегочный амилоидоз. Затруднение вдоха патогномонично для отложения амилоида в стенке трахеи и крупных бронхов, при этом тяжелое свистящее дыхание больного слышно на расстоянии. При повреждении альвеол нехватка воздуха с сухим кашлем беспокоит при малейших движениях, разговоре, в покое. Одновременно из-за поражения сердца и сосудов возникают давящие боли слева в груди, заметно отекают ноги.
- Туберкулез легких. Нехватка кислорода, вызывающая одышку, характерна для первичного туберкулезного комплекса и милиарного процесса. Ощущение неполного вдоха проявляется на фоне непродуктивного кашля, болевых ощущений в груди, субфебрильной или высокой температуры, резкой слабости и потливости. Кроме того, при диссеминированном туберкулезе выражен кожный цианоз.
- Зигомикоз легких. Одышке предшествует короткий период тяжелой интоксикации с температурой от 38°С, сухим или малопродуктивным кашлем, в котором может выявляться кровь. Нехватка дыхания беспокоит практически постоянно, даже при полном покое. Затруднение вдоха сочетается с нарушением выдоха. Позже присоединяется сильная боль в груди, еще более ограничивающая дыхание.
- Склеротические процессы. При диффузном пневмосклерозе, развившемся в исходе постлучевого пневмонита, пневмокониозов, других диффузных поражений легких, одышка появляется и нарастает постепенно. В терминальных стадиях пациенту не хватает воздуха даже в покое, из-за дефицита кислорода кожа становится синюшной, а пальцы по форме похожи на барабанные палочки (пальцы Гиппократа).

Стеноз гортани
Чаще всего затруднения вдоха вызваны заболеваниями, при которых в результате поражения слизистой и голосовых связок формируются препятствия на пути движения воздушных масс. Одышка гортанного происхождения часто характеризуется ощущением ограниченного поступления воздуха в дыхательные пути, свистящим шумным дыханием (стридором). Симптом наблюдается при следующих патологических состояниях:
- Острый стеноз гортани. Затруднение при совершении вдоха, шумное дыхание, охриплость, осиплость возникают и нарастают крайне быстро. Во время вдоха втягиваются межреберные промежутки и эпигастральная область, западают яремные ямки, раздуваются крылья носа. Больной проявляет беспокойство, иногда — возбуждение, панику, ощущает страх смерти и, чтобы облегчить поступление воздуха, опирается на руки. Дыхание постепенно учащается, становится поверхностным, возможны цианоз лица, ногтевых фаланг. Острый стеноз осложняет течение крупа, ложного крупа, повреждений при интубации трахеи, других патологий, сопровождающихся отеком гортани.
- Хронический стеноз. Постепенное усиление одышки характерно для доброкачественных опухолей и рака гортани, ларингомаляции, других аномалий развития органа, ларингоцеле, нейропатического пареза, поражения щитовидной железы. Симптоматика нарастает медленно. Одышка на фоне лающего кашля, сиплого голоса усиливается по мере сужения просвета гортани, но пациент может не замечать ее длительное время из-за постепенной адаптации к гипоксии. На поздних этапах нехватка воздуха беспокоит в покое, в дыхание активно включаются межреберные мышцы, брюшной пресс. Нехватка кислорода провоцирует ухудшение памяти, нарушения сна, рассеянность.
Инородные тела дыхательных путей
При попадании в дыхательные пути сторонних предметов наблюдается затруднение дыхания вплоть до полной невозможности вдоха. Нехватка воздуха ощущается как удушье. Больной проявляет беспокойство, занимает вынужденное положение, дышит часто и поверхностно («всхлипывает»). Отличительной особенностью является внезапность развития симптома после случайного вдыхания пищи, мелких предметов. Практически сразу начинается приступообразный кашель со слезотечением, обильным слюноотделением, усиленным образованием носовой слизи. Лицо становится багрово-синюшным.
Если чужеродное тело остается в дыхательных путях, не полностью перекрывая их просвет, при дыхании возможно возникновение сторонних звуков. Баллотирование предметов в просвете трахеи сопровождается сипением, жужжанием, свистением. Для частичной обструкции бронха характерен дистанционно слышимый свист. При этом интенсивность кашля уменьшается, возможно отхождение слизистой мокроты с частичками инородного тела. Одышка становится менее частой, однако усиливается боль в области шеи и груди. В последующем присоединяются воспалительные процессы.
Легочные и плевральные опухоли
Особенности инспираторной одышки при злокачественных неоплазиях зависят от локализации онкопроцесса. Однако в любом случае респираторные нарушения предваряют или дополняют специфические симптомы заболевания и общие проявления в виде быстрой утомляемости, ухудшения аппетита, прогрессирующей потери веса. Чувство неполноценного дыхания может беспокоить больных, у которых развиваются:
- Рак плевры. Одышка, вызванная ограничением экскурсии легких, возможна как при первичной опухоли, так и при метастатическом поражении плевральных листков. Симптоматика нарастает очень быстро. Кроме неполного щадящего вдоха, провоцирующего нехватку воздуха, выражены боли в пораженной половине груди, слабость, общее истощение.
- Бронхиолоальвеолярный рак. Затруднение вдоха при физической нагрузке, а позднее и в состоянии покоя — поздний признак опухоли. Зачастую одышка развивается на фоне мучительного сухого или обильного водянистого кашля, свидетельствует о наличии дыхательной недостаточности и предшествует возникновению болей в груди.
Болезни сердца
Жалобы на нехватку кислорода — один из характерных признаков сердечной одышки, которая выявляется при кардиологических заболеваниях, протекающих с нарушением ритма (тахикардия, экстрасистолия, синдром WPW) или недостаточным кровоснабжения миокарда (стенокардия напряжения, нестабильная стенокардия, другие формы ишемической болезни сердца). Выраженность симптома обычно напрямую зависит от степени и формы сердечной недостаточности. В легких случаях нехватка воздуха ощущается после умеренной физической нагрузки, при сильных эмоциональных переживаниях.
Патологические изменения дыхательного процесса при хронической сердечной недостаточности проявляются ощущением дефицита воздуха и учащением дыхательных движений при выполнении простых физических упражнений, повседневной работы, быстрой, а затем и обычной ходьбе, в покое. Пациенты описывают свои ощущение как желание вдохнуть побольше воздуха «полной грудью», отмечают, что они «запыхались». Типичны синюшность (цианоз) носогубного треугольника, ногтей, отеки нижних конечностей, выраженная утомляемость, жалобы на дискомфорт, тяжесть, боль за грудиной.
Неотложные состояния
Одышка с ощущением острого дефицита воздуха служит предвестником или симптомом ряда расстройств, требующих оказания экстренной медицинской помощи. Вместе с головокружением, туманом и «мушками» перед глазами, «дурнотой» она свидетельствует о приближающемся обмороке (синкопе). Тяжелое нарушение дыхания и выраженное затруднение вдоха наблюдается при таких острых состояниях, как:
- Сердечная астма. Перед приступом или во время него возникает загрудинная колющая, сдавливающая боль, перебои в работе сердца, сильное сердцебиение. Острое ощущение нехватки кислорода сопровождается холодным потом, кашлем (сухим или с кровохарканьем), страхом смерти, резкой слабостью. Заметен акроцианоз — синюшность пальцев рук и ног, губ, кончика носа, ушных раковин. Кожа выглядит бледной с сероватым оттенком. Больной старается занять вертикальное положение (ортопноэ). Сердечной астмой могут проявляться инфаркт миокарда, пороки сердца, другая кардиопатология.
- Тромбоэмболия легочной артерии. В острых случаях одышка возникает внезапно и обычно имеет характер мучительной нехватки воздуха с попытками его вдохнуть. Пациент стремится сохранить горизонтальное положение («лежит низко»). Дыхание учащается до 30-50 и более в минуту, в терминальной стадии становится редким, неритмичным, шумным (типа Биота, Чейна-Стокса). Кожа заметно бледнеет, при нарастании симптоматики становится синюшной, серо-пепельной, при молниеносной форме — «чугунного» цвета.
- Легочное кровотечение. Одышка с ощущаемой неполнотой вдоха развивается и нарастает после приступа упорного кашля, в конце которого откашливается слизистая мокрота с алой кровью или ее сгустками. В тяжелых случаях диспноэ сопровождает профузное кровотечение из дыхательных путей, которому предшествуют жжение, щекотание в пораженной части груди. На фоне частого булькающего дыхания быстро нарастают общие нарушения: головокружение, шум в голове, ушах. Кожа бледнеет и покрывается холодным липким потом, заметны признаки акроцианоза.
Повреждения грудной клетки и легких
Дыхательные нарушения при торакальных травмах могут быть как кратковременными, так и нарастающими. Так, при ушибе ребер преходящее затруднение вдоха является вторичным и связано с ограничением дыхательных движений из-за боли в груди при глубоком вдыхании воздуха. При закрытом травматическом или спонтанном пневмотораксе жалобы на недостаточное поступление кислорода, частое дыхание, посинение губ наряду с резкими колющими болями в груди, отдающими в руку и шею, холодным потом, падением давления, подкожной эмфиземой становятся ведущими в клинической картине.
Невротические расстройства
До 75% пациентов неврологов и психиатров жалуются на частую или постоянную нехватку воздуха, ощущение «заслонки» или другой преграды в груди, затрудняющей полноценный вдох. Зачастую у больных выявляются сопутствующие эмоциональные нарушения — тревожность, ипохондрия, фобии, в частности, страх смерти от удушья. Ключевыми особенностями невротической одышки служат появление или усиление после психотравмирующих ситуаций, яркие, образные описания переживаний, характерное шумовое оформление (оханье, стоны, вздохи). Особо остро нехватка дыхания ощущается при панической атаке.
При кардионеврозе, соматоформной дисфункции вегетативной нервной системы, вегетососудистой дистонии типично сочетание затрудненного вдоха с постоянным или приступообразным сердцебиением, головными болями, покалыванием в прекардиальной области, зябкостью, потливостью, склонностью к побледнению или покраснению лица. Субъективно ощущаемая нехватка поступающего воздуха («пустое дыхание»), заставляющая больного часто, глубоко и шумно дышать при отсутствии соматических предпосылок, — один из вариантов дыхательной дисфункции при гипервентиляционном синдроме.
Обследование
На начальных этапах диагностического поиска ведением пациентов с жалобами на нехватку воздуха занимаются участковый терапевт или семейный врач, которые с учетом анамнеза и результатов исследований назначают консультации профильных специалистов. Для быстрого комплексного скрининга патологий, сопровождающихся затруднением вдоха, назначаются:
- Рентгенологические исследования. В ходе обзорной рентгенографии грудной клетки удается выявить изменения, характерные для воспалительных процессов, опухолей, пневмосклероза, травматических повреждений. При необходимости выполняются прицельные снимки, рентгеноскопия, бронхография.
- Изучение функций внешнего дыхания. Наиболее часто проводится спирометрия, позволяющая объективно оценить основные объемные показатели дыхательной функции. Метод может дополняться плетизмографией, газоаналитическим исследованием внешнего дыхания.
- Определение состава газов крови. Анализ направлен на обнаружение лабораторных признаков дыхательной недостаточности. Основными показателями газового состава крови являются уровни парциального давления кислорода и двуокиси углерода, процентного содержания и насыщенности кислородом.
- Электрофизиологические методы. Электрокардиография применяется для быстрого выявления аритмии, ишемии сердечной мышцы. Для получения расширенных данных о деятельности сердца ЭКГ дополняют суточным мониторингом по Холтеру, фонокардиографией.
- Инструментальный осмотр гортани. В ходе прямой и непрямой ларингоскопии оцениваются состояние слизистой органа, голосовых связок. При использовании гибкого или ригидного фиброларингоскопа можно сделать биопсию подозрительных участков, удалить инородные тела.
Возможные воспалительные изменения (увеличение СОЭ, лейкоцитоз), признаки анемии определяются по общему анализу крови. На дальнейших этапах обследования применяются томографические методы (КТ, МРТ грудной полости), УЗИ сердца, бронхоскопия, плевроскопия, трансбронхиальная биопсия легкого с последующим гистологическим изучением полученного материала. При подозрении на болезни сердца рекомендованы нагрузочные тесты (велоэргометрия, тредмил-тест и др.).

Симптоматическая терапия
Физиологическое затруднение вдоха проходит самостоятельно после отдыха. При внезапном возникновении нехватки воздуха больного нужно успокоить, усадить на стул, кресло, кровать (с возвышенным положением и упором спиной на подушки). Для облегчения дыхания необходимо снять тесную одежду, тугой пояс, расстегнуть верхние пуговицы рубашки или блузы. Важно обеспечить приток кислорода в помещение — открыть форточку, распахнуть окно или дверь. С целью увлажнения воздуха можно включить чайник, развесить рядом с кроватью влажную простыню, набрать в ванну воду.
Допускается самостоятельное употребление растительных успокоительных средств. При сердечном или легочном заболевании, другой известной причине одышки пациенту рекомендуется выпить те препараты, которые он принимает постоянно. Если в течение 10-15 минут состояние не улучшается, следует вызвать скорую помощь. При повторяющихся приступах нехватки кислорода, которые проходят самостоятельно, постоянном или периодическом ощущении затруднений при вдохе необходимо обратиться к врачу для выяснения причин дыхательного расстройства.
Сердечная недостаточность: симптомы, причины, лечение

- 11
Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
Что такое сердечная недостаточность?
Со здоровым сердцем богатая кислородом кровь из левого желудочка перекачивается через тело к органам, обеспечивая их кислородом и питательными веществами. После снабжения органов кровь с низким содержанием кислорода возвращается из организма в правую часть сердца, откуда она транспортируется в легкие. В легких кровь обогащается кислородом, так что она снова может перекачиваться по всему телу через левый желудочек.
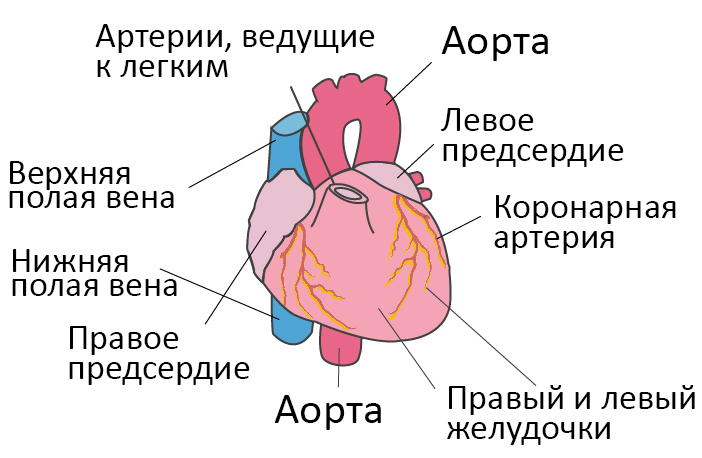
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность). Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно. Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности. Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Левая сторона сердца отвечает за перекачку богатой кислородом крови по всему телу к органам. При левосторонней сердечной недостаточности насосная функция левого желудочка ограничена, что приводит к недостаточному количеству крови, обогащенной кислородом, для прокачки по всему организму. Вместо этого кровь остается в легочной циркуляции, что может привести к образованию жидкости в легких (отек легких), затрудненному дыханию, раздражению горла, «дребезжащему» звуку при дыхании, слабости или головокружению.
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Правая сторона сердца отвечает за возврат крови с низким содержанием кислорода обратно в легкие. При правосторонней сердечной недостаточности правый желудочек не работает должным образом. Это вызывает повышенное давление в венах, вытесняя жидкость в окружающие ткани. Это приводит к отекам, особенно в ступнях, пальцах ног, лодыжках и голенях. Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения. Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью. Редкие причины включают проблемы с сердечным клапаном или заболевания сердечной мышцы.
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
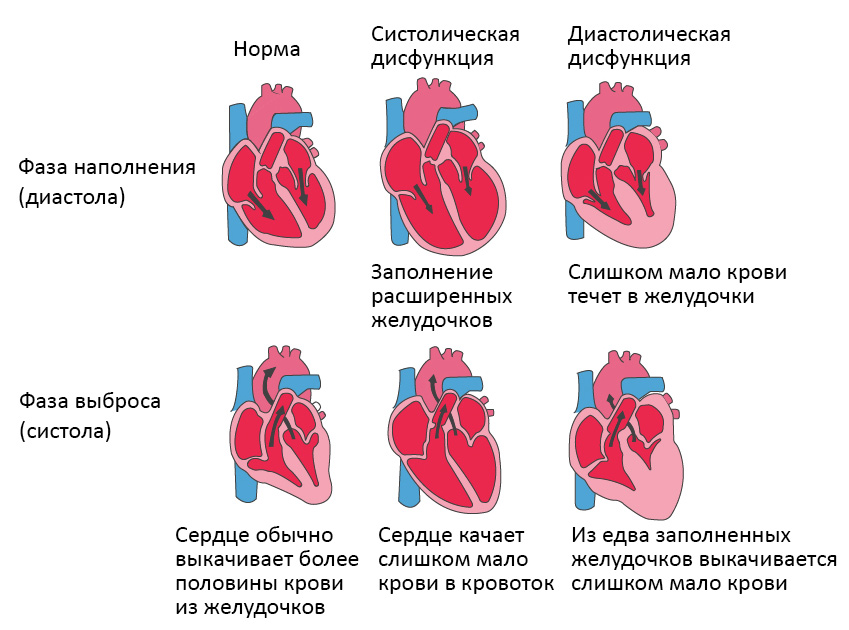
Систолическая и диастолическая сердечная недостаточность
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление. Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови. Это приводит к тому, что организм не получает достаточного количества крови и питательных веществ.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать. Некоторые симптомы включают в себя:
- Сильные затруднения дыхания и / или кашля;
- Булькающий звук при дыхании;
- Нарушение сердечного ритма;
- Бледность;
- Холодный пот.
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
- Классификация по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга;
- Классификация острой сердечной недостаточности по шкале Killip;
- И самая распространенная, классификация Нью-Йоркской кардиологической ассоциации.
Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
- NYHA I: болезнь сердца без каких-либо ограничений физической активности. Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.
- NYHA II: болезнь сердца, вызывающая умеренное ограничение в повседневной деятельности. Никаких симптомов в состоянии покоя.
- NYHA III: болезнь сердца, вызывающая заметное ограничение в повседневной деятельности. Простые действия, такие как чистка зубов, прием пищи или разговор, вызывают утомление, сердцебиение или затруднение дыхания. Симптомов в покое нет.
- NYHA IV: сердечные заболевания, вызывающие симптомы в состоянии покоя (и при любой степени легкой физической активности).
Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови. Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков. Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?
Сердечная недостаточность не может быть «излечена». Тем не менее, ожидаемая продолжительность жизни пациента может быть значительно увеличена. Это зависит от типа сердечной недостаточности, а также от возраста, сопутствующих заболеваний и образа жизни человека. Если лечить сопутствующие заболевания (например, высокое кровяное давление), вести здоровый образ жизни и соблюдать рекомендации врача, возможен хороший долгосрочный прогноз.


 учащенное сердцебиение и нехватка воздуха;
учащенное сердцебиение и нехватка воздуха;
