Что такое экзостоз?

Бывают солитарные наросты, то есть одиночные, располагающиеся лишь в каком-то одном месте

Экзостоз – представляет собой доброкачественный костно-хрящевой опухолевидный нарост, который располагается на поверхности кости. Нередко это заболевание передаётся по наследству и чаще всего бывает вторичным, как осложнение той или иной болезни.
Как правило, экзостозы появляются у детей подросткового возраста, развиться они могут даже и у маленького ребёнка, но, в большинстве случаев, до 7-8 лет заболевание никак себя не проявляет. Однако, в период интенсивного роста организма (8-16 лет), происходит резкий скачок этой патологии.
Опасность такого костно-хрящевого нароста заключается в том, что он может совершенно никак себя не проявлять длительное время, постепенно разрастаясь до больших размеров.
Диагностика
Часто экзостоз обнаруживается совершенно случайно в результате простого осмотра. Для более детальной диагностики врач делает рентгеновский снимок. В некоторых случаях проводится биопсия с забором тканей.
Причины появления экзостоза
Безусловно, это заболевание не появляется просто так, у него есть свои причины. Как правило, это всевозможные травмы и микротравмы в детском и подростковом возрасте, когда идёт усиленный рост тканей, переломы, ущемление, перенесённые заболевания (в том числе инфекционные и вирусные), различные патологии надкостницы и хряща, ущемления, многообразные аномалии скелета.
Симптоматика
Выражается заболевание в появление шишечки, которая может располагаться по всему организму, находиться на любой кости, но почти 50% всех экзостозов образуются в области колена (нижний отдел бедренной кости и верхний отдел малой берцовой и большой берцовой костей). Такие наросты любят длинные трубчатые кости.
До поры до времени недуг может никак себя не проявлять, но постепенно он увеличивается и может вызывать сильную локальную боль и боль, отдающую в различные сегменты.
Располагаясь рядом с крупными сосудами и нервами, экзостозы затрагивают их, вызывая нарушения прохождения нервных импульсов и нарушение кровоснабжения конечностей. В таких случаях, помимо боли, возникающей при сдавливании определённых участков тела, человек может испытывать онемение, иногда головокружение.
Если нарост располагается рядом с суставом, он является причиной ограниченности движений. Появление таких симптомов очень важно и является абсолютным показанием к срочному лечению патологии. Ведь если заболевание протекает тяжело и быстро разрастается, существует риск его перерождения в злокачественную опухоль.
Виды экзостозов
Экзостозы могут быть различных форм (напоминать линии, шары, грибы, шипы) и размеров (от нескольких мм до размеров крупного яблока).
Бывают солитарные наросты, то есть одиночные, располагающиеся лишь в каком-то одном месте. А может быть так называемая множественная экзостозная хондродисплазия, когда опухоли возникают в нескольких местах сразу (диагностируются в области колена, ключицы, на тазобедренных и плечевых суставах, рёбрах, лопатках, иногда даже в полости рта на зубах).
Одной из самых серьёзных форм данного заболевания является экзостоз позвоночника, ведь в этом случае опухоль может поразить спинной мозг и вызвать нарушения в его функционировании.
Лечение
Экзостозы – довольно стойкие образования, и сами по себе они редко рассасываются, поэтому существует лишь один способ лечения – операция.
Как правило, её назначают лицам, достигшим совершеннолетия, до тех пор наросты могут сами уменьшиться в размерах.
В ряде случаев, опухоль не причиняет человеку никакого дискомфорта, так что он может жить с нею всю жизнь, периодически наблюдаясь у врача.
Экзостоз стопы и его разновидность пяточный экзостоз
Экзостозы представляют собой костно-хрящевые наросты на поверхности кости. Их относят к числу доброкачественных опухолей, которые еще называют остеохондромами. Они редко поражают кости стопы, к числу которых принадлежат плюсневые кости, фаланги пальцев, пяточная, таранная и другие. В то же время о так называемой пяточной шпоре слышали и знают многие. Ее нередко также причисляют к экзостозам, хотя ее природа, как и причины возникновения, отличаются от остеохондромы.
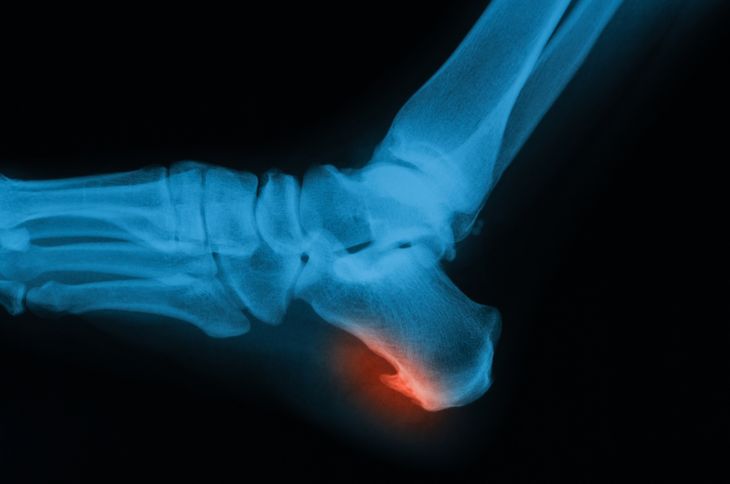
Экзостозы стоп и их особенности
Истинные экзостозы или остеохондромы – доброкачественные опухоли, растущие на тонкой ножке или широком основании, но всегда покрытые снаружи хрящом разной толщины. Точные причины их образования неизвестны.
Поскольку чаще всего новообразования такого рода встречаются у детей и являются костно-хрящевыми наростами, считается, что они являются следствием смещения части эпифизарной пластинки. Она представляет собой гиалиновый хрящ, клетки которого у детей постоянно делятся, что и обеспечивает рост костей в длину. Постепенно старые хрящевые клетки отдаляются от эпифизарной пластинки за счет появления новых и заменяются остеобластами, т. е. клетками костной ткани. После окончания роста скелета зоны роста закрываются и превращаются в тонкие эпифизарные линии.
Экзостозы могут формироваться на любой кости стопы и иметь разную форму, как и размеры. Обычно они диагностируются в период между 8 и 15 годами, так как начинают активно расти вместе со скелетом ребенка. У взрослых подобные образования чаще обнаруживаются случайно.
Экзостозы стоп могут быть одиночными или солитарными, но подобное встречается редко. Чаще они выступают только одним из проявлений множественной экзостозной болезни. В таком случае аналогичные костно-хрящевые наросты будут обнаруживаться в других костях скелета (чаще бедренной, большеберцовой, плечевой). Это заболевание передается наследственным путем и считается более опасным, чем единичные остеохондромы, так как при нем склонность новообразований к малигнизации в 10 раз выше, чем при солитарных. Поэтому обнаружение экзостозов костей стоп всегда становится поводом для комплексного обследования организма.
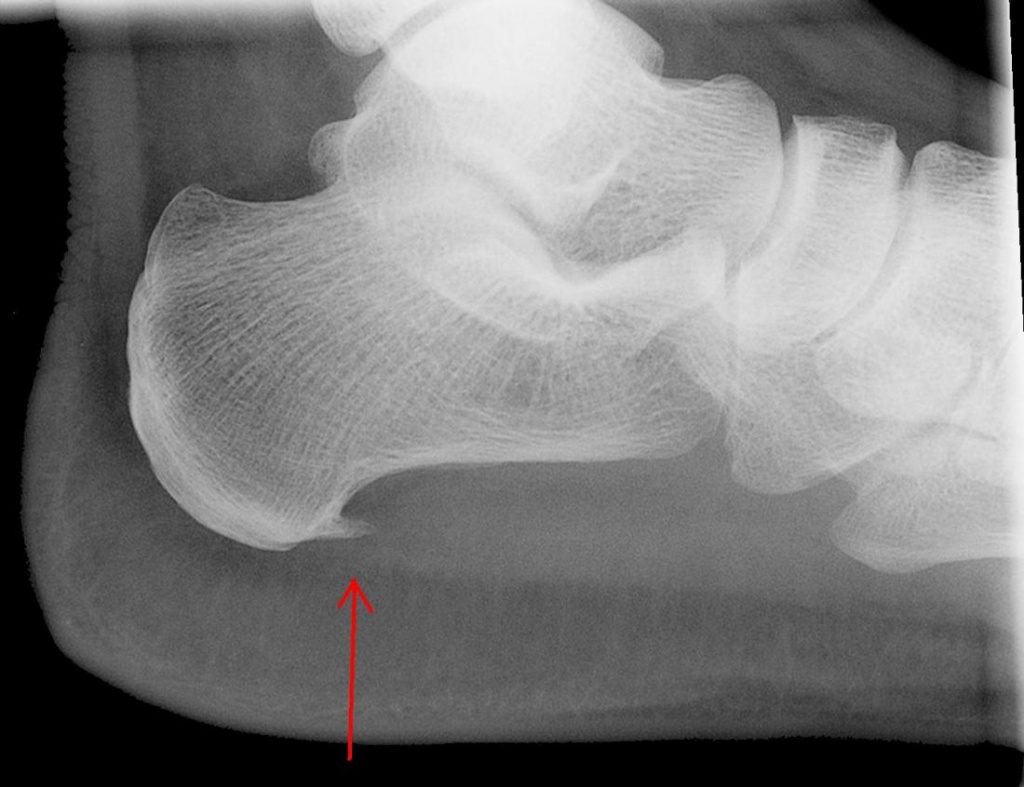
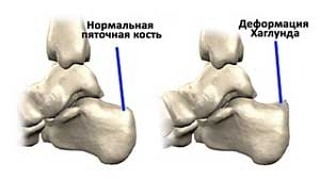
Экзостоз Хаглунда
Иногда пяточным экзостозом называют экзостоз Хаглунда или пяточную шпору. Это не совсем верно, так как подобные наросты на поверхности пяточной кости представляют собой остеофит, а не экзостоз. Разница между ними заключается в том, что экзостоз имеет единые с материнской костью (в данном случае пяточной) стенки и костномозговое пространство. Остеофит же формируется на поверхности кости и является следствием включения защитных механизмов организма. Для пациентов эти отличия не имеют особого значения, а потому название «экзостоз пяточной кости» прочно вошло в обиход.
Экзостоз Хаглунда получил свое название в честь шведского хирурга Хаглунда, впервые описавшего его еще в 1928 году.
Пяточная шпора является следствием постоянного ношения обуви, создающей нагрузку на пяточную кость. Поэтому чаще всего она встречается у женщин, предпочитающих туфли с загнутыми, упирающимися в заднюю часть пяточной кости задниками, а также у лыжников, фигуристов, хоккеистов, так как такие ботинки также оказывают сильное давление на костные структуры. В результате такие новообразования часто присутствуют на обеих стопах одновременно, что не характерно для остеохондром. Также повышает вероятность образования экзостоза Хаглунда варусная и вальгусная деформация стоп.
В результате длительного, постоянного трения и давления на ахиллово сухожилие и пяточную кость развивается воспаление. Защитный механизм инициирует формирование на заднепяточном бугре патологического нароста, призванного укрепить область постоянного раздражения. Он медленно увеличивается, но часто имеет острые края. Поэтому его образование не спасает ситуацию, а лишь усугубляет ее и замыкает порочный круг.
Новообразование травмирует сухожилия и мягкие ткани, что вызывает клинику ахиллобурсита и бурсита. Это существенно затрудняет диагностику, так как у больных наблюдаются симптомы, характерные для рядового воспаления ахиллова сухожилия. В результате им нередко назначается лечение, направленное на подавление воспалительного процесса. Но оно не учитывает причины его развития, поэтому регулярно наблюдаются рецидивы до тех пор, пока не будет проведено целенаправленное лечение пяточного экзостоза.
Симптомы
Остеохондромы могут годами не проявляться, пока не начнут активно увеличиваться в размерах. Обычно это совпадает с физиологическими периодами интенсивного роста ребенка. В результате в области пятки, плюсны, пальцев, в том числе под ногтями, могут формироваться плотные узлы или шишки. Изначально они безболезненны, а при прощупывании определяется характерная для кости плотность.
По мере роста могут возникать боли при ходьбе, физической активности, стоянии, особенно если экзостозы формируются на костях, нагружаемых во время ходьбы. В дальнейшем костно-хрящевой нарост может механически сдавливать проходящие вблизи него кровеносные сосуды и нервы, что и провоцирует появление характерных симптомов:
отечность мягких тканей;
онемение определенной зоны стопы, ощущение бегания мурашек;
нарушения подвижности стопы, неуверенность походки.
Экзостоз Хаглунда проявляется:
образованием заметной, плавно увеличивающейся шишки на задней поверхности пятки;
болями, склонными усиливаться после длительной ходьбы, стояния, физической активности;
отечностью мягких тканей;
Диагностика
Появление признаков образования остеохондромы костей стопы или пяточного экзостоза является поводом для обращения к ортопеду-травматологу. Изначально врач проводит осмотр стоп, определяет наличие деформаций, пальпирует новообразования и выясняет характер жалоб. Вторым этапом обследования является рентген стоп. Полученные снимки обычно позволяют сразу диагностировать пяточную шпору, экзостозы плюсневых костей, фаланг и т. д.
Экзостоз Хаглунда визуализируется на рентгеновском снимке в виде разрастания костной ткани у верхнего заднего выступа пяточной кости. Остеохондрома же обычно имеет вид «цветной капусты» с появлением признаков истончения кортикального слоя кости.
На основании полученных результатов ортопед определяет оптимальную тактику лечения. Иногда требуется провести КТ, МРТ или сделать рентген других костей скелета. Это особенно важно при диагностировании остеохондром. Дополнительные рентгеновские снимки позволяют обнаружить новообразования других костей скелета, а МРТ дает возможность оценить структуру и толщину хрящевой шапочки. Это важно, поскольку рентген не дает такой возможности, особенно у детей, а получаемые параметры позволяют объективно оценить риск озлокачествления.
Опасными с точки зрения малигнизации экзостоза стопы признаками является размытость границ образования и толщина хрящевой шапочки более 1,5—2 см.
Лечение
Экзостоз стопы не требует лечения до тех пор, пока он не станет причиной нарушения самочувствия. При появлении дискомфорта назначается консервативная терапия, подбираемая в индивидуальном порядке. Она, как правило, включает:
медикаментозную терапию, заключающуюся в использовании обезболивающих и противовоспалительных средств из группы НПВС, лекарственных блокад, показанных при сильных болях;
физиотерапию, подразумевающую проведение курсов магнитотерапии, УВЧ;
подбор удобной ортопедической обуви со смещенным краем, индивидуальных стелек.
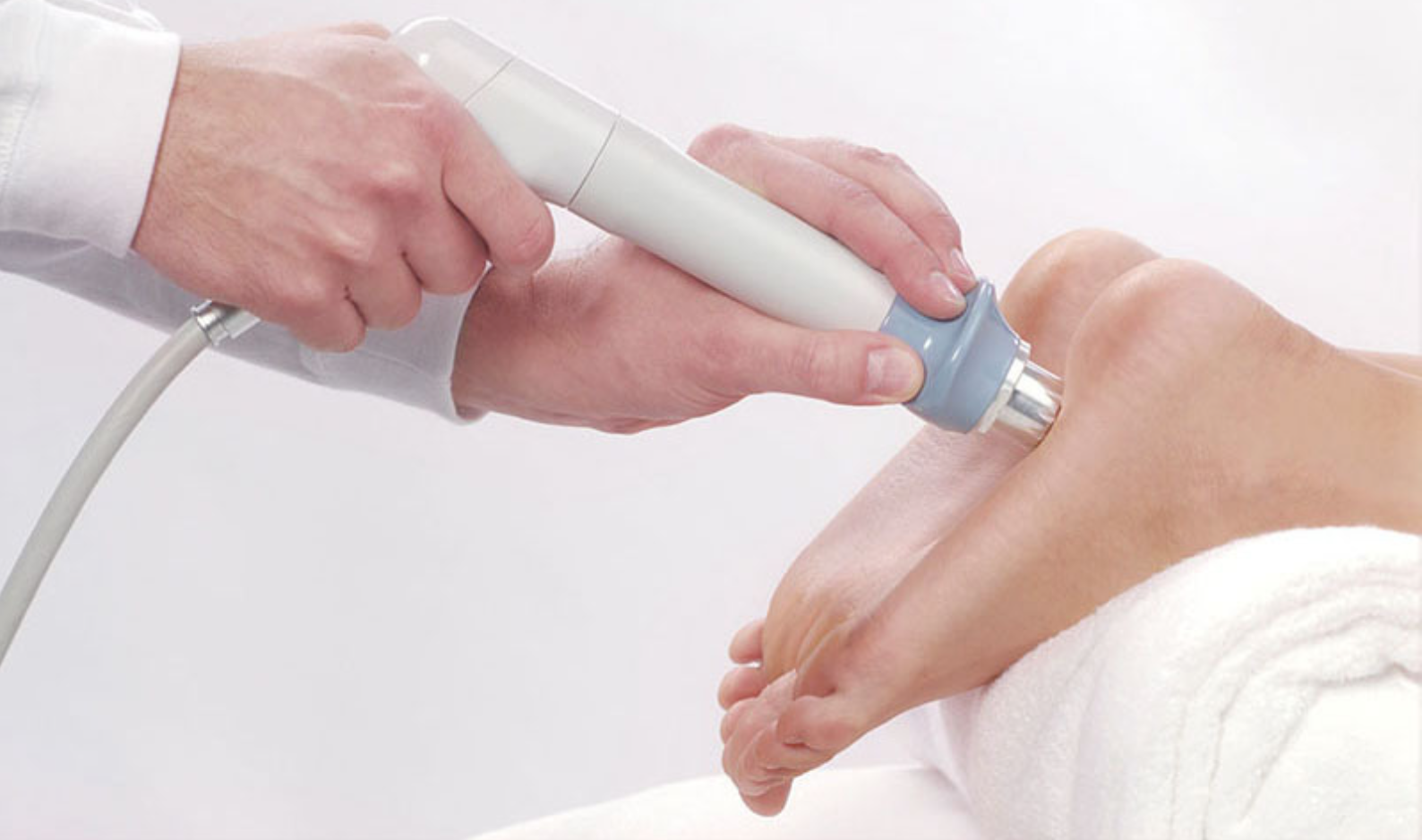
Если диагностирован костный экзостоз пяточной кости, показано проведение ударно-волновой терапии. Метод подразумевает воздействие на костный нарост инфразвуковыми акустическими волнами, создающими эффект кавитации. Поскольку акустическое сопротивление мягких тканей меньше, чем костей, волны проходят через них и оказывают воздействием на костное образование. В результате иногда удается добиться уменьшения его размеров, а также активизировать кровообращение в области воздействия.
Операция при экзостозе стопы
Хирургическое вмешательство – единственный из существующих методов, позволяющих добиться полного выздоровления. Оно проводится по строгим показаниям, в числе которых:
крупные размеры новообразования;
регулярное развитие воспалительных процессов (тендиниты, бурситы);
перелом ножки остеохондромы;
Операцию стараются производить во взрослом возрасте после закрытия зон роста, чтобы избежать их травмирования. Если у пациента диагностирован экзостоз Хаглунда, а дополнительно обнаружена вальгусная или варусная деформация, одновременно может выполняться удаление нароста и хирургическое восстановление анатомии стопы путем применения корригирующей остеотомии.
Чаще всего удаление экзостозов стоп осуществляется методом краевой резекции. Его суть состоит в спиливании образования в переделах здоровых тканей специальными инструментами и тщательном шлифовании поверхности материнской кости. Экзостоз удаляется целиком вместе с капсулой во избежание рецидива. Если после этого формируется крупный дефект, для его закрытия используют синтетические материалы или фрагменты собственной кости пациента, т. е. проводят костную пластику.
Краевая резекция – малотравматичная операция, не требующая длительного и сложного восстановления. Реабилитация обычно протекает быстро и легко, но в первое время пациентам стоит избегать нагрузки на прооперированную ногу.
Болезнь Хаглунда
Заболевания
Операции и манипуляции
Истории пациентов
Болезнь Хаглунда
Болезнь Хаглунда – патологическое костное разрастание в области пяточного бугра, приводящее к развитию болевого синдрома и воспалительных изменений мягких тканей в пяточной области. Как и многие прочие деформации стопы чаще встречается у женщин, любящих покрасоваться на лабутенах. Задник обуви на высоком каблуке образует зону давления по задне-наружной поверхности пяточного бугра и приводит к сдавлению мягких тканей и синовиальной сумки расположенных между ахилловым сухожилием и пяточной костью.

Но нередко этот недуг развивается и у мужчин, носящих классические ботинки с жёстким задником. Собственно говоря, впервые болезнь Хаглунда была описана Patrick Haglund в далёком 1927 году на примере мужчин, играющих в гольф, так как традиционная обувь для гольфа выполнена из сильно дублёной кожи. Любая обувь с жёстким задником, малоразмерная или тесная обувь, особенно вкупе с большими физическими нагрузками могут привести к развитию Болезни Хаглунда. Помимо жёсткой обуви важное значение в формировании болезни Хаглунда играют высокий подъём стопы, варусное отклонение пяточной кости, укорочение ахиллова сухожилия.

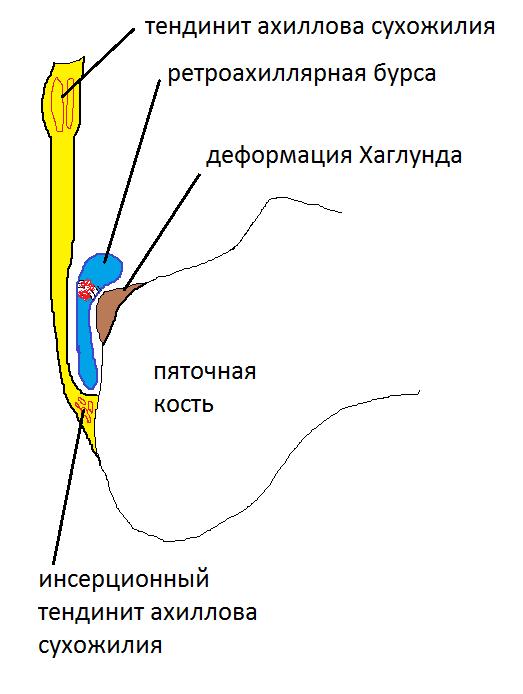
Как часто бывает в медицинском сообществе, термин «болезнь Хаглунда», хотя и является широко распространённым, не является корректным. В настоящее время принято выделять Деформацию и Синдром Хаглунда. Под деформацией Хаглунда понимается хронически увеличенные задне-верхная и латеральная пяточные области с периодическими болевыми обострениями, а под синдромом Хаглунда – боль, обусловленную воспалением в ретрокальканеальной сумке, ахилловом сухожилии и поверхностной сумке ахиллова сухожилия, которая может не сопровождаться костным разрастанием.
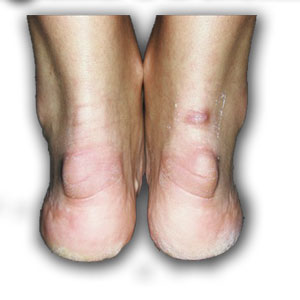
Синдром Хаглунда является одной из частых причин болей в области ахиллова сухожилия и пятки. Диагноз не всегда удаётся поставить по клинической картине, так как многие другие заболевания этой локализации имеют схожую симптоматику, а костная деформация может быть не сильно выражена. Так изолированный ретрокальканеальный бурсит, инсерционный тендинит ахиллова сухожилия, системные заболевания, такие как синдром Рейтера и ревматоидный артрит могут сопровождаться той же симптоматикой. Соответственно и лечение в этих случаях потребуется совершенно иное.
Симптомы болезни Хаглунда.
– «шишка» на задней поверхности пятки.
– боль в области места пикрепления ахиллова сухожилия к пяточному бугру.
-отёчность в нижней трети ахиллова сухожилия и его места прикрепления.
-покраснение в нижней трети ахиллова сухожилия и его места прикрепления.
-все вышеперечисленные симптомы могут наблюдаться как на одной так и на обеих стопах.
Причины болезни Хаглунда.
Высокий подъём, или высокий свод (pes cavus) может быть одной из причин развития болезни Хаглунда. Так как ахиллово сухожилие прикрепляется к задней поверхности пяточного бугра, то изменение горизонтальной оси пяточной кости приводит к его натяжению и избыточному травмированию во время ходьбы.
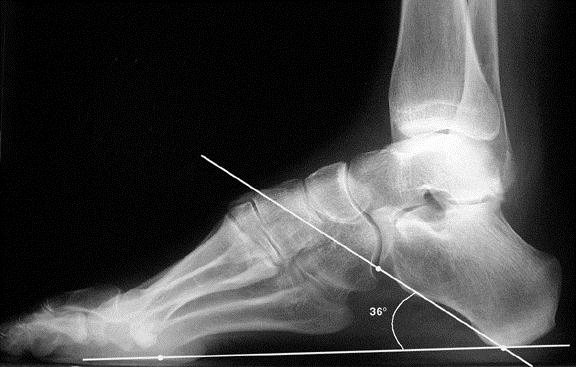
Из за постоянной травматизации пяточной кости ахилловым сухожилием может развиваться костное разрастание, а ретроахиллярная синовиальная сумка становится воспалённой.
Второй причиной развития болезни Хаглунда может быть ригидное, плотное, укороченное ахиллово сухожилие. К этому могут приводить как анатомические особенности, так и тендинит или тендиноз самого ахиллова сухожилия.
Ещё одной причиной развития болезни Хаглунда является варусное положение пяточной кости. В норме человеческой стопе свойственен небольшой физиологический вальгус, то есть пяточный бугор откланяется немного кнаружи от продольной оси голени.
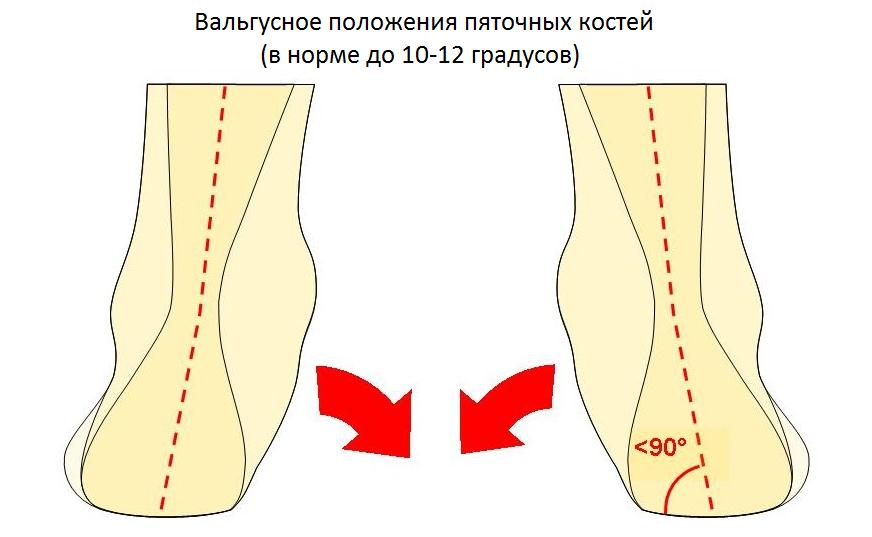
При варусном положении пяточной кости наружная часть пяточного бугра приходит в конфликт с сильно натянутым и трущимся о него ахилловым сухожилием, что в конечносм счёте приводит к формированию костного остеофита в данной области.
Диагностика болезни Хаглунда.
Диагностика болезни Хаглунда помимо клинической картины включает рентгенографию, УЗИ и в затруднительных случаях МРТ.
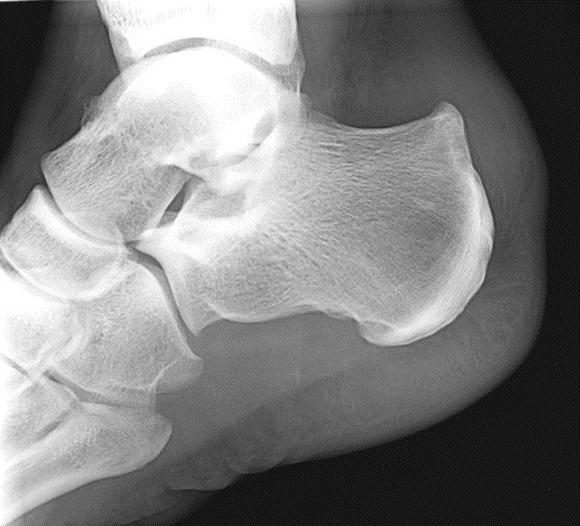
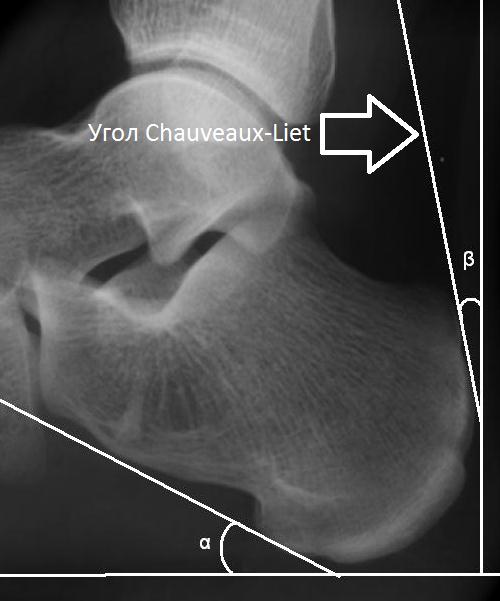
Рентгенография при болезни Хаглунда. При рентгенографии можно обнаружить характерное костное разрастание по задне-наружной поверхности пяточного бугра, исчезновение треугольника Кегера из-за ретроахиллярного бурсита (просветление позади ахиллова сухожилия), утолщение тени ахиллова сухожилия свыше 9 мм на 2 см выше края пяточного бугра из-за тендинита, увеличение угла Chauveaux-Liet меньше 12 °.
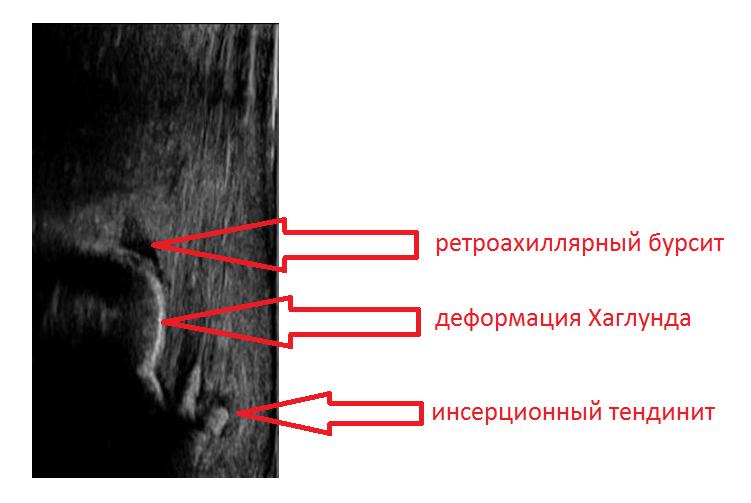
УЗИ (сонография) исследование ахиллярной области позволяет выявить признаки ретроахиллярного бурсита, инсерционного тендинита ахиллова сухожилия и саму деформацию Хаглунда.
МРТ является вспомогательным методом используемым в затруднительных случаях. Позволяет визуализировать утолщение и изменение сигнала в толще ахиллова сухожилия, ретрокальканеальный и ретроахиллярный бурсит, отёк костного мозга в области пяточного бугра. Позволяет дифференцировать болезнь Хаглунда от запущенных случаев инсерционной тендинопатии ахиллова сухожилия и ретроахиллярного бурсита.
Консервативное лечение болезни Хаглунда.
Консервативное лечение направлено на снятие острого воспаления в ретроахиллярной синовиальной сумке и предотвращение её травматизации в будующем за счёт ношения ортопедической обуви. Для купирования болевого синдрома и снятия воспаления может быть выполнено введение ГКС длительного действия в смеси с наропином или маркаином в область ретроахиллярной сумки. Эту манипуляцию можно выполнить под УЗИ контролем, но в большинстве случаев она не представляет никаких трудностей учитывая подкожное расположение ахиллова сухожилия. Нельзя вводить ГКС непосредственно в сухожилие так как это вызовет дегенерацию его волокон и в последующем может привести к его разрыву. После снятия острого болевого синдрома показано ношение обуви на 5 см каблуке с мягким задников или вовсе без него.
Нестероидные противовоспалительные препараты и местная криотерапия также способствуют уменьшению болевого синдрома при остром заболевании. При неэффективности всех вышеуказанных мероприятий может быть применена краткосрочная гипсовая иммобилизация.
Оперативное лечение болезни Хаглунда.
Хирургическое лечение болезни Хаглунда в большинстве случаев сводится к удалению части пяточного бугра которая конфликтует с ахилловым сухожилием, удаления рубцовой ткани в области ретроахиллярной бурсы, синовэктомии дитсальной порции ахиллова сухожилия, а при выраженных изменениях самого сухожилия удаление дегенеративно изменённых тканей и при необходимости его пластика.
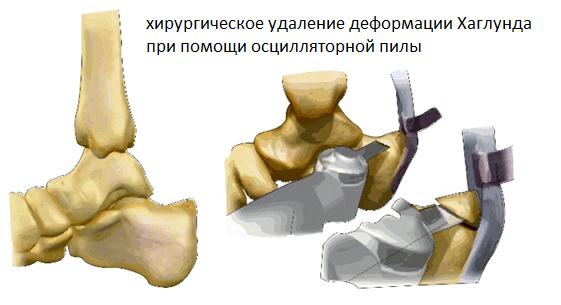
Для выполнения операции может использоваться медиальный, латеральный параахиллярный, трансахиллярный или же эндоскопический малоинвазивный доступ. При выполнении открытого вмешательства резекция деформации осуществляется при помощи осцилляторной пилы и кусачек Люэра. При этом легче проконтролировать полноту резекции как непосредственно визуально так и пальпаторно. Однако 3-4 см разрез выглядит менее косметично и сроки реабилитации составляют от 6 до 12 недель.
Для открытого хирургического лечения болезни Хаглунда используется трансахиллярный или параахиллярный доступ. В клинических исследованиях не получено значимой разницы в функциональных результатах в зависимости от используемого доступа.
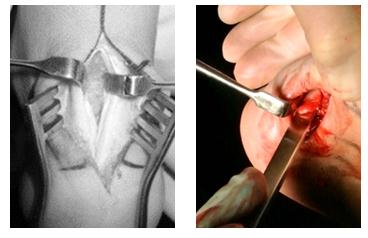
При выполнении эндоскопической кальканеопластики на коже с обеих сторон от ахиллова сухожилия производятся точечные разрезы через которые вводятся камера и инструмент. Диаметр троакаров 4,5 мм, диаметр камеры и инструмента 3,5 мм. Это обеспечивает отличный косметический результат.
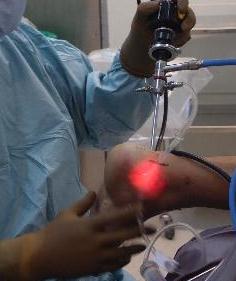
Сначала с латеральной стороны устанавливается артроскоп, затем под визуальным контролем в ретроахиллярную сумку вводится обычная игла, после её позиционирования выполняется второй разрез по игле с медиальной стороны ахиллова сухожилия. В медиальный порт также вводится троакар 4,5 мм, затем производится удаление ретроахиллярной бурсы при помощи абблятора и шейвера для улучшения визуализации.
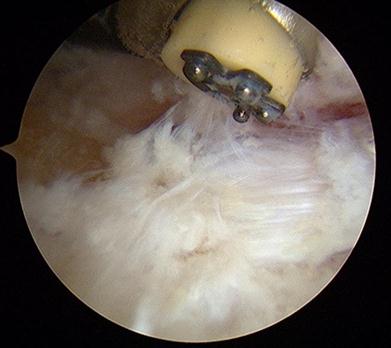
Слой периоста покрывающий деформацию Хаглунда также обрабатывается абблятором. Для определения места и степени импиджмента ахиллова сухожилия стопа переводится в положение максимальной дорсифлексии.
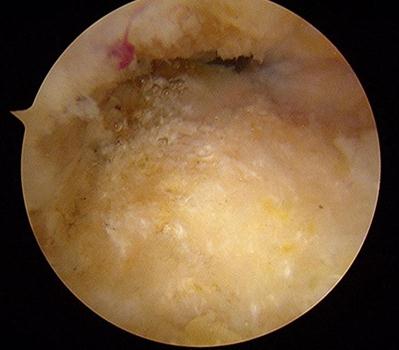
Далее выполняется удаление деформации Хаглунда при помощи артроскопического бура.
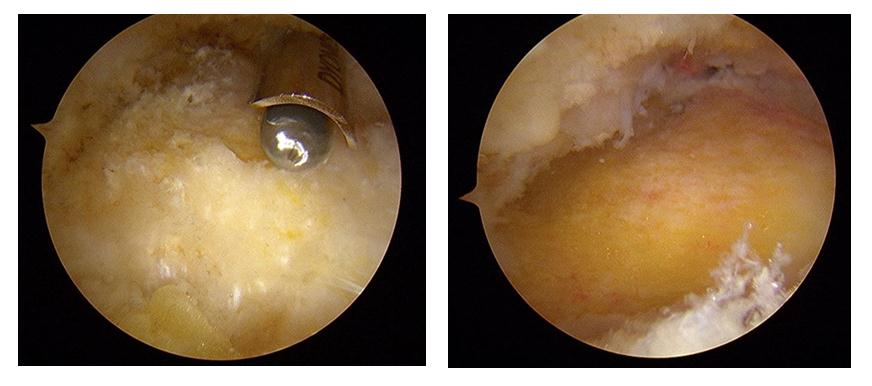
Контроль полноты удаления деформации выполняется рентгенологически.
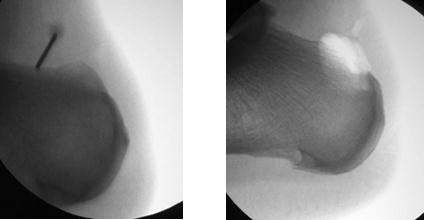
Из положительных моментов эндоскопического вмешательства можно выделить отличный косметический результат, более быструю реабилитацию. Из отрицательных моментов – в некоторых случаях крайне сложно оценить необходимый объём резекции деформации опираясь только на эндоскопическую картину.
Хирургическое лечение при болезни Хаглунда оказывается эффективно в 90 % случаев.

Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Гродненская областная детская клиническая больница
- Было- стало
- Главная
- Структура premium mode
- Клинико-диагностическая лаборатория
- Отделение лучевой диагностики
- Ультразвуковая диагностика
- Кабинет функциональной диагностики
- Эндоскопический кабинет
- Физиотерапевтическое отделение
- Психотерапевтический кабинет
- Аптека внутрибольничная
- Кабинет трансфузиологической помощи
- Устав БРСМ
- Структура БРСМ
- Советы врача
- Здоровый образ жизни
Экзостоз – ( остеохондрома , хрящевой экзостоз, костно-хрящевой экзостоз, костная шпора) — это костное или костно-хрящевое доброкачественное разрастание на поверхности кости, на всем протяжении покрытое надкостницей и может быть покрыто хрящевой «шапочкой».

Причины развития экзостоза различны. Встречается семейный наследственный характер. Возникновение экзостоза возможно после травмы (при повреждении надкостницы), воспалительного процесса, переохлаждения, облучения и вследствие некоторых заболеваний (ревматизм, подагра, сифилис, сахарный диабет, остеомиелит). Наиболее частая локализация -это ребро, ключица, метадиафизы длинных трубчатых костей. Остеохондромы могут быть расположены
в черепе. Встречаются одиночные и множественные (остеохондроматоз) экзостозы. Отмечаются различные формы (линейные, шаровидные, колбовидные, клювоидные, шиповидные) и размеры (может достигать 5 см или даже больше).
Рост экзостоза медленный. Интенсивный рост чаще отмечается в период физиологического роста скелета (8-18 лет). При быстрой динамике экзостоза следует думать о его злокачественном перерождении. Чаще всего медленно растущие экзостозы являются бессимптомными и выявляются случайно. Обнаруживают при проведении рентгенологического исследования, при появлении уплотнения прощупываемого под кожей или видимого при осмотре. Экзостоз может проявляться только эстетическим дефектом либо давить на соседние органы и сосудисто-нервные пучки. Может быть боль различной степени (от легкой до сильной), зависящей от размеров и места расположения образования. Возможна разная длина рук или ног (при поражении коленного или плечевого сустава), более низкий рост по сравнению со средними возрастными значениями (при поражении бедра), болезненность во время физической активности (при расположении новообразования под сухожилием), нарушения чувствительности или судороги (при поражении нервных окончаний), ухудшение зрения или опущение века (при экзостозе в придаточных пазухах носа), эпилепсия (при расположении на внутренней поверхности черепа).

Диагностика
Рентгенография, МРТ/КТ-исследования позволяют судить о числе экзостозов, форме, размерах, положении и строении. На снимках и сканах э кзостоз представляет собой образование костной структуры, с чёткими контурами, соединенное с костно-мозговым каналом широким/узким основанием, с непрерывным кортикальным слоем (в основании экзостоза нет подлежащего кортикального слоя), над хрящевой капсулой может образовываться болезненная синовиальная сумка. Повреждение мягких тканей и х рящевая «шапочка» (т олщина которой не должна превышать 10 мм у взрослого; 10-20 мм является промежуточным поражением; образование считается опухолевым, если оно превышает 20 мм; у детей «шапочка» в норме может достигать 2 см в период роста), могут быть выявлены только при магнитно-резонансной томографии.
Дифференциальная диагностика
Дифференциальная лучевая диагностика проводится с экхондромой, вторичной хондросаркомой, с убпериостальной гематомой, субунгуальным экзостозом (подногтевым экзостозом Дюпюитрена), экзостозом Туррета; гемимелической эпифизарной дисплазией (болезнью Тревора) аномальной параостальной остеохондроматозной пролиферацией (болезнью Нора), юкстакортикальной хондромой, паростальной остеосаркомой.
Лечение
Лечение экзостозов только хирургическое. Выполняется при сдавливании крупного нерва/сосудов, болевом синдроме, озлокачествлении и по эстетическим показаниям. При небольших размерах образования возможно выжигание лазером .
Прогнозы и осложнения
Остеохондрома может рецидивировать спустя 1-26 месяца после удаления первичного образования (при неполном удалении хрящевой «шапочки»). Грозным осложнением является злокачественное перерождение ( строение соответствует чаще хондросаркоме, хондромиксосаркоме и веретеноклеточной саркоме). Может отмечаться тромбоз подколенной вены и развитие ложной аневризмы подколенной артерии. Иногда переломы костей являются осложнениями экзостозов.
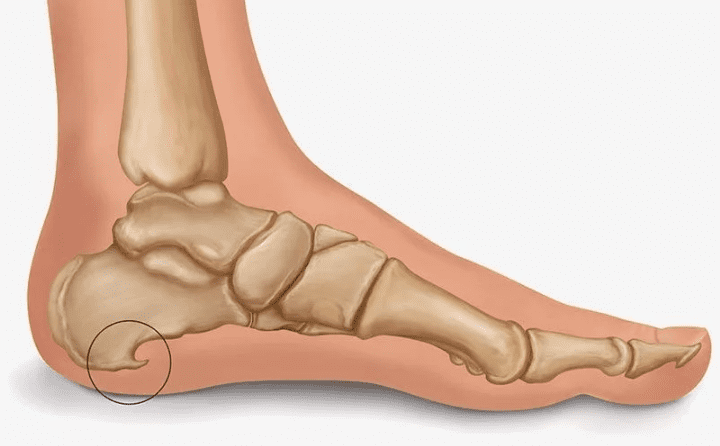
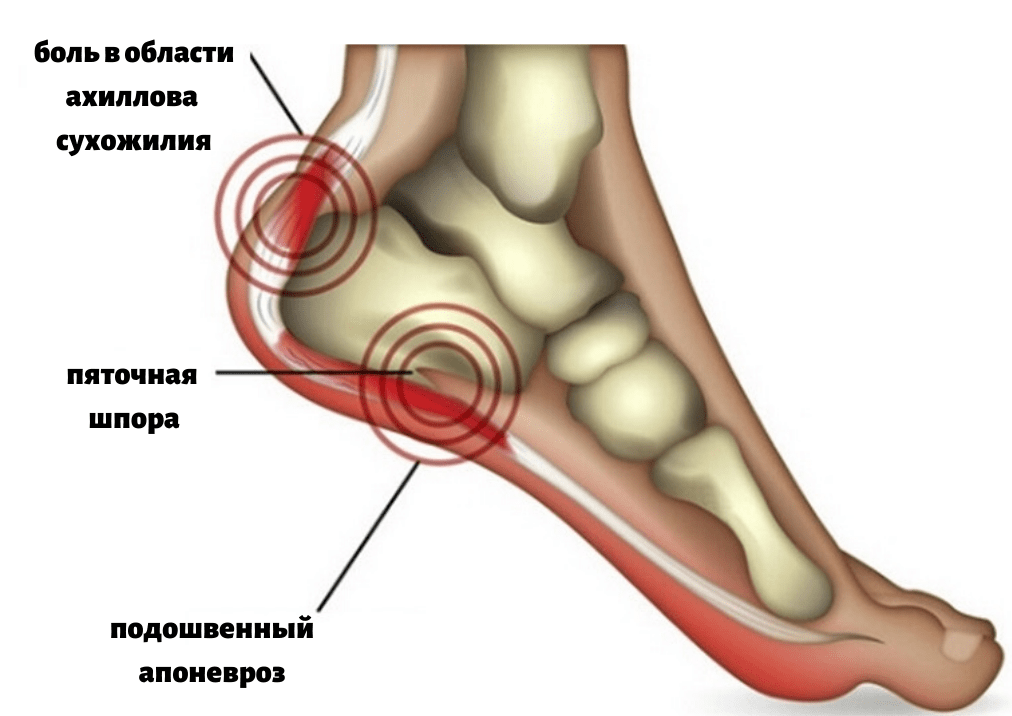
Пяточная шпора
Пяточная шпора – это заболевание, при котором на подошвенной стороне пяточной кости появляется выступ – экзостоз. В результате опора на стопу становится болезненной. Заболевание встречается у каждого пятого человека старше 50 лет и значительно ухудшает качество жизни.

Общая информация
Шпора развивается на фоне хронического воспаления плантарной (подошвенной) фасции. Это тонкий, но очень прочный лоскут соединительной ткани, который связывает между собой пальцы стопы и пяточную кость. Она отвечает за формирование свода стопы и в процессе ходьбы испытывает значительные нагрузки.
Эти нагрузки нередко становятся причиной микроповреждений ткани, которые заживают самостоятельно в период ночного отдыха. Если этот процесс происходит недостаточно быстро, утром травматизация повторяется. Когда человек встает с кровати, он ощущает боль различной интенсивности. Регулярное повреждение фасции неизбежно приводит к развитию воспалительного процесса, который постепенно нарастает.
Воспаление начинает захватывать расположенные рядом ткани, в частности, кость и сухожилия. На поверхности костной ткани начинается отложение солей кальция и рост отростка (остеофита), который и носит название пяточной шпоры. Он еще больше повреждает фасцию, и патологический круг замыкается. Без помощи врача ходьба становится невыносимо болезненной.
Шпора может образоваться только на одной пятке, а может поразить обе стопы. Все зависит от индивидуальной предрасположенности человека.
В зависимости от расположения патологического отростка, выделяют два основных типа заболевания:
- подошвенная (внутренняя) пяточная шпора: наиболее распространенный вариант, при котором остеофит располагается в нижней части пяточной кости;
- ахиллова (задняя, верхняя) пяточная шпора: отросток формируется в месте прикрепления ахиллова сухожилия; эта разновидность патологии встречается крайне редко.
Причины
Пяточная шпора, равно как и вызывающий ее развитие плантарный фасциит – это мультифакторное заболевание. Его возникновение обусловлено комплексным воздействием нескольких причин:
- пожилой возраст (риск появления заболевания повышается после 45-50 лет из-за изменения обмена веществ и снижения кровоснабжения нижних конечностей);
- ожирение (избыточная масса тела является причиной чрезмерной нагрузки на фасцию);
- плоскостопие, неправильная похода (нагрузка на стопу распределяется неравномерно, что приводит к повышенной травматизации отдельных ее участков);
- ношение неправильной с точки зрения ортопедии обуви (чрезмерно тесной, на высоких каблуках и т.п.);
- искривление позвоночника (сколиоз) и некоторые другие заболевания опорно-двигательного аппарата;
- беременность (смещение центра тяжести, изменения в гормональном фоне и обмене веществ);
- особенности профессии, из-за которых человек длительное время находится на ногах (продавцы, официанты, промоутеры, многие рабочие специальности) или вынужден часто носить тяжести;
- профессиональные занятия спортом;
- наследственная предрасположенность;
- нарушения обмена веществ, связанные с повышенным отложением солей в тканях (в частности, подагра);
- сосудистые заболевания, в частности, атеросклероз сосудов нижних конечностей, облитерирующий эндартериит (повышают риск развития шпоры из-за нарушения кровоснабжения тканей и ухудшения процессов регенерации);
- травмы позвоночника, нижних конечностей;
- сахарный диабет;
- заболевания костей и суставов ног (артрозы, ревматоидный и псориатический артрит и т.п.), а также использование гормональных средств для их лечения.
Симптомы
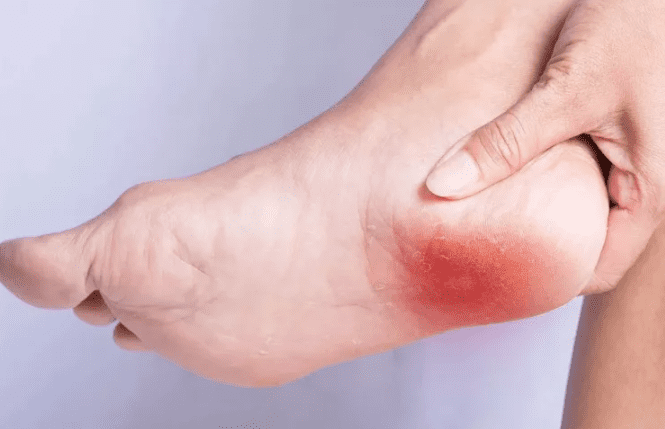
Симптомы пяточной шпоры зависят не от причины заболевания, а от локализации и размера костного нароста, а также степени запущенности процесса.
Первыми признаками неблагополучия является боль. На начальной стадии развития болезни она ощущается на уровне легкого дискомфорта и только в утренние часы. Многие люди отмечают ощущение гвоздя в пятке во время ходьбы, которое вскоре исчезает.
По мере развития заболевания боль начинает появляться после длительной нагрузки на ноги и постепенно усиливается. Интенсивность ощущений зависит не столько от величины отростка, сколько от его расположения. Чем ближе к нервным окончаниям находится остеофит, тем сильнее болит нога. Спровоцировать острый приступ может резкая опора на пятку (при вставании со стула или кровати) или подъем по лестнице. В редких случаях заболевание протекает практически бессимптомно, но воспаление все равно присутствует, а костный шип выявляется при обследовании.
Если к процессу присоединяется острое воспаление подошвенной фасции, пациенты отмечают:
- постоянное покалывание и ощущение жара в области пятки;
- покраснение кожи в пораженной области;
- огрубение кожи стоп;
- усиление болей при ходьбе.
Со временем болевой синдром становится привычным, и у человека изменяется походка. Он начинает ставить ногу так, чтобы не затрагивать пораженную область и опирается, в основном, на носок и боковую поверхность стопы. Нередко это становится причиной развития поперечного плоскостопия, что еще больше усугубляет течение болезни.
В тяжелых случаях способность к самостоятельной ходьбе полностью утрачивается из-за невыносимых болей при опоре на ногу.
Диагностика
Диагностикой и лечением пяточной шпоры занимается врач ортопед. Основным способом выявить патологию и оценить степень ее развития является рентгенография. На снимке хорошо виден костный нарост, его форма, расположение и величина.
Дополнительные методики обследования включают:
- общий и биохимический анализ крови для выявления воспалительного процесса, оценки уровня мочевой кислоты (важно для диагностики подагры) и некоторых других показателей;
- анализ мочи;
- УЗИ стопы для оценки состояния мягких тканей, выявления возможного абсцесса;
- дуплексное исследование сосудов нижних конечностей (выявляет возможные нарушения кровообращения);
- МРТ стопы, для определения состояния всех анатомических структур стопы, включая нервные волокна.
При наличии сопутствующих заболеваний назначаются соответствующие лабораторные и инструментальные исследования, консультации узких специалистов.
Важно помнить, что боль в области пятки необязательно говорит о развитии пяточной шпоры. Подобную симптоматику могут вызывать:
- подагра;
- ревматоидный артрит;
- остеомиелит (воспаление костной ткани);
- болезнь Бехтерева;
- туберкулез костей;
- травмы и т.п.
Не стоит заниматься самолечением и бесконтрольно принимать обезболивающие препараты. Выбрать подходящую схему может только врач.

Лечение пяточной шпоры
Лечение пяточной шпоры во многом зависит от ее причин и симптомов и назначается в индивидуальном порядке. Врачи используют несколько методик:
- медикаментозное лечение;
- физиотерапия – ударно-волновое воздействие; лазерное лечение;
- рентгенотерапия;
- массаж;
- лечебная физкультура и гимнастика;
От пациента в обязательном порядке требуется коррекция образа жизни и питания, а также ношения ортопедической обуви.
Медикаментозное лечение
Лекарственные препараты, используемые при лечении пяточной шпоры, направлены на снятие воспаления и болевого синдрома. Наиболее востребованы:
- нестероидные противовоспалительные средства (НПВС): средства на основе индометацина, диклофенака, ибупрофена в виде таблеток, инъекций и местных средств (кремов, мазей, обезболивающих пластырей);
- кортикостероидные препараты продленного действия (дипроспан и его аналоги), вводятся непосредственно в фасцию для остановки воспалительного процесса;
- антибиотики при наличии гнойного воспаления или при инфекционной природе заболевания.
При наличии сопутствующих заболеваний, назначаются средства для их лечения, например, препараты для нормализации кровотока, противоподагрические средства и т.п. Подбором конкретных лекарств, их дозировки и режима приема занимается только врач.
Физиотерапия
Физиотерапия направлена на улучшение кровоснабжения и регенерации тканей, а также на усиление действия лекарственных средств. Для этого используется:
- электрофорез: введение препаратов в толщу тканей с помощью электрического тока;
- сонофорез: обработка тканей ультразвуковыми волнами, улучшающими проникновение лекарственных средств;
- ультразвуковая терапия: прогрев тканей и снижение воспалительных реакций с помощью ультразвуковых волн;
- грязевые и минеральные ванны.
Ударно-волновая терапия
Ударно-волновая терапия – это один из наиболее эффективных методов лечения пяточной шпоры на ранних стадиях развития. Методика основана на воздействии ультразвуковых волн определенной частоты, которая способствует:
- разрушению отложений кальция;
- уменьшению воспаления и отечности;
- активации регенерации тканей.
При небольшом размере пяточной шпоры методика позволяет избавиться от нее полностью, а в запущенных случаях тормозит или останавливает ее рост.
Лазерное воздействие
Прогревание глубоких слоев тканей лазером способствует улучшению кровотока в них. В результате повышается качество снабжения клеток кислородом и питательными веществами, активируются обменные процессы и восстановление пораженных тканей.
Рентгенотерапия
Эта методика лечения пяточной шпоры подходит только для людей моложе 40 лет и используется крайне редко, если другие способы не приносят эффекта. На область поражения воздействуют рентгеновскими лучами в определенной дозировке. В результате достигается стойкое купирование болевого синдрома и улучшение состояния.
Хирургическое лечение
Все предыдущие методики направлены на снятие боли и воспаления, а также улучшение состояния пациента. Правильно подобранный комплекс методик помогает затормозить процесс роста шпоры или даже полностью остановить его, но он не позволяет избавиться от него полностью. Исключение составляет ударно-волновая терапия, но она разрушает лишь совсем маленькие наросты.
Избавиться от крупной пяточной шпоры можно только хирургическим путем. При выборе классического варианта операции хирург разрезает фасцию полностью и сразу удаляет костный выступ. При полном пересечении тканей у пациента значительно меняется анатомия стопы и походка, что становится поводом для назначения группы инвалидности.
Более современной и щадящей методикой является радиочастотная микротенотомия. Суть операции заключается в устранении поврежденных тканей с помощью радиочастотных волн.
В интернете и популярной литературе можно найти большое количество домашних методик лечения пяточной шпоры с помощью трав и самодельных компрессов. Использовать их без предварительного согласования с врачом категорически запрещено. В лучшем случае состояние пациента останется без изменений, в худшем – возникнут осложнения, например, ожоги.
Гимнастика при пяточной шпоре
Упражнения лечебной физкультуры – это один из важных факторов лечения пяточной шпоры. Оно способствует улучшению кровообращения в пораженной области, а значит – стимулирует восстановление тканей при условии регулярных занятий. Минимальный комплекс включает следующие упражнения:
- приседания: пациент сгибает одну ногу и ставит ее вперед, другую отводит назад, ступни находятся на одной линии, ладони опираются на стену; из этого положения выполняются приседания без отрыва пятки от пола;
- катание предмета: в положении сидя пациент катает ногой небольшой мячик или бутылку с водой в течение 5 минут;
- «ступенька»: ноги ставятся на порог, ступеньку или стопку книг так, чтобы пятки висели в воздухе, производятся наклоны вперед с опорой на стул для растяжения мышц голеностопного сустава; в положении максимального наклона нужно замереть на 5-20 секунд, а потом вернуться в исходное положение;
- сбор предметов: с помощью пальцев ноги необходимо поднимать с пола мелкие предметы: горошины, бусины, фасоль и т.п.; в идеале упражнение выполняется стоя, но допускается и сидячее положение;
- растяжка: пациент садится на стул, кладет ступню одной ноги на колено другой и руками тянет пальцы на себя, одновременно выворачивая стопу наружу; упражнение хорошо растягивает пяточную фасцию;
- заминка: финальное упражнение выполняется с помощью скакалки, резинового эспандера, полотенца, пациент вытягивает ноги вперед в положении сидя, проводит ленту под стопами и тянет их на себя.
Идеальное время для занятий – утренние часы, когда стопы еще не перегружены.
Массаж
Массаж – еще одно средство улучшить кровообращение в стопах при пяточной шпоре. Простейший комплекс вполне можно выполнять самостоятельно. Предварительно стопы разогреваются интенсивным растиранием, после чего начинается активное воздействие:
- мелкие щипки с постепенным перемещением от кончиков пальцев к пятке;
- растирание пятки: выполняется подушечками пальцев с усилием в разных направлениях;
- круговое растирание: сначала захватывается внешний радиус пятки, затем круги концентрируются на области шипа;
- разминание: большими пальцами рук интенсивно разминается область шпоры;
- легкое поколачивание ребром ладони.
Цикл воздействия повторяется 2-3 раза и завершается растиранием и поглаживанием. В конце при необходимости используется обезболивающая мазь.
Важно помнить, что массаж не должен быть чрезмерно болезненным, а вот легкая боль – это признак правильного выполнения упражнений. Для дополнительной стимуляции пораженной области можно использовать массажную рукавичку.
Помимо классического мануального массажа допускается использование специальных рельефных ковриков и электрических массажеров.
Диета
Питание при пяточной шпоре преследует несколько целей:
- снизить массу тела и не допустить ее повышения;
- минимизировать воспалительные процессы;
- вывести из организма избыток солей.
Врачи рекомендуют придерживаться следующих правил:
- контролировать суточный калораж пищи, не допускать переедания;
- при отсутствии противопоказаний ежедневно выпивать не менее 2-3 литров чистой воды (чай, кофе, соки и другие напитки не считаются);
- сбалансировать меню по белкам, жирам и углеводам, обеспечить достаточное количество витаминов;
- регулярно делать разгрузочные дни;
- минимизировать употребление пряных, острых, копченых, соленых блюд, соусов, консервов, а также продуктов, содержащих искусственные ароматизаторы;
- исключить из рациона крепкие бульоны, грибы, субпродукты, кофе, алкоголь;
- снизить количество соли;
Профилактика
Развитие пяточной шпоры можно предупредить и значительно замедлить коррекцией образа жизни. Чтобы избежать проблем, связанных с воспалением подошвенной фасции, необходимо:
- носить удобную обувь на небольшом, удобном каблуке (рекомендуемая высота 2-4 см);
- использовать ортопедические стельки с супинатором;
- поддерживать массу тела на нормальном уровне, не допускать ожирения;
- обеспечить полноценное, сбалансированное питание, употреблять достаточное количество чистой воды;
- заниматься любительским спортом, приносящим удовольствие;
- минимизировать перегрузку ступней (длительная ходьба или пребывание в стоячем положении);
- периодически делать массаж стоп (упражнения аналогичны лечебному воздействию);
- своевременно и полноценно лечить нарушения осанки, плоскостопие.
При первых признаках боли в области пятки необходимо обратиться к врачу для обследования. Многие физиотерапевтические методики эффективны именно на ранней стадии и позволяют полностью избавиться от шпоры еще до того, как она сделает жизнь невыносимой.
Последствия и осложнения
При развитии пяточной шпоры пациенту приходится опираться на носки или боковую поверхность стопы. Это может привести к осложнениям:
- отеки и боль в голеностопном суставе;
- артрит и артроз сустава большого пальца ноги;
- развитие или усугубление плоскостопия;
- выраженные нарушения осанки.
Без лечения пяточная шпора вырастает настолько, что полностью лишает пациента возможности опереться на ногу. Качество жизни значительно ухудшается.
Лечение в клинике «Энергия здоровья»
Если Вас беспокоят боли или дискомфорт в пятке, приходите на прием в клинику «Энергия здоровья». Опытный врач ортопед выслушает и осмотрит Вас, а также назначит необходимые обследования. После постановки диагноза мы предложим современные методики лечения патологии:
- блокады для быстрого устранения боли;
- все виды физиотерапии;
- профессиональный лечебный массаж;
- обучение упражнениям лечебной физкультуры и занятия под присмотром тренера.
Дополнительно мы назначим медикаментозное лечение в соответствии с современными стандартами, а также проконтролируем эффект от терапии.
Преимущества клиники
«Энергия здоровья» – это современный многопрофильный медицинский центр, предлагающий своим пациентам комплексные услуги по лечению и профилактике заболеваний. Вот преимущества обращения к нам:
- обзорные и расширенные программы раннего выявления заболеваний;
- современное диагностическое оборудование;
- квалифицированный медперсонал, регулярно повышающий свою квалификацию;
- комплексный подход к диагностике и лечению.
Мы делаем все, чтобы обеспечить каждому пациенту максимальный комфорт с первых минут пребывания в клинике. Адекватные цены делают качественную медицину доступной.
Пяточная шпора – это всего лишь небольшой костный отросток, который, тем не менее, может полностью изменить жизнь человека. Не затягивайте с обращением к врачу, запишитесь к ортопеду «Энергии здоровья».
Пяточная шпора причины, симптомы, методы лечения и профилактики
Пяточная шпора, или остеофит — это заболевание пятки, выраженное в костном разрастании. Нарост формируется в месте крепления кости к соединительным тканям и связкам, что затрудняет ходьбу, вызывает болевой синдром и грозит серьёзными осложнениями. Болезнь возникает из-за травмирования наросшим участком окружающих тканей или воспалительных изменений в подошвенных фасциях. Часто остеофит возникает без конкретных причин и может быть диагностирован на рентгенографии случайно. За лечением следует обращаться к врачу-терапевту, который направит к нужному специалисту — мануальному терапевту, хирургу-травматологу, ортопеду, ревматологу.

Симптомы пяточной шпоры
Остеофиты часто считаются обычным косметическим дефектом, который причиняет боль и мешает ходить. В начале заболевания это так, но если не лечить патологию, можно довести стопы до серьёзных проблем. Точно распознать пяточную шпору может только врач, но в домашних условиях обнаружить начало развития костного нароста возможно по определённым симптомам:
- Острая боль в виде резких приступов или пульсирующих ощущений. Больно ходить и переносить вес с ноги на пятку.
- Проявление болевого синдрома в стопе даже в спокойном состоянии при отсутствии физической нагрузки на ноги.
- Возникновение болезненности сразу после отдыха или пробуждения и усиление дискомфорта ближе к ночи.
- Изменение походки — при нагрузке на больную пятку появляется инстинктивная попытка перенести тяжесть тела с пятки на носок, что сказывается на походке.
Некоторые формы болезни протекают бессимптомно и распознать шпору удаётся на рентгеновском обследовании.
Статью проверил

Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 15 Декабря 2021 года
Содержание статьи
Причины пяточной шпоры
- Травмы и удары пятки, стопы, переломы, растяжения связок и сухожилий;
- нарушения работы кровеносной системы нижних конечностей;
- сбои обменных процессов в организме;
- интенсивные занятия спортом, неправильное распределение нагрузки;
- неудобная или маленькая обувь, частое ношение высоких каблуков;
- плоскостопие, которое вызывает усиленное натяжение стопы;
- артриты, артрозы, другие заболевания суставов и фасций;
- воспаление, отёки костных и мягких тканей нижних конечностей;
- возрастные дегенеративные процессы в организме;
- патологии эндокринной и сердечно-сосудистой систем;
- генетическая предрасположенность;
- малоподвижный образ жизни;
- сосудистые расстройства;
- хронические инфекции;
- искривление осанки;
- отложения соли;
- остеохондроз;
- сахарный диабет;
- ожирение;
- подагра.
Стадии развития пяточной шпоры
Пяточная шпора развивается индивидуально в разных случаях. В зависимости от причин патологии, разрастание кости в пятке может продолжаться несколько лет до появления первых признаков, но чаще всего болезнь имеет 4 стадии развития:
- Повреждение сустава и суставной капсулы, вследствие чего происходит уменьшение количества синовиальной жидкости и лишение естественной смазки хрящей.
- Из-за недостатка синовиальной жидкости и обезвоживания костно-суставных элементов начинается трение поверхностей твёрдых тканей, хруст, тугоподвижность, что постепенно разрушает целостность суставов.
- В местах соприкосновения хрящей, позвонков, суставов возникают отвердевшие наросты, которые потом распространяются на соседние связки, сухожилия и другие ткани ноги.
- Начинается стойкое формирование костного разрастания — шпора имеет заострённый кверху конец, который давит на окружающие ткани, травмирует и деформирует их, причиняя нестерпимую боль.
Разновидности
В медицине нет чёткого разделения на разновидности пяточной шпоры, но существует классификация остеофитов, которые поражают не только стопу, но и позвоночник.
Посттравматическая пяточная шпора
В пятке встречается редко — травмам больше подвержены коленные, локтевые или тазобедренные суставы. Посттравматическому остеофиту способствуют переломы, вывихи, ушибы, растяжения, ожоги ног. Проявляется острой болью до полного заживления ран, но через некоторое время симптомы повторяются.
Периостальная пяточная шпора
Возникает по причине распространения острого или хронического воспалительного процесса из надкостницы на окружающие мягкие и твёрдые ткани. В целях защиты от инфекции в конечностях начинается беспорядочное разрастание кости, которое сопровождается болезненностью и дискомфортом.
Массивная пяточная шпора
Образуется как сопроводительный симптом онкологического заболевания, метастазов и других опасных патологий позвоночника. Может появиться как реакция организма на доброкачественную опухоль.
Дегенеративно-дистрофическая пяточная шпора
Основная причина развития — различные формы артрозов. Проявляется в виде хруста, тугоподвижности, нестабильности суставных элементов или характеризуется полной потерей подвижности.
Диагностика пяточной шпоры
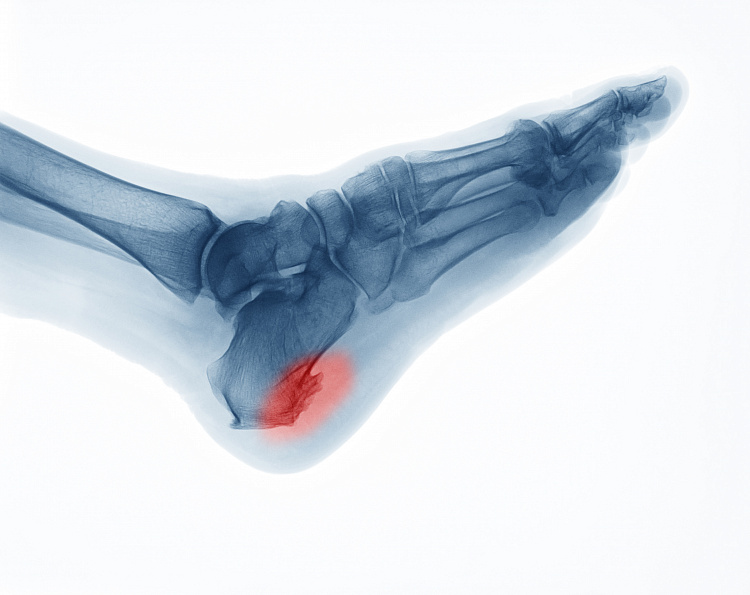
Диагностировать патологическое костное разрастание возможно при осмотре и пальпации доктором. Как правило, сформировавшийся нарост прощупывается. Для подтверждения диагноза врач проводит рентген, на котором можно рассмотреть отросток косточки длиной от 4 до 12 мм. МРТ и КТ назначают для обследования соседних сосудов, хрящей, фасций. УЗИ недостаточно информативно, но проводится с целью регулярного мониторинга болезни — ультразвук можно использовать неограниченное количество раз.
В сети клиник ЦМРТ врачи выполняют диагностику такими методами:
Лечение пяточной шпоры
Что же такое пяточные шпоры и откуда они берутся?
 Пяточная шпора — это оссификация (закостенение) сухожилия подошвенной мышцы в области ее прикрепления к пяточной кости, возникающее в результате асептического воспалительного процесса в подошвенной (плантарной) фасции — плантарного фасциита. Эти костные выросты (шпоры) возникают в месте подошвы, где ткани испытывают наибольшую нагрузку веса тела.
Пяточная шпора — это оссификация (закостенение) сухожилия подошвенной мышцы в области ее прикрепления к пяточной кости, возникающее в результате асептического воспалительного процесса в подошвенной (плантарной) фасции — плантарного фасциита. Эти костные выросты (шпоры) возникают в месте подошвы, где ткани испытывают наибольшую нагрузку веса тела.В результате различных процессов (избыточный вес, травма и др.) в данной области возникает хроническая травматизация сухожилия с образованием микронадрывов и постепенное развитие воспалительного процесса. Как компенсаторная реакция на травму и воспалительный процесс начинает образовываться костный вырост, он принимает форму шипа и, передавливая мягкие ткани подошвы стопы, вызывает характерные сильные боли в пяточной области. Самым значимым симптомом пяточной шпоры является сильная боль при ходьбе, особенно в самом начале ходьбы (так называемая, стартовая боль), при вставании со стула, с постели.
Основные причины образования пяточных шпор:
- считается, что пяточные шпоры являются следствием инволютивных процессов (процессов старения) человеческого организма и обнаруживаются как анатомическая особенность у лиц среднего и пожилого возраста, так как у пожилых людей уменьшается толщина подкожно-жировой ткани в пяточной области, которая, как известно, выполняет амортизирующую функцию, и ее защитная функция ослабевает;
- развитию воспалительного процесса способствует наличие избыточного веса;
- в 90% случаев пяточная шпора развивается на фоне продольного плоскостопия, так как при данном заболевании наблюдается анатомически неправильное распределение нагрузки на стопы;
- острая и хроническая травма пяточной кости при интенсивных занятиях спортом (особенно прыжково-ударной нагрузки) без правильно подобранной спортивной обуви, а также длительные нагрузки на область пятки способствуют образованию пяточных шпор;
- имеют значения и заболевания, связанные с нарушением обмена веществ (подагра), со значительным нарушением кровообращения и плохой проходимости сосудов (атеросклероз сосудов нижних конечностей, облитерирующий эндартериит и др.);
- воспаление пяточной области бывает следствием и ряда хронических воспалительных заболеваний суставов (артрита, полиартрита);
- заболевания позвоночника, нарушающие осевую нагрузку, также могут быть причиной формирования пяточной шпоры;
- достаточно часто пяточная шпора встречается у женщин старше 40 лет.
Проявления заболевания
Боли, возникающие при опоре на больную пятку, развиваются постепенно с ростом самой шпоры, характеризуются как жгучие или острые, с ощущением «гвоздя в пятке». Они могут локализоваться на внутренней поверхности больной пятки и переходить на всю стопу. При осмотре пяточной области нет никаких видимых изменений, редко отмечается отечность, болезненность определяется при надавливании на пятку. Интересно, что интенсивность боли не зависит от размера шпоры, что обусловлено, прежде всего, не наличием самой шпоры, а воспалительными изменениями в мягких тканях пятки. Диагноз пяточной шпоры подтверждается рентгенографией.
Основные принципы лечения пяточных шпор
1. Вначале необходимо выяснить причину развития воспалительного процесса в области подошвы и постараться максимально устранить ее. Т.е. выяснить, какой патологический процесс мог привести к избыточной травматизации фасции и возникновению воспаления. С этой же целью следует нормализовать вес, если он избыточный, дозировать физические нагрузки и ношение тяжестей, подобрать удобную, правильную обувь для занятий спортом и для повседневной носки. Снять и отложить в сторону неудобную обувь. На время экспресс-лечения следует ограничить нагрузку на ноги — сократить ходьбу и тем более бег или переноску тяжести насколько это возможно. Лучше носить удобные легкие кроссовки с хорошим супинатором.
2. Необходимо максимально возможное обеспечение физической разгрузки болезненной области, для чего рекомендуется подбор индивидуальных ортопедических стелек с выкладкой внутреннего и наружного продольного сводов, углублением и мягкой прокладкой под пяткой, а также временное ношение подпяточника с углублением или отверстием в центре. Как временную меру при лечении пяточной шпоры можно рекомендовать ношение обуви без задника;
3. Консервативное лечение направленно на ликвидацию воспалительного процесса и включает местное применение нестероидных противовоспалительных препаратов (гели и мази), обладающих противовоспалительным и рассасывающим эффектом. Но эти методы, как правило, приносят лишь только временный эффект, их обязательно нужно сочетать в комплексе с другими методами.
4. Наружное применение мазей при пяточной шпоре лучше сочетать с массажем стоп. Массаж при пяточной шпоре удобно делать самостоятельно.
Для этого нужно:
- сначала выполнить легкое поглаживание стопы от носка к пятке и в сторону голени;
- затем сделать более плотные растирающие движения;
- кулаком с упором в свод стопы провести круговые надавливания;
- пальцами разминать точку (ямку) под пяткой;
- сильными полукруговыми охватывающими движениями промассировать сухожилие задней мышцы голени в области лодыжек;
- закончить повтором поглаживания.
5. В комплекс лечения пяточной шпоры включают теплые ванны с морской солью, содой. Ванночки необходимо делать перед применением мазей и массажа.
6. Определенные упражнения лечебной гимнастики с проведением массажа мышц стопы и голени — рекомендуются для улучшения кровоснабжения тканей стопы, с этой же целью можно проводить тепловые процедуры парафино- или озокеритотерапии.
7. В некоторых случаях (если развитие пяточной шпоры происходит на фоне артроза) в комплексной терапии рекомендуют прием хондропротекторов с анальгетическим и противовоспалительным эффектом, что останавливает прогрессивный воспалительный процесс, но эффект от внутреннего применения препаратов развивается только через 6 недель от начала лечения и сохраняется в течение 2–3 мес. после его отмены.
8. Методы медикаментозного лечения пяточной шпоры.
Официальная медицина на сегодняшний день разработала большое количество схем фармакологической терапии данного заболевания. Среди препаратов, применяемых для лечения пяточной шпоры: нестероидные противовоспалительные средства, гели, мази, кремы и пластыри для лечения пяточной шпоры местного применения, обладающие рассасывающим и противовоспалительным эффектом.
При малой эффективности консервативного лечения выполняются лекарственная блокада пяточной шпоры — обкалывание болезненного места шприцом с лекарственным веществом. Например, стойким эффектом обладает однократное местное введение дипроспана.
Препараты, применяемые с этой целью, оказывают выраженный местный противовоспалительный эффект, что быстро подавляет воспалительный процесс и снижает болевой синдром.
Данная процедура требует знаний и большого опыта, поэтому проводить ее может только квалифицированный специалист. Однако при частом использовании метода возможно разрушение связки или фасции.
9. К хирургическому лечению прибегают крайне редко, так как встречается много недостатков при данной методике. При проведении операции удаляют пяточную шпору. После чего конечность фиксируют гипсовой повязкой примерно на один месяц.
После снятия гипса назначают ортопедические стельки и проводят курсы восстановительного лечения. Помните, что в большинстве случаев пяточные шпоры вполне поддаются терапии и без операций.
10. Любой метод лечения необходимо сочетать с физиотерапевтическими воздействиями.

Ударно-волновая терапия пяточной шпоры
Является наиболее эффективным методом: терапия воздействует непосредственно на костные разрастания и способствует их уменьшению или даже рассасыванию. Ударно-волновая терапия — относительно новый метод лечения.
В нашей стране данная процедура начала практиковаться не очень давно, но первые результаты уже обнадеживают.
Имеющийся опыт позволяет утверждать, что при использовании данного метода лечения эффективность лечения пяточной шпоры очень высока. Метод основан на воздействии импульсов ударных волн определенной частоты. Эффект ударной волны разрыхляет отложения кальция в пяточной шпоре.
Это позволяет в дальнейшем вымывать разрыхленные отложения из организма с кровотоком. Пораженная связка избавляется таким образом от накопленных солей кальция.
Кроме того, при этом активизируются процессы регенерации тканей, уменьшаются отечность и воспалительные явления. С каждой проведенной процедурой болевой синдром становится все меньше и, как правило, значительно уменьшается или исчезает к концу лечения.
Пораженный участок во многом восстанавливает свою естественную структуру и возвращает себе способность переносить каждодневные нагрузки, не вызывая болезненных ощущений.
На начальных стадиях заболевания лечение требует небольшого количества процедур от 3 до 5 на курс, а при большой длительности процесса длительность лечения до 5-10 процедур на курс. Между сеансами обязателен перерыв 5-7 дней.
Продолжительность одного сеанса составляет 15-20 минут на одно поле. На кожу пятки наносят специальный гель, воздействие осуществляется с помощью излучателя.
Существуют противопоказаниями к лечению пяточной шпоры: нарушения свертываемости крови и тромбофлебит, злокачественные новообразования, беременность.
Нежелательно проведение процедур ударно-волновой терапии в течение месяца после введения в область пятки гормональных противовоспалительных препаратов.
Лучевая терапия (рентгенотерапия) пяточной шпоры
Использование рентгеновского излучения в лечении пяточной шпоры показывает весьма эффективные результаты. Метод заключается в том, что на область пятки направляются четко сфокусированные рентгеновские лучи, несущие пониженную дозу радиации.
Они вызывают блокирование нервных окончаний, и пациент перестает испытывать болевые ощущения.
Курс лечения чаще всего состоит из десяти сеансов, каждый из которых имеет продолжительность в 10 минут.
Рентгенотерапия в лечении пяточной шпоры обладает следующими преимуществами: полная безболезненность процедуры, высокая эффективность, минимум противопоказаний, воздействие излучения только на пяточную шпору, противоаллергическое и противовоспалительное действие, возможность амбулаторного лечения.
Противопоказанием к использованию данного метода является только беременность.
При применении рентгенотерапии сама шпора не исчезает, блокируются только болевые ощущения, исходящие от нее. Поэтому после проведения курса рентгенотерапии необходимо обязательной позаботиться о разгрузке стопы.
Лазерное лечение пяточной шпоры
В настоящее время низкоинтенсивная лазерная терапия — популярный и достаточно широко используемый метод лечения данного заболевания. Лазерная терапия воздействует на мягкие ткани, находящиеся вокруг шпоры.
Сфокусированное излучение вызывает увеличение кровообращения в области воспаления, что способствует уменьшению болей.
Среди пациентов бытует мнение о том, что лазерная терапия способна устранять саму пяточную шпору. Однако это является заблуждением. Проникая в ткани стопы, низкоинтенсивный лазерный луч на сам костный нарост не оказывает практически никакого действия.
Его эффект проявляется только на мягких тканях. А значит, после проведения курсов лазерной терапии также необходимо применять все методы, направленные на профилактику данного заболевания.
УВЧ-СВЧ-терапия
Этот метод заключается в применении переменного электромагнитного поля ультравысокой и сверхвысокой частоты. Влияние этих токов приводит к расширению капилляров в мягких тканях и к значительному усилению кровообращения. При этом уменьшается болевой синдром и воспаление.
Длительность одного сеанса составляет 10-15 минут. Для лечения пяточной шпоры требуется около 10-12 сеансов терапии.
Чаще врачи назначают пациентам переменное магнитное поле. Образуются слабые токи в крови и лимфе, которые влияют на метаболизм, а также на структуру воды и белков. Повышается сосудистая и кожная проницаемость, рассасываются отеки, уменьшается воспаление.
Данная методика позволяет достичь те же результаты, что и УВЧ-терапия.
Лечить шпоры на пятке можно и с помощью электрофореза или СМТ-ДДТ-фореза
Электрический ток повышает ионную активность в проводящих тканях, при этом увеличивается синтез многих биологически активных веществ. Лечебное действие обусловлено поступлением ионов лекарственных веществ (именно в ионной форме вещества наиболее активны), а также формированием кожного депо, из которого ионы постепенно поступают в ткани в последующие дни.
При электрофорезе используют специальные прокладки, пропитанные лекарством. Прокладки располагают между кожей пятки и пластинами электродов. Для лечения пяточной шпоры используют йодистый калий, гидрокортизон, новокаин и прочие препараты.
Эффективность таких методов физиолечения, как ультразвука и фонофореза (сочетанное применение ультразвука и лекарственного препарата) при пяточных шпорах составляет более 30%.
Основной эффект физиотерапии ультразвуком при лечении пяточной шпоры заключается в устранении воспалительного процесса, учитывая, что лучше всего ультразвук поглощается костной тканью.
При этом не следует бояться, что ультразвуковое лечение будет влиять на здоровую костную ткань пятки. Проведенные исследования низкочастотным ультразвуком показали, что разрушений костных тканей не вызывалось, но локальное применение ультразвуковых волн на область шпоры способствовало снижению содержания в ней кальция с замещением волокнистой соединительной тканью.
Также ультразвук оказывает рассасывающее и спазмолитическое действие, улучшая процессы локальной микроциркуляции.
Эффект от ультразвукового лечения усиливается сочетанным применением противовоспалительных мазевых препаратов. Озвучивание низкочастотным ультразвуком повышает проницаемость клеточных мембран, улучшает проницаемость и введение лекарственных веществ.
Наиболее часто применяют гидрокортизоновую мазь. Фонофорез способствует более глубокому проникновению лекарственного вещества в пораженную область, нежели применять мазь как самостоятельное средство лечения.
Метод фонофореза основан на свойстве ультразвука изменять проницаемость кожных покровов, в связи с чем лекарства, нанесенные на кожу, всасываются более активно.
Продолжительность самой процедуры — до 10 минут. На курс лечения может понадобится 5-10 процедур, с возможными повторными курсами.
Профилактика пяточной шпоры
Профилактические меры должны быть направлены, в первую очередь, на предупреждение преждевременного износа, старения и травм костно-суставного аппарата:
- необходимо бороться с избыточным весом,
- соблюдать активный двигательный режим,
- постараться избегать перегрузки стоп,
- проводить квалифицированное и своевременное лечение заболеваний суставов и позвоночника,
- препятствовать развитию и прогрессированию плоскостопия,
- при уже имеющемся плоскостопии применять ортопедические стельки,
- отдавать предпочтение физиологичной, эргономичной и удобной обуви,
- при наличии самых минимальных симптомов пяточной шпоры сразу начинать профилактический курс терапии с применением различных физиотерапевтических методов.




 Пяточная шпора — это оссификация (закостенение) сухожилия подошвенной мышцы в области ее прикрепления к пяточной кости, возникающее в результате асептического воспалительного процесса в подошвенной (плантарной) фасции — плантарного фасциита. Эти костные выросты (шпоры) возникают в месте подошвы, где ткани испытывают наибольшую нагрузку веса тела.
Пяточная шпора — это оссификация (закостенение) сухожилия подошвенной мышцы в области ее прикрепления к пяточной кости, возникающее в результате асептического воспалительного процесса в подошвенной (плантарной) фасции — плантарного фасциита. Эти костные выросты (шпоры) возникают в месте подошвы, где ткани испытывают наибольшую нагрузку веса тела.