Лечение гиперлордоза поясничного отдела

- Причины поясничного гиперлордоза
- Симптомы поясничного гиперлордоза
- Методы лечения гиперлордоза позвоночника
- Цена на лечение гиперлордоза позвоночника
- Кто вас будет лечить
- Отзывы
Инновационный медицинский центр предлагает коррекцию различных патологий позвоночника без лекарств и операций. Мы оказываем помощь пациентам с поясничным гиперлордозом. Это нарушение представляет собой усиление изгиба физиологичного лордоза позвоночного столба.
Причины поясничного гиперлордоза
В норме позвоночник в области поясницы изгибается в пределах 20–40 ̊. Если угол изгиба составляет более 45 ̊, то речь идет уже о патологии.
Врожденная форма связана с аномалией — незаращением дуги позвонков в области поясницы. Приобретенная форма нарушения обусловлена ослаблением скелетной мускулатуры, травмами, остеохондрозом и т. д.
Симптомы поясничного гиперлордоза
На начальной стадии пациенты могут периодически ощущать дискомфорт в пояснице и маловыраженные боли после долгого стояния. По мере прогрессирования лордоза дискомфорт сменяется болью, которая проходит, если человек отдохнет на жесткой поверхности или поменяет положение тела.
При отсутствии лечения поясничный гиперлордоз становится более выраженным и сопровождается постоянными жгучими и интенсивными болями. При этом могут нарушаться функции органов таза, вероятно появление чувства онемения в ногах, уменьшается подвижность позвоночника в области поясницы.
Чтобы определить наличие переразгиба в пояснице, нуждающегося в лечении, иногда достаточно обратить внимание на выпячивание живота вперед и отведение таза назад. Патологический прогиб в этой области особенно заметен, если смотреть на человека сбоку.
Методы лечения гиперлордоза позвоночника



Другой способ лечения гиперлордоза — операция. Она действительно способна убрать видимый дефект, однако не в силах устранить причины этого заболевания. Нужно понимать, что любое хирургическое вмешательство сопряжено с рисками для здоровья и имеет ряд противопоказаний. К тому же во время операции мышцы, поддерживающие позвоночник, травмируются, в будущем это ухудшает их кровоснабжение и ведет к дальнейшему ослаблению.



Современная медицина предлагает бороться с этой проблемой с помощью ношения специального корсета. Однако такой метод только усугубляет проблему, т. к. снимает нагрузку с мышц, поддерживающих позвоночник, из-за чего они слабеют еще больше, и искривление увеличивается.
Кинезитерапия (специальная гимнастика на декомпрессионнах тренажерах) — метод лечения гиперлордоза позвоночника без операций и ортопедических приспособлений, который способен влиять на сам механизм формирования патологии. Благодаря индивидуально составленному комплексу упражнений, которые пациент выполняет на многофункциональных тренажерах, нормализуется тонус и сила мышц спины.
Кинезитерапия обладает рядом преимуществ:
- исключена осевая нагрузка на позвоночник и суставы, силовая нагрузка строго дозирована, вес в упражнениях повышается постепенно;
- декомпрессионные и антигравитационные тренажеры безопасны и подходят людям с любым уровнем физической подготовки;
- результатами занятий являются укрепление мышечного каркаса, избавление от спазма мышц, надежная протекция поясницы, выработка правильного диафрагмального дыхания.
Более подробную информацию вы можете получить в нашем центре. Телефоны: 8 (495) 803-27-45 .
Гиперлордоз
Гиперлордоз — деформация позвоночного столба в саггитальной плоскости (срединной, проходящей в переднезаднем направлении и делящей тело человека на правую и левую части) при которой вогнутая сторона дуги обращена кзади.
Естественный прогиб – лордоз, присутствует в позвоночнике в шейном и поясничном отделе. Эти физиологические изгибы распределяют нагрузку на позвоночник и обеспечивают поддержку головы в правильном положении.
Гиперлордоз шейного отдела, вызываемый отклонением оси позвоночника на угол более 40 градусов, характеризуется болезненными ощущениями в шейном отделе, быстрой утомляемостью и головной болью. Патология, сложно поддающаяся лечению.
Гиперлордоз поясничного отдела позвоночника – заболевание, при котором значительно увеличивается естественный прогиб спины. Наибольшая нагрузка приходится на поясничный отдел позвоночника. Нормальный угол искривления поясничного отдела может колебаться в пределах от 20 градусов до 40 градусов. При искривлении, превышающем угол 45 градусов, можно говорить об гиперлордозе — избыточном лордозе поясничного отдела. Выделяют две основные формы этого патологического искривления – врожденную и приобретенную.
Гиперлордоз — серьезное заболевание, при отсутствии своевременного лечения со временем может привести к локальному или полному ограничению движений вплоть до инвалидности.
Причины возникновения гиперлордоза:
- заболевание вызвано чрезмерно быстрым ростом скелета плода при внутриутробном развитии,
- нарушение структуры костных тканей после перенесенного рахита,
- дисплазия тазобедренных суставов,
- эндемический деформирующий артроз — болезнь Кашина-Бека,
- ахондроплазия — наследственное заболевание человека, проявляющееся в нарушении процессов энхондрального окостенения.
Достаточно редкая патология — врожденный гиперлордоз с не заращенными дугами поясничных позвонков, отрицательно влияет на подвижность позвоночного столба и его возможность выдержать даже небольшую нагрузку. Пациенты с гиперлордозом испытывают затруднение во время ходьбы. Приобретенные формы заболевания поясничного отдела позвоночника являются более распространенными.
Причины возникновения приобретенной болезни:
- Рахитическую форму гиперлордоза вызывает недостаточное количество витамина «Д». Возникает она у детей после рождения на первом году жизни.
- Паралитическую форму гиперлордоза могут вызвать заболевания детским церебральным параличом и полиомиелитом, с характерным ослаблением мускулатуры. Пояснице, как наиболее подвергающейся нагрузке части позвоночника, в таком случае, не оказывается мышечная поддержка и это вызывает ее прогиб.
- К травматическому гиперлордозу чаще всего приводят перенесенные травмы спины или вывихи бедра. При травматической форме гиперлордоза меняется походка человека, с характерным наклоном туловища вперед и с разомкнутыми коленями.
- Функциональная форма — наиболее часто возникающая в подростковом возрасте — ей присуще стремительное развитие костной ткани, в отличие от мышечной. При этом отсутствует достаточная поддержка в поясничном отделе позвоночника, что приводит к деформационному процессу.
- Компрессионную форму, которой наиболее часто страдают пожилые и люди среднего возраста, вызывают заболевания, приводящие к патологическим изменениям позвонков, их деформации.
Заболевание может быть вызвано и другими причинами возникновения:
- избыточным весом,
- беременностью,
- травмой спины,
- анкилозом,
- дисцитом,
- кифозом,
- слабым брюшным прессом,
- нарушением осанки,
- спондилолистез,
- туберкулезом позвоночника,
- новообразованиями в позвоночнике,
- грыжами межпозвоночными,
- перенесенными хирургическими операциями на позвоночном столбе.
По возрастной категории первичного выявления деформации заболевание делится на такие виды:
- младенческие лордозы;
- детские лордозы;
- лордозы подростковые и юношеские;
- лордозы взрослых;
- старческие лордозы.
Симптомы
При гиперлордозе происходят изменения в осанке человека, и они бывают достаточно ярко выраженными. Во время визуального осмотра отмечается характерный внешний вид с отклоненной назад грудной клеткой, отведенным кзади тазом, выступающим вперед животом, образовавшимся значительным прогибом спины в зоне между грудным и поясничным отделом. Изменяется походка человека — для облегчения при ходьбе он будет раздвигать колени и размахивать руками. Голова наклонена вперед. Неравномерная нагрузка на отделы позвоночного столба может вызвать образование горба. Патологическому лордозу присущи не только визуальные признаки деформации спины.
Гиперлордоз поясничного отдела позвоночника характеризуется следующими симптомами:
- болью в спине, которая становится более интенсивной во время движений,
- нарушением чувствительности нижних конечностей – их онемением, покалыванием,
- нарушением чувствительности в ягодицах,
- нарушением функций в органах малого таза,
- нарушением функций органов пищеварения,
- сердечными нарушениями,
- затруднениями во время ходьбы.
Диагностические обследования
Для выявления причины возникновения гиперлордоза во время осмотра врач изучает анамнез, проводит пальпацию позвоночника. Диагноз выставляется после осмотра пациента хирургом или травматологом и после проведенных инструментальных исследований. Выявляются жалобы пациента, линейками измеряется глубина искривления позвоночника. Физиологический лордоз — с глубиной искривления до 4 см. Искривление более 5 см говорит о развитии гиперлордоза.
Для того чтобы определить степень искривления и выявить возможные причины возникновения патологических изменений могут быть назначены следующие виды исследований:
- рентгенография в боковой и прямой проекции – для того, чтобы определить насколько изменена биомеханика позвоночника и угол искривления;
- КТ (компьютерная томография) и МРТ (магнитно-резонансная томография) – если присутствует неврологическая симптоматика (для того, чтобы обнаружить произошедшие изменения межпозвонковых дисков, нервных корешков, для обнаружения протрузий и грыж межпозвоночных дисков);
- спондилометрия – для оценки угла искривления;
- электромиография – для определения функциональности мышечных тканей и уровня силы;
Для того чтобы исключить или подтвердить причину развития патологии назначаются лабораторные исследования при подозрениях на инфекционные заболевания, воспалительные процессы, опухоли.
Лечение
При лечении такого заболевания, как гиперлордоз используется комплексный подход. Назначение курса лечебных мероприятий будет напрямую зависеть от того, какова причина возникновения гиперлордоза, от степени патологических изменений в позвоночнике.
Разрабатывая курс лечения, врач может использовать следующие методы:
- медикаментозную терапию, направленную в первую очередь на устранение болевого синдрома с применением хондропротекторов, миорелаксантов, противовоспалительных препаратов, нейропротективных средств;
- физиотерапевтические методы лечения: аутогравитационную терапию, магнитотерапию, баролазеротерапию, иглорефлексотерапию, электрофорез, электроанальгезию, ультразвуковую терапию, водолечебные процедуры.
- мануальную терапию, которую проводит только опытный специалист после необходимых обследований, положительным эффектом лечения от которой, будет улучшение метаболических процессов в тканях костей и суставов, повышение мышечного тонуса, увеличение гибкости межпозвонковых суставов.
- лечебный массаж, положительно влияющий на мышечный тонус, систему кровообращения, связочный аппарат и суставы позвоночника.
- лечебную физкультуру, строго по рекомендации врача.
Пациент не должен заниматься самостоятельным подбором упражнений, так как при таком заболевании, как гиперлордоз происходит снижение мышечного тонуса в прямой мышце живота и в разгибателях тазобедренного сустава, при этом повышен мышечный тонус в разгибателях позвоночника и сгибателях бедер. Пациентам с данным заболеванием противопоказаны упражнения с ударными нагрузками, осевой нагрузкой на позвоночный столб, приседания и наклоны со штангой и гантелями. Гантели и штангу используют лишь в положении лежа на спине, на наклонной поверхности или на животе. Во время упражнений в положении лежа на спине ноги должны быть согнуты в коленях и расположены на невысоком подъеме, например, степ-платформе. Во время упражнений в положении лежа на животе очень важна компенсация излишнего прогиба в области поясничного отдела, которой можно добиться расположением валика под область живота.
Лечебная физкультура должна быть направлена на то, чтобы повысить мышечный тонус живота, на растяжку в области передней поверхности бедер и в зоне поясничного отдела. Важны одновременные симметричные упражнения двумя конечностями, следует избегать переноса значительной нагрузки на одну из сторон тела. Занятия должны проводиться под наблюдением врача ЛФК.
Комплекс лечения может включать в себя ношение ортопедических изделий, таких как корсет и бандаж для формирования естественного положения спины. Применяться они должны строго по врачебной рекомендации. Развитие мышц спины, их укрепление и поддержание тонуса – важная задача при таком заболевании, как гиперлордоз, а при избыточном ношении корсета возможно расслабление мышц поясничного отдела, что приведет к усугублению проблемы.
К хирургическому вмешательству прибегают при врожденном лордозе. Проводят фиксацию суставов позвоночника с помощью пластин, винтов или подвижных имплантатов в зависимости от степени патологического искривления. После операции идет этап длительного восстановительного лечения.
Профилактика
Профилактические меры должны включать в себя необходимые изменения в укладе жизни и выработку новых привычек:
- использование ортопедического матраца;
- соблюдение правильной осанки во время работы, ходьбы, отдыха;
- сидеть на стуле необходимо, опираясь на спину стула всей спиной, не нагружая поясничный отдел;
- стоять на двух ногах с равномерным распределением веса тела;
- поднимать груз следует без рывка, согнув ноги в коленных суставах и немного присев;
- нормализация рациона питания — оно должно быть сбалансированным;
- необходимы регулярные занятия плаванием и гимнастикой.
Своевременное обращение к врачу при первых признаках заболевания и курс лечения, подобранный индивидуально для каждого пациента с учетом степени патологических изменений поможет возвратить полноценное качество жизни и избежать грозных последствий патологии позвоночника — ограничения двигательной активности.
Записаться на консультацию и лечение в «Медицинский центр ДА!» можно заполнив форму на сайте или по тел.8(812)323-15-03.




Все права защищены законом об авторском праве. Никакая часть содержимого сайта не может быть использована, репродуцирована, передана любым электронным, копировальным или другим способом без предварительного письменного разрешения владельца авторских прав.
Поясничный гиперлордоз
Что такое лордоз?
Термин «лордоз» обозначает не заболевание, но изгиб позвоночника вперед. Физиологический, естественный лордоз формируется в детском возрасте, еще на первом году жизни – это изгибы шеи и поясницы.
Прогибы позвоночника вперед компенсируют физиологический кифоз – грудной и крестцовый изгибы хребта назад. Естественные линии позвоночника делают его устойчивым к внешним стрессам и ударам: специфическое строение хребта амортизирует волновые толчки при ходьбе или беге.
Гиперлордоз – это усиление одного из передних изгибов: шейного или поясничного.
Врожденный и приобретенный
Поясничный гиперлордоз может быть врожденным или приобретенным. Врожденная форма часто сопровождается незаращением дуги поясничных позвонков, которое снижает подвижность отдела, его способность выдерживать тяжести.
При такой аномалии человек становится неустойчивым даже к таким простым нагрузкам, как ходьба и поднятие небольших тяжестей. Однако намного чаще врожденного встречается приобретенный гиперлордоз. Формы приобретенного гиперлордоза:
- Рахитическая. Заболевание связано с недостатком витамина D, необходимого для усвоения организмом кальция. Данная форма развивается или сразу после рождения, или в течение первого года жизни
- Паралитическая. Нарушение развивается как вторичная проблема на фоне болезней вроде полиомиелита или ДЦП. Если мышцы не способны нормально фиксировать хребет, поясница испытывает чрезмерные нагрузки и начинает сильно прогибаться под тяжестью тела
- Травматическая. Данная форма характерна для взрослых людей, она становится результатом вывиха бедра, из-за которого меняется походка и осанка
- Функциональная. Когда идет стремительный рост костной ткани, а мышцы не успевают за скелетом в развитии, нагрузка на поясничный отдел возрастает. Гиперлордоз этого типа «настигает» подростков
- Компрессионная. Эта последняя форма возникает на фоне остеохондроза и других дистрофических заболеваний позвоночника.
Перечисляя формы лордоза, мы уже назвали и некоторые его возможные причины: травмы, рахит, прогрессирующий остеохондроз, заболевания, сопровождающиеся ослаблением мышечного корсета.
Но это не полный перечень факторов, усиливающих передний изгиб позвоночника. Определенную роль играют также нарушения осанки, малоподвижный образ жизни, нарушения обмена веществ, хронический недостаток кальция и других важных микроэлементов.
Одна из возможных причин, способных дать толчок усилению естественного изгиба, – избыточный вес. Он создает дополнительную нагрузку на позвоночник.
Это может повлиять на лордоз, если уже имеется предрасположенность к нарушениям: дефицит кальция, слабые мышцы спины, начинающиеся дистрофические изменения в позвоночнике.
Сидячий образ жизни и недостаток физической активности также могут стать причиной усиления лордоза. В положении сидя на поясничный отдел приходится максимальная нагрузка, и если организм плохо усваивает кальций, позвоночный столб перестает справляться с нагрузкой – он начинает «проседать».
Под давлением массы тела поясница выгибается, приобретая неестественные очертания.
Диагностика гиперлордоза
Люди с поясничным гиперлордозом отмечают боли разной степени выраженности. Дискомфортные ощущения локализуются в области поясницы и крестца, они усиливаются после длительного сидения или неподвижного стояния.
Сильные боли могут указывать на ущемление спинномозговых нервов.
Начальная проба на гиперлордоз простая: человек должен встать спиной к ровной стене, коснувшись ее затылком, лопатками, ягодицами и пятками. Врачу остается только просунуть руку в просвет между стеной и поясницей.
При гиперлордозе между стеной и рукой останется свободное место. Для подтверждения диагноза можно прибегнуть к рентгенографии: снимки должны быть сделаны в боковой проекции.
Методы лечения
Лечение поясничного гиперлордоза требует комплексного подхода. Если искривление связано с другими заболеваниями – остеохондрозом, спондилезом, то терапия должна учитывать и эти проблемы.
Пациенту могут назначаться витаминные комплексы, препараты кальция, хондропротекторы. Если человек страдает от избыточного веса, потребуется коррекция метаболизма и диета.
Для снятия сильных болей в спине прибегают к помощи нестероидных противовоспалительных препаратов. Основные способы исправления лордозной осанки:
- ЛГ – лечебная гимнастика
- массаж
- вытяжение
- ношение бандажа
Чтобы усилия врачей увенчались успехом, нужны не только лечебные процедуры, но также коррекция образа жизни. Для пациента важно следить за осанкой, изменить режим труда и отдыха, правильно питаться.
Полезно увеличить двигательную активность в течение дня, а если все равно приходится долго сидеть, лучше опираться на спинку стула или кресла, снимая тем самым нагрузку с поясницы.
В позиции стоя нужно опираться на обе ноги, равномерно нагружая связки и мышцы . Большую роль играет режим: здоровый 8-часовой сон – обязательное условие успешного выздоровления. Полезно записаться на плаванье, регулярно делать зарядку, выполнять упражнения на растяжку.
Что будет, если гиперлордоз не лечить? Развитие искривления позвоночника чревато образованием межпозвонковых грыж, хроническими воспалениями в мышцах, постепенным разрушением суставов.
В перспективе возможно также нарушение функционирования внутренних органов, болезни сосудов нижних конечностей. Лечение гиперлордоза длительное, и даже после полного исцеления человеку требуется всю жизнь придерживаться мер профилактики.
Лечебная гимнастика
Задача лечебной гимнастики при гиперлордозе – вернуть всем отделам позвоночника нормальную эластичность, укрепить мышцы спины, предотвратить возможные спазмы и снять легкие боли.
Гимнастика улучшает локальное кровообращение. Это способствует не только нормализации метаболизма, но также избавлению от чувства дискомфорта и тяжести в спине.
Акцент нужно сделать на вытягивание нижней части позвоночника, но выполнять ЛГ можно только в том случае, если вы не страдаете сильными, простреливающими болями.
Независимо от возраста пациентам можно рекомендовать упражнения на растяжку. Все они выполняются плавно, дозированно, не допуская переутомления и возникновения болевых ощущений.
Упражнение 1. Наклоны туловища вперед. Исходное положение, стоя, ноги на ширине плеч. На выдохе нужно наклониться вперед и постараться дотянуться до собственных пальцев ног. Если вы без труда касаетесь пальцев – старайтесь положить ладонь полностью на пол. Будьте осторожны! Наклоняйтесь, выполняя легкие пружинящие движения. Повторите упражнение 6-8 раз.
Упражнение 2. Наклоны к коленям. Исходное положение, стоя, ноги на ширине плеч. Плавно наклонитесь вперед, обхватите руками голень и постарайтесь коснуться лбом коленей. Грудь при этом должна приближаться к бедрам.
Упражнение 3. Подъем ног. Исходное положение, стоя. На выдохе плавно поднимаем согнутую в колене ногу и стараемся прижать бедро к животу. Возвращаемся в исходное положение на выдохе, упражнение повторяется 8 раз для каждой ноги.
Упражнение 4. Прогиб поясницы. Исходное положение, лежа на спине. Расслабьтесь, свободно вытяните ноги и руки вдоль туловища. Постарайтесь прижать в таком положении поясницу к полу. Старайтесь задержать поясницу у пола на 5 секунд. Повторите несколько раз.
Упражнение 5. Садимся из положения лежа. Исходное положение, лежа на спине. Руки на груди. Старайтесь сесть без помощи рук, не рывком, а плавно. Упражнение выполняется 6-8 раз.
Упражнение 6. Исходное положение, лежа на спине. Руки вдоль туловища ладонями упираются в пол. Сначала плавно садимся, опираясь на ладони, затем тянемся кончиками пальцев к ногам, стараясь положить грудь и живот на ноги. Плавно возвращаемся в исходное положение.
Упражнение 7. Наклоны из положения сидя. Исходное положение, сидя на стуле. Ноги вытянуты вперед, руки согнуты и прижаты к плечам. На выдохе плавно наклоняемся вперед, стараясь коснуться руками стоп. На вдохе плавно возвращаемся в исходное положение.
Упражнение 8. Исходное положение стоя. Ноги на ширине плеч, немного согнуты в коленях. Спина прямая, голову держим ровно. На выдохе начинаем тянуться тазом ко лбу – не наоборот! Таз подается вперед, и пружиня, стараемся протолкнуть его еще дальше. Нижняя часть позвоночника принимает форму дуги. Не доводите до боли! Упражнение повторяется 8 раз.
Физические нагрузки при гиперлордозе
При поясничном гиперлордозе рекомендуют отказаться от сидячего образа жизни, но это не означает, что любая физическая активность будет одинаково полезной.
Стремясь поправить здоровье, можно записаться на фитнес или в тренажерный зал – и только усугубить проблему за счет усиления нагрузки на поясницу. Чтобы этого не произошло, занимайтесь правильно.
При усиливающемся лордозе ослаблен тонус прямой мышцы живота и разгибателей тазобедренного сустава. Соответственно, повышен тонус мышц сгибателей бедра и разгибателей позвоночника.
Поэтому нужно исключить из программы занятий упражнения с осевой нагрузкой на позвоночник: приседания с отягощением, наклоны и становая тяга со штангой вам противопоказаны. Все упражнения должны выполняться симметрично, двумя конечностями одновременно.
Если в программе есть нагрузки с отягощением, они должны быть выполнены в щадящем режиме: в положении лежа на спине или животе. При фитнес-упражнениях, которые выполняются лежа на животе, нужно подкладывать под живот валик, чтобы компенсировать прогиб спины.
Также полезно работать на укрепление мышц живота, за исключением тренировок на нижнюю часть пресса – от них лучше отказаться.
Лордоз поясничного отдела позвоночника

Патологический лордоз – это нарушение естественной формы изгибов позвоночника. Лечение лордоза проводится консервативными способами, в том числе методом ударно-волновой терапии.
Каждый из нас знает из уроков анатомии, что позвоночник человека не является абсолютно прямой линией, он имеет естественные плавные изгибы, помогающие поддерживать туловище в вертикальном положении и облегчающие нагрузки на позвоночный столб.
Их называют физиологическим шейным и поясничным лордозом. Нарушение естественной формы изгибов или их отсутствие получило название патологический лордоз.
Причины патологического лордоза
Различают первичный и вторичный патологический лордоз.
Первичный может развиться вследствие опухолевых или воспалительных заболеваний. Также его причинами могут стать слабость позвоночного столба, избыточный вес в детстве или слишком быстрый рост в подростковый период. Поясничый паталогический лордоз у детей, к сожалению, все более часто встречающееся заболевание.
Вторичный лордоз развивается из-за травм – врожденных или полученных впоследствии. Также фактором появления может являться анкилоз тазобедренного сустава – дегенеративные изменения, вызывающие резкую ограниченность подвижности суставов.
Симптомы
Главными признаками лордоза можно назвать чрезмерный прогиб в пояснице и выпирающий живот. При гиперлордозе таз смещается назад, а колени становятся как бы раздвинутыми в стороны.
В ранний период развития болезни человек может не чувствовать никаких симптомов, однако с прогрессированием лордоза пациент начинает ощущать дискомфорт, а затем боли в пояснице. В запущенной форме лордоз причиняет человеку мучения: боли становятся резкими и почти не проходящими, нарушается работа внутренних органов. Это приводит к ограничению подвижности.
Диагностика и лечение паталогического лордоза позвоночника

Если при визуальном осмотре появилось подозрение на паталогический лордоз, пациента направляют на рентгенографическое исследование. При подтверждении диагноза приступают к лечению.
Консервативное лечение включает в себя:
- Прием и инъекции анальгетических и противовоспалительных препаратов (кетонал, диклофенак, ацетилсалициловая кислота) для устранения болевого синдрома. Также применяют обезболивающие мази;
- Процедуры вытяжения спины для коррекции изгиба позвоночника;
- Мануальная терапия – также для вытяжения позвоночника и придания ему нужной гибкости;
- Физиотерапия, в том числе и ударно-волновая.
- Лечебная физкультура и массаж. Дополнительные методы, назначающиеся вместе с медикаментозным и физиотерапевтическим лечением.
В редких случаях, когда безоперационное лечение не помогает, назначают хирургическое вмешательство.
Профилактика
Чтобы избежать появления лордоза или, после лечения, не допустить его развития снова, стоит следовать несложным профилактическим советам.
- Во-первых, тщательно следите за осанкой, избегайте долгого сидения в неудобной позе.
- Во-вторых, во время работы за компьютером и выполнения любой другой «сидячей» работы старайтесь делать разминки, хотя бы по пять минут в полтора часа.
- В-третьих, занимайтесь видами спорта, полезными для позвоночника: плаванием, пилатесом, йогой.
Если нет возможности заниматься, то выполняйте дома упражнения, такие как «кошка», вращение бедрами. Принимайте поливитамины и обязательно ходите в клинику на профилактический осмотр раз в 6-10 месяцев. Эти не самые трудные действия помогут вам сохранить гибкость позвоночника.
В медицинском центре «Здоровье» всегда будут рады оказать все услуги по консультированию и лечению различных заболеваний, в том числе и паталогического лордоза.
Эксперт статьи:
Татаринов Олег Петрович

Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»
Медицинский опыт более 40 лет
Сколиоз
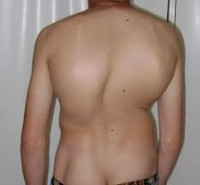
Сколиоз – это стойкое искривление позвоночника вбок относительно своей оси (во фронтальной плоскости). В процесс вовлекаются все отделы позвоночника, потому к боковому искривлению в последующем присоединяется искривление в переднезаднем направлении и скручивание позвоночника. По мере прогрессирования сколиоза возникает вторичная деформация грудной клетки и таза, сопровождающаяся нарушением функции сердца, легких и тазовых органов. Патология диагностируется по данным осмотра и рентгенографии. Лечение может быть как консервативным, так и оперативным.
МКБ-10



- Причины сколиоза
- Классификация
- Симптомы сколиоза
- Диагностика
- Физикальное обследование
- Рентгенография
- Нелучевые инструментальные методы
- Лечение сколиоза
- Консервативная терапия
- Хирургическое лечение
- Цены на лечение
Общие сведения
Сколиоз – это сложная стойкая деформация позвоночника, сопровождающаяся, в первую очередь, искривлением в боковой плоскости с последующим скручиванием позвонков и усилением физиологических изгибов позвоночника. При прогрессировании сколиоза развивается деформация грудной клетки и костей таза с сопутствующим нарушением функции органов грудной полости и тазовых органов.
Самыми опасными периодами в отношении развития и прогрессирования сколиоза являются этапы интенсивного роста: от 4 до 6 лет лет и от 10 до 14 лет. При этом следует быть особенно внимательными к здоровью ребенка на этапе полового созревания, которое у мальчиков происходит в 11-14 лет, а у девочек в 10-13 лет. Риск усугубления сколиотической деформации увеличивается в тех случаях, когда к началу этих периодов у ребенка уже есть рентгенологически подтвержденная первая степень сколиоза (до 10 градусов).
Сколиоз не следует путать с обычным нарушением осанки. Нарушение осанки можно исправить с помощью обычных физических упражнений, обучения правильной посадке за столом и других подобных мероприятий. Сколиоз же требует специального комплексного систематического лечения в течение всего периода роста пациента.

Причины сколиоза
Патология относится к группе деформаций, возникающих в период роста (то есть, в детстве и юности). На первом месте по распространенности с большим отрывом находится идиопатический сколиоз – то есть, сколиоз с неустановленной причиной. Он составляет около 80% от общего числа случаев. При этом девочки болеют сколиозом в 4-7 раз чаще мальчиков. В оставшихся 20% случаев наиболее часто выявляется сколиоз вследствие врожденных деформаций позвоночника, обменных нарушений, заболеваний соединительной ткани, тяжелых травм и ампутаций конечностей, а также значительной разницы в длине ног.
Классификация
В вертебрологии, травматологии и ортопедии существует несколько классификаций сколиоза. Можно выделить две большие группы: структурный сколиоз и неструктурный сколиоз. В отличие от структурного, при неструктурном наблюдается обычное боковое искривление позвоночника, не сопровождающееся стойкой патологической ротацией позвонков.
С учетом причин развития неструктурные сколиозы делятся на:
- Осаночные сколиозы – возникшие вследствие нарушения осанки, исчезающие при наклонах кпереди и проведении рентгенографии в лежачем положении.
- Рефлекторные сколиозы – обусловленные вынужденной позой пациента при болевом синдроме.
- Компенсаторные сколиозы – возникшие вследствие укорочения нижней конечности.
- Истерические сколиозы – имеют психологическую природу, встречаются крайне редко.
Структурные сколиозы также подразделяются на несколько групп с учетом этиологического фактора:
- Травматические – обусловленные травмами опорно-двигательного аппарата.
- Рубцовые – возникшие вследствие грубых рубцовых деформаций мягких тканей.
- Миопатические – обусловленные болезнями мышечной системы, например, миопатией или прогрессирующей мышечной дистрофией.
- Нейрогенные – возникающие при нейрофиброматозе, сирингомиелии, полиомиелите и т. д.
- Метаболические – обусловленные нарушениями обмена и нехваткой определенных веществ в организме, могут развиваться, например, при рахите.
- Остеопатические – возникшие вследствие врожденной аномалии развития позвоночника.
- Идиопатические – причину развития выявить невозможно. Такой диагноз выставляется после исключения остальных причин возникновения сколиоза.
С учетом времени возникновения идиопатические сколиозы делятся на:
- Инфантильные – развившиеся в 1-2 годы жизни.
- Ювенильные – возникшие между 4-6 годами жизни.
- Подростковые (адолесцентные) – появившиеся между 10 и 14 годами жизни.
По форме искривления все сколиозы делятся на три группы: C-образные (один боковой изгиб), S-образные (два боковых изгиба) и Z-образные (три боковых изгиба). Последний вариант встречается крайне редко.
С учетом места расположения искривления позвоночника выделяют:
- Шейно-грудные (с вершиной искривления на уровне III-IV грудных позвонков).
- Грудные (с вершиной искривления на уровне VIII-IX грудных позвонков).
- Грудо-поясничные (с вершиной искривления на уровне XI-XII грудных позвонков).
- Поясничные (с вершиной искривления на уровне I-II поясничных позвонков).
- Пояснично-крестцовые (с вершиной искривления на уровне V поясничного и I-II крестцовых позвонков).
И, наконец, с учетом течения различают прогрессирующий и непрогрессирующий сколиозы.

Симптомы сколиоза
На начальных стадиях патология протекает бессимптомно, поэтому следует обращать внимание на следующие признаки: одно плечо находится выше другого; когда ребенок стоит, прижав руки к бокам, расстояние между рукой и талией различается с двух сторон; лопатки расположены несимметрично – на вогнутой стороне лопатка находится ближе к позвоночнику, ее угол выпирает; при наклоне кпереди становится заметным искривление позвоночника.
Классификация сколиозов, разработанная Чаклиным и использующаяся на территории России, была составлена с учетом как клинических, так и рентгенологических признаков, поэтому на нее можно ориентироваться при выявлении симптомов заболевания. Она включает в себя 4 степени:
- 1 степень – угол до 10 градусов. Определяются следующие клинические и рентгенологические признаки: сутуловатость, опущенная голова, асимметричная талия, разная высота надплечий. На рентгеновских снимках – легкая тенденция к торсии позвонков.
- 2 степень – угол от 11 до 25 градусов. Выявляется кривизна позвоночника, не исчезающая при смене положения тела. Половина таза на стороне искривления опущена, треугольник талии и контуры шеи асимиетричны, в грудном отделе на стороне искривления имеется выпячивание, в поясничном – мышечный валик. На рентгенограмме – торсия позвонков.
- 3 степень – угол от 26 до 50 градусов. В дополнение ко всем признакам сколиоза, характерным для 2 степени, становятся заметными выпирающие передние реберные дуги и четко очерченный реберный горб. Мышцы живота ослаблены. Наблюдаются мышечные контрактуры и западание ребер. На рентгеновских снимках – резко выраженная торсия позвонков.
- 4 степень – угол более 50 градусов. Резкая деформация позвоночника, все выше перечисленные признаки усилены. Значительное растяжение мышц в области искривления, реберный горб, западание ребер в зоне вогнутости.
Диагностика
Физикальное обследование
При выявлении симптомов сколиоза следует обратиться к детскому ортопеду, чтобы он провел детальное обследование и при подтверждении диагноза назначил соответствующее лечение. Обследование пациента, страдающего сколиозом, в условиях мед. учреждения включает в себя подробный осмотр в положении стоя, сидя и лежа для выявления перечисленных выше признаков.
В положении стоя проводится измерение длины нижних конечностей, определяется подвижность голеностопного, коленного и тазобедренного суставов, измеряется кифоз, оценивается подвижность поясничного отдела позвоночника и симметричность треугольников талии, определяется положение надплечий и лопаток. Также производится осмотр грудной клетки, области живота, таза и поясницы. Оценивается мышечный тонус, выявляются мышечные валики, деформация ребер и т. д. В положении сгибания определяется наличие или отсутствие асимметрии позвоночника.
В положении сидя проводится измерение длины позвоночника и определение степени поясничного лордоза, выявляются боковые искривления позвоночника и отклонения туловища. Производится оценка положения таза вне зависимости от положения нижних конечностей. В положении лежа оценивается изменение искривления дуги позвоночника, исследуются мышцы живота и внутренние органы.
Рентгенография
Основным инструментальным методом диагностики сколиоза позвоночника является рентгенография позвоночника. При подозрении на сколиотическое искривление рентгеновское исследование необходимо проводить не реже 1-2 раз в год. Первичная рентгенограмма может проводиться в положении стоя. В последующем рентгеновские снимки выполняются в двух проекциях в положении лежа с умеренным растягиванием – это дает возможность оценить истинную деформацию.
При изучении рентгенограмм больных сколиозом проводится измерение углов искривления с использованием специальной методики, предложенной Коббом. Для того чтобы рассчитать угол искривления, на прямую рентгенограмму наносят две линии, проходящие параллельно замыкательным пластинкам нейтральных (не участвующих в искривлении) позвонков, а затем измеряют угол, образованный этими линиями.
Кроме того, на рентгеновском снимке при сколиозе выявляют следующие особенности:
- Базальные неискривленные позвонки, которые являются основанием для искривленной части позвоночника.
- Кульминационные позвонки, расположенные на самой высокой точке дуги искривления (как основного, так и вторичного, если оно есть).
- Скошенные позвонки, которые находятся в местах перехода между основным искривлением и противоискривлением.
- Промежуточные позвонки, расположенные между скошенными и кульминационными позвонками.
- Нейтральные позвонки – недеформированные позвонки, не участвующие в процессе бокового искривления.
При необходимости выполняют снимки в специальных укладках для измерения торсии (скручивание вдоль оси тела позвонка) и ротации (разворота позвонков друг относительно друга). Торсионный угол также рассчитывается по одной из двух специальных методик: Нэша и Мо или Раймонди.

Нелучевые инструментальные методы
В периоды быстрого роста исследование позвоночника нужно проводить чаще, поэтому для снижения дозы рентгеновского облучения используются нелучевые безвредные методики, в том числе – трехмерное исследование ультразвуковым или контактным сенсором, светооптическое измерение профиля спины и сколиометрия по Буннеллю.
Возможно также выполнение снимков с малым облучением (с сокращенным временем облучения). Мелкие детали на таких снимках не просматриваются, но по ним можно проводить измерение угла искривления при сколиозе. При необходимости для выявления причины развития сколиоза может также проводиться МРТ позвоночника.

Лечение сколиоза
Пациенты должны наблюдаться у опытного врача-вертебролога или ортопеда, хорошо знакомого с данной патологией. Возможное быстрое прогрессирование и воздействие искривления на состояние внутренних органов требует адекватного лечения, а также, при необходимости – направления к другим специалистам: пульмонологам, кардиологам и т. д. Лечение сколиоза может быть как консервативным, так и оперативным, в зависимости от причины и выраженности патологии, наличия или отсутствия прогрессирования. В любом случае – важно, чтобы оно было комплексным, постоянным, своевременным.
Консервативная терапия
При сколиозах, обусловленных последствиями травмы, укорочениями конечностей и другими подобными факторами необходимо в первую очередь устранить причину. Например – использовать специальные стельки или ортопедическую обувь для компенсации разницы в длине конечностей. При нейрогенных и миопатических сколиозах консервативная терапия, как правило, малоэффективна. Требуется хирургическое лечение.
Консервативное лечение идиопатических сколиозов включает в себя специальную антисколиозную гимнастику и использование корсетов. При угле искривления до 15 градусов в отсутствие ротации показана специализированная гимнастика. При угле искривления 15-20 градусов с сопутствующей ротацией (у пациентов с незавершенным ростом) к гимнастике добавляют корсетотерапию. Использование корсетов возможно как только в ночное время, так и постоянно – в зависимости от рекомендаций врача. Если рост завершился, корсет не нужен.
При прогрессирующем сколиозе с углом более 20-40 градусов показано стационарное лечение в условиях специализированной вертебрологической клиники. Если рост не завершен, рекомендуется постоянное ношение деротирующего корсета (не менее 16 часов в сутки, оптимально – 23 часа в сутки) в сочетании с интенсивной гимнастикой. После завершения роста корсет, как и в предыдущем случае, не требуется.
Хирургическое лечение
При угле более 40-45 градусов, как правило, требуется оперативное лечение. Показания к операции определяются индивидуально и зависят от причины развития сколиоза, возраста пациента, его физического и психологического состояния, вида и локализации деформации, а также эффективности консервативных методов лечения.
Операция при сколиозе представляет собой выпрямление позвоночника до определенного угла с использованием металлических конструкций. При этом подвергшийся оперативному вмешательству отдел позвоночника обездвиживается. Для фиксации позвоночника применяются специальные пластины, стержни, крючки и винты. Для расширения позвонков, придания позвоночнику более правильной формы и улучшения консолидации используются костные трансплантаты в виде вкладышей. Операция по коррекции сколиоза может проводиться трансторакально, дорсально и путем торакофренолюмботомии.
Причины появления сколиоза в области грудной клетки, симптомы и лечение
В народе существуют устойчивые выражения, обозначающие данное заболевание, как «грудной сколиоз», или «сколиоз грудной клетки». Хотя, с точки зрения официальной медицины, он не совсем верный, так как речь в данном случае идет об искривлении с его локализацией в грудном отделе позвоночника — и, как следствие — искривлении грудной клетки.
Содержание статьи:
Основные причины возникновения сколиоза грудного отдела позвоночника
В норме позвоночник в грудном отделе не идеально ровный – физиологический кифоз является его изгибом с дугой, направленной кзади. Этот изгиб имеет огромное значение для уменьшения нагрузки на позвоночник человека, повышения его амортизирующих и динамических свойств.
Если рассматривать все виды патологий группы сколиоз, то очень заметен перевес в сторону грудного сколиоза – это объясняется сравнительно большой его длиной, ведь грудной отдел позвоночника включает в себя 12 позвонков, испытывает большую нагрузку и чаще всего подвержен деформациям.
- По причинам возникновения сколиозы грудного отдела позвоночника могут быть врожденными или приобретенными.
- По механизму развития патологического искривления грудные сколиозы могут быть структурными, то есть – первичными, и неструктурными – вторичными.
По каким причинам чаще всего возникает грудной сколиоз?
- Наследственные факторы.
- Врожденные деформации костно-мышечных структур грудной клетки.
- Заболевания соединительной ткани — болезнь Марфана, мукополисахаридоз и др.
- Остеопороз по различным причинам.
- Деформации нижних конечностей, таза в результате травм или врожденных патологий.
- Опухолевые процессы в позвоночнике и возле него.
- Патологические изменения костной ткани позвоночного столба в результате некоторых заболеваний – например, туберкулеза.
- Воспалительные процессы спинного мозга, опухоли.
- Межреберная невралгия.
- Миозит.
- Заболевания почек, печени, кишечника, желчного пузыря и других внутренних органов, которые проявляются длительным и очень сильным болевым синдромом с правой или левой стороны.
Необходимо иметь в виду, что иногда причина сколиоза так и остается невыясненной, несмотря на тщательное всестороннее диагностическое обследование больного.
В таких случаях врачи говорят об идиопатическом сколиозе, и его косвенной причиной могут быть и неправильное питание, и нарушения образа жизни и движения, и вредные привычки, и скрытые хронические заболевания.

Симптомы возникновения сколиоза грудного отдела позвоночника – степени грудного сколиоза
Степени сколиоза определяются углом искривления позвоночного столба по Cobb:
- Первая степень сколиоза– искривление не более 10°.
- Вторая степень сколиоза– искривление от 10° до 25°.
- Третья степень сколиоза – искривление от 25° до 50°.
- Четвертая степень сколиоза – искривление более 50°.
Симптомы сколиоза грудного отдела позвоночника:
- Боли в грудном отделе позвоночника.
- Начинающаяся заметная деформация позвоночника, видимый «горб», очень сильная сутулость.
- При сколиозе в верхнегрудном отделе позвоночника – заметная асимметрия шеи, черепа, лица.
- При сколиозе в нижнегрудном отделе – асимметрия треугольников талии, перекос таза.
- Заметный валик на спине в паравертебральной области с одной стороны и западение грудной клетки с противоположной стороны.
- Нарушение нормального функционирования органов и систем — дыхательная и сердечная недостаточность.
- Деформация грудной клетки, формирование реберного горба.

Чаще всего идиопатический сколиоз грудной локализации диагностируется в подростковом возрасте. Дуга искривления может быть направлена в правую или левую стороны, и сколиоз, соответственно, бывает правосторонним и левосторонним.
- В начальной стадии сколиоза дуга изгиба придает позвоночному столбу вид буквы С.
- С увеличением угла искривления выше и ниже его образуются компенсаторные дуги, направленные в другую от основной дуги искривления сторону, придавая позвоночнику вид буквы S.

Диагностика сколиоза грудного отдела позвоночника
Диагностика грудного сколиоза включает в себя несколько важных методов:
- Изменения внешнего вида пациента (асимметрия надплечий, разная высота стояния углов лопаток), видимые изменения со стороны позвоночного столба, грудной клетки позволяют первично диагностировать сколиоз уже при осмотре больного.
- Диагноз сколиоз грудного отдела позвоночника подтверждается при помощи рентгенографии, это позволяет также точно рассчитать угол патологической кривизны (или углы) позвоночника. На рентгеновском снимке врач может также увидеть, есть ли деформации других костей скелета – например, грудной клетки.
- В диагностике грудного сколиоза используется метод компьютерной томографии – он позволяет определить величину торсии позвонков, а также патологическое положение органов грудной клетки.

Лечение сколиоза грудного отдела позвоночника – когда нужна операция при грудном сколиозе?
Лечение грудного сколиоза всегда комплексное и включает в себя следующие методы:
- Лечебная гимнастика.
- Ортезирование.
- Физиотерапевтические процедуры, бальнеолечение, плаванье.
- Хирургическое лечение.
Лечебной гимнастике и физкультуре в лечении сколиоза грудного отдела позвоночника врачи отдают ведущую роль. Упражнения для больных подбираются индивидуально, физическая активность должна быть направлена на стабилизацию и выравнивание положения позвоночника, укрепление поддерживающего мышечного корсета вокруг него. Лучше, если программу занятий для больного подберет специалист ЛФК, и занятия будут проходить под его контролем.

Необходимо помнить, что при сколиозе грудного отдела позвоночника следует исключить занятия видами спорта, которые предполагают чрезмерные нагрузки на позвоночник, резкие прыжки, падения и скручивания – это тяжелая атлетика, акробатика и т.д.
При сколиозе любого вида хорошо зарекомендовало себя плавание.
Физиотерапевтические процедуры и бальнеолечение также являются вспомогательными методами лечения грудного сколиоза, с общеукрепляющим для организма действием, с целью сформировать мышечный корсет вокруг позвоночника, убрать излишнее напряжение мышц.

Ортезирование при грудном сколиозе предполагает очень качественную иммобилизацию позвоночного столба. Для этого больному рекомендуют постоянное ношение корригирующих корсетов (типа Шено), которые исправляют деформацию позвоночника и грудной клетки и удерживают позвоночник в правильной позиции. Корсет по виду и типоразмеру должен подбирать врач-ортопед, исходя из степени сколиоза и вида патологии, возраста больного.

Хирургическое лечение сколиоза грудного отдела позвоночника назначают, когда методы консервативного лечения оказались бессильными и не вызвали положительного отклика при постоянном и комплексном их применении.
Операция при грудном сколиозе назначается, когда прогрессирует болевой синдром, угол искривления достигает величины 3-4 степени, у больного появляется дыхательная и сердечная недостаточность, бурное прогрессирование искривления.

Операция при грудном сколиозе:
Целью оперативного вмешательства является коррекция имеющейся деформации и фиксация позвоночного столба при помощи специальной металлической конструкции, которая будет в дальнейшем удерживать позвоночник в правильном положении, не давая прогрессировать искривлению.
Необходимо заметить, что грудной сколиоз тяжелой и крайне тяжелой степеней невозможно полностью исправить даже при помощи хирургического вмешательства. Однако, вовремя выполненная операция позволяет остановить прогрессию искривления позвоночника и, следовательно – избежать осложнений грудного сколиоза, опасных для жизни.
09 октября 2014 –>
Последние новости
Совсем недавно стартовала уникальная программа Союзного государства помощи детям с патологиями и деформацией позвоночника, разработанная ведущими специалистами в области вертебрологии из России и Беларуси.
Сегодня эти планы воплотились на практике, подарив первым маленьким пациентам здоровое будущее, без болей и ограничений.
В выпуске новостей телеканала Диёр 24 вышел репортаж из Наманганской области республики Узбекистан о визите в областную больницу врачей-травматологов из НИИ Травматологии и ортопедии, г. Ташкент, и профессора С.В. Виссарионова из НИИ детской ортопедии, г. Санкт-Петербург.
28 февраля 2018 Подробнее
г. Пушкин (пригород г. Санкт- Петербурга), Парковая улица 64-68, ФГУ «НИДОИ им. Г.И.Турнера»
Сколиоз: степени развития болезни, а также актуальные методы ее лечения
На сегодняшний день у людей всех возрастов встречаются различного рода поражения опорно-двигательного аппарата. Одним из часто встречающихся принято считать сколиоз.
Рассмотрим понятие, клиническую картину, а также виды, причины, симптоматику, диагностику и основы комплексного лечения сколиотической болезни.
Сколиоз – деформация позвоночника человека
Сколиоз – что это такое?
Сколиоз – это сложная деформация позвоночника стойкого типа, характерными признаками наличия которой является боковое искривление спины в правую, леву или даже обе сторону.
Среди характерной особенности патологии принято выделять торсионное (скручивающееся) трансформирование позвоночника вокруг своей оси, что приводит к серьезным нарушениям не только строения, но еще и функционирования большого количества внутренних органов.
Отсутствие лечения сколиоза позвоночника может привести к возникновению и прогрессированию развития межпозвоночных грыж, остеохондроза, радикулита и иных патологий опорно-двигательного аппарата человека.
Ключевые симптомы сколиоза – это ухудшение подвижности позвоночного столба, а также болевые ощущения, сконцентрированные в области спины и возникающие преимущественно при физических нагрузках различной интенсивности. Визуально болезнь можно определить по ассиметричному расположению лопаток, ребер, наклону плечевой линии, а также наклону тела человека в одну из сторон (влево/вправо, вперед/назад).
Клиническая картина сколиоза говорит о том, что заболевания является преимущественно приобретенным и возникает в результате перенесенных травм спины или нарушения осанки.
Диагностирование патологии наиболее часто диагностируется у детей возрастом от 6 до 15 лет.
Наиболее вероятные причины и факторы риска возникновения сколиотической болезни
Среди наиболее вероятных причин возникновения болезни принято выделять:
врожденные – подразумевают аномальное развитие патологических процессов, проявляющихся в виде образования дополнительных клиновидных позвонков и пр.;
нервно-мышечные – вызваны слабостью мышц и связок каркаса позвоночника, а также недостаточностью их тонуса, обусловленным хроническими нарушениями ЦНС и пр.;
синдром-связанные – прогрессируют в связи с неправильным формированием структуры тканей при синдромах Марфана или Эллерса-Данло;
идиопатические – диагностируются в результате невозможности постановки причины развития;
вторичные – являются результатом перенесенных травм/операций.
Разработки И. А. Мовшовича позволили выявить факторы, провоцирующие прогресс сколиотической болезни. Среди них:
изменение спиномозговых или костных тканей, приводящих к нарушению нормального развития позвоночного столба;
нарушения обменных процессов и гормонального баланса, создающие условия для прогрессирования патологических процессов;
чрезмерные, нагрузки на позвоночный столб в период его роста.
Классификация
Специалисты вертебрологии, травматологии и ортопедии выделяют несколько типов классификации патологии. Условно можно выделить две группы стойкой деформации позвонков, каждая из которых имеет собственную классификацию:
1. Структурный сколиоз – боковое искривление позвоночника. Подразделяется на:
травматический – является результатом перенесенных травм;
рубцовый – возникает в результате огрубения структуры мягких тканей;
миопатический – вызван заболеванием мышечной системы;
нейрогенный – встречается при нейрофиброматозе, полиомиелите и прочих патологий представленной группы;
метаболический – возникает в следствие нарушения обменных процессов и нехватки нутриентов в организме;
остеопатический – обусловлен аномальным развитием позвоночного столба;
идиопатический – особая категория, выставляемая пациенту в ситуации, когда невозможно определить причину возникновения. В свою очередь также подразделяются на:
a. инфантильные (1-2 год жизни);
b. ювенильные (4-6 лет);
c. подростковые (10-14 лет).
2. Неструктурный сколиоз – деформация позвоночного столба, с параллельным вращением позвонков. Подразделяется на:
осаночный – вызван нарушением осанки, исчезают при выполнении наклонов вперед и проведении рентгенологического исследования в положении лежа;
рефлекторный – вызван необходимостью принятия определенного положения в связи с болевым синдромом;
компенсаторный – обусловлен укорачиванием одной из нижних конечностей;
истерический – крайне редкий вид, имеющий психологическую природу возникновения.
С учетом места расположения деформации, выделяют:


