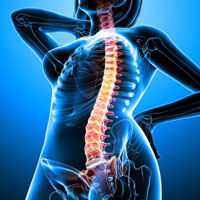
Сколиоз причины, симптомы, методы лечения и профилактики
Сколиоз — это трехплоскостная деформация позвоночника с нарушениями осанки . Позвоники поворачиваются вдоль вертикальной оси, происходит боковое искривление позвоночника. Заболевание развивается у детей, с возрастом прогрессирует и переходит в более тяжёлую форму. Также искривление возникает из-за неправильного развития плода в утробе матери, после серьёзных травм позвоночника или по другим причинам. Для лечения сколиоза нужно обращаться к ортопеду.

Разновидности
- врождённая. Образуется из-за аномалий развития или недостаточного питания плода
- приобретенная. Формируется под воздействием внешних факторов
- посттравматическая — после травм позвоночника
По форме искривления:
- C-образный сколиоз позвоночника. Формируется одна дуга искривления, позвоночник отклоняется от нормального положения и выпячивается по одной дуге
- S-образный позвоночник. Приобретает форму буквы S, так как к основной дуге присоединяется ещё одна, компенсаторная, направленная в другую сторону
- Z-образный. В позвоночном столбе наблюдают сразу три дуги искривления осанки
По месту локализации:
- шейно-грудной
- грудной
- поясничный
- пояснично-грудной
- пояснично-крестцовый
Причины
Чаще всего торсии — скручивание позвонков — развиваются из-за анатомически неправильного строения рёбер, деформаций межпозвочных дисков и остеохондроза. Также сколиоз возникает из-за:
- стресса, который переносит беременная мать — страдает будущий ребёнок
- неправильной осанки из-за длительной сидячей работы
- онкологических новообразований в спине
- лишнего веса
- травм спины, а иногда даже из-за незначительных ушибов
- неправильного питания и нехватки витаминов
- инфекционных и воспалительных заболеваний
Симптомы сколиоза
I степень. Пациент жалуется на повышенную утомляемость, трудности с поддержанием спины в ровном положении и скованность движений.
II степень. Нарушается осанка и походка, развиваются боли в спине, которые становятся сильнее после нагрузок.
III степень. На этой стадии сколиоза у взрослых и детей появляется рёберный горб. Боль в спине усиливается, конечности часто немеют, беспокоит головная боль и головокружения.
IV степень. У пациента заметно искривлён таз и ассиметрично расположены ноги, развиваются проблемы со стороны внутренних органов.
Степени сколиоза
I степень. На начальном этапе угол деформации позвоночного столба находится в пределах 5⁰. Визуально отклонение заметно, но незначительно. Например, в положении стоя видно, что надплечья находятся на разном уровне, а лопатки — на разной удалённости от позвоночника.
II степень. Угол деформации может доходить до 25⁰. Сутулость хорошо заметна в положении стоя, а при наклоне вперёд появляется ребёрный горб.
III степень. Деформация позвоночного столба доходит до 80⁰. Становится заметной перекошенность таза и всего туловища, деформация грудной клетки.
IV степень. При сколиозе позвоночника в тяжёлой форме деформация превышает 80⁰, все тело пациента становится сильно перекошенным и деформированным. У детей и подростков прекращается рост.
Последствия
Лечение позвоночника наиболее эффективно в детском возрасте. На запущенной стадии можно уменьшить угол искривления и не допустить дальнейшего прогрессирования болезни. Без лечения болезнь прогрессирует и может привести к инвалидности.
Диагностика
Способы выявления сколиоза:
- Визуальный осмотр. Обследование проводят в трёх положениях тела: стоя, сидя и лёжа. Врач измеряет длину ног, изучает подвижность суставов и поясницы, оценивает мышечный тонус, асимметрию позвоночника, таза и грудной клетки
- Рентгенография. Делают несколько раз в год. При этом смотрят снимки при разном положении тела больного, чтобы получить результаты в разных проекциях. С помощью снимков возможно определить угол искривления, а также обследовать состояние позвонков.
- МРТ. Более информативен при патологиях хрящей и мягких тканей.

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Компьютерная электроэнцефалография

Чек-ап (комплексное обследование организма)
Лечение сколиоза
Лечение зависит от степени сколиоза. На I стадии искривления лечение направлено на предотвращение дальнейшей деформации. Оно состоит из лечебного массажа спины, грудной клетки и живота, плавания, физиотерапии и гимнастики. На II стадии к перечисленным процедурам добавляют ортопедические корсеты и вытяжение на наклонных кроватях. На III стадии вылечить сколиоз можно только у детей до 11 лет, а на IV — помогает хирургическое лечение.
Массаж при сколиозе
Врач-ортопед подбирает технику массажа индивидуально. При нем с разной интенсивностью воздействуют на мышцы шеи, ягодиц, ног, поясницы, грудного и крестцового отделов.
Лечебный массаж спины при сколиозе проводят в два этапа:
- Интенсивные техники для увеличения мышечного тонуса и ускорения кровообращения.
- Смягчающие техники, направленные на устранение гипертонуса и общее расслабление тела.
При сколиозе позвоночника важны:
- ритмичные поглаживания вдоль спины
- глубокие поглаживания открытыми ладонями
- вибрация рёбрами ладоней с обеих сторон
- разминание области с высоким тонусом
- круговые растирания пальцами и ладонями
- скольжение фалангами пальцев по спине
- растягивание мышц с гипертонусом
- поглаживания и разминания сосудистых сеток
Дополнительно могут назначить массаж грудной клетки, живота и стоп. Так можно восстановить кровоток по всему телу и снять напряжение.
Корсеты для позвоночника
При сколиозе корсет эффективен только в возрасте до 12 лет. Корректор осанки сдавливает искривлённые области и останавливает деформацию позвоночника. Он фиксирует позвонки в здоровом расположении и снижает уровень нагрузки на больное место.
Также можно использовать бандаж. Он напоминает обычный пояс, который подойдет для профилактики сколиоза. В отличие от жёсткой конструкции корсета, бандаж изготовлен из мягких материалов.
Физиотерапия при сколиозе
Физиотерапевтические процедуры восстанавливают метаболизм и кровообращение, помогают снять или уменьшить боль, воспаления и отёки.
Обычно в физиолечении применяют :
- ультрафонофорез. Он увеличивает биодоступность лекарств при лечении тяжёлых стадий заболевания.
- электронейростимуляцию. Слабый ток воздействует на чувствительные рефлекторные точки тела.
- электрофорез. Снимает боль, спазмы, гипертонус мышц, компрессию нервных волокон.
Мануальная терапия и остеопатия при сколиозе
При лечении сколиоза мануальной терапией у пациентов налаживается работа опорно-двигательного аппарата, а структуры позвоночника принимают физиологически правильное анатомическое положение.
Для лечения искривления осанки применяют:
- разминания
- вытягивания
- скручивания
- растирания
- вибрации
- поглаживания
- постукивания
- сжимания и разжимания
Чтобы процедуры давали нужный результат, нужно:
- ходить на занятия не более 2 раз в неделю
- пройти полный курс мануальной терапии
- комбинировать с физиопроцедурами
- избегать боли и перенагрузки
Кинезиотейпирование
Тейпирование при сколиозе назначают для снятия симптомов. Мышцы спины растягиваются или сокращаются неравномерно, что приводит к болевым ощущениям, нарушениям кровообращения, гипертонусу или мышечной атрофии. Эластичные клейкие ленты равномерно распределяют нагрузку, снимают напряжение и боль, уменьшают тонус и восстанавливают подвижность опорно-двигательного аппарата.
Операции при сколиозе
Хирургическое лечение применяют редко, на 3-4 стадиях или если если другие методы лечения не помогают. Операция по исправлению сколиоза:
- исправляет серьёзные нарушения и деформации позвоночника
- приостанавливает дальнейшее развитие заболевания
- препятствует возникновению осложнений и патологий внутренних органов
- устраняет некоторые косметические недостатки и нарушения
Решение о проведении операции может принять только остеопат. Детям назначают операции только после завершения роста скелета.
Другие методики в лечении
Иглорефлексотерапия. В лечении сколиоза помогает избавиться от боли, гипертонуса, мышечных спазмов и судорог. Также иглоукалывание налаживает кровоток и поступление в организм питательных веществ.
Тракции. Вытяжение позвоночника при сколиозе выполняют на специальном тракционном оборудовании. Тракции направлены на восстановление физиологического расположения позвонков.
Препараты. Медикаментозную помощь при сколиозе назначают в качестве профилактики и поддержания стабильного состояния пациента.
Физкультура. Занятия спортом благоприятно влияют на весь опорно-двигательный аппарат, тренируют мышцы, создают здоровую нагрузку на спину
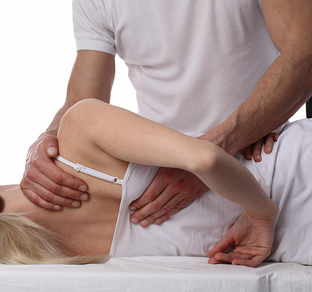
Мануальная терапия
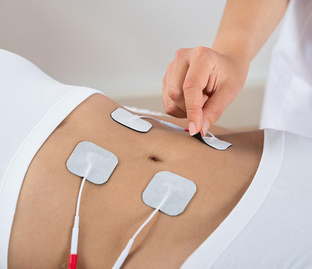
Физиотерапия
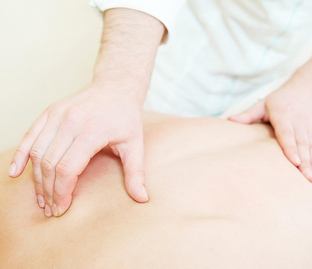
Лечебный массаж
Изготовление индивидуальных ортопедических стелек Формтотикс
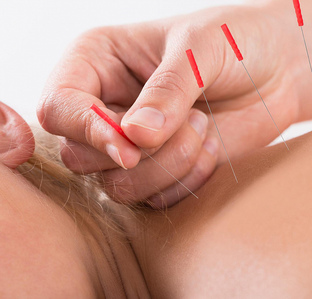
Рефлексотерапия
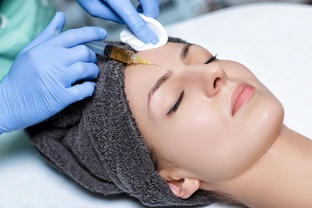
Озонотерапия
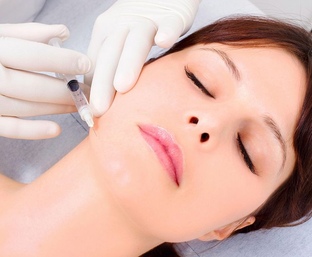
Плазмотерапия
SVF-терапия суставов

Фармакопунктура

Комплексная реабилитация на многофункциональном тренажере Aidflex MFTR
ЛФК и спорт при сколиозе
ЛФК при сколиозе укрепляет мышцы спины, стабилизирует позвоночный столб, улучшает осанку и работу внутренних органов. Чтобы лечебная гимнастика при сколиозе была полезной, упражнения нужно выполнять только по согласованию с врачом.
При сколиозе назначают следующие упражнения:
- лечь на спину, завести руки за затылок, сводить и разводить локти
- в том же положении поднимать согнутые ноги и подтягивать их к животу
- согнуть ноги и подтянуть стопы так, чтобы они стояли максимально близко к тазу, из этого положения поднимать таз
- лечь на живот и попытаться оторвать вытянутые руки от пола, если получается — вытянутые руки и ноги одновременно
- лечь на живот, опереться ладонями вытянутых рук о пол, на вдохе приподнять туловище над полом
Также следует делать регулярную зарядку. С осторожностью отнеситесь к:
- Бегу. Иногда разрешают бег на 1–2 стадиях, но без резких движений и рывков. После бега не должно быть одышки, боли в спине и ногах и другого дискомфорта. Если бегать больно или сложно, лучше выбрать спортивную ходьбу.
- Плаванию. При сколиозе стоит воздержаться от активного и профессионального плавания. Иначе могут возникнуть осложнения, так как плавание требует высокой подвижности позвоночника.
При сколиозе врачи назначают занятия на турнике для укрепления спины и мышц. Чтобы упражнения принесли пользу, нужно:
- следить за дыханием
- избегать резких движений
- наращивать количество подтягиваний постепенно
- спускаться с турника через стул, без прыжков
Физические нагрузки при искривлении осанки обеспечивают равномерную работу всех структур опорно-двигательного аппарата. Кроме ЛФК и гимнастики можно заниматься йогой. Врач спортивной медицины или остеопат подбирает индивидуальный комплекс упражнений при сколиозе, а также определяет длительность, интенсивность и частоту занятий.
Профилактика
Профилактика сколиоза помогает прежде всего детям. Важно:
- не торопиться с усаживанием ребёнка на первом году жизни — делать это в положенный срок
- для школьника — подобрать удобный рюкзак, письменный стол и стул
- регулярно заниматься волейболом, плаванием и другими видами спорта, полезными для спины
- полноценно питаться, употреблять достаточно витаминов, особенно, витамина D
Чтобы предотвратить врождённый сколиоз у новорожденного, беременной женщине нужно принимать витамин В12 и препараты фолиевой кислоты.
Часто задаваемые вопросы
Что делать, если у ребенка сколиоз?
Если у ребенка сколиоз, покажите его врачу-остеопату. Скорее всего он назначит лечебный массаж, оздоровительную гимнастику или мануальную терапию. Вылечить сколиоз самостоятельно нельзя.
Чем опасен сколиоз?
В зависимости от тяжести состояния сколиоз приводит к:
- сутулости
- скованности движений
- сильной боли в спине
- нарушению работы внутренних органов
- асимметрии рук и ног
- образованию межреберного горба
- деформации грудной клетки
При каком сколиозе дают инвалидность?
Риск инвалидности инвалидности появляется на 4 стадии. Деформированные позвонки смещают и сдавливают друг друга, а также соседние мышцы, нервные волокна, кровеносные сосуды и внутренние органы. Как результат головной мозг не получает достаточно кислорода и питательных веществ, что сказывается на умственных способностях.
Как правильно спать при сколиозе?
Поза во сне при сколиозе зависит от стадии, стороны деформации и локализации болезни. Оптимальный вариант для любого случая — сон на спине, при этом поверхность постели должна быть идеально ровной и твёрдой.
Как выбрать матрас и подушку при сколиозе?
На ранних стадиях или в качестве профилактики болезни можно спать на матрасе средней жёсткости. Со 2 стадии врачи рекомендуют спать на ровном жёстком ортопедическом матрасе. Подушку следует выбирать в форме буквы «П»: по краям высокую и плотную, в центре — более низкую и мягкую.
Источники
«Функциональные методы лечения сколиоза у детей», В. В. Бутуханов, Е. В. Бутуханова. Гений ортопедии, 2003.
«Сколиоз», М.Т. Сампиев, А.А. Лака, Н.В. Загородний. ГЭОТАР-Медиа, 2008.
Диагностика нефиксированного и фиксированного сколиоза: причины и лечение

Сколиоз представляет собой трехплоскостною деформацию позвоночника. Болезнь может быть врожденной, приобретенной, посттравматической. Заболевание классифицируется, исходя из происхождения, формы, расположения. Нефиксированный сколиоз представляет собой искривление, изменяющееся в зависимости от позы тела, интенсивности нагрузки. Перед тем как начать лечение, важно определить его вид, особенности.
Этиология
Под нефиксированным сколиозом подразумевается искривление, которое становиться более или менее выраженным в зависимости от нагрузки, угла наклона туловища, других факторов. Болезнь может быстро прогрессировать, особенно без лечения.
Заболевание может протекать с ротацией позвонков. Смещение позвонков в будущем может привести к протрузиям, грыжам. Требуется вовремя начинать лечение, чтобы не допустить осложнений.
Чем отличается фиксированный и нефиксированный сколиоз
При фиксированном поражении уровень искривления остается одинаковым вне зависимости от положения тела или уровня нагрузки. Данный тип заболевания лучше поддается консервативному лечению и крайне медленно прогрессирует.
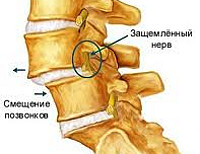
Нефиксированный вид болезни характеризуется изменением выраженности искривления из-за смены внешних условий. При повторном обследовании в другом положении или через определенный промежуток времени врач фиксирует другой угол отклонения. Подвижность позвонков при нестабильном искривлении приводит к серьезным проблемам со здоровьем. По мере развития патологии может возникать защемление нервов, нарушение кровообращения и потеря работоспособности.
Причины и провоцирующие факторы
Среди причин, которые могут привести к появлению сколиоза, выделяют:
- наследственную предрасположенность;
- разную длину конечностей;
- остеохондроз и другие болезни позвоночного столба;
- мышечную дистрофию;
- рахит;
- неправильные, чрезмерные нагрузки на позвоночник;
- травмы.
Болезнь чаще всего формируется в подростковом возрасте. Если врач выявляет предрасположенность к развитию сколиоза, он рекомендует придерживаться специальной профилактики. Если на человека воздействует несколько негативных факторов, то риск появления болезни значительно увеличивается.
Признаки и проявления на разных стадиях развития
На начальном этапе развития заболевания какие-либо проявления могут полностью отсутствовать. На симптоматику влияет локализация искривления, стадия и сопутствующие факторы. Среди симптомов на 3-4 стадии выделяют:
- дискомфорт и боли;
- асимметрию;
- нарушение кровоснабжения.
Из-за ухудшения кровообращения может нарушаться работа внутренних органов, а также возникать гипоксия мозга. В первую очередь при сколиозе человек сталкивается с дискомфортом. Визуальное искривление становится заметным на 1-2 стадии болезни.
Патология приводит к нарушению походки и снижению работоспособности. На последней стадии искривление становится причиной инвалидности. Чтобы не допустить потери функциональности, нужно вовремя начинать терапию. При сколиозе с уровнем отклонения выше 25 градусов человек не может призываться для службы в армию.
Диагностика
Для диагностики используются аппаратные методы и визуальный осмотр. Применяется рентген, компьютерная томография или МРТ. Поводом для проведения детального обследования становятся:
- несимметричность плеч;
- выпирание лопаток;
- наклон тела в сторону;
- жалобы на боли в спине.
До определенного возраста человек должен регулярно проходить профилактическое обследование. Это позволяет выявить отклонение на раннем этапе в подростковом возрасте и использовать максимально эффективное лечение.
 Рентген позволяет определить уровень отклонения
Рентген позволяет определить уровень отклонения
Лечение
Терапия нефиксированного и фиксированного сколиоза зависит от степени выраженности. Лечение может быть консервативным или хирургическим. При серьезных отклонениях применяется хирургическое вмешательство. Консервативная терапия подразумевает использование медикаментов, физиопроцедур и лечебной физкультуры. Помимо этого, требуется корректировать свой образ жизни, исключая неправильную нагрузку.
Во время терапии могут применяться следующие классы лекарств:
- нестероидные противовоспалительные;
- спазмолитики;
- хондропротекторы;
- витамины и обезболивающие.
 При лечении важно сформировать правильную осанку
При лечении важно сформировать правильную осанку
Медикаменты применяются для устранения симптоматических проявлений и общего укрепления организма. Крайне важно устранить все негативные факторы, чтобы не допустить ухудшения состояния.
Прогноз
Функциональный тип патологии 1 степени полностью устраняется при правильном подходе. Сколиоз 2 степени потребует больше времени в лечении. 3 и 4 степень поражения может потребовать операции для корректировки искривления. Конкретный прогноз зависит от индивидуальных особенностей человека. Достичь выраженной ремиссии удается практически всегда.
Заключение
Искривление позвоночника представляет серьезную угрозу для человека, так как в будущем оно может привести к постоянным болям и невозможности выполнять определенные действия. Своевременная терапия позволит остановить развитие заболевания и устранить неприятные проявления.
Подробнее о лечении болезни в видео:
Сколиоз
Сколиозом называется фиксированное или нефиксированное искривление позвоночника человека во фронтальной плоскости, которое может быть врождённым, приобретённым и посттравматическим. Кроме того, этим термином нередко обозначают другую патологию – сколиотическую болезнь, серьёзное диспластическое заболевание, возникающее во время активного роста организма (6 – 15 лет) при котором в процессе роста ребёнка происходит ротация позвонков, от чего деформация позвоночника носит прогрессирующий характер.
Причины возникновения сколиоза
Сколиоз, за исключением врождённых случаев и следствия травматизации, обычно возникает в период бурного роста позвоночника, чаще всего – в школьном возрасте.
Причины возникновения как обычного сколиоза, так и сколиотической болезни в 80% случаев остаются неизвестными. В таких случаях специалисты говорят об идиопатической форме болезни, то есть, о болезни, возникшей по непонятным причинам.
В тех 20% случаев, когда причину установить удаётся, сколиоз возникает вследствие воздействия следующих факторов:
- болезни нервно-мышечной системы (к примеру, полиомиелит);
- заболевания соединительных тканей;
- нарушение обмена веществ;
- травмы;
- врождённая деформация позвонков;
- оперативные вмешательства на позвоночнике;
- операции на сердце в детском возрасте;
- различная длина ног ребёнка.
Классификация сколиоза
Сколиоз квалифицируется в соответствии с несколькими факторами, а именно:
- степенью искривления;
- формой искривления;
- локализацией искривления;
- времени проявления.
По времени проявления болезни различают инфантильный сколиоз (между первым и вторым годами), ювенильный (между четвёртым и шестым годами) и подростковым или адолесцентными (между десятым и четырнадцатым годами).
По локализации сколиоз делится на торакальный (грудной), люмбальный (поясничный), торакально-люмбальный (затрагивающий оба отдела) и комбинированный (двойное S-образное искривление).
По уровню выраженности сколиоз делится на 4 степени:
I степень – угол искривления не превышает 10 градусов
II степень – угол сколиоза составляет 11 – 25 градусов;
III степень – угол находится в диапахоне 26 – 50 градусов;
IV степень – угол превышает 50 градусов.
По форме искривления различают:
- С-образный (одна дуга искривления);
- S-образный (две дуги искривления);
- Z- образный (три дуги искривления).
Диагностика и лечение сколиоза
Наличие бокового искривления позвоночника диагностируется при визуальном осмотре больного. Для выяснения степени и других особенностей болезни назначается рентгенография позвоночника, а в отдельных случаях – КТ или МРТ. Для контроля динамики болезни используются безвредные визуальные методики и тесты, измерения параметров тела больного в различных положениях, а также УЗИ.
Основными методами безоперационного лечения сколиоза являются специальная гимнастика и корсетотерапия. При правильно подобранном и своевременно начатом лечении (до завершения подросткового возраста), качественно выполненном корсете и хорошей мотивации пациента во многих случаях удаётся полностью решить проблему консервативным путём.
В случаях сильных искривлений, которые не только являются выраженным косметическим дефектом, но и крайне негативно сказываются на здоровье внутренних органов, при безуспешности терапии показано хирургическое вмешательство.
Неврология Ортопедия
Ортопедия Реабилитация
Реабилитация Контакты
Контакты
Деятельность осуществляется на основании лицензии на оказание медицинских услуг
№ ЛО-52-01-002687 от 5.12.2012 ОГРН 1035204892062 Инспекция МНС
Автозаводского района г. Нижнего Новгорода
Деформации позвоночника (сколиозы, кифозы, кифосколиозы)
Сколиоз – трёхплоскостная деформация позвоночника у человека. Искривление может быть врождённым, приобретённым и посттравматическим.

Исторически сложилось, что на постсоветском пространстве сколиозом называют как любое отклонение позвоночника во фронтальной (корональной) плоскости, фиксированное или не фиксированное, так и медицинский диагноз, описывающий серьёзное заболевание позвоночника — т. н. «сколиотическую болезнь».
Сколиотическая болезнь — прогрессирующее (то есть ухудшающееся) диспластическое заболевание растущего позвоночника детей в возрасте от 6−15 лет, чаще девочек (в 3−6 раз).
Сколиотическая болезнь — боковое искривление позвоночника с обязательной ротацией тел позвонков (торсией), характерной особенностью которого является прогрессирование деформации, связанное с возрастом и ростом ребёнка.
80 % сколиозов имеют неизвестное происхождение, и потому называются идиопатическими, что примерно означает «болезнь сама по себе».
Существует несколько классификаций сколиотической деформации по углу искривления.
Классификация по Коббу:
· Сколиоз I степени – угол искривления до 10 градусов – нa рентгенограмме заметно незначительное скручивание (торсия)
· Сколиоз II степени – угол искривления от 10 до 25 градусов – значительное скручивание; на рентгенограмме заметна деформация тел позвонков в вершине искривления, клинически определяется мышечный валик
· Сколиоз III степени – угол искривления от 25 до 40 градусов – деформация грудной клетки, наличие реберного горба, в вершине искривления и прилежащих областях имеются позвонки клиновидной формы
· Сколиоз IV степени – угол искривления больше 40 градусов – тяжелая деформация грудной клетки, кифосколиоз грудного отдела, передний и задний реберный горб, деформация таза, тяжелая деформация тел позвонков и позвонковых суставов, обызвествление связочного аппарата.

Классификация по В. Д. Чаклину:
· 1 степень сколиоза. Угол сколиоза 1° — 10°,
· 2 степень сколиоза. Угол сколиоза 11° — 25°,
· 3 степень сколиоза. Угол сколиоза 26° — 50°,
· 4 степень сколиоза. Угол сколиоза > 50°;
А так же классификацию Lenke по которой различают такие типы сколиозов: Lenke I – грудной; Lenke II – двойной грудной; Lenke III – комбинированный; Lenke IV- три основных дуги искривления; Lenke V- грудопоясничное (поясничное) искривление; Lenke VI – грудопоясничное (поясничное) искривление (основное грудное).
· Диспластический (идиопатический сколиоз)
· Врожденный сколиоз (обязательное присутствие аномалии развития позвоночника)
· Дегенеративный сколиоз (при дегенеративно-дистрофический изменениях)
· Торакальный (грудной) сколиоз — искривление только в грудном отделе позвоночника;
· люмбальный (поясничный) сколиоз — искривление только в поясничном отделе позвоночника;
· тораколюмбальный сколиоз — одно искривление в зоне грудопоясничного перехода;
· комбинированный сколиоз — двойное S-образное искривление (в грудном и поясничном отделе позвоночника).
· С-образный сколиоз (с одной дугой искривления),
· S-образный сколиоз (с двумя дугами искривления),
· Z- образный сколиоз (с тремя дугами искривления).
Диагностика: для диагностики и оценки тяжести и дальнейшего прогрессирования сколиотической деформации позвоночника, а так же для предоперационного планирования, применяются лучевые методы исследования, позволяющие оценить угол деформации, ротацию и торсию позвонков вовлечённых в деформацию, положение спинного мозга на вершине деформации.
К лучевым методам обследования относятся:
· Постуральная рентгенограмма (рентгенограмма в полный рост, «full spine») – позволяет оценить весь масштаб деформации, отношение сколиотической деформации к костям пояса верхних конечностей, таза, тазобедренным суставам, оценить нарушение или отсутствие нарушения фронтального и сагиттального балансов туловища.
· Функциональные ренгенограммы – позволяют оценить мобильность (самокоррекцию) сколиотической деформации в предоперационном планировании и возможности интраоперационной коррекции сколиотической деформации без ущерба для пациента (рентгенограммы выполняются при наклоне тела в сторону, в крайних положениях, сколиотической деформации и противоположную сторону от деформации).
· МРТ – для предотвращения возможных осложнений со стороны нервной системы после хирургического лечения, на предоперационном планировании оценивают прилежание спинного мозга к костной части позвоночного канала на вершине деформации и в пояснично-крестцовом отделе. (при тяжелых деформациях спинной мозг может быть спаян с костной частью позвоночного канала, что может привести к неврологическим осложнениям).
· КТ – при просмотре результатов КТ оценивается качество костной ткани, толщина и состоятельность костной ткани позвонков.
Консервативное — эффективнее всего, при деформациях склонных к злокачественному прогрессированию, работают корсетные методики лечения пациентов. При невыраженных деформациях позвоночника применяются различные методики ЛФК (методика Катарины Шротт), массаж.
Хирургическое — применяется при сколиотических деформациях угол искривления которых больше 50 о по классификации В.Д.Чаклина. Классической методикой является коррекция и фиксация сколиотической деформации титановыми имплантами (транспедикулярные винты + стержни) из заднего доступа. Такая методика применяется при ригидных деформациях и при сильно выраженных деформациях.
Гиперлордоз: коррекция заболевания с помощью упражнений
Малоподвижный образ жизни и неправильная осанка влияют на развитие отклонений в структуре позвоночника, к примеру, гиперлордозу. Одним из способов профилактики и коррекции гиперлордоза являются специальные гимнастические упражнения.



Мягко, приятно, нас не боятся дети




Мягко, приятно, нас не боятся дети


Гиперлордоз – заболевание, при котором происходит изгиб позвоночного столба вперед. Это явление, противоположное такому заболеванию, как кифоз позвоночника. Заболевание проявляется, когда часть мышц позвоночника ослабевает при сильном напряжении других мышц.
Упражнения для коррекции гиперлордоза помогают расслабить напряженные мышцы и привести в тонус ослабленные. Но комплекс упражнений должен быть подобран специалистом с учетом степени деформации и особенностей развития заболевания у каждого пациента.
Любой подобранный комплекс упражнений необходимо начинать с минимальной нагрузки, повышая ее постепенно. Кроме того, для подготовки суставов нужно обязательно проводить разминку.
Если во время занятий пациент испытывает дискомфортные или болевые ощущения, а также появилось головокружение и сердцебиение стало более частым, это значит, что комплекс подобран неправильно, и занятия следует прекратить. Гимнастические упражнения идут на пользу, если пациент после окончания сеанса чувствует только легкую усталость, а других неприятных ощущений нет. Чтобы добиться желаемого эффекта, занятия нужно проводить ежедневно.
Виды гимнастических упражнений
Условно гимнастические упражнения делят на 2 вида:
- для растяжки;
- силовые.
В любом комплексе тренировок участвуют оба вида гимнастики, так как каждый из них необходим для борьбы с такой патологией, как искривление позвоночника.
Упражнения на растяжку
Выполняются, чтобы расслабить зажатые мышцы поясницы. Растягивая их, человек запускает сразу несколько процессов в организме: идет улучшение метаболизма, увеличение силы и ускорение кровообращения. Даже если заниматься только растяжкой, можно добиться того, что спина будет сильной, при условии регулярности тренировок. Ведь, кроме улучшения метаболизма, также увеличивается выносливость организма в целом.
Комплекс из 5 техник:
- № 1 – на разогрев и растяжку мышц спины. Находясь на четвереньках, медленно выгибаем спину вверх, начиная с поясницы. Выполнять тренировку нужно основательно, чтобы почувствовать поднятие каждого позвонка, одного за другим. После этого прогибаемся вниз, при этом движение начинает грудной отдел. Каждое движение повторяем 5-8 раз.
- № 2 – рекомендуется выполнять, используя секундомер, но можно обойтись и обычным счетом. Сидя с прямыми ногами, вытянутыми вперед, округляем спину, делаем наклон вперед, считая до 10, следим за тем, чтобы колени не сгибались. Далее выгибаемся в противоположную сторону, максимально напрягаем мышцы, отвечающие за разгибание, счет тот же. При следующем подходе после наклона вперед считаем уже до 40. Всего нужно сделать 4-5 подходов. Со временем, по возможности, следует прогибаться глубже для достижения максимального растяжения мышц.
- № 3 – сидя, вытягиваем левую ногу вперед, а правую заводим назад. При этом стараемся достичь угла, равного 90°. Наклоняемся влево, ставим на пол левую руку, тянемся правой рукой вправо, а затем вперед для растягивания правой стороны. Тянем правое бедро вниз, а потом назад. Задерживаемся в такой позиции полминуты, далее повторяем все движения в противоположную сторону.
- № 4 – опускаемся на колено. Проверяется наличие прямых углов между корпусом и бедром, а также бедром и голенью. Закручивая таз, делаем напряженными ягодицы. Плечи опускаем, сводим лопатки, напрягаем пресс. Напряжение нужно сохранять все время. Раскачиваемся минуту, затем меняем колено, и повторяем. Если у опорной ноги в паху ощущается напряжение, то все действия выполнены верно.
- № 5 – лежа на животе сгибаем правое колено, поднимаем голень и беремся за лодыжку. Подкручиваем таз и поднимаем тело вверх. Поднимать нужно грудной отдел, глаза при этом смотрят вниз, шея выпрямлена. Задерживаемся в позиции на несколько секунд, затем вновь опускаемся на живот и меняем колено. Пяти подходов для каждой конечности будет достаточно.
Занимая не более 15 минут, гимнастика эффективно снимает чувство усталости и придает спине гибкость.
Силовые упражнения
Для коррекции нарушений осанки, кроме техник на растяжку, требуются и силовые тренировки для повышения тонуса ослабленных мышц. Особое место в комплексе для борьбы с гиперлордозом занимает гимнастика на пресс:
- №1 – лежа на спине с закинутыми за голову руками, поднимаем части тела следующем порядке: руки – шея – грудной отдел позвоночного столба – шейный отдел. Сохраняем угол в 90°. Чтобы принять исходное положение, опускаться следует медленно. Подниматься и опускаться нужно не слишком быстро. Всего достаточно 10 подходов.
- № 2 – находясь в прямой планке, повернуться в сторону таким образом, чтобы получилась боковая планка с поднятой вверх рукой. Продержаться 30 секунд и вернуться в исходное положение также на полминуты. Допустимо повторить переходы столько раз, на сколько хватит сил.
- № 3 – лежа на спине с согнутыми ногами и поставив стопы на пол, положить на живот руку. Чередовать вдохи и выдохи, контролируя рукой движения живота вверх и вниз. Проводить на каждом этапе по 4-5 секунд. Выполнить в 10 подходов.
- № 4 – для поддержания тонуса ягодиц и бедер походит комплекс, выполняемый в 4 подхода – по два на каждую группу мышц:
- приседания с грузом в руках;
- выпады вперед;
- становая тяга с гантелями.
Частота занятий
Тренировки обычно занимают не более 30 минут. Если после первого занятия появляется боль в мышцах, то следует изменить график таким образом, чтобы силовая гимнастика проводилась через день. При этом растяжку можно и нужно делать ежедневно. После завершения адаптации можно вернуть силовую гимнастику в ежедневные тренировки. Такие комплексы полезны для физически малоактивных людей.
Лордоз позвоночника
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
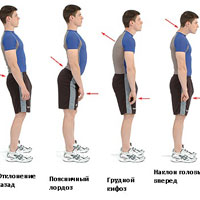
При гиперлордозе происходит избыточное увеличение выгибания позвоночника вперед. Гиперлордоз может быть в шейном отделе или поясничном отделе. В клинической картине большее значение имеет гиперлордоз в поясничном отделе позвоночника,который приводит к нарушению наклона таза и смещению векторов нагрузки не только на позвонки,но и на тазобедренные суставы. В положение пациента лежа на животе, на твердой поверхности гиперлордоз будет проявляться как вогнутое пространство в нижней части спины. Избыточный лордоз может увеличиваться в период полового созревания и иногда становится очевидным только в возрасте старше 20 лет.
Но кроме гиперлордоза может встречаться и гиполордоз, при котором спина более выпрямлена, что приводит к растяжению межпозвонкового диска кзади и сжатии диска спереди, что может, в свою очередь, приводить к сужению отверстий, через которые проходят нервы, вызывая их компрессию.
Причины
Существует целый ряд заболеваний и состояний, которые могут привести к развитию гиперлордоза:
- Беременность
- Остеопороз – заболевание, при котором позвонки становятся хрупкими и легко ломаются (компрессионные переломы).
- Ожирение или наличие избыточного веса.
- Кифоз. Состояние, характеризующееся аномально округлой верхней частью спины.
- Дисцит. Воспаление дискового пространства между костями позвоночника, чаще всего вызванное инфекцией
- Функциональный лордоз несовершеннолетних
- Ахондроплазия – генетическое заболевание костной-хрящевой ткани, которое наследуется по аутосомно-доминантному типу и характеризуется нарушением формирования хрящевой ткани и, как правило, сопровождается избыточным лордозом
- Спондилолистез: Это состояние, при котором позвонок смещается по отношению к нижележащему. Это состояние может быть как врожденным, так и результатом травмы. Листез может приводить к лордозу и является одним из его симптомов.
- Плохая осанка: плохая осанка в течение долгого времени может оказывать стрессовое воздействие на поясничный отдел, что в конечном итоге может привести к лордозу. Эта проблема довольно часто встречается среди профессиональных футболистов.
- Аномалии развития позвоночника
- Нервно-мышечные заболевания: такие заболевания, как миеломенингоцеле, церебральный паралич, мышечная дистрофия, спинальная мышечная атрофия и артрогрипоз чаще проявляются гиперлордозом, чем другие заболевания. Гиперлордоз часто возникает при слабости или укорочении мышц бедра.
- Проблемы в бедре. Как правило, проблемы в бедре возникают из-за уплотнения сгибателей бедра, и причиной этого могут быть неправильная техника выполнения упражнений спортсменом, плохая осанка и гиперкифоз (часто наблюдается у танцоров). Эти проблемы в бедре также могут вызвать лордоз.
- Опухоли и инфекции
Симптомы
Симптомы варьируют в зависимости от причины гиперлордоза и степени тяжести лордоза.
Симптомы лордоза могут включать:
- Избыточный наклон головы вперед
- Появление патологического усиления поясничного лордоза, с более выраженным выпиранием с ягодиц.
- Наличие большого зазора между нижней частью спины и полом, когда пациент лежит на спине, на твердой поверхности и зазор не исчезает после наклона вперед.
- Боль и дискомфорт в спине
- Проблемы при выполнении определенных движений
- Чувство усталости в спине или ногах при длительной статической нагрузке особенно
- При наличии сопутствующего кифоза (например, болезни Шейермана-мау)
- Головные боли при шейном лордозе из-за мышечного спазма, возникающего вследствие длительных статических нагрузок.
- При выраженном гиперлордозе возможны нарушения функции органов брюшной полости.
Диагностика
Диагностика лордоза (гиперлордоза), как правило, не представляет особых затруднений, и предварительный диагноз выставляется на основании истории болезни и осмотра, на основании которого можно оценить, как и степень лордоза, так и наличие сопутствующих деформаций позвоночника (кифоз или сколиоз), проводится оценка амплитуды движений, мышечная сила. Кроме того, необходимо оценка неврологического статуса (рефлекторная активность, признаки нарушения чувствительности, мышечная сила). Рентгенография, в первую очередь, применятся для диагностики, и позволяет в большинстве случаев определить наличие изменений и оценить степень тяжести деформации. Более сложные методы исследований, такие как КТ или МРТ или же ЭНМГ необходимы в тех случаях, когда есть неврологическая симптоматика или другие соматические заболевания, которые могут быть причиной развития лордоза. Лабораторные методы исследования необходимо в случае подозрений на воспалительные процессы, инфекции, опухоли. Сцинтиграфия также применятся при необходимости дифференцировать изменения в тканях с опухолями или инфекциями.
Лечение
Лордоз, как правило, не вызывает никакого дискомфорта или серьезных проблем и часто не требует никакого специального лечения. Однако, в случае чрезмерного лордоза (гиперлордоза) избыточное кривизна может привести к сильной боли шее или чаще в нижней части спины, что требует лечения. Лечение зависит от генеза лордоза и тяжести искривления. Если причиной лордоза являются такие заболевания, как инфекции остеопороз, то, в первую очередь, проводится лечение основного заболевания. При ожирении необходимо провести лечебные мероприятия, направленные на уменьшение веса. Консервативное лечение заболевания лордоз включает в себя использование медикаментозного лечения (НПВС, миорелаксанты), физиотерапии и самое главное ЛФК. Физические упражнения за счет усиления мышечного корсета позволяют компенсировать нарушенную биомеханику позвоночника. Упражнения должны сочетать как силовые нагрузки, так и упражнения на растяжение связок мышц (например, при наличии проблем с бедром, когда необходимо растяжение мышц сгибателей). Корсетирование возможно при выраженном лордозе, обусловленном серьезными органическими поражениями позвонков или при беременности.
Тяжелый лордоз может привести к серьезным проблемам со здоровьем, и, следовательно, в таких случаях может потребоваться хирургическое вмешательство (например, при выраженном спондилолистезе необходима фиксация позвонков).
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Лордоз
Лордоз – это физиологический или патологический изгиб позвоночника, при котором его выпуклость обращена кпереди. Физиологический лордоз наблюдается у всех людей в поясничном и шейном отделе позвоночника. Патологический лордоз обычно располагается в этих же отделах, но отличается от физиологического степенью изгиба. В редких случаях патологический лордоз формируется в грудном отделе позвоночника. Проявляется нарушением осанки и болями в спине. Диагностируется на основании данных осмотра и результатов рентгенографии. Лечение может быть как консервативным, так и оперативным.
МКБ-10
- Причины лордоза
- Патанатомия
- Классификация
- Симптомы лордоза
- Диагностика
- Лечение лордоза
- Цены на лечение
Общие сведения
Лордоз (от греч. lordos – согнувшийся, сутулый) – физиологическое или патологическое искривление позвоночника в переднезаднем направлении с выпуклостью, обращенной кпереди. Физиологический лордоз в норме формируется на первом году жизни. Патологический лордоз может развиваться в любом возрасте вследствие врожденной или приобретенной патологии позвонков, тазобедренных суставов, мышц спины, ягодиц и бедер. Сопровождается болями и нарушением осанки. В тяжелых случаях может затруднять работу внутренних органов. Лечение лордоза чаще консервативное. При выраженной патологии и/или прогрессировании патологического лордоза может потребоваться операция.

Причины лордоза
Причиной развития первичного патологического искривления могут стать такие процессы, как пороки развития, опухоли и воспаления в области позвонков, спондилолистез, мышечные торсионные спазмы и позвоночные травмы.
Вторичный патологический лордоз может возникать вследствие сгибательной контрактуры тазобедренного сустава, анкилоза (неподвижности) тазобедренного сустава, патологического или врожденного вывиха бедра, системных заболеваний костно-мышечного аппарата, церебрального спастического пареза нижних конечностей, полиомиелита с поражением мышц тазовой области и нижних конечностей, а также беременности. В последнем случае лордоз носит временный характер и исчезает после рождения ребенка. При всех перечисленных состояниях центр тяжести тела смещается вперед и, для того чтобы удержать равновесие, человек перегибается в пояснице.
К числу предрасполагающих факторов, которые увеличивают вероятность развития лордоза и при определенных условиях могут стать причиной возникновения этой патологии, также относится нарушение осанки, избыточный вес с отложением большого количества жира на животе и резкий рост в детском и подростковом возрасте.
У детей и подростков вторичный компенсаторный гиперлордоз обычно носит мобильный характер и может уменьшаться или исчезать при устранении вызвавшей его причины. Длительно существующий лордоз у взрослых пациентов становится фиксированным, и изгиб позвоночника в таких случаях не меняется даже после устранения провоцирующих факторов.
Патанатомия
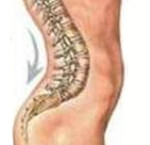
В норме человеческий позвоночник имеет 4 искривления: два лордоза (поясничный и шейный) и два кифоза (крестцовый и грудной). Все они расположены в переднезаднем (саггитальном) направлении. Боковых искривлений (сколиоза) в норме быть не должно.
Первые признаки физиологических кифозов и лордозов обнаруживаются сразу после рождения. Однако у младенцев они выражены слабо. Изгибы становятся выраженными, когда ребенок начинает стоять и ходить, то есть, к окончанию первого года жизни. А окончательно анатомическая структура позвоночника формируется к 16-18 годам, когда происходит закрытие костных зон роста. Тем не менее, патологический лордоз может возникать как у детей и подростков, так и у взрослых. Причиной его развития в различных случаях становится как изменение формы и размера позвонков, так и другие патологические процессы в некоторых отделах опорно-двигательного аппарата.
При патологическом лордозе обычно наблюдается ряд характерных изменений. Позвонки смещаются кпереди, их тела веерообразно расходятся. В передних отделах отмечается разрежение костной структуры и расширение межпозвоночных дисков. Остистые отростки соседних с пораженным отделом позвонков уплотняются и сближаются. Если патологический лордоз возникает в детском или молодом возрасте, развивается деформация грудной клетки, сопровождающаяся сдавливанием и нарушением функции органов грудной полости. Могут также наблюдаться деформации других частей тела. При этом чем раньше появился лордоз, тем ярче выражены перечисленные изменения.
Классификация
В травматологии и ортопедии лордоз классифицируют по нескольким признакам.
С учетом локализации:
- Шейного отдела позвоночника.
- Поясничного отдела позвоночника.
С учетом причин возникновения:
- Первичный лордоз, который развивается вследствие различных патологических процессов, возникающих непосредственно в позвоночнике.
- Вторичный лордоз, который носит компенсационный характер и возникает потому, что тело пытается приспособиться к поддержанию равновесия в нефизиологичных для него условиях.
- Физиологический лордоз.
- Избыточный патологический лордоз (гиперлордоз).
- Выпрямление изгиба (гиполордоз).
С учетом возможности возвращения тела в нормальное положение:
- Нефиксированный лордоз, при котором пациент может сознательным усилием выпрямить спину.
- Частично фиксированный лордоз, при котором возможны ограниченные изменения угла изгиба.
- Фиксированный лордоз, при котором возвращение тела в нормальное положение невозможно.
Симптомы лордоза
К числу общих проявлений относится изменение осанки (обычно при нарушении нормальной кривизны одного отдела позвоночника возникает более или менее выраженное искривление и других его отделов), повышенная утомляемость и боли в пораженном отделе позвоночника, которые усиливаются после физической нагрузки или пребывания в неудобной позе. Наблюдается ограничение при выполнении определенных физических действий. При выраженном лордозе могут развиваться заболевания сердца, легких, почек, желудка и кишечника, обусловленные нарушением нормального взаиморасположения и сдавливанием соответствующих органов.
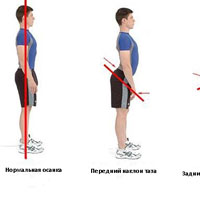
В зависимости от характера патологических изменений может наблюдаться несколько вариантов нарушения осанки, сопровождающихся уменьшением или увеличением лордоза.
Кругловогнутая спина (кифолордотическая осанка) сопровождается увеличением всех изгибов. Поясничный лордоз и грудной кифоз усилены. Ноги находятся в положении легкого переразгибания или легкого сгибания в коленных суставах. Лопатки торчат, плечи приведены, надплечья приподняты, живот выступает вперед. Голова также может быть несколько выдвинута кпереди.
Круглая спина (кифотическая осанка). Наблюдается значительное увеличение грудного кифоза при соответствующем уменьшении поясничного лордоза. Центр массы тела при таком нарушении осанки смещается кзади, поэтому человек слегка сгибает ноги при стоянии и ходьбе, чтобы выровнять этот дисбаланс. Отмечается наклон головы вперед и уменьшение угла наклона таза. Плечи приведены, надплечья приподняты, лопатки торчат. Руки свисают несколько кпереди от туловища. Грудь запавшая, живот выступает вперед.
Плосковогнутая спина. Отмечается уплощение шейного лордоза и уменьшение грудного кифоза. Поясничный лордоз в норме или увеличен. Таз при такой осанке центр массы смещается кзади, колени переразогнуты или немного согнуты. Голова опущена, подбородок «смотрит» вниз. Лопатки торчат, грудная клетка впалая.
Плоская спина. Все естественные изгибы позвоночника уменьшены, особенно сильно выражено уплощение поясничного лордоза. Угол наклона таза уменьшен. Лопатки торчат, грудная клетка смещена кпереди, нижняя часть живота выпирает.
Чаще всего, говоря о патологическом лордозе, подразумевают усиление поясничного лордоза (поясничный гиперлордоз), при котором наблюдается кифолордотическая осанка. Именно такое изменение формы позвоночника развивается при большинстве вторичных патологических лордозов.
С учетом характера патологического процесса выделяют несколько видов гиперлордоза, которые различаются по симптоматике и клиническому течению.
Фиксированный и нефиксированный поясничный усиленный лордоз, который развивается вследствие процессов, вызывающих смещение центра тяжести тела кпереди. Может возникать при деформации грудной клетки вследствие спондилолистеза, заднего вывиха и сгибательной контрактуры бедра, а также резком искривлении позвоночника с образованием реберного горба в результате выраженного сколиоза или костного туберкулеза. Начало может быть как острым, так и постепенным. Характер течения и клиническая симптоматика определяются степенью лордоза.
Разгибательная пояснично-тазобедренная ригидность. Развивается у молодых пациентов с нормальным состоянием позвоночника. Формируется как защитная поза при различных объемных и слипчивых процессах в области нервных корешков. Может возникать при арахноидите спинного мозга, радикулите и некоторых других заболеваниях. Избыточный лордоз в данном случае появляется вследствие безболевой контрактуры поясничных и ягодичных мышц. Начало постепенное. Характерным признаком такого лордоза является скользящая походка. Обычно протекает благоприятно.
Фиксированный поясничный усиленный лордоз, который возникает вследствие объемных процессов в поясничном отделе позвоночника. Чаще всего такой лордоз развивается при грыжах диска. Обычно первые симптомы лордоза появляются в среднем возрасте. Начало может быть как постепенным, так и острым (при прорыве студенистого ядра). Лордоз сопровождается разгибательной контрактурой поясничных и ягодичных мышц. При попытке преодолеть контрактуру и придать телу нормальное положение возникает резкая болезненность в области тазобедренных суставах. Наблюдаются симптомы растяжения. Иррадиация (распространение боли по задней поверхности бедра и голени) отмечаются редко. Нарушений чувствительности и движений нет. Течение лордоза обычно неблагоприятное. Со временем развивается декомпенсация, возникают нейродистрофические изменения в мягких тканях. Характерны выраженные, длительные боли.
Из-за нарушения нормальной формы позвоночника при всех видах лордоза происходит патологическое перераспределение нагрузки на кости, связки и мышцы. Связки перерастягиваются, мышцы постоянно находятся в состоянии повышенного напряжения. В результате развивается вялость, слабость, быстрая утомляемость. При стойком, длительно существующем лордозе могут возникать следующие осложнения:
- Патологическая подвижность позвонков.
- Множественный лестничный псевдоспондилолистез (уменьшение стабильности межпозвоночных дисков).
- Выпадения дисков.
- Межпозвоночные грыжи.
- Псоит (воспалительный процесс в подвздошно-поясничной мышце).
- Деформирующий артроз суставов позвоночника.
Диагностика
Диагноз патологического лордоза выставляется на основании осмотра и данных рентгенографии. В ходе осмотра врач оценивает естественное для пациента положение тела и особенности осанки, а также проводит ряд специальных тестов, чтобы установить, является ли лордоз фиксированным и сопровождается ли он неврологическими нарушениями. Кроме того, врач пальпирует мышцы спины и исследует органы грудной полости.
При подозрении на патологический лордоз в обязательном порядке делают рентгенографию позвоночника в прямой и боковой проекции. Для того, чтобы получить представление о степени лордоза выполняют боковые рентгенограммы при максимальном разгибании и сгибании спины. При этом рентгенолог путем измерений оценивает подвижность позвоночника в переднезадней плоскости (нормальная, уменьшенная, усиленная). Кроме того, врач выявляет нарушения структуры и формы позвонков, а также их взаиморасположения.
Лечение лордоза
Лечением патологии занимаются ортопеды и вертебрологи. Основной задачей терапии является устранение причины, вызвавшей патологический лордоз. В ходе лечения также проводится кинезитерапевтическая реабилитация и ортопедические процедуры. Пациентам назначают мануальную терапию, лечебный массаж и лечебную физкультуру. Иногда показано ношение корректоров осанки (бандажей или корсетов). При первичных патологических лордозах проводится оперативное лечение с последующей реабилитацией.


