Шейный спондилоартроз ( Артроз фасеточных суставов шейного отдела позвоночника , Спондилоартроз шейного отдела позвоночника , Униковертебральный артроз )

Шейный спондилоартроз – это дегенеративное заболевание мелких суставов шейного отдела позвоночника. Обычно поражает людей в возрасте 50-55 лет и старше. После травм, при некоторых заболеваниях и патологических состояниях признаки спондилоартроза могут выявляться у лиц молодого и среднего возраста. Патология проявляется ночными болями, болями при движениях и после статической нагрузки, утренней скованностью и ограничением движений. При сдавлении нервных корешков возникают неврологические нарушения. Диагноз уточняют при помощи рентгенографии, МРТ, радиоизотопного сканирования, УЗИ сосудов и других исследований. Лечение консервативное: блокады, ЛФК, массаж. В отдельных случаях требуются операции.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы шейного спондилоартроза
- Диагностика
- Лечение шейного спондилоартроза
- Консервативная терапия
- Хирургическое лечение
- Прогноз
- Профилактика
- Цены на лечение
Общие сведения
Шейный спондилоартроз – разновидность артроза, заболевание, поражающее мелкие суставы шейного отдела позвоночника. Обычно возникает в возрасте 50 лет и старше, однако при травматических поражениях, аномалиях развития и некоторых других состояниях может развиваться у молодых пациентов. Редко бывает изолированным, как правило, сочетается с другими болезнями позвоночника – остеохондрозом и спондилезом.
Патологические изменения, обусловленные сочетанием перечисленных заболеваний, могут провоцировать ряд разнообразных симптомов, в числе которых неврологические расстройства, признаки ухудшения кровоснабжения головного мозга и т. д. Поэтому каждый случай шейного спондилоартроза необходимо рассматривать в комплексе с учетом других поражений позвоночника.

Причины
Основной причиной болезни обычно становятся возрастные инволюционные изменения. Кроме того, развитие шейного спондилоартроза может быть связано с аномалиями развития (недостаточно сформированные дуги позвонков, асимметрия отростков), травмами позвоночника. При наличии предрасполагающей патологии спондилоартроз может развиваться даже в молодом возрасте.
Большое значение имеет нефизиологичная нагрузка на шейный отдел позвоночника у спортсменов, людей тяжелого физического труда и лиц, вынужденных длительное время находиться в одном и том же положении (операторы ПК, машинистки, врачи-лаборанты). Определенную роль играет наследственная предрасположенность, наличие аутоиммунных заболеваний, гормональных и обменных нарушений.
Патогенез
В фасеточных суставах возникают изменения: количество суставной жидкости уменьшается, хрящи истончаются, становятся менее гладкими. Нередко суставные поверхности излишне смещаются относительно друг друга, что обусловлено как изменениями свойств суставной капсулы, так и избыточной или нефизиологической нагрузкой на суставные отростки, причиной которой является изменение соотношений между различными структурами при аномалиях развития позвоночника, перераспределение нагрузки при нарушениях осанки или увеличение вертикальной нагрузки при снижении высоты межпозвоночных дисков.
Из-за смещения суставных поверхностей капсула фасеточного сустава растягивается. Нервные рецепторы, расположенные в толще капсулы, посылают мозгу сигнал об излишнем растяжении. Окружающие мышцы, получившие «команду» устранить возникшее нарушение, излишне напрягаются и спазмируются. При этом, поскольку нормальные соотношения между элементами позвоночника нарушены, суставы фиксируются в порочном положении, что еще больше усугубляет шейный спондилоартроз и приводит к дальнейшему прогрессированию дегенеративно-дистрофических изменений.
Объем движений в суставах уменьшается, со временем могут развиваться анкилозы. Комплекс патологических изменений при одновременном поражении фасеточных суставов и дисков приводит к ущемлению нервных корешков. Возникают неврологические расстройства. Непосредственное сдавление сосудов и боль, вызывающая спазм позвоночных артерий, негативно влияют на кровоснабжение головного мозга, что проявляется головокружениями, головными болями и мельканием мушек перед глазами. Возможны нарушения венозного оттока, приводящие к повышению внутричерепного давления, вследствие чего возникает тяжесть в голове, нарушения координации движений и шум в ушах.
Классификация
С учетом выраженности патоморфологических и клинических проявлений в травматологии и ортопедии выделяют 4 стадии шейного спондилоартроза:
- 1 стадия – протекает бессимптомно. В суставах возникают начальные изменения.
- 2 стадия – появляются первые признаки спондилоартроза: дискомфорт, боли, незначительное снижение подвижности.
- 3 стадия – изменения становятся хорошо заметными на рентгенограммах: фасеточные суставы деформируются, по краям суставных поверхностей появляются костные разрастания.
- 4 стадия – возникают выраженные нарушения подвижности пораженного отдела, могут наблюдаться анкилозы, нарушения кровоснабжения головного мозга, неврологические симптомы.
Симптомы шейного спондилоартроза
Основными проявлениями заболевания на начальных этапах являются болевой синдром и неприятные ощущения в шее. Боли, как правило, ноющие, постоянные, усиливающиеся при движениях. При длительном пребывании в неудобном положении или одномоментной интенсивной нагрузке боль может становиться более острой, иногда – жгучей. По утрам пациенты нередко ощущают скованность в шее, обычно исчезающую в течение 30-40 минут. Иррадиация в плечо и руку нехарактерна, неврологические нарушения отсутствуют.
При прогрессировании шейного спондилоартроза и присоединении остеохондроза симптомы становятся более яркими и разнообразными. Боли периодически усиливаются, начинают иррадиировать в надплечья и верхнюю часть спины. Появляются головокружения, головные боли, ощущение тумана и тяжести в голове. Возникают парестезии и онемение отдельных участков тела, возможны нарушения чувствительности. При поражении суставов I-II позвонков (унковертебральном спондилоартрозе) отмечаются нарушения равновесия, шейные и плечевые невриты, гипорефлексия.
Диагностика
Диагностику и терапию шейного спондилоартроза осуществляют ортопеды, неврологи и врачи-вертебрологи. Для подтверждения диагноза назначают следующие визуализационные методики:
- Рентгенография. Выполняется в двух основных и дополнительных проекциях. Информативна при наличии выраженных изменений в суставах. На снимках шейного отдела определяются деформации суставных поверхностей, наличие остеофитов, сужение суставной щели.
- Компьютерная томография. Более чувствительна и позволяет диагностировать спондилоартроз еще на начальных стадиях. Хорошо отображает изменения твердых структур – костей и хрящей.
- Магнитно-резонансная томография. Назначается при необходимости оценить состояние окружающих мягких тканей. Визуализирует атрофию, фиброзное перерождение, признаки воспаления.
- Ультразвуковое исследование. Для оценки состояния мозгового кровообращения и исключения синдрома позвоночной артерии назначают допплерографию (УЗДГ сосудов головы и шеи).
В ходе неврологического осмотра выявляют сопутствующие расстройства чувствительности и движений. По показаниям проводят расширенное неврологическое обследование с использованием инструментальных методик.
Лечение шейного спондилоартроза
Лечение, как правило, консервативное. Терапия наиболее эффективна на начальном этапе, когда в суставах еще не успели развиться анкилозы. Хирургические вмешательства требуются очень редко, проводятся только при наличии серьезных осложнений, обычно обусловленных грубыми нарушениями соотношений отдельных анатомических структур позвоночника.
Консервативная терапия
Включает прием медикаментов и физиотерапевтическое лечение, обычно осуществляется в амбулаторных условиях. Пациентам назначают следующие процедуры:
- Охранительный режим. Больным рекомендуют ограничить нефизиологичную нагрузку на область шеи, регулярно менять положение тела при работе за компьютером или выполнении профессиональных обязанностей, использовать ортопедические приспособления для разгрузки шейного отдела.
- Медикаментозная терапия. Может быть общей и местной. Назначают НПВП в таблетках, витамины группы В и хондропротекторы в таблетках или инъекциях. Выполняют блокады фасеточных суставов. Советуют использовать гели и мази с противовоспалительным и согревающим действием.
- Аппаратная физиотерапия. Для устранения отека, боли и воспаления используют электрофорез, магнитотерапию и электроанальгезию. Для стимуляции микроциркуляции и обменных процессов применяют лазеротерапию, ультразвук и фонофорез.
- Другие физиотерапевтические методы. Больного направляют на иглоукалывание, обучают специальным упражнениям для укрепления мышц шейного отдела позвоночника и выработки правильного дыхания (из-за болевого синдрома может меняться длительность вдоха и выдоха).
По показаниям назначают массаж и мануальную терапию. К этим видам лечения следует относиться с осторожностью, применять строго по назначению врача и только в отсутствие признаков острого воспаления. Непродуманная, не вовремя назначенная терапия, а, тем более, самолечение могут привести к обострению спондилоартроза, резкому усилению болевого синдрома и даже появлению неврологической симптоматики. Методики лучше применять короткими курсами и только под прикрытием противовоспалительных препаратов.
Хирургическое лечение
Оперативное лечение при шейном спондилоартрозе проводится чрезвычайно редко. В зависимости от характера патологических изменений выполняется три вида хирургических вмешательств:
- Стабилизирующие операции на позвоночнике. Показаны при динамических нарушениях, обусловленных смещением отростков и сдавлением нервных структур остеофитами.
- Хирургическая декомпрессия. Необходима при стабильных нарушениях, вызванных чрезмерными костными разрастаниями в сочетании с грубыми дегенеративными изменениями межпозвоночного диска и стенозом позвоночного канала. Иногда дополняется последующей стабилизацией пораженного отдела.
- Денервация фасеточных суставов. При выраженном рефлекторном компоненте (постоянном сильном спазме мышц) эффективны малоинвазивные вмешательства с использованием радиохирургических методик.
В раннем послеоперационном периоде назначаются анальгетики, проводится антибактериальная терапия. В фазе восстановления показаны физиопроцедуры, лечебная физкультура, массаж.
Прогноз
Шейный спондилоартроз является хроническим заболеванием. Изменения в дугоотросчатых суставах необратимы, но своевременное лечение и коррекция двигательного режима способны замедлить прогрессирование патологии. На ранних стадиях прогноз благоприятный, при соблюдении рекомендаций врача больные долгие годы сохраняют полную трудоспособность, неврологическая симптоматика минимальная или отсутствует. В запущенных случаях возможно ограничение трудоспособности.
Профилактика
Основной профилактической мерой является создание режима умеренных нагрузок область шейного отдела. Необходимо избегать длительного пребывания в вынужденном положении и неудобной позе во время работы и использования компьютера, ввести в рабочий график регулярные перерывы для смены позы, отдыха и разминки мышц. Пациентам с нарушениями развития и травмами позвоночника в анамнезе следует наблюдаться у врача-вертебролога.
Остеоартроз
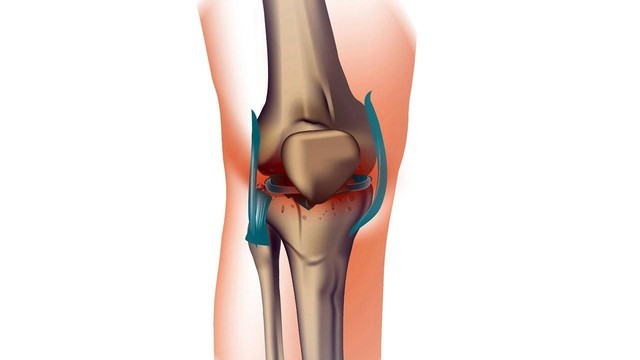
Какие органы поражает: хрящи, суставы, околосуставные связки и мышцы
Причины: внешние (травмы, нагрузки, операции) и внутренние (генетика, заболевания, аутоиммунные патологии)
Симптомы: боль в суставах, ограничение подвижности
Осложнения: деформация суставов, потеря подвижности, инвалидность
Лечение: медикаментозное, местное, физиотерапия, массаж, гимнастика, диета, хирургическое лечение
Профилактика: использование ортопедических изделий, снижение физических нагрузок, контроль здоровья
Что это?
Остеоартрозом называют группу заболеваний суставного хряща и околосуставных тканей (рис. 1), в которых происходят дегенеративные нарушения. В основе остеоартроза лежит поражение гиалинового хряща, подлежащей (субхондральной) кости, синовиальной оболочки и капсулы сустава, околосуставных связок и мышц.
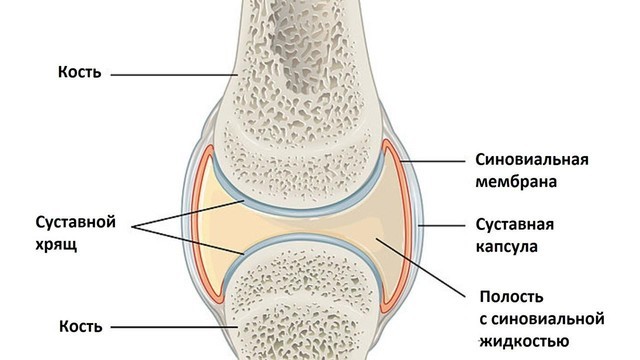 Рисунок 1. Строение сустава. Поверхность костей внутри сустава покрыта хрящом, что помогает снижать трение. Суставная капсула прикреплена к костям и состоит из соединительной ткани. Внутри полость сустава заполнена суставной жидкостью. Источник: OpenStax College
Рисунок 1. Строение сустава. Поверхность костей внутри сустава покрыта хрящом, что помогает снижать трение. Суставная капсула прикреплена к костям и состоит из соединительной ткани. Внутри полость сустава заполнена суставной жидкостью. Источник: OpenStax College
При остеоартрозе снижается плотность и эластичность хряща, происходит его истончение, разволокнение, растрескивание с образованием эрозий. Суставная поверхность прилежащей кости уплотняется и утолщается, суставная щель между хрящами сужается, формируются костные разрастания – остеофиты, похожие на шипы (рис. 2).
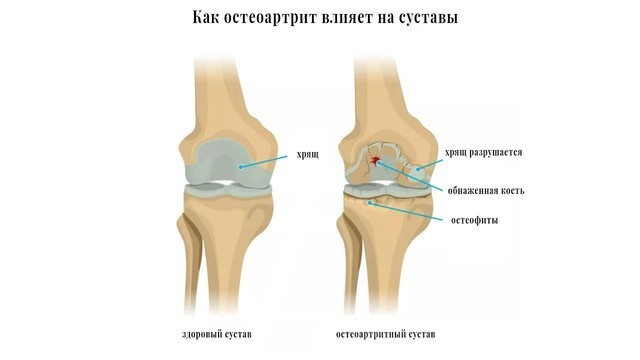 Рисунок 2. Остеоартроз (остеоартрит) коленного сустава. Межсуставное пространство сужено, хрящ разрушен, на кости образовались наросты. Источник: drugwatch.com
Рисунок 2. Остеоартроз (остеоартрит) коленного сустава. Межсуставное пространство сужено, хрящ разрушен, на кости образовались наросты. Источник: drugwatch.com
Они травмируют капсулу сустава, вызывая воспаление ее внутренней синовиальной оболочки (синовит). В результате возникает боль в суставе, он увеличивается и деформируется, а главное – не может полноценно работать.
Чем остеоартроз отличается от артроза?
Согласно Международной классификации болезней, которой руководствуются врачи всего земного шара, термины «остеоартроз» и «артроз» рассматриваются как синонимы. Приставка «остео» в диагнозе говорит о том, что болезнь уже затронула кость. На начальных стадиях артроза кость может быть еще не деформирована.
Не следует путать артроз и артрит. При остеоартрозе происходит разрушение сустава, следствием которого может стать воспаление затронутой области. Артрит – это всегда воспаление, вызванное инфекцией, аутоиммунным процессом или травмой.
В чем причины заболевания?
Внешними причинами остеоартроза могут быть:
- травмы – переломы, повреждение связочного аппарата суставов, вывихи, растяжение связок;
- избыточная нагрузка на суставы из-за обуви на высоких каблуках, занятий спортом (прыжки, бег, тяжелая атлетика) и тяжелым физическим трудом, статичной (сидя или стоя) работы;
- операции на суставах.
Гораздо больше внутренних причин формирования остеоартроза. Это:
- лишний вес;
- эндокринные заболевания: сахарный диабет, нарушение работы щитовидной и паращитовидной желез, ранний климакс и дефицит гормонов в менопаузе (эстрогенов);
- воспалительные заболевания суставов инфекционного происхождения (бактериальные, вирусные);
- аутоиммунная патология (ревматоидный артрит, красная волчанка, ревматизм, псориаз);
- генетические факторы: дисплазии хрящевой ткани, дефицит белка коллагена 2 типа, синдром гипермобильности суставов, гемофилия (из-за нарушения свертывания крови происходят повторные кровоизлияния в суставы);
- нарушение обмена мочевой кислоты (подагра), кальция, меди (болезнь Вильсона-Коновалова);
- нарушения осанки;
- нарушения кровоснабжения суставов из-за варикозной болезни вен нижних конечностей, атеросклероза сосудов.
Кто в группе риска?
Учитывая причины заболевания, в группе риска по остеоартрозу находятся:
- люди старше 45 лет с избыточным весом, ведущие малоподвижный образ жизни;
- женщины, особенно в период естественной или хирургической менопаузы;
- пациенты с перенесенными травмами опорно-двигательного аппарата;
- работники тяжелого физического труда и определенных профессий (водители, продавцы, бухгалтеры, спортсмены).
Формы заболевания
Остеоартроз бывает локализованным (поражается менее трех суставов) и генерализованным (три и более сустава). В патологический процесс могут вовлекаться любые сочленения, но чаще всего:
- Кисти с характерными утолщениями межфаланговых и пястно-фаланговых суставов – узлами Гебердена и Бушара,
- Сустав большого пальца ног (первый плюснефаланговый), где появляется «косточка»,
- Межпозвоночные суставы шейного и поясничного отделов позвоночника,
- Коленные суставы (гонартроз),
- Тазобедренный сустав (коксартроз),
- Голеностопный сустав,
- Плечевой сустав,
- Височно-нижнечелюстной сустав.
При первичном (идиопатическом) остеоартрозе причина разрушения хряща и всего сустава в целом не установлена. Вторичные остеоартрозы, напротив, имеют свою причину: травмы, нарушения обмена кальция и мочевой кислоты, неврологические расстройства, воспалительные процессы в суставах.
Стадии болезни
Различают три (иногда – 4 и даже 5) стадии остеоартроза.
Начальная стадия
Болит сустав лишь при чрезмерных нагрузках, но после отдыха перестает. Рентгенологическое исследование показывает незначительное уменьшение просвета суставной щели. Разрастание костной ткани отсутствует либо незначительно .
Стадия остеофитов
Хрящи и мениски начинают разрушаться, боль возникает при обычной физической нагрузке и сама не проходит, снимается анальгетиками. Сустав увеличивается, нарушается его форма и подвижность. Размер суставной щели на рентгеновском снимке заметно уменьшен, видны явные костные разрастания. Поверхность сустава изменена (на снимке – просветления в кости).
Тяжелый артроз
Беспокоят постоянная боль, стойкая деформация суставов с нарушением оси конечности, резкое ограничение подвижности. Из-за вынужденного бездействия в определенных группах мышц развивается атрофия, может измениться длина конечности. При рентгенологическом исследовании суставная щель не визуализируется. Поверхность сустава изменена, видно обширное разрастание остеофитов, наблюдаются явные кистозные просветления в кости.
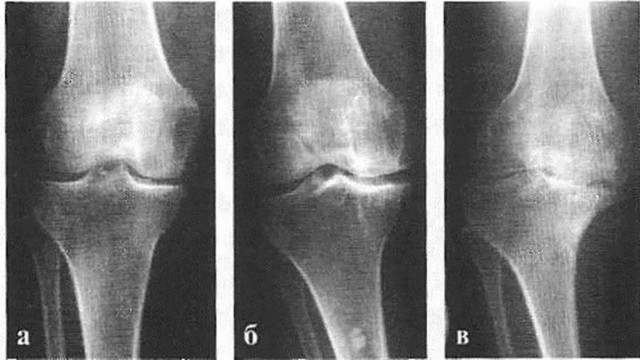 Рисунок 3. Стадии остеоартроза на рентгеновском снимке: а – начальная стадия, б – стадия остеофитов, в – тяжелая стадия. Классификация Натальи Сергеевны Косинской. Источник: injectran.ru
Рисунок 3. Стадии остеоартроза на рентгеновском снимке: а – начальная стадия, б – стадия остеофитов, в – тяжелая стадия. Классификация Натальи Сергеевны Косинской. Источник: injectran.ru
Симптомы остеоартроза
Ведущим симптомом заболевания выступает боль в области одного или нескольких суставов.
Боль в суставах при остеоартрозе возникает:
- в начале движения – «стартовая» боль;
- в ночное время – при запущенных стадиях остеоартроза.
Боль начинается постепенно, усиливается после нагрузок и в конце дня, уменьшается в покое.
Нарушение функции суставов проявляется ограничением подвижности, хрустом, изменением походки, чувством «заклинивания» вплоть до полной невозможности движения – блокировки.
Деформация возникает за счет отека суставной сумки, разрастания остеофитов. При нарушении формы коленных суставов образуется Х- или О-образная деформация ног (рис. 4). При остеоартрозе пястно-фалангового сустава большого пальца стопы формируется пресловутая «косточка», которая уродует ногу и причиняет дискомфорт.
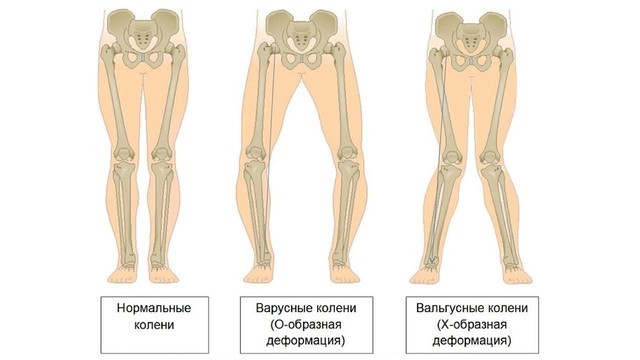 Рисунок 4. Деформация ног при остеоартрозе. Источник: СС0 Public Domain
Рисунок 4. Деформация ног при остеоартрозе. Источник: СС0 Public Domain
Диагностика
Осмотр при подозрении на остеоартроз осуществляет врач-ревматолог, в отдельных случаях может потребоваться консультация других специалистов, например, эндокринолога, хирурга, травматолога-ортопеда или инфекциониста. Диагноз ставится после анализа симптомов, осмотра, рентгенологического исследования и лабораторных тестов.
О возможности наличия артроза говорят:
- наличие характерных симптомов (боль в суставах, которая усиливается при нагрузке, скованность ощущается в основном в вечернее время),
- преклонный возраст пациента.
Дополнительные исследования требуются, чтобы исключить другие заболевания со схожими признаками, например, переломы и ревматоидный артрит.
Лечение
Лечение при остеоартрозе направлено на устранение болевого синдрома, снижение нагрузки на пораженный сустав, сохранение его подвижности и предупреждение прогрессирования патологии. Обычно лечение проводят комплексно и не требуется госпитализация пациента в стационар.
Компоненты комплексного лечения: медикаментозная терапия, местные средства (наружные с анальгетиками и противовоспалительными компонентами и введение лекарств в полость пораженного сустава), физиотерапия, массаж и ЛФК, диетотерапия, хирургическое лечение.
Медикаментозное лечение
Прием лекарственных препаратов при остеоартрозе направлен на устранение боли и нарушений метаболизма в хрящах и костной ткани (табл. 1).
Назначают при слабой и умеренной боли без признаков воспаления. Максимальная суточная доза не должна превышать 3 г, разовая – 0,35–0,5 г. Допускается применение препарата длительностью до 2 лет.
Нельзя принимать парацетамол при болезнях печени и алкогольной зависимости.
Назначают при воспалении суставов в минимально эффективных дозах, коротким курсом (до 14 дней). НПВС способны провоцировать появление эрозий и язв в желудке и повышать риск кровотечений.
Опасны сочетания НПВС со стероидными гормонами, средствами для разжижения крови (антикоагулянтами), поскольку повышается риск желудочно-кишечных, носовых, маточных и других кровотечений. Для предупреждения таких осложнений необходимо назначать НПВС в сочетании с препаратами омепразола.
Наименьшими рисками кровотечений ЖКТ обладают коксибы (рофекоксиб, целекоксиб). Для лечения только коленных и тазобедренных суставов может использоваться диацереин – НПВС, у которого есть хондропротекторное действие. В отличие от других НПВС, он применяется длительно, но частый побочный эффект препарата в виде диареи требует прекращения лечения.
Местные средства
Есть 2 основные методики местного лечения: введение препаратов в полость сустава и местное применение дермальных пластырей, мазей, кремов и гелей, которые содержат НПВС.
Наиболее эффективный метод лечения – введение в полость сустава глюкокортикостероидных гормонов. Они применяются только при неэффективности негормональных средств для устранения боли и купировании синовита (выпота в полость сустава). Обезболивающий эффект при внутрисуставном введении стероидов длится от 1 недели до 3 месяцев. Не рекомендуется более 2–3 инъекций в год в полость одного сустава.
Для улучшения выработки синовиальной жидкости, улучшения состояния хрящевой и костной ткани в полость сустава вводят гиалуроновую кислоту и собственную плазму, обогащенную тромбоцитами (РRР-терапия).
Эффект гиалуроновой кислоты объясняется повышением вязкости синовиальной жидкости, питания хряща, удержанием влаги в нем, стимуляцией синтеза коллагена. Нежелательные последствия применения гиалуроновой кислоты – аллергические реакции, инфекционные осложнения, короткий период действия.
Гели полимерного происхождения действуют подобно гиалуроновой кислоте, но влияние их на структуры сустава длится не менее 6–12 месяцев, аллергические реакции не возникают.
РRР-терапия заключается в получении плазмы после центрифугирования венозной крови в количестве 7–10 мл. Плазма (жидкость желтоватого цвета над сгустком крови) набирается в шприц и вводится в полость сустава (3–5 процедур с интервалом в неделю). Эффект связан с тромбоцитарными факторами роста, которые могут способствовать регенерации хряща.
Физиотерапия, массаж, гимнастика
Физиотерапия снижает лекарственную нагрузку на организм пациента, улучшает кровообращение в тканях суставов и уменьшает боль. Наиболее эффективные процедуры:
- электрофорез с НПВС, гидрокортизоном, димексидом, хлоридом кальция;
- импульсные токи низкой частоты (ДДТ);
- электромагнитные поля (УВЧ-терапия, индуктотермия);
- ультразвуковое лечение с гидрокортизоном, НПВС (фонофорез);
- аппликации озокерита, парафина, лечебных грязей;
- ванны радоновые, йодобромные, скипидарные, сульфидные.
Основные противопоказания для физиолечения – новообразования, повышение температуры, эпилепсия, перенесенные инфаркты и инсульты, нарушения сердечного ритма и наличие кардиостимулятора, психозы, заболевания крови и кровотечения, тяжелое состояние пациента.
Нужен ли массаж при остеоартрозе?
Один из источников боли и ограничения движений у пациентов с остеоартрозом – спазм околосуставных мышц. Курс массажа поможет устранить его. Массаж улучшает самочувствие за счет релаксирующего действия и уменьшения боли. Противопоказан при синовите.
Лечебная физкультура
Дозированная физическая нагрузка не реже 3 раз в неделю по 35–40 минут уменьшает боль, препятствует прогрессированию остеоартроза и атрофии околосуставных мышц, устраняет лишний вес (в комплексе с диетой). Лучше, если комплекс упражнений разработает инструктор с учетом локализации и степени остеоартроза. Предпочтительны занятия в воде и плавание, ходьба по ровной поверхности, упражнения на растяжение мышц (при отсутствии синовита).
Важно! Физическую нагрузку на пораженные суставы нужно дозировать, чтобы не вызвать обострение заболевания.
Диета
При остеоартрозе нельзя переедать, злоупотреблять солью, жирной пищей и углеводами.
Добавляйте в рацион продукты, которые содержат желатин для образования коллагена (холодец, желе, домашний мармелад), ягоды и несладкие фрукты, овощи, рыбий жир, нежирные молочные продукты.
Хирургия
При неэффективности комплекса лекарственной и физиотерапии, ЛФК, стойком болевом синдроме и необратимой деформации суставов с ограничением подвижности, пациенту могут предложить операцию по замене сустава (эндопротезирование, рис. 5).
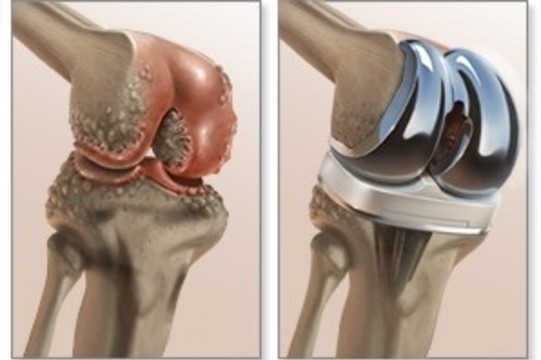 Рисунок 5. Эндопротезирование коленного сустава. Источник
Рисунок 5. Эндопротезирование коленного сустава. Источник
Эффективны ли народные способы лечения?
Народные методы лечения направлены на согревание или охлаждение тканей околосуставного аппарата, снижение отечности, рефлекторное уменьшение боли. Существуют сотни народных рецептов применения горчицы, горького перца, капусты и лопуха, петрушки, меда, скипидара. Однако эффективность этих средств сомнительна.
Прогноз
Остеоартроз – заболевание необратимое и прогрессирующее. Для жизни прогноз благоприятный, а для трудоспособности и дальнейшего самообслуживания – не всегда. На третьей стадии остеоартроза коленных или тазобедренных суставов ограничивается способность к самостоятельному передвижению, возникает необходимость использования дополнительных средств опоры (трости, костылей, ходунков).
Возможные осложнения
Заболевание грозит утратой трудоспособности и инвалидизацией.
Профилактика
Для профилактики развития и прогрессирования остеоартроза нужно следовать рекомендациям врачей. Также важно:
- Поддерживать нормальную массу тела, а при лишнем весе снижать индекс массы тела до 25 и меньше.
- Систематически заниматься физическими упражнениями без чрезмерной нагрузки на пораженные суставы – плавание, упражнения в воде, езда на велосипеде, ходьба, гимнастика в положении сидя и лежа.
- Соблюдать принципы рационального питания.
- Лечить травмы опорно-двигательного аппарата, предупреждать спортивные травмы.
Пациентам с остеоартрозом следует в повседневной жизни использовать ортопедические изделия: стельки, ортезы, наколенники при нестабильности связочного аппарата и для разгрузки пораженных суставов. Обувь нужна не сдавливающая, удобная, на широком низком каблуке.
Некоторые специалисты считают, что риск развития остеоартроза у женщин после менопаузы можно снизить с помощью заместительной гормональной терапии.
Целью такой терапии является замена утраченной гормональной функции яичников и предотвращение климактерических расстройств. В настоящее время степень влияния приема эстрогенов на развитие артроза суставов у женщин продолжают исследовать.
Заключение
Остеоартроз – распространенное заболевание, риск развития которого растет с возрастом. Если беспокоят болезненные ощущения в суставах, следует как можно скорее обратиться к врачу. На первых стадиях остеоартроз может почти не вызывать дискомфорта, однако суставы в это время уже начинают разрушаться. Чтобы снизить риск остеоартроза, необходимо следить за весом и рационом.
Остеоартроз шейного отдела позвоночника

Вы страдаете от ноющей и тупой боли в области шеи? Стало трудно поворачивать и наклонять голову? Время от времени у вас случаются подвывихи в шейном отделе? Не откладывайте визит к специалисту!
Возможно, причиной этих симптомов является остеоартроз шейного отдела позвоночника – патология, вызывающая неотвратимые дегенеративные изменения и грозящее опасными осложнениями.
Причины шейного остеоартроза
Остеоартроз – патологический процесс, постепенно поражающий хрящевую ткань, разделяющую позвонки. Причинами развития остеоартроза шейного отдела могут быть:
- Сидячий образ жизни, лишний вес
- Неправильная осанка и неудобное положение спины на работе, учебе и дома
- Частые и чрезмерные физические нагрузки
- Травмы спины в шейном отделе
- Другие патологии:
- Полиомиелит
- Плоскостопие
- Нарушения минерального обмена
- Генетическая предрасположенность
К сожалению, современный образ жизни во многом влияет на развитие данной патологии, которая часто встречается у взрослых и пожилых людей. Тем важнее выявить заболевание на самой ранней стадии. Для этого необходимо обратиться к врачу при первых же симптомах болезни!
В клинике МАРТ
на Васильевском острове
- Опытные врачи
(в т. ч. практикующие в США и Европе) - Цены доступные каждому
- Диагностика экспертного уровня
(МРТ, УЗИ, анализы) - Ежедневно 8:00 – 22:00

Симптомы остеоартроза шейного отдела позвоночника
Как заподозрить у себя наличие шейного остеоартроза? Проверьте у себя наличие следующих симптомов:
- Болевой синдром в области шеи:
- Боли ноющего и тупого характера
- Часто возникает с утра
- Боль постепенно распространяется на руки и лопатки
- Время от времени случающиеся подвывихи в шейном отделе
- Хруст при поворотах шеи
- Скованность и ограниченность движений в шее
- Слабость в руках
Знакомая ситуация? Запишитесь на прием к врачу-неврологу уже сегодня! Помните: чем скорее вы обнаружите патологию, тем выше шанс на успешное и быстрое выздоровление!
Диагностика шейного остеоартроза
Комплексная и своевременная диагностика – залог успешного лечения. Поэтому в Клинике МАРТ с особым вниманием и ответственностью подходят к диагностическим мероприятиям. Так, для диагностики шейного остеоартроза используется:
Высокая квалификация наших специалистов и оборудование экспертного класса позволяют получить самые точные данные болезни в кратчайшие сроки!

Если у Вас возникли вопросы,
спросите нашего специалиста!
Задать вопрос
Лечение остеоартроза шейного отдела в Клинике МАРТ
Для успешного лечения остеоартроза шейного отдела в Клинике МАРТ используется комплексный подход, направленный на решение проблемы, а не маскировку симптомов. Так, наши опытные врачи-неврологи подбирают индивидуальный курс лечения, который может включать:
- Медикаментозное лечение
- Физиотерапию
- Массаж и мануальную терапию
- ЛФК
- Хирургическое вмешательство и другие
Помогите себе выздороветь! Запишитесь на прием невролога в Клинике МАРТ уже сегодня!
Запишитесь на прием невролога
в медицинский центр МАРТ в СПб (см. карту)
по телефону: 8 (812) 308-00-18, 8 (921) 947-22-61 или
оставьте заявку на сайте.

- Специалисты
- Невролог
- Терапевт
- Ортопед
- Флеболог
- Гинеколог
- Оториноларинголог
- Эндокринолог
- Нейрохирург
- Реабилитолог
- Травматолог
- Направления
- Амбулаторная хирургия
- Лечение боли
- Неврология
- Гинекология

- Диагностика
- МРТ
- – МРТ мозга
- – МРТ позвоночника
- – МРТ суставов
- – МРТ сосудов
- – МРТ таза
- УЗИ
- – УЗИ малого таза
- – УЗИ брюшной полости
- – УЗИ молочных желез
- – УЗИ щитовидной железы
- ЭКГ
- Анализы
Запись на прием
- О Клинике
- Новости
- Услуги
- Специалисты
- Цены
- Акции
- Оборудование
- Справочник
- Карта симптомов
- Отзывы
- Вакансии
- Видео
- Контакты
- МРТ по ОМС
- Помощь по ДМС
Мы в соц. сетях:
ООО «МАРТ»
Лицензия № ЛО-78-01-008742
от 10 апреля 2018 г.
199178, Санкт-Петербург,
Малый проспект В.О. д. 54, корпус 3, лит. Ж
info@martclinic.ru

Мы принимаем к оплате:

г. Санкт-Петербург
Малый пр. В.О., д. 54, к. 3
Остеоартроз шейного отдела
Получите консультацию специалиста в день обращения
8 клиник рядом
с метро
Работаем ежедневно
с 9:00 до 21:00
Прием ведут более 100
врачей
Люди средних лет иногда замечают болезненные ощущения в области шеи при наклонах и поворотах головы. К сожалению, многие это списывают на обычные возрастные изменения и не придают этому большого значения.
В чем же они ошибаются? Ведь определенные изменения действительно носят возрастной характер. Но появление болезненных ощущений к этому не относятся. Боль всегда является симптомом развития заболевания. В данном случае речь идет о деформирующем остеоартрозе шейного отдела.
Семь наиболее подвижных позвонков составляют шейный отдел. При развитии определенных процессов они могут покрываться костными наростами, которые становятся причиной истончения и разрушения хрящевого диска. Видоизмененная пластинка приводит к изменению формы позвонка, который, в свою очередь, сдавливает ближайшие ткани и нервы. В результате этих процессов развивается остеоартроз шеи.
Нехарактерным видом данного заболевания является унковертебральный остеоартроз шейного отдела позвоночника. Эта патология охватывает суставы, которые образуются телами верхних шейных позвонков и крючковидными отростками нижних. Эти суставы и называются унковертебральными.
Некоторые врачи при обозначении данной болезни используют сокращенную форму — ункоартроз.

Причины
Если у человека генетические особенности опорно-двигательной системы, например, дисплазия или сколиоз, страдают все отделы системы, в том числе и шейные позвонки. Возраст также может стать причиной развития заболевания в связи с дистрофическими изменениями.
При сужении спинномозгового канала могут сдавливаться нервные корешки или сам спинной мозг, что приводит к нарушению их функциональности. Это также может стать сопровождаться клиникой остеоартроза шейных позвонков .
Также к причинам можно отнести:
Перенесенную ранее травму шейного отдела;
Грыжи межпозвоночных дисков;

Симптомы
Человеку следует задуматься о посещении врача при следующих сигналах своего организма:
 Головокружение и частые головные боли;
Головокружение и частые головные боли;Болезненные ощущения в области шеи;
Нарушение чувствительности руки или плечевого отдела;
Хруст шеи при движениях;
Также к симптомам можно отнести снижение амплитуды поворота головы. Шейный отдел не выполняет свои функции полностью.
Диагностика и терапия
Курс лечения подбирается в зависимости от симптомов остеоартроза шейного отдела позвоночника. Врач обязательно убедится в правильности поставленного диагноза, так как такой же набор симптомов может указывать на совсем иное заболевание. Одним из показателей является результат анализа крови. При данной болезни показатели крови не будут отличаться от нормы.
Также для диагностики может применяться один из методов:
- Рентгенография в нескольких проекциях.С помощью данного анализа определяется размер суставной щели, характер изменения хрящевой ткани и наличие остеофитов, то есть костных наростов;
Компьютерная или магнитно-резонансная томография.Данные исследования не только выявит область сужения спинномозгового канала, но и определит зону затронутых нервных корешков и степень их сдавливания;
Ангиография является разновидностью рентгенологического исследования и позволяет получить детальное изображение кровеносных сосудов и кровотока в них. Для проведения данного исследования в кровеносные сосуды вводится специальный краситель, который позволяет увидеть любые патологии в сосудах.
К сожалению, многие люди начинают лечение остеоартроза шеи уже в запущенной стадии, поэтому первая задача — устранить боль. Для этого воспаление купируется и устраняются защемления нервов. После этого можно приступить к восстановлению хрящевой ткани. Этому способствует усиление кровообращения организма.
Медикаментозное лечение включает прием миорелаксантов, хондопротекторов и различных сосудорасширяющих препаратов.
Различные физиотерапевтические процедуры ускоряют метаболизм и носят скорее вспомогательный характер. Врачи при данном диагнозе рекомендуют фонофорез и мануальную терапию.
При возникновении вероятности синдрома позвоночной артерии назначается операция, которая состоит в извлечении поврежденного сустава и замене его на эндопротез. Однако она на устранит все последствия развития заболевания, так как в основном восстановить нервные волокна не представляется возможным.
Избежать осложнений поможет специальный ортопедический режим, который включает:
- Тщательный контроль осанки;
Перерывы во время длительной сидячей работы;
Врач может порекомендовать применение воротника Шанца. Он представляет собой бандаж, изготовленный из различных по прочности материалов. Данный воротник снимает нагрузку с шейного отдела позвоночника, что важно при лечении остеоартроза.
При некоторых формах артроза практикуют внутрисуставные инъекции заменителя синовиальной жидкости. К сожалению, в данном случае этот метод не применяется из-за особенностей локализации очага заболевания.
Нарушение функционирования шейного отдела позвоночника в исключительных случаях протекает практически бессимптомно. Поэтому в качестве профилактических мер рекомендуют регулярно проходить медицинское обследование.
Чем отличается фиксированный сколиоз от нефиксированного
Сколиоз бывает нефиксированного и фиксированного типа. При этом он имеет существенные отличия и определяется из различных положений – лежа и стоя. Данное разделение крайне важно для определения тактики лечения.
Этиология

Нефиксированный сколиоз – это искривление позвоночника, которое меняет свой угол в зависимости от нагрузки и положения тела.
В процессе развития данного типа патологии проявляется ротация позвонков, причем проходит она постоянно.
Это соответственно может на протяжение определенного промежутка времени давать различные данные на рентгенограммах.
Чем отличается фиксированный и нефиксированный сколиоз
Фиксированный сколиоз проявляет ротацию и деформацию позвонков, потому данные, полученные от рентгена в разный период времени при различных положениях остаются одинаковыми.
Нефиксированный соответственно проявляется различными данными об угле искривления в различных положениях и в разное время. Обычно в положении лежа угол искривления уменьшается.
Важно! Именно поэтому уточняется деление на фиксированный и нефиксированный сколиоз для призывников. При нестабильном могут признать годным к службе даже на 2 стадии заболевания.
Причины, провоцирующие факторы
 Причин у такого состояния достаточно много. Среди них выделяют следующие:
Причин у такого состояния достаточно много. Среди них выделяют следующие:
- Систематически неправильная осанка;
- Укорочение одной из конечностей;
- Миозит;
- Грыжи дисков, радикулит, остеохондроз;
- Патологии ЖКТ и почек.
При данных причинах заболевание корректируется достаточно легко – путем устранения фактора влияния. Гораздо сложнее все с другой группой причин, то есть со структурными деформациями в организме:
- Наследственные патологии соединительных тканей: синдром Марфана, нейрофиброматоз, мукополисахаридоз;
- Поражения органического типа при сирингомиелии, полиомиелите;
- Патологии паращитовидных желез, остеопороз, рахит и иные подобные заболевания;
- Врожденные патологии в строении грудной клетки: наличие дополнительных ребер или отсутствие требуемых;
- Дистрофические изменения в мышечных тканях шеи и спины;
- Опухоли и травмы позвоночника;
- Поражение позвоночного столба в следствии заражения сифилисом или туберкулезом.
Признаки, проявления, симптомы на разных стадиях
Симптоматика нефиксированного сколиоза в первую очередь проявляется изменением угла искривления, что видно на рентгенологических снимках. Признаки проявляются в зависимости от стадии.
- На 1 стадии симптоматика может вовсе отсутствовать, но зато начинает проглядываться деформация определенных участков позвоночника.
- На второй стадии уже могут проявляться дискомфортные ощущения в спине. При этом начинает деформироваться грудная клетка – выпячиваются межреберные выпуклые промежутки и западают внутренние. В области поясницы образовывается поясничный валик, вызванный патологическим напряжением мышц. На этой стадии у детей можно наблюдать асимметрия кожных складок на ногах и ягодицах.
- На третьей стадии позвонки подвергаются скручиванию. Именно на этом этапе может патология перейти в фиксированный тип. Развивается плоскостопие, нарушается походка, укорачивается одна из конечностей.
- На этом этапе уже проявляются серьезнейшие симптомы: проблемы с деторождением и вынашиванием ребенка, эмоциональная нестабильность, депрессия. Нарушаются функциональные способности органов из-за изменения объема брюшины и грудной клетки. Нарушается кровообращение и нервная проводимость в тканях. Из-за гипоксии мозга поражается головной мозг. На этом этапе уже полных ходом прогрессируют осложнения.
Стоит отметить, что патология ведет к развитию инвалидности. Поэтому вовремя начатая терапия – залог крепкого здоровья в будущем. Для детей такое заболевание чревато отставанием в развитии.
Визуальные проявления деформации при сколиозе

Лечение
Лечение зависит от стадии. Применяют медикаментозную терапию, если присутствует острая симптоматика, а также при наличии первопричины сколиоза. Состоит медикаментозное лечение из:
- Миорелаксантов;
- НПВП;
- Хондропротекторов;
- Витаминных препаратов;
- Обезболивающих;
- Спазмолитиков.
Далее ведется терапия общего типа с применение альтернативных методик (акупунктуры, мануальной терапии, гирудотерапии и так далее), а также физиотерапии. Параллельно ведется лечение с помощью ЛФК, которое и корректирует состояние мышечного каркаса и положения позвоночника.
Но конкретный спектр упражнений рассматривается специалистом, исходя из состояния, сопутствующих патологий и других нюансов. Иногда принимается решение о применении воротника Шанца и вытяжении позвоночного столба.
Хирургическое лечение заключается в основном в трансплантации деформированных и разрушенных элементов позвоночника.
Хирургическая операция при сколиозе, фото до и после

Прогноз
Прогнозы положительные на первой стадии. В данном случае медикаментозная терапия в отношении нефиксированного сколиоза не требуется. Врачи, как правило, ограничиваются физиотерапией и ЛФК. На втором и третьем этапах решение о дальнейшем ходе терапии принимается, исходя из самочувствия больного.
На последней стадии уже прогнозы плохие, так как терапия зачастую не дает выраженных результатов и ведется для поддержания состояния больного и предотвращения дальнейшего развития осложнений.
Программа ЛФК для детей со сколиозе:
Сколиоз
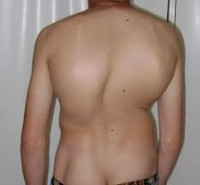
Сколиоз – это стойкое искривление позвоночника вбок относительно своей оси (во фронтальной плоскости). В процесс вовлекаются все отделы позвоночника, потому к боковому искривлению в последующем присоединяется искривление в переднезаднем направлении и скручивание позвоночника. По мере прогрессирования сколиоза возникает вторичная деформация грудной клетки и таза, сопровождающаяся нарушением функции сердца, легких и тазовых органов. Патология диагностируется по данным осмотра и рентгенографии. Лечение может быть как консервативным, так и оперативным.
МКБ-10



- Причины сколиоза
- Классификация
- Симптомы сколиоза
- Диагностика
- Физикальное обследование
- Рентгенография
- Нелучевые инструментальные методы
- Лечение сколиоза
- Консервативная терапия
- Хирургическое лечение
- Цены на лечение
Общие сведения
Сколиоз – это сложная стойкая деформация позвоночника, сопровождающаяся, в первую очередь, искривлением в боковой плоскости с последующим скручиванием позвонков и усилением физиологических изгибов позвоночника. При прогрессировании сколиоза развивается деформация грудной клетки и костей таза с сопутствующим нарушением функции органов грудной полости и тазовых органов.
Самыми опасными периодами в отношении развития и прогрессирования сколиоза являются этапы интенсивного роста: от 4 до 6 лет лет и от 10 до 14 лет. При этом следует быть особенно внимательными к здоровью ребенка на этапе полового созревания, которое у мальчиков происходит в 11-14 лет, а у девочек в 10-13 лет. Риск усугубления сколиотической деформации увеличивается в тех случаях, когда к началу этих периодов у ребенка уже есть рентгенологически подтвержденная первая степень сколиоза (до 10 градусов).
Сколиоз не следует путать с обычным нарушением осанки. Нарушение осанки можно исправить с помощью обычных физических упражнений, обучения правильной посадке за столом и других подобных мероприятий. Сколиоз же требует специального комплексного систематического лечения в течение всего периода роста пациента.

Причины сколиоза
Патология относится к группе деформаций, возникающих в период роста (то есть, в детстве и юности). На первом месте по распространенности с большим отрывом находится идиопатический сколиоз – то есть, сколиоз с неустановленной причиной. Он составляет около 80% от общего числа случаев. При этом девочки болеют сколиозом в 4-7 раз чаще мальчиков. В оставшихся 20% случаев наиболее часто выявляется сколиоз вследствие врожденных деформаций позвоночника, обменных нарушений, заболеваний соединительной ткани, тяжелых травм и ампутаций конечностей, а также значительной разницы в длине ног.
Классификация
В вертебрологии, травматологии и ортопедии существует несколько классификаций сколиоза. Можно выделить две большие группы: структурный сколиоз и неструктурный сколиоз. В отличие от структурного, при неструктурном наблюдается обычное боковое искривление позвоночника, не сопровождающееся стойкой патологической ротацией позвонков.
С учетом причин развития неструктурные сколиозы делятся на:
- Осаночные сколиозы – возникшие вследствие нарушения осанки, исчезающие при наклонах кпереди и проведении рентгенографии в лежачем положении.
- Рефлекторные сколиозы – обусловленные вынужденной позой пациента при болевом синдроме.
- Компенсаторные сколиозы – возникшие вследствие укорочения нижней конечности.
- Истерические сколиозы – имеют психологическую природу, встречаются крайне редко.
Структурные сколиозы также подразделяются на несколько групп с учетом этиологического фактора:
- Травматические – обусловленные травмами опорно-двигательного аппарата.
- Рубцовые – возникшие вследствие грубых рубцовых деформаций мягких тканей.
- Миопатические – обусловленные болезнями мышечной системы, например, миопатией или прогрессирующей мышечной дистрофией.
- Нейрогенные – возникающие при нейрофиброматозе, сирингомиелии, полиомиелите и т. д.
- Метаболические – обусловленные нарушениями обмена и нехваткой определенных веществ в организме, могут развиваться, например, при рахите.
- Остеопатические – возникшие вследствие врожденной аномалии развития позвоночника.
- Идиопатические – причину развития выявить невозможно. Такой диагноз выставляется после исключения остальных причин возникновения сколиоза.
С учетом времени возникновения идиопатические сколиозы делятся на:
- Инфантильные – развившиеся в 1-2 годы жизни.
- Ювенильные – возникшие между 4-6 годами жизни.
- Подростковые (адолесцентные) – появившиеся между 10 и 14 годами жизни.
По форме искривления все сколиозы делятся на три группы: C-образные (один боковой изгиб), S-образные (два боковых изгиба) и Z-образные (три боковых изгиба). Последний вариант встречается крайне редко.
С учетом места расположения искривления позвоночника выделяют:
- Шейно-грудные (с вершиной искривления на уровне III-IV грудных позвонков).
- Грудные (с вершиной искривления на уровне VIII-IX грудных позвонков).
- Грудо-поясничные (с вершиной искривления на уровне XI-XII грудных позвонков).
- Поясничные (с вершиной искривления на уровне I-II поясничных позвонков).
- Пояснично-крестцовые (с вершиной искривления на уровне V поясничного и I-II крестцовых позвонков).
И, наконец, с учетом течения различают прогрессирующий и непрогрессирующий сколиозы.

Симптомы сколиоза
На начальных стадиях патология протекает бессимптомно, поэтому следует обращать внимание на следующие признаки: одно плечо находится выше другого; когда ребенок стоит, прижав руки к бокам, расстояние между рукой и талией различается с двух сторон; лопатки расположены несимметрично – на вогнутой стороне лопатка находится ближе к позвоночнику, ее угол выпирает; при наклоне кпереди становится заметным искривление позвоночника.
Классификация сколиозов, разработанная Чаклиным и использующаяся на территории России, была составлена с учетом как клинических, так и рентгенологических признаков, поэтому на нее можно ориентироваться при выявлении симптомов заболевания. Она включает в себя 4 степени:
- 1 степень – угол до 10 градусов. Определяются следующие клинические и рентгенологические признаки: сутуловатость, опущенная голова, асимметричная талия, разная высота надплечий. На рентгеновских снимках – легкая тенденция к торсии позвонков.
- 2 степень – угол от 11 до 25 градусов. Выявляется кривизна позвоночника, не исчезающая при смене положения тела. Половина таза на стороне искривления опущена, треугольник талии и контуры шеи асимиетричны, в грудном отделе на стороне искривления имеется выпячивание, в поясничном – мышечный валик. На рентгенограмме – торсия позвонков.
- 3 степень – угол от 26 до 50 градусов. В дополнение ко всем признакам сколиоза, характерным для 2 степени, становятся заметными выпирающие передние реберные дуги и четко очерченный реберный горб. Мышцы живота ослаблены. Наблюдаются мышечные контрактуры и западание ребер. На рентгеновских снимках – резко выраженная торсия позвонков.
- 4 степень – угол более 50 градусов. Резкая деформация позвоночника, все выше перечисленные признаки усилены. Значительное растяжение мышц в области искривления, реберный горб, западание ребер в зоне вогнутости.
Диагностика
Физикальное обследование
При выявлении симптомов сколиоза следует обратиться к детскому ортопеду, чтобы он провел детальное обследование и при подтверждении диагноза назначил соответствующее лечение. Обследование пациента, страдающего сколиозом, в условиях мед. учреждения включает в себя подробный осмотр в положении стоя, сидя и лежа для выявления перечисленных выше признаков.
В положении стоя проводится измерение длины нижних конечностей, определяется подвижность голеностопного, коленного и тазобедренного суставов, измеряется кифоз, оценивается подвижность поясничного отдела позвоночника и симметричность треугольников талии, определяется положение надплечий и лопаток. Также производится осмотр грудной клетки, области живота, таза и поясницы. Оценивается мышечный тонус, выявляются мышечные валики, деформация ребер и т. д. В положении сгибания определяется наличие или отсутствие асимметрии позвоночника.
В положении сидя проводится измерение длины позвоночника и определение степени поясничного лордоза, выявляются боковые искривления позвоночника и отклонения туловища. Производится оценка положения таза вне зависимости от положения нижних конечностей. В положении лежа оценивается изменение искривления дуги позвоночника, исследуются мышцы живота и внутренние органы.
Рентгенография
Основным инструментальным методом диагностики сколиоза позвоночника является рентгенография позвоночника. При подозрении на сколиотическое искривление рентгеновское исследование необходимо проводить не реже 1-2 раз в год. Первичная рентгенограмма может проводиться в положении стоя. В последующем рентгеновские снимки выполняются в двух проекциях в положении лежа с умеренным растягиванием – это дает возможность оценить истинную деформацию.
При изучении рентгенограмм больных сколиозом проводится измерение углов искривления с использованием специальной методики, предложенной Коббом. Для того чтобы рассчитать угол искривления, на прямую рентгенограмму наносят две линии, проходящие параллельно замыкательным пластинкам нейтральных (не участвующих в искривлении) позвонков, а затем измеряют угол, образованный этими линиями.
Кроме того, на рентгеновском снимке при сколиозе выявляют следующие особенности:
- Базальные неискривленные позвонки, которые являются основанием для искривленной части позвоночника.
- Кульминационные позвонки, расположенные на самой высокой точке дуги искривления (как основного, так и вторичного, если оно есть).
- Скошенные позвонки, которые находятся в местах перехода между основным искривлением и противоискривлением.
- Промежуточные позвонки, расположенные между скошенными и кульминационными позвонками.
- Нейтральные позвонки – недеформированные позвонки, не участвующие в процессе бокового искривления.
При необходимости выполняют снимки в специальных укладках для измерения торсии (скручивание вдоль оси тела позвонка) и ротации (разворота позвонков друг относительно друга). Торсионный угол также рассчитывается по одной из двух специальных методик: Нэша и Мо или Раймонди.

Нелучевые инструментальные методы
В периоды быстрого роста исследование позвоночника нужно проводить чаще, поэтому для снижения дозы рентгеновского облучения используются нелучевые безвредные методики, в том числе – трехмерное исследование ультразвуковым или контактным сенсором, светооптическое измерение профиля спины и сколиометрия по Буннеллю.
Возможно также выполнение снимков с малым облучением (с сокращенным временем облучения). Мелкие детали на таких снимках не просматриваются, но по ним можно проводить измерение угла искривления при сколиозе. При необходимости для выявления причины развития сколиоза может также проводиться МРТ позвоночника.

Лечение сколиоза
Пациенты должны наблюдаться у опытного врача-вертебролога или ортопеда, хорошо знакомого с данной патологией. Возможное быстрое прогрессирование и воздействие искривления на состояние внутренних органов требует адекватного лечения, а также, при необходимости – направления к другим специалистам: пульмонологам, кардиологам и т. д. Лечение сколиоза может быть как консервативным, так и оперативным, в зависимости от причины и выраженности патологии, наличия или отсутствия прогрессирования. В любом случае – важно, чтобы оно было комплексным, постоянным, своевременным.
Консервативная терапия
При сколиозах, обусловленных последствиями травмы, укорочениями конечностей и другими подобными факторами необходимо в первую очередь устранить причину. Например – использовать специальные стельки или ортопедическую обувь для компенсации разницы в длине конечностей. При нейрогенных и миопатических сколиозах консервативная терапия, как правило, малоэффективна. Требуется хирургическое лечение.
Консервативное лечение идиопатических сколиозов включает в себя специальную антисколиозную гимнастику и использование корсетов. При угле искривления до 15 градусов в отсутствие ротации показана специализированная гимнастика. При угле искривления 15-20 градусов с сопутствующей ротацией (у пациентов с незавершенным ростом) к гимнастике добавляют корсетотерапию. Использование корсетов возможно как только в ночное время, так и постоянно – в зависимости от рекомендаций врача. Если рост завершился, корсет не нужен.
При прогрессирующем сколиозе с углом более 20-40 градусов показано стационарное лечение в условиях специализированной вертебрологической клиники. Если рост не завершен, рекомендуется постоянное ношение деротирующего корсета (не менее 16 часов в сутки, оптимально – 23 часа в сутки) в сочетании с интенсивной гимнастикой. После завершения роста корсет, как и в предыдущем случае, не требуется.
Хирургическое лечение
При угле более 40-45 градусов, как правило, требуется оперативное лечение. Показания к операции определяются индивидуально и зависят от причины развития сколиоза, возраста пациента, его физического и психологического состояния, вида и локализации деформации, а также эффективности консервативных методов лечения.
Операция при сколиозе представляет собой выпрямление позвоночника до определенного угла с использованием металлических конструкций. При этом подвергшийся оперативному вмешательству отдел позвоночника обездвиживается. Для фиксации позвоночника применяются специальные пластины, стержни, крючки и винты. Для расширения позвонков, придания позвоночнику более правильной формы и улучшения консолидации используются костные трансплантаты в виде вкладышей. Операция по коррекции сколиоза может проводиться трансторакально, дорсально и путем торакофренолюмботомии.
Классификация сколиоза
- Гимнастика Шрот
- 3D-корсет Шено
- 3D-корсеты AXIS-CLS
- Корсет для взрослых SpineCor
- Стельки Сурсил Орто
- Стельки Формтотикс
- Майки для корсета Knit-Rite
Сколиоз — сложная деформация позвоночника, при котором происходит искривление позвоночного столба вокруг своей оси.
Причины возникновения сколиоза
Сколиоз чаще всего наблюдается у детей в период роста от 6 до 15 лет. У девочек искривление позвоночника встречается в 4-7 раза чаще мальчиков. Специалисты объясняют данный факт тем, что в силу своей природы мальчишки более подвижны. Однако активный образ жизни не гарантирует здоровую спину вашему ребенку.

Сколиоз – болезнь современная, связанная с сидячим образом жизни. Дело в том, что когда мы сидим, расслабляются мышцы спины, и вся тяжесть тела ложится на спинной скелет. Особенно от этого страдают дети, вынужденные несколько часов подряд сидеть за школьной партой, а потом еще дома делать уроки все в том же положении сидя. Молодой, неокрепший детский позвоночник испытывает колоссальную нагрузку. Как следствие долгих лет учебы – кифозы и лордозы, различные формы искривления позвоночника. По статистике, сколиоз наблюдается у 4-7% старшеклассников.
Примерно в 80% всех случаев причина возникновения искривлений неизвестна. Такие сколиозы называют идиопатическими, то есть появившиеся по неизвестной причине. Оставшиеся 20 % сколиозов – результат врождённых деформаций позвонков и других различных заболеваний, например, нервно-мышечной системы, соединительных тканей, обмена веществ костей и т.д.
Классификация сколиоза
1. В зависимости от происхождения:
1 группа – сколиозы миопатического происхождения.
2 группа – сколиозы неврогенного происхождения.
3 группа – диспластические сколиозы.
4 группа – рубцовые сколиозы.
5 группа – травматические сколиозы
6 группа – идиопатические сколиозы.
2. По форме искривления:
С-образный сколиоз (с одной дугой искривления).
S-образный сколиоз (с двумя дугами искривления).
Σ – образный сколиоз (с тремя дугами искривления).
3. По локализации искривления:
– шейно-грудной сколиоз (вершина искривления на уровне Th3 – Th4);
– грудной сколиоз (вершина искривления на уровне Th8 – Th9);
– грудопоясничный сколиоз (вершина искривления на уровне Th11 – Th12);
– поясничный сколиоз (вершина искривления на уровне L1 – L2);
– пояснично-крестцовый сколиоз (вершина искривления на уровне L5 – S1).
4. По изменению статической функции позвоночника:
– компенсированная (уравновешенная) форма сколиоза (осевая вертикальная линия, опущенная от верхушки остистого отростка С7 позвонка, проходит через межягодичную складку);
– некомпенсированная (неуравновешенная) форма сколиоза (осевая вертикальная линия, опущенная от верхушки остистого отростка С7 позвонка, отклоняется в сторону и не проходит через межягодичную складку).
5. Рентгенологическая классификация (согласно приказам МО РФ):
«Степень сколиоза определяется рентгенологом по рентгенограммам на основании измерения углов сколиоза:
I степень — 1—10 градусов,
II степень — 11—25 градусов,
III степень — 26—50 градусов,
IV степень — более 50 градусов. ».
Измеряется угол между 2 линиями проведенными через центр наиболее отклоненного позвонка и центр ближайшего не измененного. Сколиоз может быть С-образный (с одной дугой искривления), может быть S-образный (с двумя дугами искривления) и Σ — образный (с тремя дугами искривления). В таком случае тяжесть состояния определяется по искривлению с наибольшим углом отклонения позвоночника.
6. Клинико-рентгенологическая классификация сколиоза (по В. Д. Чаклину):
I степень сколиоза. Слабо выраженное искривление позвоночника во фронтальной плоскости, исчезающее в горизонтальном положении. Асимметрия надплечий и лопаток при шейно-грудном и грудном сколиозе и талии при поясничном сколиозе, асимметрия мышц на уровне дуги искривления. Угол сколиотической дуги 175° – 170° (угол сколиоза 5° – 10°).
II степень сколиоза. Искривление позвоночника, более выраженное, и не исчезает полностью при его разгрузке, имеется небольшая компенсаторная дуга и небольшой реберный горб. Угол сколиотической дуги 169° – 150° (угол сколиоза 11° – 30°).
III степень сколиоза. Значительное искривление позвоночника во фронтальной плоскости с компенсаторной дугой, выраженной деформацией грудной клетки и большим реберным горбом. Туловище отклонено в сторону основной сколиотической дуги. Коррекция при разгрузке позвоночника незначительная. Угол сколиотической дуги 149° – 120° (угол сколиоза 31° – 60°).
IV степень сколиоза. Резко выраженный фиксированный кифосколиоз. Нарушение функции сердца и легких. Угол сколиотической дуги 60°).
7. Клинико-рентгенологическая классификация сколиоза (по Дж.Коббу):
I степень сколиоза характеризуется углом искривления не более 15°;
II степень – величина угла колеблется от 16 до 40°;
III степень – искривление составляет 40-60°;
IV степень – угол искривления превышает 60°.
В практике МСЭ используются классификации по Чаклину и Коббу.
8. По изменению степени деформации в зависимости от нагрузки на позвоночник:
– Нефиксированный (нестабильный) сколиоз;
– Фиксированный (стабильный) сколиоз.
9. По клиническому течению:
(медленно прогрессирующий – нарастание угла искривления до 9 градусов за год; быстропрогрессирующий – нарастание угла искривления от 10 и выше градусов за год).



